что это такое, причины, симптомы и внезапная смерть, отзывы и прогноз жизни
Дилатационная кардиомиопатия (ДКМПА) представляет собой патологию, при которой происходит поражение миокарда. По МКБ ей присвоен специальный код – I42.0. При этом отмечается расстройство сократительной способности сердца и расширение одного или обоих желудочков. Проявляется заболевание дестабилизацией сердечного ритма, признаками сердечной недостаточности и тромбоэмболическим синдромом.
Содержание статьи:
Что это такое?
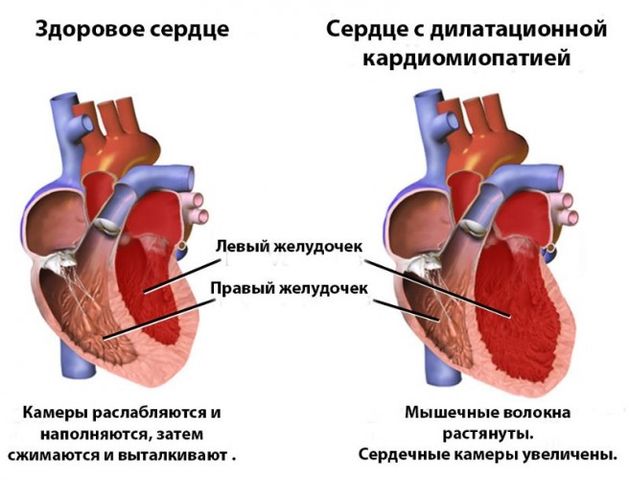
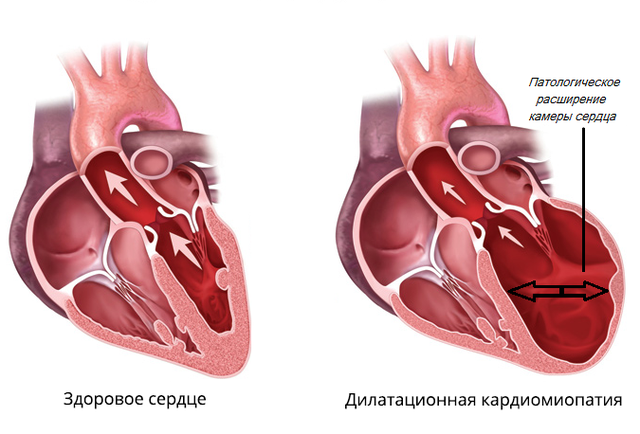
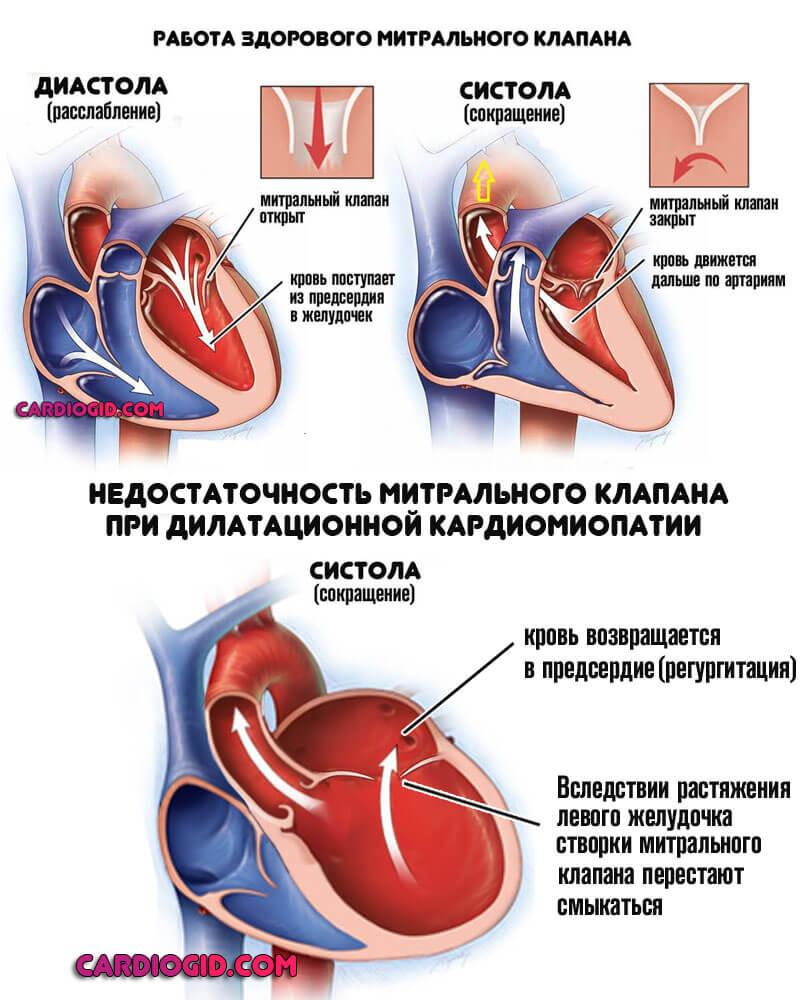
 Для того чтобы понять, что такое дилатационная кардиомиопатия, необходимо разобраться в механизме ее развития. В основе клинической формы лежит растяжение камер сердца. Вместе с этим часто сочетается систолическая дисфункция левого желудочка.
Для того чтобы понять, что такое дилатационная кардиомиопатия, необходимо разобраться в механизме ее развития. В основе клинической формы лежит растяжение камер сердца. Вместе с этим часто сочетается систолическая дисфункция левого желудочка.
Результатом подобных изменений выступает снижение способности проталкивание крови в крупную артерию – аорту. Из-за этого ухудшается кровоснабжение органов тела и появляется сердечная недостаточность.
Выделяют еще гипертрофическую и рестриктивную кардиомиопатию. В первом случае происходит утолщение стенок желудочков и предсердий. Характерной особенностью рестриктивной формы является жесткая структура сердечной оболочки. Данное заболевание может передаваться ребенку на генетическом уровне. Но такой вид дилатационной кардиомиопатии у детей встречается крайне редко.
Причины
Существует несколько вариантов патогенеза дилатационной кардиопатии. Из них выделяют основные причины:
- инфекционная;
- токсическая;
- аутоиммунная;
- генетическая;
- метаболическая.
Чаще всего заболевание диагностируют среди мужчин от 30 лет. Распространенными причинами его развития служат нарушения метаболизма карнитина, злоупотребление спиртным, недостаток селена в организме. Не исключено проявление болезни на фоне перенесенной инфекции. В 30% из всех случаев дилатация носит наследственный характер.
Среди токсических факторов выделяют контакт с промышленной пылью, аэрозолями, смазочными материалами, металлами. Работа сердца также страдает от воздействия наркотических составов, повышенной радиации, некоторых антидепрессантов, противоопухолевых препаратов.
Нельзя исключать инфекционные факторы, к которым относится энтеровирус, аденовирус, паразитарные заболевания, вирус герпеса. Аутоиммунные нарушения, представленные ревматоидным артритом, а также красной волчанкой, тоже могут служить причинной развития миокардита. Среди прочих провоцирующих факторов следует выделить мышечные дистрофии, сбои в работе эндокринной системы, дисметаболические расстройства, гранулематозные патологии.
Причины дилатационной кардиомиопатии могут быть связаны с многоплодной беременностью, поздним токсикозом, вынашиванием ребенка в возрасте после 30 лет.
Неустановленную этиологию болезни относят к идиопатической форме. Иногда у пациентов диагностируют ишемическую кардиомиопатию. Ее возникновение связано с систолической дисфункцией, которая была спровоцирована дилатацией камер сердца при наличии ИБС.
Симптомы
На начальных этапах развития заболевание может даже не проявляться. Первые признаки возникают на фоне декомпенсации сердца и затянувшейся сердечной недостаточности. При наличии дилатационной кардиомиопатии, симптомы могут быть выраженными или вовсе отсутствовать.
 Основная клиника болезни выглядит следующим образом:
Основная клиника болезни выглядит следующим образом:
- одышка в процессе ходьбы и даже в спокойном состоянии;
- отечность нижних конечностей, которая усиливаются ближе к вечеру, а после сна исчезает;
- приступы астмы;
- проблемы с дыханием в момент пребывания в лежачем положении;
- навязчивый кашель приступообразного характера;
- боль в зоне подреберья;
- выраженный цианоз;
- нарушения со стороны почек, которые проявляются в виде редкого или, напротив, частого мочевыведения;
- увеличение размеров живота;
- ухудшение кровообращения головного мозга, что влечет за собой снижение памяти и интеллектуальной способности, рассеянность, бессонницу.
Дилатационная миокардиопатия характеризуется дисфункцией левого желудочка. На фоне этого больной может отмечать быструю утомляемость, похолодание конечностей, бледность кожных покровов, головокружение. При плохом сердечном выбросе человек утрачивает способность выполнять даже самые простые бытовые задачи. Нередко у больного появляется мерцательная аритмия, плохо поддающаяся нормализации.
Запущенная форма сердечной недостаточности при сочетании с дилатационной кардиомиопатией вынуждает пациента занимать полусидящее положение даже в момент сна. При этом дыхание становится шумным, а вдох – затрудненным.
 Со стороны легких могут быть слышны булькающие хрипы, связанные с застоем крови. Конечности отекают, живот увеличивается в размере, лицо становится одутловатым. Даже незначительное движение причиняет больному нестерпимый дискомфорт и усиливает одышку. Дестабилизация сердечного ритма, вызванная дилатационной каридиомиопатией, сопровождается замиранием сердца, что может закончиться полным прекращением его деятельности.
Со стороны легких могут быть слышны булькающие хрипы, связанные с застоем крови. Конечности отекают, живот увеличивается в размере, лицо становится одутловатым. Даже незначительное движение причиняет больному нестерпимый дискомфорт и усиливает одышку. Дестабилизация сердечного ритма, вызванная дилатационной каридиомиопатией, сопровождается замиранием сердца, что может закончиться полным прекращением его деятельности.
Диагностика
Диагностировать дилатационную кардиомиопатию достаточно сложно, так как отсутствует специальные критерии для этого. Заболевание выявляется за счет исключения других возможных патологий, протекающих с дилатацией сердечных полостей.
К проявленим дилатационной кардиомиопатии относятся кардиомегалия, тахикардия, характерные хрипы в легких, шумы клапанов. Для подтверждения конечного диагноза проводят ряд диагностических мероприятий:
- Оценка симптомов. На этом этапе уточняется, как давно появилась одышка, отечность конечностей, нарушение сердечного ритма. Также выясняются возможные причины перечисленных симптомов со слов пациента.
- Изучение образа жизни пациента. На приеме врач выясняет, какими болезнями ранее болел человек и его родственники, принимал ли больной лекарственные средства, алкоголь или, возможно, был контакт с токсичными веществами.
- Проведение осмотра. В результате этого специалист может оценить окрас кожных покровов. Дело в том, что при дилатационной кардиомиопатии наблюдается их посинение из-за нарушения кровообращения. Также отмечается отечность нижних конечностей, увеличение печени в размерах. При наличии данной патологии артериальное давление бывает как нормальным, так и пониженным.
- Лабораторное исследование крови, мочи. При кардиомиопатии наблюдается снижение показателей гемоглобина. Что касается анализа мочи, то в нем отмечают появление белка. При застое крови увеличивается количество печеночных ферментов.
- Проведение электрокардиографии. Несмотря на то, что при дилатационной кардиомиопатии по итогу ЭКГ не обнаруживаются специфические изменения, данное исследование позволяет выявить сбои сердечного ритма.
- Выполнение фонокардиограммы и рентгена грудной клетки для определения размеров сердца и анализа сердечных шумов.
Существует множество дополнительных исследований, которые могут назначаться для установления точного диагноза. Полный список диагностических мероприятий врач определяет индивидуально для каждого отдельного пациента.
Лечение
Современная медицина предлагает несколько вариантов лечения ДКМПА. При заболеваниях сердечно-сосудистой системы особое внимание уделяется питанию. Поэтому лечить дилатационную кардиомиопатию начинают с коррекции рациона. Также придется изменить образ жизни, полностью отказаться от алкоголя и никотина. Людям, которые страдают ожирением, необходимо сделать все возможное, чтобы привести в норму массу тела.
 Что касается медикаментозного лечения, то оно основано на приеме целого ряда препаратов разнонаправленного действия:
Что касается медикаментозного лечения, то оно основано на приеме целого ряда препаратов разнонаправленного действия:
- Бета-блокаторы. Снижают частоту сердечных сокращений, снимают симптомы гипертонии, способствуют благоприятному прогнозу. К этой лекарственной группе относятся такие средства, как «Бисопролол» и «Метопролол».
- Ингибиторы АПФ. Назначаются пациентам, у которых диагностирована систолическая дисфункция. Они повышают выживаемость, и уменьшают количество госпитализаций. Их необходимо принимать с особой осторожностью, постоянно контролируя показатели работы почек. Как правило, эти препараты рассчитаны на длительный прием, иногда даже пожизненный. Среди них следует выделить «Рамиприл», «Каптоприл», «Лизиноприл».
- Сердечные гликозиды. Это группа лекарственных препаратов, которые имеют растительное происхождение. Их назначают при сердечной недостаточности разной этиологии. Они оказывают антиаритмический и кардиотонический эффект. Но во время лечения очень важно соблюдать рекомендованную врачом дозу, поскольку на фоне передозировки возникает риск развития гликозидной интоксикации. К числу данных средств относится «Коргликон», «Дигоксин».
- Диуретики. Обладают мочегонным свойством и выводят из организма лишнюю жидкость. Чаще всего пациентам назначают «Фуросемид», «Лазикс», «Верошпирон».
Прием перечисленных препаратов позволяет излечить болезнь. Таким образом, удается свести к минимуму проявления дисфункции желудочков, уменьшить отеки, снять одышку, увеличить выносливость организма к физическим нагрузкам, и улучшить качество жизни пациента.
 Дополнительно больному могут назначаться вспомогательные лекарства:
Дополнительно больному могут назначаться вспомогательные лекарства:
- Антагонисты кальция. Рекомендуются к приему пациентам, которым противопоказаны бета-блокаторы. Стоит отметить, что их нельзя использовать при наличии систолической дисфункции одного из желудочков, потому как они снижают тонус сердечной мышцы, которая и так не способна правильно сокращаться. К этой лекарственной группе относится «Нифедипин», «Дилтиазем». Стандартную дозу и продолжительность лечения назначает врач. В этом случае важно учитывать существующие противопоказания и возможные побочные реакции. Так, например, «Нифедипин» способен усиливать ЧСС. Вот почему он может быть крайне опасным при тахисистолической форме мерцательной аритмии.
- Нитраты. Действие этих средств непродолжительное. Их рекомендуют пациентам, у которых отмечается нарастающая одышка во время ходьбы. Наиболее распространенными считаются препараты «Нитроспрей» и «Нитроминт». В стационаре в вену больного может вводиться «Нитроглицерин» с целью снять отек легких и купировать левожелудочковую недостаточность.
- Антикоагулянты. С их помощью удается улучшить качества текучести крови. Эти препараты можно использовать для профилактики образования тромбов. Из данной группы лекарственных средств следует выделить «Аспирин», «Ацекардол» и «Варфарин».
 Если медикаментозное лечение оказалось неэффективным, требуется проведение хирургического вмешательства. Решением проблемы может стать имплантация кардиовертера или кардиостимулятора.
Если медикаментозное лечение оказалось неэффективным, требуется проведение хирургического вмешательства. Решением проблемы может стать имплантация кардиовертера или кардиостимулятора.
Восстановлению проводимости внутри сердца способствует ресинхронизирующая терапия. У пациентов с электростимулятором выравнивается ритм, улучшается кровообращение и сократительная способность. Чтобы избежать развития опасных осложнений при асинхронном сокращении желудочков, данное устройство рекомендуется ставить на начальной стадии заболевания.
Улучшить качество жизни больного способна динамическая кардиомиопластика, в результате чего повышается выносливость организма к нагрузкам и исчезает необходимость в частых госпитализациях.
Протезирование клапана показано в случае, если эта часть сердца утратила способность задерживать обратный кровоток. Одновременно с этим устанавливаются специальные насосы, с помощью которых облегчается процесс перекачивания крови в крупнейшую артерию – аорту. Помимо улучшения самочувствия больного, удается продлить срок его жизни.
Прогрессирование хронической сердечной недостаточности лечат хирургическим путем, осуществляя окутывание сердца специальным каркасом в виде сетки. Изготавливают его индивидуально для каждого пациента. Его вживление позволяет уменьшить объем желудочков, а также увеличить силу работы сердца.
Самым радикальным способом хирургического лечения является пересадка сердца. После трансплантации отмечаются достаточно хорошие результаты в плане выживаемости – порядка 85%.
Пациенты, находящиеся в группе риска, должны соблюдать режим труда и отдыха. Им противопоказано профессионально заниматься спортом. При подтверждении диагноза необходимо приложить максимум усилий, чтобы не допустить возникновения сердечной недостаточности. В профилактических целях во избежание вторичного развития патологии и тромбоэмболических осложнений пациенту требуется постоянное употребление антиагрегантов и антикоагулянтов.
Образ жизни
 Для уменьшения симптомов дилатационной кардиомиопатии важно соблюдать определенный режим, который позволит снять чрезмерную нагрузку с сердца. Специалисты рекомендуют:
Для уменьшения симптомов дилатационной кардиомиопатии важно соблюдать определенный режим, который позволит снять чрезмерную нагрузку с сердца. Специалисты рекомендуют:
- Выполнять ряд упражнений. У лечащего врача нужно уточнить, какие занятия подойдут именно вам. Пациентам не рекомендуется заниматься соревновательными видами спорта, так как увеличивается риск возникновения внезапной смерти при дилатационной кардиомиопатии.
- Исключить вредные привычки. Курение, прием наркотических препаратов, а также злоупотребление алкоголем могут усугубить состояние пациента и привести к необратимым процессам.
- Избавиться от избыточной массы тела и поддерживать ее показатели в норме. Лишний вес – дополнительная нагрузка на сердце, что неблагоприятно сказывается на состоянии здоровья при сердечных заболеваниях.
- Организовать правильное питание. Очень важно составить нормальный рацион с учетом выявленного заболевания. В этом вопросе поможет диетолог.
Здоровый образ жизни, полноценный отдых и соблюдение всех рекомендаций врача позволит купировать развитие заболевания.
Осложнения
К основным осложнениям относятся:
- Сердечная недостаточность. На фоне нарушения кровоснабжения у пациентов часто наблюдается скопление жидкости в теле.

- Расстройство сердечного ритма.
- Развитие тромбоэмболии.
С такими последствиями сталкивается практически каждый пациент с диагнозом «дилатационная миопатия». Это обусловлено застоем крови в камерах сердца и оседанием тромбоцитов на его стенках.
Прогноз
Согласно медицинской статистике, в течение 5 лет после обнаружения дилатационной кардиомиопатии наблюдается летальный исход у 70% пациентов. При утончении стенки сердца этот орган функционирует гораздо хуже, чем здоровый, на фоне чего ухудшается прогноз развития заболевания. Также негативное влияние оказывает нарушение сердечного ритма. Стоит отметить, что длительность жизни мужчин при наличии данной патологии снижена вдвое, чем у женщин. При подтверждении диагноза больным присваивается инвалидность.
Прогноз при данном заболевании в большинстве случаев неблагоприятный. Многие больные погибают внезапно из-за развития тяжелых нарушений работы сердца или тромбоэмболии. Реже причиной смерти выступает хроническая сердечная недостаточность.
Улучшить прогнозы можно за счет пересадки сердца. Как уже было отмечено, 85% пациентов, которые перенесли трансплантацию главного органа системы кровообращения, проживают в среднем еще 10 лет. Улучшению прогноза способствует четкое и повседневное соблюдение рекомендаций врача, а также отказ от вредных привычек.
Дилатационная кардиомиопатия у детей | Компетентно о здоровье на iLive
Дилатационная кардиомиопатия — заболевание миокарда, характеризующееся резким расширением полостей сердца, снижением сократительной функции миокарда, развитием застойной сердечной недостаточности, часто рефрактерной к проводимому лечению и плохим прогнозом.
Код по МКБ-10
142.0 Дилатационная кардиомиопатия.
Эпидемиология
Дилатационная кардиомиопатия у детей — одна из наиболее распространённых клинических форм кардио-миопатий, её встречают в большинстве стран мира и в любом возрасте. Истинная частота дилатационной кардиомиопатии у детей неизвестна в связи с отсутствием единых диагностических критериев заболевания. По данным различных авторов, заболеваемость среди детей составляет 5-10 случаев на 100 000 населения. Почти во всех исследованиях отмечают преобладание больных мужского пола (62-88%).
Причины и патогенез дилатационной кардиомиопатии
Выдвинуты различные гипотезы происхождения дилатационной кардиомиопатии, тем не менее в последние годы всё чаще высказывают мнение о многофакторном генезе заболевания.
В основе развития дилатационной кардиомиопатии лежит нарушение систолической и диастолической функций миокарда с последующей дилатацией полостей сердца, обусловленное повреждением кардиомиоцитов и формированием заместительного фиброза под действием различных факторов (токсические вещества, патогенные вирусы, клетки воспаления, аутоантитела и др.).
Причины и патогенез дилатационной кардиомиопатии
Симптомы дилатационной кардиомиопатии
Клиническая картина дилатационной кардиомиопатии вариабельна и зависит главным образом от тяжести недостаточности кровообращения. На ранних этапах заболевание протекает мало- или бессимптомно, субъективные проявления нередко отсутствуют, дети не предъявляют жалоб. Кардиомегалию, изменения на ЭКГ часто выявляют случайно при профилактических осмотрах или при обращении к врачу по другому поводу. Это объясняет позднее выявление патологии.
Симптомы дилатационной кардиомиопатии
Диагностика дилатационной кардиомиопатии
Диагностика дилатационной кардиомиопатии затруднена, так как болезнь не имеет специфических критериев. Окончательный диагноз дилатационной кардиомиопатии устанавливают методом исключения всех заболеваний, способных приводить к увеличению полостей сердца и недостаточности кровообращения. Важнейший элемент клинической картины у больных с дилатационной кардиомиопатией — эпизоды эмболии, весьма часто приводящие больных к гибели.
План обследования заключается в следующем.
- Сбор анамнеза жизни, семейного анамнеза, анамнеза заболевания.
- Клиническое обследование.
- Лабораторные исследования.
- Инструментальные исследования (ЭхоКГ, ЭКГ, холтеровское мониторирование, рентгенография органов грудной клетки, ультразвуковое исследование [УЗИ] органов брюшной полости и почек).
Лечение дилатационной кардиомиопатии
Наряду с новшествами в патогенезе дилатационной кардиомиопатии, последнее десятилетие ознаменовано появлением новых взглядов на её терапию, однако до настоящего времени лечение остаётся в основном симптоматическим. Терапия базируется на коррекции и профилактике основных клинических проявлений заболевания и его осложнений: хронической сердечной недостаточности, нарушений ритма сердца и тромбоэмболии.
Лечение дилатационной кардиомиопатии
Прогноз при дилатационной кардиомиопатии
Прогноз заболевания очень серьёзный, хотя существуют отдельные сообщения о значительном улучшении клинического состояния больных на фоне обычной терапии.
К критериям прогноза относят длительность заболевания после установления диагноза, клинические симптомы и выраженность сердечной недостаточности, наличие низковольтажного типа элктрокардиограммы. желудочковые аритмии высоких градаций, степень снижения сократительной и насосной функций сердца. Средняя продолжительность жизни больных с дилатационной кардиомиопатией составляет 3,5-5 лет. Мнения различных авторов расходятся при изучении исхода дилатационной кардиомиопатии у детей. Наиболее высокая выживаемость отмечена среди детей раннего возраста.

Дилатационная кардиомиопатия — причины, симптомы, диагностика и лечение
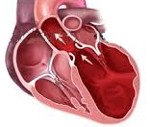
Дилатационная кардиомиопатия – это миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
Общие сведения
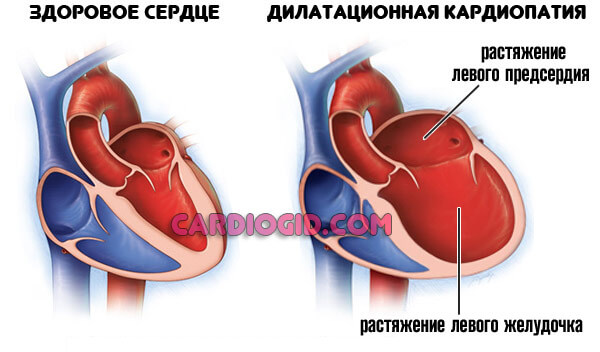
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В современной кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).

Дилатационная кардиомиопатия
Причины дилатационной кардиомиопатии
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и др. Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ч. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы дилатационной кардиомиопатии
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли — приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Течение дилатационной кардиомиопатии может быть быстро прогрессирующим, медленно прогрессирующим и рецидивирующим (с чередованием обострений и ремиссий заболевания). При быстро прогрессирующем варианте дилатационной кардиомиопатии терминальная стадия сердечной недостаточности наступает в течение 1,5 лет от появления первых признаков заболевания. Чаще всего встречается медленно прогрессирующее течение дилатационной кардиомиопатии.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и др. Аускультативные данные подтверждаются с помощью фонокардиографии. Инструментальная диагностика:
- Электрокардиография. На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
- УЗИ сердца. Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности — постинфарктный кардиосклероз, пороки сердца и т. д.; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
- Радиологическая диагностика. Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца.
- Биопсия миокарда. Используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение дилатационной кардиомиопатии
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и др.), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров — изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз и профилактика
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Детская застойная кардиомиопатия
Сердечно-сосудистые заболевания в тяжелых случаях могут осложняться застойной кардиомиопатией. Эта патология нередко сочетается с сердечной недостаточностью, поэтому может серьезно нарушиться работа сердца. В такой ситуации очень важно своевременно пройти лечение, чтобы качество жизни больного было улучшено.
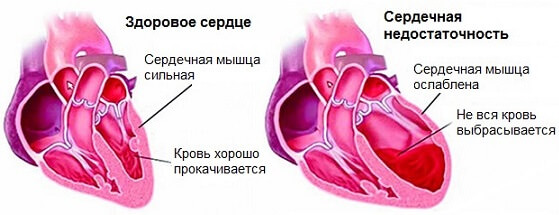
Застойная кардиомиопатия, также называемая дилатационной кардиомиопатией (ДКМ), характеризуется растягиванием и ослаблением сердечной мышцы, которая не может эффективно перекачивать кровь. Она нередко сочетается с сердечной недостаточностью, которая возникает, когда сердце недостаточно сильно сокращается, чтобы удовлетворить потребности организма. Если сердце не работает с необходимой силой, ткани и органы не получают достаточно кислорода.
Около 5,8 миллиона человек в Соединенных Штатах страдают сердечной недостаточностью, и каждый год диагностируется около 700 000 новых случаев.
Кардиомиопатия может считаться причиной развития сердечной недостаточности. Существует два основных типа кардиомиопатии: первичная кардиомиопатия, определяемая как изменения в структуре или функции сердечной мышцы, которые нельзя отнести к определенной причине, и вторичная, связанная с нарушениями работы сердца или других органов. Застойная кардиомиопатия является наиболее распространенной первичной формой заболеваний сердечной мышцы. Другие типы включают гипертрофическую и рестриктивную кардиомиопатию.
Видео: Дилатационная кардиомиопатия. Патогенез. Dilated Cardiomyopathy 3D
Причины застойной кардиомиопатии у детей
Повреждение миокарда, с последующим развитие кардиомиопатии, может возникать по различным причинам. Однако у подавляющего большинства больных специфическая этиология не определяется (т. е. возникает идиопатическая ДКМ).
Три основных фактора были вовлечены в патогенез повреждения миокарда при ДКМ:
- Предшествующий вирусный миокардит.
- Аутоиммунное заболевание.
- Генетическая предрасположенность.
Факторы, идентифицированные как причины повреждения миокарда и развития застойной кардиомиопатии у детей
| Категория факторов | Детализация факторов развития |
| Вирусные инфекции | Вирус Коксаки B, вирус иммунодефицита человека, эховирус, краснуха, ветряная оспа, паротит, вирус Эпштейна-Барр, цитомегаловирус, корь, полиомиелит. |
| Бактериальные инфекции | Дифтерия, микоплазма, туберкулез, болезнь Лайма, септицемия. |
| Риккетсия | Пситтакоз, пятнистая лихорадка скалистых гор. |
| Паразиты | Токсоплазма, токсокара, цистицерк. |
| Грибы | Гистоплазма, кокцидиоидомикозы, актиномицеты. |
| Нервно-мышечные расстройства | Мышечные дистрофии Дюшенна или Беккера, атаксия Фридрейха, синдром Кернса-Сайре, другие мышечные дистрофии. |
| Пищевые факторы | Квашиоркор, пеллагра, дефицит тиамина, дефицит селена. |
| Коллагеновые сосудистые заболевания | Ревматизм, ревматоидный артрит, системная красная волчанка, дерматомиозит, болезнь Кавасаки. |
| Гематологические заболевания | Талассемия, серповидноклеточная анемия, железодефицитная анемия. |
| Ишемическая болезнь сердца | Аномальная левая коронарная артерия, инфаркт миокарда. |
| Лекарства | Антрациклин, циклофосфамид, хлорохин, перегрузка железом. |
| Эндокринные заболевания | Гипотиреоз, гипертиреоз, гипопаратиреоз, феохромоцитома, гипогликемия. |
| Метаболические расстройства | Болезни накопления гликогена, дефицит карнитина, дефекты окисления жирных кислот, мукополисахаридозы. |
| Пороки развития | Синдром кри-ду-чат (кошачий крик) |
Вирусный миокардит
Разноплановые исследования выявили признаки энтеровирусной инфекции, в частности вируса Коксаки, у 20-25% больных. Также нередко определяются различные другие вирусы. На самом деле, наиболее распространенные ассоциированные вирусы изменяются со временем.
В настоящее время вирус Коксаки В, вероятно, является менее распространенной причиной развития ДКМ, чем в прошлом. Пока никакие методы не могут быть использованы для отличия кардиовирулентных штаммов энтеровирусов от тех, которые не являются вирулентными. Кроме того, наличие вируса у пациента с ДКМ не обязательно приводит к развитию болезни.
Определение вирусной ДНК или РНК с помощью полимеразной цепной реакции (ПЦР) является более надежным методом диагностики вирусного миокардита.
К сожалению, получение ткани миокарда является инвазивным методом, поэтому не всем детям может быть предложен.
Аутоиммунная реакция
Приблизительно у 30-40% взрослых больных с ДКМ определяются органоспецифичные и специфичные для заболевания аутоантитела. Отсутствие этих антител у остальных больных может быть связано со стадией прогрессирования заболевания.
Было высказано предположение, что заболевание, такое как вирусный миокардит, инициирует аутоиммунный процесс с иммунным ответом, вызванным суперантигеном. Подобный процесс приводит к массивной активации Т-лимфоцитов и повреждению миокарда.
Генетическая предрасположенность
Генетические причины развития застойной кардиомиопатии у детей составляют 25-50% случаев. Роль генетических факторов подтверждается исследованиями по семейной ДКМ. У больных с семейной ДКМ наблюдается повышенная частота человеческого антигена лейкоцитов (HLA) -DR4. Сообщалось, что частота аллелей HLA-DQA1 0501 значительно выше у больных с идиопатической ДКМ.
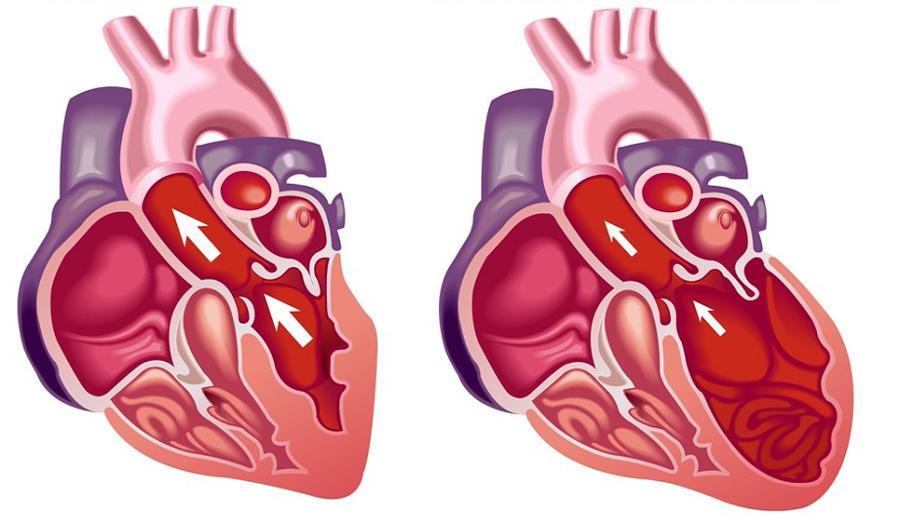

Здоровое сердце и больное на застойную кардиомиопатию
Симптомы детской застойной недостаточности
Дилатационная кардиомиопатия (ДКМ) относится к дилатации и систолической дисфункции желудочков (преимущественно с левой стороны) с застойной сердечной недостаточностью или без нее. Это самая распространенная форма заболевания сердечной мышцы у детей.
Начало застойной кардиомиопатии обычно протекает незаметно, но может быть острым, как вот у 25% больных детей. Приблизительно у 50% детей отмечалось предшествование вирусных заболеваний.
Первоначальные симптомы обычно представляют собой:
- Кашель.
- Плохой аппетит.
- Раздражительность или немотивируемая капризность.
- Сбивчивое дыхание.
- Бледность кожных покровов.
- Повышенное потение.
- Быстрая утомляемость.
- Отсутствие прибавки в весе.
- Снижение количества выделяемой мочи.
Свистящее дыхание, недостаточной мочевыделение и отсутствие прибавки в весе является особенно важным клиническим признаком, свидетельствующим о застойной сердечной недостаточности у младенцев.
Другие симптомы, обнаруживаемые примерно у 20% больных детей, следующие:
- Боль в груди.
- Сердцебиение.
- Ортопноэ.
- Кровохарканье.
- Пенистая мокрота.
- Боль в животе.
- Синкопа.
- Неврологические нарушения.
Видео: Что происходит при сердечной недостаточности
Диагностика застойной кардиомиопатии у детей
Эхокардиография и допплерография являются основными способами диагностики ДКМ. Это наиболее информативные неинвазивные тесты для диагностики типа кардиомиопатии и степени дисфункции сердечной мышцы.
Рентгенография грудной клетки может выявить кардиомегалию и отек легких. Кардиомегалия, которая случайно выявляется на рентгенограмме грудной клетки, или аритмия, определяемая на электрокардиограмме (ЭКГ), может стать основанием для проведения первоначального лечения сердца.
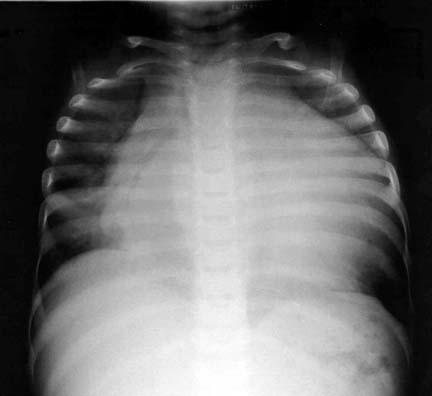

ЭКГ нередко помогает в определении степени увеличения левого желудочка, также показать любой аномальный сердечный ритм.
Лабораторные анализы — чаще всего используется общий анализ крови, скорость оседания эритроцитов и уровень С-реактивного белка, которые могут указать на острое воспаление у детей с ДКМ, особенно при сопутствующем развитии активного миокардита.
MUGA-сканирование (многовходная артериография) помогает измерить сократительные объемы левого и правого желудочков и сердечный выброс. Относится к неинвазивным методам диагностики.
Инвазивные процедуры
Инвазивные процедуры, такие как катетеризация сердца, должны выполняться опытными педиатрическими кардиологами и только в случае крайней необходимости. Дети с ДКМ особенно подвержены риску осложнений во время исследований катетеризации сердца и ангиографии.
Основные показания к выполнению инвазивных процедур:
- Подготовка к трансплантации сердца.
- Необходимость биопсии миокарда.
Биопсия миокарда обычно проводится в рамках подготовки к мониторингу сердца после трансплантации и последующему мониторингу.
Лечение застойной кардиомиопатии у детей
Выделяют несколько стратегий лечения — фармакологическое воздействие и хирургическое в виде имплантации устройства.
Фармакологическая терапия
Первоначально использование медикаментов при застойной кардиомиопатии у детей в основном направлено на симптомы сердечной недостаточности. В частности, используются:
- Диуретики.
- Ингибиторы ангиотензинпревращающего фермента (АПФ).
- Бета-блокаторы.
Диуретики могут обеспечивать улучшение симптомов, тогда как ингибиторы АПФ, чаще всего, продлевают жизнь больному. Было показано, что лечение бета-блокаторами детей с хронической сердечной недостаточностью, развившейся из-за ДКМ, улучшает симптомы и фракцию выброса левого желудочка.


Имплантация устройства
Автоматические имплантируемые кардиовертеры-дефибрилляторы (ICD) снижают риск внезапной смерти. Их эффективность была четко продемонстрирована у взрослых с хронической застойной сердечной недостаточностью. Однако их использование у детей несколько ограничено.
При необходимости может выполняться сердечная ресинхронизационная терапия с AV-синхронной бивентрикулярной стимуляцией. По результата некоторых исследований она оказалась успешной у некоторых детей с ДКМ и блокадой левой ножки пучка Гиса.
В настоящее время трансплантация сердца является оптимальным методом лечения ДКМ-индуцированной резистентной хронической сердечной недостаточности у детей.
Заключение
Застойная кардиомиопатия у детей развивается чаще всего после миокардита, аутоиммунного заболевания или на фоне генетической предрасположенности. В некоторых случаях состояние значительно не ухудшается, но в других случаях наблюдаются клинические проявления по типу потери аппетита, боли в груди, кашля и пр.
Для диагностики чаще всего используют эхокардиографию, электрокардиографию, рентгенографию. В крайних случаях проводят катетеризацию сердца и биопсию миокарда. Лечение основано в первую очередь на приеме медикаментозных препаратов, а при их неэффективности выполняют имплантацию устройства.
Видео: Застойная сердечная недостаточность. Как лечить застойную сердечную недостаточность
4.50 avg. rating (88% score) — 2 votes — оценок
причины, симптомы, диагностика и лечение, прогноз
Дилатационная кардиомиопатия является патологией сердечной мышцы, при которой постепенно развивается недостаточность сердца. Болезнь возникает под влиянием врожденных и приобретенных нарушений в работе организма. Прогноз чаще всего неблагоприятный, чтобы его улучшить, следует вовремя начать лечение.
Понятие
Дилатационной кардиомиопатией называют заболевание миокарда, развитие которого происходит с левых отделов сердца. Это приводит к растяжению и истончению желудочка, поэтому он не может в достаточном количестве перекачивать кровь.
Вначале проблема никак не проявляется, но представляет серьезную опасность для здоровья, так как вызывает недостаточность сердца, аритмии, тромбозы или внезапную смерть.
Патология поражает людей любого возраста, но чаще встречается от 20 до 60 лет.
Причины
В большинстве случаев причины развития патологического процесса выяснить не удается, тогда ее считают идиопатической. Но болезнь может возникнуть и под влиянием различных факторов:
- При наличии генетической предрасположенности.
- В случае врожденных пороков сердца.
- В результате проникновения в организм бактерий, вирусов, грибков и паразитов.
- Если произошло отравление свинцом, ртутью, кобальтом и другими токсическими веществами.
- При употреблении спиртных напитков и наркотических веществ.
- При атеросклеротических изменениях в сосудах.
- Под влиянием постоянно повышенного давления.
- При нарушении обменных процессов вроде сахарного диабета.
- В качестве осложнения в конце беременности.
- Если сердечная мышца была повреждена во время приступа инфаркта.
- При болезнях щитовидной железы.
- Если в организм поступает недостаточное количество витаминных веществ и минералов.
- При аутоиммунных заболеваниях, среди которых системная красная волчанка.
- В результате нейромышечных заболеваний.
- Под влиянием вируса иммунодефицита человека.
Проявления
Развитие патологического процесса происходит медленно. Вначале больной не ощущает никакого дискомфорта. В редких случаях наблюдается подострое течение, которое связано с острыми респираторно-вирусными инфекциями или пневмонией.
При этой болезни:
- Человек быстро устает.
- Ощущается одышка, которая связана с нарушением тока крови в малом круге кровообращения. При ней человеку трудно дышать в лежачем положении, поэтому ему постоянно приходится сидеть или стоять.
- Беспокоят приступы сухого кашля.
- Появляются симптомы сердечной астмы.
- Возникают болезненные ощущения в сердце при физической активности.
Из-за того, что в большом круге кровообращения начинает застаиваться кровь, появляется чувство тяжести в печени, отекают ноги, накапливается жидкость в полости живота.
Постепенно нарушается ритм сердца и проводимость, что сопровождается пароксизмами сердцебиения и перебоями в работе органа, периодически возникает потеря сознания.
При дилатационной кардиомиопатии часто возникает закупорка артерий тромбом, что может стать причиной гибели больного.
Вероятность эмболии повышается, если человек страдает мерцательной аритмией.
Патология может развиваться быстро или медленно, периоды обострений сменяются ремиссиями.
От появления первых признаков болезни проходит около 1,5 лет до наступления термальной стадии. Но чаще всего болезнь прогрессирует медленно.
Диагностика
Кардиомиопатия дилатационная требует тщательной диагностики для подтверждения проблем в работе сердца.
Сначала больного осматривают, прослушивают сердце, собирают анамнез семьи и жизни. Также подбирают ряд обследований:
- Чтобы определить, есть ли в организме воспалительные процессы, гормональные нарушения, токсические вещества проводят исследование крови.
- Выполняют рентгенографию грудной клетки для выявления структурных изменений в сердце и наличия жидкости в легких.
- Электрическую активность сердца оценивают с помощью электрокардиограммы. Могут назначить суточный мониторинг по Холтеру, во время которого пациент носит портативное устройство в течение нескольких дней, фиксирующее работу сердца.
- Для подтверждения увеличения желудочков проводят ультразвуковое исследование сердца. Во время процедуры получают изображение органа и изучают его структуру и функционирование.
- Прибегают к стресс-тестам, чтобы определить, как сердце переносит нагрузки. При этом пациент должен заниматься на беговой дорожке или велотренажере. Перед этим к нему прикрепляют электроды, которые фиксируют частоту сердцебиения и ритма. Эти тесты определяют тяжесть течения дилатационной кардиомиопатии. Кроме выполнения упражнений могут дать лекарство, обеспечивающее имитацию повышенных нагрузок.
- Чтобы более точно определить какого размера сердце и насколько успешно функционируют камеры, могут выполнять компьютерную или магнитно-резонансную томографию.
- Для оценки давления внутри сердца и определить уровень выталкивания крови из камер выполняют катетеризацию. Это инвазивная процедура. Ее вводят через сосуд на руке или шее и проводят к сердцу. Катетер может содержать контрастное вещество, которое покрасит артерии и под воздействием рентгеновских лучей их осмотрят.
При наличии трудностей в диагностике и определении причины кардиомиопатии, пациента и его ближайших родственников направляют на генетическое исследование для выявления наследственной предрасположенности к проблеме.
Методы лечения
Лечение дилатационной кардиомиопатии назначают с целью устранения повышенной свертываемости крови, симптомов недостаточности сердца, нарушений ритма.
Человеку с таким диагнозом нужно соблюдать постельный режим, пить меньше жидкости и есть меньше соли.
Назначают медикаментозные средства. При наличии сердечной недостаточности прибегают к:
- ингибиторам ангиотензин превращающего фермента;
- мочегонным препаратам.
Если ритм сердца нарушен, то не обойтись без бета-адреноблокаторов и сердечных глюкозидов. Также следует употреблять лекарства для расширения сосудов, пролонгированные нитраты, они помогут уменьшить поступление крови к правой части тела.
 Чтобы из-за повышенной густоты крови не возникли тромбы, пользуются антикоагулянтами. Для этого используют Гепарин, который вводят под кожу. Кроме них, назначают антиагреганты в виде Ацетилсалициловой кислоты.
Чтобы из-за повышенной густоты крови не возникли тромбы, пользуются антикоагулянтами. Для этого используют Гепарин, который вводят под кожу. Кроме них, назначают антиагреганты в виде Ацетилсалициловой кислоты.
Также при наличии дилатационной кардиомиопатии лечение может включать хирургические процедуры. На тяжелых стадиях развития болезни и при серьезных нарушениях в работе сердца могут прибегнуть к трансплантации здорового органа. После операции выживают около 75% больных.
Если возникла дилатационная кардиомиопатия клинические рекомендации важно соблюдать, чтобы избежать развития осложнений. Больной должен соблюдать диету, отказаться от жирного и жареного, снизить уровень физической активности, избегать стрессов, регулярно посещать врача.
Осложнения и прогноз
Половина случаев заканчивается смертью больных. Причины этого скрываются в тяжелых нарушениях в работе сердца, развитии фибрилляции, тромбоэмболии. Все остальные пациенты гибнут более медленно в процессе развития сердечной недостаточности.
При этом заболевании:
- нарушается проводимость сердца;
- в сосудах образуются тромбы, которые могут отрываться и закупоривать просвет;
- в хронической форме протекает недостаточность сердца, из-за чего все органы и ткани страдают от недостаточного кровоснабжения;
- нарушается ритм сокращений сердца.
По статистике летальный исход наступает в течение пяти лет у большей части больных. Постепенно стенка сердца становится тонкой, органу из-за этого тяжело функционировать, что снижает продолжительность жизни человека.
После трансплантации сердца прогноз значительно улучшается. Большинство людей после процедуры живут около десяти лет. Немного продлить жизнь и снизить вероятность осложнений можно, если следовать предписаниям врача.
Особенности заболевания у детей
Дилатационная кардиомиопатия – это заболевание, которое встречается и в детском возрасте. Вероятность развития проблемы повышается, если есть наследственная предрасположенность к проблеме. Генетическая форма болезни начинает проявляться в течение первых трех лет.
Маленькие дети обычно страдают идиопатической кардиомиопатией, причину которой обнаружить нельзя.
 В более старших детей болезнь возникает под влиянием негативных факторов. Опасность проблемы в том, что она постепенно приводит к недостаточности сердца, тромбозу. Большая часть детей не доживает до взрослого возраста. Гибель чаще наступает при врожденной форме болезни на протяжении первых двух месяцев жизни.
В более старших детей болезнь возникает под влиянием негативных факторов. Опасность проблемы в том, что она постепенно приводит к недостаточности сердца, тромбозу. Большая часть детей не доживает до взрослого возраста. Гибель чаще наступает при врожденной форме болезни на протяжении первых двух месяцев жизни.
При наличии патологии у детей обычно применяют симптоматическую терапию. Если есть другие заболевания, то нужно от них избавляться.
Терапевтические мероприятия направлены на профилактику развития недостаточности сердца и тромбоэмболии.
Для этого пользуются ингибиторами, средствами для снижения давлениями и другими препаратами. Дозировку должен подобрать врач с учетом возраста и веса ребенка, особенностей его организма.
Профилактика
Четких рекомендаций, которые помогли бы избежать развития проблемы, нет. Снизить риск нарушений можно, если отказаться от вредных привычек, правильно питаться, составить нормальный режим физической активности.
Если своевременно обнаружить проблему и провести лечение, то можно уменьшить скорость развития осложнений и увеличить продолжительность жизни.
Дилатационная кардиомиопатия у детей — Cardio
Поражение сердечной мышцы, при котором не всегда удается установить причину, сопровождающееся недостаточностью кровообращения, называют кардиомиопатией. У детей она может быть первичной с митохондриальной дисфункцией и вторичной на фоне заболеваний сердца и внутренних органов. Для выявления нужна комплексная диагностика. Лечение направлено на улучшение сократительной функции миокарда, восстановление ритма, профилактику тромбоэмболии.
Причины развития кардиомиопатии у детей
Патология миокарда у ребенка может быть наследственной или возникать под влиянием повреждающих факторов. Одним из механизмов развития первичной формы является митохондриальная дисфункция. В клетках сердца поражаются энергетические «станции» (митохондрии), основная роль которых – образование и использование энергии для сокращений кардиомиоцита. Не исключается влияние вирусной инфекции (ГРИПП, энтеровирус, Коксаки, герпес) на этот процесс.
Появлению вторичной кардиомиопатии предшествуют такие состояния:
- гипоксия с ишемией миокарда новорожденных;
- сахарный диабет;
- гипотиреоз и тиреотоксикоз;
- интоксикации;
- аллергические и аутоиммунные заболевания;
- миокардит;
- нарушения иммунной защиты организма и эндокринной регуляции.
Типы, формы и их особенности
Дилатационная
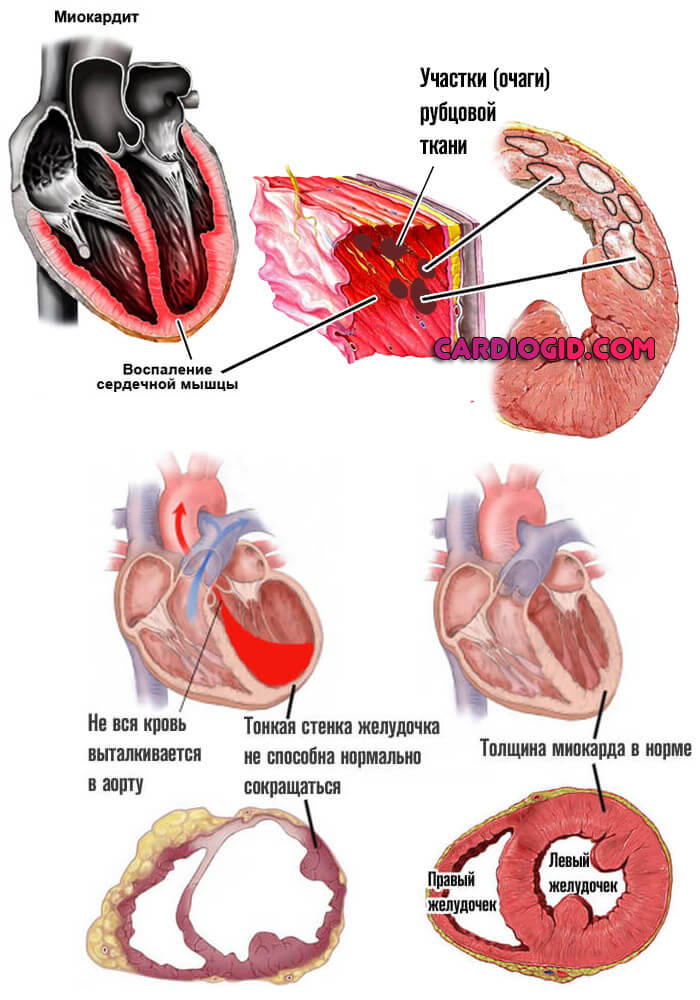
При той форме болезни происходит перерастяжение всех полостей сердца, особенно левого желудочка. Это приводит к снижению сократительной способности миокарда, развитию недостаточности кровообращения, которая характеризуется устойчивостью к лечению, быстрой декомпенсацией.
Застойные процессы вначале отмечаются в легочной ткани, а затем и в печени, появляются отеки. Для увеличения сердечного выброса клетки сердца увеличиваются в объеме. Растянутый и гипертрофированный миокард хуже снабжается кровью, что провоцирует ишемию, нарушение ритма, а формирование тромбов в полостях сердца приводит к тромбоэмболическим осложнениям.

что это такое, лечение и прогноз жизни
Дилатационная кардиомиопатия — это клинический вариант врожденного или чаще приобретенного порока сердца, характеризуется расширением камер при неизменном объеме миокарда.
Более того, мышечный слой может истончаться по причине компрессии, растяжения и последующего нарушения питания.
Проявляется болезнь не сразу, спустя годы возникают какие-то симптомы. Но они неспецифичны. Человек может списывать отклонения на проблемы с желудком и пищеварительной системой, погоду, на что угодно, но не подозревать о проблеме.
Драгоценное время утекает, органический дефект оказывается все стабильнее и больше, угнетая кардиальную деятельность. Итог — внезапная смерть от остановки сердца.
Всегда ли сценарий столь пессимистичен? Конечно, нет. Все зависит от пациента и его отношения к собственному здоровью.
Механизм развития патологии
Суть анатомического дефекта кроется в расширении одной, но чаще сразу нескольких камер.
В ходе развития отмечается скопление крови в кардиальных структурах. Отсюда возникновение постепенного застоя и растяжения предсердий и/или желудочков.
Основной процесс имеет свойство прогрессировать, обычно это недостаточность аортального, митрального клапана, бывает, что в сочетании. Объем жидкой соединительной ткани, остающейся в кардиальных структурах, увеличивается постепенно.
Сердце растет дальше, однако объем мышечной массы сохраняется прежним, поскольку сократительная способность до определенного момента не страдает (это главное отличие кардиомиопатии дилатационной от прочих форм).
Более того, слой функциональных клеток истончается. Рост объема органа приводит к растяжению ткани, возникновению хронической сердечной недостаточности, третичной ишемии и постепенной дистрофии.
В конечном итоге падает объем выброса, страдают все системы, само же сердце перестает работать достаточно активно по причине слабости миокарда, что только усугубляет процессы.
Исход — смерть от остановки работы мышечного органа или полиорганной недостаточности. Что наступит раньше — большой вопрос, но в отсутствии терапии летальный исход неминуем.
От момента появления первых симптомов до фатального результата проходит 5-15 лет.
Процесс прогрессирует постепенно, время на диагностику и лечение есть. Исключения составляют возможные неотложные состояния, спровоцированные гипоксией (кардиогенный шок, асистолия, инфаркт, инсульт).
Причины расширения камер
Дилатационная кардиомипатия (сокращенно ДКМП) имеет собственный код по МКБ-10: I42.1. Факторы развития патологического процесса всегда кардиальные. Состояние не бывает первичным почти никогда, оно вторично, то есть, обусловлено прочими заболеваниями.
Среди возможных:
- Врожденные и приобретенные аномалии развития сердца. Существуют десятки генетических и фенотипических синдромов, обусловленных нарушениями перинатального периода.
Закладывание сердечнососудистой системы происходит на 2 неделе беременности, уже тогда возможны проблемы. Задача матери — обеспечить нормальную среду для развития эмбриона, а потому и плода. Первый триместр особенно ответственный.
Приобретенные патологии определяются неправильным образом жизни, перенесенными болезнями. Симптомами часто не проявляются ни те, ни другие (не считая генетических отклонений).
Залог сохранения здоровья и жизни — регулярный скрининг по определенной индивидуальной программе. Достаточно 1-2 раза в год проходить профилактическое обследование.
- Миокардит. Воспаление сердечных структур инфекционного (грибкового, вирусного, бактериального) происхождения. Симптомы достаточно специфичны и интенсивны, чтобы побудить человека отправиться к врачу.
Восстановление проводится в стационаре с применением антибиотиков, кортикостероидов и протекторных препаратов. В отсутствии терапии возникает деструкция мышц, предсердий, что снижает сократительную способность.
- Генетический фактор. Если в роду был человек, страдавший какой-либо формой кардиомиопатии, присутствует риск, что патологическое отклонение проявится в фенотипе у потомка.
Для более конкретных выводов рекомендуется опросить старших членов семьи и обратиться за консультацией к генетику. Вероятность варьируется в широких пределах.
По разным оценкам, наличие одного родственника определяет риск в 25%, двух — в 40%. Но это не приговор.
Если соблюдать профилактические меры, есть шансы не встретиться с проблемой. С другой стороны, даже диагностированный процесс не гарантирует летального исхода.
На ранних этапах патологию можно обуздать и прожить долго, без какой либо симптоматики и существенных ограничений.
- Аутоиммунные процессы. Ревматизм, системная красная волчанка, тиреоидин Хашимото и прочие. В определенный момент влекут генерализованные поражения всех систем.
- Метаболические нарушения в результате диет, анорексии и осознанного голодания. Возникают в рамках длительного процесса. Примерные сроки — 1-2 месяца с начала изнурения организма. Восстановление проводится осторожно, тело ослаблено, возможны непредсказуемые последствия, вплоть до остановки сердца или же разрыва истонченного желудка при обильном потреблении пищи.
- Длительно текущая артериальная гипертензия. На первой стадии ГБ осложнения крайне редки, возникают не более, чем в 3-7% случаев. 2 и 3 этапы особенно опасны. Показатели тонометра закрепляются на высоких уровнях, повышается нагрузка на сердце, миокард.
Расширение камер — компенсаторный механизм, когда кардиальные структуры не справляются с сократительным объемом, жидкая соединительная ткань застаивается, возникает расширение.
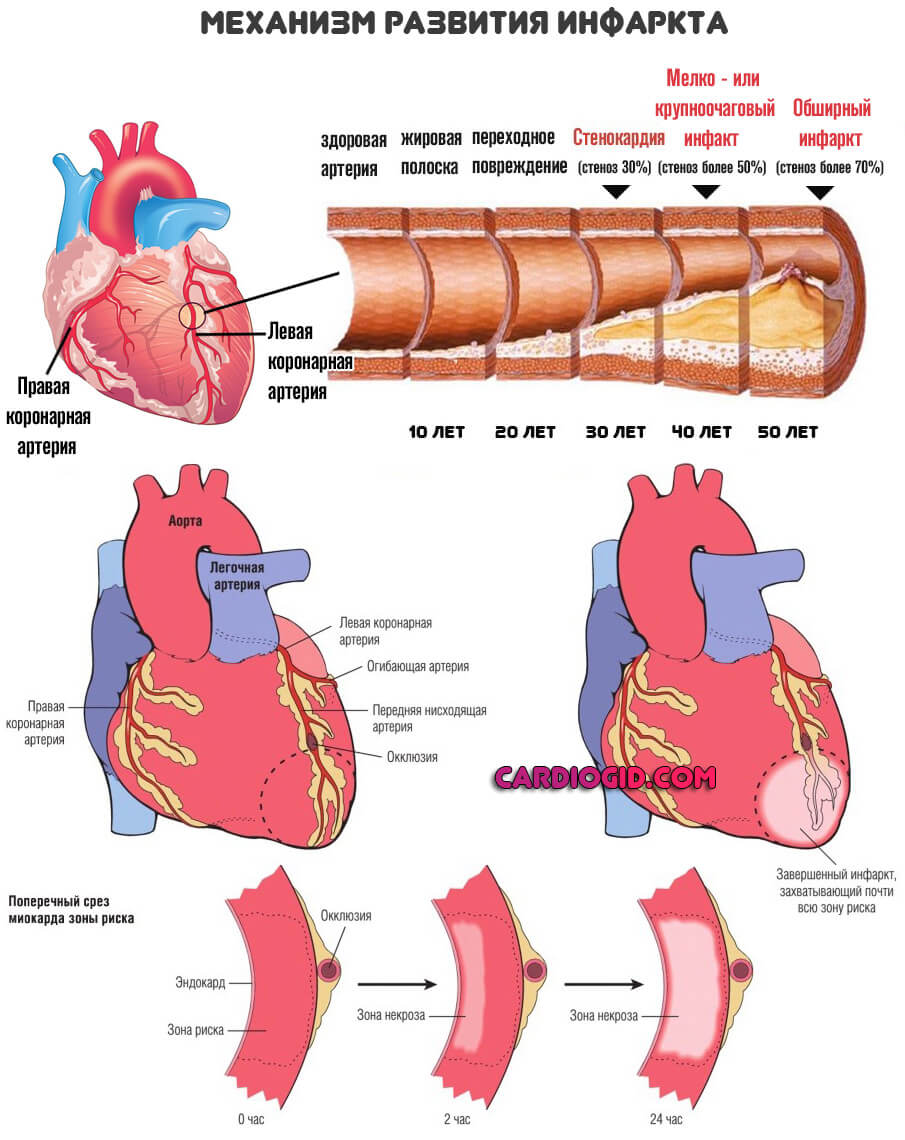
- Ишемическая болезнь длительного характера. Приводит к выраженным дистрофическим процессам в мышечном слое сердца. Следующий эволюционный шаг развития патологии — инфаркт.
- Инфаркт. Крайняя степень коронарной недостаточности. Отмечается некроз клеток-миоцитов, замещение последних рубцовой, не активной тканью.
- Токсические поражения в результате злоупотребления алкоголем, контакте с солями тяжелых металлов, опасных ядовитых веществ. Также сказывается постоянный прием гликозидов (они подстегивают сократительную активность миокарда без оглядки на функциональный запас органа).
В отсутствии данных за органические патологии констатируют идиопатическую дилатационную кардиомиопатию. В таком случае лечение симптоматическое, направлено на поддержание работы сердца, также приостановку прогрессирования.
Как уже сказано, первичной патология бывает только в случае врожденного порока, либо генетического заболевания. Все прочие ситуации — вторичны.
Симптомы
Перечень проявлений зависит от степени тяжести процесса. Общепринятой классификации и стадирования, однако, не существует. Потому определение запущенности явления проводится по интенсивности признаков и характеру органических дефектов.
Примерная клиническая картина выглядит следующим образом:
- Боли в грудной клетке неясного происхождения. Диффузные, точная локализация пациенту не понятна. Отдают в живот, спину, руки, лицевую область. Интенсивность разнится от незначительного покалывания до невыносимого, мучительного приступа. Симптом неспецифичен, также по силе болевого синдрома невозможно судить о характере процесса. Диагностической роли этот признак не играет.
- Одышка. При интенсивных физических нагрузках (бег, поднятие тяжестей в течение длительного времени) на первой стадии. Затем же нарушение становится постоянным спутником человека. Больной не может подняться по лестнице, а затем и вовсе не способен даже встать с постели без одышки. Это качественный признак, указывающий на степень нарушения газообмена.
- Аритмия. По типу тахикардии, либо обратного явления. Ускорение или замедление сердечной деятельности может сочетаться с отклонениями в интервалах между сокращениями. Экстрасистолия, фибрилляция предсердий как возможные варианты. Несут опасность для жизни.
- Слабость, чувство отсутствия сил, апатичность, снижение работоспособности. На поздних стадиях нет возможности выполнять трудовые обязанности, что сказывается на социальной жизни пациента.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Повышенная потливость. Особенно в ночное время.
- Бледность кожных покровов.
- Головная боль. В затылке или темени. Тюкающая, стреляющая, длительно текущая. Проявляется регулярно, периодически проходит или затихает.
- Вертиго. Нарушения нормальной ориентации в пространстве.
- Психические расстройства: от нервозности, раздражительности, тревожности до галлюцинаторно-бредовых вариантов, онейроидных сосудистых эпизодов, депрессий.
Последние три симптома говорят об ишемии церебральных структур. Это опасно, вероятен инсульт.
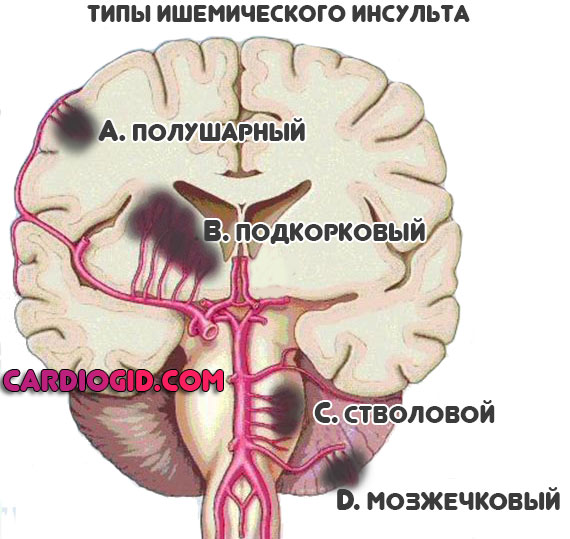
Диагностика
Проводится под контролем кардиолога. Участки профильного хирурга возможно, но показано в крайних случаях. Оперативным путем кардиомиопатия не лечится, устраняются таким способом этиологические факторы (пороки).
Примерная схема:
- Устный опрос, объективизация жалоб, симптомов.
- Сбор анамнеза. Учитывается образ жизни, давность течения болезни, наличие соматических патологий, семейная история, лечение (определенное влияние на сердце оказывают кортикостероиды, антипсихотики, транквилизаторы и нормотимики).
- Измерение артериального давления. Также частоты сердечных сокращений. Для выявления возможных отклонений функциональных показателей.
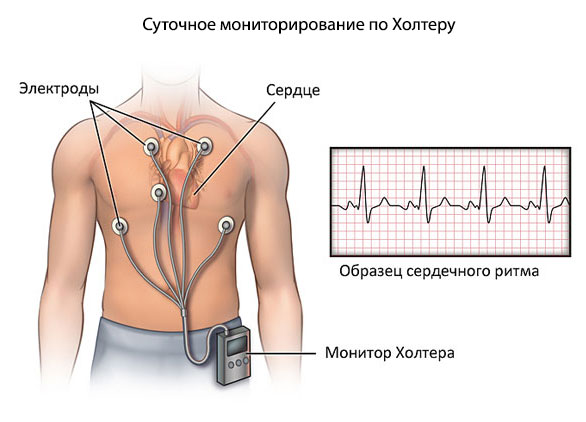
- Суточное мониторирование по Холтеру. Используется для динамического наблюдения за теми же уровнями. Однократного измерения недостаточно. Назначается как в амбулаторных условиях (предпочтительно), так и в стационаре.
- Электрокардиография. Методика оценки функциональной активности сердца. Показывает малейшие отклонения в ритме. Важно, чтобы врач имел достаточную квалификацию для расшифровки.
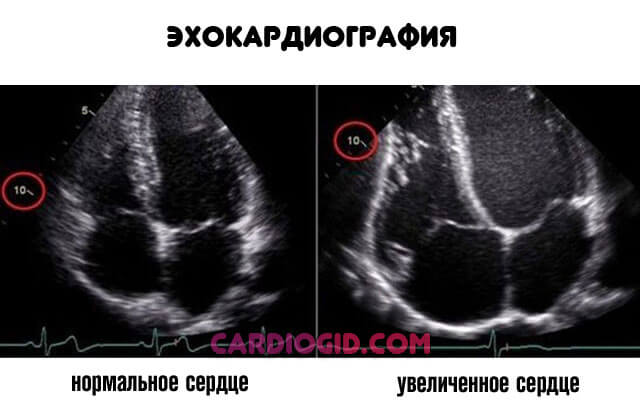
- Эхокардиография. Профильный диагностический способ. Показывает все органические (анатомические) дефекты даже незначительного характера. Подходит для ранней оценки состояния сердца, также степени отклонений в поздний период и прогнозирования.
- КТ или МРТ для более детального рассмотрения анатомических структур.
- Коронография.
- Анализ крови.
Возможно проведение не всех представленных исследований, вопрос решается на усмотрение специалиста. Установление происхождения процесса относительно трудно.
Лечение
Имеет двойственный характер. Требуется этиотропное воздействие, то есть устранение основного заболевания, влекущего анатомические дефекты.
Симптоматическая терапия направлена на редукцию проявлений и приостановку патологического процесса. Такая схема может проводиться на протяжении многих лет и даже всей жизни. Основу мероприятий составляет консервативная методика.
Применяются препараты нескольких фармацевтических типов:
- Антиаритмические на фоне нарушения сократительной способности миокарда. Хиндин или Амиодарон. Возможно использование аналогов.
- Противогипертонические. Существует несколько групп медикаментов. Ингибиторы АПФ, бета-локаторы, антагонисты кальция как основных. Классическая схема: Верапамил или Дилтиазем + Периндоприл в разных торговых формах + Моксонидин или Физиотенз.
- Противотромбические. Одна из основных причин смерти пациентов с дилатационной кардиомиопатией — эмболия сгустками крови. Легочная артерия закупоривается, летальный исход вероятен в течение 2-3 минут или считанных секунд. Применяется Аспирин Кардио для восстановления реологических свойств крови.
- Статины. Для лечения атеросклероза на ранних стадиях.
- Витаминно-минеральные комплексы и средства на основе калия, магния (Аспаркам и прочие).
- Кардиопротекторы.
Гликозиды используются редко ввиду возможности спровоцировать остановку сердца или инфаркт.
Хирургическое лечение проводится по показаниям. Для восстановления анатомической целостности сердечных структур (воспаления, ревматизм, пороки) — протезирования, установки кардиостимулятора.
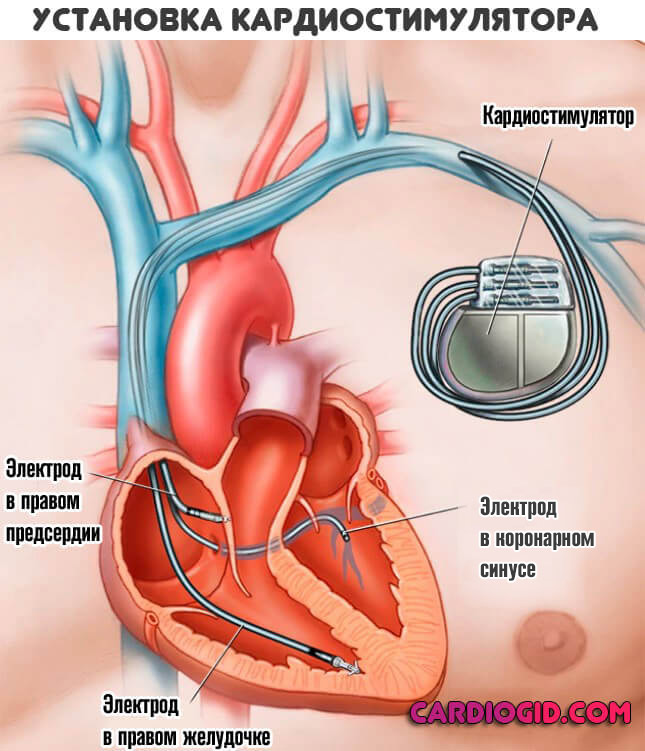
Крайняя мера — трансплантация органа. Проводится редко ввиду сложности найти донора, опасности методики. Назначается, если другого выхода нет и это реальный шанс на выживание (не всегда даже столь радикальным методом можно решить вопрос).
На протяжении периода терапии, а значит, скорее всего, жизни, показано изменение бытовых и прочих привычек.
- Нужно отказаться от курения, алкоголя, психоактивных веществ.
- Сон 8 часов минимум, больше 10 также не рекомендуется, возможны застойные процессы.
- Минимальная полезная физическая активность. Прогулки или ЛФК. Не более. Изнурение для здоровых людей опасно, стоит ли говорить, какие последствия ждут сердечника?
- Питьевой режим — 1.5-2 литра в сутки.
- Соль — 7 граммов, не свыше того.
- Коррекция рациона. Больше витаминов, минералов, белка, меньше углеводов, никакого фаст-фуда, консервов и полуфабрикатов. Также жирного, жареного, копченостей.
При успешном лечении есть шансы на долгую жизнь. Но ограничения станут непременным условием, хотя изменив к ним отношение, возможно переносить новую парадигму с радостью, а не как тяжелую повинность.
Шансы и осложнения
Прогноз жизни при дилатационной кардиомиопатии на ранних стадиях условно-благоприятный. В отсутствии органических причин продолжительность неопределенно долгая.
Неблагоприятные факторы:
- Старческий возраст.
- Наличие семейного компонента.
- Генетические патологии в анамнезе.
- Вредные привычки.
- Повышенная масса тела.
- Недостаточный отклик на лечение.
- Артериальная гипертензия, сахарный диабет в качестве сопутствующих проблем.
Вероятность летального исхода без медицинской помощи — 60% в перспективе пары лет. При условии терапии — 10-20%.
Осложнения:
- Внезапная смерть в результате остановки сердца.
- Кардиогенный шок.
- Инфаркт.
- Инсульт.
- Полиорганная недостаточность.
- Тромбоэмболия.
В заключение
Дилатационная кардиомиопатия — расширение камер органа по врожденным или приобретенным причинам. При постоянных профилактических осмотрах пропустить начало болезни невозможно, что ассоциировано с хорошим общим прогнозом.
Диагностика минимальна, проблем с верификацией обычно нет. Лечение консервативное, на протяжении всей жизни.
Хирургическая методика применяется редко, только по показаниям. На фоне кардиомиоапатии вмешательство несет большие риски. Все решается на усмотрении специалиста при учете мнения человека.

