нормы по УЗИ, сроки при беременности, расшифровка показателей
Во втором триместре беременной женщине назначается повторный скрининг, подтверждающий или опровергающий данные, которые получены в первом комплексном исследовании. Данный период является наиболее подходящим для диагностики гормонального уровня плода. Полученные данные дают возможность оценки его развития. В этой статье подробно рассказывается, каковы нормы скрининга 2 триместра по УЗИ, анализу крови.
Для чего назначается проведение второго обследования
Второе скрининговое обследование проводится в районе 16–20 недели беременности. Данные сроки неслучайны. Так как плод подрос, у него уже заложены все основные важные для жизненных обеспечений системы. Исследование, проведенное до 12 недель, относится к первому скринингу. Диагностика носит определенную цель выявления аномалий систем, их органов, обнаружения хромосомных нарушений. При наличии серьезных отклонений, врачи могут рекомендовать преждевременные роды.
Кто входит в группу риска
Второй скрининг назначается каждой женщине, находящейся в интересном положении. Однако группа риска для проведения данного исследования, состоит из следующих беременных женщин:
- первородящих, которые имеют возраст больше 35 лет;
- людей, которые находятся в близком родстве;
- женщин с отягощенной гинекологической историей;
- женщин, работающих на вредных условиях труда;
- с отягощенной наследственностью;
- при наличии в анамнезе мертворожденных детей, выкидышей, замершей беременности;
- беременных, принимающих алкоголь, наркотики.
Скрининг второго триместра – комплексное исследование, включающее в себя УЗИ-диагностику, биохимический тест. Если женщина легко переносит беременность, ребеночек развивается в соответствии с нормой, то, в этой ситуации, врачом не назначается проведение второго тестирования.
УЗ-диагностика
При втором скрининге проводится назначение второго УЗИ. Во время которого врачом получается информация о том, сколько у женщин плодов, то есть является ли беременность многоплодной, уточняется срок беременности. Порой он отличается оттого, что определило первый результат. Также врач сообщает о предполагаемой дате родов и, при желании женщины, может сказать пол ребенка.
Второе УЗИ при беременности оценивает такие показатели, как:
- анатомия внутренних систем;
- какова частота сердцебиений у плода;
- вес ребеночка и его сравнение по специальной формуле с предыдущим результатом;
- какое состояние имеют околоплодные воды.
Наибольшее внимание врач уделяет таким параметрам, как:
- структура лица;
- размеры плода;
- какую зрелость имеют легкие ребеночка;
- структура органов;
- количество пальцев;
- сформированность плаценты;
- объем околоплодной жидкости.
В результате врач выписывает заключение о состоянии плода, наличии у него нарушений в развитии. Если выявлены отклонения от нормы по УЗИ, тогда женщине рекомендуют пройти исследование с допплером. Эта диагностика позволит оценить проходимость кровеносных сосудов, маточный, плацентарный, артериальный кровоток. А также степень насыщения кислородом головного мозга ребеночка в данный промежуток времени.
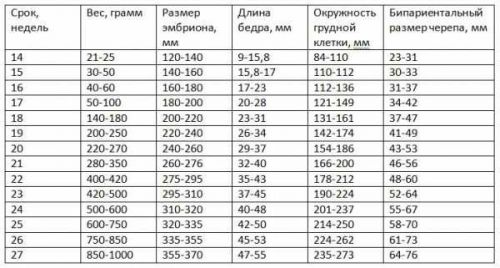
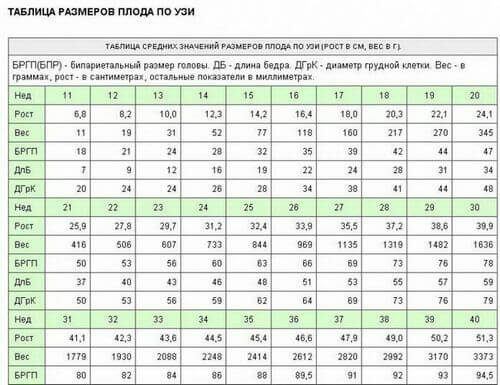
Результаты размера плода по месяцам
Важно! Чтобы получить наиболее точный диагноз, УЗИ 2 триместра должно два раза провестись с доплером, с разрывом в две недели. Причем обследование желательно пройти на двух разных аппаратах.
Результаты УЗ-диагностики
Когда при втором исследовании ультразвуком получается плохой результат развития ребеночка, то женщине назначается диагностика с доплером. Она проводится в любое время и не требует дополнительной подготовки. Полученные данные фиксируются на ленте. Это позволит в дальнейшем проводить контроль за лечением и отмечать наличие изменений. Расшифровка УЗИ 2 скрининга проводит оценку:
- сосудов матки;
- пуповинных артерий;
- сосудов головного мозга ребенка.
При определении состояния сосудов матки используется индекс резистентности. Врачом оценивается отдельно левая, правая маточная артерия. Это связано с тем, что при наличии токсикоза происходит нарушение кровообращения одного сосуда. Если проанализировать результаты только одной артерии, то получится неверная, ложная информация, которая может нанести вред будущей мамочке и плоду.
К сведению, если женщина в третьем триместре страдает от токсикоза, то у нее нарушенный кровоток правого сосуда матки. При позднем токсикозе могут вытекать негативные последствия для плода. Нормативы на 20 неделе индекса резистентности – 0,52. Причем допустимая граница может колебаться от 0,37 до 0,70. Исследовать пуповину необходимо при нахождении плода в покое.
А также при его сердечном ритме, колеблющемся от 120 до 160 ударов в минуту. Обусловлено это тем, что при каких-либо отклонениях частоты сердцебиений происходит изменение индекса резистентности в пуповинной артерии. Пуповина содержит две основных артерии, одну вену. УЗИ второго скрининга ставит перед собой цель выявить наличие аномалии.
Если у кровеносных сосудов будут иметься некоторые отклонения, тогда ребеночек страдает от дефицита питательных веществ. Это негативно скажется на дальнейшем росте, развитии. Бывают случаи, когда плод подстраивается под создавшиеся положение. В итоге происходит рождение здорового младенца с небольшим весом.
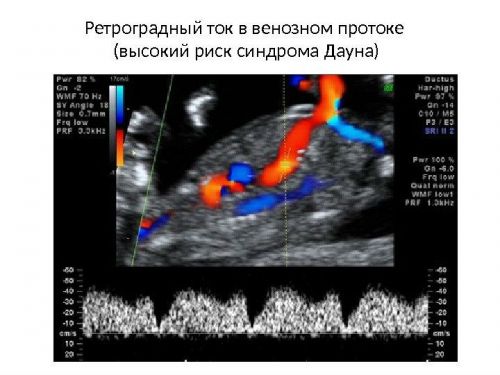
Во время диагностики можно оценить возможность развития аномалий плода
Когда функционирует лишь один кровеносный сосуд с нарушенным кровотоком, то имеется вероятность отрицательного исхода беременности. Женщине необходимо будет пройти дополнительное УЗИ и сдать кровь на наличие хромосомных аномалий. При нарушении кровотока артерий головы будет наблюдаться сниженный пульсационный индекс. Его повышенный уровень позволяет предположить наличие кровоизлияния в мозг. Нормой ПИ является показатель 1,83. Его допустимый параметр варьируется в пределах от 1,36 до 2,31.
Анализ крови
После того как ультразвуковые результаты будут получены, женщине назначается анализ крови на биохимию, так называемый тройной тест, который позволит выявить в крови следующие вещества:
- Гормон ХГЧ, который наблюдается только во время беременности. Он помогает определить произошло ли зачатие в домашней диагностике.
- Белок АФП. Наличие нормальных показателей говорит об обеспечении младенца необходимым иммунитетом от матери.
- Гормон стероидного вида НЭ способствует естественному обмену между материнскими и детскими веществами.
Результат
После получения результатов анализа крови, врачом сопоставляются его показатели с нормой. При этом необходимо учитывать момент того, на какой неделе произошло исследование. На основании полученных данных выставляется предположение о том, как протекает беременность, какое состояние здоровья у малыша.
Нормы ХГЧ
На хороший результат можно рассчитывать при следующих нормах (измерения даются в нг/мл):
- от 10000 до 58000 на 16 неделе беременности;
- от 8000 до 57000 между 17–18 неделей;
- от 7000 до 49000 на 19 недели беременности.
Если у женщины в ходе исследования наблюдается незначительное отклонение второго скрининга, то не стоит отчаиваться, поскольку оно не несет большой ценности. Когда уровень больший, чем положено, то данный факт может говорить о беременности не одним плодом. Если норма повышается наполовину, тогда имеется риск рождения ребенка с синдромом Дауна. К сведению, при многоплодной беременности проводить скрининг тесты бессмысленно, так как его результаты будут незначительно завышены.
Кроме многоплодности, причина повышенного результата ХГЧ может предполагать сахарный диабет у женщины или хромосомные аномалии плода. Заниженный результат гормона говорит о возможности замирания беременности, развития хромосомных аномалий. Кроме того, понижение нормы может быть признаком существующей угрозы выкидыша, несостоявшейся плаценты, наличия синдрома Патау.
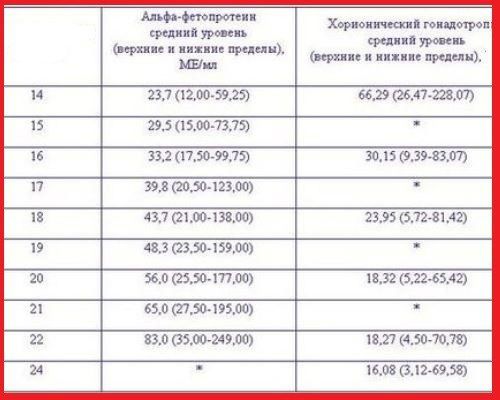
Нормы АФП, ХГЧ по неделям, на которые ориентируются при расшифровке результатов анализа
Нормативы АФП
Белок АФП вырабатывается организмом плода после 5 недели внутриутробного развития. При помощи околоплодных вод, белок проникает в кровеносную систему матери. К параметрам АФП относятся следующие нормы, измеряемые в ед/мл:
- 15–60 на сроке между 12–14 неделей;
- 15–95 на сроке между 15–19 неделей;
- 27–125 на 20 неделе.
Если во время исследования обнаружилось пониженное количество белка в печени ребеночка, то это является поводом для предположения подозрений на наличие синдрома Дауна. Кроме того, данный результат может говорить об неверно определенном сроке беременности, пузырном заносе плода. Когда во время обследования обнаруживается повышенный уровень АФП, то можно предполагать о неправильном развитии нервной системы, нарушении печени.
Обычно эти патологии вызываются вирусной инфекцией, которой переболевает женщина в первом триместре беременности.
Нормы НЭ
Стероидный гормон НЭ имеет следующие показатели нормы, измеряемые в нг/мл:
- от 5,7 до 15 между 13–14 неделями;
- от 5,4 до 21 между 15–16 неделями;
- от 6,6 до 25 между 17–18 неделями;
- от 7,5 до 28 между 19–20 неделями.
Когда скрининг обнаруживает отклонение в виде повышения нормы, то это может быть признаком наличия многоплодной беременности. Кроме того, повышение НЭ говорит о нарушенном функционировании печени, большом плоде. Пониженный показатель образуется в результате инфицирования ребеночка, раннего приема антибиотиков, аномалий развития, недостаточности плацентарного вида.
Критическое понижение гормона НЭ бывает признаком:
- угрозы выкидыша;
- аномалий надпочечников;
- плацентарных нарушений;
- синдрома Дауна.
Кроме того, завышаться показатель НЭ может в том случае, если женщина в момент сдачи анализа принимала антибиотики.
При втором скрининге происходит оценка кровоснабжения плода
Важно! Не следует рассматривать отклонение НЭ, как прямое доказательство патологий. При плохих результатах следует пройти дополнительное исследование.
Факторы, влияющие на исследование
Имеется ряд соотношений, которые влияют на получение результатов скрининга. Данной диагностике присущ небольшой процент погрешности. Даже безупречные анализы могут не всегда сказать о наличии патологии. Соответственно, при плохих результатах может родиться здоровенький малыш. Это касается биохимического анализа крови.
К факторам, влияющим на исследование, относятся:
- наличие хронических заболеваний матери, например, больные почки, печень;
- наличие плохих привычек, таких как: курение, злоупотребление алкоголя;
- избыточный вес, при котором повышаются показатели;
- многоплодная беременность;
- зачатие, наступившее в результате ЭКО.
Что делать, если у женщины плохие результаты скрининг-теста
Если у женщины обнаружились плохие результаты, нельзя паниковать. Чаще всего 10 % из них оказываются неверными. Однако, при высокой степени риска, будущей мамочке нужно как можно быстрей обратиться к генетику, который назначит дополнительные тесты, позволяющие оценить наличие врожденной или хромосомной патологии. Чаще всего рекомендуется следующее исследование:
- Кордоцентоз представляет собой забор крови плода через пуповину. Данный тест назначают не раньше 18 недели. Он нередко становится причиной выкидыша, внутриутробного заражения ребеночка.
- Амниоцентез – это оценка околоплодных вод. Для их забора врачом прокалывается брюшина. Этот анализ довольно эффективен, но часто приводит к выкидышу.
- НИПТ можно делать с 10 недели. Тестирование проводится путем забора крови матери из вены. Если получается отрицательный результат, то это является 100 % гарантией рождения здорового ребенка.
Не следует рассматривать отдельное отклонение, как показатель патологического явления. Судить об аномалиях можно лишь после проведенного комплексного исследования.
Скрининг второго триместра – расшифровка, нормы и отклонения
Рассматриваемое обследование проводят в промежутке между 16 и 20 неделями беременности, и оно состоит из двух этапов: УЗИ и биохимического скрининга. При отсутствии каких-либо отклонений на УЗИ тройной тест зачастую не назначается.
В целом же, скрининг второго триместра беременности – процедура добровольная. В некоторых случаях результаты могут оказаться ложноположительными, что провоцирует стресс и негативно сказывается на здоровье матери.
С другой же стороны, благодаря такой диагностике можно выявить и своевременно устранить факторы, мешающие нормальному течению беременности.
Пренатальный скрининг — все виды диагностики и описание
Ультразвуковое исследование
Указанный вид диагностики дает возможность сделать полную оценку уровня развития плода, подтвердить или опровергнуть наличие физиологических отклонений.
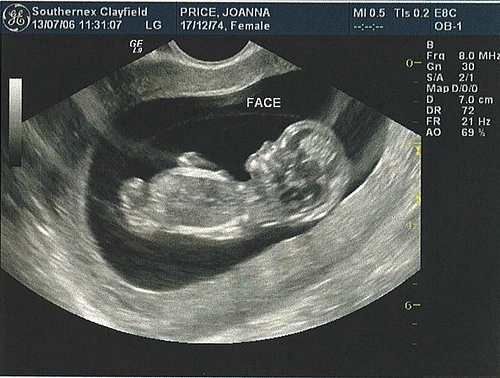
Благодаря возрасту малыша, посредством датчика УЗИ можно зафиксировать следующие показатели:
1. Пол
Половую принадлежность можно определить, если эмбрион будет расположен соответствующим образом.
2. Фетометрические данные плода
Включают несколько составляющих:
- Длина плечевой кости и кости предплечья. Доктор проверяет наличие всех костных тканей, симметричность предплечий.
- Размеры бедренных костей и костей голени. Берется во внимание количество пальцев на руках и ногах
- Окружность живота.
- Лобно-затылочный размер и бипариентальные параметры головы эмбриона.
- Окружность головы.
- Длина носовой кости. Нормы рассматриваемого объекта исследования составляют: 3,7-7,3 мм на 16-17 неделях беременности; 5,3-8,1 мм на 18-19 неделях; 5,8-8,3 мм на 20-21 неделях. Если предыдущие показатели в норме, но присутствуют отклонения со стороны данной составляющей, считается, что у плода отсутствуют какие-либо хромосомные аномалии.
При значительных отклонениях от нормы всех указанных показателей существует два варианта: Доктор фиксирует следующие нюансы: Наиболее удачное место крепления плаценты – задняя стенка матки, или зона, приближенная к ее дну. В той ситуации, если плацента расположена на передней стенке матки, существует риск, что в будущем произойдет ее отслойка. Структура плаценты с 16 по 20 неделю должна быть однородной. При наличии отклонений назначают лечение, нацеленное на нормализацию кровообращения. При незначительном маловодии лечебные мероприятия ограничиваются витаминотерапией, коррекцией рациона питания, ограничением физических нагрузок. Как выполняется анализ амниотической жидкости? Выраженное маловодие требует более серьезных мер, которые будут включать прием специальных медикаментов. Это связано с тем, что подобное явление может негативно сказаться на развитии конечностей и позвоночника эмбриона, спровоцировать аномалии в нервной системе. Зачастую детки, которые были выношены в условиях маловодия, страдают умственной отсталостью и худобой. Не менее опасным для плода является выраженное многоводие. Беременную в таких ситуациях чаще всего госпитализируют и назначают комплексное лечение. Нормой считается состояние, когда у плода фиксируется две артерии и одна вена. В тех ситуациях, когда УЗИстом выявлено меньше сосудов, впадать в панику не стоит. Хорошие результаты биохимического анализа крови, а также отсутствие отклонений в развитии плода (согласно ультразвуковой диагностике) свидетельствует о том, что единственная артерия полностью компенсировала работу отсутствующей. В будущем родители должны следить за правильным питанием, укреплять защитные реакции организма малыша. Доктор обращает внимание на размеры шейки матки. Если, по сравнению с предыдущим скринингом, наблюдается ее укорочение (менее 30 мм), открытие или размягчение ее тканей, может назначаться установка пессария для сохранения беременности. После прохождения ультразвукового обследования беременную ожидает следующий этап скрининга: биохимический анализ венозной крови. Главная задача указанного тестирования – определение трех показателей: 1.Свободного эстриола – полового гормона, который дает о себе знать с первых дней образования плаценты, и уровень которого с каждым месяцем увеличивается: 1,18-5, 52 нг/мл на 16-17 неделях беременности; 2,42-11,20 нг/мл на 18-19 неделях; 3,9-10,0 на 20-21 неделях. Критическое (40% и более) снижение рассматриваемого гормона может быть следствием нескольких явлений: Уровень свободного эстриола в крови будущей мамы может повышаться при нескольких ситуациях: 2.Свободный бета-ХГЧ. Именно данный показатель благоприятствует появлению второй полоски при прохождении теста на беременность. Уровень хорионического гонадотропина человека во втором триместре беременности может меняться: 10-57 тыс. нг/мл на 16-й неделе; 8-57 тыс. нг/мл на 17-18 неделях; 7-48 тыс. нг/мл на 19-й неделе беременности. Количество свободного бета-ХГЧ в крови может повышаться, если: Низкий уровень ХГЧ может указывать на следующие явления: При неверно определенном сроке уровень ХГЧ также не будет соответствовать нормам. 3. Альфа-фетопротеин (АФП)— это белок ,который вырабатывается в синцитиотрофобласте и желточном мешке на ранних сроках, с 11-12 недель вырабатывается печенью плода. В амниотическую жидкость этот белок попадает через почки плода, а в кровь матери — путем плацентарной диффузии. На 15-19 неделях беременности допустимая норма альфа-фетопротеина варьируется в пределах 15-95 Ед/мл, после 20-й недели – 28-125 Ед/мл. Определение альфа-фетопротеина в крови беременной женщины помогает диагностировать пороки развития, связанные с дефектом нервной трубки: при этих заболеваниях уровень белка увеличивается. При хромосомной патологии — такой, как синдромы Дауна или Эдвардса — уровень белка снижен. Сейчас этот показатель редко используется, особенно после внедрения первого биохимического скрининга ,включающий в себя хгч+ papp-a, который является более информативным и своевременным. Если первый скрининг пройден, то 2-й биохимический скрининг не проводится. В настоящее время, наиболее достоверным методом для диагностики хромосомной патологии плода является неинвазивный пренатальный тест (НИПТ). Низкое содержание рассматриваемого белка может свидетельствовать о нескольких факторах: Повышение количества АФП в крови беременной может быть причиной следующих явлений: Если УЗИ подтверждает многоплодную беременность, врачи редко назначают биохимический скрининг: существующие показатели нормы применимы по отношению к одноплодной беременности. Определить, как именно будут меняться показатели, если женщина вынашивает два и более плода — весьма проблематично. Просчитать риск наличия у плода тех или иных патологий доктор может, внимательно изучив результаты всех тестов второго скрининга. При положительных результатах будущим мамочкам не следует сразу впадать в панику — в 10% случаев такие результаты оказываются ложными. Однако если по заключению скрининговой программы степень риска составляет 1:250, беременной следует обратиться к генетику. Данный специалист может назначать дополнительные неинвазивные методы диагностики, посредством которых определяется наличие/отсутствие у плода хромосомных или врожденных отклонений.3. Анатомические сведения
4. Информация о плаценте
5. Количество амниотической жидкости (околоплодных вод)
6. Количество сосудов пуповины
7. Параметры шейки и стенок матки
Тройной тест
Плохой второй скрининг — что делать и куда идти дальше?
Если же риск оценивают как 1:100, рекомендуется проходить инвазивные методы исследований, либо пройти неинвазивный пренатальный тест:
Если инвазивная диагностика подтвердит неблагополучные результаты второго скрининга, у женщины есть две опции:
Скрининг 2 триместра, нормы по УЗИ, расшифровка
Ко второму триместру беременности каждая женщина с нетерпением идет на прием к акушеру-гинекологу. В ее голове роится куча вопросов: «В порядке ли развитие ребенка? Какие нормы развития при расшифровке УЗИ? Когда нужно делать скрининг? Какие витамины требуются ее организму на данном сроке?»
Специалист дает точные ответы, удовлетворяющие интерес беременной. Особенно важно для врача и будущей матери – прохождение плановых УЗИ, ведь только так они узнают подробности развития малыша и соответствие нормам триместра.

Рекомендованный срок проведения второго УЗИ
Повторное обследование нужно проходить при беременности в указанный специалистом срок. Обычно его рекомендуют выполнять на 22-24 неделе. Во втором триместре при помощи скрининга специалисты определяют наличие/отсутствие аномалий развития малыша и нормы развития. Второй скрининг обязателен.
Обычно ультразвуковое исследование назначают во втором триместре один раз. В редких случаях, когда у врача возникают некоторые подозрения или неясные моменты, такие как истмико-цервикальная недостаточность, он назначает более частые обследования. При подтверждении диагноза гинеколог рекомендует наложить специальный шов, чтобы избежать преждевременных родов или выкидыша.
Также врачу необходимо при помощи УЗИ во втором триместре определить состояние маточно-плацентарного кровообращения. Если возникают подозрения на его нарушение, тогда специалист назначает повторное обследование. В целях профилактики подобного нарушения врачи рекомендуют лежать, спать беременным на левом боку.
Скрининг во втором триместре необходимо для:
- Визуализации нормы развития плода;
- Оценки соответствия размера малыша сроку беременности;
- Определения пороков;
- Установления количества околоплодных вод;
- Исключения обвития пуповиной;
- Определения пола малыша;
- Установления места крепления плаценты.
Расшифровка полученных при скрининге данных выполняется врачом
Развитие плода во втором триместре
Второй триместр беременности радует будущую маму прекрасным самочувствием и спокойствием. Уже нет гормональных перестроек, токсикоза, а также еще не пришла усталость тяжесть, волнение в ожидании рождения малыша.
Второй триместр включает формирование ребенка на протяжении четвертого, пятого и шестого месяцев беременности.
4-й месяц
На данном сроке беременности видно стремительный рост плода. У ребенка развивается скелет, органы брюшины. В конце этого срока почки способны вырабатывать мочу, но все равно выделительная функция зависит от работы плаценты.
Уже сформированные органы пищеварения начинают свою работу:
- Желудок;
- Желчный пузырь;
- Кишечник.
На данном этапе в кишечнике присутствует меконий – самое первое содержимое, составляющая которого — желчь.
Наблюдается стремительное образование коры головного мозга, основных его составляющих: борозд, извилин.
Начинается активная работа желез внутренней секреции и устанавливаются связи с остальными железами и нервными центрами. Отмечается работа гипофиза, надпочечников.
5-й месяц
На этом сроке беременная уже отчетливо ощущает движения своего малыша. Его активность растет и зависит от определенных факторов:
- Время суток;
- Физическое состояние женщины;
- Количество получаемого кислорода;
- Психическое состояние будущей матери.
Характер его движений передает первые его чувства или ощущения: радость, расстройство. На активность также влияет недостаток кислорода. При его недостатке меняется также ритм, частота сокращений сердца ребенка. Чтобы малыш получал нужное ему количество кислорода, беременной необходимо научиться технике дыхания. Для этого достаточно посетить специальные занятия.
В течение пятого месяца у малыша продолжают активно развиваться нервная система и эндокринная. Наблюдается деятельность желез:
- Эпифиза;
- Поджелудочной;
- Поджелудочной;
- Гипофиза;
- Околощитовидной;
- Надпочечников;
- Щитовидной;
- Половых.
Селезенка становится активным участником процесса кроветворения. В ней собираются моноциты, лимфоциты. Наличие первородной смазки защищает нежные кожные покровы от микроорганизмов и механических повреждений. Благодаря ей формируется иммунитет кожи.
6-й месяц
Ребенок может выполнять ритмические дыхательные движения на шестом месяце беременности. Воздух еще не может проникать в легочную ткань, которая еще не может расправляться. В легкие могут попадать незначительные количества околоплодных вод, они без вреда плоду быстро всасываются. Воздух попадет в уже сформированные легкие при первом крике новорожденного.
В этот период нужно максимально снабжать плод кислородом. Специалисты при помощи УЗИ отмечают стремительное увеличение массы головного мозга. 24-28 недели характеризуются развитием высших отделов коры головного мозга, начинается умственное развитие малыша, его творческих способностей, слуха. Соответственно старайтесь больше быть на свежем воздухе в этот период, заниматься творчеством (чтение, рисование, прослушивание музыки). Старайтесь получать максимум положительных впечатлений и избегать депрессий в этот период беременности, чтобы исключить их проявление в будущем у вашего ребенка.
Для обеспечения пассивного иммунитета плода после 20-й недели в его организм из материнского проникают иммуноглобулины.
Все органы чувств малыша функционируют к шестому месяцу его внутриутробного развития. Начиная с третьего и заканчивая пятым месяцами происходит последовательное становление функций у ребенка:
- Кожная чувствительность;
- Вкусовая;
- Вестибулярная;
- Слуховая;
- Зрительная.
Необходимость в УЗИ во втором триместре
Скрининг во втором триместре необходим для определения локализации плодного яйца (для исключения внематочной беременности). Скрининг показывает:
- Лицевой череп;
- Скелет;
- Внутренние органы;
- Нос.
На этом сроке посредством скрининга возможно определение таких отклонений развития, как заячья губа, волчья пасть, патология закладки зубов.
Расшифровка скрининга специалистом успокаивает беременную, так как многие данные ей непонятны. Показатели для расшифровки (данные указаны при норме развития):
- Лобно-затылочный размер – 6-6,9 см;
- Бипариетальный размер (между височными костями) – 5,1-6,8 см;
- Окружность живота (ОЖ) – 5-7,1 см;
- Окружность головки (ОГ) – 6-7,8 см;
- Частота сердечных сокращений – 140-160;
- Предлежание;
- Количество плодов;
- Масса ребенка – 700-730 гр;
- Толщину плаценты – 19,6-32,9 мм;
- Локализацию плаценты;
- Пуповинные сосуды – 1 вена, 2 артерии;
- Длинна бедренной кости – 3,3 -5 см.
На этом сроке беременности врач может определить по данным скрининга задержку роста ребенка (симметричную, ассиметричную) или зафиксировать соответствие норме. При отклонении от нормы назначается лечение в стационаре.
Витамины, необходимые во втором триместре
При нормально протекающей беременности, организму будущей матери требуется большее количество витамин, чем обычной женщине. Для этого специалистом назначается специальный витаминно-минеральный комплекс.
Беременной во втором триместре необходимо получать каждый день:
- Железо – 60 мг;
- Фолиевую кислоту – 0,4 мг;
- Йод – от 50 до 150 мкг.
При отсутствии в комплексном препарате нужного организму количества определенного вещества, его назначают в виде монопрепарата.
Похожие статьи
нормы, расшифровка, сроки узи скрининга
За весь период вынашивания ребенка ультразвуковое исследование плода проводят три раза в соответствии с триместрами. Именно этот вид обследования беременных женщин врачи считают оптимальным выбором. Во-первых, нет необходимости в проведении специфической подготовки. Во-вторых, процедура проходит быстро и в спокойной обстановке, отсутствуют отрицательные эмоции и/или болезненные ощущения. В-третьих, результаты исследования сразу же сообщаются пациентке.
Оглавление: Что показывает УЗИ во 2 и 3 триместрах беременности Нормы и расшифровка УЗИ 2-3 триместра беременности Возможности УЗИ во 2-3 триместре беременности
Что показывает УЗИ во 2 и 3 триместрах беременности
Самое первое ультразвуковое исследование беременная женщина должна пройти на сроке 10 недель, то есть в первом триместре. Конечно, эта процедура разрешена к проведению и в более раннем сроке – например, можно уже в 4-6 недель беременности и подтвердить факт зачатия, и установить срок, и даже определить характер беременности (развивающаяся или замершая). Ультразвуковое исследование, проводимое в первом триместре беременности, позволяет выявить патологии плода, что дает возможность родителям принять решение по поводу целесообразности дальнейшего вынашивания плода.
Второй раз на ультразвуковое исследование женщина будет направлена на сроке 20-24 недели, что соответствует 2 триместру беременности. С помощью такой процедуры специалист сможет:
- определить расположение плаценты;
- оценить состояние шейки матки;
- выявить нарушения в развитии плода, в том числе и анатомические аномалии;
- определить состояние цервикального канала.
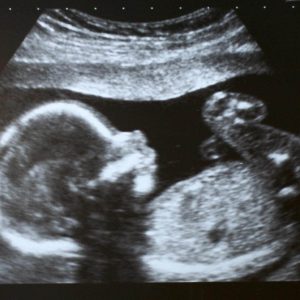 Кроме этого, во втором триместре ультразвуковое исследование уже позволяет измерить массу будущего ребенка и даже (это родителей, пожалуй, волнует больше всего!) определить пол, но только в том случае, если эмбрион принял такое положение, что врач хорошо видит его гениталии.
Кроме этого, во втором триместре ультразвуковое исследование уже позволяет измерить массу будущего ребенка и даже (это родителей, пожалуй, волнует больше всего!) определить пол, но только в том случае, если эмбрион принял такое положение, что врач хорошо видит его гениталии.
В третьем триместре беременности проводится ультразвуковое исследование для того, чтобы врачи могли и сами подготовиться, и женщину подготовить к предстоящим родам. Специалист по результатам рассматриваемого исследования оценит состояние околоплодных вод, может выявить присутствие внутриутробной инфекции и патологии плода наследственного характера. Самое важное – именно ультразвуковое исследование позволяет в третьем триместре беременности определить скорость кровотока в пуповине. Если имеются какие-то нарушения этого показателя, то врач будет ставить диагноз «гипоксия плода», что означает недостаточное снабжение кислородом будущего ребенка. Подобная ситуация несет определенную опасность и в особо тяжелых случаях специалисты считают целесообразным проведение досрочного родоразрешения.
Нормы и расшифровка УЗИ 2-3 триместра беременности
Акушерское ультразвуковое исследование, то есть проводимое во втором и третьем триместре беременности, позволяет не только установить срок предполагаемых родов и оценить размер плода. Специалисты именно при таком обследовании женщины могут диагностировать задержку внутриутробного развития и оценить степень проблемы, так как в некоторых случаях родители принимают решение отказаться от дальнейшего вынашивания ребенка (например, задержка развития приводит к необратимым процессам и новорожденный будет нежизнеспособен). Чтобы такая диагностика задержки внутриутробного развития была проведена, специалист должен провести определенные замеры:
- На сроке 7-13 недель он определит копчиково-теменной размер, что позволит установить точный срок беременности. Такие замеры эмбриона помогут в дальнейшем контролировать его развитие – например, если во время следующего ультразвукового исследования (оно будет назначено через 6-8 недель поле первого) врач поставит меньший срок беременности, то это будет явно свидетельствовать о том, что плод не развивается.
- На 13 неделе беременности врач может рассчитать бипариетальный размер – в этом сроке он будет равен 2, 4 см, а вот к концу беременности уже должен составлять 9, 5 см. Би-париетальный размер – это расстояние между левой и правой стороной головы. По этому показателю можно определить достоверный возраст плода, но только на ранних сроках, потому что в третьем триместре этот показатель приобретает вариативный/индивидуальный характер.

- Измерение длины бедра (самая длинная кость в организме человека) проводят на сроке беременности в 14 недель. На этом сроке длина будет около полутора сантиметров, а вот к концу беременности этот показатель увеличится до 7, 8 сантиметров.
Обратите внимание: очень важным измерением на поздних сроках беременности является окружность живота женщины, что даст представление и о размере плода, и о его весе. Этот показатель не может информировать специалистов о сроке беременности, но все же играет важную роль в исследовании пациентки.
Возможности УЗИ во 2-3 триместре беременности
Рассматриваемый вид исследования дает возможность врачу получить максимум информации о течении беременности, о состоянии плода. Что может определить врач по результатам ультразвукового исследования во втором/третьем триместре беременности:
- Патологии плода. Уже на 20 неделе беременности специалист может диагностировать врожденные патологии у плода – например, ахондроплазию, гидроцефалию, пороки сердца, омфалоцеле, «заячью губу» и другие. Достаточно легко диагностируется и синдром Дауна – на него укажет чрезмерное утолщение воротникового пространства и отсутствие носовой кости.
Обратите внимание: при выявлении врожденных патологий у плода специалисты не ограничиваются только результатами ультразвукового исследования. Нередко для подтверждения диагноза беременной женщине проводят забор околоплодных вод и частиц хориона для лабораторных исследований.  Расположение и состояние плаценты. Врач путем проведения ультразвукового исследования может поставить или исключить диагноз «предлежание плаценты», так как будут результаты по точной локализации плаценты. Оценивая состояние плаценты, специалист способен диагностировать водянку плода и другие патологии внутриутробного развития будущего ребенка, которые могут быть спровоцированы сахарным диабетом матери и резус-конфликтом.
Расположение и состояние плаценты. Врач путем проведения ультразвукового исследования может поставить или исключить диагноз «предлежание плаценты», так как будут результаты по точной локализации плаценты. Оценивая состояние плаценты, специалист способен диагностировать водянку плода и другие патологии внутриутробного развития будущего ребенка, которые могут быть спровоцированы сахарным диабетом матери и резус-конфликтом.- Особенности развития многоплодной беременности. Ультразвуковое исследование во втором/третьем триместре позволяет врачу не только определить количество плодов в матке, но и оценить их внутриутробное развитие, расположение каждой плаценты.
- Количество околоплодных вод. Конечно, оно должно быть в пределах установленных норм, но если врач определяет слишком большое или слишком малое их количество, то будет ставиться вопрос о задержке развития плода, либо о наличии у него каких-либо патологий. Это позволит своевременно провести ряд диагностических мероприятий.
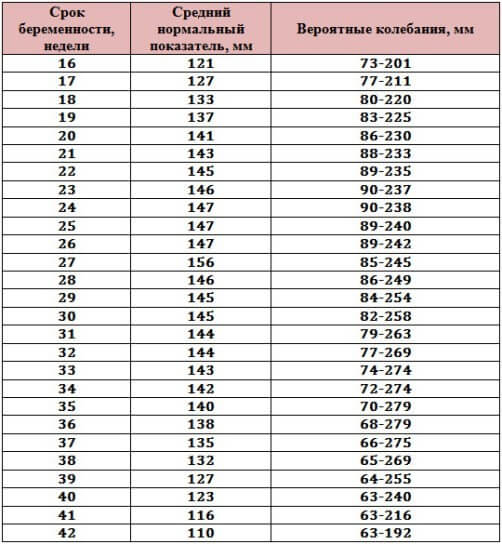
Нормы количества околоплодных вод приведены в таблице:
Кроме этого, рассматриваемый вид исследования, проводимый во втором и третьем триместре беременности, используется для определения других параметров:
- аномалии развития матки;
- предлежание плода – может быть тазовым или головным;
- оценка двигательной активности пода.
Если у врачей появляются подозрение на замершую беременность, то именно УЗИ позволяет подтвердить или опровергнуть внутриутробную смерть плода.
Оценить важность ультразвукового исследования во втором/третьем триместре беременности могут только врачи – ведь именно они должны своевременно выявлять патологии и оказывать всеобъемлющую медицинскую помощь пациентке.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
13,809 просмотров всего, 6 просмотров сегодня
 Загрузка…
Загрузка… УЗИ во 2 триместре беременности: когда делать, нормы, расшифровка
Плановое УЗИ 2 триместра позволяет убедиться, что с ребёнком всё в порядке. На какой неделе нужно делать исследование? Какие показатели считаются нормой? Что смотрят на УЗИ? Давайте разбираться вместе.
Во время беременности будущим мамам важно убедиться, что ребёнок развивается нормально, его здоровью ничего не грозит. Успокоиться вам поможет плановое УЗИ 2 триместра. Ультразвуковое исследование – крайне информативный метод диагностики. С его помощью можно выявить врождённые пороки развития, что поможет в дальнейшем скорректировать их.
Если при беременности (2 триместр) было проведено плановое исследование, и возникло подозрение на патологию, то врач даёт направление на экспертное УЗИ, которые отличается повышенной информативностью.
Когда именно делать УЗИ во 2-ом триместре
Когда лучше делать УЗИ второго триместра? Так как исследование является плановым, то существуют чёткие рекомендации на этот счёт: с 20 по 24 неделю. Эти сроки выбраны для исследования неслучайно: если УЗИ второго триместра показало патологию, то её ещё можно скорректировать
Во втором триместре может быть проведено два УЗИ. Если в начале триместра плановый анализ показал изменение гормонов, то беременную направляют на УЗИ с 14-ой по 20 неделю. Это позволяет понять, не навредили ли гормональные сбои ребёнку.
Расшифровка УЗИ второго триместра: нормы
Расшифровка УЗИ во 2 триместре беременности – задача врача, только он, ориентируясь на заключение узиста, может сказать развивается ли ребёнок согласно нормы, нет ли у него патологий. Но, конечно же, каждой будущей маме интересно узнать, что же значат все эти сокращения в заключении. Вот некоторые из них:
- БПР – расстояние между височными костями;
- ЛЗР – измерение лобно-затылочной части;
- ОГ и ОЖ– окружность головы и живота;
- РС – размер сердца;
- ДП и ДБ – длина плеча и бедра.
В протоколе УЗИ обязательно указывают, как часто сокращается сердце малыша. В норме этот показатель составляет 120 – 160 сокращений в минуту. Существенные отклонения от нормы говорят о патологии, которая, если это возможно, требует срочной коррекции.
Самостоятельно делать выводы, опираясь на показатели, зафиксированные в протоколе УЗИ, не стоит. Хотя и существуют определённые нормы, с которыми можно сверяться, но в некоторых случаях небольшие отклонения считаются вариантом нормы. Будущую маму, как известно, пугает всё, что хоть немного отличается от нормы, поэтому покажите протокол УЗИ врачу: он скажет всё ли у вашего малыша в порядке.
Что смотрят на УЗИ
Что смотрят на УЗИ второго триместра? В этот период практически полностью сформировались все органы, поэтому особое внимание уделяют именно им. Посредством диагностической процедуры исследуют сердце, желудок, почки, лёгкие и головной мозг. После 20-ой недели внимательно изучают строение лицевых структур, что позволяет исключить появление патологий развития лица: например, «заячьей зубы». Также, используя специальную формулу, рассчитывают вес ребёнка. Фиксируют на УЗИ и частоту сердцебиения, исследуют околоплодные воды, оценивают состояние плаценты.
Второй ультразвуковой скрининг уже точно показывает, какая это беременность – одноплодная или многоплодная. Более того, во 2 триместре вы можете узнать пол своего малыша. Пол не вносится в протокол, однако при желании родителей узист может сказать, к встрече с кем вам готовиться – с девочкой или мальчиком.
Теги по теме: беременностьздоровьеОцените материал:
спасибо, ваш голос принят
УЗИ 20 недель беременности, нормы плода, расшифровка, фото
УЗИ в 20 недель – это второй плановый ультразвук во время вынашивания ребенка, его обязана пройти каждая беременная пациентка. Часто это сканирование делают в рамках второго пренатального скрининга. Его сроки ограничены 18-21 неделями, второе УЗИ назначают на 20-24 неделях. В это время с 90-процентной вероятностью можно определить пол ребенка, диагностировать самые тяжелые врожденные и хромосомные аномалии. Второй плановый ультразвук считается самым важным за всю беременность – и для будущей мамочки, и для малыша.

Что происходит с ребенком в 20 недель?
20-я неделя – это уже разгар второго триместра. Малыш в это время активно растет, размеры его в длину – 16-18 см, а весит ребеночек уже 230-300 гр.
На 20-й недели беременности улучшается работа детских внутренних органов, продолжают совершенствоваться основные системы – нервная, пищеварительная, дыхательная. Сформирована подкожная жировая клетчатка, кожа ребенка уже состоит из 4 слоев. На коже возникает первая защитная смазка, вырастает пушок (лануго). Он помогает смазке держаться на теле.
Иммунная система плода уже практически готова – скоро она начнет свою работу по защите неокрепшего организма. Почти сформирован головной мозг. Развитие половых органов тоже идет полным ходом – именно при втором УЗИ доктор готов точно сообщить родителям пол будущего ребеночка. В яичниках у девочек – до 10 миллионов яйцеклеток, к рождению останется только пятая часть. У мальчиков отчетливо видно пенис, яичники опускаются из брюшной полости в «законное место» — в мошонку.
Ребенок начинает различать время суток, может проявлять активность в какое-то конкретное время – по утрам или днем. Реагирует на сильные звуки, активно толкается, переворачивается, икает – все это прекрасно чувствует мама. УЗИ на 20 неделе частенько показывает, как малыш пытается открыть глазки, сосет пальчик, пытается зажать в кулачок пуповину. У будущего наследника уже есть не только пол, но и первые привычки и вкусы.
На что смотрят при ультразвуковом исследовании 20-й недели?
Основная задача УЗИ на 20 неделе беременности – полностью оценить состояние внутренних органов и систем будущего ребенка, определить наличие/отсутствие отклонений анатомического развития. А также генетических нарушений плода.
На что конкретно смотрят врачи во время ультразвука 20-й недельки?
- Количество плодов. Если беременность многоплодная, окончательно это подтверждается в 12-16 недель. Начиная с 20-й недели врач особо тщательно следит за развитием детишек. Если в это время один малыш чуть крупнее, ничего страшного нет – близняшки еще сравняются в размерах.
- Общее состояние будущего малыша, пол, состояние каждого из органов. Оцениваются хромосомные маркеры, которые могут указать на синдромы Дауна, Эдвардса и др.
- Оценивается состояние пуповины. Норма для нее – 3 сосуда, 2 артерии и одна пупочная вена. Также врачи на УЗИ смотрят, не обвивает ли пуповина шею ребеночка. Если да, то дополнительно назначается ультразвук с доплером (допплерометрия).
- Также важны основные показатели околоплодных вод: объем жидкости, наличие/отсутствие взвеси.
- Состояние плаценты: зрелость, локализация. Самый важный параметр здесь – на каком расстоянии от отверстия шейки матки расположена плацента.
Расшифровка УЗИ 20 недель обязательно включает и такие параметры, как состояние мышечной оболочки матки (есть ли гипертонус), шейки матки (длина, открыты или закрыты внутренний и внешний зев).
Основные нормы и показатели ультразвука в 20 недель
После ультразвука врач всегда сравнивает данные сканирования с таблицами размеров плода на 20-й неделями, стандартными параметрами состояния плаценты, матки, пуповины. Все эти моменты отражены в специальном заключении – такая расшифровка выдается после заключения.
Самостоятельно сравнивать все показатели будущей маме не рекомендуется – нередко размеры ребенка могут не совпадать с нормативами. А это вызовет только лишнее беспокойство. Полностью проанализировать документ, сравнить все данные с результатами прошлых УЗИ и анализов и сделать адекватные выводы сможет только лечащий гинеколог.
Расшифровка данных УЗИ на 20-й недельке беременности включает следующие нормы и показатели:
- общие размеры плода: вес в среднем 300 гр, рост – 164 мм;
- лобно-затылочный размер головки плода – 56-68 мм;
- бипариетальный размер головки – 55-77 мм;
- окружность головки ребенка – 154-186 мм;
- окружность детского животика – 103-164 мм;
- норма для бедренной кости – 29-37 мм;
- косточки плеча и предплечья – нормы 26-34 и 22-28 мм соответственно;
- длина голени у плода – 26-34 мм;
- толщина плаценты у мамы – 16,7-28,6 мм, степень зрелости должна быть нулевой;
- объем околоплодных (амниотических) вод — 86-230 мл;
- длина шейки матки – норма как минимум 3 см.
Если УЗИ на 20 неделе проводится с доплером, расшифровка будет содержать следующие параметры. Это сердечный ритм ребенка (норма – 120-160 уд./мин.), индекс резистентности плаценты (0,38-0,7) и пупочных артерий (0,65-0,84). А также систолодиастолическое отношение в пупочной (3,86-3,95) и маточной артерии (1,92-1,98).
В заключении по результатам УЗИ второго триместра беременности также указывается и пол ребеночка. Так что, если будущая мама хочет оставить пол малыша в тайне и сделать себе и папе сюрприз, нужно предупредить об этом доктора.
Как выглядит процедура УЗИ?
На 20-й недельке УЗИ-сканирование матки и плода обычно проводят только одним способом – трансабдоминальным. Такой ультразвук еще называют наружным. Его делают через наружную стенку живота при помощи специального ультразвукового датчика.
На 12-16-й неделях такой ультразвук требовал специальной подготовки. Сейчас этого не нужно: необходимый объем жидкости, для которого требовался полный мочевой пузырь, отлично восполняют амниотические воды. Кишечник сдвинут увеличенной маткой, поэтому газы в нем никак не мешают анализу.
Сама процедура проходит так: будущая мамочка ложится на спину или на левый бок, обнажает животик. Доктор наносит на него специальный гель-проводник, благодаря которому ультразвуковая волна отправится напрямую в матку. Когда специалист будет водить датчиком по животу пациентки, изображение полости матки с будущим наследником появится на экране.
В отдельных случаях врач может назначить в 20 недель и внутреннее УЗИ. Обычно это происходит, когда беременность протекает с нарушениями или в анамнезе у женщины имелись выкидыши и аборты. Также трансвагинальный ультразвук нужно делать, если есть подозрение на истмико-цервикальную недостаточность. Это преждевременное открытие шейки матки, которое во 2 триместре может спровоцировать излитие околоплодных вод или провисание плодного пузыря.
Возможные патологии на 20-й недели
Ультразвук на 20 недельке важен не только тем, что уже точно известен пол ребенка и можно проанализировать состояние всех внутренних органов и систем плода. Эта неделя – последняя, когда по медицинским показаниям разрешается сделать аборт. После этого срока – только искусственные роды, которые способны серьезно навредить здоровью будущей мамы, прежде всего психически.
Медицинский аборт во втором триместре можно сделать, если:
- у ребенка не хватает одной или нескольких конечностей;
- уже диагностирована глубокая инвалидность;
- сразу после рождения потребуется дорогая операция и (или) лечение;
- малыш нежизнеспособен или не сможет жить без постоянного лекарственного обеспечения или поддержки медоборудованием.
Для определения хромосомных сдвигов и анатомических патологий плода на ультразвуке врач внимательно отслеживает состояние сердца, наличие и симметричность всех 4 камер, сравнивает нормы для сосудов, их целостность, проверяет мозг и почки. Чтобы оценить риск некоторых генетических заболеваний, иногда важно знать и пол малыша. Определить это может не только ультразвук, но и амниоцентез (анализ вод).
Какие основные патологии у малыша можно увидеть при втором плановом ультразвуке? Это синдромы Дауна и Эдвардса (на них укажут увеличенная толщина воротниковой зоны и отсутствие носовой косточки), некоторые дефекты нервной трубки. Диагностируются также пороки сердца, водянка головного мозга, задержки внутриутробного развития.
При анализе результатов УЗИ учитывается общее течение беременности и состояние здоровья женщины. Здесь тоже могут диагностировать нарушения. Это касается состояния плаценты, а также амниотических вод. Нормы для плаценты разрешают любое место локализации, главное, чтобы она находилась на 6 и более см от внутреннего зева маточной шейки. Если плацента ниже или вообще перекрывает отверстие, говорят об ее предлежании.
При анализе околоплодных вод могут зафиксировать мало- или многоводие и наличие взвесей. В 20 недель воды должны быть абсолютно прозрачными – любые хлопья и сгустки указывают на инфекцию.
Скрининг на 20 неделе
20-я неделя беременности – это традиционное время для второго планового скрининга. Сроки пренатальных скринингов установлены государством, а их проведение обязательно для каждой будущей мамы. Скрининг при беременности является комплексной процедурой, включает не только ультразвук и процедуры с УЗИ-датчиком, но и анализ крови.
В скрининг на 20-й недельке обычно входят УЗИ, допплерометрия, биохимический анализ крови. В это время уже разрешается делать самое информативное УЗИ-сканирование – 3D и 4D. Объемная картинка при таком исследовании позволит не только точно увидеть пол ребенка, но и рассмотреть черты лица, все кости и органы.
Анализ крови на втором скрининге обычно называют тройным тестом, поскольку он оценивает 3 основных параметра. Это уровень АФП (альфа-фетопротеин), гормона бета-ХГЧ и уровень НЭ (неконъюгированный (свободный) эстриол).
Доплерометрия при скрининге 20 недели делается не всегда. Традиционно эта процедура входит в скрининг третьего триместра, но если есть медицинские показания, доктор назначает ее раньше. Это гипоксия плода, возможная задержка развития, некоторые другие патологии и др.
Ультразвук на 20-й неделе – это самое информативное сканирование за все время вынашивания малыша. Уже можно узнать пол ребеночка, сосчитать все пальчики, оценить общее состояние, посмотреть на черты лица маленького человечка. А главное – этот ультразвук помогает наиболее полно просчитать риски врожденных пороков и генетических заболеваний.

 Расположение и состояние плаценты. Врач путем проведения ультразвукового исследования может поставить или исключить диагноз «предлежание плаценты», так как будут результаты по точной локализации плаценты. Оценивая состояние плаценты, специалист способен диагностировать водянку плода и другие патологии внутриутробного развития будущего ребенка, которые могут быть спровоцированы сахарным диабетом матери и резус-конфликтом.
Расположение и состояние плаценты. Врач путем проведения ультразвукового исследования может поставить или исключить диагноз «предлежание плаценты», так как будут результаты по точной локализации плаценты. Оценивая состояние плаценты, специалист способен диагностировать водянку плода и другие патологии внутриутробного развития будущего ребенка, которые могут быть спровоцированы сахарным диабетом матери и резус-конфликтом.