Токсикоз при беременности
Одно из самых распространенных состояний женщин, ожидающих ребенка, при котором наблюдается тошнота и позывы к рвоте, — это токсикоз. Возникает токсикоз из-за вредных веществ и скопления токсинов, которые образуются в организме беременных женщин.
Степени токсикоза
1. Тошнота и позывы к рвоте проявляются не более пяти раз в сутки. Потеря в весе составляет до трех килограмм.
2. Потеря в весе может составить до 4 кг за две недели токсикоза. Рвота наблюдается до десяти раз и ведет к снижению артериального давления.
3. Приступы рвоты до 25 раз в день. Потеря в весе составляет более десяти килограмм. Может повыситься температура, участиться пульс.
Когда появляется токсикоз?
Врачи определяют некоторые временные рамки проявления токсикоза:
- Ранний токсикоз проявляется на 5 – 6 неделе
беременности. Заканчивается ранний токсикоз обычно к 13- 14 неделе, но в каждом
случае это индивидуально.

- Поздний токсикоз проявляется в последнем триместре беременности. Очень опасно, если токсикоз появляется в середине второго триместра.
Признаки токсикоза
Изначально у женщины появляется:
- повышенное слюноотделение,
- раздражительность,
- сонливое состояние,
- изменение вкусовых рецепторов,
- тошнота,
- потеря аппетита,
- рвота,
- слабость,
- снижение веса.
Реже во время беременности появляется астма, дерматоз. Признаки токсикоза не зависят от того, кого ждет женщина: девочку или мальчика. Симптомы токсикоза в равной степени могут проявляться и при замершей беременности.
Беременность без токсикоза
Многие женщины считают, что токсикоз всегда сопровождает
беременность и его отсутствие вызывает у них опасения. Беспокоиться по этому
поводу не стоит. Отсутствие токсикоза означает только то, что женщина абсолютно
здорова. Ее организм смог легко перестроиться, справился с нагрузками и
подготовился к вынашиванию ребенка без нарушения работы общих систем организма.
Беременные женщины, которые избежали токсикоза, прекрасно себя чувствуют, они могут в полной мере наслаждаться уникальным состоянием своего организма.
Виды токсикоза
Различают несколько видов токсикоза:
1. Самый ранний токсикоз может начаться через неделю после оплодотворения. Рвота и тошнота может не проявляться, но появляется зверский аппетит.
2. Ранний токсикоз. Появляется в первом триместре беременности. Обычно женщины спокойно переживают этот период, но если признаки усиливаются, врач может выписать препараты для снижения токсикоза и облегчения состояния беременной женщины.
3. Поздний токсикоз. Если беременность развивается
нормально, повторно во втором триместре токсикоз не проявляется. Но иногда
токсикоз усиливается, происходит осложнение, называемое гестоз. У женщины появляются
отеки, повышается давление. Лечение при таком состоянии назначается
индивидуально. Гестоз не опасен, если женщина наблюдается у врача и ей будет во
время поставлен диагноз.
4. Вечерний токсикоз. После трудного дня, большого приема пищи, организм устает, истощается и становится восприимчивым к воздействию токсикоза. Вечерний токсикоз мешает спокойно отдыхать. Облегчить состояние могут вечерние прогулки, морс из свежих кислых ягод или свежеприготовленный сок.
Основные причины токсикоза
Выделяют несколько основных причин возникновения токсикоза:
1. Изменение гормональной системы. Состав гормонов с момента оплодотворения меняется, это сказывается на самочувствии и здоровье беременной. Женщина становится обидчивой, раздражительной, плаксивой, обоняние обостряется, появляется тошнота. Для организма будущей матери зародыш является чужеродным телом, и это отражается на ее самочувствии. Через некоторое время уровень гормонов придет в норму, организм научится спокойно воспринимать эмбрион, токсикоз отступает.
2. Развитие
плаценты. Согласно наблюдениям, признаки токсикоза проходят после того,
когда плацента заканчивает формироваться. Плацента начинает выполнять некоторые
функции, среди которых и задержка токсических веществ. До завершения этого
процесса организм сам пытается защититься от интоксикации рвотой.
Плацента начинает выполнять некоторые
функции, среди которых и задержка токсических веществ. До завершения этого
процесса организм сам пытается защититься от интоксикации рвотой.
3. Защитная реакция. У многих женщин токсикоз является своеобразным актом защиты. Возникает тошнота на кофе, сигаретный дым, яйца, мясо. Из-за содержания в них патогенных микроорганизмов они могут оказаться опасными для здоровья. А тошнота и рвотный рефлекс защищают организм от попадания в них опасных веществ.
4. Хронические заболевания. Желательно еще на этапе планирования беременности пройти полное обследование, чтобы исключить риск инфекций. Также нужно начать принимать витамины.
5. Психологические
перемены. В третьем триместре токсикоз может возникнуть из-за нервного
состояния матери. Женщина волнуется по поводу предстоящих родов, здоровья
малыша, тем самым провоцируя токсикоз. Как утверждают ученые, нервная система
во время беременности подвергается изменениям, и активизируются те центры
головного мозга, которые отвечают за работу желудочно-кишечного тракта и
обоняние.
6. Возраст. Токсикоз проявляется чаще у женщин после 30-35 лет. Риск возрастает, если беременности первая. По утверждению специалистов, чем моложе мамочка, тем легче она переносит токсикоз. Хотя бывают и исключения.
7. Генетика. Наследственность играет не последнюю роль. Если мама страдала токсикозом на 16 неделе, у ее дочери возникает риск возникновения такого же состояния с вероятностью 70%.
8. Многоплодная беременность. Вероятность проявления токсикоза у женщин, беременных двойней, больше, чем у женщин, ожидающих одного ребенка.
Как облегчить состояние при токсикозе?
Все методы нужно проверять постепенно, прислушиваясь к своему организму.
- Попробуйте съедать маленький кусочек хлеба, немного сухофруктов или крекер, не вставая с постели по утрам. Затем сделайте себе мятный чай с лимоном и небольшим количеством сахара – это нормализует уровень глюкозы.
- Появление тошноты может сгладить сосание
дольки апельсина или лимона.

- Пейте только те напитки, которые подходят именно вам. Это может просто вода, травяные чаи.
- Употребляйте фрукты с большим количеством жидкости: виноград, арбуз, дыня. Можно побаловать себя мороженым.
- Употребляйте паровые блюда вместо острой, жареной пищи. В качестве перекусов можно употреблять сырые овощи, фрукты, йогурт.
- Есть нужно маленькими порциями и часто. В течение дня можно съедать банан, сухарик, яблоко.
- После еды не стоит ложиться отдыхать.
- Один из методов наших бабушек: ложка меда при первых проявлениях токсикоза.
- Помогает ароматерапия: имбирное масло нужно растереть между ладонями и вдыхать. Также помогает масло перечной мяты.
И главное, психологический настрой: повторяйте, что с вами и ребенком все будет хорошо и токсикоз вам не страшен!
Токсикоз: понять и принять | 74.ru
Практика показывает, что нет тех продуктов, которые могли бы стать панацеей в облегчении «беременных мук».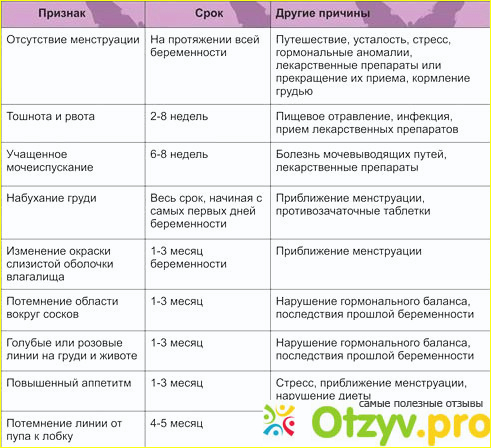 Помните известную поговорку? Что русскому хорошо – немцу смерть. Что Тане хорошо – Маше грозит жуткой тошнотой, и ничего с этим не поделать. Но есть несколько общих моментов, которые специалисты единогласно признают полезными для всех будущих мам, у которых возникли проблемы подобного плана.
Помните известную поговорку? Что русскому хорошо – немцу смерть. Что Тане хорошо – Маше грозит жуткой тошнотой, и ничего с этим не поделать. Но есть несколько общих моментов, которые специалисты единогласно признают полезными для всех будущих мам, у которых возникли проблемы подобного плана.
Правило первое связано с легендарной тягой беременных женщин к определенным продуктам. Ученые считают, что знаменитые «прихоти» – это ни что иное, как мудрость организма. Хочется вам молочка или творога – организму не хватает кальция. Объяснить желание соленых продуктов тоже можно. У беременных возрастает количество крови в организме и не хватает натрия. Неосознанный отказ от всего горького в первом триместре беременности тоже имеет свою подоплеку: оказывается, многие токсичные продукты горьки на вкус, и ваш организм таким образом пытается уберечь малыша от токсинов.
Поэтому, если вы не переносите какие-либо продукты, то не следует насильно их запихивать в себя только потому, что «это источник кальция», а «здесь много витамина Д». Пытайтесь найти приемлемую для вас альтернативу: тот же кальций есть не только в твороге, который вы терпеть не можете, но и в крыжовнике, смородине, клубнике, черешне и рыбе, которую можно очень вкусно приготовить. И так – с каждым продуктом. Незаменимых нет – это правило работает в данном случае как нельзя лучше!
Пытайтесь найти приемлемую для вас альтернативу: тот же кальций есть не только в твороге, который вы терпеть не можете, но и в крыжовнике, смородине, клубнике, черешне и рыбе, которую можно очень вкусно приготовить. И так – с каждым продуктом. Незаменимых нет – это правило работает в данном случае как нельзя лучше!
Принимайте витамины для беременных, это правило номер два, их выбор довольно широк: «Витрум-пренаталь», «Элевит-пренаталь», «Матерна» и другие. Большинство из этих препаратов содержат микроэлементы, позволяющие миновать проявления тяжелого токсикоза. Разумеется, начать прием витаминов следует только после консультации с врачом, ведущим вашу беременность. Не забывайте, что лучше всего принимать витаминно-минеральные комплексы после завтрака, но никак не на пустой желудок, иначе тошноты не избежать.
Правило третье, известное всем и каждой: если приступы тошноты начинаются с самого утра, заведите за правило съедать что-то вкусненькое, еще лежа в кровати, перед тем, как окончательно проснуться. И избегайте резких движений при подъеме с кровати, они также могут спровоцировать тошноту.
И избегайте резких движений при подъеме с кровати, они также могут спровоцировать тошноту.
Ешьте чаще и маленькими порциями. Как это ни странно, порой кажется, что вообще ничего не полезет, но, поверьте, опрос беременных женщин, удачно справившихся с токсикозом, показывает, что самый лучший вариант – все время что-то потихоньку жевать или грызть. Пустой желудок – большой «друг» токсикоза.
Если тошнота настолько сильна, что вы вообще ничего есть не можете, то в этом случае на работе настоятельно рекомендуется взять больничный и принимать пищу (жидкую – полужидкую) лежа, с интервалом в два-три часа, дабы ваш несчастный организм вообще не упал духом.
Попытайтесь увеличить, насколько это возможно, потребление пшеничных отрубей, орехов, семечек, бобовых и кукурузы. Эти продукты очень богаты витамином В6, которого явно недостаточно беременной женщине и от которого во многом зависит ее хорошее самочувствие.
«Что тут сказать! – улыбается многодетная мама Виктория. – Надо терпения набираться. Что-то посоветовать из еды сложно: каждая беременность очень индивидуальна. Попробуйте сами вычислить, какие продукты облегчают жизнь, а что, наоборот, невыносимо. Здесь только на собственном опыте все познается, и больше никак. Мне при токсикозе очень помогали кислые зеленые яблоки, а другим от этих яблок наоборот становится только хуже. Так что «токсикозное» меню придется составлять вам самим путем многочисленных экспериментов».
Что-то посоветовать из еды сложно: каждая беременность очень индивидуальна. Попробуйте сами вычислить, какие продукты облегчают жизнь, а что, наоборот, невыносимо. Здесь только на собственном опыте все познается, и больше никак. Мне при токсикозе очень помогали кислые зеленые яблоки, а другим от этих яблок наоборот становится только хуже. Так что «токсикозное» меню придется составлять вам самим путем многочисленных экспериментов».
Ну, здравствуй, это я!
Что касается психологической стороны дела, то можно попытаться себе помочь и таким образом. Начните с осознания самого факта беременности, с принятия его, перестаньте бояться грядущих перемен в своей жизни. Попробуйте принять токсикоз как естественное для беременности состояние, примите его на эти несколько недель. Может быть, ваш ребенок так проявляет себя, напоминает о том, что вы с ним не разговариваете, но он уже здесь и требует к себе внимания?! Ко всему прочему, токсикоз – это прекрасный повод, чтобы научиться расслабляться. Внутренне отстранитесь от своего неважного самочувствия, прилягте, включите спокойную музыку, приоткройте форточку или окно и сосредоточьтесь на своем дыхании. Глубокий спокойный вдох и медленный выдох. С каждым выдохом к вам приходят расслабление и покой. Помечтайте о чем-нибудь приятном, настройтесь на одну волну с вашим малышом.
Внутренне отстранитесь от своего неважного самочувствия, прилягте, включите спокойную музыку, приоткройте форточку или окно и сосредоточьтесь на своем дыхании. Глубокий спокойный вдох и медленный выдох. С каждым выдохом к вам приходят расслабление и покой. Помечтайте о чем-нибудь приятном, настройтесь на одну волну с вашим малышом.
«Многие мамочки воспринимают токсикоз как некую расплату за счастье материнства. Это в корне неверно! Нужно четко понять, что это нормальное, физиологически объяснимое явление, вызванное приспособлением вашего организма к новой жизни, но никак не наказание, – заверяет диетолог Кристина, – постарайтесь следовать рекомендациям специалистов и немного подождите, все будет хорошо!»
Начался и усилился токсикоз на 11 неделе
Токсикоз может возникнуть на любой неделе первого триместра. Точных сроков начала и окончания нет. Каждая беременность индивидуальна. И это не болезнь, лекарства от токсикоза нет. Маме нужно просто внимательно следить за своим здоровьем, регулярно посещать гинеколога и сдавать необходимые анализы. Условно его делят на ранний и поздний.
Условно его делят на ранний и поздний.Ранний токсикоз
Токсикоз начался только на 11 неделе – вполне нормальное явление. До восемнадцатой недели токсикоз проявляет себя. А вот начаться он может на любом сроке.
Все симптомы токсикоза всем женщинам известны – это рвота, необычная реакция на вкусы и запахи, снижение аппетита, слюнотечение.
Токсикоз обязательно проявится, если у будущей мамы наблюдается заболевание щитовидной железы, нервное перенапряжение, желудочно-кишечного тракта, неправильное питание.
Токсикоз возникает при нарушении адаптации женского организма к беременности. Если рвота посещает будущую маму не более трех раз, при этом нет значительного уменьшения веса, то токсикоз не принесет вреда малышу. Но бывает и другая ситуация, когда усилился токсикоз на 11 неделе, и рвота стала постоянной в течение дня, при этом идет значительная потеря веса, то потребуется срочное медицинское вмешательство.
Состояние можно облегчить
Избавиться от токсикоза не возможно, но можно пережить этот период легче. Для начала надо исключить трудноперевариваемые продукты, соленья, шоколад и жареное. Как можно больше пить жидкости, это поможет организму избежать обезвоживания, которое возникает при частой рвоте. Во время беременности и при токсикозе особенно полезными будут клюквенный морс, зеленый чай, настой шиповника.
Для начала надо исключить трудноперевариваемые продукты, соленья, шоколад и жареное. Как можно больше пить жидкости, это поможет организму избежать обезвоживания, которое возникает при частой рвоте. Во время беременности и при токсикозе особенно полезными будут клюквенный морс, зеленый чай, настой шиповника.
Очень хорошо выпивать натощак стакан воды по утрам. Так как рвота случается в утреннее время, то завтраки обычно вызывают у женщины отвращение. Если токсикоз только по утрам на 11 неделе, то завтракать надо лежа в постели, и после этого не нужно торопиться вставать с постели. Полезными будут молочнокислые продукты, яйца. В течение дня привыкайте питаться маленькими порциями. Когда возникает приступ тошноты, то хорошо поесть мандарин, сухофрукты, орешки, зерна тмина.
Если тошноту вызывают запахи, то помещение надо постоянно проветривать, чтобы устранить запахи, вызывающие рвоту. И очень важны витамины, особенно аскорбиновая кислота и витамин В6.
Переживая это трудное время и ругая его, и думая, почему тошнит, не забывайте, что токсикоз это своего рода регулятор гормонального баланса в организме. Если малыш сейчас не нуждается в нем, то все лишнее выходит вместе с рвотой и тошнотой. А все необходимое для плода остается.
Если малыш сейчас не нуждается в нем, то все лишнее выходит вместе с рвотой и тошнотой. А все необходимое для плода остается.
Токсикоз полезен для ребёнка
Токсикоз во время беременности снижает вероятность выкидыша и положительно влияет на умственные способности ребёнка, заявляют канадские учёные.
Сотрудники Университета Торонто изучили данные десятка исследований, проведённых в пяти странах и охвативших 850 тыс. будущих мам. Анализ показал: участницы, которые не испытывали утреннего недомогания, в три раза чаще теряли ребёнка в первые месяцы беременности. Также у женщин, не страдавших от тошноты, преждевременные роды случались в 9,5% случаев, тогда как у остальных – в 6,4% случаев. «Это может быть обусловлено более благоприятным гормональным фоном при токсикозе, хотя пока это только гипотеза», – говорит автор изыскания Гидеон Корен. Более того, у малышей, чьи матери мучились от токсикоза, меньше риск врождённых дефектов и дефицита веса при появлении на свет.
Комментарий
Михаил КОРЯКИН, врач-уролог-андролог, доктор медицинских наук, профессор, главный врач Республиканского центра репродукции человека и планирования семьи:
 Поэтому после 12-й недели приступы тошноты и рвоты становятся более редкими или совсем исчезают. Каким образом рвота беременных положительно влияет на развитие плода и течение беременности, непонятно. Воистину не знаешь, где найдёшь, а где потеряешь. Во всяком случае, исследование, проведённое канадскими учёными, позволяет по-новому взглянуть на эту проблему и пересмотреть её влияние на здоровье матери и ребёнка.
Поэтому после 12-й недели приступы тошноты и рвоты становятся более редкими или совсем исчезают. Каким образом рвота беременных положительно влияет на развитие плода и течение беременности, непонятно. Воистину не знаешь, где найдёшь, а где потеряешь. Во всяком случае, исследование, проведённое канадскими учёными, позволяет по-новому взглянуть на эту проблему и пересмотреть её влияние на здоровье матери и ребёнка.13 советов, как справиться с токсикозом, HELLO! Russia
Кейт Миддлтон снова беременна. Но пока весь мир ликует и спешит поздравить членов британской королевской семьи, герцогиня Кембриджская лежит в больнице Кенсингтонского дворца и лечится от сильного токсикоза. К сожалению, эта проблема хоть и распространена, единственного, эффективного и действенного способа для ее устранения до сих пор не найдено. Возможно, это объясняется тем, что врачи даже не могут прийти к единому мнению о причине возникновения токсикоза. Кто-то считает, что это происходит из-за несовпадения групп крови малыша и матери или гормональной перестройки, кто-то винит во всем зашлакованность организма, третьи — переутомление.
Кто-то считает, что это происходит из-за несовпадения групп крови малыша и матери или гормональной перестройки, кто-то винит во всем зашлакованность организма, третьи — переутомление.
Как бы то ни было, переживать постоянную тошноту, рвоту, потерю веса, отвращение к еде, иногда высокую температуру и слабость не хочется никому. Именно поэтому HELLO.RU собрал несколько советов, которые помогут вам облегчить симптомы токсикоза и снова начать радоваться своей беременности.
герцогиня Кэтрин
1.Если вы привыкли питаться три раза в день или того реже и обильными порциями, теперь придется немного изменить схему. Ешьте часто, но небольшими порциями, это позволит вам поддерживать нужный сахар в крови и не перегружать желудок. Ни в коем случае не допускайте чувства голода — это только усугубит ситуацию. Отдавайте предпочтение пюре, детскому питанию — в таком виде пища будет усваиваться гораздо быстрее и благоприятно влиять на желудок, не вызывая ненужных реакций.
2. Не стоит забывать о регулярном питьевом режиме. Простая и минеральная вода, отвар шиповника, натуральные соки, чай без ароматизаторов и вкусовых добавок — что-то из этого или все сразу должно стать неотъемлемой составляющей вашего рациона. При беременности советуют выпивать еще больше жидкости, чем в обычном состоянии — 2-3 л. Но все-таки доверяйте своему организму и обращайте внимания на свои ощущения — следите за появлением отеков и не вливайте в себя воду силой, потому что «так надо».
Простая и минеральная вода, отвар шиповника, натуральные соки, чай без ароматизаторов и вкусовых добавок — что-то из этого или все сразу должно стать неотъемлемой составляющей вашего рациона. При беременности советуют выпивать еще больше жидкости, чем в обычном состоянии — 2-3 л. Но все-таки доверяйте своему организму и обращайте внимания на свои ощущения — следите за появлением отеков и не вливайте в себя воду силой, потому что «так надо».
3.Проснувшись, не спешите сразу вставать с постели. В период токсикоза вообще старайтесь соблюдать постельный режим — попросите родных избавить вас от работы по дому, от готовки и лишних перемещений. Начните свое утро с как можно более легкого завтрака, например, чая с печеньем, воды с сухариками или банана.
4.Бороться с приступами тошноты хорошо помогает мята или мятная вода. Залейте немного этой ароматной травы горячей водой, оставьте на 5 минут, а затем добавьте в напиток лимон и мед.
5.Еще одно эффективное средство от тошноты — имбирь. Нарежьте на небольшие кусочки корень и жуйте их по мере необходимости. Также вы можете натереть имбирь на мелкой терке и добавлять в еду. Мало того, что у него довольно терпкий вкус, так в нем еще и содержится много витаминов и полезных веществ: различные аминокислоты, магний, кальций, фосфор, железо, цинк, натрий и т.д.
Нарежьте на небольшие кусочки корень и жуйте их по мере необходимости. Также вы можете натереть имбирь на мелкой терке и добавлять в еду. Мало того, что у него довольно терпкий вкус, так в нем еще и содержится много витаминов и полезных веществ: различные аминокислоты, магний, кальций, фосфор, железо, цинк, натрий и т.д.
6.Курага — еще одно действенное, а главное вкусное средство против тошноты, повышающее уровень калия в организме.
7.Уберите подальше все духи, косметику, ароматические свечи, подушечки и прочие распространители искусственных, ярких запахов. При токсикозе они воздействуют на наше обоняние и самочувствие иным образом, вызывают раздражение и тошноту. Исключение составляют натуральные ароматы — апельсина, лаванды, но опять же не забывайте, что все индивидуально. Старайтесь чаще проветривать комнату и бывать на свежем воздухе.
8.По мнению некоторых врачей, женщины, которые до беременности занимались спортом, страдают токсикозом реже. Так происходит потому, что даже слабая нагрузка на организм стимулирует обменные процессы и помогает ему легче перенести гормональную перестройку. Конечно, не следует тренироваться на пределе своих возможностей — положение уже не то. Отдавайте предпочтение ходьбе, йоге, плаванию и прочим спокойным видам спорта. Также хорошо начинать каждый новый день с контрастного душа.
Конечно, не следует тренироваться на пределе своих возможностей — положение уже не то. Отдавайте предпочтение ходьбе, йоге, плаванию и прочим спокойным видам спорта. Также хорошо начинать каждый новый день с контрастного душа.
9.Не менее важен психологический настрой — старайтесь всеми силами и способами отвлечься, порадовать себя, сделать то, что давно хотели сделать, но не могли из-за нехватки времени.
10.Некоторые доктора видят причину токсикоза в недостатке витаминов, поэтому чтобы привести их малое количество в необходимое, пропейте мультивитаминный и минеральный комплекс для беременных. Но — и это важно — обязательно проконсультируйтесь перед этим с врачом.
11.Бежать к доктору следует и в том случае, если вы сильно теряете вес. Так происходит в тех случаях, когда рвота частая и постоянная. Не пытайтесь утихомирить свой организм мятой или курагой — здесь нужны более эффективные и серьезные средства.
12.Не отказывайте себе в послеобеденном сне, если, конечно, это позволяет ваш график. При полном рабочем дне старайтесь максимально отдохнуть вечером после трудового дня и не нарушайте режим сна.
При полном рабочем дне старайтесь максимально отдохнуть вечером после трудового дня и не нарушайте режим сна.
13.Существуют гомеопатические растительные средства от тошноты, но их вам может назначить только ваш лечащий врач.
Остеопороз беременных
Многие женщины знают и акушеры гинекологи неоднократно им напоминают, что во время беременности нужно потреблять достаточное количество кальция. Если женщина неправильно построит свой рацион питания, то ребенок все равно возьмет все ему необходимое, только из запасов организма матери. И вот тогда начинаются проблемы с зубами, ногтями и состоянием всей костной ткани.
Различают 2 патогенетических процесса: остеопороз и остеомаляцию. При остеопорозе уменьшается количество костного вещества в единице объема, то есть снижение плотности обусловлено уменьшением массы кости.
Риску развития остеопороза подвергаются беременные женщины, когда растущий малыш активно использует кальций организма мамы. Молодые мамы, которые кормят грудью более 6 месяцев, тоже могут иметь дефицит кальция. Как болезнь, остеопороз возникает при недостаточном количестве кальция в рационе, авитаминозах (особенно при нехватке витаминов группы B), рахите, гиподинамии, сильных стрессах, курении, болезнях желудка, долгом лечении гормональными препаратами.
Молодые мамы, которые кормят грудью более 6 месяцев, тоже могут иметь дефицит кальция. Как болезнь, остеопороз возникает при недостаточном количестве кальция в рационе, авитаминозах (особенно при нехватке витаминов группы B), рахите, гиподинамии, сильных стрессах, курении, болезнях желудка, долгом лечении гормональными препаратами.
Хотим обратить ваше внимание на тот факт, что половые гормоны эстрогены играют ведущую роль в строительстве костной ткани. Процесс ее выработки идет непрерывно: клетки-строители (остеобласты) имеют рецепторы, которые, связываясь с гормонами эстрогенами, усиливают процесс пополнения костной ткани кальцием, обогащения фосфором и другими необходимыми микроэлементами.
Благодаря этому механизму во время беременности женщина может воспроизвести скелет нового человека всего за несколько месяцев. Другие клетки — разрушители (остеокласты) — участвуют в процессе выведения кальция. Регулирует его гормон кальцитонин, а витамины группы B усиливают всасывание кальция кишечником и улучшают снабжение им костной ткани. Как только минеральный обмен нарушается, кальций выводится из организма и костная ткань теряет свою плотность.
Как только минеральный обмен нарушается, кальций выводится из организма и костная ткань теряет свою плотность.
Следует учитывать тот факт, что нормально протекающая беременность характеризуется частым развитием остеопенического синдрома. Его выраженность нарастает с увеличением срока беременности. При остеомаляции наблюдается недостаток минерального компонента костной ткани при ее нормальном объеме. Таким образом, остепороз – это количественное изменение, а остеомоляция – качественное.
Остеопороз часто отмечается при первой беременности и может не повторяться при последующих беременностях, является возрастной патологией. У беременных чаще развивается остеомаляция. Она может быть обусловлена дефицитом кальция с пищей, недостаточным его всасыванием либо чрезмерным выведением. Также кальций может теряться вместе с грудным молоком.
В ходе обследования ультразвуковой денситометрии(плотности костной ткани) у 100 беременных в возрасте от 18-42 лет 71% во втором и третьем триместрах беременности признаки остеопенического синдрома выявлено у 71%. Изменеия, которые происходят в костно-связном аппарате беременной направлены на развитие растущего плода.
Изменеия, которые происходят в костно-связном аппарате беременной направлены на развитие растущего плода.
Существует 2 вида денситометрии : рентгеновская
и ультразвуковая. Рентгеновская денситометрия противопоказана беременным , особенно в первые три месяца развития плода, ультразвуковая же не несёт никакого вреда будущему малышу
и маме и может проводиться неоднократно на протяжении всей беременности и в послеродовой период.
Как видите, причин достаточно, чтобы взять на контроль состояние костной системы по время беременности и послеродовой период для вашего здоровья и здоровья вашего будущего малыша.
ДЕФИЦИТ КАЛЬЦИЯ
Каждая женщина знает, что острый дефицит кальция в период беременности может негативно отразиться не только на ее здоровье, но и на развитии малыша. Именно кальций выступает в роли основы костной ткани, а также волос и зубов, принимает непосредственное участие в функционировании сердечнососудистой и нервной системы. Такой ценный микроэлемент, как кальций просто необходим для правильного и полноценного развития всех систем, тканей и органов ребенка.
Такой ценный микроэлемент, как кальций просто необходим для правильного и полноценного развития всех систем, тканей и органов ребенка.
Достаточно легко будет самостоятельно определить нехватку в организме кальция, так как начинают проявляться характерные признаки:
- появляется повышенная ломкость ногтей, они начинают сильно слоиться;
- резко и сильно ухудшается состояние зубов, при этом может развиться такое неприятное заболевание, как кариес;
- волосы становятся очень сухими и ломкими, появляется тусклость, начинают интенсивно сечься кончик, при этом может развиться и интенсивное выпадение волос;
- во втором и третьем триместре беременности могут появиться сильные судороги икроножных мышц.
Как восполнить недостаток кальция?
Стоит помнить, что максимальный объем кальция в организм человека поступает именно с продуктами, которые включают в свой состав этот ценный микроэлемент и должны входить в ежедневный рацион.
Поэтому, в обязательном порядке, в период беременности, необходимо разнообразить свой рацион печенью трески, так как она содержит не только кальций, но и фосфор, магний, витамин Д. Также надо регулярно употреблять рыбу, яйца, рыбий жир, капусту, ржаной хлеб, петрушку, сельдерей, смородину, клубнику, орехи и черешню.
Довольно большое количество кальция содержится и в кисломолочных продуктах, а также молоке. Но при этом стоит учитывать тот факт, что они не должны быть слишком жирными. Дело в том, что кальций, взаимодействуя с насыщенными животными жирами, практически не будет всасываться, следовательно, пользы от употребления таких продуктов просто не будет. Идеальным вариантом будет выбрать натуральный йогурт (без добавления различных ароматических добавок), кефир, сыр и обезжиренный творог.
Однако, поступление в организм беременной женщины кальция вместе с пищей может иметь определенные трудности. Дело в том, что полноценное усваивание данного микроэлемента будет происходить только в сочетании с калием, витамином Д, фосфором и магнием. Но в то же время железо способно серьезно замедлить этот процесс и снизить эффективность всасывания кальция в стенки кишечника.
Но в то же время железо способно серьезно замедлить этот процесс и снизить эффективность всасывания кальция в стенки кишечника.
Занимаясь составлением суточного рациона, рекомендуется продукты, в состав которых входит кальций, дополнять отрубями, капустой, бобовыми, печенью трески, яичным желтком. При этом не стоит сочетать продукты, содержащие кальций, с главными источниками железа, к числу которых относится мясо, говяжий язык и печень, яблоки, гречневая крупа, тыква, абрикосы.
Для восполнения в организме беременной женщины недостатка кальция, можно использовать и специальные препараты. Однако, во время выбора того или иного витаминного комплекса, необходимо, в обязательном порядке, проконсультироваться со своим врачом, который ведет наблюдение за течением беременности, так как именно он сможет подобрать идеальный препарат, отвечающий всем потребностям вашего организма.
Для беременной женщины суточная норма кальция равна 1500 миллиграммам, а в период кормления этот показатель повышается до 2000 миллиграмм. Желательно принимать витаминные комплексы кальция натощак и перед сном, так как значительно эффективнее этот элемент будет усваиваться именно пустым желудком.
Желательно принимать витаминные комплексы кальция натощак и перед сном, так как значительно эффективнее этот элемент будет усваиваться именно пустым желудком.
Когда необходимо принимать кальций во время беременности?
Дело в том, что большая часть кальция сконцентрирована именно в костной системе и зубах женского организма. В том случае, если происходит снижение концентрации данного минерала в крови, тогда начинается его постепенное «вымывание». Это приводит к тому, что кости приобретают более высокую ломкость, а зубы могут пострадать от развития кариеса. Именно в результате серьезной нехватки кальция, во время беременности может появиться просто непреодолимое желание съесть кусочек мела.
Во время беременности дополнительный прием кальция может понадобиться в следующих случаях:
- начинается сильное и стремительное разрушение зубов;
- появляется повышенная ломкость ногтей и волос;
- есть риск начала преждевременных родов;
- начинается развитие преэклампсии беременных, то есть позднего гестоза;
- проявляется ранний токсикоз, который протекает в тяжелой степени;
- есть риск прерывания беременности;
- беспокоит повышенная нервозность и тревожность;
- появляются судороги в ногах;
- повышается тонус мышц;
- наблюдается первичная слабость родовой деятельности.

Почему необходим прием кальция во время беременности?
Кальций составляет примерно 2% от всей массы тела человека, при этом он является самым главным элементом для создания хрящевой и костной ткани. Если не будет этого элемента, становится просто невозможным процесс обмена холестерина и жирных кислот, из которых происходит синтез стероидных гормонов.
Именно кальций несет ответственность за работу мышечных органов и мышц, к числу которых относится также и матка. Поэтому, при условии нехватки в организме данного элемента, на родовую деятельность будет оказываться отрицательное действие.
Кальций эффективно регулирует функционирование свертывающей системы, а также работу почек, следовательно, в период беременности дополнительный прием препаратов кальция является вполне оправданным, а иногда и просто незаменимым.
Во время беременности в женском организме в два раза увеличивается потребность кальция, при этом суточная норма должна быть не менее 1500 миллиграмм (как было написано выше). Дело в том, что в этот не самый легкий для женского организма период, происходит довольно быстрый расход кальция, что приводит к уменьшению костной массы, при этом полностью она сможет восстановиться только после нормализации менструального цикла.
Дело в том, что в этот не самый легкий для женского организма период, происходит довольно быстрый расход кальция, что приводит к уменьшению костной массы, при этом полностью она сможет восстановиться только после нормализации менструального цикла.
В том случае, если развивающийся плод не будет получать достаточное количество кальция с током крови, есть вероятность того, что произойдет остановка не только в физическом, но и умственном развитии. Также значительно увеличивается риск того, что у ребенка произойдет развитие такого опасного заболевания, как рахит. Именно поэтому, в период внутриутробного развития, малыш должен получать необходимое количество кальция.
В то же время стоит помнить и о том, что чрезмерное количество кальция в организме не способно сделать малыша выдающимся спортсменом либо гением, но при этом есть вероятность оказания его отрицательного влияния на развитие ребенка. Здесь самое главное соблюдать меру, именно поэтому принимать препараты, содержащие кальций, надо только после консультации со своим врачом.
Рекомендации
Прежде, чем приступать непосредственно к насыщению организма малыша кальцием, в обязательном порядке, необходимо пройти консультацию у своего врача. Дело в том, что надо максимально точно определить безопасную дозировку препарата, при этом важное значение будет иметь и срок беременности, на котором начался испытываться недостаток кальция.
Важно учитывать тот факт, что практически во всех случаях прием препаратов кальция происходит, начиная со второго триместра беременности и не ранее, чем на 13 неделе гестации. Прием препаратов кальция должен продолжаться на протяжении довольно длительного периода времени, без перерыва, но не более одного месяца.
Не рекомендуется дополнительно принимать препараты кальция позже 35 недели беременности. Дело в том, что в результате это может спровоцировать начало преждевременного окостенения головки плода, следовательно, его прохождение по родовому каналу окажется затрудненным.
Для того, чтобы восстановить правильный баланс кальция в организме, можно принимать специальные препараты, которые могут быть как в виде порошка, таблеток, так и раствора сочетая ее с ультразвуковой денситометрией, которая точно покажет состояние вашей костной ткани.
Противопоказания к приему кальция беременными
Не смотря на то, что кальций является одним из самых важных микроэлементов в человеческом организме, в то же время его прием может иметь ряд определенных противопоказаний, а именно:
- наличие индивидуальной непереносимости компонентов таких препаратов;
- гиперпаратиреоз;
- наличие различных новообразований злокачественного характера;
- развитие диареи, которая имеет хронический характер;
- развитие атеросклероза;
- почечная недостаточность.
Выбирать тот или иной препарат, содержащий кальций, должен только врач, так как при этом он оценивает не только его эффективность, но также и возможность развития характерных побочных эффектов, которые присутствуют во всех лекарственных препаратах.
Как правильно принимать во время беременности кальций?
- за один прием человеческий организм просто не
способен усвоить больше 500 миллиграмм кальция.
 Именно поэтому суточная норма должна быть разделена на несколько приемом, которые осуществляются на протяжении дня;
Именно поэтому суточная норма должна быть разделена на несколько приемом, которые осуществляются на протяжении дня; - если есть такая возможность, тогда прием препаратов кальция стоит проводить во время еды, в обед либо вечером, перед сном, на пустой желудок;
- очень осторожно необходимо принимать препараты кальция одновременно с витамин Д, так как он обладает способностью накапливаться в организме и попадать в грудное молоко;
- во время грудного вскармливания в организме остается повышенная потребность в кальции, именно поэтому, после рождения малыша, рекомендуется возобновить прием витаминного комплекса, но только, если разрешит врач.
В случае переизбытка в организме кальция, есть вероятность таких последствий, как:
- образование отложений кальция непосредственно в плаценте, при этом происходит и нарушение правильного плодово-плацентарного кровотока;
- значительно увеличивается нагрузка, оказываемая на почки;
- кости плода начинают терять свою эластичность.

Еще раз хотим обратить Ваше внимание , на то, чтобы избежать переизбытка кальция в организме будущей мамочке рекомендуется проходить ультразвуковую денситометрию
Желательно, чтобы в организм будущей мамочки, кальций поступал вместе с продуктами питания. С этой целью собственный рацион надо будет разнообразить продуктами, которые содержат этот ценный минерал. Таким образом можно будет не только предотвратить вероятность его переизбытка в организме, но также и свести к минимуму риск образования побочных эффектов, возникающих при приеме этого препарата (сильная жажда, рвота и другие).
Чтобы избежать дополнительного приема препаратов, содержащих кальций, необходимо добавить в свой рацион молоко и другие кисломолочные продукты. Дело в том, что максимальное количество данного микроэлемента содержится именно в этих продуктах.
Во время беременности рекомендуется употреблять нежирные сорта сыра, простоквашу, натуральный йогурт, молоко, содержащее минимальный процент жирности. При этом домашний творог, который просто обожают многие беременные женщины, рекомендуется заменить менее жирным продуктом, так как в нем примерно такое же содержание кальция, но значительно меньше калорий.
При этом домашний творог, который просто обожают многие беременные женщины, рекомендуется заменить менее жирным продуктом, так как в нем примерно такое же содержание кальция, но значительно меньше калорий.
Для того, чтобы значительно повысить уровень усвоения организмом кальция, стоит молочные продукты сочетать с овощами, фруктами, но не с жирами, так как они будут препятствовать всасыванию этого ценного микроэлемента.
В период беременности справить с нехваткой кальция помогут регулярные прогулки на свежем воздухе, сбалансированное и правильное питание, и конечно, пребывание в хорошем настроении.
Как совместить беременность и работу
Когда женщина выясняет, что у нее будет ребенок, то, помимо радости, она испытывает столько всяких чувств, что и не сразу расскажешь! А сколько вопросов встает перед нею! И один из первых – как теперь быть с работой? Найдется не так много женщин, которые могут просто взять и оставить работу в связи с наступлением беременности. И не только по финансовым причинам. Хотя заработок, материальная стабильность в семье – дело не последнее. Но есть ведь еще и другие причины, по которым довольно трудно отказаться от работы. Это верность любимому делу, увлеченность своей работой, стремление к саморазвитию, нежелание подводить коллег, карьерные устремления, бизнес-интересы и многое другое. И, если женщина не работает на вредном или физически тяжелом производстве, то почему бы и не продолжать!
И не только по финансовым причинам. Хотя заработок, материальная стабильность в семье – дело не последнее. Но есть ведь еще и другие причины, по которым довольно трудно отказаться от работы. Это верность любимому делу, увлеченность своей работой, стремление к саморазвитию, нежелание подводить коллег, карьерные устремления, бизнес-интересы и многое другое. И, если женщина не работает на вредном или физически тяжелом производстве, то почему бы и не продолжать!
Однако буквально с первых недель беременности каждый день внутри будущей мамы происходит столько всего нового, что скоро она перестает узнавать свой собственный организм! Сперва начинает все время хотеться спать, потом оказывается, что она с невероятной силой ощущает все запахи и поэтому ей трудно находиться в транспорте. Затем прибавляется повышенная эмоциональность или, наоборот, апатия. Плюс токсикоз! Как же работать, когда каждый день преподносит новые и новые сюрпризы? Просто нужно прислушаться к тому, чего хочет ваш будущий малыш, и пойти ему навстречу вместо того, чтобы жить, как прежде.
С первого дня, как только тест показал две полоски, вам придется решить, что в своей жизни вы добровольно станете менять. Ведь беременная женщина не может не меняться. А вот упираться и сопротивляться неизбежным изменениям вполне способна. Те, кто привык всецело отдавать себя работе, находиться все время в гуще событий, с трудом принимают идею перестроиться и жить иначе. И такая реакция только ухудшает состояние женщины, мешает ей насладиться необыкновенным и таким ресурсным состоянием беременности! Между тем даже токсикоза можно избежать, если сразу решить, что вы находитесь со своим ребенком в сотворчестве и даете ему все то, что нужно для его развития.
Правило второе. Поменяйте режим дняПостоянная сонливость – это в первой половине беременности нормально. Не пытайтесь с собой бороться! Вам надо привыкнуть ложиться раньше, добавляя каждый день по 10 минут, чтобы приучить себя к этому. Даже если вам придется потихоньку добавить два часа сна, не пугайтесь. Это временное явление: месяцу к четвертому все изменится, и у вас прибавится сил.
Это временное явление: месяцу к четвертому все изменится, и у вас прибавится сил.
А вот вставать лучше тоже раньше, чтобы добираться на работу не в толпе, а до начала часа пик. Вы больше не можете себе позволить бегать за автобусом, втискиваться в него с разгона и ехать в тесноте. Если выходить из дома на час раньше, то поток пассажиров еще не такой плотный. Откажитесь, если возможно, от части транспорта в пользу ходьбы. Заодно и погуляете – вам нужны ежедневные прогулки. А утро, когда над городом еще не повис смог – самое лучшее время для этого.
Вечером после работы откажитесь от компьютера и телевизора. Лучше примите теплую (но не горячую!) расслабляющую ванну, почитайте хорошую книжку или послушайте музыку. И обязательно каждый день находите время на то, чтобы еще больше укрепить отношения с мужем. Вам предстоит непростой год, стоит создать для ваших отношений «запас прочности», согреть друг друга вниманием и заботой.
Правило третье. Подумайте над графиком работыПодумайте, сможете ли вы выполнять все прежние обязанности на работе? Если у вас офисная работа, то почти наверняка да. Но если работа сопряжена с разъездами по городу, с командировками, или, скажем, на работе вы вынуждены бегать с тяжелой видеокамерой на плече, то придется рассказать руководству о вашей беременности и попросить щадящих условий труда. Конечно, не всегда хочется афишировать свое положение в коллективе раньше времени. Но, если отношения с коллегами хорошие, а руководство вас ценит, то вам пойдут навстречу. Обсудите, как вы можете перераспределить нагрузку. И, конечно, – какие рабочие обязанности вы можете взять на себя взамен тех, что вынуждены отдать.
Но если работа сопряжена с разъездами по городу, с командировками, или, скажем, на работе вы вынуждены бегать с тяжелой видеокамерой на плече, то придется рассказать руководству о вашей беременности и попросить щадящих условий труда. Конечно, не всегда хочется афишировать свое положение в коллективе раньше времени. Но, если отношения с коллегами хорошие, а руководство вас ценит, то вам пойдут навстречу. Обсудите, как вы можете перераспределить нагрузку. И, конечно, – какие рабочие обязанности вы можете взять на себя взамен тех, что вынуждены отдать.
«Отстаивая свои позиции, будьте смелее: закон на вашей стороне, работающей беременной женщине положены льготы и «послабления». Однако и палку перегибать не стоит: постоянно обращая внимание сотрудников на свое исключительное положение, напоминая о том, что все вокруг должны вас оберегать, вы рискуете нажить пару-тройку врагов», – говорит психолог, семейный терапевт Татьяна Щербакова.
Но если есть хоть малейшая возможность, переходите на частично удаленную работу, берите один день в неделю для работы из дома. И уж точно меняйте график, если ваша работа предполагает ночные или суточные дежурства. Сейчас вам это совсем ни к чему!
И уж точно меняйте график, если ваша работа предполагает ночные или суточные дежурства. Сейчас вам это совсем ни к чему!
Будущей маме требуется не только полноценный ночной сон, но и отдых в течение дня. Не дожидайтесь момента, когда буквально валитесь с ног от усталости! Введите правило делать короткие передышки по 10-15 минут каждые полтора часа. Чтобы приучить себя к этому, ставьте напоминалки на телефон. Только, конечно, отдых должен быть правильным. Не подойдет перерыв на кофе – от кофе вам вообще придется отказаться, как и от алкоголя, и от сигарет. И, конечно же, вам нечего делать в курилке, даже если там ведутся самые интересные разговоры. Вставайте, отойдите от компьютера, сделайте небольшую гимнастику и самомассаж. Даже самая незамысловатая разминка принесет заряд бодрости и обеспечит усиленное кровообращение. А значит – насытит кислородом организм будущего малыша.
Что касается более длительного отдыха, беременной женщине очень хорошо на третьем месяце беременности (или даже в конце второго, если начался токсикоз) взять небольшой отпуск. Поверьте, чуть позже у вас и сил прибавится, и энергии будет не занимать. А вот в самом начале, когда идет бурная перестройка организма, вам надо научиться жить по-новому, щадя себя. И тут отпуск был бы очень уместен!
Поверьте, чуть позже у вас и сил прибавится, и энергии будет не занимать. А вот в самом начале, когда идет бурная перестройка организма, вам надо научиться жить по-новому, щадя себя. И тут отпуск был бы очень уместен!
Отдыхать – совсем не значит лежать! Наоборот, во время беременности очень полезна разумная двигательная активность. Работающей женщине надо делать небольшой ежедневный комплекс упражнений. Плюс короткие разминки во время рабочего дня, чтобы усилить кровообращение. Если работа сидячая, обязательно нужно ввести элементы статической гимнастики, чтобы не было застоя в органах малого таза. Это совсем не сложно и даже незаметно для окружающих: просто, сидя на своем рабочем месте, десять раз напрягите ягодицы, а потом встаньте и походите.
«Обязательно надо добавить прогулки на свежем воздухе и щадящую гимнастику, – сказала корреспонденту «МИР 24» акушерка, инструктор по подготовке к родам Центра для детей и родителей «Рождество», перинатальный психолог Юлия Павлова. – Гимнастика нужна, в частности, чтобы сберечь позвоночник. Ведь когда стремительно растет живот, то нагрузка на поясничный отдел значительно повышается. Существует даже комплекс упражнений специально для беременных, в котором есть упражнения для позвоночника и для укрепления мышц тазового дна. Полезно также плавать в бассейне. Хорошо подходит и йога для беременных». По словам Юлии Павловой, полезна даже домашняя работа, если она не связана с поднятием тяжестей, но заставляет гнуться и тянуться. Например, мыть пол желательно руками!
– Гимнастика нужна, в частности, чтобы сберечь позвоночник. Ведь когда стремительно растет живот, то нагрузка на поясничный отдел значительно повышается. Существует даже комплекс упражнений специально для беременных, в котором есть упражнения для позвоночника и для укрепления мышц тазового дна. Полезно также плавать в бассейне. Хорошо подходит и йога для беременных». По словам Юлии Павловой, полезна даже домашняя работа, если она не связана с поднятием тяжестей, но заставляет гнуться и тянуться. Например, мыть пол желательно руками!
А вот отказаться от силовых нагрузок в тренажерном зале и от езды на велосипеде действительно придется. Не говоря уж о травмоопасных видах спорта, включая горные лыжи.
Правило шестое. Выбирайте самое лучшееЭто правило касается не только еды. Будущая мама обычно привыкает выбирать полезную еду примерно к третьему месяцу беременности. Она понимает, от какой еды ей плохо, а какой пищи именно в этот период времени хочется.
Но точно также нужно «отфильтровать» по принципу полезности вообще все, с чем вы имеете дело. Постарайтесь свести к минимуму ненужные разговоры, напрягающие социальные контакты, негативную информацию, включая просмотр соцсетей. Бывают даже отдельные коллеги, от которых «плохо». Конечно, работающая мама не может полностью оградить себя от всего, что ей не нравится. Но «прокачать» полезный навык прислушиваться к себе и минимизировать то, что не полезно, просто обязана!
«Мы живем в мире, перегруженном событиями и впечатлениями. И беременность – прекрасная возможность выработать способность выбирать не только полезную еду, но и музыку, фильмы, поездки, знакомства и темы для разговоров», – говорит семейный психолог, писатель, мама 11 детей Екатерина Бурмистрова.
Правило седьмое. Открывайте новые возможности
Не относитесь к беременности, как к периоду испытаний и ограничений. Наоборот, по словам Екатерины Бурмистровой, это время, когда для вас открываются новые возможности. Вот только некоторые из них.
Вот только некоторые из них.
- Возможность по-новому взглянуть на себя. «Я – женщина, и имею право принимать от окружающих восхищение, помощь и заботу».
- Возможность прислушиваться к себе, концентрироваться на полезном и позитивном.
- Шанс научиться отметать то, что выводит из равновесия.
- Право «отпустить» сложные и противоречивые отношения на работе и в ближнем окружении. Просто не заниматься этим!
- Счастливый случай укрепить отношения с мужем и пополнить запас приятных совместных переживаний и событий.
- Возможность настроиться на будущего малыша, заботу о нем, нежность, счастье!
Гиперемезис: недуг при беременности Кейт Миддлтон
Один эксперт говорит, что гиперемезис беременных «в тысячу раз хуже, чем утреннее недомогание». Заболевание может вызвать серьезные и даже опасные для жизни проблемы со здоровьем.
Доктор Марлена Фейзо была на пятой неделе беременности, когда она была госпитализирована с тяжелым обезвоживанием.
Ее врач отправил ее домой с бутылкой таблеток и фотографией ее здорового ребенка в утробе.
Но следующие 10 недель беременности были невыносимы.
«Я не мог двигаться без рвоты. Я не садился, не ходил в ванную, не принимал душ, не чистил зубы и не вставал с кровати в течение 10 ужасных недель », — сказал Фейзо Healthline. «У меня была гиперсаливация, и мне пришлось использовать аппарат, как в кабинете дантиста, чтобы отсосать излишки слюны. У меня была пена изо рта, как у отравленного животного ».
Фейзо страдал от состояния, известного как гиперемезис беременных (HG), изнурительного и в некоторых случаях опасного для жизни заболевания во время беременности, которое вызывает неослабевающую тошноту и рвоту.
То же самое заболевание в настоящее время поражает Кейт Миддлтон, герцогиню Кембриджскую, во время ее третьей беременности.
Зофран, лекарство, используемое для предотвращения рвоты во время химиотерапии, закачивали в ногу Фейзо.
В конце концов она похудела настолько, что на ее бедре не осталось жира, который мог бы впитать лекарство, поэтому ее врач переключился на капельницу в ее руке.
Зофран не помог, и Фейзо настолько ослабел от голода, что не мог говорить, и для общения требовалось использовать зуммер.
«Я не могла сдерживаться в течение 10 недель и попробовала более 7 лекарств от тошноты», — сказала она. «В конце концов мне дали питание через зонд, но было уже поздно. Ребенок умер на 15 неделе. После этого я решил посвятить свою жизнь исследованию HG ».
В настоящее время не существует системы для отслеживания количества людей с HG.
Кроме того, врачи не могут диагностировать значительное количество женщин с этим заболеванием.
По данным Фейзо, HG встречается у 2% беременных женщин.
Тошнота и утреннее недомогание часто являются нормальным явлением на ранних сроках беременности для многих женщин. Но для женщин с HG симптомы могут быть намного хуже.
Но для женщин с HG симптомы могут быть намного хуже.
Доктор Эйми Брехт-Доссер, акушер-гинеколог из Лос-Анджелеса, потерявшая первого сына в 18 недель из-за HG, говорит, что женщинам следует обращать внимание на свои симптомы, а не думать, что это только утреннее недомогание.
«HG в тысячу раз хуже, чем утренняя тошнота», — сказала Брехт-Доссер Healthline. «Женщинам следует обращаться за медицинской помощью, если тошнота влияет на их повседневную работу.Если они худеют или не могут держать себя в руках, им следует немедленно обратиться к врачу ».
Во время беременности Брехт-Доссер она чувствовала давление, заставляя солдата продолжать свою повседневную жизнь, несмотря на симптомы.
Она предостерегает других женщин, чтобы они не делали такой же выбор.
«Я сказала себе, что не больна, просто беременна. Тем временем я подключалась к капельнице на ночь и отключала ее утром, чтобы пойти на работу. Это было довольно глупо ».
HG способствует 375 000 госпитализаций в США ежегодно.
Скорейшее обращение за медицинской помощью помогает предотвратить опасные осложнения.
«Если мать похудела более чем на 2 фунта за 1 неделю, не может пить более 24 часов, испытывает безжалостную рвоту — некоторые женщины сообщают о 50 раз в день — рвота кровью, изменения зрения, затруднения при ходьбе или потеря сознание, ей следует немедленно обратиться за медицинской помощью », — сказала Healthline Кимбер Макгиббон, соучредитель Фонда образования и исследований Hyperemesis.
МакГиббон испытала HG при обеих беременностях.Сейчас у нее двое здоровых детей, но, по ее словам, после беременности ее здоровье так и не нормализовалось.
Несмотря на это, во многих смыслах ей повезло.
«В наших группах поддержки, как правило, каждый год умирает как минимум одна или две матери из-за осложнений, вызванных HG», — сказала она. «Иногда это происходит из-за разрыва пищевода, осложнений недоедания, таких как неврологические нарушения из-за дефицита витамина B-1 или тиамина, или повреждение почек из-за обезвоживания. Помимо матери, которую мы теряем, показатель потери плода составляет 1 из 3 ».
Помимо матери, которую мы теряем, показатель потери плода составляет 1 из 3 ».
Последствия HG выходят за рамки физических и могут существенно повлиять на отношения.
«Так много семей опустошены HG финансово и эмоционально. Примерно каждая четвертая женщина прерывает хотя бы одну беременность, что приводит к ужасному горю, которое может длиться очень долго. У очень многих женщин наблюдаются симптомы травмы, и они вынуждены менять свои планы на будущую беременность в результате HG », — сказал МакГиббон.
Брехт-Доссер была одной из женщин, которым пришлось сделать выбор после потери ребенка из-за ХГ.
«Я приняла трудное решение снова забеременеть, потому что знала, что хочу быть матерью. Во время моей второй беременности я была так больна, что мы боялись, что я не выживу даже при самой лучшей медицинской помощи », — сказала она. «Это было ужасно. Мой сын — единственный ребенок, потому что я не могла снова рисковать своей жизнью, когда он нуждался во мне. Несмотря на то, что я узнал о HG во время своего обучения в качестве акушера-гинеколога, я не понимал его, пока сам не страдал от этого ».
Недостаточная осведомленность о болезни и вера в мифы со стороны как медицинских работников, так и непрофессионалов может значительно усугубить трудную ситуацию для женщин, страдающих HG.
Некоторые считают, что из-за того, что HG встречается редко, оно вряд ли повторится снова. В действительности частота рецидивов составляет примерно 80 процентов.
Некоторые считают, что HG исчезнет после первого триместра. Хотя это может относиться к утреннему недомоганию, HG может длиться во втором триместре или на протяжении всей беременности.
Некоторые считают, что HG — признак здорового ребенка. Однако у женщин с тяжелыми симптомами выше риск выкидыша и долгосрочных последствий для нервного развития.
Именно отсутствие понимания побудило Фейзо посвятить свою жизнь исследованиям HG.
«Некоторые люди скажут:« О, у меня это было, но я просто действительно сильный человек, поэтому я просто прошел через это ». Это приводит женщин с HG в бешенство, — сказал Фейзо. «Женщины, участвовавшие в моем исследовании, сообщали об отслоении сетчатки, разрывах пищевода, переломах ребер и разорванных барабанных перепонках из-за сильной рвоты. Это намного тяжелее, чем утреннее недомогание. Это может быть форма длительного голодания, недоедания и стресса во время беременности, которые могут иметь долгосрочные последствия.”
«Женщины, участвовавшие в моем исследовании, сообщали об отслоении сетчатки, разрывах пищевода, переломах ребер и разорванных барабанных перепонках из-за сильной рвоты. Это намного тяжелее, чем утреннее недомогание. Это может быть форма длительного голодания, недоедания и стресса во время беременности, которые могут иметь долгосрочные последствия.”
Hyperemesis Gravidarum во время беременности: симптомы и лечение
Большинство людей испытывают тошноту и рвоту в течение первых трех месяцев беременности. Гиперемезис беременных встречается гораздо реже и причиняет больший вред, чем обычное утреннее недомогание (даже в довольно тяжелом случае), включая тяжелую и постоянную рвоту и тошноту.
Хотя легкие случаи гиперемезиса беременных часто можно лечить натуральными домашними средствами, в более тяжелых случаях может потребоваться госпитализация для защиты вас и вашего ребенка.
Что такое гиперемезис беременных?
Hyperemesis gravidarum вызывает изнурительную и стойкую тошноту и рвоту во время беременности. Врач может диагностировать у вас это заболевание, если вы потеряли более 5 процентов своего веса до беременности.
Врач может диагностировать у вас это заболевание, если вы потеряли более 5 процентов своего веса до беременности.
Тяжелые случаи гиперемезиса беременных могут привести к таким проблемам, как обезвоживание и плохой набор веса, что иногда требует госпитализации. К счастью, каким бы жалким это ни было, гиперемезис беременных обычно не вредит вашему ребенку.
Что вызывает гиперемезис беременных?
Как и многие другие симптомы беременности, гиперемезис беременных вызван гормонами беременности, а именно повышением уровня хорионического гонадотропина человека (ХГЧ), выделяемого плацентой.
Каковы симптомы гиперемезиса беременных?
Симптомы гиперемезиса беременных включают:
- Сильная тошнота, которая не проходит
- Рвота несколько раз в день
- Неспособность подавить какую-либо пищу или даже жидкость
- Выделяется намного больше слюны, чем обычно
- Уменьшено / нет аппетита
- Головокружение или обморок
- Признаки обезвоживания (например, нечастое мочеиспускание или темно-желтая моча)
- Потеря веса более 5 процентов
- Кровь в рвоте
- Запор
Утренняя тошнота vs.
 hyperemesis gravidarum: в чем разница?
hyperemesis gravidarum: в чем разница?Думайте об утреннем недомогании как о континууме с гиперемезисом беременных в крайнем и тяжелом конце спектра. По сравнению с более управляемой тошнотой и рвотой во время беременности, симптомы гиперемезиса беременных являются стойкими и значительно более острыми.
Если вы не уверены, страдаете ли вы гиперемезисом беременных, поговорите со своим врачом. Она обсудит ваши симптомы и может провести несколько анализов, в том числе проверить общий анализ крови и уровень электролитов, а также поиск кетонов в моче.
Она также исключит другие потенциальные причины сильной рвоты и тошноты, включая пищевое отравление, заболевание щитовидной железы или желчного пузыря или язву. (Имейте в виду, что эти состояния, как правило, вызывают другие симптомы, такие как головная боль, лихорадка или опухание щитовидной железы.)
Когда начинается гиперемезис беременных?
Симптомы гиперемезиса беременных начинаются в первом триместре, обычно между 4-й и 8-й неделями беременности, при этом большинство диагнозов приходится на 9-ю неделю. Обычно симптомы исчезают самостоятельно в период с 12-й по 16-ю неделю, при этом большинство случаев разрешается с помощью неделя 20 — хотя иногда может продолжаться на протяжении всей беременности.
Обычно симптомы исчезают самостоятельно в период с 12-й по 16-ю неделю, при этом большинство случаев разрешается с помощью неделя 20 — хотя иногда может продолжаться на протяжении всей беременности.
Насколько распространена гиперемезис беременных?
Hyperemesis gravidarum встречается менее чем в 3 процентах всех беременностей. Вы можете подвергаться большему риску заболевания, если вы:
- Мать, впервые ставшая мамой
- Младшая
- Тучная
- Многоплодная семья
- Часто болеете автомобилем или страдаете мигренью
- Испытываете экстремальный (чаще, чем каждый день) стресс
- Диагноз гипертиреоз (высокий уровень щитовидной железы)
- Дефицит витамина B или других питательных веществ
- Беременность девочкой
У вас также больше шансов заболеть гиперемезисом беременных, если он был у вашей мамы или сестры, а также если вы страдали этим во время предыдущей беременности.
Как справиться с легкой гиперемезисом беременных
Если ваши симптомы относительно легкие и вы можете удерживать немного еды и жидкости, попробуйте естественные методы, используемые для борьбы с утренним недомоганием, в том числе:
- Обратите внимание на гиперемезис беременных и постарайтесь избежать этого триггеры, которые могут включать: определенные продукты или запахи, езда в машине, яркий свет, определенные шумы или звуки и облегающая одежда
- Употребление в пищу продуктов с настоящим имбирем (имбирный чай, имбирные конфеты, имбирный эль или имбирное печенье)
- Исключение жирной и острой пищи, которая с большей вероятностью может вызвать тошноту
- Употребление шести-восьми небольших, высокоуглеводных и высокобелковых блюд в течение дня, которые легче перевариваются и не позволяют кислотам раздражать слизистую оболочку желудка
- Питье много жидкости и следите за выделением мочи (темная скудная моча — признак того, что вы не получаете или удерживаете достаточно жидкости)
- Ношение аппарата для нервной стимуляции stbands (например, Reliefband)
- Попытка гипноза, который некоторые будущие мамы считают полезным
- Принятие ванн с солью Эпсома
- Психотерапия также может быть полезной, особенно если тошнота или беременность в целом вызывают у вас беспокойство
Если эти стратегии не помогают, поговорите со своим врачом. В случаях тяжелого утреннего недомогания ваш врач может порекомендовать витамин B6 (доказано, что он снимает тошноту и стресс) или доксиламин (содержится в безрецептурных снотворных) или их комбинацию. Оба препарата безопасны при приеме во время беременности.
В случаях тяжелого утреннего недомогания ваш врач может порекомендовать витамин B6 (доказано, что он снимает тошноту и стресс) или доксиламин (содержится в безрецептурных снотворных) или их комбинацию. Оба препарата безопасны при приеме во время беременности.
Также имейте в виду, что даже если вы слышали, что марихуана может быть средством от тошноты и рвоты, эксперты в области здравоохранения подчеркивают, что употребление марихуаны во время беременности небезопасно и его следует полностью избегать.
Как справиться с тяжелой гиперемезисом беременных
Обратитесь к врачу, если вы:
- Не можете переносить какие-либо продукты более 12 часов
- Чувствуете головокружение или головокружение
- Есть признаки обезвоживания
- Вы потеряли более 5 процент от вашего веса до беременности
- Кровь в рвоте
- Есть боль в животе
Тяжелые случаи гиперемезиса беременных могут привести к потере веса, обезвоживанию, электролитному дисбалансу, истощению и кровотечению в пищеводе.
В некоторых случаях врач может прописать лекарство от тошноты. Если вы сильно обезвожены, вам может потребоваться госпитализация, в основном для внутривенного введения жидкостей и более сильных лекарств от тошноты, хотя вы можете пройти тесты для проверки функции печени и поджелудочной железы и, возможно, получить зонд для кормления.
Как только вы снова сможете переедать, лучше всего следовать всем тем же рекомендациям, которые помогают облегчить менее тяжелые случаи утреннего недомогания.
Что делать, если у вас гиперемезис беременных во время беременности?
Поговорите со своим врачом, если симптомы гиперемезиса беременных изнуряют или даже беспокоят.Постарайтесь расслабиться и позаботьтесь о себе как можно лучше.
Также не забудьте поговорить со своим врачом, если вы испытываете признаки беспокойства или депрессии, которые, как правило, чаще встречаются у беременных с гиперемезисом беременных. Вы не одиноки: за поддержкой со стороны других мам, которые уже прошли через это, посетите HER Foundation.
Признаков выкидыша | Ада
Какие признаки выкидыша?
Основными признаками выкидыша или приближающегося выкидыша являются боль и спазмы в области таза и вагинальное кровотечение, которые усиливаются по мере прогрессирования выкидыша.Во многих случаях выкидыши происходят без каких-либо признаков выкидыша у пострадавшего: часто выкидыши диагностируются во время обычного ультразвукового исследования.
При первых признаках выкидыша следует немедленно обратиться за медицинской помощью. Врач или акушерка смогут выяснить, собирается ли выкидыш у пострадавшего или, если выкидыш уже происходит, и могут предоставить любое необходимое лечение. Может потребоваться провести диагностические тесты, чтобы определить, происходит ли выкидыш, например, проверка уровня гормона беременности хорионического гонадотропина человека (ХГЧ) в крови и / или моче, а также ультразвуковое сканирование для определения сердцебиения ребенка.
Несмотря на то, что они являются возможными признаками выкидыша, вагинальное кровотечение и спазмы в животе не всегда являются причиной для беспокойства , поскольку во многих случаях они также могут присутствовать из-за процессов, которые проходит организм во время здоровой беременности. Если симптомы беременной женщины не указывают на выкидыш, осмотр даст врачу или акушерке возможность определить любые другие возможные осложнения беременности и / или убедить их в том, что ребенок развивается нормально.
Если симптомы беременной женщины не указывают на выкидыш, осмотр даст врачу или акушерке возможность определить любые другие возможные осложнения беременности и / или убедить их в том, что ребенок развивается нормально.
Подробнее о беременности » Подробнее о Осложнениях беременности »
Полезно знать: Выкидыши, произошедшие в первом триместре (1–12 недели беременности), называются ранними выкидышами. Выкидыши, происходящие во втором триместре (13-20 неделя беременности), известны как поздние выкидыши. Потеря ребенка после 20 недели беременности называется мертворождением.
Симптомы выкидыша
Общие признаки выкидыша или приближающегося выкидыша включают:
- Спазмы в животе
- Боль в животе
- Вагинальное кровотечение
- Выделение жидкости или тканей из влагалища
- Утрата типичных ранних признаков беременности, таких как тошнота и болезненность груди
Симптомы ранней беременности, включая тошноту или тошноту, рвоту и имплантационное кровотечение, проходят к концу первого триместра — это нормально, поскольку большинство организмов приспосабливаются к своей беременности. Однако внезапная потеря симптомов беременности, которая ранее была выражена, может указывать на выкидыш. Приложение Ada может помочь вам выявить симптомы, которые могут вас беспокоить. Загрузите бесплатное приложение или узнайте больше о том, как оно работает.
Однако внезапная потеря симптомов беременности, которая ранее была выражена, может указывать на выкидыш. Приложение Ada может помочь вам выявить симптомы, которые могут вас беспокоить. Загрузите бесплатное приложение или узнайте больше о том, как оно работает.
Различия между симптомами раннего и позднего выкидыша
Хотя признаки выкидыша, включая кровь или кровянистые выделения (небольшое количество крови из влагалища), выделения и боль в животе, в целом одинаковы вне зависимости от того, ранний или поздний выкидыш, есть некоторые различия в их специфических характеристиках.
Поздние выкидыши часто связаны с:
Большой объем выделений из влагалища и кровотечение
У человека больше шансов увидеть сгустки крови в выделениях при позднем, а не раннем выкидышах. Они, вероятно, будут больше и толще, чем те, что прошли в первом триместре. Кровь или кровянистые выделения во втором триместре, скорее всего, связаны с выкидышем; небольшое количество крови, покидающей влагалище, является обычным явлением в первом триместре и может не быть связано с выкидышем.
Более сильная боль в животе
Спазмы и боли в животе обычно присутствуют при выкидышах. Однако тяжесть боли и судорог сильнее при позднем выкидышах и вряд ли подействует на традиционные обезболивающие, такие как принятие горячей ванны, лежание в определенных положениях или прием безрецептурных обезболивающих, подходящих для беременные.
Более сильная боль в спине
Боль в спине может возникнуть как при раннем, так и при позднем выкидышах.Боль в спине может возникать на протяжении всей беременности, даже если это не связано с выкидышем, поскольку это нормальный побочный эффект вынашивания растущего плода в утробе матери. Однако сильная боль в пояснице обычно является признаком позднего выкидыша. Это происходит из-за того, что мышцы нижней части спины выталкивают еще не родившегося ребенка.
Потеря шевеления плода
При многих беременностях шевеления развивающегося плода можно почувствовать примерно с 16 недели беременности; у рожениц шевеление плода можно почувствовать позже, примерно на 18-20 неделе. Снижение или отсутствие движений будущего ребенка может указывать на выкидыш. Однако это также может указывать на другие возможные проблемы с беременностью и не обязательно означает, что плод умер. Если плод двигается меньше, чем обычно, или кажется, что он вообще перестал двигаться, потребуется быстрое медицинское обследование для диагностики выкидыша или других возможных проблем.
Снижение или отсутствие движений будущего ребенка может указывать на выкидыш. Однако это также может указывать на другие возможные проблемы с беременностью и не обязательно означает, что плод умер. Если плод двигается меньше, чем обычно, или кажется, что он вообще перестал двигаться, потребуется быстрое медицинское обследование для диагностики выкидыша или других возможных проблем.
После 12 недели беременности наличие таких симптомов, как кровь или кровянистые выделения из влагалища, боль в животе или спине, с большей вероятностью указывает на выкидыш, чем на другие факторы, связанные со здоровой беременностью. При появлении этих симптомов следует немедленно обратиться за медицинской помощью, особенно если они присутствуют после 12 недели беременности.
Кровотечение из влагалища в сочетании с болью в животе и / или спазмами с большей вероятностью указывает на выкидыш, чем наличие любого из этих симптомов само по себе. Многие люди обеспокоены тем, что у них происходит выкидыш, если возникают какие-либо из его возможных симптомов, особенно наличие крови, поэтому рекомендуется обратиться за медицинской помощью, чтобы проверить, существует ли проблема.
Другие возможные объяснения признаков, которые могут указывать на выкидыш
Человек, у которого выкидыш, может испытывать некоторые, все или ни одного из общих признаков выкидыша. Однако их присутствие не всегда является признаком выкидыша.
Другие причины симптомов выкидыша включают:
- Имплантация. Легкое кровотечение или кровянистые выделения обычно возникают у беременных примерно в то время, когда оплодотворенная яйцеклетка имплантируется в матку.
- Легкое вагинальное кровотечение на ранних сроках беременности. Помимо имплантационного кровотечения, кровянистые выделения также обычно появляются с интервалами в течение первых 12 недель беременности. Это не всегда означает ранний выкидыш.
- Кровоток в область малого таза при беременности. У многих людей во время беременности выделяется большее количество выделений, чем обычно, поскольку в область таза поступает больше крови.

- Нормальные боли и судороги, связанные с беременностью. Боль и спазмы в некоторой степени являются характерными чертами здоровой беременности. Часто возникают боли в животе и запоры, которые могут вызывать боль, особенно боль в спине, и судороги. Эти симптомы беременности часто ухудшаются по мере развития плода.
Симптомы потери беременности могут означать не выкидыш, а то, что его организм хорошо адаптируется к беременности. Многие люди испытывают телесные изменения, указывающие на их беременность, такие как тошнота, рвота и болезненность груди.Однако они обычно уменьшаются или исчезают по мере прогрессирования большинства беременностей, особенно после первых 12 недель, и поэтому отсутствие симптомов беременности не всегда является признаком выкидыша или поводом для беспокойства.
Другие осложнения беременности, которые также могут вызывать некоторые из симптомов, связанных с выкидышем, включают:
- Внематочная беременность.
 Это происходит, когда эмбрион прикрепляется вне матки (матки), например, в одной из маточных труб; распространенный подтип, известный как трубная беременность.Как и в случае выкидыша, боль в животе и кровотечение или кровянистые выделения являются двумя основными признаками внематочной беременности.
Это происходит, когда эмбрион прикрепляется вне матки (матки), например, в одной из маточных труб; распространенный подтип, известный как трубная беременность.Как и в случае выкидыша, боль в животе и кровотечение или кровянистые выделения являются двумя основными признаками внематочной беременности. - Молярная беременность. Это происходит, когда в матке растет скопление аномальных клеток вместо здорового эмбриона. Как и при невынашивании беременности, вагинальное кровотечение может быть признаком молярной беременности.
Подробнее о молярной беременности » Подробнее о внематочной беременности »
Полезно знать: Человек может пройти УЗИ на ранних сроках беременности, если подозревает выкидыш.Это может успокоить их и / или обнаружить какие-либо осложнения с беременностью. Всегда стоит проконсультироваться с врачом, если человека беспокоят возможные проблемы с беременностью; медицинский работник вряд ли отвергнет человека, если у него возникнут какие-либо причины для беспокойства.
Виды выкидыша и их симптомы
Возможно выкидыш, не зная или не испытывая каких-либо связанных с ним симптомов, таких как кровотечение, спазмы или боль.Типы выкидыша, симптомы которого могут быть незаметны беременной женщиной, включают:
невынашивание беременности
Многие выкидыши диагностируются при обычном сканировании в ходе беременности, которая, по-видимому, протекает нормально, из-за отсутствия сердцебиения плода. Перед сканированием одним из возможных предупреждающих признаков невынашивания беременности может быть то, что нерожденный ребенок или шишка меньше, чем должны быть на данном этапе. В случае невынашивания беременности никакие ткани плода или материя плода не выходят из матки, и, возможно, выкидыш должен быть вызван медицинскими показаниями.
Химическая беременность
Многие выкидыши происходят из-за того, что оплодотворенная яйцеклетка не может полностью и должным образом имплантироваться в слизистую оболочку матки. Эти выкидыши часто происходят до того, как люди обязательно узнают о своей беременности. При выкидышах, связанных с химической беременностью, потерянная оплодотворенная яйцеклетка и ткань беременности могут быть ошибочно приняты за следующий менструальный цикл человека, и поэтому они могут не подозревать о выкидышах.
Эти выкидыши часто происходят до того, как люди обязательно узнают о своей беременности. При выкидышах, связанных с химической беременностью, потерянная оплодотворенная яйцеклетка и ткань беременности могут быть ошибочно приняты за следующий менструальный цикл человека, и поэтому они могут не подозревать о выкидышах.
Выкидыш может быть полным или неполным, в зависимости от того, полностью или частично вышла ткань плода и беременности из организма после начала выкидыша:
Полный выкидыш
После начала выкидыша вся материя плода и ткани беременности выходят из матки естественным и быстрым путем через шейку матки, нижнюю часть матки, соединяющую ее с влагалищем.Боль, кровотечение и спазмы обычно возникают при прохождении тканей плода и беременности. Обычно нет необходимости в дальнейшем медицинском лечении, и врачи посоветуют соответствующий уход и возможные психологические вмешательства, чтобы помочь человеку справиться с переживанием выкидыша.
Неполный выкидыш
Из матки выходит только часть материи плода и ткани беременности. Когда они проходят, обычно возникают боль, кровотечение и спазмы. Потребуется дальнейшее лечение, чтобы определить размер оставшейся ткани и удалить ее.
Признаки выкидыша при диагностических исследованиях
Беременным следует обратиться за медицинской помощью при первых признаках подозрения на выкидыш. Диагностические тесты для подтверждения выкидыша и возможные варианты лечения будут зависеть от типа выкидыша у человека.
Ранние выкидыши чаще всего диагностируются с помощью комбинации тестов, в том числе:
Тест на хорионический гонадотропин человека (ХГЧ)
Для проверки наличия гормона беременности в крови и / или моче.Врачи будут следить за низкими или понижающимися уровнями ХГЧ по сравнению с уровнями ХГЧ, ожидаемыми для данной стадии беременности.
Тазовый осмотр
Врачи проверит, расширена ли шейка матки, и проверит наличие крови и / или тканей беременных в шейном отверстии — оба признака могут указывать на выкидыш.
УЗИ
Это неинвазивный и безопасный метод визуализации, который использует звуковые волны для создания изображений развивающегося плода и плодного пузыря.Во время сканирования врачи будут следить за признаками выкидыша, включая пустой мешок для беременных в матке, ткань беременности, но отсутствие плода в матке, и / или плод или эмбрион, который меньше, чем должен быть на этом этапе беременности. Если беременность уже продвинулась достаточно далеко, чтобы сканирование могло определить сердцебиение будущего ребенка — после седьмой недели беременности, — врачи также будут следить за отсутствием сердцебиения.
Сканирование сердца плода
Это особый тип сканирования, позволяющий получать детальные изображения сердца будущего ребенка.Отсутствие сердцебиения ребенка — верный признак выкидыша.
Диагностика позднего выкидыша
В случае позднего выкидыша эти тесты могут не понадобиться для подтверждения диагноза, но при необходимости будут выполнены некоторые из них или все из них. Тем не менее, выкидыш может быть убедительно подтвержден такими симптомами, как:
Тем не менее, выкидыш может быть убедительно подтвержден такими симптомами, как:
- Боль в животе
- Кровотечение / кровянистые выделения
- Прохождение узнаваемого мешка или ткани беременных
- Вынашивание плода
В этом случае могут быть выполнены такие тесты, как вскрытие тканей беременных или исследование плаценты, чтобы помочь определить возможные причины выкидыша.
Подробнее о диагностике выкидыша »
Лечение
Существует множество вариантов лечения выкидыша, в зависимости от типа выкидыша, который переживает человек. Врачи обычно рекомендуют или прописывают соответствующие обезболивающие, отпускаемые без рецепта или по рецепту, чтобы облегчить боль и спазмы. Людям, у которых произошел полный выкидыш, когда все ткани плода и ткани плода выходят из матки естественным путем, в дальнейшем медицинском лечении обычно не требуется, но могут потребоваться психологические методы лечения, такие как консультирование, чтобы помочь человеку пережить переживания.
Для людей с неполным выкидышем существует ряд возможных вариантов лечения, включая:
Выкидыш, вызванный медикаментами
Это нехирургическое лечение, которое включает в себя прием лекарства под названием мизопростол (Cytotec), чтобы вызвать спазмы в матке, которые выталкивают оставшееся вещество плода и ткани беременности в течение примерно 4-5 часов. Одним из преимуществ выкидыша, вызванного лекарственными средствами, является то, что лекарство можно принимать дома.
Ручной вакуум-аспиратор
Эта процедура обычно рекомендуется для выкидышей на ранних сроках или как средство удаления любых оставшихся тканей беременности, когда плод уже вышел из матки. В шейку матки вставляется устройство для опорожнения матки плода и всех тканей беременности с помощью осторожного отсасывания. Эта процедура проводится под местной анестезией и занимает около 10-15 минут.
Хирургия
Есть две возможные операции по выкидышу хирургическим путем, обе из которых обычно выполняются под общим наркозом в амбулаторных условиях.
Дилатация и кюретаж (D&C)
D&C обычно выполняется на ранних сроках выкидыша и включает использование инструмента, называемого кюреткой, для выскабливания тканей беременных и плодного вещества из расширенной матки.
Расширение и экстракция (D&E)
D&E обычно выполняется при поздних выкидышах и включает использование захватного инструмента, называемого щипцами, для извлечения плода из расширенной матки.
После выкидыша
После выкидыша, вызванного медицинским или хирургическим вмешательством, судороги, кровотечение или кровянистые выделения могут продолжаться до двух недель, и человеку следует избегать половой жизни до следующего менструального цикла примерно через 4-6 недель после завершения выкидыша, чтобы снизить риск заражения.Абсорбирующие средства, такие как гигиенические прокладки, потребуются для лечения пятен в течение 2-3 недель после лечения; лечащий врач или акушерка сможет дать соответствующие рекомендации.
Психологическое вмешательство после выкидыша , такое как индивидуальное или групповое консультирование, может быть рекомендовано, чтобы помочь человеку пережить переживания и избежать развития беспокойства и депрессии после выкидыша. Врачи смогут порекомендовать ряд доступных вариантов поддержки.
Врачи смогут порекомендовать ряд доступных вариантов поддержки.
Читайте о психологическом вмешательстве после выкидыша »
Часто задаваемые вопросы
В: Каковы признаки того, что инфекция вызывает выкидыш?
A: Большинство ранних выкидышей являются результатом проблем с плацентой или хромосомными аномалиями плода, а не инфекциями, поражающими беременную женщину. Поздние выкидыши, скорее всего, вызваны основным заболеванием, включая инфекцию, вызванную такими бактериями, как хламидиоз или сальмонелла.
Инфекция, пораженная беременным человеком, может распространиться на участок вокруг будущего ребенка и вызвать слишком быстрое открывание шейки матки (шейки матки), что приведет к выкидышу. Когда инфекция вызывает выкидыш, обычно не бывает боли или кровотечения. Прорыв воды, скорее всего, будет первым признаком выкидыша, вызванного инфекцией.
В: Диарея — признак выкидыша?
A: Диарея не обязательно является признаком того, что с беременностью что-то не так, и беременные люди могут испытывать это в течение нормальной беременности по разным причинам, включая адаптацию к здоровой диете для беременных. Однако диарея иногда указывает на пищевое отравление, такое как сальмонелла, токсоплазмоз или листериоз, все из которых связаны с повышенным риском выкидыша. Если есть подозрение, что диарея связана с пищевым отравлением или инфекцией, немедленно обратитесь за медицинской помощью, чтобы снизить риск выкидыша.
Однако диарея иногда указывает на пищевое отравление, такое как сальмонелла, токсоплазмоз или листериоз, все из которых связаны с повышенным риском выкидыша. Если есть подозрение, что диарея связана с пищевым отравлением или инфекцией, немедленно обратитесь за медицинской помощью, чтобы снизить риск выкидыша.
Чтобы избежать пищевого отравления, узнайте о продуктах, которых следует избегать во время беременности »
Q: Какие признаки выкидыша без кровотечения?
A: Выкидыш возможен без кровотечения или кровянистых выделений.Другие признаки того, что у человека может быть выкидыш, включают судороги, боль, симптомы потери беременности и преходящие выделения, которые могут быть вязкими и / или беловато-розовыми по цвету. Могут присутствовать любые, все или ни один из этих симптомов. Приложение Ada может помочь вам проверить симптомы, которые могут вас беспокоить. Загрузите бесплатное приложение или узнайте больше о том, как оно работает. Выкидыш, который не имеет симптомов и выявляется только персоналом больницы во время обычного сканирования, называется невынашиванием беременности.
Выкидыш, который не имеет симптомов и выявляется только персоналом больницы во время обычного сканирования, называется невынашиванием беременности.
10-я неделя беременности: облегчение утреннего недомогания
Это 10-я неделя беременности. Как вы себя чувствуете? Немного подташнивает? А пока постарайтесь отвлечься мыслями о том, как развивается ваша малышка: теперь она размером с зарядное устройство для iPod и весит целую четверть унции.
Совет недели:
Если салин не делает это за вас, рассмотрите результаты исследования, опубликованного в Journal of Obstetrics and Gynecology , в котором говорится, что корень имбиря может быть полезным для утреннего облегчения. болезнь у беременных. Одно из замечательных свойств этого домашнего средства состоит в том, что имбирь бывает разных форм — от чая до конфет. Если вы предпочитаете пить имбирный эль, обязательно выберите марку, в которой содержится настоящий имбирь.
Неделя 10 — это самое начало внутриутробного периода вашего ребенка, в течение которого он будет заниматься большей частью развития своих тканей и органов.Основа уже заложена, потому что ее почки, кишечник, мозг и печень уже есть и начинают работать, выполняя свои обязанности и продолжая развиваться.
Ее конечности тоже серьезно прогрессируют. Ее пальцы рук и ног, вероятно, потеряли перепонки, а на концах начали расти крохотные ногти. Более того, ее суставы позволяют совершать серьезные движения, в том числе толчки ногами и сгибание запястий. Если бы вы могли видеть ее, вы могли бы заметить немного персикового пуха на ее нежной коже, а также выпуклый лоб, на котором находится ее быстро развивающийся мозг.
Чувствуете себя счастливее, но все еще немного тошнит? Без проблем. Вы здесь не одиноки, потому что около половины всех женщин испытывают утреннее недомогание, которое, несмотря на название, случается как во время обеда, так и во время завтрака. Возможно, вас рвет несколько раз в день или это просто постоянное чувство тошноты.
Никто точно не знает, что вызывает тошноту и последующую рвоту во время беременности, но это часто объясняется сочетанием гормонов и другими физическими изменениями.Хорошая новость заключается в том, что у половины женщин, испытывающих утреннее недомогание, симптомы проходят к 14 неделе беременности. Если у вас был недостаточный вес до беременности и вы не набираете нормальный вес во время беременности, это может повлиять на вес вашего ребенка, поэтому проконсультируйтесь с врачом. Вы также можете обсудить свое утреннее недомогание, если:
- Рвота или тошнота сильные, особенно если вы не можете принимать пищу или пить больше 12 часов или видите кровь в рвоте
- Вы видите признаки обезвоживания, например темная или нечастая моча или головокружение, когда вы стоите
- У вас боль или спазмы в животе или тазу
- Сердце бешено колотится
- Вы теряете более 5 фунтов
Утреннее недомогание обычно не вредно для женщин или их младенцев, но это неприятно. Приложите все усилия, чтобы продолжать принимать витамины для беременных, чтобы поддерживать здоровые питательные вещества для вашего развивающегося ребенка. Если у вас есть проблемы с его подавлением, попробуйте принимать его на ночь или во время перекуса, или жевать жевательную резинку или пососать леденцы после приема витамина. Если эти шаги не помогли, поговорите со своим врачом.
Приложите все усилия, чтобы продолжать принимать витамины для беременных, чтобы поддерживать здоровые питательные вещества для вашего развивающегося ребенка. Если у вас есть проблемы с его подавлением, попробуйте принимать его на ночь или во время перекуса, или жевать жевательную резинку или пососать леденцы после приема витамина. Если эти шаги не помогли, поговорите со своим врачом.
Вот несколько способов предотвратить тошноту и рвоту, помня, что они не всегда работают для всех:
- Ешьте небольшими порциями в течение дня, избегая пустого желудка.
- Пейте жидкость регулярно, особенно за 30 минут до еды. Вода, имбирный эль, лимонад и другие холодные, прозрачные, газированные или кислые жидкости — хороший выбор. Вы также можете пососать кусочки льда или ледяные леденцы.
- Ешьте простые крекеры, например соленые, потому что их соленый нейтральный вкус успокаивает живот. Некоторым женщинам полезно съесть несколько крекеров или кусочек сухих тостов перед тем, как встать с постели, чтобы успокоиться на пустой желудок.
 Пища с высоким содержанием углеводов и низким содержанием жиров может легче перевариваться.
Пища с высоким содержанием углеводов и низким содержанием жиров может легче перевариваться. - Запах свежего лимона, мяты или апельсина, свежего или через масляный диффузор.
- Избегайте жирной, жирной и острой пищи, если она вызывает расстройство желудка. Тарелка начо или загруженная пицца перед сном — не лучшая идея.
- Избегайте продуктов и запахов, вызывающих тошноту. Это варьируется от человека к человеку и может даже меняться от одной беременности к другой, но для некоторых женщин парфюм, кофе, химические вещества и дым являются обычными триггерами.
- Избегайте визуальных или физических движений, например мерцающих огней, езды по горным дорогам или катания на лодке.
- Подышите свежим воздухом, когда вам нужно, потому что перегрев может усилить чувство тошноты, а упражнения могут облегчить его. В хорошую погоду открывайте окна, когда можете.
- Носите точечный массаж или браслеты от морской болезни, которые можно найти в аптеках. Иглоукалывание и гипноз — другие альтернативные методы лечения, которые некоторые женщины считают полезными.

Ваш лечащий врач также может поговорить с вами о приеме добавок, таких как витамин B6 и доксиламин, или антигистаминных препаратов или других лекарств от тошноты.Не принимайте какие-либо добавки или лекарства, не обсудив их со своим лечащим врачом.
Подробнее:
Выпадение волос во время беременности?
Беременность 101
Вакцины во время беременности и кормления грудью
Беременность — признаки и симптомы
Во время беременности происходят значительные гормональные изменения. Это вызывает множество симптомов. Некоторые женщины испытывают многие симптомы беременности, в то время как у других может быть только несколько.
Симптомы беременности на ранних сроках включают задержку месячных, изменение груди, усталость, частое мочеиспускание, тошноту и рвоту (утреннее недомогание). Однако эти симптомы могут быть вызваны другими факторами и не обязательно означают, что вы беременны, поэтому, если вы подозреваете, что беременны, сделайте домашний тест на беременность и обратитесь к терапевту.
На поздних сроках беременности в вашем организме может произойти широкий спектр изменений, включая боль в спине, головную боль, судороги в ногах или варикозное расширение вен, зуд или покалывание, запор, геморрой или несварение желудка, вагинит или выделения из влагалища, изменения настроения или депрессию. .
Если у вас есть какие-либо вопросы, не стесняйтесь обращаться к своему терапевту. Немедленно обратитесь к своему терапевту, если вы испытываете такие симптомы, как вагинальное кровотечение или выделение воды, хроническая боль, высокая температура, сильные головные боли или потеря зрения.
Признаки беременности
Признаки ранней беременности могут включать:
- пропущенный период
- тошнота и рвота (часто называемые «утренним» недомоганием, но могут возникнуть в любое время)
- Нежность и увеличение груди
- усталость
- мочеиспускание чаще, чем обычно, особенно ночью
- тяга к какой-то еде, отвращение к еде, которую вы обычно любите, и кислый или металлический привкус, который сохраняется, даже когда вы не едите (дисгевзия).

Многие признаки беременности, такие как задержка менструации (аменорея), тошнота (утренняя тошнота) или усталость, также могут быть вызваны стрессом или болезнью, поэтому, если вы считаете, что беременны, сделайте домашний тест на беременность (анализ мочи). или обратитесь к своему терапевту, который проведет анализ мочи, крови или УЗИ.
Пропущенный период
Отсутствие менструации часто является первым признаком возможной беременности. Однако некоторые женщины испытывают легкое кровотечение примерно во время ожидаемой менструации.
Тошнота и рвота
«Утренняя» болезнь — это заболевание, которым страдает более половины всех беременных женщин. Симптомы включают тошноту, рвоту и потерю аппетита. У большинства женщин утреннее недомогание проявляется не только утром, но и в течение всего дня.
Утреннее недомогание обычно начинается примерно на четвертой-шестой неделе беременности и может исчезнуть к 12-й неделе, хотя может продолжаться дольше или вернуться примерно через 32 недели.
Изменения груди
Во время беременности грудь становится более полной, опухшей и болезненной. Эти изменения похожи на те, которые вы могли заметить за несколько дней до менструации. Во время беременности кожа вокруг сосков становится темнее, а вены на груди становятся более заметными.
Усталость
Сильная усталость — обычное явление на ранних сроках беременности. Скорее всего, это вызвано резким повышением уровня полового гормона прогестерона. Прогестерон необходим для поддержания беременности и роста ребенка, но он также замедляет метаболизм.
Постарайтесь как можно больше поспать или отдохнуть на этой ранней стадии. Ваш уровень энергии, вероятно, снова повысится примерно к четвертому месяцу беременности, когда плацента будет хорошо сформирована.
Усталость во время беременности также может быть вызвана анемией, которая чаще всего вызывается дефицитом железа. Употребление в пищу продуктов, богатых железом, важно для предотвращения железодефицитной анемии во время беременности./464678455-56a7702b3df78cf77295f475.jpg) Медикаментозное лечение анемии во время беременности предполагает прием препаратов железа.
Медикаментозное лечение анемии во время беременности предполагает прием препаратов железа.
Частое мочеиспускание
Беременность вызывает повышение уровня жидкости в организме и большую эффективность почек. Набухшая матка также давит на мочевой пузырь. В результате у большинства женщин мочеиспускание становится более частым в течение первых нескольких недель после беременности.
Тяга к еде
Тяга к определенным продуктам питания очень часто встречается во время беременности, особенно к продуктам, обеспечивающим энергию и кальций, например к молоку и другим молочным продуктам. Вы также можете заметить внезапное отвращение к еде, которая вам раньше нравилась.
У некоторых женщин даже появляется необычный вкус к непродовольственным товарам, таким как земля или бумага. Это называется «пика» и может указывать на дефицит питательных веществ. Если это произойдет, обратитесь к своему терапевту или акушерке.
Другие симптомы беременности
Многие из этих симптомов могут также указывать на другие состояния. Если сомневаетесь, обратитесь к своему терапевту.
Если сомневаетесь, обратитесь к своему терапевту.
- боли в спине
- одышка
- запор
- геморрой (сваи)
- головные боли
- изжога и расстройство желудка
- кожный зуд
- судороги ног
- изменения настроения (например, необъяснимый плач)
- покалывание и онемение в руках
- выделения из влагалища
- вагинит
- варикозное расширение вен и отек ног.
Боль в спине
Боли в спине во время беременности могут возникать более чем у каждой третьей женщины. Обычно это происходит из-за расшатывания связок и изменения осанки из-за растущей беременности.
Вы можете уменьшить боль в спине во время беременности, надев туфли на плоской подошве, используя стулья с хорошей опорой для спины, не поднимая тяжелые предметы и выполняя легкие упражнения. Упражнения в воде могут уменьшить боль в спине во время беременности, также могут помочь физиотерапия и иглоукалывание.
Одышка
В начале беременности гормон прогестерон увеличивает емкость легких. Это позволяет вам доставлять больше кислорода вашему ребенку и избавляться от отходов, таких как углекислый газ, который вырабатываете вы оба. С каждым вдохом вы дышите глубже, и количество вдыхаемого (и выдыхаемого) воздуха значительно увеличивается. Это может вызвать одышку.
Кроме того, по мере приближения срока беременности давление увеличивающейся матки и ребенка на диафрагму может затруднить дыхание.
Обратитесь к своему врачу или акушерке, если у вас возникнет внезапная одышка, связанная с любым из следующего:
- боль
- учащенное сердцебиение
- крайняя усталость
- упражнение.
Запор
Запор — это нечастый, жесткий стул, который трудно пройти. Запор — распространенная проблема во время беременности, которая может быть вызвана гормонами беременности, замедляющими работу желудочно-кишечного тракта, или давлением растущей матки на прямую кишку.
Если у вас запор во время беременности, вам рекомендуется:
- Пейте много воды каждый день.
- Увеличьте количество пищевых волокон (таких как отруби, пшеница, свежие фрукты и овощи).
- Выполняйте легкие упражнения с небольшой нагрузкой, например плавание, ходьбу или йогу.
Не принимайте слабительные, отпускаемые без рецепта, без предварительной консультации с акушеркой или терапевтом. Если изменения в вашей диете и образе жизни не имеют значения, ваш терапевт или акушерка могут прописать слабительное, которое безопасно использовать во время беременности.
Геморрой (сваи)
У вас может развиться геморрой (также известный как геморрой) в результате напряжения от запора или давления головы вашего ребенка. Будьте уверены, симптомы обычно проходят сами по себе вскоре после рождения.
Если у вас кровотечение из-за геморроя, зуд, дискомфорт или боль, вам рекомендуется:
- Облегчите или предотвратите запор, увеличив ежедневное потребление воды и клетчатки.

- Посидите в теплой соленой воде около 15 минут, особенно после дефекации.
- Нанесите крем от геморроя.
Если кровотечение или боль не исчезнут, обратитесь к терапевту или акушерке.
Головные боли
Обратитесь к терапевту или акушерке, если во время беременности у вас возникла головная боль, которая не купируется парацетамолом (например, панадолом), особенно во второй половине беременности.
Постоянная головная боль может быть связана с преэклампсией — состоянием, которое может повлиять на ваши почки и, таким образом, повысить кровяное давление и уменьшить приток крови к ребенку.
Изжога и расстройство желудка
Изжога, рефлюкс или расстройство желудка — это боль и дискомфорт, связанные с попаданием кислоты из желудка и «сжиганием» пищевода.
Расстройство желудка чаще встречается во время беременности из-за давления увеличивающейся матки на органы брюшной полости и действия гормона прогестерона, который расслабляет мышцы между пищеводом и желудком.
Если вы страдаете изжогой, рефлюксом или несварением желудка, вам рекомендуется:
- Ешьте небольшими порциями и чаще.
- Не ешьте перед сном.
- Спите с дополнительными подушками, приподняв голову.
- Носите свободную одежду.
- Избегайте любой пищи или жидкости, которые усугубляют симптомы, например жирной пищи (включая жареную пищу, жирное мясо и выпечку), острой пищи (включая карри и перец чили), алкоголя и кофеина (включая чай, кофе, шоколад и колу).
- Проконсультируйтесь с врачом перед приемом антацидов.
Если эти стратегии не облегчают ваши симптомы, обратитесь к своему терапевту, который может назначить лекарство, которое безопасно снижает секрецию кислоты.
Кожный зуд
Широко распространенный зуд по всему телу не является обычным явлением во время беременности. Когда он присутствует, он может быть очень неприятным, мешать сну и наслаждаться беременностью. Причина зуда может отсутствовать. В редких случаях это может быть связано с серьезным заболеванием печени — для проверки может быть проведен анализ крови.
В редких случаях это может быть связано с серьезным заболеванием печени — для проверки может быть проведен анализ крови.
Судороги ног
Судороги ног возникают из-за накопления кислот, которые вызывают непроизвольные сокращения пораженных мышц. Они наблюдаются почти у половины беременных женщин, как правило, ночью.Судороги ног более вероятны во втором и третьем триместрах.
Если вы испытываете судороги в ногах, рекомендуется, чтобы во время эпизода вы:
- Прогуляйтесь.
- Растяните и помассируйте пораженные мышцы, чтобы рассеять накопление кислот.
- Приложите теплый компресс к пораженным мышцам.
Если вас беспокоят судороги, обсудите со своим терапевтом или акушеркой вариант приема лактата или цитрата магния утром и вечером.
Изменения настроения
Некоторые недавно беременные женщины испытывают перемены настроения, например раздражительность. Другие беременные женщины испытывают чувство восторга. Считается, что гормоны беременности влияют на химические вещества в мозгу, вызывая изменения настроения.
Считается, что гормоны беременности влияют на химические вещества в мозгу, вызывая изменения настроения.
Во время беременности каждая десятая женщина испытывает депрессию. Депрессия поддается лечению, поэтому, если вы чувствуете депрессию или «подавленность» во время беременности, чрезвычайно важно получить помощь на раннем этапе. Как можно скорее обратитесь к своему врачу, акушерке или медсестре по охране здоровья матери и ребенка.
Покалывание и онемение в руках (синдром запястного канала)
Синдром запястного канала — покалывание и онемение рук — поражает до 60 процентов женщин во время беременности. Это вызвано сдавлением срединного нерва из-за увеличения тканевых жидкостей во время беременности.
Синдром канала запястья может быть легким, периодически болезненным или тяжелым, что может вызвать частичный паралич большого пальца или потерю чувствительности. Симптомы обычно проходят сами по себе вскоре после рождения.
Если вы чувствуете покалывание и онемение рук, сообщите об этом своему врачу или акушерке. В очень тяжелых случаях ваш врач может порекомендовать инъекции кортикостероидов или хирургическое лечение.
В очень тяжелых случаях ваш врач может порекомендовать инъекции кортикостероидов или хирургическое лечение.
Выделения из влагалища
Увеличение выделений из влагалища — частое изменение во время беременности. Если это связано с зудом, болью, неприятным запахом или болью при мочеиспускании, это может быть связано с инфекцией. Обратитесь за помощью к своему терапевту.
Вагинит
Вагинит — это воспаление влагалища, на которое многие женщины жалуются.Чаще во время беременности. Некоторые причины вагинита включают молочницу влагалища, бактериальный вагиноз, трихомониаз и хламидиоз. Обратитесь к терапевту для диагностики и лечения
Варикозное расширение вен и отек ног
Варикозное расширение вен ног очень распространено во время беременности из-за сочетания факторов, включая повышенный объем циркулирующей крови во время беременности и давление беременной матки на более крупные вены. Это повышенное давление на вены также может привести к отеку ног (отеку), который может вызвать боль, чувство тяжести, судороги (особенно ночью) и другие необычные ощущения.
Если у вас варикозное расширение вен, вам рекомендуется:
- Носите поддерживающие чулки.
- Избегайте длительного стояния.
- Делайте упражнения мягко и регулярно (ходите или плавайте).
- Лягте отдохнуть с приподнятыми ногами, когда сможете.
- Попробуйте помассировать ноги.
- Сообщите своему врачу или акушерке при следующем посещении беременности.
Признаки и симптомы во время беременности — когда обращаться за помощью
Рекомендуется обратиться в больницу или к опекуну, если вы обеспокоены или если у вас во время беременности возникло одно из следующих событий:
- вагинальное кровотечение
- меньше движений вашего ребенка, чем обычно
- сильная боль в животе
- боль, которая не проходит
- утечка околоплодных вод (то есть, если у вас отошли воды)
- высокотемпературный
- непрекращающаяся рвота
- головная боль, которая не проходит
- потеря зрения или нечеткость зрения
- Распространенный зуд кожи
- внезапный отек лица, рук и ног.

Подробнее о неотложных акушерских вмешательствах во время беременности.
Куда обратиться за помощью
Угарный газ — MotherToBaby
В этом листе рассказывается о воздействии угарного газа во время беременности и кормления грудью. Эта информация не должна заменять медицинскую помощь и советы вашего поставщика медицинских услуг.
Что такое окись углерода?
Окись углерода — это газ. У него нет ни цвета, ни запаха, ни вкуса.Небольшое количество окиси углерода обычно содержится в нашем организме и в воздухе, которым мы дышим. Большое количество газообразного оксида углерода может выделяться из плохо работающих обогревателей, печей, грилей, керосиновых печей или других устройств сжигания топлива, а также выхлопных газов автомобилей. Вы также можете подвергнуться воздействию окиси углерода, вдыхая дым от сигарет, марихуаны, огня или вступая в контакт с метиленхлоридом, содержащимся в средствах для удаления краски или других растворителях.
Как угарный газ может попасть в мой организм?
Окись углерода может попасть в организм через кожу или при вдыхании через легкие.
Что такое отравление угарным газом?
Отравление оксидом углерода происходит, когда в организм попадает слишком много оксида углерода. Когда это происходит, кровь переносит к органам меньше кислорода. Это может вызвать повреждение органов. Признаки и симптомы отравления угарным газом трудно диагностировать. Некоторые симптомы могут включать головную боль, тошноту, рвоту, мышечную слабость, расстройство желудка и головокружение. Более серьезные симптомы включают спутанность сознания, спотыкание или падение, боль в груди, сонливость и потерю сознания.Сильное отравление угарным газом может привести к смерти.
Может ли окись углерода проникать через плаценту к ребенку?
Да. Окись углерода может проникать через плаценту и попадать в кровь ребенка. Когда у беременной женщины отравление угарным газом, окись углерода не сразу попадает в кровь ребенка. Однако, как только окись углерода попадает в кровь ребенка, ребенку требуется гораздо больше времени, чтобы избавиться от окиси углерода, чем у взрослого.
Когда у беременной женщины отравление угарным газом, окись углерода не сразу попадает в кровь ребенка. Однако, как только окись углерода попадает в кровь ребенка, ребенку требуется гораздо больше времени, чтобы избавиться от окиси углерода, чем у взрослого.
Может ли отравление угарным газом вызвать врожденные дефекты или повредить ребенку?
В начале каждой беременности у женщины вероятность рождения ребенка с врожденным дефектом составляет 3-5%. Это называется ее фоновым риском. Никаких моделей врожденных дефектов не было связано с отравлением угарным газом. Имеются сообщения об отравлении угарным газом у беременных женщин, вызывающем преждевременные роды, смерть плода или неврологический дефицит и повреждение мозга плода. Считается, что это из-за большого количества окиси углерода в крови матери.Это приводит к тому, что ребенок получает меньше кислорода. Небольшое исследование показало, что гибель плода и повреждение мозга происходят только тогда, когда уровень угарного газа у матери достаточно высок, чтобы она потеряла сознание (чтобы потерять сознание). Однако есть также сообщения о нормальных исходах беременностей, в которых мать отравилась угарным газом. Время воздействия и количество воздействия могут привести к различным последствиям во время беременности.
Однако есть также сообщения о нормальных исходах беременностей, в которых мать отравилась угарным газом. Время воздействия и количество воздействия могут привести к различным последствиям во время беременности.
Что мне делать, если я беременна и думаю, что у меня отравление угарным газом?
Отравление угарным газом требует неотложной медицинской помощи.Если у вас есть какие-либо симптомы, которые, по вашему мнению, связаны с угарным газом, вас следует немедленно доставить в отделение неотложной помощи. Если у вас есть отравление угарным газом, вам могут назначить лечение, которое поможет вам и ребенку избавиться от угарного газа. Необходимо найти источник окиси углерода и устранить проблему, чтобы предотвратить дальнейшее воздействие.
Сработал мой датчик угарного газа. Подвержена ли моя беременность повышенному риску проблем, связанных с угарным газом?
Если вы или другие члены вашей семьи не испытывали симптомов отравления угарным газом, когда детектор сработал и вы удалились от источника окиси углерода до тех пор, пока проблема не будет устранена, маловероятно, что риски для вашей беременности увеличатся. При срабатывании детектора угарного газа следует обращаться в аварийные службы.
При срабатывании детектора угарного газа следует обращаться в аварийные службы.
Большинство случаев отравления угарным газом происходит дома. Установка детектора окиси углерода — лучший способ определить уровни окиси углерода в вашем доме, которые могут подвергнуть вас риску отравления угарным газом. Детекторы окиси углерода могут обеспечить раннее предупреждение до того, как угарный газ достигнет опасного уровня.
Я только что обнаружил, что моя печь работает некорректно и из нее в мой дом выделяется окись углерода.Увеличит ли это риск моей беременности?
Некоторые исследования показали, что воздействие небольших количеств окиси углерода в течение длительного периода времени может вызвать низкий вес при рождении или проблемы с развитием мозга. Однако одно исследование показало, что у женщин, подвергшихся воздействию низких или умеренных уровней окиси углерода (достаточно, чтобы испытать тошноту и головокружение, но недостаточно, чтобы заставить их потерять сознание), рождались дети с нормальным физическим и умственным развитием. Если вы обнаружите, что источник тепла в вашем доме не работает должным образом, вы должны немедленно его починить.Если вы или члены вашей семьи не испытали никаких симптомов, вызванных угарным газом, маловероятно, что это повысит риск для вашей беременности. Поговорите со своим врачом, чтобы узнать, рекомендуют ли они какое-либо обследование для вас или беременности.
Если вы обнаружите, что источник тепла в вашем доме не работает должным образом, вы должны немедленно его починить.Если вы или члены вашей семьи не испытали никаких симптомов, вызванных угарным газом, маловероятно, что это повысит риск для вашей беременности. Поговорите со своим врачом, чтобы узнать, рекомендуют ли они какое-либо обследование для вас или беременности.
Курю сигареты. Будет ли угарный газ от курения вызывать проблемы для ребенка?
Курение сигарет подвергает беременность повышенному риску возникновения многих проблем. Когда вы курите или находитесь рядом с другими курильщиками, в вашей крови повышается уровень окиси углерода.Это означает, что в вашей крови меньше кислорода. Для роста ребенку необходимо хорошее снабжение кислородом. Вы не должны курить или находиться рядом с курящими людьми во время беременности. Для получения дополнительной информации см. Информационный бюллетень MotherToBaby о курении и беременности по адресу https://mothertobaby. org/fact-sheets/cigarette-smoking-pregnancy/pdf/.
org/fact-sheets/cigarette-smoking-pregnancy/pdf/.
Должен ли я прекратить грудное вскармливание, если я подвергся воздействию угарного газа?
Нет исследований, посвященных воздействию окиси углерода во время грудного вскармливания.Если вы отравились угарным газом, вы можете дать своему организму время оправиться от любых симптомов перед кормлением грудью. Лечащий врач сообщит вам, когда вы почувствуете себя достаточно хорошо, чтобы возобновить грудное вскармливание. Обязательно обсудите со своим врачом все возможные варианты кормления грудью.
Что делать, если отец подвергся воздействию угарного газа?
Исследования на животных показывают, что воздействие окиси углерода может вызвать снижение образования спермы.Нет данных исследований на людях. Как правило, отцы вряд ли увеличат риск беременности. Для получения дополнительной информации см. Информационный бюллетень MotherToBaby «Отцовское воздействие и беременность» по адресу https://mothertobaby. org/fact-sheets/paternal-exposures-pregnancy/pdf/.
org/fact-sheets/paternal-exposures-pregnancy/pdf/.
Щелкните здесь, чтобы просмотреть ссылки.
Просмотреть в PDF Информационный бюллетень
Травма во время беременности: оценка, ведение и профилактика
1. Мирза Ф.Г., Devine PC, Гаддипати С.Травма при беременности: системный подход. Ам Дж. Перинатол . 2010; 27 (7): 579–586 ….
2. Эль Кади Д. Перинатальные исходы травм при беременности. Clin Obstet Gynecol . 2007. 50 (3): 582–591.
3. Мендес-Фигероа H, Дальке JD, Врис РА, Роуз DJ. Травма при беременности: обновленный систематический обзор. Am J Obstet Gynecol . 2013; 209 (1): 1–10.
4. Эль-Кады Д,
Гилберт WM,
Андерсон Дж.
Даниэльсен Б,
Таунер Д,
Smith LH.Травма во время беременности: анализ исходов для матери и плода в большой популяции. Am J Obstet Gynecol .
2004. 190 (6): 1661–1668.
190 (6): 1661–1668.
5. Смит Р., Крейн П.; Комитет перинатальной совместной практики. Посттравматический уход при беременности. Университет Мичигана. Февраль 2003 г. Обновлено 24 января 2011 г. http://obgyn.med.umich.edu/sites/obgyn.med.umich.edu/files/internal_resources_clinical/trauma.pdf. По состоянию на 29 ноября 2013 г.
6. Brown S, Мозуркевич Э.Травма во время беременности. Акушерская гинекология Clin North Am . 2013. 40 (1): 47–57.
7. Мюнх М.В., Canterino JC. Травма при беременности. Акушерская гинекология Clin North Am . 2007; 34 (3): 555–583, xiii.
8. Перлман MD, Tintinalli JE, Лоренц Р.П. Проспективное контролируемое исследование исходов после травмы во время беременности. Am J Obstet Gynecol . 1990; 162 (6): 1502–1507, обсуждение 1507–1510.
9. Шах А.Дж.,
Килклин Б.А.
Травма при беременности. Emerg Med Clin North Am . 2003. 21 (3): 615–629.
2003. 21 (3): 615–629.
10. Перлман MD, Tintinalli JE, Лоренц Р.П. Тупая травма при беременности. N Engl J Med . 1990. 323 (23): 1609–1613.
11. Кронхольм П.Ф., Фогарти CT, Амбуэль Б, Харрисон С.Л. Насилие со стороны интимного партнера. Врач Фам . 2011; 83 (10): 1165–1172.
12. Американский колледж хирургов. Травмы во время беременности и насилие со стороны интимного партнера. В: Учебное пособие для учащихся по продвинутой поддержке жизни при травмах. 9 изд. Чикаго, Иллинойс: Американский колледж хирургов; 2012.
13. Дахмус М.А., Сибай БМ. Тупая травма живота: есть ли какие-либо прогностические факторы для отслойки плаценты или дистресса матери и плода? Am J Obstet Gynecol . 1993. 169 (4): 1054–1059.
14. Glantz C,
Пурнелл Л.
Клиническая полезность сонографии в диагностике и лечении отслойки плаценты. J Ультразвук Med . 2002. 21 (8): 837–840.
2002. 21 (8): 837–840.
15. Программа расширенного жизнеобеспечения в акушерстве. Ливуд, Кан .: Американская академия семейных врачей; 2010.
16. Jeejeebhoy FM, Зелоп СМ, Виндрим Р, Карвалью JC, Дориан П, Моррисон LJ. Ведение остановки сердца во время беременности: систематический обзор. Реанимация . 2011. 82 (7): 801–809.
17. Синз Э., Наварро К., Содерберг Э.С., Каллавей С.В.; Американская Ассоциация Сердца.Расширенная поддержка сердечно-сосудистой системы: Руководство для медицинского работника. Даллас, Техас: Американская кардиологическая ассоциация; 2011.
18. Ванден Хук Т.Л.,
Моррисон LJ,
Шустер М,
и другие.
Часть 12: остановка сердца в особых ситуациях: рекомендации Американской кардиологической ассоциации 2010 г. по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи [опубликованные исправления появляются в Circulation. 2011; 123 (6): e239 и Circulation. 2011; 124 (15): e405]. Тираж .
2010; 122 (18 доп. 3): S829 – S861.
2011; 123 (6): e239 и Circulation. 2011; 124 (15): e405]. Тираж .
2010; 122 (18 доп. 3): S829 – S861.
19. Кац В.Л., Dotters DJ, Дрогемюллер В. Прижизненное кесарево сечение. Акушерский гинекол . 1986. 68 (4): 571–576.
20. Кац В., Балдерстон К, ДеФрест М. Предсмертное кесарево сечение: были ли наши предположения верными? Am J Obstet Gynecol . 2005; 192 (6): 1916–1920, обсуждение 1920–1921.
21. Уеланд К., Акамацу Т.Дж., Eng M, Боника Джей Джей, Hansen JM. Сердечно-сосудистая динамика матери.VI. Кесарево сечение под эпидуральной анестезией без адреналина. Am J Obstet Gynecol . 1972: 114 (6): 775–780.
22. Эйнав С, Кауфман Н, Sela HY. Остановка сердца у матери и предсмертное кесарево сечение: доказательства или экспертная оценка? Реанимация . 2012. 83 (10): 1191–1200.
23. Вайс Х.
Причины травматической смерти при беременности [письмо]. JAMA .
2001. 285 (22): 2854–2855.
Вайс Х.
Причины травматической смерти при беременности [письмо]. JAMA .
2001. 285 (22): 2854–2855.
24.Mattox KL, Гетцль Л. Травма при беременности. Crit Care Med . 2005; 33 (10 доп.): S385 – S389.
25. Вайнберг Л., Стил Р.Г., Пью Р., Хиггинс С, Герберт М, Рассказ Д. Беременная с травмой. Анаэст Интенсивная терапия . 2005. 33 (2): 167–180.
26. Клинич К.Д., Фланнаган CA, Рупп Дж.Д., Сочор М, Шнайдер Л.В., Перлман MD. Последствия для плода в дорожно-транспортных происшествиях: влияние характеристик аварии и сдержанности матери. Am J Obstet Gynecol . 2008; 198 (4): 450. e1–9.
27. Schiff MA,
Mack CD,
Кауфман Р.П.,
Холт В.Л.,
Гроссман Д.К.
Влияние подушек безопасности на исход беременности в штате Вашингтон: 2002–2005 гг. Акушерский гинекол . 2010. 115 (1): 85–92.
2010. 115 (1): 85–92.
28. Американский колледж акушеров и гинекологов. Безопасность автомобиля для вас и вашего малыша. http://www.acog.org/~/media/For%20Patients/faq018.pdf?dmc=1=20140703T2121569354. Доступ 3 июля 2014 г.
29. Национальная администрация безопасности дорожного движения. Пристегните ремни во время беременности. http://www.nhtsa.dot.gov/people/injury/airbags/Internet_Services_Group/ISG-Restricted/Buckle-Up%20America/pregnancybrochure/BUA_PregnancyNHTSAchange.pdf. Доступ 3 июля 2014 г.
30. Американский колледж акушеров и гинекологов. Насилие со стороны интимного партнера. Заключение комитета ACOG № 518. Obstet Gynecol . 2012; 119 (2 pt 1): 412–417.
31. Комитет AAP по вопросам плода и новорожденного и Комитет ACOG по редакторам акушерской практики.Руководство по перинатальной помощи. 7-е изд. Элк Гроув, штат Иллинойс: Американская академия педиатрии; 2012: 131–132, 246–248.
32. Американская академия семейных врачей.



 Именно поэтому суточная норма должна быть разделена на несколько приемом, которые осуществляются на протяжении дня;
Именно поэтому суточная норма должна быть разделена на несколько приемом, которые осуществляются на протяжении дня;
 Это происходит, когда эмбрион прикрепляется вне матки (матки), например, в одной из маточных труб; распространенный подтип, известный как трубная беременность.Как и в случае выкидыша, боль в животе и кровотечение или кровянистые выделения являются двумя основными признаками внематочной беременности.
Это происходит, когда эмбрион прикрепляется вне матки (матки), например, в одной из маточных труб; распространенный подтип, известный как трубная беременность.Как и в случае выкидыша, боль в животе и кровотечение или кровянистые выделения являются двумя основными признаками внематочной беременности. Пища с высоким содержанием углеводов и низким содержанием жиров может легче перевариваться.
Пища с высоким содержанием углеводов и низким содержанием жиров может легче перевариваться.


