Неонатальный скрининг: зачем берут кровь из пятки в роддоме
К сожалению, не все дети рождаются абсолютно здоровыми. Для исключения ряда заболеваний малышам в родильном доме проводится специальное исследование – неонатальный скрининг, то есть массовое обследование новорожденных.
В нашей стране в неонатальный скрининг включены анализы на пять заболеваний. Два из них (врожденный гипотиреоз и адрено-генитальный синдром) — эндокринологические заболевания. Поэтому «Летидор» и попросил врача-эндокринолога ответить на основные вопросы по этой теме.
Как это происходит?
У каждого новорожденного на 3-4-й день жизни берется капля крови из пятки и наносится на специальную фильтровальную бумагу. У недоношенных, чтобы избежать ложных результатов исследования, та же самая процедура выполняется на 7-14-й день жизни.
Все полученные высушенные образцы крови отсылаются в специализированную лабораторию, где проводится анализ сразу на несколько заболеваний.
Что происходит, когда образцы крови попадают в лабораторию?
Проводится анализ на все заболевания, включенные в скрининг. При получении результатов, выходящих за рамки нормы, информация передается в районную поликлинику, где должен наблюдаться ребенок. Поликлиника срочно вызывает ребенка на повторное исследование. И в случае подтверждения диагноза незамедлительно назначается терапия.
Каких заболевания определяет неонатальный скрининг в России?
До недавнего времени неонатальный скрининг в России проводился только для выявления фенилкетонурии и врожденного гипотиреоза, а с 2006 года к перечисленным заболеваниям добавили также галактоземию, муковисцидоз и адрено-генитальный синдром.
Почему выбраны именно эти заболевания?
Во-первых, они достаточно часто встречаются. Например, врожденный гипотиреоз выявляется у одного из 3,5 тысяч новорожденных, а адрено-генитальный синдром – у одного из 10 тысяч. Во-вторых, для этих заболеваний разработаны методы лечения, и терапию надо начинать сразу после рождения. Ранняя диагностика и своевременное назначение лечения позволяют маленьким пациентам избежать осложнений и вести обычный образ жизни.
Ранняя диагностика и своевременное назначение лечения позволяют маленьким пациентам избежать осложнений и вести обычный образ жизни.
Наблюдением пациентов с врожденным гипотиреозом и адрено-генитальным синдром занимаются детские эндокринологи, поэтому рассмотрим скрининг на эти заболевания немного подробнее.
Врожденный гипотиреоз – состояние, когда из-за врожденного дефекта щитовидная железа не может вырабатывать достаточное количество гормонов. Это приводит не только к задержке роста, но и нарушению развития ребенка. Если, благодаря неонатальному скринингу, диагноз будет поставлен в достаточно ранние сроки, то можно будет назначить терапию, подобрав дозу гормонов для замещения недостающих, а потом, просто корректируя ее у врача-эндокринолога в районной поликлинике, поддерживать своевременное развитие ребенка В результате, при правильно подобранном лечении, ребенок может расти и развиваться наравне со здоровыми сверстниками. Если этого анализа не проводилось бы, то врожденный гипотиреоз выявлялся слишком поздно, когда задержка роста и интеллектуального развития стала бы необратимой.
Впервые в мире скрининг на врожденный гипотиреоз был проведен в Канаде в 1973 году, а в России он был начат в 1992-м. Благодаря внедрению неонатального скрининга на это заболевание, в абсолютном большинстве случаев диагноз врожденного гипотиреоза устанавливается в на ранних этапах развития болезни, и терапия начинается на первом месяце жизни ребенка.
Адрено-генитальный синдром (или врожденная дисфункция коры надпочечников) – еще одно эндокринное заболевание, включенное в России в неонатальный скрининг в 2006 году. Это состояние развивается, когда в результате врожденного дефекта в надпочечниках (адрено-) нарушен синтез гормонов, что, как правило, приводит к изменениям со стороны половых органов (гениталий). В результате дефекта развивается надпочечниковая недостаточность, которая проявляется тяжелыми водно-солевыми нарушениями и кризами, угрожающими жизни ребенка. Вовремя назначенное лечение позволяет избежать таких опасных для ребенка осложнений. Дети могут вести нормальный образ жизни, и при правильном лечении и их жизнь не будет осложнена постоянными родительским беспокойством об их здоровье.
Вовремя назначенное лечение позволяет избежать таких опасных для ребенка осложнений. Дети могут вести нормальный образ жизни, и при правильном лечении и их жизнь не будет осложнена постоянными родительским беспокойством об их здоровье.
С момента внедрения неонатального скрининга на адрено-генитальный синдром прошло всего несколько лет, но уже на этом этапе можно говорить об успехах. До 2006 года это заболевание выявлялось лишь после кризов, для купирования которых, детей приходилось откачивать в реанимации. Благодаря скринингу, удается выявлять таких пациентов на первом месяце жизни. Это очень важно, так как раннее назначение терапии позволяет избежать развития угрожающих жизни критических состояний.
От редакции:
Подготовка результатов этого анализа занимает около 10 дней, вы получите их по почте или вам позвонят из районной детской поликлиники. При этом, если все в порядке, то об этом никто вас специально извещать не будет. То есть, если результатов нет через 10 дней в вашем почтовом ящике, то можно жить спокойно. Если что-то не в порядке, вас направят на дополнительные исследования, а если диагноз подтвердится, то будет немедленно назначено лечение.
Можно себе представить, насколько дорогостоящим является обследование практически всех детей, рождающихся в стране. Поэтому для неонатального скрининга выбраны именно те заболевания, которые отвечают определенным критериям. Во-первых, и фенилкетонурия, и врожденный гипотиреоз без своевременного начала лечения однозначно приводят ребенка к глубокой инвалидности. Во-вторых, для предотвращения такого невеселого исхода у врачей есть эффективные методы лечения. В-третьих, эти заболевания встречаются не так уж редко — их частота выше, чем 1 на 10000 новорожденных. И наконец, для врожденного гипотиреоза разработаны точные биохимические методы лабораторной доклинической диагностики, то есть еще до возникновения внешних, клинических проявлений заболевания. Дело в том, что когда появятся симптомы болезни, исправить что-то будет уже очень трудно.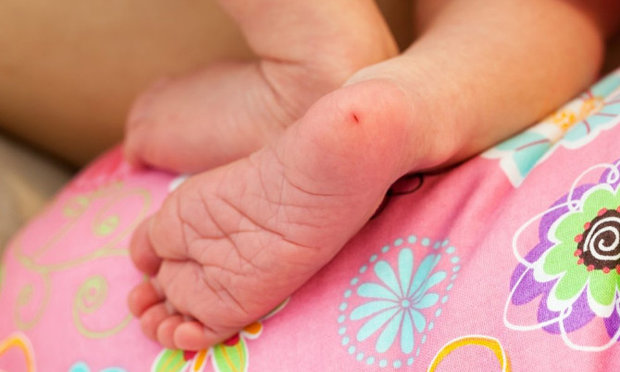 Поэтому лучше проверить своего новорожденного сразу.
Поэтому лучше проверить своего новорожденного сразу.
Читайте также:
Дисбактериоз — болезнь или миф?
Паралич Дюшенна-Эрба: травма плеча при родах
Спасение от глухоты: диагностика слуха у малышей
Обследование новорожденных на 5 наследственных заболеваний — Красноярский краевой медико-генетический центр
Скрининг новорожденных проводится для выявления некоторых наследственных болезней, которые не проявляются при рождении, но в последующем приводят к тяжелым нарушениям развития, умственной отсталости и даже смерти. Обнаружение этих заболеваний в доклинической стадии и раннее назначение лечения препятствуют развитию заболевания и дают возможность сделать жизнь таких детей полноценной.
Процедура скрининга очень проста. Новорожденному перед выпиской из родильного дома (доношенным детям на 4 сутки жизни, недоношенным на 7 сутки) из пятки берется несколько капель крови на особую фильтровальную бумагу. Бумага с пятнами крови высушивается и направляется в лабораторию центра медицинской генетики, где с помощью различных лабораторных тестов проводятся анализы. Одни и те же образцы крови могут быть использованы для диагностики разных наследственных заболеваний.
Результаты тестирования поступают к врачу-генетику медико-генетического центра. Если результаты тестов «нормальные», это означает, что ребенок не имеет ни одного из тестируемых наследственных заболеваний. Если какие-то лабораторные показатели не соответствуют норме, то врач-генетик сообщит эту информацию в детскую поликлинику по месту жительства ребенка для того, чтобы провели повторный забор крови (ретестирование). В этом случае могут иметь место две ситуации: либо первый тест был так называемым «ложноположительным», и тогда при ретестировании показатели будут в норме, а ребенок, следовательно, здоров; либо в результате повторного исследования подтвердится диагноз наследственного заболевания. Обычно такое лабораторное тестирование занимает 2-3 недели.
При обнаружении у ребенка одного из тестируемых заболеваний, которое еще не проявилось клинически, врач срочно назначает соответствующее лечение. Раннее и тщательно проводимое лечение позволит не допустить развертывания признаков болезни и даст возможность ребенку, а затем и взрослому человеку, быть здоровым.
В нашей стране проводится массовое обследование новорожденных на пять наследственных болезней.
Фенилкетонурия
Заболевание обусловлено отсутствием или сниженной активностью фермента, который в норме расщепляет аминокислоту фенилаланин. Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови и приводит, в первую очередь, к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
Врожденный гипотиреоз
Заболевание связано с недостаточностью гормонов щитовидной железы, которая приводит к отставанию в росте, нарушению развития мозга и другим клиническим проявлениям. Если врожденный гипотиреоз обнаружен во время скрининга новорожденных, то назначенный врачом прием гормонов щитовидной железы позволяет полностью предотвратить развитие заболевания.
Галактоземия
Заболевание, при котором нарушено превращение галактозы, присутствующей в молоке, в глюкозу, использующуюся тканями ребенка в качестве энергетического ресурса. Галактоземия может быть причиной смерти младенца или слепоты и умственной отсталости в будущем. Лечение заключается в полном исключении молока и всех других молочных продуктов из диеты ребенка.
Адрено-генитальный синдром
Группа патологических состояний, обусловленных недостаточностью гормонов, вырабатываемых корой надпочечников. Это приводит к нарушению развития половых органов и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти.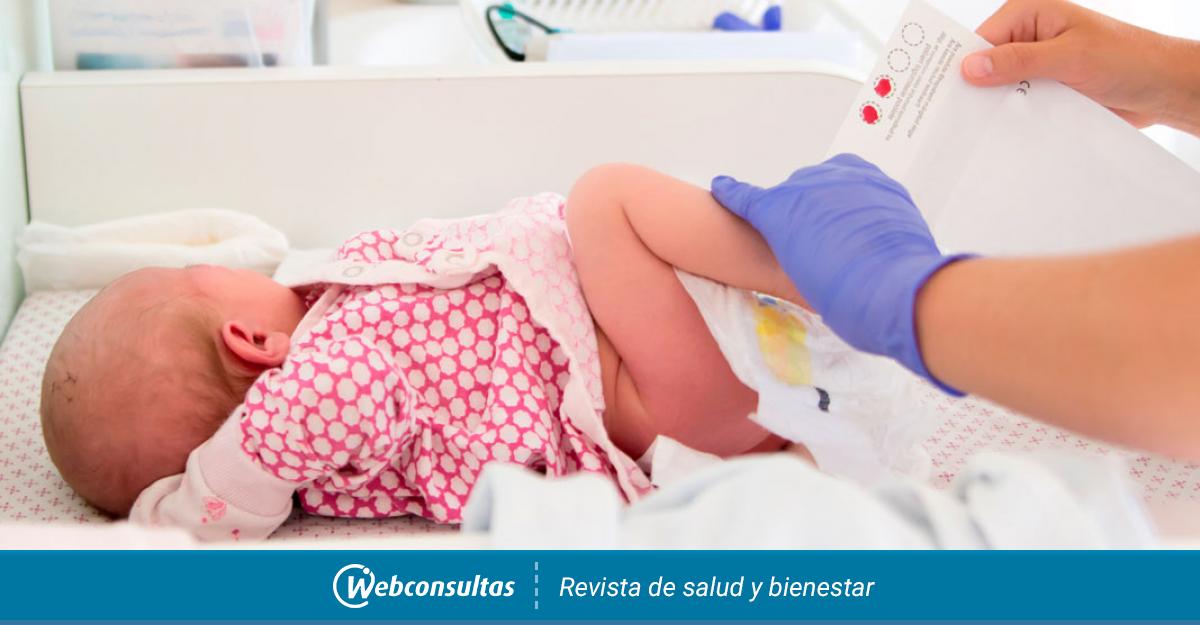
Муковисцидоз
Заболевание, при котором патология проявляется в разных органах из-за того, что слизь и секрет, вырабатываемые клетками легких, поджелудочной железы и других органов, становятся густыми и вязкими, что может привести к тяжелым нарушениям функции легких, проблемам с пищеварением и к нарушениям роста. Раннее обнаружение заболевания и его раннее лечение может помочь уменьшить эти проявления заболевания.
Выявление этих тяжелых заболеваний у новорожденных и своевременное назначение профилактического лечения позволит дать семье и обществу полноценных людей.
Уважаемые мамы и папы, проследите, чтобы у вашего ребенка взяли несколько капель крови из пятки для тестирования на перечисленные заболевания.
Неонатальный скрининг — анализ, который спасает жизнь
02.06.2020
Неонатальный скрининг — это обследование малыша на пять наследственных заболеваний, которые представляют серьезную угрозу жизни и здоровью ребенка.
Обследование проводится на такие болезни как: врожденный гипотиреоз, муковисцидоз, фенилкетонурия, адреногенитальный синдром, галактоземия. Раннее выявление этих заболеваний позволяет врачу вовремя назначить необходимое дообследование, лечение или специализированную диету.
Остановимся немного подобнее на каждом из этих заболеваний.
ВРОЖДЕННЫЙ ГИПОТИРЕОЗ — наследственная патология щитовидной железы, которая может привести к отставанию в физическом развитии и тяжелой умственной неполноценности. На сегодняшний день, своевременно диагностированный гипотиреоз хорошо поддается гормональной терапии. Распространенность 1 случай на 2 000 – 5 000 населения.
МУКОВИСЦИДОЗ — одно из наиболее распространенных наследственных заболеваний. Проявляется нарушением функции всех органов, которые выделяют слизь, сильным сгущением секрета — в первую очередь в легких и пищеварительном тракте, что приводит к поражениям органов дыхания, печени, желудочно-кишечного тракта и других систем организма. Поддается лечению. Распространенность заболевания 1 случай на 5 000-7 000 населения.
Проявляется нарушением функции всех органов, которые выделяют слизь, сильным сгущением секрета — в первую очередь в легких и пищеварительном тракте, что приводит к поражениям органов дыхания, печени, желудочно-кишечного тракта и других систем организма. Поддается лечению. Распространенность заболевания 1 случай на 5 000-7 000 населения.
ФЕНИЛКЕТОНУРИЯ — наследственное нарушение обмена аминокислот, в частности фенилаланина. Без специального лечения может привести к тяжелому поражению центральной нервной системы — но, к счастью, при своевременной диагностике патологических изменений можно полностью избежать. Распространенность 1 случай на 8 000-10 000 населения.
АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ — группа нарушений, связанных с избыточной секрецией гормонов коры надпочечников. Надпочечники выделяют в кровь множество гормонов, регулирующих обмен веществ, рост и развитие организма. Заболевание имеет различные формы, в особо тяжелых случаях проявляется нарушением водно-солевого обмена и полиорганной недостаточностью. Полному излечению этот синдром не поддается, но его можно держать под контролем при помощи гормональной терапии. Распространенность 1 случай на 12 000- 15 000 населения.
ГАЛАКТОЗЕМИЯ — заболевание, при котором диагностируется нарушение обмена углеводов, в организме ребенка постепенно накапливаются токсичные продукты «неправильного» обмена, что приводит к интоксикации. Со временем, развивается тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Чтобы избежать подобных проявлений, ребенок с таким заболеванием должен начать получать специализированное питание с первых дней жизни. Распространенность 1 случай на 20 000-30 000 населения.
В рамках неонатального скрининга эти пять заболеваний включены еще и потому, что при ранней диагностике их можно вылечить, или, по крайней мере, значительно облегчить последствия и тяжесть течения процесса.

Как проводится данное обследование?
Обычно кровь на анализ берут у малышей, родившихся в срок не ранее 4-го дня жизни, недоношенным деткам тест проводится не ранее 7-го дня жизни. Но точная дата обследования может существенно меняться в зависимости от обстоятельств. Такое раннее обследование объяснимо тем, что некоторые генетически обусловленные болезни могут проявляться в первые недели жизни и крайне важно вовремя диагностировать их, чтобы начать необходимую терапию, с целью минимизировать риски тяжелых последствий заболевания.
Среди родителей скрининг на наследственные заболевания принято называть «пяточным тестом»- потому, что кровь для теста берут через маленький прокол на пяточке малыша (у ребенка старше 3 месяцев кровь на обследование берется из пальчика).
Чтобы результаты теста были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления ребенка (у новорожденных перед очередным кормлением).
Скрининг на наследственные заболевания зачастую является единственным способом быстро и своевременно выявить опасные заболевания. Анализ позволяет сохранить самое ценное — здоровье ребенка!
В Детском Диагностическом центре появилась уникальная возможность сдать анализ крови на 5 наследственных заболеваний. Подробнее
Возврат к списку
«Показать пятки»:
Неонатологи перинатального центра «ДАР» объяснили, почему необходим скрининг новорожденных – так называемый «пяточный тест», как долго он выполняется и как узнать о результатах.
Некоторые врожденные болезни не проявляют себя сразу. По этой причине был разработан метод исследования, известный как скрининг новорожденных. По рекомендации ВОЗ он включен в перечень обязательных медицинских тестов для малышей. По анализу крови можно диагностировать как минимум 50 врожденных заболеваний.
В России по крови выявляют 5 самых распространенных наследственных заболеваний, приводящих к инвалидизации.
В «ДАРе» процедура проводится на 4 сутки жизни у доношенного ребенка, на 7 сутки жизни у недоношенного. Многие мамы называют ее «пяточным тестом», поскольку кровь берут из пяточки малыша.
Неонатологи центра поясняют, как подготовиться к анализу, чтобы его результаты были максимально точными: кровь берут натощак, через 2 часа после последнего кормления. Перед забором крови ножку ребенка протирают спиртом и насухо вытирают стерильной салфеткой. Забор крови медсестра производит на специальный тест-бланк, который содержит 5 кружков, которые необходимо пропитать кровью. Позже бланк помещают в конверт и отправляют в диагностический центр Алтайского края, где исследования проводятся уже по засохшим каплям. На сопроводительном документе указаны данные матери, дата рождения ребенка и срок гестации.
На обработку образцов уходит 10–14 дней. Диагностический центр не уведомляет родителей, если обозначенные генетические патологии у малыша не выявлены. Информируются родители в случае положительного или сомнительного результата. В таком случае сотрудники ДЦ звонят в детскую поликлинику по месту жительства – с родителями свяжется педиатр и попросит пересдать тест. Чаще всего ложноположительный результат при скрининге новорожденных дает тест на муковисцидоз.
Муковисцидоз проявляется заметным сгущением секрета в пищеварительном тракте и легких, что приводит к поражениям печени, ЖКТ, дыхательной системы и других органов. Распространенность заболевания — 1 случай на 3 тысячи новорожденных. В реестре редких (орфанных) заболеваний края сегодня значатся 50 детей с диагнозом «муковисцидоз». Он поддается лечению. Лекарство эти дети получают бесплатно, но для лечения также необходимы ингалятор, небулайзер, пульсоксиметр и дыхательный тренажёр.
Гипотиреоз – патология щитовидной железы, которая может привести к отставанию в физическом и психическом развитии. На сегодня своевременно диагностированный, он хорошо поддается гормональной терапии. Распространенность заболевания — 1 случай из 5 тысяч.
На сегодня своевременно диагностированный, он хорошо поддается гормональной терапии. Распространенность заболевания — 1 случай из 5 тысяч.
Адреногенитальный синдром – патология коры надпочечников, при которой нарушается нормальная выработка гормона кортизола. Может проявиться в виде задержки развития половой системы (человек может оказаться бесплоден), проблем с сосудами и сердцем. Синдром держится под контролем при помощи гормональной терапии. Распространенность заболевания — 1 случай из 15 тысяч.
Фенилкетонурия связана с нарушением метаболизма аминокислоты фенилаланин, входящей в состав белков всех известных живых организмов, и приводит к поражениям ЦНС. Недуг приводит к серьезным умственным и неврологическим нарушениям. Их можно избежать при помощи специальной диеты с исключением фенилаланина. На продуктах промышленного производства часто можно увидеть пометку: «без фенилаланина». Распространенность заболевания — 1 случай из 15 тысяч человек. В Алтайском крае таких детей – 53.
Галактоземией называют недостаток фермента, расщепляющего галактозу — один из сахаров, который содержится в лактозе и иных веществах. Последствия его нехватки проявляются через несколько недель жизни: у ребенка начинается желтуха, рвота, потеря аппетита. Со временем развиваются тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Распространенность патологии — 1 случай на 30 тысяч новорожденных. В Алтайском крае такой диагноз имеют 13 детей.
Генетический скрининг новорожденных особенно необходим, если раньше в семье были случаи наследственных заболеваний, пусть и в отдаленном прошлом. Нередко здоровые родители являются носителями дефектных генов и могут передать их потомству. Но даже если в семье никто не страдал от генетических болезней, сделать скрининг все равно стоит, поскольку риск наличия данных патологий у ребенка все равно присутствует.
Женщины, которые отказываются от проведения такого анализа новорожденному, пишут информационный отказ от его проведения. В центре «ДАР» это единичные случаи.
В центре «ДАР» это единичные случаи.
Главная — Пензенский областной клинический центр специализированных видов медицинской помощи
Уважаемые друзья!
Я искренне рад приветствовать Вас на сайте ГБУЗ Пензенский областной клинический центр специализированных видов медицинской помощи!
Наше учреждение — это специализированная медицинская организация, задача которой – оказание квалифицированной медицинской помощи людям, страдающим различными инфекционными, кожными заболеваниями, ВИЧ-инфекцией и инфекциями, передающимися половым путем. Наша главная задача – привлечь внимание посетителей сайта, жителей региона к тому, как правильно позаботиться о своем здоровье, избавиться от вредных привычек, вести здоровый образ жизни. Посетив наш сайт, вы сможете найти информацию об истории и сегодняшнем дне в области медицины и здравоохранения, ознакомиться со структурой нашего учреждения, узнать о том, как можно попасть к нам на амбулаторный прием и стационарное лечение. Здесь же размещена контактная информация. Мы поможем вам разобраться в вопросах, на которые вы ищете ответы. Для этого на сайте существует «обратная связь» — опция, с помощью которой вы можете задать интересующий вас вопрос и получить на него ответ.
Надеемся, что этот современный информационный ресурс будет способствовать еще большей открытости в нашей работе, принесет обоюдную пользу. Мы работаем для вас! Крепкого вам здоровья, бодрости и благополучия!
Главный врач Рыбалкин Сергей Борисович, заслуженный врач Российской Федерации, кандидат медицинских наук, Главный внештатный специалист по дерматовенерологии и косметологии Министерства здравоохранения Пензенской области, врач–дерматовенеролог высшей категории, Почетный гражданин г.Пензы,награжден государственной наградой РФ – Орденом Пирогова
Наше учреждение — это специализированная медицинская организация, задача которой – оказание квалифицированной медицинской помощи людям, страдающим различными заболеваниями. Наша главная задача – привлечь внимание посетителей сайта, жителей региона к тому, как правильно позаботиться о своем здоровье, избавиться от вредных привычек, вести здоровый образ жизни.
Наша главная задача – привлечь внимание посетителей сайта, жителей региона к тому, как правильно позаботиться о своем здоровье, избавиться от вредных привычек, вести здоровый образ жизни.
Посетив наш сайт, вы сможете найти информацию об истории и сегодняшнем дне в области медицины и здравоохранения, ознакомиться со структурой нашего учреждения, узнать о том, как можно попасть к нам на амбулаторный прием и стационарное лечение. Здесь же размещена контактная информация.
Мы поможем вам разобраться в вопросах, на которые вы ищете ответы. Для этого на сайте существует «обратная связь» — опция, с помощью которой вы можете задать интересующий вас вопрос и получить на него ответ.
Надеемся, что этот современный информационный ресурс будет способствовать еще большей открытости в нашей работе, принесет обоюдную пользу. Мы работаем для вас!
Крепкого вам здоровья, бодрости и благополучия!
Главный врач Рыбалкин Сергей Борисович, заслуженный
врач Российской Федерации, кандидат медицинских наук,
врач–дерматовенеролог высшей категории.
Клинико-диагностический центр «Охрана здоровья матери и ребёнка»
Неонатальный скрининг
В России, также как в большинстве стран мира, проводится неонатальный скрининг – обследование всех новорожденных детей на несколько наследственных заболеваний.
В Свердловской области неонатальный скрининг проводится на базе ГБУЗ СО «КДЦ «Охрана здоровья матери и ребенка» согласно Приказ МЗ СО от 09.10.2014 №1298-п «О совершенствовании массового обследования новорождённых детей на наследственные заболевания (неонатальный скрининг) на территории Свердловской области». В наш Центр поступают образцы крови новорожденных со всех родовспомогательных учреждений области, а также из детских больниц, поликлиник, ОВП и других учреждений, где могут находиться или наблюдаться дети первых недель жизни.
В нашей стране скрининг проводится на пять наиболее частых наследственных заболеваний: фенилкетонурию, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз и галактоземию, в соответствии с приказом Минздравсоцразвития РФ от 22.03.2006 № 185 «О массовом обследовании новорожденных детей на наследственные заболевания».
Информация для родителей. Часто задаваемые вопросы:
Зачем моему ребенку нужно пройти обследование?
Цель неонатального скрининга – выявить редкие, но тяжелые заболевания еще до развития их симптомов и вовремя начать лечение.
Заболевания, на которые проводится обследование, очень редкие, и риск их наличия у Вашего ребенка крайне низкий. Однако в соответствии с генетическими законами наследования этих болезней отсутствие случаев заболевания у Ваших родственников не исключает риска для ребенка.
назад >>
Как и когда будет взят анализ у моего ребенка?
Кровь из пяточки у Вашего ребенка должны взять на специальный тест-бланк на 4-е сутки жизни в роддоме, а в случае ранней выписки – на педиатрическом участке по месту жительства. У недоношенных детей анализ должны взять на 7-е сутки жизни.
Если роды произойдут вне родильного дома (в обычной больнице, дома), Вам необходимо без промедления обратиться в детскую поликлинику по месту жительства для проведения скрининга на 4-е сутки жизни ребенка.
Тест-бланк с кровью как можно быстрее отправляют в лабораторию неонатального скрининга, где пробы незамедлительно исследуют с помощью специальных очень чувствительных методов анализа.
назад >>
Как выглядит тест-бланк для неонатального скрининга?
назад >>
Какие данные необходимо сообщить медицинскому работнику при прохождении обследования?
При прохождении обследования сообщите адреса и контактный телефон, по которым Вас и Вашего ребенка можно будет найти в первое время после рождения в случае положительного результата.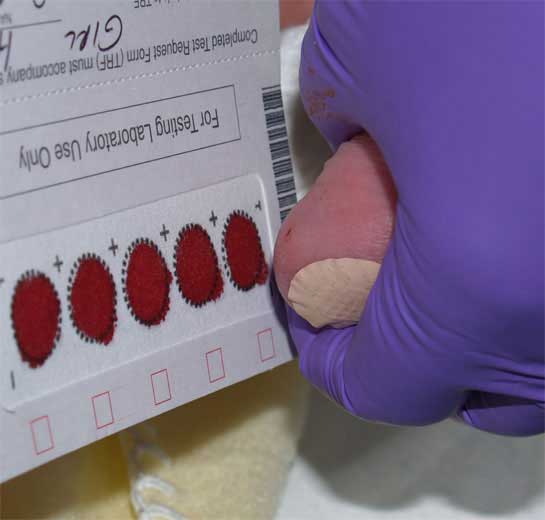 Если Вы решили временно уехать или переехать на постоянное место жительства, обязательно сообщите новый адрес в поликлинику.
Если Вы решили временно уехать или переехать на постоянное место жительства, обязательно сообщите новый адрес в поликлинику.
назад >>
Если у моего ребенка не успели взять кровь на 4-е сутки?
Неонатальный скрининг проводится в определенные сроки для того, чтобы своевременно выявить заболевание и начать лечение. Поэтому не откладывайте прохождение скрининга
на более позднее время. Если же по разным причинам Вам не удалось пройти обследование на 4-е сутки, пройдите его как можно скорее. В этом случае не следует отказываться от проведения обследования, так как симптомы некоторых заболеваний могут проявиться позднее.
назад >>
Как мне узнать, был ли обследован мой ребенок?
При взятии крови для обследования в роддоме ставится отметка о прохождении скрининга в выписке из истории развития ребенка. Если кровь была взята в поликлинике по месту жительства – отметка ставится в карточке.
назад >>
На какие заболевания проводится обследование?
Это фенилкетонурия, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз, галактоземия.
назад >>
Как я узнаю о результатах обследования?
Отсутствие вызова на дополнительное обследование будет означать нормальные результаты анализа по всем обследуемым заболеваниям.
назад >>
Если у моего ребенка положительный результат анализа?
В случае подозрения на какое-либо заболевание Вы получите вызов на дальнейшее обследование в КДЦ «ОЗМР» или по месту жительства.
В этом случае следует помнить, что первоначальный положительный результат не всегда означает наличие заболевания. Однако не стоит откладывать прохождение дополнительного обследования.
назад >>
Краткая характеристика обследуемых заболеваний
Название заболевания | Причина заболевания | Как проявляется | Лечение |
| Фенилкетонурия (ФКУ) | нарушение обмена аминокислоты фенилаланин, которая поступает с пищей | тяжелая умственная отсталость, судороги | специальная диета с низким содержанием фенилаланина |
| Врожденный гипотиреоз (ВГ) | нарушение образования гормонов щитовидной железы | тяжелое нарушение умственного и физического развития | заместительная гормональная терапия |
| Адреногенитальный синдром (АГС) | нарушение образования гормонов надпочечников | угрожающее жизни состояние и/или неправильное строение наружных половых органов | заместительная гормональная терапия |
| Муковисцидоз (МВ) | нарушение транспорта солей через мембраны клеток | нарушение работы дыхательной и пищеварительной систем | комплексное лечение ферментами, антибиотиками и другими препаратами |
| Галактоземия (ГАЛ) | нарушение обмена галактозы (молочного сахара), которая поступает с пищей | угрожающее жизни состояние, умственная отсталость, катаракта | специальная диета с низким содержанием галактозы |
ЧТО ТАКОЕ ФЕНИЛКЕТОНУРИЯ?
Фенилкетонурия (ФКУ) – наследственное заболевание, которое встречается с частотой 1 на 5000 – 7000 новорожденных. Развитие этого заболевания связано с повреждением (мутацией) особого гена. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. Частота носительства мутаций, вызывающих ФКУ, среди населения Свердловской области 1 на 40 человек. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Развитие этого заболевания связано с повреждением (мутацией) особого гена. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. Частота носительства мутаций, вызывающих ФКУ, среди населения Свердловской области 1 на 40 человек. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Вследствие мутации гена страдает функция фермента фенилаланингидроксилазы (ФАГ), который обеспечивает пути обмена аминокислоты фенилаланина (ФА).
Фенилаланин поступает в организм ребенка только с пищей. У больного ФКУ постепенно повышается уровень ФА в крови. Высокий уровень ФА является токсичным прежде всего для нервной системы. При отсутствии лечения после 3-6 месяцев жизни появляются клинические признаки болезни: отставание в нервно-психическом развитии, судороги, дерматиты, повышенная потливость со специфическим запахом пота и мочи, осветление кожи и волос. Впоследствии у детей, не получавших лечение, развивается глубокая умственная отсталость.
Рано начатое лечение позволяет предотвратить развитие всех этих клинических проявлений. Дети развиваются полноценно и внешне не отличаются от здоровых людей. Поэтому важно начать лечение как можно раньше!
Какое существует лечение заболевания?
Лечение заключается в назначении диетотерапии с ограничением белка, поступающего с обычной пищей. Т.е. в диете исключаются все высокобелковые продукты. Рацион больных ФКУ состоит из лечебной смеси аминокислот без ФА, овощных и фруктовый блюд, малобелковых продуктов на крахмальной основе.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. В дальнейшем родители будут регулярно посещать врача-диетолога и получать лечебные смеси для ребенка в КДЦ «ОЗМР». Ребенку будет проводится контроль уровня ФА в крови.
В дальнейшем родители будут регулярно посещать врача-диетолога и получать лечебные смеси для ребенка в КДЦ «ОЗМР». Ребенку будет проводится контроль уровня ФА в крови.
назад >>
ЧТО ТАКОЕ ВРОЖДЕННЫЙ ГИПОТИРЕОЗ?
Врожденный гипотиреоз (ВГ) – врожденное заболевание, которое встречается у одного из 2 000 – 3 000 новорожденных. Его причины разнообразны, но чаще всего оно обусловлено врожденным пороком развития щитовидной железы. В этом случае чаще всего все родственники в Вашей семье здоровы, а риск повторного рождения ребенка с ВГ не превышает 2-3%.
Реже заболевание является наследственным и связано с получением ребенком двух поврежденных генов (по одному от каждого из родителей), что приводит к нарушению продукции гормонов в щитовидной железе. В таком браке родители абсолютно здоровы, но при каждой беременности существует риск рождения ребенка с ВГ равный 25%.
Как проявляется заболевание?
Гормоны щитовидной железы очень важны для нормальной работы всех органов, физического и психического развития ребенка. При тяжелой форме заболевания уже с рождения или первых недель жизни родители или педиатр могут обратить внимание на вялость ребенка, отечность, затянувшуюся желтуху, хриплый голос, запоры, плохо заживающую пупочную ранку, сухость кожи, увеличенный язык. Менее тяжелые формы могут не иметь никаких симптомов заболевания в течение первых месяцев жизни. В дальнейшем при отсутствии лечения развивается задержка физического и психического развития ребенка.
Какое существует лечение заболевания?
Для лечения используются препарат L-тироксин, который восполняет дефицит собственных гормонов. Доза препарата подбирается индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка и степени тяжести заболевания.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально. В целом, на первом году жизни потребуются более частые визиты для оптимального подбора дозы препарата, так как вес малыша будет быстро меняться. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны щитовидной железы.
Частота посещения этого врача будет определяться индивидуально. В целом, на первом году жизни потребуются более частые визиты для оптимального подбора дозы препарата, так как вес малыша будет быстро меняться. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны щитовидной железы.
Какие отклонения в здоровье могут быть у ребенка в будущем?
В случае раннего начала лечения, правильного приема рекомендуемой терапии и регулярного наблюдения эндокринологом ребенок будет хорошо себя чувствовать, иметь соответствующее возрасту физическое и психическое развитие.
Может ли заболевание излечиться?
При небольшом отклонении от нормы гормонов щитовидной железы возможна самостоятельная нормализация функции щитовидной железы в течение первого года жизни. В этом случае лечение назначается далеко не всегда, но ребенку все же требуется наблюдение эндокринологом. Такое состояние называется «транзиторный гипотиреоз», а его причинами могут быть недоношенность ребенка, патология щитовидной железы или дефицит йода у мамы.
В случае значительного отклонения гормонов щитовидной железы от нормы заболевание чаще всего не проходит со временем, так как обычно связано с неправильно сформированной щитовидной железой или генетически обусловленным нарушением продукции ее гормонов. В этом случае пациенту требуется пожизненный прием L-тироксина.
назад>>
ЧТО ТАКОЕ АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ?
Адреногенитальный синдром (АГС) – редкое наследственное заболевание, которое встречается у одного из 5 000 – 9 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Мутации в указанном гене приводят к нарушению образования некоторых гормонов в особых железах организма – надпочечниках. Дефицит этих гормонов может по-разному проявляться у ребенка. У девочек при рождении отмечается неправильное строение наружных половых органов, что в некоторых случаях может привести к ошибочному определению пола ребенка. В первые недели жизни у новорожденного может развиться угрожающее жизни состояние, связанное с потерей солей. Оно проявляется обезвоживанием, рвотой, потерей массы тела и, при отсутствии соответствующей медицинской помощи или неправильно установленном диагнозе, может привести к смерти ребенка.
Заболевание может протекать и в достаточно легкой форме, когда у новорожденного ребенка отсутствуют какие-либо его проявления. Однако в будущем эта форма заболевания может привести к задержке роста, нарушению полового развития и репродуктивной функции.
Какое существует лечение заболевания?
Для лечения используются препараты гормонов надпочечников, которые восполняют дефицит собственных гормонов. Препараты подбираются индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка, степени тяжести и формы его заболевания. Девочкам, имеющим неправильное строение наружных половых органов, проводится ряд пластических операций.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны.
Какие отклонения в здоровье будут у ребенка в будущем?
Правильно подобранное и соблюдаемое лечение позволит избежать кризов, связанных с потерей солей. Девочкам, имеющим нарушение строения половых органов при рождении, потребуется хирургическая коррекция. Ребенок может иметь небольшую задержку роста и окончательный рост ниже среднего. В ряде случаев отмечается более раннее, чем в среднем начало полового созревания. Девушкам и женщинам (в том числе с легкой формой заболевания) потребуется наблюдение врача-гинеколога, особенно в период полового созревания и в репродуктивном возрасте.
Девочкам, имеющим нарушение строения половых органов при рождении, потребуется хирургическая коррекция. Ребенок может иметь небольшую задержку роста и окончательный рост ниже среднего. В ряде случаев отмечается более раннее, чем в среднем начало полового созревания. Девушкам и женщинам (в том числе с легкой формой заболевания) потребуется наблюдение врача-гинеколога, особенно в период полового созревания и в репродуктивном возрасте.
назад >>
ЧТО ТАКОЕ МУКОВИСЦИДОЗ?
Муковисцидоз (МВ) – наследственное заболевание, которое встречается у одного из 7 000 – 10 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Повреждение гена приводит к нарушению транспорта солей через мембраны клеток, в результате чего страдает работа желез в пищеварительной и дыхательной системе, потовых желез. Их секрет становится вязким, он с трудом проходит по протокам и вызывает нарушение работы органов дыхания и пищеварения, пот ребенка становится соленым (это и определяет потовый тест). Большинство детей, имеющих заболевание, выглядят здоровыми при рождении. Но уже в первые месяцы жизни появляются затяжной кашель, частые бронхиты и пневмонии, нарушения стула, вздутие живота и боли в животе, задержка физического развития.
Небольшая часть детей с муковисцидозом при рождении имеют тяжелое состояние, связанное с непроходимостью кишечника (так называемый «мекониальный илеус»). Оно требует неотложной хирургической помощи.
Какое существует лечение заболевания?
Для лечения используются ферменты, антибиотики, препараты, способствующие отхождению мокроты, физиотерапия. Раннее начало лечения помогает улучшить состояние здоровья, хотя и не предотвращает прогрессирования болезни.
Кто будет наблюдать ребенка?
После постановки диагноза муковисцидоз малышу потребуется консультация врача специалиста по муковисцидозу в центре муковисцидоза. Врач индивидуально определит, какими специалистами и как часто должен наблюдаться ребенок.
Семье также будет предложено пройти консультацию врача-генетика и генетическую диагностику для определения мутаций, вызвавших заболевание. Это обследование важно как для ребенка, так и для других членов семьи.
назад >>
ЧТО ТАКОЕ ГАЛАКТОЗЕМИЯ?
Галактоземия (ГАЛ) – наследственное заболевание обмена веществ, которое встречается
у одного из 30 000 – 100 000 новорожденных. Это достаточно редкое заболевание. Галактоземия возникает, если в организме отсутствует способность усваивать сахар, содержащийся в молоке. Это происходит из-за нарушения (мутации) в структуре гена, который отвечает за синтез фермента, расщепляющего галактозу, одного из простых сахаров. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание??
Первые признаки болезни могут появиться уже на первой неделе жизни новорожденного, и они связаны с нарушением работы печени. У новорожденного наблюдается желтуха и низкое содержание сахара в крови. Затем могут возникнуть различные симптомы поражения нервной системы в виде вялости или судорог, а также рвота, понос и другие нарушения со стороны желудочно-кишечного тракта. У больных галактоземией появляется поражение глаз, чаще всего в виде катаракты, нередко развиваются цирроз печени и умственная отсталость. Всех этих тяжелых клинических проявлений галактоземии можно избежать, если вовремя начать лечить ребенка. Если лечение начато рано, то клинические симптомы галактоземии у ребенка не проявляются, и он может расти здоровым, практически не отличаясь от сверстников.
Затем могут возникнуть различные симптомы поражения нервной системы в виде вялости или судорог, а также рвота, понос и другие нарушения со стороны желудочно-кишечного тракта. У больных галактоземией появляется поражение глаз, чаще всего в виде катаракты, нередко развиваются цирроз печени и умственная отсталость. Всех этих тяжелых клинических проявлений галактоземии можно избежать, если вовремя начать лечить ребенка. Если лечение начато рано, то клинические симптомы галактоземии у ребенка не проявляются, и он может расти здоровым, практически не отличаясь от сверстников.
Какое существует лечение заболевания?
Лечение заключается в исключении пищевых продуктов, содержащих галактозу, прежде всего грудного молока и других молочных смесей. Они могут быть заменены специальными смесями, приготовленными на основе сои, которые не содержат галактозу. Успех лечения во многом определяется тем, насколько родители больного ребенка осознали важность диетотерапии и насколько строго они ее выполняют.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
О заболевании семье расскажет врач-генетик во время первого визита семьи в центр. Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. У ребенка будет постоянно контролироваться содержание галактозы в крови. В зависимости от значений лабораторных показателей, будет корректироваться состав тех продуктов, которые, с одной стороны, не будут повышать уровень галактозы, а с другой, обеспечивать нормальный рост и развитие ребенка. Постоянный контакт семьи с врачом-диетологом является залогом успешного лечения галактоземии.
назад >>
Скрининг на наследственные заболевания проходят все новорожденные в Карагандинской области
Все младенцы Карагандинской области проходят неонатальный скрининг на наследственные заболевания, сообщает корреспондент «Хабар 24».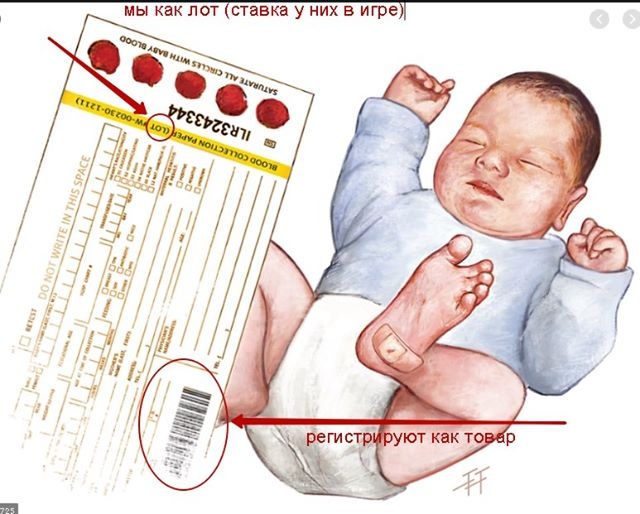
Если их не выявить сразу после рождения, ребёнок может стать инвалидом. На учёте с диагнозом «врожденный гипотиреоз» в регионе состоит более 200 детей, еще 13 несовершеннолетних болеют фенилкетонурией и нуждаются в дорогостоящем спецпитании.
Чтобы предотвратить инвалидность, обследование нужно провести в течение 3 недель после рождения. Для анализа берут кровь из пятки младенца.
Лера появилась на свет 3 дня назад, и когда малышка наберет вес, то сразу отправится на скрининг.
«Это первый и долгожданный ребёнок в семье, поэтому мы проходим все необходимые процедуры на выявление патологий», — говорит молодая мама.
Елена Чепурдеева, жительница г. Караганды:
— Боюсь, конечно, только-только родила. Но раз надо делать, значит, будем. Потерпим. Нужно, чтобы выявить врождённые заболевания ребёнка, в дальнейшем, чтобы рос здоровеньким.
Фенилкетонурия – наследственная болезнь, связанная с нарушением метаболизма аминокислот. При несоблюдении низкобелковой диеты, в организме накапливается фенилаланин, который приводит к умственной отсталости. Такой диагноз встречается у одного из 8 тысяч детей. У этих пациентов всю жизнь особенное меню. Диетстол обходится до 5 миллионов тенге в год. Поэтому спецпитание таким детям государство предоставляет бесплатно.
Жанат Завотпаева, главный генетик Управления здравоохранения:
— Заменители яиц, заменители риса, сливки, молочные продукты. Ребёнок есть ребёнок, это и печенье, и пицца. Но это все имеет специфический вкус, специфический запах. Из того, что кушаем мы с вами, ребёнок может кушать только овощи и фрукты, то есть то, где нет белка.
Врожденный гипотиреоз – заболевание щитовидной железы, которое встречается с частотой 1 случай на 4-5 тысяч новорожденных. Этот недуг тоже нужно диагностировать как можно раньше, потому что без гормонального лечения он приводит к задержке развития всех органов и систем. За последние 2 года в регионе обследовали более 67 тысяч младенцев. Все дети, которые состоят на учёте с диагнозами «фенилкетонурия» и «врожденный гипотиреоз», нуждаются в пожизненной терапии.
За последние 2 года в регионе обследовали более 67 тысяч младенцев. Все дети, которые состоят на учёте с диагнозами «фенилкетонурия» и «врожденный гипотиреоз», нуждаются в пожизненной терапии.
Авторы: Марина Золотарева, Сайлау Игликов
Отбор проб из пяточной палочки | AACC.org
Интервью с Шэрон М. Гейган, доктор медицины
В июльском выпуске журнала Patient Safety Focus д-р Гиган описал риски, связанные с забором капиллярной крови при проколе пальца — широко используемом методе определения уровня глюкозы в местах оказания медицинской помощи. Здесь она расширяет это интервью, уделяя особое внимание методу отбора пробы из пяточной палочки, простой процедуре, при которой пятка ребенка прокалывается ланцетом, а затем небольшое количество крови собирается в узкую капиллярную стеклянную трубку или на капиллярную трубку. фильтровальная бумага.Доктор Гиган — профессор патологии и педиатрии в Медицинской школе Стэнфордского университета в Пало-Альто, Калифорния.
Это интервью провела доктор философии Нэнси Сасаведж.
Опишите, пожалуйста, забор крови с помощью пяточной палочки.
Метод пяточной палочки для забора капиллярной крови — самый распространенный способ забора крови новорожденных. Он используется для сбора крови для скрининговых тестов новорожденных, обычно перед тем, как ребенок выписывается из больницы. Пяточные палочки — это наиболее часто выполняемая инвазивная процедура в отделениях интенсивной терапии новорожденных.
Когда используется метод пяточной палочки для забора крови у младенцев?
Это часто задаваемый вопрос. Мне нравится думать об этом вопросе с точки зрения этапов развития. В то время как пальцы являются предпочтительным местом после младенчества, пяточные палочки подходят для большинства младенцев, включая недоношенных, новорожденных и даже детей от 4 до 7 месяцев. Единственное предостережение: по мере взросления младенцы обнаруживают другие части своего тела, такие как ступни и пальцы ног.
Бинт, наложенный на пятку ребенка, может представлять угрозу безопасности, если ребенок может положить ноги в рот. К 8–12 месяцам младенцы подтягиваются, встают и готовятся к прогулке или ходьбе; поэтому на этом этапе развития пятки не рекомендуются, потому что пятки в разной степени несут вес. Новорожденные могут не достичь таких показателей в том же графике, что и доношенные дети, поэтому я рекомендую расспросить родителей о развитии их ребенка, прежде чем выполнять пяточную палку.
Какие особые риски связаны с пяткой?
Неправильная техника пяточной палки может повредить структуры стопы, в том числе пяточную кость и мягкие ткани. Фактически, в некоторых отчетах документально подтверждены трудности с ходьбой в более позднем возрасте. Выполнение пяточной палки безопасно, если место прокола ограничено медиальным и латеральным аспектом плантатора каждой пяточной подушечки, в частности, медиальнее визуальной линии, проведенной от середины большого пальца ноги, идущей кзади от пятки или латеральнее линии. протягивается между четвертым и пятым пальцами и простирается кзади от пятки.Повторяющиеся проколы, синяки или эритема ограничивают доступную область для проколов, особенно у недоношенных детей, у которых кровь может браться несколько раз или у которых очень маленькие пятки.
Как можно оценить безопасность от пятки?
Из-за особых технических требований к этой процедуре, идеально иметь опытный персонал, который часто выполняет пяточные палки. Также важно иметь программу для поддержания этого особого набора навыков. Периодические контрольные осмотры для выборочной проверки пяток новорожденных — хорошая идея для оценки работы персонала и принятия корректирующих мер при необходимости.
Примечание редактора
Институт клинических и лабораторных стандартов (CLSI) недавно выпустил обновленное издание своего стандарта NBS01-A6 «Сбор крови на фильтровальной бумаге для программ скрининга новорожденных», который заменяет стандарт LA04-A5. Этот важный документ, впервые пересмотренный с 2007 года, содержит значительный объем новой информации по основам правильного сбора высококачественного образца, обращения с образцом после того, как он был собран, его транспортировки в испытательный центр и сортировки остаточный образец, оставшийся после лабораторных исследований.Для получения дополнительной информации посетите веб-сайт CLSI.
Этот важный документ, впервые пересмотренный с 2007 года, содержит значительный объем новой информации по основам правильного сбора высококачественного образца, обращения с образцом после того, как он был собран, его транспортировки в испытательный центр и сортировки остаточный образец, оставшийся после лабораторных исследований.Для получения дополнительной информации посетите веб-сайт CLSI.
Есть ли другие риски безопасности, связанные с пяточными палками?
Да, есть риск обжечь кожу ребенка, грея пятку перед забором крови. Согревание пяток используется для увеличения кровотока в капиллярах. Если нужно согреть пятку, погружение в теплую воду рискованно, если только вы не контролируете температуру жестко.
Химические тепловые блоки являются одноразовыми и предлагают более безопасную, но более дорогую альтернативу с регулируемой температурой.Хотя согревание пяток обычно выполняется для увеличения кровотока, этот протокол на самом деле основан больше на теоретических основаниях, чем на каких-либо твердых доказательствах того, что он работает. В двух исследованиях утверждалось, что нагревание пяток не увеличивает кровоток; однако исследования не были слепыми (1, 2). Это дорого с точки зрения времени и расходных материалов, поэтому будет приветствоваться хорошо спланированное исследование для решения этого вопроса.
Безопасны ли прикосновения пальцев к младенцам?
Да, они могут выполняться с особыми мерами безопасности.Специальные ланцеты толщиной менее 1,5 мм можно использовать после того, как пяточные палочки больше не подходят, а также после 6-месячного возраста. В этом возрасте расстояние от поверхности кожи до кости и хряща среднего пальца составляет всего 2,5 мм (3).
ССЫЛКИ
- Баркер Д.Б., Виллетс Б., Каппендейк В.К. и др. Забор капиллярной крови: следует ли согревать пятку? Arch Dis Child Fetal Neonatal Ed. 1996; 74: 139–40.
- Янус М., Пинелли Дж. Сравнение забора крови с помощью автоматического устройства для разреза с подогревом пятки и без него.
 J Perinatol 2002; 22: 154–8.
J Perinatol 2002; 22: 154–8. - Райнер CB, Meites S, Hayes JR. Оптимальные места и глубина для прокола кожи младенцев и детей согласно анатомическим измерениям. Clin Chem 1990; 36: 547–9.
Анализ крови новорожденных — NHS
Каждому ребенку предлагается сделать анализ пятен крови новорожденного, также известный как тест на пятку, в идеале, когда ему исполнится 5 дней.
Коронавирус Новости
Приемы скрининга новорожденных и вакцинация продолжаются в обычном режиме, в том числе:
- Анализ крови новорожденных
- Скрининг слуха новорожденных
- Физикальное обследование новорожденных
Важно ходить на приемы, если только вы, ваш ребенок или кто-то другой live with симптомы коронавируса.
Что такое анализ пятна крови?
Скрининг пятен крови новорожденных включает взятие образца крови, чтобы определить, есть ли у вашего ребенка одно из 9 редких, но серьезных заболеваний.
У большинства младенцев не будет ни одного из этих состояний, но для тех немногих, кто болеет, преимущества скрининга огромны.
Раннее лечение может улучшить их здоровье и предотвратить тяжелую инвалидность или даже смерть.
Что включает в себя анализ пятна крови?
Когда вашему ребенку исполнится 5 дней, медицинский работник уколет ему пятку и наберет 4 капли крови на специальной карточке.
Вы можете облегчить любое беспокойство своего ребенка, прижимая его и кормя его, а также следя за тем, чтобы ему было тепло и комфортно.
Иногда может потребоваться взятие пробы, когда вашему ребенку 6, 7 или 8 дней.
Иногда требуется второй образец крови. Вам объяснят причину этого. Это не обязательно означает, что с вашим ребенком что-то не так.
Тест не несет никаких известных рисков для вашего ребенка.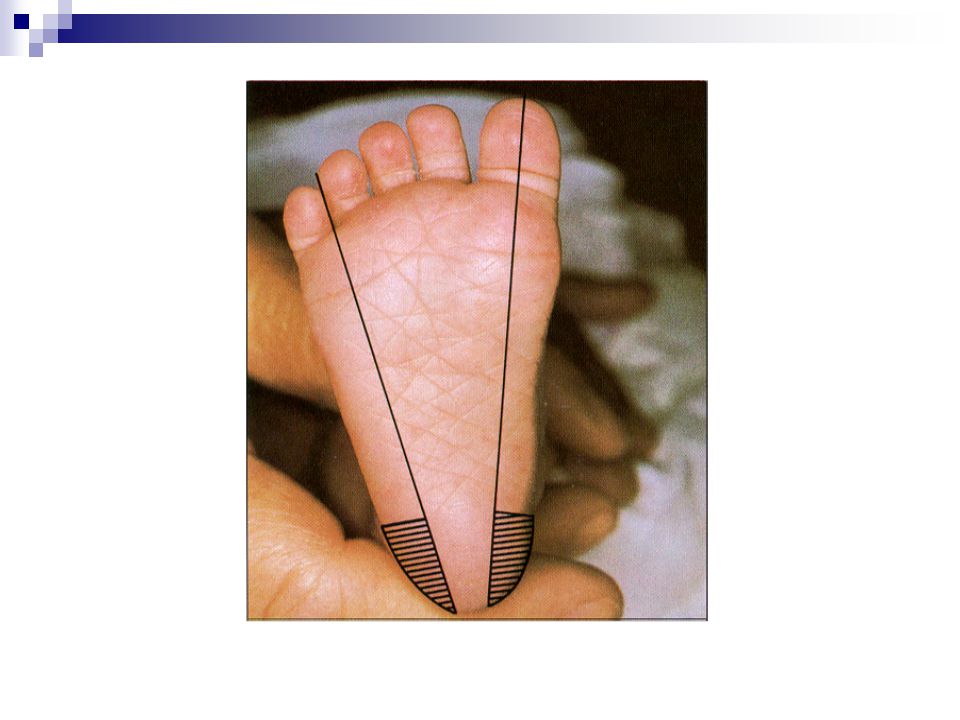
При каких условиях проводится анализ пятна крови?
Анализ пятна крови позволяет выявить следующие 9 редких, но серьезных заболеваний.
Если вы, ваш партнер или член семьи уже страдаете одним из этих заболеваний (или в семейном анамнезе), немедленно сообщите об этом своему лечащему врачу.
Серповидно-клеточная анемия
Ежегодно в Великобритании рождается около 270 детей с серповидно-клеточной анемией. Это серьезное наследственное заболевание крови.
Серповидно-клеточная анемия поражает гемоглобин, богатый железом белок в красных кровяных тельцах, переносящий кислород по всему телу.
Младенцам с этим заболеванием потребуется специализированная помощь на протяжении всей жизни.
У людей с серповидно-клеточной анемией могут возникать приступы сильной боли и серьезные, опасные для жизни инфекции. Обычно они страдают анемией, потому что их клетки крови с трудом переносят кислород.
Скрининговый анализ крови означает, что младенцы с серповидно-клеточной анемией могут получить раннее лечение, которое поможет им жить более здоровой жизнью. Это может включать вакцинацию и антибиотики для предотвращения серьезных заболеваний.
Беременные женщины также регулярно проходят тестирование на серповидно-клеточную анемию на ранних сроках беременности.
Подробнее о серповидно-клеточной анемии.
GOV.UK также имеет информационный бюллетень о серповидно-клеточной анемии.
Муковисцидоз
Приблизительно 1 из 2500 детей, рожденных в Великобритании, страдает муковисцидозом. Это наследственное заболевание влияет на пищеварение и легкие.
Младенцы с муковисцидозом могут плохо набирать вес и склонны к инфекциям грудной клетки.
Новорожденных с этим заболеванием можно рано вылечить с помощью высокоэнергетической диеты, лекарств и физиотерапии.
Хотя дети с муковисцидозом могут по-прежнему серьезно болеть, раннее лечение может помочь им прожить более долгую и здоровую жизнь.
Подробнее о муковисцидозе.
GOV.UK также предлагает брошюру для родителей, у которых у ребенка есть подозрение на муковисцидоз.
Врожденный гипотиреоз
Примерно 1 из 2000–3000 детей, рожденных в Великобритании, имеет врожденный гипотиреоз. Младенцам с врожденным гипотиреозом не хватает гормона тироксина.
Без тироксина младенцы не растут должным образом, и у них могут развиться проблемы с обучением.
Детей с этим заболеванием можно рано вылечить таблетками тироксина, и это позволит им нормально развиваться.
Британский фонд щитовидной железы располагает дополнительной информацией о врожденном гипотиреозе
Унаследованные метаболические заболевания
Важно сообщить своему лечащему врачу, если у вас есть семейная история метаболического заболевания (заболевания, которое влияет на ваш метаболизм).
Младенцы проходят скрининг на 6 наследственных заболеваний обмена веществ. Это:
Примерно 1 из 10 000 детей, рожденных в Великобритании, страдает фенилкетонурией или MCADD. Другие состояния встречаются реже и встречаются у 1 из 100 000–150 000 младенцев.
Без лечения младенцы с наследственными нарушениями обмена веществ могут внезапно и серьезно заболеть. У всех болезней разные симптомы.
В зависимости от того, какой из них влияет на вашего ребенка, состояние может быть опасным для жизни или вызывать серьезные проблемы с развитием.
Их всех можно лечить с помощью тщательно соблюдаемой диеты, а в некоторых случаях — также с помощью лекарств.
Нужно ли моему ребенку сдавать анализ крови?
Анализ капель крови не является обязательным, но рекомендуется, поскольку он может спасти жизнь вашего ребенка.
Вы можете выбрать индивидуальный скрининг на серповидно-клеточную анемию, кистозный фиброз или врожденный гипотиреоз, но вы можете выбрать только скрининг на все 6 наследственных метаболических заболеваний или вообще ни одного.
Если вы не хотите, чтобы ваш ребенок проходил обследование на какое-либо из этих состояний, обсудите это со своей акушеркой.
Вам следует заранее предоставить информацию о капельном анализе крови и заболеваниях, которые он проверяет, чтобы вы могли принять обоснованное решение в отношении своего ребенка.
Если вы передумаете, младенцев в возрасте до 12 месяцев можно обследовать на все состояния, кроме муковисцидоза. Муковисцидоз можно обследовать только в возрасте до 8 недель.
Если у вас есть какие-либо сомнения по поводу тестов, поговорите со своей акушеркой, патронажной сестрой или терапевтом.
Когда мы получим результаты?
Вы должны получить результаты либо письмом, либо от медицинского работника к тому времени, когда вашему ребенку исполнится 6–8 недель.
Результаты должны быть занесены в личную карту здоровья вашего ребенка (красная книга). Важно сохранить это в безопасности и брать с собой на все приемы к ребенку.
Если вы не получили результаты исследования своего ребенка, поговорите со своим патронажным врачом или терапевтом.
С вами свяжутся раньше, если ваш ребенок покажет положительный результат. Это означает, что у них больше шансов пройти проверку на одно из условий.
С вами свяжутся:
- в день получения результата или на следующий рабочий день, если у вашего ребенка есть подозрение на врожденный гипотиреоз (ВГТ) — вас назначат на прием к специалисту
- до 4-недельного возраста вашего ребенка, если предполагается, что у него муковисцидоз
- До 6-недельного возраста вашего ребенка, если предполагается, что он страдает серповидно-клеточной анемией
Скрининг на муковисцидоз обнаруживает некоторых детей, которые могут быть генетическими носителями условие.Этим младенцам может потребоваться дополнительное обследование.
Скрининг на серповидно-клеточную анемию также позволяет выявить младенцев, являющихся носителями того или иного заболевания эритроцитов.
Носители здоровы, хотя они могут испытывать проблемы в ситуациях, когда их тела не получают много кислорода — например, если они принимают анестетик.
Родители младенцев, которые являются носителями, должны быть предупреждены к тому времени, когда им исполнится 6–8 недель.
Что означают результаты?
У большинства младенцев результат будет нормальным, а это значит, что у них маловероятно какое-либо из заболеваний.
У небольшого числа детей будет положительный результат скрининга на одно из условий. Это не значит, что у них есть заболевание, но у них больше шансов заболеть. Их направят к специалисту для проведения дополнительных анализов.
Важно знать, что проверка не является стопроцентной. Ребенок с отрицательным результатом скрининга может позже оказаться на обследовании. Это называется ложноотрицательным.
Младенцы с положительным результатом иногда оказываются не болеющими — так называемый ложноположительный результат.
Иногда при скрининговом анализе крови выявляются другие заболевания. Например, обычно выявляются младенцы с большой бета-талассемией, серьезным заболеванием крови. Этих младенцев также необходимо направлять на раннее лечение.
Дополнительная информация
Тест на фенилкетонурию (PKU) | PeaceHealth
Обзор теста
Тест на фенилкетонурию (ФКУ) проводится, чтобы проверить, есть ли у новорожденного ребенка фермент, необходимый для использования фенилаланина в его или ее организме.Фенилаланин — это аминокислота, которая необходима для нормального роста и развития. Если в организме ребенка нет фермента, который превращает фенилаланин в другую аминокислоту, называемую тирозином, уровень фенилаланина накапливается в крови ребенка и может вызвать повреждение мозга, судороги и умственную отсталость.
Повреждение, вызванное фенилкетонурией, может начаться через несколько недель после того, как ребенок начал пить грудное молоко или смесь. Младенцы с фенилкетонурией нуждаются в продуктах с низким содержанием фенилаланина, чтобы предотвратить серьезное повреждение головного мозга.Фенилаланин содержится в большинстве продуктов, содержащих белок, таких как молоко, сыр и мясо.
Очень важно обнаружить это заболевание на ранней стадии. Все дети в США и Канаде проходят тестирование на ФКУ сразу после рождения. Чтобы заболеть, вы должны унаследовать ген от каждого родителя. Целевая группа профилактических служб США рекомендует проверять всех новорожденных на ФКУ. сноска 1
Образец крови на ФКУ обычно берут с пятки вашего ребенка (так называемая пяточная палочка).Тест проводится в первые дни после рождения, уже через 24 часа после рождения. Тест можно повторить в течение первой или двух недель после рождения.
Почему это делается
Скрининговый тест на фенилкетонурию (ФКУ) проводится для того, чтобы определить, есть ли у новорожденного ребенка фермент, необходимый для использования фенилаланина в его или ее организме. Если этот тест показывает, что у вашего ребенка проблемы с фенилаланином, врач проведет дополнительное тестирование, чтобы проверить, есть ли у вашего ребенка фенилкетонурия.
Для вашего ребенка важно пройти этот скрининговый тест вскоре после рождения.Если у ребенка фенилкетонурия и лечение начинается сразу же, вероятность возникновения проблем (таких как повреждение головного мозга) снижается.
Как подготовить
Вам не нужно ничего делать до того, как ваш ребенок пройдет этот тест.
Как это делается
Пятка вашего ребенка протирается спиртом, а затем пятка протыкается маленькой иглой. На специальном листе бумаги внутри кружков набирают несколько капель крови.Когда будет собрано достаточно крови, на место накладывается небольшая повязка.
Как это чувствуется
Ваш ребенок может почувствовать укус или ущемление пяточной палкой.
Риски
Обычно с пяткой проблем не бывает. Может образоваться небольшой синяк.
Результаты
Тест на фенилкетонурию (ФКУ) проводится для проверки наличия у новорожденного фермента, необходимого для использования фенилаланина в его или ее организме.
Нормально
Если скрининговый тест с пяточной палкой показывает высокий уровень фенилаланина, из вены вашего ребенка берут образец крови, чтобы подтвердить, есть ли у него фенилкетонурия.
Что влияет на тест
Причины, по которым результаты могут быть бесполезными, включают:
- Ваш ребенок родился рано (недоношенным). Ребенок весом менее 5 фунтов (2,3 кг) может иметь высокий уровень фенилаланина, но не иметь фенилкетонурии (ФКУ).

- Ваш ребенок пил молоко менее 24 часов.Наилучшие результаты достигаются после того, как ваш ребенок кормил грудью или пил смесь в течение 2 полных дней.
- Ваш ребенок рвет или отказывается есть. Если тест на фенилкетонурию проводится до того, как ваш ребенок поел в течение 2 дней, результаты могут быть неверными.
- Ваш ребенок получает антибиотики.
Что думать о
- Когда тест на ФКУ проводится в течение 24 часов после рождения, существует небольшая вероятность того, что результат теста не будет точным (ложноотрицательный или ложноположительный).Возможно, вашему ребенку нужно будет снова пройти обследование. Вероятность получения ложного результата меньше, если тест проводится между 24 и 72 часами после рождения.
- Если у вашего ребенка фенилкетонурия, ему необходимо регулярно сдавать кровь на анализ для проверки уровня фенилаланина. Эти тесты могут проводиться один раз в неделю в течение первого года жизни вашего ребенка, а затем один или два раза в месяц в течение всего детства.
- Анализы крови на фенилаланин могут быть сданы, если у вас фенилкетонурия и вы планируете беременность. Если вы едите слишком много белка, у вас будет высокий уровень фенилаланина в крови.Если вы забеременеете, высокий уровень фенилаланина может привести к умственной отсталости вашего ребенка (плода), даже если у вашего ребенка нет фенилкетонурии.
- Если у вашего ребенка фенилкетонурия, необходима специальная диета с низким содержанием белка, чтобы предотвратить умственную отсталость. Ваш ребенок будет пить заменители молока, не содержащие фенилаланин. Людям с фенилкетонурией необходимо всю жизнь придерживаться низкобелковой диеты, чтобы предотвратить проблемы.
Список литературы
Цитаты
- U.
S. Целевая группа по профилактическим услугам (2008 г.). Скрининг на фенилкетонурию (ФКУ). Доступно в Интернете: http://www.uspreventiveservicestaskforce.org/uspstf/uspsspku.htm.
- Чернецкий CC, Бергер BJ (2013). Лабораторные исследования и диагностические процедуры , 6-е изд. Сент-Луис: Сондерс.
Консультации по другим работам
- Комитет по генетике Американской педиатрической академии (2008 г.). Материнская фенилкетонурия. Педиатрия, 122 (2): 445–449.
- Fischbach FT, Dunning MB III, ред. (2009). Руководство по лабораторным и диагностическим исследованиям, 8-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- March of Dimes (2013). Врожденные дефекты: фенилкетонурия у вашего ребенка. Доступно в Интернете: http://www.marchofdimes.com/baby/birthdefects_pku.html.
- Pagana KD, Pagana TJ (2010). Руководство Мосби по диагностическим и лабораторным исследованиям, 4-е изд. Сент-Луис: Мосби Эльзевьер.
Кредиты
Текущий по состоянию на: 27 мая, 2020
Автор: Healthwise Staff
Медицинский обзор:
Джон Поуп, доктор медицины — педиатрия
Кэтлин Ромито — доктор медицины, семейная медицина
По состоянию на: 27 мая 2020 г.
U.S. Целевая группа по профилактическим услугам (2008 г.). Скрининг на фенилкетонурию (ФКУ). Доступно в Интернете: http://www.uspreventiveservicestaskforce.org/uspstf/uspsspku.htm.
Chernecky CC, Berger BJ (2013). Лабораторные исследования и диагностические процедуры , 6-е изд. Сент-Луис: Сондерс.
Пяточные палочки: Обзор, Перипроцедурный уход, Техника
Автор
Тимоти Г. Веддер, MD Неонатологический персонал, больница Сент-Клауд, CentraCare Health, Сент-Клауд, Миннесота; Ассистент клинического профессора педиатрии, Гавайский университет, медицинская школа Джона Бернса; Адъюнкт-профессор педиатрии Университета медицинских наук, F Школа медицины Эдварда Хеберта
Веддер, MD Неонатологический персонал, больница Сент-Клауд, CentraCare Health, Сент-Клауд, Миннесота; Ассистент клинического профессора педиатрии, Гавайский университет, медицинская школа Джона Бернса; Адъюнкт-профессор педиатрии Университета медицинских наук, F Школа медицины Эдварда Хеберта
Тимоти Веддер, доктор медицины, является членом следующих медицинских обществ: Американская академия педиатрии, Американское общество биоэтики и гуманитарных наук, Медицинская ассоциация Миннесоты , Общество летных хирургов армии США
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Тейлор Л. Сойер, DO, MEd, FAAP, FACOP Адъюнкт-профессор педиатрии Медицинской школы Вашингтонского университета; Директор неонатально-перинатального сообщества, Детская больница Сиэтла
Тейлор Л. Сойер, DO, MEd, FAAP, FACOP является членом следующих медицинских обществ: Академическая педиатрическая ассоциация, Американская академия педиатрии, Американский колледж педиатров-остеопатологов, Американская медицинская ассоциация , Американская остеопатическая ассоциация, Ассоциация американских медицинских колледжей, Международное общество педиатрических симуляторов, Общество симуляторов в здравоохранении
Раскрытие: нечего раскрывать.
Главный редактор
Дхармендра Дж. Нимават, доктор медицины, FAAP Адъюнкт-профессор клинической педиатрии, отделение педиатрии, отделение неонатологии, Медицинский факультет Университета Южного Иллинойса; Штатный неонатолог, клинический директор, Региональный перинатальный центр NICU, Детская больница HSHS Св. Иоанна
Дхармендра Дж. Нимават, доктор медицины, FAAP является членом следующих медицинских обществ: Американская академия педиатрии, Американская ассоциация врачей индийского происхождения
Раскрытие информации: Нечего раскрывать.
Дополнительные участники
Тед Розенкранц, доктор медицины Профессор кафедры педиатрии и акушерства / гинекологии, отделение неонатально-перинатальной медицины, Медицинская школа Университета Коннектикута
Тед Розенкранц, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американское педиатрическое общество, Восточное общество педиатрических исследований, Американская медицинская ассоциация, Медицинское общество штата Коннектикут, Общество педиатрических исследований
Раскрытие: нечего раскрывать.
Благодарности
Благодарности
Взгляды, выраженные в этой статье, принадлежат авторам и не отражают официальную политику или позицию Министерства армии, Министерства обороны или правительства США.
Неонатальная болевая реакция на пяточную палочку по сравнению с венепункцией при обычном заборе крови
Пяточная палочка — это традиционный метод забора крови у новорожденных. Предыдущие исследования показали, что у младенцев, перенесших пятку, проявляются признаки дистресса и боли.1 2 В настоящее время нет опубликованных данных, сравнивающих реакцию на боль с альтернативным методом забора крови, таким как венепункция.
Венепункция — это обычная процедура, выполняемая у младенцев и детей старшего возраста. 3 Ее преимущества включают увеличение объема образца, снижение риска гемолизированного или свернувшегося образца и, возможно, уменьшение боли. Преимущество пяточной палки в том, что ее очень легко выполнять, и поэтому с ней могут справиться и фельдшеры.
Основная цель исследования заключалась в сравнении болевого ответа на различные методы забора крови у доношенных новорожденных.Вторичные цели заключались в сравнении частоты побочных эффектов.
Методы
Исследование было одобрено комитетом по этике исследований, и было получено информированное согласие родителей. В исследование были включены здоровые новорожденные с гестационным возрастом> 37 недель, у которых брали кровь для измерения сывороточного билирубина или глюкозы. Младенцы были случайным образом распределены по методике пяточной палочки или венепункции. Рандомизация производилась на компьютере. Все процедуры выполнял один исследователь (ВС).Пяточная палочка и венепункция выполнялись стандартным образом, когда младенца держали на руках матери или медсестры. Для группы пяточных палочек пятку протирали спиртом, прокалывали ланцетом и отжимали для сбора необходимого объема крови (0,25 мл). Для предотвращения кровотечения прикладывали ватный тампон. Для венепункции исследователь идентифицировал участок (чаще всего использовался тыльной стороной руки), протирал его спиртом, прокалывал вену иглой 21 калибра и собирал 0.25 мл крови. После удаления иглы прикладывали ватный тампон для предотвращения кровотечения. Во время процедуры присутствовали мать и медсестра, отвечающие за уход за ребенком. Медсестра оценила боль младенца с помощью шкалы боли у новорожденных (NIPS) .4 Общий балл варьируется от 0 до 7. Оценка боли производилась на исходном уровне (до процедуры), во время (когда наблюдалась максимальная реакция) и после нее. процедура (при наложении ваты). Медсестры не знали о цели исследования.
Для предотвращения кровотечения прикладывали ватный тампон. Для венепункции исследователь идентифицировал участок (чаще всего использовался тыльной стороной руки), протирал его спиртом, прокалывал вену иглой 21 калибра и собирал 0.25 мл крови. После удаления иглы прикладывали ватный тампон для предотвращения кровотечения. Во время процедуры присутствовали мать и медсестра, отвечающие за уход за ребенком. Медсестра оценила боль младенца с помощью шкалы боли у новорожденных (NIPS) .4 Общий балл варьируется от 0 до 7. Оценка боли производилась на исходном уровне (до процедуры), во время (когда наблюдалась максимальная реакция) и после нее. процедура (при наложении ваты). Медсестры не знали о цели исследования.
В конце процедуры каждая мать заполнила анкету, оценив свой уровень тревожности перед процедурой по трехбалльной шкале: 0 = совсем не волновалась, 1 = немного волновалась и 2 = очень волновалась. Матери также оценивали реакцию своих младенцев на боль по трехбалльной шкале: 0 = отсутствие боли, 1 = небольшая боль и 2 = сильная боль. Были отмечены количество, причины многократных попыток и возникновение побочных эффектов.
Для достижения разницы в 2 балла NIPS между каждой группой, с мощностью 80% и значением P <0.05, мы оценили размер выборки по 25 детей в каждой группе. Из-за непредвиденных обстоятельств, не связанных с исследованием, был проведен анализ 27 субъектов, который выявил значительные различия между группами. Следовательно, исследование было преждевременно прекращено.
ОценкиNIPS и материнской боли сравнивались между группами с использованием теста Стьюдента t . Демографические характеристики сравнивались с использованием точного критерия Фишера или теста Стьюдента t , в зависимости от ситуации. Значение P <0.05 считалось значительным.
Результаты
Было включено 27 новорожденных, 14 из которых были случайным образом распределены для пяточной палочки (группа 1) и 13 — для венепункции (группа 2). Демографические данные младенцев показаны в таблице 1. Никаких существенных различий между группами лечения не наблюдалось. По одному ребенку в каждой группе выполнялась процедура во время грудного вскармливания.
Демографические данные младенцев показаны в таблице 1. Никаких существенных различий между группами лечения не наблюдалось. По одному ребенку в каждой группе выполнялась процедура во время грудного вскармливания.
Демографические характеристики субъектов исследования 1-150
Показатели NIPS до и после процедуры не различались между группами.Во время процедуры показатели NIPS были значительно выше в группе 1 (P <0,001) (рис. 1). Хотя ранее тревожное состояние матери было выше для группы 2 (2,2 + 0,7), против в группе 1 (1,4 + 0,5) (P <0,001). Матери младенцев, которым была сделана венепункция, оценили уровень боли у своих младенцев ниже (1,6 + 0,5), чем у тех, чьи младенцы получили пяточную палку (2,4 + 0,5) (P <0,001). Четырем новорожденным в группе 1 и одному новорожденному в группе 2 потребовался второй укол для получения адекватного объема образца (P = 0.33). У двух из четырех (50%) новорожденных с множественными пяточными палочками были гемолизированные образцы, которые потребовали венепункции. У одного новорожденного из группы 1 были кровоподтеки на локальном участке.
фигура 1Сравнение оценок пяточной палочки и венепункции у 27 младенцев.
Обсуждение
Пяточная палочка — распространенный метод взятия крови у новорожденных. Различные фармакологические и нефармакологические приемы использовались для уменьшения боли и стресса во время пяточной палочки, но ни одно из предыдущих исследований не сравнивало реакцию на боль и переносимость пяточной палочки родителями с другими методами забора крови, такими как венепункция.Это исследование показало, что у новорожденных, перенесших пяточную палочку, болевой синдром был выше, чем у тех, кто перенес венепункцию, и в некоторых случаях требовалось повторное взятие проб. Хотя матери были больше обеспокоены венепункцией, после наблюдения за процедурой их оценка показала, что палка в пятке была более болезненной, чем венепункция.
Обезболивание новорожденных — актуальная и важная проблема. До недавнего времени считалось, что младенцы и маленькие дети не могут чувствовать боль из-за незрелости их нервной системы.Предыдущие исследования ясно показали, что анатомические, физиологические и нейрохимические структуры, передающие боль, хорошо развиты как у недоношенных, так и у доношенных новорожденных5. Другое распространенное мнение заключалось в том, что в этой возрастной группе невозможно точно оценить боль. Однако в настоящее время существует множество проверенных инструментов для измерения боли у новорожденных — например, NIPS4 и Система кодирования лица новорожденных (NFCS) .6 Таким образом, целесообразно, чтобы клиницисты пытались уменьшить количество вредных компонентов, участвующих в уходе за новорожденным. новорожденные.Мы показали, что венепункция вызывает меньшую боль, чем пяточная палочка, и рекомендуем использовать венепункцию у доношенных новорожденных для взятия крови. В настоящее время венепункция обычно выполняется медицинским персоналом, и более широкое использование венепункции потребует соответствующей подготовки среднего медицинского персонала.
До недавнего времени считалось, что младенцы и маленькие дети не могут чувствовать боль из-за незрелости их нервной системы.Предыдущие исследования ясно показали, что анатомические, физиологические и нейрохимические структуры, передающие боль, хорошо развиты как у недоношенных, так и у доношенных новорожденных5. Другое распространенное мнение заключалось в том, что в этой возрастной группе невозможно точно оценить боль. Однако в настоящее время существует множество проверенных инструментов для измерения боли у новорожденных — например, NIPS4 и Система кодирования лица новорожденных (NFCS) .6 Таким образом, целесообразно, чтобы клиницисты пытались уменьшить количество вредных компонентов, участвующих в уходе за новорожденным. новорожденные.Мы показали, что венепункция вызывает меньшую боль, чем пяточная палочка, и рекомендуем использовать венепункцию у доношенных новорожденных для взятия крови. В настоящее время венепункция обычно выполняется медицинским персоналом, и более широкое использование венепункции потребует соответствующей подготовки среднего медицинского персонала.
Сравнение гемолиза в образцах крови, собранных с помощью устройства для автоматического разреза и ручной насадки | Медицинские приборы и оборудование | JAMA Педиатрия
Объектив Оценить величину гемолиза в образцах крови, собранных с пяток новорожденных, с помощью автоматического устройства для забора крови, в котором используется подпружиненная насадка, кровь собирается с помощью ручной насадки.
Конструкция Рандомизированное контролируемое испытание с участием 134 новорожденных, которым был назначен сбор крови с помощью автоматического устройства для забора крови или ручного наконечника. Все заборы крови выполнял один опытный человек. Во всех образцах измеряли концентрацию гемоглобина в сыворотке, чтобы оценить степень гемолиза.
Настройка Отделение неонатологии в учебной больнице третичного уровня на 740 коек.
Пациенты Здоровые новорожденные с гестационным возрастом от 33 недель до 41 недели.Образцы крови были собраны у участников исследования в период от 7 до 126 часов после родов. Группа 1 состояла из 66 человек, у которых брали кровь с помощью ручного копья. Группа 2 состояла из 68 человек, у которых кровь была взята с помощью подпружиненной автоматической насадки.
Основной показатель результата Содержание гемоглобина в плазме как индикатор степени гемолиза.
Результаты Существенных различий между новорожденными в группах 1 и 2 в отношении гестационного возраста, массы тела при рождении или временного интервала между рождением и временем сбора крови не выявлено.Мы обнаружили весьма значительную разницу в отношении концентраций гемоглобина в плазме в образцах, собранных с помощью автоматической насадки (гемоглобин, 2,35 г / л), по сравнению с образцами, собранными с помощью ручной насадки (гемоглобин, 4,85 г / л).
Заключение Использование автоматической подпружиненной насадки позволяет собирать образцы крови с меньшим уровнем гемоглобина в плазме.
ПУНКТУРА ПЯТКИ — наиболее распространенная инвазивная процедура, выполняемая новорожденным.Этот метод необходим для сбора крови для обязательного биохимического скрининга новорожденных. Кроме того, у многих новорожденных берут образцы крови для анализа на билирубин, глюкозу и другие биохимические и гематологические параметры. Больные или недоношенные младенцы часто получают повторные проколы пятки.
Копье — это наиболее распространенное устройство, используемое для прокола пятки, а прокол пятки чаще всего выполняется вручную. Помимо использования ручных копий, также доступны автоматические подпружиненные устройства.Одно такое устройство, названное Tenderfoot (International Technidyne Corp, Эдисон, Нью-Джерси), производит небольшой разрез кожи определенной длины и глубины с помощью подпружиненного хирургического лезвия. Устройство является автономным и рассчитано на одноразовое использование.
Устройство является автономным и рассчитано на одноразовое использование.
Были опубликованы многочисленные исследования, описывающие преимущества подпружиненных копий в снижении стресса и боли, связанных со сбором крови. 1 -4 Контролируемая глубина разреза подпружиненного устройства предназначена для доступа к поверхностным кровеносным сосудам, избегая при этом более глубоких волокон кожной боли.В дополнение к уменьшению боли и страданий, связанных с ручным прокалыванием пятки, подпружиненные устройства могут снизить риск осложнений, таких как остеомиелит, за счет проникновения на фиксированную и безопасную глубину. 5
Еще одно преимущество использования подпружиненного устройства, которое не было должным образом изучено, заключается в том, что оно может позволить собирать кровь, менее подверженную гемолизу. Гемолиз in vitro признан частым источником ошибок во многих клинических лабораторных анализах и представляет собой наиболее частую причину отклонения образцов в клинической лаборатории. 6 Особенно часто встречается в крови новорожденных. Гемолиз в образцах крови от пяточной палочки частично объясняется механической травмой и чрезмерным сдавливанием в месте прокола. 7 Анализ гемолизированных образцов может привести к получению ошибочных результатов, что может привести к неблагоприятным исходам, если принять меры к этим ошибочным результатам.
Чтобы оценить эффективность автоматического подпружиненного устройства Tenderfoot для сбора образцов крови, которые менее подвержены гемолизу, мы провели рандомизированное испытание, сравнивая ручное копье с этим устройством.Мы оценили возникновение и величину гемолиза путем измерения гемоглобина в образцах, собранных с помощью этих устройств.
Протокол исследования был одобрен наблюдательным советом университета и медицинского центра. Письменное согласие родителей было получено до включения в исследование. Использование копья или устройства Tenderfoot для взятия крови было назначено случайным образом. Группа 1 состояла из тех людей, у которых уколы в пятку выполнялись вручную с помощью переносного копья (Microlance; Becton Dickinson Vacutainer Systems, Франклин Лейкс, Нью-Джерси), а группа 2 состояла из тех новорожденных, у которых кровь была взята с помощью подпружиненного устройства.Ручное копье имело длину лезвия 2,4 мм, а устройство Tenderfoot производит рану глубиной 0,85 мм и длиной 1,75 мм.
Один человек с опытом использования обоих устройств для забора крови не менее 6 месяцев выполнял все заборы крови. Непосредственно перед взятием крови все младенцы спокойно отдыхали. Пункции были выполнены на медиальной подошвенной части пятки с использованием участка, который ранее не использовался для сбора крови.Кровь собирали для рутинного биохимического скрининга. Аликвоту того же образца использовали для измерения концентраций сывороточного гемоглобина с использованием ранее описанной процедуры. 8
В исследование были включены 134 ребенка с гестационным возрастом от 33 недель до 41 недели (медиана, 38 недель) и массой тела при рождении от 1254 г до 5267 г (медиана, 3231 г). Кровь собирали у участников исследования в период от 7 до 126 часов (в среднем, 48 часов) после родов.У шестидесяти шести человек кровь взяли с помощью ручного копья, а у 68 — с помощью подпружиненного устройства. В таблице 1 представлены демографические данные для 2 групп. Не было значительных различий между новорожденными в группе 1 и группе 2 в отношении гестационного возраста, массы тела при рождении или временного интервала между рождением и сбором крови. Однако была отмечена значительная разница в уровнях гемоглобина, присутствующего в образцах, собранных с помощью ручной насадки, по сравнению с образцами, собранными с помощью автоматического устройства.Средние концентрации гемоглобина были более чем в 2 раза выше в образцах, собранных с помощью ручной насадки, разница, которая была значительной ( P <0,001) (Таблица 1).
Демографические данные пациентов, включенных в группы 1 и 2 *
Демографические данные пациентов, включенных в группы 1 и 2 *
Мы исследовали различные факторы, которые могут влиять на возникновение гемолиза. Таким образом, мы оценили влияние гестационного возраста, массы тела при рождении и времени после рождения, когда кровь была собрана, на концентрацию гемоглобина, присутствующего в образцах.При оценке групп 1 и 2 по отдельности ни один из этих параметров не показал никакой связи с уровнями гемоглобина, присутствующего в образцах. Все коэффициенты корреляции, полученные путем построения графика гестационного возраста, массы тела при рождении и времени после рождения, в которое была взята кровь, по сравнению с гемоглобином, были в пределах ± 0,10, и ни один из наклонов линий регрессии существенно не отличался от 0,
Многочисленные исследования документально подтвердили риски и осложнения, связанные с прокалыванием пятки.Было обнаружено, что по сравнению с ручным прокалыванием подпружиненные устройства вызывают меньше синяков и воспалений на пятке, лодыжке и ноге; значительно большее время отбора проб без осложнений; и значительно более низкие оценки боли и стресса. 1 , 9 , 10 Другие исследования показали, что младенцам, у которых кровь взяли с помощью ручного копья, требуется в среднем в 2,6 раза больше проколов пятки для получения требуемого образца по сравнению с младенцами, у которых брали кровь. с устройством Tenderfoot. 10 Однако, несмотря на все эти недостатки, пяточная палочка с использованием переносного наконечника по-прежнему является традиционным методом взятия крови у новорожденных.
Было проведено несколько исследований, сравнивающих подпружиненные устройства для разреза и ручное прокалывание пятки в отношении количества гемолиза в образцах, собранных с помощью каждого устройства. Paes et al., , 10, изучали 40 здоровых доношенных новорожденных, у которых кровь брали с помощью ручного наконечника или устройства Tenderfoot.Как и мы, они обнаружили значительное снижение количества гемоглобина в образцах, собранных с помощью подпружиненного устройства, по сравнению с ручным копьем (0,041 г / л против 0,068 г / л соответственно). Более низкая частота гемолиза, связанная с использованием устройства Tenderfoot, может быть связана с усилением кровотока из пореза, при этом для получения образца требуется меньше манипуляций с пяткой и сжатия. Другие преимущества устройства Tenderfoot, которые отметили эти исследователи, заключались в значительном увеличении среднего количества крови, собираемой с помощью подпружиненного устройства по сравнению с ручным копьем (1.1 мл против 0,6 мл соответственно) и значительное сокращение времени, затрачиваемого на сбор образца (120 секунд против 212 секунд, соответственно). К сожалению, мы не оценивали эти параметры в нашем исследовании.
Другое исследование 9 , которое оценивало гемолиз в образцах, собранных с помощью устройства Tenderfoot и ручного наконечника, не обнаружило значительной разницы между двумя методами в отношении частоты гемолиза. Однако эти исследователи не измеряли гемоглобин в образцах.Вместо этого они полагались на визуальный осмотр образцов, чтобы установить наличие или отсутствие гемолиза — метод, который, как сообщается, не был очень надежным. 11
Гемолиз in vitro может повлиять на результаты лабораторных тестов одним или несколькими механизмами. Эти механизмы включают высвобождение большого количества определенного аналита из эритроцитов. При минимальном гемолизе может произойти ложное увеличение измеряемых показателей калия, лактатдегидрогеназы и аспартатаминотрансферазы.Высвобождение гемоглобина и других внутриклеточных соединений из лизированных эритроцитов может мешать измерению аналитов, таких как альбумин, билирубин, холестерин, креатинкиназа и общий белок. Минимальный уровень гемоглобина, приводящий к визуально обнаруживаемому гемолизу, составляет приблизительно 0,100 г / л. На этом уровне гемолиза могут возникнуть значительные помехи в измерении биохимических аналитов. Сыворотка или плазма пациентов с желтухой могут маскировать даже более высокие концентрации гемоглобина, если степень гемолиза оценивается визуально.Таким образом, для надежного измерения биохимических аналитов необходимо получить негемолизированные образцы.
Разница в стоимости ручного наконечника и автоматического устройства часто считается основным препятствием для его повседневного использования для взятия крови у новорожденных. Оценки показывают, что затраты, связанные с использованием устройства для автоматического разреза, примерно в 10 раз больше по сравнению с использованием ручного наконечника. 9 К сожалению, эти оценки не принимают во внимание большее количество образцов, собранных с помощью автоматического устройства — факторы, которые могут устранить необходимость в повторном заборе крови и позволяют более быстро возвращать образцы, первоначально представленные для анализа.Эти преимущества, наряду с уменьшением боли и стресса и снижением риска таких осложнений, как остеомиелит, связанный с ручным прокалыванием пятки, труднее оценить в денежном выражении. Однако эти аспекты необходимо учитывать при оценке затрат на использование автоматического устройства для сбора.
Использование автоматического устройства разреза позволяет отбирать образцы с меньшим гемолизом и большим объемом крови по сравнению с использованием ручной насадки.Эти атрибуты уменьшают вероятность того, что образцы крови будут отклонены клинической лабораторией как непригодные для анализа из-за гемолиза или недостаточного количества образца. Кроме того, несколько других исследований показали, что автоматическое устройство позволяет собирать образцы в значительно более короткие промежутки времени по сравнению с использованием ручного копья. 7 , 9 , 12 Мы также обнаружили, что использование устройства Tenderfoot позволяет собирать кровь со значительно меньшим гемолизом по сравнению с образцами, собранными с помощью ручной копья.Кроме того, мы обнаружили, что такие факторы, как гестационный возраст, вес при рождении или время после рождения, когда была взята кровь, не влияли на вероятность гемолиза, независимо от того, какое устройство использовалось для сбора крови.
Принята к публикации 30 мая 2002 г.
Автор, ответственный за переписку: Стивен К. Казмерчак, доктор философии, факультет патологии, Орегонский университет здравоохранения и наук, почтовый код L471, 3181 SW Sam Jackson Park Rd, Портленд, штат Орегон 97201 (электронная почта: kazmierc @ ohsu.эду).
Пункция пятки с использованием ручной насадки — наиболее распространенный метод взятия крови у новорожденных. К сожалению, этот метод часто связан с гемолизом пробы, который может привести к ошибочным измерениям многих биохимических аналитов. Исследования использования автоматических устройств для прокалывания в первую очередь были сосредоточены на преимуществах этих устройств в снижении стресса и боли, связанных с проколом пятки, и в уменьшении таких осложнений, как остеомиелит.
Это исследование оценивает полезность автоматического устройства для прокалывания в снижении количества гемолиза, присутствующего в образцах, собранных с помощью прокола пятки. Мы обнаружили, что использование автоматического устройства для прокалывания пятки уменьшило количество свободного гемоглобина из-за гемолиза почти в 2 раза по сравнению с проколом пятки, выполняемым с помощью ручной насадки.
1 Макинтош Нван Вин LBrameyer H Облегчение боли при уколе пятки у недоношенных детей. Arch Dis Child. 1994; 70177-181Google ScholarCrossref 3. Коричневый L Физиологический ответ на кожную боль у новорожденных. Neonatal Netw. 1987; 518-21Google Scholar5.Cartlidge PHTFox PERutter N Рубцы реанимации новорожденных. Early Hum Dev. 1990; 211-10Google ScholarCrossref 6.Jones BACalam RRHowanitz Приемлемость образцов PJ Chemistry: исследование Q-Probes, проведенное Коллегией американских патологов в 453 лабораториях. Arch Pathol Lab Med. 1997; 12119-26 Google Scholar 8. Баркер DPLatty BWRutter N Взятие крови из пяточной части у недоношенных детей: какой метод? Arch Dis Child Fetal Neonatal Ed. 1994; 71F206- F208Google ScholarCrossref 9.Vertanen HFellman VBrommels MViinikka L Устройство для автоматического разреза для взятия проб крови из пяток недоношенных новорожденных причиняет меньше повреждений, чем обычный ручной ланцет. Arch Dis Child Fetal Neonatal Ed. 2001; 84F53- F55Google ScholarCrossref 10. Паес BJanes MVegh PLaDuca Ф. Эндрю M Сравнительное исследование пяточных устройств для взятия крови у младенцев. Am J Dis Child. 1993; 147346-348Google Scholar11.Glick MRRyder KWGlick SJWoods JR Ненадежная визуальная оценка частоты и количества помутнения, гемолиза и желтухи в сыворотке госпитализированных пациентов. Clin Chem. 1989; 35837-839 Google Scholar 12.Мэтьюз D Клинические аспекты взятия пробы крови из пяточной пяточной пяточной кости младенца: сравнительные исследования времени, необходимого для повторения уколов во время пяточной палочки. Неонатальная интенсивная терапия. , май / июнь 1992; 66–68.Программа скрининга новорожденных в Коннектикуте
Программа скрининга новорожденных — домашняя страница
Программа скрининга новорожденных в Коннектикуте
Каждый ребенок, рожденный в Коннектикуте, проходит скрининговый анализ крови новорожденных ( NBS ).Это делается путем взятия нескольких капель крови из пятки ребенка через один-три дня после рождения. Кровь отправляется в государственную лабораторию здравоохранения, где ее проверяют на более чем 60 проблем со здоровьем.
Младенцы с одной из этих проблем со здоровьем могут не выглядеть больными при рождении. Но у них может быть медленный рост мозга, проблемы с едой и набором веса. Они могут сильно заболеть, а иногда и умереть. NBS помогает находить детей с такими проблемами со здоровьем, поэтому лечение можно начинать раньше.Раннее лечение может помочь предотвратить серьезные заболевания и смерть.
Если анализ крови показывает, что у ребенка могут быть проблемы со здоровьем, медсестра программы NBS позвонит доктору ребенка. Медсестра может запросить повторный анализ крови или предложить ребенку наблюдение у специального врача. Этот врач определит, есть ли у ребенка проблемы со здоровьем, и при необходимости начнет лечение.
Новости программы скрининга новорожденных, КоннектикутОсуществление скрининга лизосомных нарушений накопления (LSD)
Письмо поставщикам относительно внедрения LSD
Письмо поставщикам относительно внедрения ADA SCID Изменения в рассылке заключительных отчетов поставщикам первичной медицинской помощи.
Внедрение скрининга на предмет Спинальная мышечная атрофия

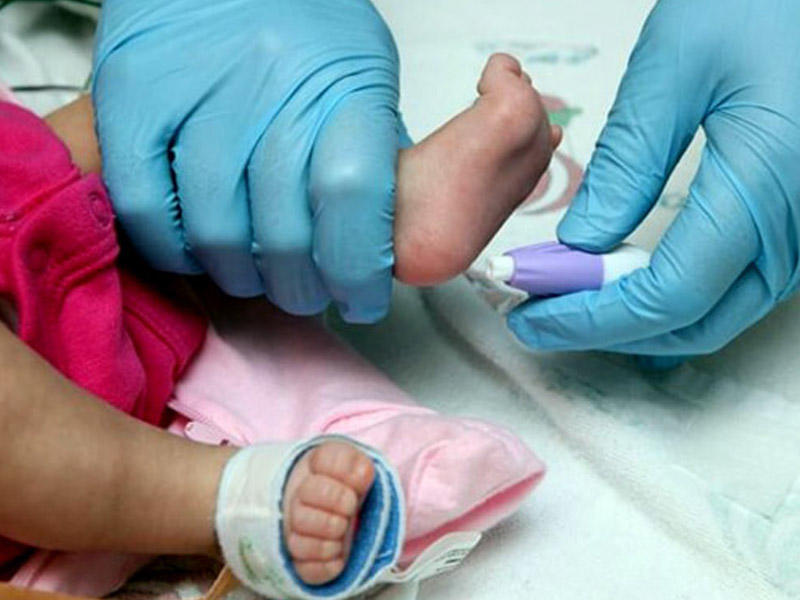 J Perinatol 2002; 22: 154–8.
J Perinatol 2002; 22: 154–8.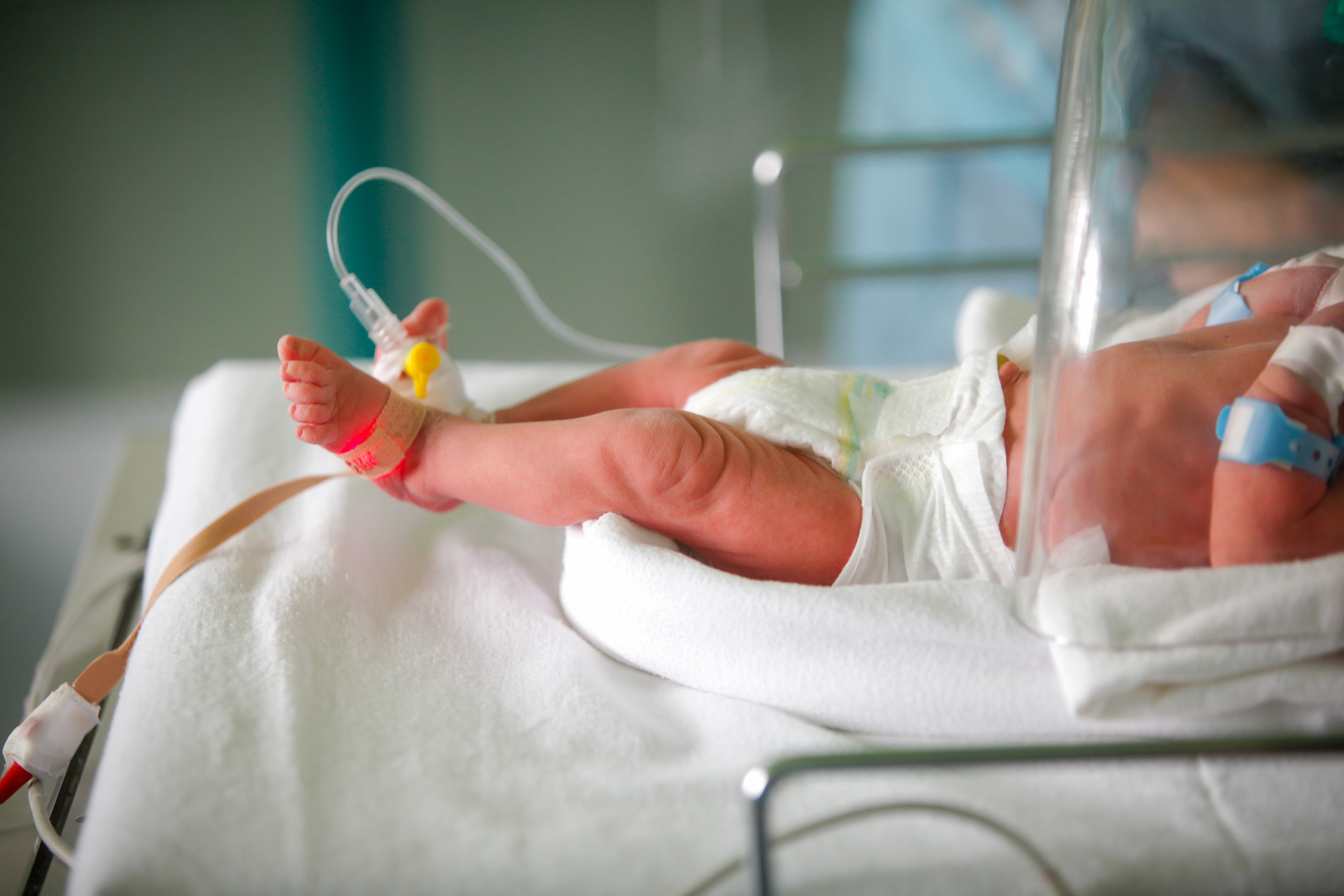
 S. Целевая группа по профилактическим услугам (2008 г.). Скрининг на фенилкетонурию (ФКУ). Доступно в Интернете: http://www.uspreventiveservicestaskforce.org/uspstf/uspsspku.htm.
S. Целевая группа по профилактическим услугам (2008 г.). Скрининг на фенилкетонурию (ФКУ). Доступно в Интернете: http://www.uspreventiveservicestaskforce.org/uspstf/uspsspku.htm.