Пренатальный скрининг в роддоме №8. Городская клиническая больница имени В.П. Демихова
Пренатальный скрининг
I триместр
Проводим скрининговое исследование первого триместра с расчетом риска синдрома Дауна и других хромосомных аномалий с использованием программы ASTRAIA согласно рекомендациям Международного Фонда Медицины Плода.
II триместр
Позволяет провести детальную оценку анатомических структур плода, выявить пороки развития органов и систем, определить тактику дальнейшего ведения беременности. Кроме того, оценивается состояние плаценты, шейки матки, количество околоплодных вод. А также, фетометрия (измерение размеров плода) с учетом пола плода.
Позволяет провести детальную оценку анатомических структур плода, выявить пороки развития органов и систем, определить тактику дальнейшего ведения беременности. Кроме того, оценивается состояние плаценты, шейки матки, количество околоплодных вод. А также, фетометрия (измерение размеров плода) с учетом пола плода.
А также, фетометрия (измерение размеров плода) с учетом пола плода.
Прежде чем поговорить о пренатальном скрининге хотелось бы рассказать о Международном Фонде Медицины Плода (FMF) возглавляемом профессором Кипросом Николайдесом. FMF является благотворительной организацией и на протяжении многих лет поддерживает исследования по разработке и улучшению методов пренатальной диагностики, осуществляет тренинг и специализацию врачей из разных стран. Совместно с немецкими специалистами под руководством FMF разработана программа ASTRAIA -модуль расчета рисков трисомии 21(синдром Дауна), трисомии 18(синдром Эдвардса) и трисомии 13(синдром Патау) в первом триместре.
Только специалисты, сертифицированные FMF, проходящие ежегодный аудит и имеющие действующую лицензию на измерение таких показателей как толщина воротникового пронстранства (ТВП), носовая кость (НК), кровоток в венозном протоке и трикуспидальная регургитация могут использовать модуль расчета рисков по программе ASTRAIA.
Что такое скрининг?
Скрининг (от англ. screening – отбор, сортировка) – комплекс мероприятий, направленных на выявления заболевания у клинически бессимптомных лиц в популяции. Применительно к первому триместру популяцией в данном случае являются все беременные женщины, которым проводится ультразвуковое исследование и анализ крови на определение концентрации Б-ХГЧ и PAPPA-A. Результаты скрининга могут быть ложно-положительными – т.е. указывать на наличие заболевания отсутствующего в действительности (тест положительный, а заболевания нет) и ложно-отрицательными – не идентифицирующие существующее заболевание (тест отрицательный, а заболевание есть).
screening – отбор, сортировка) – комплекс мероприятий, направленных на выявления заболевания у клинически бессимптомных лиц в популяции. Применительно к первому триместру популяцией в данном случае являются все беременные женщины, которым проводится ультразвуковое исследование и анализ крови на определение концентрации Б-ХГЧ и PAPPA-A. Результаты скрининга могут быть ложно-положительными – т.е. указывать на наличие заболевания отсутствующего в действительности (тест положительный, а заболевания нет) и ложно-отрицательными – не идентифицирующие существующее заболевание (тест отрицательный, а заболевание есть).
Соответствующая квалификация специалиста проводящего скрининговое исследование, соблюдение установленных правил позволяют снизить частоту ложно-положительных и ложно-отрицательных результатов.
У любой здоровой супружеской пары есть риск зачать и родить ребенка с синдромом Дауна. Вероятность приблизительно составляет 1 случай на 700 беременностей. Для кого-то это неприемлемо высокая вероятность, а кто-то скажет, что это маловероятное событие.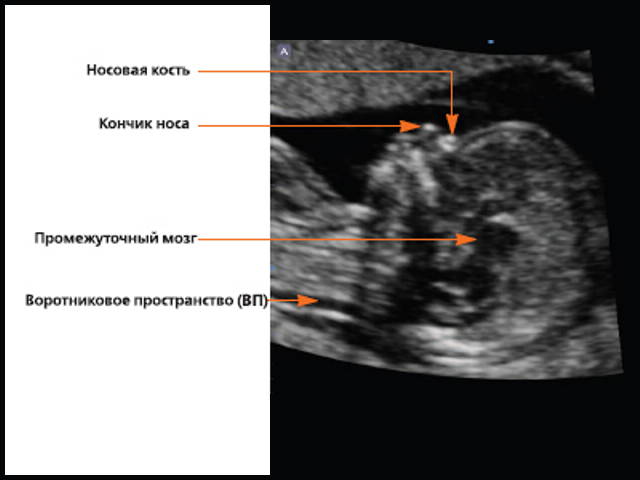
Результаты скрининга не диагноз. Скрининговые исследования по совокупности признаков позволяют формировать группу риска – контингент беременных женщин, у которых высокая вероятность наличия у плода хромосомной аномалии, нуждающихся в дальнейшем обследовании, т.е. проведении диагностических тестов — аспирации ворсин хориона, амниоцентеза – с целью получения биологического материала для дальнейших исследований (цитогенетических, молекулярных, биохимических) подтверждающих либо опровергающих предполагаемый диагноз. Частота потерь после проведения инвазивных процедур составляет 1%.
Наша задача информировать пациентку и предоставить возможность дальнейшего обследования для подтверждения либо опровержения диагноза. Решение делать инвазивную процедуру или нет, принимает пациентка (супружеская пара).
Ультразвуковой скрининг в первом триместре.
Оптимальным сроком для проведения ультразвукового исследования является срок беременности 11-13недель6 днейбеременности. Оптимальный срок 12 недель. Именно в этом интервале, возможно измерить и оценить маркеры хромосомных аномалий, исключить грубые пороки развития центральной нервной системы, аномалии сердца плода, пороки опорно-двигательного аппарата.
Именно в этом интервале, возможно измерить и оценить маркеры хромосомных аномалий, исключить грубые пороки развития центральной нервной системы, аномалии сердца плода, пороки опорно-двигательного аппарата.
Толщина воротникового пронстранства (ТВП)
Оптимальным сроком для измерения ТВП является срок беременности 11-13 недель 6дней беременности. Копчико-теменной размер (КТР) плода 45мм-84мм. ТВП в норме увеличивается с увеличением КТР. Увеличение толщины воротникового пронстранства ассоциируется с хромосомными и генетическими синдромами. Кроме хромосомных патологий, ТВП может увеличиваться при анемии плода, пороках развития сердца, нарушениях лимфатического дренажа, инфекциях (парвовирус В19) плода.
Тем не менее, большинство случаев с увеличением ТВП заканчивается рождением здоровых детей.
Носовая кость
Оценивается наличие носовой кости, ее длина. У 60% плодов с синдромом Дауна носовая кость не определяется.
У 1-3% нормальных плодов носовая кость может не определяться.
Кровоток в венозном протоке
Венозный проток – это сосуд, соединяющий вену пуповины с нижней полой веной. Аномальный венозный кровоток ассоциируется с увеличением риска хромосомных аномалий, пороков сердца, гибели плода.
Трикуспидальный кровоток
Оценивается кровоток через трикуспидальный клапан сердца. Аномальные кривые ассоциируются с увеличением риска хромосомных аномалий, пороков сердца.
Частота сердцебиения плода
Частота сердцебиения плода в норме претерпевает следующие изменения, со 110 уд/мин в 5 недель беременности до 170 уд/мин в 10 недель, а затем постепенно снижается до 150 уд/мин в 14 недель. При синдроме Дауна частота сердцебиения несколько увеличена, при синдроме Эдвардса несколько снижена, и при синдроме Патау – значительно увеличена.
Биохимический скрининг
Нарушения развития у плода ассоциируются с нарушением концентрации различных веществ, синтезируемых плодом или плацентой. Поэтому в первом триместре беременности определяют концентрации PAPPA-A и свободной β — ХГЧ. Общая эффективность биохимического скрининга выше в 10-11недель.
Общая эффективность биохимического скрининга выше в 10-11недель.
В норме средний уровень свободной β – ХГЧ и PAPPA-A — 1,0 МоМ (0,5-2,0).
МоМ – показатель, указывающий на степень отклонения величины от среднего значения (медианы).
При трисомии 21 (синдром Дауна) концентрация свободной β – ХГЧ примерно в 2 раза выше, а PAPPA-A наполовину ниже по сравнению с плодами с нормальным хромосомным набором. При трисомиях 18 и 13 концентрации свободной β – ХГЧ и PAPPA-A снижаются.
Для достижения максимальной эффективности скрининга целесообразно провести биохимический скрининг в 10-11 недель и ультразвуковой — в 12 недель, после чего внести результаты в программу расчетов риска ASTRAIA.
Кроме ультразвуковых и биохимических параметров программа ASTRAIA при расчете рисков учитывает и возраст матери.
Возраст матери
До недавнего времени считалось, что беременные женщины 35 лет и старше должны проходить инвазивную диагностику, что приводило к необходимости проведения аспирации ворсин хориона и амниоцентеза в 20% процентах случаев. Данная стратегия позволяла выявить меньше половины плодов с синдромом Дауна, т.к. большинство плодов с данным заболеванием встречается в группе женщин более молодого возраста, просто потому, что их больше. Более того, риск синдрома Тернера и триплоидии не зависит от возраста матери. Поэтому более эффективным считается проведение комбинированного скрининга учитывающего следующие параметры:
Данная стратегия позволяла выявить меньше половины плодов с синдромом Дауна, т.к. большинство плодов с данным заболеванием встречается в группе женщин более молодого возраста, просто потому, что их больше. Более того, риск синдрома Тернера и триплоидии не зависит от возраста матери. Поэтому более эффективным считается проведение комбинированного скрининга учитывающего следующие параметры:
- Возраст матери
- УЗ признаки в 11-13 недель беременности – исследование, проведенное сертифицированным специалистом FMF
- Биохимические показатели крови
Таким образом, после введения всех результатов в программу мы получаем базовый риск, который определяется возрастом женщины и индивидуальный риск, полученный добавлением анализа ультразвуковых и биохимических параметров. Индивидуальный риск может оказаться существенно ниже, чем базовый риск, и наоборот.
Скрининг в первом триместре беременности с использованием возраста матери, ТВП, ЧСС и концентрации PAPPA-A и β — ХГЧ может выявить 85-90% плодов с трисомией 21 (синдром Дауна) при частоте ложноположительных результатов 3%.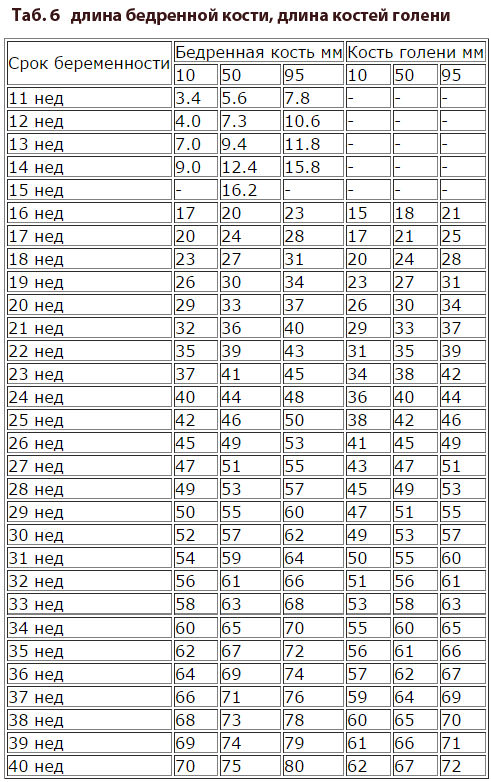
Если риск, согласно расчетам 1% и выше то показана инвазивная диагностика, дающая в отличие от скрининга абсолютно точный ответ — есть заболевание или нет.
Нужен ли скрининг вообще?
Приведу несколько примеров и ситуаций, с которыми приходилось сталкиваться на практике.
Первый – религиозный — все что Бог дает надо принимать. Любое Божье творение имеет право на жизнь и не нам вершить судьбы. В таком случае проводить скрининг вообще не нужно.
Второй – семья хочет иметь гарантии, в том, что будущий ребенок здоров. В таком случае, скрининг нужно делать обязательно. И в случае подтверждения диагноза (например, синдром Дауна) беременность будет прервана.
Третий подход – семья хочет знать, здоров ребенок или нет. А скрининг в случае неблагоприятного результата поможет заранее подготовиться к рождению нездорового ребенка.
Ультразвуковое исследование плода | Женская консультация №22
УЗИ плода важная диагностическая процедура, которая выполняется в I, II, III триместрах беременности и направлена в первую очередь на выявление пороков развития плода.
Первый триместр беременности
Абсолютно безвредный как для мамы, так и для малыша скрининг включает в себя ультразвуковое и биохимическое исследование, проводимое с 11 по 13 неделю беременности (первый триместр).
Именно на этих сроках уже можно диагностировать такие ультразвуковые маркеры хромосомной патологии, как:
- утолщение воротникового пространства плода;
- отсутствие носовой кости.
Под толщиной воротникового пространства понимается определённый размер между мягкими тканями и кожей плода в шейном отделе позвоночника. Воротниковое пространство может быть как при нормальном развитии плода, так и при наличии хромосомных патологий (в частности, при болезни Дауна). Но при хромосомных отклонениях толщина воротникового пространства превышает 2,5 мм. А так как воротниковое пространство у всех плодов исчезает после 14 недели беременности, крайне важно пройти УЗИ именно в период с 11 по 13 неделю, когда оно хорошо поддаётся измерению.
Что касается носовой кости, то при нормальном развитии плода она выявляется при УЗ — исследовании с 10 недели беременности. А при хромосомной патологии процессы окостенения у плода происходят несколько позже, поэтому УЗИ на данном сроке позволяет диагностировать отсутствие носовой кости, что является маркером хромосомной болезни плода.
Став обязательным исследованием беременных, ультразвуковой скрининг на сроке 11-13 недель позволяет вовремя выявить до 80% случаев патологического развития плода (с болезнью Дауна и другими отклонения хромосомного характера).
Биохимический скрининг
По биохимическому анализу крови беременной женщины можно исследовать концентрацию вырабатывающихся в плаценте белков — РАРР-А и бета-ХГЧ. А так как для каждого определённого срока беременности существуют свои нормы исследуемых белков, любое отклонение является признаком хромосомной патологии. Самые значимые различия белковой концентрации при нормальном развитии и болезни Дауна можно диагностировать на 10 — 12 неделе беременности.
А при комплексном скрининге (ультразвуковом и биохимическом) результативность выявления хромосомных патологий увеличивается до 85%, что делает данный метод обследования самой эффективной профилактикой рождения детей с патологиями хромосомного характера, наиболее распространённая из которых — болезнь Дауна.
Второй скрининг проводится в 18-24 недели беременности.
На основании данных УЗИ при беременности второго триместра специалистом делается заключение о состоянии плаценты, органов малого таза женщины и количестве околоплодных вод. Оценивается толщина плаценты, ее расположение, расстояние от края внутреннего зева и степень ее зрелости. Врач с помощью УЗИ во 2 триместре беременности измеряет длину шейки матки и смотрит на состояние внутреннего зева, который, в норме, должен быть еще закрыт. Во время 2 УЗИ при беременности обязательно исследуется предлежание, то есть положение, ребенка в матке.
В женской консультации №22 ультразвуковое исследование проводиться на оборудовании экспертного класса Voluson E6 (Австрия).
А. Экспертный уровень всех проводимых в Санкт-Петербургском государственном бюджетном учреждении здравоохранения «Женская консультация №22» исследований, диагностик и заключений, соответствующий международным стандартам;
В. Использование новейшей медицинской аппаратуры, оснащённой трёхмерной технологией HDlive, благодаря которой можно получать более реалистичное изображение плода по сравнению со стандартным 3D УЗИ;
С. Применение современного компьютерного обеспечения, а именно — профессиональной программы Astraia (сертифицированной международным сертификатом FMF), которая делает УЗИ-заключения, рассчитывая сроки беременности, вес плода, индивидуальные риски и многое другое;
D. Тщательный и внимательный осмотр при УЗ — исследовании, который в среднем длится 30-45 минут, а при подозрении на какие-либо патологии плода может составлять и 1,5 часа. В случае многоплодной беременности время диагностики увеличивается минимум вдвое;
В случае многоплодной беременности время диагностики увеличивается минимум вдвое;
Е. Консультацию специалиста по пренатальной медицине, который «расшифрует» ультразвуковое исследование, даст необходимые рекомендации относительно дальнейших действий и расскажет о прогнозах, если выявлена какая-либо патология плода.
Пренатальная ультразвуковая визуализация при синдроме Дауна
Автор: Badar Bin Bilal Shafi
ВступлениеСиндром Дауна, также известный как трисомия 21 хромосомы, является врожденным синдромом, вызванным наличием дополнительной 21-й хромосомы. Частота в популяции составляет около 1 на 800 живорождений, и каждый год около 6000 детей рождаются с синдромом Дауна. Хотя клинические проявления синдрома Дауна могут варьироваться, они характеризуются рядом серьезных расстройств, среди которых неспособность к обучению, врожденные пороки сердца, атрезия двенадцатиперстной кишки, судороги, лейкоз и ранняя Болезнь Альцгеймера.
Диагноз синдрома Дауна основан на кариотипе плода, анализируемом преимущественно на клетках плода из околоплодных вод, отобранных с помощью амниоцентеза или хорионической выборки ворсин (CVS). Диагностические тесты являются инвазивными и ресурсоемкими, и могут вызывать риск болей, инфекции, кровотечения, рубцевания плода или потери плода. Из-за риска потери плода, присущего этим инвазивным методам, они обычно не рекомендуются всем женщинам. Скрининг заключается в выявлении пациенток с повышенным риском хромосомных нарушений, для которых затем проводится диагностическое тестирование.
Скрининговые тесты – это неинвазивные и, как правило, безболезненные исследования, проводимые для оценки риска развития у плода синдрома Дауна.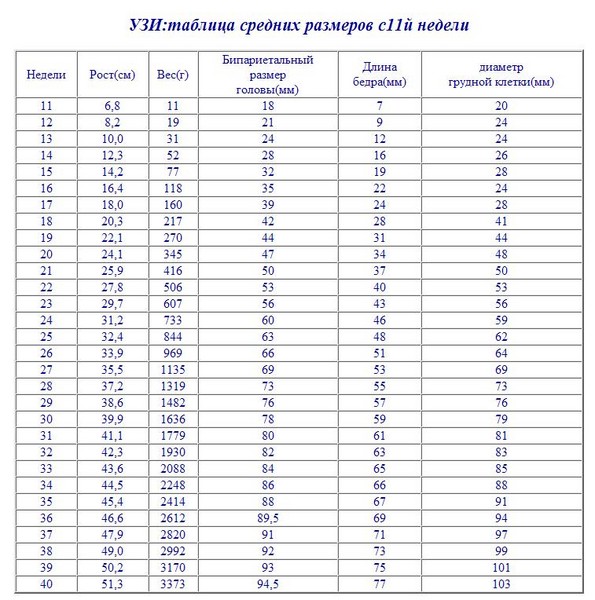 Эти тесты не дают однозначного ответа относительно того, имеет ли ребенок синдром Дауна, но они используются, чтобы помочь родителям и врачам решить, оправданы ли диагностические тесты.
Эти тесты не дают однозначного ответа относительно того, имеет ли ребенок синдром Дауна, но они используются, чтобы помочь родителям и врачам решить, оправданы ли диагностические тесты.
По данным Американского колледжа акушеров и гинекологов, всем женщинам должен быть предложен скрининг на анеуплоидию до 20 недель беременности, и все беременные женщины, независимо от их возраста, должны иметь возможность диагностического тестирования.
Ультразвуковая диагностикаУЗИ является основой визуальной диагностики, пренатального скрининга и диагностики синдрома Дауна, и его часто используют в сочетании с биохимическими тестами. УЗИ во втором триместре помогает выявить 60-91% случаев синдрома Дауна, в зависимости от используемых критериев. Использование цветного допплера повышает чувствительность для выявления пороков развития сердца, включая дефект атриовентрикулярной перегородки (AVSD), аномалии оттока, митральную и трикуспидальную регургитацию и диспропорцию камер сердца справа налево.
К УЗ-маркерам относят определение:
- толщины воротникового пространства;
- аномалий сердца;
- атрезии двенадцатиперстной кишки;
- укороченного бедра;
- укороченной плечевой кости;
- пиелоэктазия почек;
- отсутствия носовой кости;
- гиперэхогенного кишечника;
- кисты сосудистого сплетения.
Имеющиеся данные свидетельствуют о том, что тщательное сочетание точно выполненной неинвазивной ультразвуковой диагностики и анализа материнской крови, за которым в конечном итоге следует количественная флуоресцентная полимеразная цепная реакция (QF-PCR), должно снизить потребность в обычном хромосомном анализе, который требует относительно много времени.
В предложенной системе оценки для выявления синдрома Дауна важность кластеризации маркеров составляет основу индекса. Так что отдельным маркерам присваиваются точечные значения на основе их чувствительности и специфичности при обнаружении синдрома. Баллы, полученные каждым плодом, используются для итоговой оценки. В одном исследовании была предложена следующая система баллов: шейная складка = 2; главный структурный дефект = 2; укорочение бедра, укорочение плечевой кости и пиелоэктазия = 1 каждый. Отбор плодов с оценкой 2 или более идентифицировал 26/32 (81%) плодов с синдромом Дауна, 9/9 (100%) плодов с трисомией-18 и 2/2 (100%) плодов с трисомией-13, но только 26/588 (4,4%) нормальных плодов были идентифицированы этой системой оценки. Для группы риска 1/250 использование ультразвукового показателя 2 привело к положительному прогностическому значению 6,87% для синдрома Дауна и 7,25% для всех трех трисомий.
Баллы, полученные каждым плодом, используются для итоговой оценки. В одном исследовании была предложена следующая система баллов: шейная складка = 2; главный структурный дефект = 2; укорочение бедра, укорочение плечевой кости и пиелоэктазия = 1 каждый. Отбор плодов с оценкой 2 или более идентифицировал 26/32 (81%) плодов с синдромом Дауна, 9/9 (100%) плодов с трисомией-18 и 2/2 (100%) плодов с трисомией-13, но только 26/588 (4,4%) нормальных плодов были идентифицированы этой системой оценки. Для группы риска 1/250 использование ультразвукового показателя 2 привело к положительному прогностическому значению 6,87% для синдрома Дауна и 7,25% для всех трех трисомий.
Комбинированный скрининг в первом триместре при 11-недельной беременности при синдрома Дауна лучше, чем четырехкратный скрининг во втором триместре. Однако через 13 недель результаты аналогичны результатам четырехкратного скрининга во втором триместре. Частота выявления синдрома Дауна высока при поэтапном, последовательном скрининге и полностью интегрированном скрининге с низким уровнем ложноположительных результатов.
Определение толщины воротникового пространства (NT) проводится между 11 и 14 неделями беременности и включает в себя использование УЗИ для измерения свободного пространства в складках тканей шеи развивающегося плода. У плодов с синдромом Дауна и другими хромосомными нарушениями в этом месте имеет тенденцию накапливаться жидкость, в результате чего пространство кажется увеличенным. Увеличение считается угрожающим, когда оно превышает 3 мм. Это открытие не означает, что плод имеет хромосомную аномалию, а скорее указывает на то, что риски некоторых генетических нарушений и врожденных дефектов, включая синдром Дауна, повышены. Это измерение, взятое вместе с возрастом матери и гестационным возрастом плода, может быть использовано для расчета вероятности того, что у плода имеется синдром Дауна. При выявлении увеличенной толщины воротникового пространства синдром Дауна обнаруживается примерно в 80% случаев.
Аксиальная пренатальная ультрасонограмма головки плода демонстрирует утолщение и просвечивание затылочных мышц (стрелка).
Продольная пренатальная ультрасонограмма показывает утолщение воротникового пространства (стрелка).
Общие УЗИ-маркерыСамым распространенным УЗИ маркером является определение толщины воротникового пространства. Результаты УЗИ во втором триместре, называются «мягкими маркерами», потому что они могут быть преходящими, и включают сердечные аномалии, атрезию двенадцатиперстной кишки, отсутствие носовой кости, укороченную бедренную кость, укороченную плечевую кость, пиелоэктазию или гидронефроз, гиперэхогенный кишечник, и кисты сосудистого сплетения. Эхогенный внутрисердечный очаг (EIF) также был идентифицирован как мягкий маркер второго триместра. Ни один из этих маркеров не является специфическим, и о ложноположительных показателях не сообщалось.
Отсутствие носовой кости является мощным маркером синдрома Дауна. Короткая носовая кость связана с повышенной вероятностью возникновения синдрома Дауна у плода в группе высокого риска. Было установлено, что отношение толщины носа к длине носовой кости (PT / NBL) является ценным маркером скрининга в первом триместре при синдроме Дауна.
Было установлено, что отношение толщины носа к длине носовой кости (PT / NBL) является ценным маркером скрининга в первом триместре при синдроме Дауна.
Пренатальное УЗИ у плода в 21 неделю и 1 день беременности показывает укорочение длины бедренной кости до 27 мм.
На аксиальном пренатальном УЗИ головы показана киста сосудистого сплетения (стрелка) в боковом желудочке.
Аксиальное пренатальное УЗИ брюшной полости, полученное на уровне почек, демонстрирует двустороннюю почечную пиелоэктазию (стрелки)
Корональная пренатальная УЗИ брюшной полости показывает двустороннюю почечную пиелоэктазию (стрелки).
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Тазовые и церебральные диаметрыХотя диаметры таза и головного мозга являются индивидуальными в качестве маркеров трисомии 21 хромосомы, комбинация измерений трансцеребеллярного диаметра (TCD) и лобно-таламического расстояния (FTD) может быть лучше, чем измерение любого из параметров в отдельности.
Пациенты с синдромом Дауна имеют большой средний угол подвздошной кости и укороченную среднюю длину подвздошной кости. Наиболее выраженные различия находятся на срединном копчиковом гребне. Это наблюдение предполагает, что срединный копчиковый гребень может быть оптимальным уровнем для измерения угла подвздошной кости и длины во время пренатальной диагностики.
Угол подвздошной кости значительно больше у плодов второго триместра с трисомией 21, чем у плодов с эуплоидными формами. Угол подвздошной кости изменяется в зависимости от осевого уровня, при этом самый широкий угол находится на самом высоком уровне. Данные подтверждают измерение угла подвздошной кости на самом высоком уровне в качестве потенциального маркера синдрома Дауна при пренатальной УЗИ.
!Для взрослыхДля детейНа ваши вопросы отвечают ведущие врачи медицинских учреждений Челябинска. Всего вопросов 564 показывается по 5 10 15 25 19.11.2013 Моей дочери 1 год и 1 месяц. В 4 месяца позвонили из поликлиники и сказали, что у нас сомнительные анализы на муковисцидоз, направили на потовую пробу. Первый раз результат был 66 при норме до 60, второй раз через два месяца 61, то есть потовая проба тоже сомнительная. Сделали ДНК-диагностику на 19 наиболее частых мутаций, ничего найдено не было. Ребенок чувствует себя хорошо, развивается по-возрасту, весит в данный момент 10 кг, рост 79 см. Однако иногда возникают проблемы со стулом, иногда в анализах кала определяется небольшое или умеренное количество нейтрального жира, крахмал, стул бывает 3-4 раза в день — в основном оформленный, запах обычный. Сдавали анализ кала на панкреатическую эластазу, результат — более 500, то есть норма. Со стороны легких все хорошо, при ежемесячных осмотрах никаких особенностей не находили. Генетик в заключении написала, что диагноз маловероятен. Здравствуйте! Вероятность наличия у Вашего ребенка муковисцидоза невысокая. Если есть сомнения, можно сделать полный анализ гена. А клинически с этой проблемой лучше наблюдаться у пульмонолога и гастроэнтеролога. Здравствуйте! По вашему описанию ребенок совершенно здоров. ДНК-диагностика на 19 наиболее частых мутаций достаточна для исключения диагноза муковисцидоз. 14.11.2013 Мне 38 лет. Уважаемая Светлана, в возрасте старше 35 лет повышается риск развития хромосомных аномалий, поэтому вам показана консультация генетика. Светлана, Ваш возраст — старше 35 лет, именно поэтому в протоколе обследования перед процедурой ЭКО имеется консультация генетика. 13.11.2013 Возможно, этот вопрос не совсем обычный для вас, но я все равно прошу ответить на него. Представим себе, что существует такое общество, в котором каждый человек имеет доступ к медицине, к лучшим технологиям. И весь процесс деторождения полностью под медицинским контролем, есть возможность совершать всякие манипуляции с половыми клетками и т.п. Все ведут здоровый образ жизни. Возможно ли теоретически в таком обществе полностью избавиться от врожденных, наследственных болезней, от врожденных пороков развития? Или это противоречит каким-то биологическим законам? Спасибо. Уважаемый Андрей, всегда существует риск получения ошибки на любом этапе развития плода, который невозможно учесть. Он называется общепопуляционный риск. Теория естественного отбора была, есть и будет. Иначе невозможно развитие человеческого общества. Полностью избавиться от этой проблемы, к сожалению, не получится. 13.11.2013 Здравствуйте. Мне 30 лет. Беременность 12 недель 2 дня. Скрининг по УЗИ — без патологий, КТР 56 мм, генетические показатели крови: маркер конц. ед.изм. Корр. МОМ, HCGB_AD 118 ng/ml 2,67, NT 1.30 mm0,89. PAPP_AD 1032.25 mU/L 0,41. Синдром Дауна (т 21) расчётный риск 1:340 (граница 1:100, исходный риск 1:550), низкий риск. Синдром Эдвардса (Т18) расчётный риск 1:150000 (граница 1:100. исходный риск 1:400) низкий риск. Синдром Дауна (по б/х маркерам) расчётный риск 1:50 (граница 1:100. исходный риск 1:550) высокий риск. Продолжение диагностических процедур не назначили. Уважаемая Юлия, все расчетные риски у вас в пределах нормы. Юлия, во внимание нужно принимать комбинированный риск (биохимия, УЗИ, анамнез), он у Вас не повышен. 13.11.2013 Здравствуйте, доктор! Мне 38 лет. Мужу 31. В анамнезе 3 замершие беременности по генетич. причине. Мой кариотип — 45, ХХ, der (13;14)(q10;q10), у мужа 46, XY. Результатом ЭКО стали 12 ооцитов, из которых 6 погибли до оплодотворения, 5, через день после, 2 несбалансированных по вовлеченным в транслокацию хромосомам, 1 ХХУ, сбалансированный в транслокацию хромосомам. По всем остальным анализам — гормоны, сперма — норма. Подскажите, если шанс рождения норм.ребенка? Почему так много ооцитов оказались неспособными к дальнейшему развитию? Как с этим бороться, если мы решим повторить ЭКО? Cколько раз можно делать ЭКО? И до скольки лет? Или не на что ненадеяться? Донорские яйцеклетки не рассмативаются. Уважаемая Марина, вы можете повторять программы ЭКО до получения эмбриона со сбалансированным кариотипом. Марина, шанс рождения здорового ребенка есть и без использования донорского материала. Помимо уже проведенного хромосомного анализа, Вам необходимо провести еще дополнительные исследования (гемостаз, гомоцистеин) для исключения прочих причин неудачи ЭКО. 12.11.2013 Здравствуйте. 16 августа первый день последней менструации, 6 сентября делала КТ носа старшему ребенку (находилась рядом в защитном фартуке), 12 сентября делала ему рентген спины (находилась в 1,5 метрах от него без защиты). Цикл 28 дней. На узи в 12 акушерских недель толщина воротник. простр. 1,3 мм, длина носовых костей 2,8 мм, 4 желудочек головного мозга 1,65 мм, частота сердечных сокращения 160 уд в минуту. Срок 12 недель 6 дней. Скажите, пожалуйста, могут быть последствия от рентгена? Какие доп. исследования необходимо провести? Спасибо. Татьяна, дополнительных исследований не требуется, риск низкий. Уважаемая Татьяна, риски в пределах общепопуляционных значений. 11.11.2013 Здравствуйте! Мой муж сдал анализы на кариотип по причине отсутствия сперматозоидов в спермограмме. Результат такой: 46, X, inv(Y)(p11,q11) выявлена инверсия Yхромосомы. Делеций ассоциированных с нарушением спермогенеза не обнаружено. Еще пройдены анализы на гормоны, все в норме, кроме ФСГ -0,05 мЕд/мл и Лг-0,09 мЕд/мл. Местный генетик, не обратив внимания, на гормоны сказал, что мы бесплодны, и лечиться бесполезно. Через месяц без всекого лечения появились сперматозоиды (сдал муж по своей инициативе анализ). Скажите, вы с таким диагнозом согласны или можно сделать ЭКО? Или есть опасность с такой хромосомой? Или есть шанс естественного зачатия? елена Елена, скорее всего, инверсия Y-хромосомы у Вашего мужа — вариант нормального кариотипа, причина отсутствия сперматозоидов в другом — возможно, в низком уровне гонадотропных гормонов. Уважаемая Елена, естественное наступление беременности невозможно. Нужно обратиться к урологу на предмет рассмотрения гормональной стимуляции. ЭКО, скорее всего, сделать возможно, но у мальчиков будет такой же кариотип, т.е. сыновья будут бесплодны. 11.11.2013 Здравствуйте! Мне 30 лет, в анамнезе 1 замершая беременность, вторая протекала с гематомой, нарушением МППК и закончилась родами в 30 недель. У мамы было 2 выкидыша. У старшей сестры — нарушение МППК, гестоз, роды в 28 недель. В данный момент у меня беременность 6 недель. Пожалуйста, помогите понять последствия таких результатов анализов, существует ли риск тромбообразования, невынашивания беременности, и необходимо ли колоть Фраксипарин: Ген-Наименование-Полиморфизм-Генотип-Кооментарий. F2 — Коагуляционный фактор (протромбин) — 20210 G/A — G/G — Нормальная гомозигота. Светлана, назначение низкомолекулярных гепаринов в компетенции врача-гемостазиолога. Уважаемая Светлана, риск тромбообразования и невынашивания у вас существует. Фраксипарин под контролем гемостаза колоть нужно. 09.11.2013 Здравствуйте! Помогите расшифровать результаты скринингов. Мне 32 года. беременность вторая. Первая — 11 лет назад, прошла успешно. Сейчас срок 17 недель. УЗИ делала на сроке 11-12 нед. — все хорошо. КТР-4,5 см, Воротниковое пр-во-0,12 см, носовые кости визуализируются. Двойной тест: (срок 11+6): РАРР-А 0,43 МоМ; ХГЧ-1,38 МоМ. Тройной тест на сроке 16+1: АФП-0,76 МоМ, ХГЧ-0,75 МоМ, эстриол-0,61 МоМ. Гинеколог отправляет к генетику, сказала — понижен эстриол. Непонятно, ведь нижняя граница нормы в МоМ 0,5, а у меня 0,61. Помогите, пожалуйста, разобраться! Заранее спасибо! Елена Елена, добрый день! Показатель свободного эстриола у Вас в пределах нормы. Уважаемая Елена, вам показана консультация генетика в связи с пониженным показателем PAPP-A 0,43. 08.11.2013 Здравствуйте. Касательно вопроса: http://www.med74.ru/faqs40rec25pg0.html Я тут пересмотрела УЗИ, оказывается на 20-ой и 26-ой неделе УЗИ-ст написал следующее: Вывод — маркеры МПИ (маточно-плацентарная инфекция). Может, действительно, у меня какая-то инфекция? Просто никаких анализов, кроме мочи, мне никто не говорил сдавать. Наташа Наташа, вопросы возможной инфекции необходимо обсудить с акушером-гинекологом, который Вас наблюдает. Уважаемая Наташа, не достаточно информации для однозначного ответа, проконсультируйтесь с вашим врачом. 05.11.2013 Здравствуйте. Мне 26 лет. В первом триместре (12 нед. бер) делала пренатальный скрининг. Результаты были следующими:
?-ХГЧ свободный — 1. Наталья, судя по всему, срок Вашей беременности уже близок к сроку родов. В том числе поэтому беспокоиться не следует. Биохимических и ультразвуковых маркеров хромосомной патологии плода I и II триместров выявлено не было. Таким образом, высока вероятность того, что Ваш ребенок не имеет хромосомной патологии. Уважаемая Наташа, в предоставленной вами информации все в норме, не переживайте. 01.11.2013 Здравствуйте! У дочери моего мужа от первого брака синдром Ретта. Наш общий сын здоров. Наш возраст 37 и 42, планируем еще беременность. Скажите, велика ли вероятность рождения ребенка с данным заболеванием в нашей семье? Могут ли быть мой муж и сын носителями синдрома Ретта? Как это узнать? Спасибо. Уважаемая Ольга, вам необходимо записаться на консультацию к генетику, который сможет рассчитать суммарный риск врожденных пороков развития у плода. На консультацию необходимо принести документы, подтверждающие диагноз «синдром Ретта». Ольга, вероятность рождения ребенка с синдромом Ретта в вашей семье низкая. Муж, конечно, может быть носителем (так называемый гонадный мозаицизм, но вероятность этого невысокая, методов диагностики нет). 31.10.2013 Здравствуйте! Помогите расшифровать анализ НГЧ-23-0,5 мом, НАРРs-3,1-1,1 мом, беременность 12,6 недель, ТВП-1,4 мм, кровоток трехфазный, сердце 4-х камерное, сосудистые сплетения — «бабочка», желудок — 4 мм, длина костей ноcа 2,2 мм, мочевой — 3 мм. Есть дочь 5 лет — здорова, беременность вторая. Наталья Наталья, все обследования в норме. Здравствуйте, Наталья! Ваш анализ в пределах нормы. 29. Добрый день! Меня волнует такой вопрос. Последние месячные были 23 августа текущего года. 19 сентября сделала прививку от дифтерии. А вскоре узнала, что беременна. Подскажите, пожалуйста, может ли прививка отразиться на здоровье ребенка. Риск патологии плода высок? И нужно ли делать аборт? Очень хотелось бы родить малыша здорового. Мне 31 год, вторая беременность, абортов не было. Вера Вера, добрый день! В настоящее время прививка от дифтерии не считается показанием к прерыванию беременности. Уважаемая Вера, ревакцинация не несет риска формирования врожденных пороков развития у плода. 17.10.2013 Добрый вечер. 12 сентября 2013г. у меня родился сынок. На 20 неделе УЗИ выявило мультикистоз правой почки и гидронефроз левой почки, мегауретер. Сын родился на 37 неделе ЕР. Вес 2875, рост 49, закричал, но стал хрипеть, выявилась атрезия пищевода со свищем в трахею, оперировали на следующий день. Валентина, Ваш случай сложен для заочной консультации. Существует много нюансов, которые можно выяснить только при личной беседе. Сейчас могу только сказать, что L-тироксин здесь ни при чем. Здравствуйте, Валентина. Для расчета суммарного риска ВПР вам необходима консультация генетика с протоколом вскрытия. 17.10.2013 Здравствуйте! Меня направили к генетику насчет приема препарата Докси-м при беременности. Последние месячные были 30.08, таблетки принимала с 16.09 по 26.09, а 02.10 я узнала, что беременна. Подскажите, что делать, как повлияют таблетки на плод? Не придется ли прерывать беременность? Татьяна Татьяна, добрый день! Да, конечно, препарат не очень хороший в плане негативного воздействия на плод. Ваше везение в том, что принимали вы его в так называемый предимплантационный период, то есть до того, как плод прикрепится к стенке матки. Поэтому риск врожденной патологии у плода не повышен. Прием таблеток может задеть важные периоды формирования плода. Необходимо считать дозу препарата и длительность воздействия. Данный препарат может вызвать нарушение роста костей. 03.10.2013 Здравствуйте, помогите, пожалуйста, расшифровать результаты цитогенетического анализа. Светлана, Вам с мужем необходимо в первую очередь сдать анализы крови на кариотип. При нормальных результатах — нужна очная консультация генетика для назначения дальнейшего обследования. Здравствуйте, Светлана. Запишитесь на консультацию генетика. А пока ждете время приема, сделайте с мужем кариотипирование. 01.10.2013 Здравствуйте. Елена, добрый день! Риск повторения данной ситуации невелик. Анализ на кариотип сдать желательно, кроме того, определите уровень гомоцистеина крови. Здравствуйте, Елена. Риск повтора МВПР низкий. 25.09.2013 Здравствуйте. Мне 24 года, 3 беременность. Наталья, добрый день! Высокий риск трисомии 21 (синдрома Дауна) получается у вас за счет повышенного результата ХГЧ. А повышен он, скорее всего, за счет изменений плаценты. Добрый день, Наталья. Вам показана очная консультация генетика. Дистанционно однозначно ответить на вопрос затруднительно. 24.09.2013 Добрый день! Собираемся на ЭКО. Сдали анализы на кариотип: Мужа 46XY, Жены 46XX inv 2(p11.2 q13). Как это может повлиять на беременность и здоровье будущего ребенка? Спасибо. Ирина Ирина, добрый день! Если плод/ребенок унаследует от Вас данную хромосомную перестройку, то, вероятнее всего, он будет здоров. Добрый день, Ирина. 46xxinv2 считается вариантом нормы, но немного повышается риск невынашивания беременности. 24.09.2013 Здравствуйте! Проконсультируйте, пожалуйста, по следующему вопросу. Являются ли ямочки на щеках исключительно наследственным явлением? У ребенка (мальчик) присутствуют ямочки на щеках. Наталья, совсем не обязательно, чтобы ямочки были унаследованы, они могут быть у ребенка и без того, чтобы кто-нибудь из родителей был с ямочками на щеках. Добрый день, Наталья. Наличие ямочек на щеках обусловлено анатомическими особенностями и мимическими мышцами ребенка. 13.09.2013 Здравствуйте! Я жду малыша (срок — 7 акушерских недель). Меня беспокоит большая разница в возрасте с отцом ребенка (40 лет). Я боюсь каких-либо генетических отклонений. Скажите, пожалуйста, какие анализы мне нужно сдать, чтобы исключить все возможное и не переживать за здоровье моего малыша. Виктория Виктория, возраст отца имеет меньшее значение, чем возраст матери. Если Вам меньше 35 лет, то риск генетических отклонений у Вашего малыша не повышен. В настоящее время на территории России действует программа пренатального скрининга, все необходимые обследования назначаются акушером-гинекологом по месту наблюдения. 13.09.2013 Добрый день! Подскажите, пожалуйста, можно ли делать на данный момент флюорографию (делала последний раз 29.09.12) при планировании в следующем цикле беременности, если нет, то когда ее нужно будет делать. Три месяца назад была замершая беременность, проблема в кариотипе плода. Спасибо за ответ. Наталья Наталья, флюорографию Вам сделать можно. 12.09.2013 Здравствуйте! В ответе от 14. 08 .2013 г. вы мне ответили, что если заболевание щитовидной железы не входит в состав какого-либо генетического синдрома, то вероятности передачи потомству нет. А как можно определить входит ли заболевание в состав какого-либо синдрома? Моя двоюродная сестра (по отцовской линии) страдает аутоиммунным зобом, а тетя (по отцовской линии) токсичным. Можно считать, что у нас это наследственное. Ерануи Вам необходима очная консультация генетика. 03. Здравствуйте! Помогите с показателями скрининга 2 триместра. В 1 триместре УЗИ топ 1,4 носовая кость визуализируется, скрининг не удалось сделать, так как с 9 и до 17 недель в больнице, было кровотечение, отслойка и гематома. УЗИ в 16 недель показало, что все в норме, только низкое предлежание плаценты и перекрытый зев. АФП — 51,8 iu/ml (1,57mom), uE3 — 0,341 ng/ml(0,44mom), ХГЧ — 49664miu/ml (1,85mom). Риск трисомии 18 1:3577, а вот к трисомии 21 риск 1:528. По возрасту не знаю, но мне 29 лет. Написано в заключении — риск средний. Можно не беспокоиться или нужно сдать что-то еще или доп. консультация нужна? Спасибо заранее! Александра Александра, у Вас нет поводов для беспокойства. |
Кесарево сечение — «Моя непростая история: гипоплазия носовой кости в 12 недель беременности, экстренное кесарево сечение в 41 неделю:) Беременность, роды, последствия»
Здравствуйте, дорогие читатели!
Вот и настал момент поделиться с вами своими вторыми родами, которые прошли под эгидой «экстренного кесарево сечения», но обо всем по порядку.
Как я написала, это были вторые роды и третья беременность. Наступила она планово-неожиданно. Отправились отдыхать в Черногорию втроем, а вернулись вчетвером. Солнце, море, отдых..сами понимаете;)
Что со мной что-то не так, я поняла сразу после возвращения. Сделала тест, но он был отрицательным. Ощущение необычности меня не покидали, поэтому спустя пару дней я купила еще один тест. Заветная вторая полосочка была еле различима. Конечно же, я опять побежала сдавать анализы крови на ХГЧ, которые подтвердили, что я беременна. Сдавала анализы с интервалом в несколько дней.
Поскольку человек я очень нетерпеливый, на узи записалась сразу же, но врач ничего рассмотреть не смог и посоветовал перепроверить через недельку, а лучше две. На втором узи мы уже смогли не только разглядеть плодное яйцо, но и едва различимый стук сердечка. Поскольку я уже была знакома с тем, что чем раньше прийдешь в ЖК, тем лучше, тут же собрала все необходимые бумаги, отправилась к знакомому гинекологу. Решение наблюдаться у хорошего специалиста — главный пункт, который я ставила перед собой на вторую беременность. Поскольку имела очень плачевный опыт в первую беременность (можете прочитать здесь). Врача нашла еще на этапе планирования, это была замечательная женщина и очень хороший врач, работала она в бесплатной ЖК заведующей отделением. Придя на первый свой «беременный» прием, я сразу оговорила с ней, что наблюдаться буду только у нее и платно (не кидайте в меня тапками, что бесплатная медицина должна быть бесплатной, да, это так. Но в плане своей беременности мне хотелось спокойствия и квалифицированной помощи, поэтому мое решение было обдуманным). У меня взяли множество различных анализов крови, мочи и дали направление на УЗИ в 12 недель к хорошему специалисту.
До 12 недель я не испытывала практически никаких проблем. Меня иногда совсем слегка тошнило по утрам, на приемах у врача всегда поднималось давление (но я сразу предупредила, что это я такая чувствительная, точнее даже трусливая, а с давлением в обычной жизни у меня все в порядке). Настал час Х и я пошла на УЗИ с мужем, чтобы поближе познакомиться со своим сокровищем. Конечно же, меня как и многих, интересовал пол ребенка. Первое, что спросила как раз было об этом. Но врач сказал, что все по порядку. Описывал ножки, ручки, туловище и органы, затем очень долго всматривался в голову. Слишком долго. Сердце уже начало замирать в груди, когда мне сказали, что УЗИ показало, что у ребенка очень маленькая носовая кость, что является признаком к дальнейшему детальному обследованию и консультации генетика.
Носовые кости — это четырехугольные удлиненные косточки, которые просматриваются уже на 10-11 неделе беременности. Если длина носовой кости у плода оказывается меньше, чем должна быть на данном сроке беременности, то в этом случае говорят о гипоплазии носовой кости. Если носовая кость у плода полностью отсутствует, то это состояние называется аплазией.
Зачем нужно знать длину носовой кости у плода?
Гипоплазия костей носа у плода или их аплазия считается одним из важнейших признаков (маркером) некоторых хромосомных аномалий, например, болезни Дауна, синдромов Эдвардса, Тернера, Патау и некоторых других.
После УЗИ необходимо было сдать кровь из вены, так называемый «биохимический скрининг беременных».
Исследование может проводиться всем женщинам, которые хотят быть уверенными в том, что их ребенок родится здоровым (имеется в виду – без хромосомной патологии, которая не лечится). Но есть и строгие показания, учитывая которые гинеколог женской консультации дает направление на биохимический скрининг:
- будущие родители – близкие родственники
- уже было мертворождение или замирала беременность у этой женщины
- мать старше 35 лет
- уже есть 1 ребенок с какой-то хромосомной патологией
- долго существует угроза самопроизвольного выкидыша
- было единичный или повторный случай выкидыша или преждевременных самопроизвольных родов
- беременная перенесла вирусную или бактериальную патологию во время или незадолго до беременности
- необходим был прием медикаментов, не разрешенных беременным
- перед зачатием кто-то из семейной пары подвергся ионизирующему излучению (рентген, лучевая терапия)
- сомнительные в отношении пороков развития результаты ультразвуковой диагностики.
Исследование крови позволяет выявить следующие заболевания:
- синдром Эдвардса
- дефект нервной трубки
- синдром Дауна
- синдром Патау
- синдром де Ланге
Я была с мужем, стояла в очереди и рыдала, рыдала, рыдала. Муж твердил о спокойствии, о том, что все это не точно и о том, что нас ждет светлое будущее, но это…не помогало. Сами знаете, беременные такие чувствительные.
В кабинет забора крови я зашла зареванная, в буквальном смысле вся в слюнях и соплях. Медработник поспешила меня уверить, что последнее время с такими результатами выходит чуть ли не каждая третья, а подтверждаются хромосомные аномалии далеко не у каждой сотой. Это меня немного приободрило, но все-равно в голове творилось ужас что. После этого я сразу же позвонила гинекологу, которая пообещала во всем разобраться.
Поскольку скрининг пришелся на пятницу, мужу пришлось ехать на работу, я же находилась еще в первом декрете (у меня на тот момент оставалось буквально несколько недель до выхода на работу, так как дочке должно было вот-вот исполнится 3 года). Оставаться наедине с такими горькими мыслями не было никакого желания, поэтому я поехала к сестре. Там же меня посетила гениальная идея не дожидаться результатов скрининга в госучреждении (а это около недели-двух) и сдать платно, где через 3 часа мне уже сообщат результат.
Результат частной лаборатории вселил в меня надежду на благополучный исход. Субботу и воскресенье я провела в томительном ожидании.
В понедельник утром мне позвонила врач и попросила проехать в областную поликлинику к генетику, где меня перед беседой отправили на экспертное УЗИ. УЗИст был мне знаком еще по первой беременности, да и одно из УЗИ второй беременности я делала у него в частном порядке. Он некоторое время изучал то, что написал мне предыдущий врач (почему-то в эту беременность все мои врачи-узисты были именно мужчины) и без долгих предисловий вымолвил: «у вас будет высокая, здоровая девочка». Вот так да…когда меня интересовало только здоровье малыша мне ответили и на другой, столь долгожданный вопрос. В догонку врач распечатал несколько фото нашего милого, вполне хорошего носика. К генетику я шла уже со спокойной душой.
Зря радовалась, что так легко отделалась. Отголоски этого скрининга я получала на протяжении всей беременности. Меня то и дело отправляли на различные обследования, УЗИ и консультацию с врачами. Приходилось молча терпеть и ждать родов.
В третьем триместре у меня немного упал гемоглобин. Гинеколог прописала препараты железа, но они у меня не шли. От каких-то тошнило, от каких-то рвало.. Я старалась налегать на продукты с наибольшим его содержанием. К концу беременности гемоглобин вновь был на хорошем уровне.
Из происшествий могу еще отметить то, что дочка (старшая) переболела ОРВИ после которого долгое время у нее держалась невысокая температура. Я забила тревогу и педиатр отправил нас сдавать анализы и проходить врачей. Все это пришлось на предновогодние праздники и растянулось на месяц. В ходе тотальной проверки организма выявили, что дочь подхватила герпес 6 типа и цитамегаловирус. Лечение было постольку-поскольку, так как мы уже были не в остром периоде,а расхлебывали остаточные явления. О том, что дочь болеет я тут же сообщила гинекологу, но она в этом ничего страшного не увидела.
Цитомегаловирусная инфекция – это заболевание, передающееся половым путем, через слюну, материнское молоко, при беременности (от матери к ребенку), через общую мочалку, полотенце, посуду и т.д. К концу жизни инфицированными этим вирусом оказывается практически сто процентов людей. В большинстве случаев он никак себя не проявляет, но при снижении иммунитета активируется и вызывает болезнь. Вирус может начать действовать в любой части организма, поэтому четкой симптоматики у инфекции нет.
Вирус герпеса человека 6 типа (ВГЧ-6) в целом похож на остальные герпесвирусы, но имеет и ряд особенностей («любит» поражать лимфоциты, малочувствителен к противовирусным препаратам, которые обычно применяют при герпетической инфекции, и т.д.) Существует два вида ВГЧ-6: первый (А) – нейротропный вирус (предположительно играет роль в развитии рассеянного склероза), второй (В) – провоцирует возникновении розеолы, лимфопролиферативных и иммуносупрессивных заболеваний. Заражение ВГЧ-6 происходит преимущественно воздушно-капельным путем, хотя не исключены вертикальный (от матери к ребенку) и парентеральный (например, при переливании крови, трансплантации органов) пути передачи данной инфекции.
Наступила 39 неделя беременности, я все так же летала и порхала. Мы только-только переехали в новую квартиру, было много дел и хотелось оттянуть момент появления малыша. Старшая дочь опять заболела (садик, что вы хотите) и заразила меня. У меня начался насморк. Я не могла спать без капель для носа. Боялась идти на роды простуженой, так как знаю, что таких рожениц селят в отдельные боксы и не разрешают видеться с малышом. О том, где и с кем я буду рожать я тоже уже знала. Роды у меня должна была принимать завродовым отделением одного из родильных домов нашего города. Специалист в своем деле. На беседу к ней я и была направлена в 40 недель. Меня осмотрели, поговорили и отпустили домой под честное слово выздороветь к родам. Отпустили меня с такой легкостью, потому что предыдущие роды у меня произошли в 42 недели, никаких предпосылок рожать в срок у меня опять не было.
В 41 неделю (как мы и договаривались с врачрм) я собрала пакеты и отправилась в роддом до родов. Врач меня встретила в приемнике и осмотрев тут же отправила в клизменную, а затем в родзал. Раскрытие было 4 пальца,которые я совершенно не ощущала. Приняли решение прокалывать пузырь и пускать меня в свободное плавание родов.
Клизму сделали не больно, помню как в первые роды я боялась этой процедуры. Да, дискомфорт определенный был, но не более.
Прокол пузыря, которого в этот раз я боялась, тоже прошел безболезненно, точнее неприятно, но тоже вполне терпимо. Но тут началось непредвиденное. Воды оказались мутные и зеленые. Меня тут же отправили на КТГ, где аппарат показал кислородное голодание малыша. Мне надели маску и заставили усиленно дышать. Схватки начались довольно интенсивные и частые, хотя до прихода в родовое отделение у меня не было даже намека на них. Я лежала в палате с еще одной девочкой, у нее было трехкратное обвитие пуповиной. Ее спрашивали согласна ли она на эпидуральную анестезию, на что та отвечала, что не знает что это такое. Моя врач была в шоке и слегка раздражена. Девушка была преподавателем ВУЗа, а элементарных вещей не знала, о чем ей поспешили напомнить. Девочки, обязательно готовьтесь к родам! Если вам пообещали ЕР, читайте про кесарево. Никогда не знаешь где пригодятся полученные знания. Врачам реально не до того, чтобы каждому разжевывать все термины и их последствия, хотя, конечно, было бы неплохо услышать на этот счет экспертное мнение, но личную ответственность за рождение ребенка никто не отменял.
Меня регулярно осматривали на кушетке. Кислородный болончик все время падал, нос то и дело заливало водой. КТГ ничего хорошего не показывало. Раскрытие было 8 пальцев, но ребенок не шел, был где-то вверху, по словам врача. Ей совсем не нравилось все то,что со мной происходило и она не стала дожидаться изменений, сказав, что будем рожать путем экстренного кесарево сечения. С момента моего приезда в роддом только-только прошло 3 часа. Деваться некуда, врачам видней. Ко мне пришла молоденькая девушка и оповестила о том, что у меня будет спинальная анестезия и мне необходимо подписать ряд бумаг. Тут же меня посадили на кушетку и повезли к операционной. По пути вставили катетер в мочевой, вот к этой процедуре я была не готова. Было больно. Даже с учетом схваток, которые затмивали сейчас любые другие чувства. Меня положили на операционный стол, надели на спину что-то и попросили свернуться дугой, лежа на боку. Задача не из легких. Схватки были частными, времени на прокол было очень мало, но мой юный анестезиолог справилась с первого раза. Перед лицом поставили ширмочку, врачи готовились к операции, а я пыталась дышать ровно и не бояться. Дышалось мне тяжело, нос был заложен.
Потихоньку немели ноги и живот. Все было готово к операции. Порез я не почувствовала, было ощутимо лишь какое-то барахтание внутри меня. Мы шутили,разговаривали с врачами. Мне было жаль, что лампа с блестящим краем отражала все что происходило со мной на столе, но в очень мелком масштабе. У меня не получалось разглядеть. Врачи подшучивали над этими моими размышлениями. Перед первыми родами я смотрела ролики на ютубе, где подробно описывалась процедура естественных родов и операция кесарево сечения. Перед вторыми родами я их уже не смотрела, но помнила как и что должно было происходить. Я не извращенка, просто люблю быть во всеоружии и возможно выбрала не ту специальность, так как медицина меня до сих пор интересует, но уже с точки зрения обычного пациента. Появилась моя малышка в 17.29 24 апреля 2017 года. Она была серая и кричала довольно звонко.
Угадайте, что я спросила первым? Все ли в порядке с носом и нет ли у нас аномалии. Нос был в порядке, точь в точь мой) Как я уже писала в прошлом отзыве о родах, я считаю необходимым после родов запомнить хоть какую-то деталь своего ребенка:нос, глаза, уши, родимые пятнышки..не важно что, главное, возможность идентифицировать среди ряда свернутых кулечков свою кровиночку. Сколько случаев замены детей и элементарной путаницы. Не хотелось бы воспитывать чужое чадо вместо своего.
Ребенка к груди почему-то не приложили, понесли обрабатывать и замерять. По шкале АПГАР 8/9. Девчонка действительно оказалась рослой — 55 см и 3770 весом.
Врач объяснила, что у нас было многократное обвитие пуповиной, поэтому ребенок не мог спуститься по родовым путям, отсюда и гипоксия. Решение об экстренном кесаревом сечении было правильным и целесообразным,хотя его возможно можно было бы избежать,если бы я пришла рожать в 40 недель,а не просилась домой.
Вторая часть операции длилась дольше первой. В общей сложности заняла не больше часа.
Меня зашили и повезли в реанимацию, подсоединили аппарат по замеру давления и пульса. Реанимация оказалась обычной комнатой,где лежала еще одна роженица. На койку меня перекладывать не стали. По моей просьбе дали телефон и я начала названивать своим родным и близким. Все радовались, но были слегка обескуражены тем, что рожала я не сама.
В реанимации пролежала не долго, вынули катетер из мочевого и отправили в палату, где тут же поставили несколько уколов. Время было позднее, а мне не спалось. Очень страшно было вставать в туалет, утка была под кроватью, поэтому приходилось пользоваться ею. Делать это было очень не удобно, было страшно пошевелиться лишний раз, а уж чтобы засунуть под себя лежа утку…ухх..надо изловчиться. Тут-то и пригодились одноразовые пеленки и влажные салфетки. Было очень много крови и послеродовые прокладки с ней не справлялись. Наконец-то получилось заснуть.
Утром мне дочь не принесли. Пришел педиатр и сказал, что уровень гемоглобина у Василисы (именно так мы решили назвать с мужем свою дочь) при рождении оказался сильно ниже нормы — 109 г/л, при норме около 200. Ее обследовали и нашли крупные кисты в головном мозге, кое-какие отклонения с сердечком. Она лежит в реанимации, к ней пока нельзя. Если гемоглобин еще опустится, то ребенка срочно переведут в детскую областную на переливание крови…
Сказать, что я испытала ШОК-ничего не сказать. Эйфория от рождения малышки тут же улетучилась. Опять слезы, страх, испуг..в общем, миллион чувств одновременно. Все, что могли, врачи делали, а мне оставалось только ждать. Тут же вспомнилось, что родила я малышку в понедельник, вот и не верь потом приметам..
К слову о моем прибывании в роддоме, меня поселили в двухместную палату, но лежала я в ней одна. Ко мне можно было приходить родным, но я пока никого не хотела видеть.Мне было велено ничего не есть, но пить достаточное количество жидкости. Потихоньку разрешили вставать и ходить самостоятельно в туалет на другой конец коридора. Первый подъем с кровати нельзя сравнить ни с чем. Голова кружилась, болел живот, ноги не слушались. Живот повис непонятным бугром и я его не могла разглядеть. В области разреза была повязка, которую приходили менять раз в день.
Повязку заклеивали обычным пластырем, от которого у меня начался жуткий зуд. Появились покраснения и аллергия. Врачи рекомендовали приобрести пластырь гипоаллергенный, прозрачный. Одно радовало-промежность не болела. По рекомендации лечащего врача мне сделали клизму,чтобы запустить работу организма. Действительно, благодаря этой процедуре в туалет я сходила без напряжения и какого-либо дискомфорта. Питание для тех,кого кесарят отдельное и немного лучше,чем у обычных рожениц. Нормально поесть мне разрешили уже в среду, то есть через день после операции.
К дочке я уговорила меня пустить в середине второго дня. Сердце сжималось от боли. Множество трубочек, кислородная маска и весь в ранках от забора крови пальчик на ноге. Медсестры меня гоняли, не разрешали приходить,но я все равно продолжала ходить к малышке. Гемоглобин немного подрос,но оставался все также низким. На переливание нас не отправили,но и из реанимации не выписывали.
Мне продолжали колоть антибиотик и обезболивающие утром и вечером. Для удобства я попросила близких принести мне бандаж, живот таким образом был зафиксирован и не приносил мне абсолютно никаких неудобств.
В четверг привели дочку на кормление. Молоко пришло, но сцедить его не получалось,грудь дочь брала тоже плохо. В ход пошел местный электрический молокоотсос марки medela. Слезы лились ручьями,а молоко еле капало. Накормить досыта ребенка не получалось,поэтому нам давали докорм. В пятницу сделали УЗИ матки и сказали,что сгустков нет. Причин для отказа в выписке тоже нет. Принесли Василису на совсем, начала учиться ухаживать за ней самостоятельно. Неонатолог не могла назвать причины такого низкого гемоглобина и настоятельно рекомендовала лечь в ОДБ для обследования. Ребенка все называли бледным (она выглядела как обычный ребенок,хотя другие детки были пунцовыми или с коричневым оттенком кожи), гемоглобин так и не достиг нормального уровня. Посовещавшись с семьёй я приняла решение о госпитализации. В субботу нас выписали и отправили в детскую на скорой.
В детской малышей было огромное количество. Основная причина госпитализации — недоношенность и желтушка новорожденных. Для того,чтобы пройти регистрацию, необходимо было предъявить квиток о пройденной флюрографии не больше годовалой давности. У многих новоиспечённых мамочек такой бумажки не имелось и им приходилось в срочном порядке искать места,где в субботу можно пройти эту процедуру. Детей оставляли на медработников, тут и там был слышен детский плачь, но это как говорится, уже совсем другая история…
В рамках данного сайта, необходимо дать оценку данной процедуре — КС, но я не могу сказать однозначно. Она спасла жизнь моей малышке, но и повлекла за собой ряд последствий, которых могло и не быть после ЕР. Если врач вам настоятельно рекомендует делать кесарево сечение — не стоит сопротивляться и бояться. Все пройдет, с вами останется ваш ребенок. Но и проситься без показаний на операцию я бы не советовала. Всем удачных родов!
Первый скрининг при беременности — запись в Жуковском и Раменском
Услуги и цены
Скрининг I (11-13 недель) многоплодная беременность
5500 ₽
Скрининг I (11-13 недель)
4500 ₽
Первый скрининг — это важное и волнующее событие для будущих родителей. В этом разделе мы разберемся зачем нужен пренатальный скрининг, какие обследования включает, сроки проведения и особенности подготовки.
Скрининг первого триместра — это одна из трех ступеней углубленного наблюдения за развитием малыша, которая позволяет заметить малейшие отклонения и вовремя сообщить об этом будущим родителям. Задача врача — предоставить полную информацию о состоянии плода, обнаруженных аномалиях развития, заболеваниях, последствиях как для мамы, так и для ребенка. На основании чего женщина принимает решение о пролонгировании или прерывании беременности.
Первый скрининг фокусируется в основном на генетических аномалиях и наследственных заболеваниях. Не только хромосомные болезни можно заподозрить при первом большом обследовании, но и врожденные пороки сердца, диафрагмальные, пупочные грыжи.
Первый скрининг проводится на 11-14 недели беременности. Такой временной отрезок не случаен. Во-первых, 11 недель — это минимальный срок, на котором можно заподозрить крупные пороки развития органов. Во-вторых, кости достаточно сформированы, чтобы определить, например, размер и форму черепа, сердце приобретает 4-х камерную структуру, близкую к той, что имеют взрослые.
Первый скрининг включает в себя биохимический анализ крови и УЗИ. Скрининг первого триместра проводится в учреждениях экспертного уровня. Доктора ультразвуковой диагностики в таких лечебных учреждениях дополнительно проходят обучение для работы с врожденными патологиями, имеют большой опыт и, что немаловажно, аппараты УЗИ высокой разрешающей способности.
Анализ крови проводится с определением β-ХГЧ и плацентарного протеина А. Поговорим подробнее о каждом показателе.
- β-ХГЧ (хорионический гонадотропин человека) — это гормон, который вырабатывается плацентой после прикрепления зародыша к матке и вызывает перестройку женского организма под нужды ребенка. Достигает своего максимума с 8 по 12 неделю. Повышение этого гормона может свидетельствовать о наличии хромосомной аномалии, такой как синдром Дауна.
- Плацентарный протеин А (РАРР-А или протеин А, ассоциированный с беременностью) — очень важный белок, выделяемый плацентой. Он способствует росту плаценты и строительству сосудов, по которым плод будет получать питание. Уровень белка зависит от срока беременности — чем больше срок, тем больше РАРР-А. Снижение уровня плацентарного протеина А характерно для синдрома Эдвардса (трисомии по 18 хромосоме).
Ультразвуковое исследование.
Плод в 12 недель уже имеет очертания маленького человечка. Следует оговорится, что УЗИ, вопреки распространенному мифу, безопасный метод обследования как для беременной, так и для будущего ребенка. УЗ-скрининг ничем не отличается от обычного УЗИ. Беременная ложится на кушетку, кожа живота смазывается гипоаллергенным гелем и, с помощью датчика, доктор визуализирует плод.
При исследовании врач ультразвуковой диагностики определяет несколько важных показателей: толщина воротникового пространства, теменно-копчиковой размер и размер костей носа.
- Воротниковое пространство — это область между кожей и мягкими тканями плода в области шеи, в которой находится жидкость. Является важным маркером хромосомных нарушений плода, в первую очередь, синдрома Дауна. Также увеличение толщины воротникового пространства может являться сигналом о наличии врожденного порока сердца, дисплазии скелета, пупочной или диафрагмальной грыжи.
- Теменно-копчиковой размер (КПТ) — это длина линии от верхушки головы плода по спине до копчика. Пожалуй, это наиболее точный параметр для определения срока развития плода. При синдроме Эдвардса (трисомии по 18 хромосоме), Синдроме Патау (трисомия по 13 хромосоме), синдроме Тернера отмечается выраженное замедление развития плода. Поэтому КПТ будет меньше средней нормы. При синдроме Дауна (трисомии по 21 хромосоме) размеры плода соответствуют норме и стоит опираться на другие показатели.
- Наличие и длина носовой кости — важный признак нормального развития плода. При синдроме Дауна кости носа короче или не визуализируются у 60-70% плодов с этой патологией. Что вместе с другими показателями повышает вероятность раннего обнаружения этого синдрома.
Отклонение результатов скрининга первого триместра от норм не говорит о стопроцентной патологии и необходимости прерывания беременности, а лишь сигнализирует о возможном риске, который после прохождения обследования рассчитывается индивидуально для каждой пациентки. Отклонения могут обнаруживаться при многоплодной беременности (беременностью двойней), неправильном определении срока гестации, сахарном диабете. Выявление групп риска производится программой. На данный момент в России сертифицированы две программы — PRISCA и ASTRAIA.
На основании результатов УЗИ, анализа крови, возраста мамы, этнической принадлежности и дополнительных факторов риска (курение, диабет, ЭКО) рассчитывается индивидуальный риск рождения ребенка с определенной хромосомной патологией. Например, соотношение 1:1200 говорит о том, что у 1 из 1200 беременных с аналогичными параметрами рождается ребенок с пороком развития. Если риск высокий (1:100 и выше) или на УЗИ выявлены серьезные аномалии развития, то беременная направляется в медико-генетический центр для консультации врача-генетика и проведения углубленного обследования инвазивными методами, о которых пойдет речь дальше.
Инвазивные методы.
Самым достоверным способом постановки диагноза является кариотипирование — исследование, при котором смотрят количество хромосом и их качество. В первом триместре возможно использование двух инвазивных методов диагностики — амниоцентез и биопсия хориона.
- Амниоцентез — это забор небольшого количества околоплодных вод (около 25 мл), которые содержат клетки плода. Как правило, это недолгая процедура, которую по степени болезненности можно сравнить с обычным забором крови. Манипуляция представляет из себя введение тонкой игры, а в случае доступа через влагалище — катетера в полость матки сквозь амниотическую оболочку под контролем УЗИ датчика. Это инвазивная процедура несет минимальные, но риски, связанные с преждевременными родами. При проведении амниоцентеза риск выкидыша составляет 01%-0.25%. После исследования рекомендуется отдых, отсутствие нагрузок в течение 48 часов и в течение 72 часов воздержаться от половых контактов.
- Биопсия ворсин хориона. Для начала стоит сказать о том, что это за структура. Хорион — одна из плодных оболочек вокруг ребенка. И оболочки и плод развивались исходно из одной клетки. Их генетический состав идентичен, поэтому, взяв небольшое количество клеток хориона, мы можем оценить кариотип ребенка. Биопсия проводится трансабдоминальным или влагалищным доступом. Под контролем датчика УЗИ вводится игла, которая захватывает часть клеток ворсин. Риск преждевременных родов выше, чем при амниоцентезе, но составляет менее 1%. Далее материал направляется в лабораторию для кариотипирования.
Существует еще один тест на выявление хромосомных патологий, который не так распространен в России, как инвазивный скрининг. НИПТ (NIPT или cfDNA) — неинвазивный тест на определение клеток плода, циркулирующих в организме матери, которые в последующем также кариотипируются. На сегодняшний день данный тест не входит в программу ОМС, но производится многими частными лабораториями. Производители теста заявляют о 99% точности результатов в отношении синдрома Дауна и Эдвардса, и 72-92% при диагностике синдрома Патау.
Однако существуют и ограничения:
- количество плодов более 2;
- если имеются признаки замершей одноплодной беременности;
- беременной проводилась трансплантация органов, тканей, в том числе костного мозга до беременности;
- при наличии онкологических заболеваний мамы.
Вариабельность панелей скрининга — ещё одна особенность данного теста. Если при инвазивном исследовании мы смотрим полный кариотип плода, то при НИПТ проводится поиск конкретных мутаций.
Что делать, если обнаружили порок развития плода?
В том случае, когда у плода обнаруживается порок развития, дальнейшую тактику ведения беременности избирает перинатальный консилиум врачей, который состоит из акушера-гинеколога, неонатолога и детского хирурга. Решений может быть несколько: порок признается незначительным и не влияющим на прогноз жизни, возможна хирургическая коррекция сразу после рождения ребенка или внутриутробная хирургическая коррекция ( в крайне редких случаях).
Рекомендации о прерывании беременности выносятся в случае неблагоприятного прогноза для жизни и здоровья ребенка после рождения. Лечащий врач предоставляет полную информацию беременной женщине об обнаруженной аномалии развития, прогнозе жизни новорожденного, методах лечения, связанных с ним рисков здоровья мамы и ребенка, возможных вариантах медицинского вмешательства, их последствиях и результатах. Однако окончательное решение о сохранении или прерывании беременности принимает только женщина!
Подготовка к первому скринингу.
Специальная подготовка не требуется. Забор крови производится утром, натощак, как и при любой сдаче крови, ограничений в потреблении чистой питьевой воды нет.
УЗ исследование в гинекологии
В Клиническом госпитале на Яузе проводится весь спектр УЗ исследований, в том числе: в гинекологии и акушерстве (включая пренатальный скрининг), органов брюшной полости, щитовидной железы, почек и надпочечников, молочных желез, а также эхокардиография и др.
Методы ультразвукового обследования в гинекологии занимают одно из первых мест в диагностике заболеваний женской половой системы. Это связано с доступностью и высокой информативностью УЗ-исследования.
Эхоскопия — метод неинвазивной диагностики с помощью ультразвуковых волн, широко применяемый во всех областях современной медицины.
В основе метода лежит принцип эхолокации — прием сигнала и его отражение от исследуемых структур (органов), имеющих разные акустические свойства. С помощью специального датчика происходит улавливание отражённого ультразвукового сигнала и его обработанное отображение на экране аппарата.
Специалисты гинекологического отделения Клинического госпиталя на Яузе могут назначить пациентке:
- УЗИ гинекологическое (трансабдоминально, трансректально, трансвагинально)
- УЗИ молочных желез и подмышечных лимфоузлов
- УЗИ органов брюшной полости (поджелудочная железа, селезенка, печень и желчный пузырь)
- УЗИ мочевого пузыря, почек и надпочечников, мочеточников
- ЭхоКГ
- УЗИ щитовидной железы с регионарными лимфоузлами
- УЗ скрининг во время беременности (исследование плода)
Исследование проводят опытные врачи УЗД высшей квалификационной категории, обладатели учёных степеней, российских и международных медицинских сертификатов, в совершенстве владеющие современными инновационными методиками УЗИ.
Гинекологическое УЗИ
Эхоскопическое обследование матки (тела, шейки) и ее придатков (яичников, маточных труб). Проводится двумя способами, или сочетанием обоих:
- трансабдоминально — осмотр через брюшную стенку при наполненном мочевом пузыре;
- трансвагинально — с помощью специального датчика через влагалище.
Гинекологическое УЗИ проводится при подозрении на воспалительные заболевания, доброкачественные и злокачественные опухоли и другую патологию женской половой сферы, а также при динамическом наблюдении при уже диагностированных заболеваниях. Также с помощью УЗИ осуществляется диагностика беременности (маточной, внематочной), осуществляется контроль за ее течением. Пройти УЗИ рекомендуется при
наличии болей внизу живота, нарушениях менструальной функции, патологических выделениях из влагалища (особенно в менопаузе), а также 1 раз в год в рамках профилактического осмотра.
УЗИ молочных желез
Помогает выявить ряд серьезных заболеваний — мастит, мастопатию, кисты, фиброаденомы, раковую опухоль. Пройти это обследование рекомендуется при травмах, воспалительных заболеваниях груди, а также при обнаружении объемных или диффузных образований. Исследование имеет высокую информативность при выявлении начальных проявлений патологических процессов в молочных железах, изучении сосудистого рисунка и архитектоники молочных желез, оценки состояния силиконовых и гелевых имплантов, а также при обследовании кормящих и беременных женщин.
УЗИ органов брюшной полости
Высокоинформативное и безболезненное исследование, позволяющее изучить состояние ряда внутренних органов (форма, структура, расположение), выявить аномалии развития, воспалительные процессы, а также любые новообразования (доброкачественные или злокачественные).
УЗИ почек, надпочечников, мочеточников, мочевого пузыря
Позволяет выявить многие патологические процессы в этих органах. УЗИ помогает в постановке таких диагнозов как мочекаменная болезнь, пиелонефрит и др.
УЗИ щитовидной железы с регионарными лимфоузлами
Даёт возможность оценить размеры, структуру органа, а также обнаружить узлы, кисты, опухоли. Сделать УЗИ щитовидной железы необходимо при наличии таких симптомов, как слабость, вялость, утомляемость, лабильность настроения, нервозность, учащенное сердцебиение, дрожание рук, потливость и др. Состояние щитовидной железы оказывает непосредственное влияние на возможность зачатия, а также течение беременности и её исход.
ЭхоКГ (эхокардиография, УЗИ сердца)
Позволяет оценить состояние всех структур сердца, работу клапанного аппарата, выявить малые аномалии развития и серьезные заболевания.
Пренатальный скрининг
Важнейшее ультразвуковое обследование, проводимое во время беременности для выявления пороков развития плода.
Во время первого скрининга, проводимого в 10-13 недель гестации, измеряется толщина воротникового пространства (ТВП), длина носовой кости и копчико-теменной размер (КТР) плода. Отклонения в этих показателях являются первыми маркерами синдрома Дауна и иных отклонений развития.
Повторные скрининги проводятся в 15-19 и 24-28 недели, когда плод увеличивается в размерах и можно более детально рассмотреть все органы на наличие пороков развития.
Дополнительный скрининг для диагностики поздно выявляемых пороков проводится в сроке 30-34 недели гестации.
В Клиническом госпитале на Яузе УЗИ проводят врачи высшей категории, кандидаты и доктора медицинских наук, обладатели российских и международных сертификатов, что в сочетании с самым современным оборудованием обеспечивает экспертный уровень ультразвуковой диагностики.
Стоимость услуг
>!—price 265 — Гинекологическое УЗИ price 8 — УЗИ при беременности
—>Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Номограмма длины носовой кости на 11-14 неделе беременности у индийских женщин и их наблюдение до родов | Прабха
Chen X, Chang Y, Cui HY, Ren CC, Yu BY. Исследование нескольких ультразвуковых маркеров объединило биохимические маркеры материнской сыворотки для скрининга хромосомной анеуплоидии плода на сроках от 11 до 13 (+) 6 недель беременности. 2013 ноя; 48 (11): 815-8.
Масихи С., Моджган Б., Разие М., Хашеми М. Оценка носовой кости в первом триместре скрининга на хромосомные аномалии в Хузестане, Иран J Reprod Med.2014; 12 (5): 321-6.
Collado F, Bombard A, Li V. Этнические различия в длине носовой кости плода между 11-14 неделями беременности. Prenat Diagn. 2005; 25: 690-2.
Cicero S, Bindra R, Rembouskos G, Tripsanas C, Nicolaides KH. Длина носовой кости плода у хромосомно нормальных и аномальных плодов на 11-14 неделе беременности. J Matern Fetal Neonatal Med. 2002; 11 (6): 400-2.
Moon MH, Cho Jy, lee YM. Длина носовой кости на 11-14 неделе беременности у корейского населения. Prenat Diagn.2006; 26: 524-7.
Sonek JD, Mckenna D, Webb D, Croom C, Nicolaides K. Длина носовой кости на протяжении всей беременности; нормальные диапазоны на основе 3537 ультразвуковых измерений плода. Ультразвуковой акушерский гинекол. 2003; 21: 152-5.
Chen M, Lee C, Tang R. Обследование носовой кости плода в первом триместре. Prenat Diagn. 2006; 26: 703-6.
Snijders RJ, Noble P, Sebire N, Souka A. U.K. Многоцентровый проект по оценке риска трисомии 21 по возрасту матери и толщине затылочной кости плода на 10-14 неделе беременности.Группа скрининга первого триместра фонда фетальной медицины, Ланцет. 1998; 352: 343-6.
Орланди Ф., Билардо С.М., Кампогранде М., Кранц Д., Халлахан Т.Д., Росси С. Измерение длины носовой кости на 11-14 неделе беременности и его потенциальная роль в оценке риска синдрома Дауна. Ультразвук n Obstet Gynecol. 2003; 22: 36-9.
Ozer A. Oaksit A, Kanat-Pektas M, Oer S. Обследование носовой кости плода в первом триместре у населения Турции. Журнал исследований акушерства и гинаккологии.2010; 36 (4): 739-44.
Cusick W, Provenzano J, Christopher. А. Салливан, Франсен М. Галлусис, Джон Ф. Родис. Родис. Длина носовой кости плода у эуплоидных и анеуплоидных плодов между 11 и 20 неделями беременности; Перспективное исследование. J Ultrasound Med. 2004; 23: 1327-33.
Sonek JD, Cicero S, Neiger R, Nicolaides K. Оценка носовой кости при пренатальном скрининге на трисомию 21. Am J Obstet Gynecol. 2006; 195 (5): 1219-30.
Сахота Д.С., Леунг Т.Ю., Чан Л.В., Ло Л.В., Фунг Т.Ю. Отсутствие длины носа у плода в первом триместре у этнических китайцев.Ультразвук в Obstet Gynecol. 2009; 34 (1): 33-7.
Кассасбуэнас А, Эми Э, Вонг, Уолдо. Длина носовой кости в первом триместре у нормального населения Латинской Америки. Prenat Diagn. 2009; 29: 108-12.
Яйла М., Гуйнумер Г., Уйсал О. Номограмма длины носовой кости плода. Перинатальный журнал. 2006; 14 (2): 77-82.
Сиври Д., датчанин С., датчанин Б., Четин А., Яйла М. 11-13 + 6 гебелик хафта ›ndaki fetüslerde nazal kemik uzunluk nomogram›. Perinatoloji Dergisi. 2006; 14: 122-8.
Bromley B, Lieberman E, Shipp TD, Benacerraf BR.Длина носовой кости плода: маркер синдрома Дауна во втором триместре. J УЗИ Med. 2002; 21: 1387-94.
Kanagawa T, Fukuda H, Kinugasa Y, Son M, Shimoya K. Измерение длины NB плода в середине второго триместра в популяции Японии. Журнал исследований акушерства и гинекологии. 2006; 32 (4): 403-7.
Plasencia W, Dagklis T, Sotiriadis A, Borenstein M, Nicolaides KH. Фронтально-челюстно-лицевой угол на сроке беременности от 11 + 0 до 13 + 6 недель Воспроизводимость измерений. Ultrasond Obstet Gynecol.2007; 29: 18-21.
Мэлоун Ф.Д., Болл Р.Х., Ниберг Д.А., Комсток С.Х., Сааде Г., Берковиц Р.Л. и др. Консорциум Faster Research. Оценка носовой кости в первом триместре на предмет анкуплоидии в общей популяции. Obstet Gynecol. 2004; 104: 1222-8.
Косси PS, Арауджо младший E, Буссамра LCS, Гимарайнш Филхо HA, Нардоцца LMM, Морон AF. Измерение длины носовой кости плода в период от 11 до 15 недель гестации в популяции Бразилии: предварительное исследование. Бюстгальтеры Radiol. 2008; 41 (3): 155-8.
Prefumo F, sairam S, Bhide A. Этническое происхождение матери и носовые кости плода на 11-14 неделе беременности. BJOG. 2004; 11: 109-12.
Оценка длины носовой кости плода и угла носа во втором триместре при нормальной индийской беременности
Носовые кости начинают свое развитие на шестой неделе беременности как скопления клеток нервного гребня и окостеняют в процессе внутримембранозной оссификации. Носовая кость может быть визуализирована на среднесагиттальной сонограмме лица после десятой недели беременности и состоит из двух отдельных костей.Кости носа сначала появляются при длине задней части коронки (CRL) 42 мм (11 недель), как показали гистологические и радиологические исследования абортированных плодов [20].
Было продемонстрировано, что отсутствие носовой кости в первом триместре или ее отсутствие / гипоплазия и вдавленный носовой корень во втором триместре могут быть связаны с хромосомными аномалиями, включая трисомию 21. Носовые кости демонстрируют линейный рост, параллельный этому. других костей. Odibo и его коллеги сообщили, что размер носовой кости линейно увеличивался между 11-й и 20-й неделями беременности [21].Об этом линейном развитии также сообщалось во втором и третьем триместрах.
Если носовая кость сканирована не в правильной плоскости, она может не визуализироваться или может быть измерена неправильно. Разрешение ультразвукового оборудования, опыт оператора и его интерпретация, наличие маловодия, ожирение, положение плода и ГА могут повлиять на идентификацию и измерение носовой кости [8, 10].
Параметры, которые влияют на эффективность скрининга трисомии 21 на основе NBL, — это связанные с этнической принадлежностью вариации NBL и ширины носовой кости во время беременности [9–13].Нормативный диапазон роста носовой кости от 14 до 34 недель был первоначально представлен Guis et al. [10]. Многие исследователи, такие как Bunduki et al. и Sonek et al. затем опубликовали множество отчетов о нормальном диапазоне NBL на протяжении всей беременности [11, 12]. Номограммы NBL плода для популяций европеоидов, афроамериканцев и южноамериканцев доступны, но исследования азиатских популяций проводятся очень мало [10–16].
В корейской популяции [16] Shin et al. обсудили связь между NBL и бипариетальным диаметром (BPD), где изучали беременность, направленную на амниоцентез на 15-20 неделе, включая нормальный кариотип.Несколько исследований в корейской популяции включали аномальные кариотипы для оценки эффективности NBL в качестве маркера для скрининга трисомии 21.
В настоящем исследовании авторы исследовали NBL с 17 до 22 недель. Мы предоставляем референсный диапазон NBL плода для населения Индии во втором триместре с использованием стандартизированной методики. Как и в других исследованиях, NBL линейно увеличивался с GA.
Идеально, чтобы методы исследования включали большие данные и анализировали средние значения, когда необходимо изучить статистические сравнения между различными этническими и расовыми группами.Gamez et al. [13] сообщили, что носовая кость у кавказцев длиннее, чем у E. Jung et al. у корейского населения [22]. В большинстве исследований при анализе использовались только медианные значения [13, 20].
Исследования показали, что медиана NBL у корейского населения кажется меньше, чем у кавказцев, а также меньше, чем у китайцев [11, 12, 15]. Настоящее исследование показало, что NBL немного длиннее, чем у тайского, корейского, китайского и японского, что предполагает наличие различий между расами в азиатских популяциях, хотя и не статистически значимых.Чтобы проанализировать различия в NBL между расами, необходимо провести более масштабные проспективные исследования с участием плодов различного этнического происхождения. Расовая изменчивость также является фактором, который следует учитывать перед применением номограмм ультразвуковых исследований NBL в клинической практике.
Существуют расовые различия в распространенности и распределении гипоплазии носовой кости при трисомии 21 и при нормальных размерах плода. Отсутствие носовой кости в первом триместре у африканских плодов с нормальными хромосомами варьирует (5.8%), кавказцы (2,6%) и азиаты (3,4%), по данным Prefumo et al. [23]. Распространенность гипоплазии носовой кости у хромосомно нормальных китайских плодов была сопоставима с таковой у кавказских плодов [14, 21].
Нет единообразия в выборе порогового значения для диагностики гипоплазии носовой кости во втором триместре (менее 2,5 процентиля, 5 процентиля и 2,5 мм). Следовательно, сравнения между исследованиями не могут быть сделаны [8, 11, 13, 22]. Юнг и др. обнаружили, что гипоплазия носовой кости наблюдалась у 3 пациентов.1% нормальных плодов при пороговом значении 2,5 процентиля. Однако, когда пороговое значение оставалось на уровне 5-го процентиля, оно составляло 5,4% [22].
Чтобы ввести его в рутинный скрининг, необходимо определить нормальные диапазоны NBL, а также пороговые значения для диагностики гипоплазии для разных рас. Лучше использовать отсечение на основе процентилей, чем абсолютное значение. Кариотипирование в настоящем исследовании не проводилось. Необходимо провести исследования с большим размером выборки, чтобы точно установить роль гипоплазии носовой кости в скрининге на трисомию 21 у населения Индии.
Скрининг на трисомию 21 с использованием 5-го процентиля нормального значения в качестве порогового значения привел к чувствительности 59,1% среди 1693 случаев одноплодной беременности, сканированных на 16–24 неделе беременности [11]. Однако для диагностики гипоплазии носовой кости необходимы факты нормативных данных для NBL во время беременности. Более того, следует отдавать предпочтение нормативным данным, полученным от неизбираемой популяции пациентов, а не только к данным, полученным от пациентов с высоким или низким риском [19]. В настоящем исследовании представлены нормальные NBL плода во втором триместре и распределение NBL в соответствии с BPD в популяции Индии.
Сравнение подгрупп (афроамериканцы, европеоиды, южноамериканцы и азиаты) показывает, что медианное распределение NBL в возрасте 15–19,9 недель зависит от расы. Таким образом, существует потребность в построении нормативного диапазона NBL для населения Индии. Настоящее исследование следует рассматривать как предварительное исследование, которое устанавливает референсный диапазон и подтверждает влияние расовых различий. Многоцентровое исследование для определения нормального референсного диапазона и пороговых значений NBL для населения Индии — это необходимость часа.Правильные измерения NBL могут быть достигнуты теми, кто должным образом обучен, при условии постоянного постоянного контроля качества и аудита. Такая тренировка необходима перед тем, как пренатальные измерения носовой кости можно будет применять для выявления анеуплоидии.
В литературе есть только несколько исследований, которые включали измерение NFA, а именно исследование Hasan Ozturk et al. во втором триместре [18]. Хасан Озтюрк и др. сообщили о NFA, который варьировался от 110 до 143 градусов со средним ± SD 128 ± 7 градусов между GA на 18-й и 21-й неделях [18].В настоящем исследовании значения NFA для 5-го и 95-го процентилей составляли 120 и 144 градуса соответственно. Настоящее исследование отражает аналогичные результаты NFA, полученные в других исследованиях.
У индийских плодов NBL немного длиннее, чем у других азиатских плодов. Это указывает на то, что нормальный диапазон будет варьироваться между расами и что относительный процентиль является более надежным критерием отбора, чем абсолютное значение. Это исследование показывает, что этническое происхождение матери влияет на нормальный диапазон NBL плода.
Авторы обнаружили линейную взаимосвязь между NBL плода и BPD во втором триместре, а также несколько более длительную NBL у индийских плодов, чем у других азиатских плодов при соразмерных GA. Требуется больше данных, чтобы точно установить нормальный референсный диапазон и пороговые значения, а также необходимы более крупные исследования, чтобы установить точную роль гипоплазии носовой кости плода в качестве маркера ультразвукового скрининга во втором триместре для трисомии 21 у населения Индии. Связь между измерениями NFA и различными врожденными аномалиями / синдромами или исходами для плода еще предстоит изучить.
Взгляните на последние статьи
Абстрактные
Введение: Оценить связь гипоплазии носовой кости и хромосомных аномалий плода в предварительно проверенной выборке китайских беременных женщин.
Материалы и методы: В данном ретроспективном исследовании участвовали женщины, у плода которых была обнаружена гипоплазия носовой кости. Проведено кариотипирование плода и отслежены исходы беременности.Связь между гипоплазией носовой кости и аномальным кариотипом оценивалась стратифицированно по тому, наблюдались ли также другие мягкие ультразвуковые маркеры или структурные аномалии.
Результаты : Изначально было включено 56707 случаев одноплодной беременности. После исключения неквалифицированных случаев в анализ были включены в общей сложности 65 (65/56707, 1,15%) плодов с гипоплазией носовой кости, среди которых у 8 (8/65, 12,31%) были определены хромосомные аномалии.Гипоплазия носовой кости в сочетании с другими структурными аномалиями имела более высокий уровень аномальных кариотипов [66,67% (6/9) против 9,09% (2/22), точный критерий Фишера χ 2 = 8,256 , p = 0,004] по сравнению со случаями, связанными с другими мягкими маркерами УЗИ.
Заключение : Гипопластическая носовая кость, когда она связана со структурными аномалиями у плода, связана с хромосомными аномалиями.
Ключевые словагипоплазия носовой кости, аномалия кариотипа, УЗИ, пренатальный скрининг, синдром Дауна
Введение
Ультразвуковой скрининг на хромосомные аномалии плода — важный компонент пренатальной диагностики.Аномальные черты лица, такие как коллапс переносицы, обычно указывают на хромосомные аномалии плода. Существует ряд исследований, предполагающих, что гипоплазия носовой кости плода является индикатором синдрома Дауна с относительно высокой чувствительностью и специфичностью [1-4]. Сообщается, что положительное отношение правдоподобия аномалии носовой кости плода при скрининге на синдром Дауна составляло около 11,6-50,5 [2,5-7]. Однако большинство из вышеуказанных исследований проводилось в группах высокого риска. Несколько исследований было проведено на выборках, репрезентативных для населения в целом.В большинстве регионов Китая скрининг на структурные аномалии плода во втором триместре беременности стал обычным делом. Следовательно, можно включить наблюдение и измерение носовых костей плода в качестве рутинного обследования.
В этом исследовании мы стремились оценить связь между гипоплазией носовой кости плода и хромосомными аномалиями плода на выборке китайских беременных женщин.
Материалы и методы
Исследуемая популяция
Настоящее исследование проводилось в больнице акушерства и гинекологии Университета Фудань в Шанхае, Китай.Протокол нашего исследования был одобрен наблюдательным советом больницы, и от всех участников было получено устное информированное согласие. Мы включили всех беременных женщин, прошедших пренатальный скрининг, а также родивших или вызвавших роды в нашей больнице. В период с января 2012 года по декабрь 2015 года в нашей больнице было в общей сложности 58001 роды, в том числе 1015 близнецов и других многоплодных родов. Еще в 279 случаях беременность была прервана в середине или на позднем сроке без проведения ранее инвазивных диагностических процедур.Таким образом, мы включили в анализ 56707 случаев одноплодной беременности.
Ультрасонографические исследования
Подробные процедуры ультразвукового исследования были опубликованы ранее [8]. Вкратце, скрининг на синдром Дауна проводился в возрасте 15-18 недель беременности методом скрининга сывороточных маркеров. Женщины из группы высокого риска, включая женщин преклонного возраста матери (≥35 лет) или женщин, отнесенных к классу скрининговых тестов, были рекомендованы для проведения инвазивных пренатальных диагностических процедур.Ультразвуковое сканирование во втором триместре было выполнено на сроках 20-23 + шесть недель беременности с использованием системы GE Voluson E8 (GE Medical Systems, Милуоки, Висконсин, США), GE Voluson E6 (General Electric Medical System, Милуоки, Висконсин, США) или Система Philips iU 22 (Philips, США) с датчиками 2–5 МГц. Сертифицированные врачи-сонологи провели обследование в соответствии с рекомендациями Международного общества ультразвука в акушерстве и гинекологии (ISUOC) [9]. Ультразвуковые мягкие маркеры включали: отсутствие или гипоплазию носовой кости, увеличенную толщину воротной складки (≥6 мм), короткую бедренную или плечевую кость, вентрикуломегалию (≥10 мм), гиперэхогенность кишечника, кисту сосудистого сплетения, эхогенный внутрисердечный очаг, мягкую пиелоэктазию (≥5 мм), аберрантная правая подключичная артерия, отсутствие средней фаланги пятого пальца и короткой нижней челюсти.
Двумерные изображения головки плода в сагиттальной плоскости использовались для оценки длины носовой кости плода. Изображения были увеличены, чтобы включить нос, губы, верхнюю и нижнюю челюсть с углом приблизительно 45 или 135 градусов между лучом для озвучивания и осью носа, чтобы более четко обозначить края носовой кости (рис. 1). Были проведены три измерения длины носовой кости плода, и было зарегистрировано наибольшее значение. Измерения длины носовой кости менее 2.Короткими считались 5 th перцентилей [10], а также случаи с односторонним отсутствием носовой кости. Беременные женщины с подозрением на аномалию носовой кости плода были дополнительно обследованы старшими сонологами.
После подтверждения диагноза выполняли амниоцентез, количественную флуоресцентную полимеразную цепную реакцию и кариотипирование для выявления хромосомных аномалий. С января 2015 г. для оценки случаев с дополнительными факторами риска применялось генотипирование по однонуклеотидному полиморфизму (SNP) всего генома человека.Педиатры-неонатологи наблюдали общие ситуации и клинические признаки тех новорожденных, которым не проводились пренатальные инвазивные диагностические процедуры. Кроме того, учитывался семейный анамнез новорожденных.
Рисунок 1 . Ультразвуковое изображение носовой кости плода, показывающее нормальный профиль плода на сроке гестации 23 недели
Статистический анализ
Медиана с диапазоном была суммирована для непрерывных переменных, а частота или частота были рассчитаны для категориальных переменных.Различия между группами сравнивали с помощью критерия хи-квадрат или точного критерия Фишера, когда это было необходимо. Все анализы были выполнены с помощью SPSS 16.0 для Windows (SPSS Inc., Чикаго, Иллинойс, США). Все тесты значимости были двусторонними; p Значение менее 0,05 считалось статистически значимым.
Результаты
Из 56707 обследованных плодов у 73 выявлено аномальное развитие носовой кости при ультразвуковом обследовании во втором триместре. Из этих 73 случаев у трех было прерывание беременности из-за множественных структурных аномалий и генетический амниоцентез не был проведен, три были подтверждены как ошибки измерения старшими сонологами при дальнейшей оценке, один претерпел прерывание беременности и не тестировал кариотип, и один был один из близнецов.Таким образом, в окончательные анализы были включены 65 случаев гипоплазии носовой кости. Распространенность гипоплазии носовой кости в нашем исследовании составила 1,15% (65/56 707).
Средний возраст матери составлял 30 (диапазон: 24-43) лет из 65 беременных женщин с гипоплазией носовой кости плода, а средняя гестационная неделя на момент постановки диагноза составляла 22,4 (диапазон: 18,2-23,7) недели. Из этих 65 беременных 50 прошли генетический амниоцентез (76,92%, 50/65). В тех 15 случаях, в которых не проводился амниоцентез, во время послеродового обследования не наблюдалось никаких признаков синдрома Дауна, и поэтому они считались нормальными.Всего было диагностировано 8 случаев (12,31%, 8/65) с хромосомными аномалиями, включая 5 случаев трисомии-21 (62,50%), одну трисомию-18 (12,50%), один синдром Клайнфельтера (47, XXY). (12,50%) и один случай микроделеций (в 4p) (12,50%) (таблица 1 и рисунок 2).
Таблица 1 . Сводка случаев выявления хромосомных аномалий с помощью генетического амниоцентеза (n = 24)
Номер дела | Возраст матери (Год) | Срок беременности (неделя) | Ультразвуковой маркер носовой кости | Другие ультразвуковые маркеры | Эмбриональный кариотип |
1 | 34 | 22.3 | Длина носовой кости = 3,9 мм | Бедро короткое, окружность головы мала | Трисомия-21 |
2 | 32 | 23,5 | Длина носовой кости = 4.1 мм | Увеличенная задняя ямка | Трисомия-21 |
3 | 32 | 20,4 | Длина носовой кости = 3,4 мм | Короткое бедро, череп в форме клубники, отсутствие прозрачной перегородки, двусторонняя киста сосудистого сплетения, короткая нижняя челюсть, большой дефект межжелудочковой перегородки, двусторонние перекрывающие пальцы | Трисомия-18 |
4 | 27 | 22.3 | Длина носовой кости = 3,8 мм | Малый мозжечок | Синдром Клайнфельтера (47, XXY) |
5 | 38 | 22,6 | Длина носовой кости = 3.9 мм | Задержка роста плода, возможный трахеоэзофагеальный свищ, сложный врожденный порок сердца | Микроделеция (arr4p16.3 p16.1 × 1) |
6 | 38 | 22,6 | Длина носовой кости = 3.9 мм | Возможна трахеопищеводная фистула | Трисомия-21 |
7 | 42 | 23,1 | Длина носовой кости = 3,4 мм | Тетралогия Фалло, отсутствие мозолистого тела, увеличенная толщина затылочной складки | Трисомия-21 |
8 | 43 | 23.6 | Длина носовой кости = 2,6 мм | Стеноз или атрезия двенадцатиперстной кишки, гидрамнион | Трисомия-21 |
Рисунок 2 . Характеристика 65 случаев гипоплазии носовой кости
Среди этих 65 случаев гипоплазии носовой кости 34 были изолированными случаями гипоплазии носовой кости, 22 имели другие мягкие ультразвуковые маркеры и девять случаев имели дополнительные структурные аномалии (Таблица 2).Кариотип был нормальным в 34 случаях изолированной гипоплазии носовой кости. Не было различий в частоте хромосомных аномалий между группой изолированной гипоплазии носовой кости плода и гипоплазией носовой кости с другой группой мягких ультразвуковых маркеров [0% (0/34) против 9,09% (2/22), χ 2 = 1,109 , p = 0,292] (таблица 2). Более высокая частота аномального кариотипа [66,67% (6/9) против 9,09% (2/22), точный критерий Фишера χ 2 = 8,256 , p = 0,004] наблюдалась среди плодов с гипоплазией носовой кости. обнаружены в связи со структурными аномалиями (Таблица 2).
Таблица 2 . Количество и частота хромосомных аномалий, связанных с аномалией носовой кости (АНБ)
Тип хромосомных отклонений | Гипоплазия NB (n = 65) | ||
Изолированный hNB (n = 34) | hNB + другой маркер (n = 22) | чНБ + структурные | |
Трисомия-21 (n,%) | 0 (0%) | 2 (9.09%) | 3 (33,33%) |
Трисомия-18 (n,%) | 0 (0%) | 0 (0%) | 1 (11,11%) |
47, XXY (n,%) | 0 (0%) | 0 (0%) | 1 (11.11%) |
Микроделеции (n,%) | 0 (0%) | 0 (0%) | 1 (11,11%) |
Всего отклонений (n,%) | 0 (0%) | 2 (9.09%) | 6 (66,67%) |
Нормальный / Предполагаемый нормальный (n,%) | 34 (100%) | 20 (90,91%) | 3 (33,33%) |
hNB: Гипопластическая носовая кость
На рис. 3 показаны измерения костей носа при хромосомных аномалиях в течение гестационного возраста.
Рисунок 3 . Измерения носовой кости при хромосомных аномалиях в гестационном возрасте
Обсуждение
Предполагается, что гипоплазия носовой кости может быть вызвана гипоплазией носовой кости или замедленным окостенением. Исследования показали, что нормальные диапазоны длины носовой кости плода во втором триместре значительно различаются среди разных этнических групп [11]. Сонек, и др. . [12], используя определение гипоплазии носа, когда длина носовой кости меньше 3 мм на 16 и 4 неделях.5 мм через 20 недель после 2,5 -го перцентилей и 5 -го перцентилей во втором триместре достаточно согласованы во всех исследованиях, сообщалось, что частота отсутствия или гипоплазии носовой кости плода составляла 3,66% у беременных в возрасте 15-24 лет недель беременности, а частота аномалий носовой кости среди случаев синдрома Дауна составляла 60%. В нашем исследовании с использованием 2,5 th перцентилей частота гипоплазии носовой кости плода составила всего 1,15%, что ниже, чем в других исследованиях (4.34% -43,48%) [13-15], возможно, потому, что текущее исследование проводилось на предварительно отобранной выборке с более низким риском, чем в общей популяции, в то время как в других исследованиях сообщалось о результатах в группах высокого риска. Это несоответствие также может быть связано с этническими различиями. В нашем исследовании могут быть различия наблюдателей. Точная длина носовой кости плода должна быть измерена, если наблюдатель заподозрил гипоплазию носовой кости. Таким образом, мы не можем исключить возможность субъективных факторов наблюдателя при определении короткой носовой кости плода; и вполне вероятно, что некоторые плоды с небольшой укороченной носовой костью или близкими к пороговому значению могут быть пропущены.Чтобы исправить этот недостаток, мы планируем проспективное исследование, в котором будет измерена точная длина каждой носовой кости плода, чтобы установить диапазон нормальной длины носовой кости у плода во втором триместре в нашем регионе. Тем не менее, наш протокол исследования строго следует рекомендациям ISUOC, а сонологи прошли тщательную подготовку. Было получено и сохранено стандартное изображение каждой носовой кости плода, каждые три месяца старший синолог (Yingliu Yan) случайным образом выбирал 20-30 изображений каждого сонолога для просмотра с целью контроля качества.Кроме того, каждый случай аномального развития носовой кости у плода, обнаруженный во время ультразвукового исследования во втором триместре, будет дополнительно изучен старшими синологами для обеспечения точности окончательного диагноза аномального развития носовой кости у плода.
Настоящее исследование не выявило хромосомных аномалий у плодов с изолированным гипопластическим развитием носовой кости; хотя присутствовали дополнительные мягкие ультразвуковые маркеры, частота обнаружения составила 9,09% (2/22). Когда гипоплазия носовой кости была представлена вместе со структурными аномалиями, частота обнаружения увеличилась до 66.67% (6/9). Таким образом, хотя прогноз изолированной гипоплазированной носовой кости плода был относительно хорошим, подробное морфологическое сканирование плода по-прежнему необходимо, когда гипопластическая носовая кость плода выявляется при ультразвуковом скрининге во втором триместре.
Аномальное развитие носовых костей плода может быть связано с множественными хромосомными аномалиями [16-18]. Наиболее частой хромосомной аномалией плода, обнаруженной в текущем исследовании, был синдром Дауна (62,5%, 5/8), другими хромосомными аномалиями были трисомия-18 (3 случая), 47, XXY (1 случай) и микроделеция (1 случай). ).Полногеномное SNP-генотипирование человека обычно применялось для амниоцентеза в нашей больнице всего около двух лет назад, и возможно, что была недооценка хромосомных микроделеций или микродупликаций. В настоящее время наша больница рекомендовала секвенирование генов новорожденных с разрушенной переносицей, и долгосрочное наблюдение за состоянием роста и развития этих детей также очень важно.
Это ретроспективное исследование не измеряло длину носовой кости у всех плодов, поэтому мы не можем исключить возможность ложноотрицательных случаев, которые могут повлиять на наши результаты.Кроме того, кариотипирование не могло быть выполнено на 8 плодах с аномалией носовой кости плода по разным причинам, что также может повлиять на результаты нашего исследования.
В заключение, гипоплазия носовой кости у плода в сочетании со структурными аномалиями сильно связана с хромосомными аномалиями, в то время как изолированная гипоплазия носовой кости — нет. Желательно провести детальную пренатальную диагностику, чтобы исключить аномальный кариотип при обнаружении гипоплазии носовой кости.
Конфликт интересов
Авторы заявили об отсутствии конфликта интересов в связи с данной статьей.
Список литературы
- Морено-Сид М., Рубио-Лоренте А., Родригес М.Дж., Буэно-Пачеко Г., Тениас Дж. М. и др. (2014) Систематический обзор и метаанализ эффективности оценки носовой кости во втором триместре беременности при выявлении плодов с синдромом Дауна. Ультразвуковой акушерский гинекол 43: 247-53.
- Agathokleous M, Chaveeva P, Poon LC, Kosinski P, Nicolaides KH (2013) Мета-анализ маркеров второго триместра для трисомии 21. Ультразвуковой акушерский гинеколь 41: 247-261.
- Shanks A, Odibo A (2010) Носовая кость в пренатальном скрининге трисомии 21. Obstet Gynecol Surv 65: 46-52.
- Дрисколл Д.А., Гросс С. (2009) Клиническая практика. Пренатальный скрининг на анеуплоидию. N Engl J Med 360: 2556-2562.
- Духовный С., Уилкинс-Хауг Л., Шипп Т.Д., Бенсон С.Б., Каймал А.Дж. и др. (2013) Отсутствие носовой кости плода: что это значит для эуплоидного плода? J Ultrasound Med 32: 2131-2134.
- Kagan KO, Cicero S, Staboulidou I, Wright D, Nicolaides KH (2009) Носовая кость плода в скрининге на трисомии 21, 18 и 13 и синдром Тернера на 11-13 неделе беременности. Ультразвуковой акушерский гинеколь 33: 259-264. [Crossref]
- Stressig R, Kozlowski P, Froehlich S, Siegmann HJ, Hammer R и др. (2011) Оценка венозного протока, трикуспидального кровотока и носовой кости во втором триместре скрининга на трисомию 21. Ультразвуковой акушерский гинекол 37: 444-449.
- Du Y, Ren Y, Yan Y, Cao L (2017) Отсутствие носовой кости плода во втором триместре и риск аномального кариотипа в предварительно проверенной популяции китайских женщин. Acta Obstetricia et Gynecologica Scandinavica (AOGS). [Crossref]
- Международное общество ультразвука в акушерстве и гинекологии (2016) Скрининговое обследование сердца плода: рекомендации по выполнению «основного» и «расширенного базового» сканирования сердца. Ультразвуковой акушерский гинеколь 27: 107-113.
- Hung JH, Fu CY, Chen CY, Chao KC, Hung J (2008) Длина носовой кости плода и синдром Дауна во втором триместре у населения Китая. J Obstet Gynaecol Res 34: 518-523.
- Папасозомену П., Афанасиадис А.П., Зафракас М., Пантерис Э., Луфопулос А. и др. (2016) Длина носовой кости плода во втором триместре: сравнение между группами населения разного этнического происхождения. J Perinat Med 44: 229-235.
- Sonek JD, Cicero S, Neiger R, Nicolaides KH (2006) Оценка носовой кости при пренатальном скрининге на трисомию 21. Am J Obstet Gynecol 195: 1219-1230.
- Cusick W, Shevell T, Duchan LS, Lupinacci CA, Terranova J, et al. (2007) Коэффициенты вероятности трисомии 21 плода на основе длины носовой кости во втором триместре: как лучше всего определить гипоплазию? Ультразвуковой акушерский гинеколь 30: 271-274.
- Gianferrari EA, Бенн PA, Dries L, Brault K, Egan JF и др. (2007) Отсутствие или укороченная длина носовой кости и выявление синдрома Дауна у плодов во втором триместре. Obstet Gynecol 109: 371-375. [Crossref]
- Persico N, Borenstein M, Molina F, Azumendi G, Nicolaides KH (2008) Толщина преназальной полости у плодов с трисомией 21 на 16-24 неделе беременности. Ультразвуковой акушерский гинеколь 32: 751-754.
- Kagan KO, Sonek J, Berg X, Berg C, Mallmann M и др.(2015) Лицевые маркеры у плодов во втором и третьем триместре с трисомией 18 или 13, триплоидией или синдромом Тернера. Ультразвуковой акушерский гинеколь 46: 60-65.
- Ting YH, Lao TT, Lau TK, Chung MK, Leung TY (2011) Изолированная отсутствующая или гипоплазированная носовая кость у плода во втором триместре: необходим ли амниоцентез? J Matern Fetal Neonatal Med 24: 555-558. [Crossref]
- Ян X, Хан Дж, Чжэнь Л., Пан М., Ли Д. и др.(2015) Связь между отсутствием или гипоплазией носовой кости плода и хромосомными аномалиями: анализ 187 случаев. Чин Дж. Перинат Мед 18: 339-342.
Измерение длины носовой кости в середине второго триместра у населения Северной Индии
ВВЕДЕНИЕ
Носовая кость является незаменимым параметром при ультразвуковом исследовании второго триместра. Размеры носовой кости зависят от расы и этнической принадлежности. Большинство критериев и нормограммы были установлены в зависимости от расы и происхождения.До настоящего времени не было установленных критериев для измерения носовой кости во втором триместре у населения Северной Индии, которое составляет 199 миллионов человек. [1]
Отсутствие или гипоплазия носовой кости плода у детей с синдромом Дауна может быть обнаружено с помощью сонографии в первом и втором триместре. [2] Вдавленная носовая кость и короткая шея с увеличенной унциальной толщиной — некоторые общие черты, обнаруживаемые у новорожденных во время ультразвукового исследования и после родов. [3] Значения длины носовой кости здорового плода (NBL) установлены в популяциях европеоидной, африканской, американской и южноамериканской национальностей. [4] Таким образом, этническая принадлежность может влиять на NBL плода. Это исследование было направлено на определение референсного диапазона для NBL во втором триместре у плодов в популяции Северной Индии и сравнение наших результатов с результатами NBL, сообщенными в других популяциях.
МАТЕРИАЛЫ И МЕТОДЫ
Это ретроспективное исследование, проведенное на беременных женщинах из Северной Индии в возрасте от 14 до 22 недель беременности, проведенное в Медицинском колледже и больнице Era’s Lucknow в Лакхнау с 2014 по 2018 год.В нашем исследовании было задействовано 2060 женщин из Северной Индии, прошедших ультразвуковое исследование. Было получено информированное согласие и одобрение этического комитета. Все пациенты были зарегистрированы в соответствии с Законом Индии 1994 года о PC-PNDT. Критериями исключения были аномальные кариотипы, аномалии плода, гибель плода in utero , отсутствие носовой кости и структурные аномалии.
Измерение NBL плода было выполнено методом двойного оператора со средне-сагиттальным обзором головы плода для идентификации носовой кости, губ, верхней и нижней челюсти под углом от 45 ° до 135 градусов к ультразвуковому лучу. после Sonek et al. метод [Рисунок 1]. [5] Три изображения были получены для каждого пациента, и для каждого пациента было выполнено одно измерение на изображение. Параметры роста плода (диаметр бипариет, окружность головы, окружность живота и длина бедренной кости) оценивались для каждого плода. В каждом случае измерения плода проводились с помощью ультразвука (Voluson P9, GE Health Care, Вена, Австрия). После сбора данных был проведен статистический анализ. Для контрольных недель беременности были рассчитаны 5 th и 50 th перцентилей для 2060 набранных беременных женщин.
Рисунок 1: Сагиттальное ультразвуковое изображение внутриутробного плода гестационного возраста 16 недель, 3 дня, показывающее метод измерения носовой кости плода (стрелка), как описано Sonek et al. [5]
Экспорт в PPT
РЕЗУЛЬТАТЫ
Скорость роста носовой кости плода в течение разных недель беременности описывается уравнением, где NBL = 0,365 × гестационный возраст (GA) + 2,5885, с оценкой соответствия 2 = 0.97, P <0,001. Медиана NBL увеличилась с GA с 2,9 мм на 14 неделе до 5,8 мм на 22 неделе в линейной зависимости. Среднее значение NBL составило 4,63 мм, а общее стандартное отклонение - 0,925. 5 -й и 50 -й перцентилей NBL для каждого GA показаны в таблице 1. 5 -й перцентиль означают гипоплазию / аплазию носа. NBL были ближе к таковым в южноиндийской популяции, но наши результаты отличались от результатов, найденных в китайской и японской популяциях, как показано в таблице 2. [6-8] Было обнаружено, что разница в средних значениях статистически значима между населением Северной Индии и населением Китая ( P <0,001). Значения среднего и стандартного отклонения для японского населения недоступны. Процентиль 50 th NBL в нашем северо-индийском населении также был подобен таковому для южноиндийского населения, как показано в таблице 3. Линейная модель была предпочтительнее для нахождения взаимосвязи между средним NBL и GA, как показано на диаграмме разброса Фигура 2.
Таблица 1: Процентиль NBL для каждого GA.
| GA (недели) | NBL (мм) по процентилю | ||||||
|---|---|---|---|---|---|---|---|
| 5 чт | 10 чт | 25 чт | 50 чт | 75 чт | 90 чт | 95 чт | |
| 14 | 2,700 | 2,700 | 2.800 | 2,900 | 3.000 | 3.200 | 3.200 |
| 15 | 3.000 | 3.000 | 3,100 | 3.200 | 3,300 | 3,400 | 3,500 |
| 16 | 3,155 | 3.200 | 3,300 | 3,500 | 3.600 | 3.600 | 3.600 |
| 17 | 4.000 | 4.000 | 4.100 | 4.200 | 4,400 | 4.500 | 4,600 |
| 18 | 4,400 | 4.500 | 4.500 | 4,700 | 4,800 | 4,900 | 5.000 |
| 19 | 4,600 | 4,700 | 4,800 | 4,900 | 5,100 | 5.200 | 5,300 |
| 20 | 4,900 | 4,900 | 5.000 | 5,100 | 5.200 | 5,300 | 5,400 |
| 21 | 5,100 | 5,100 | 5.200 | 5,300 | 5,500 | 5,600 | 5,600 |
| 22 | 5,400 | 5,600 | 5,700 | 5,800 | 5,925 | 6,100 | 6,100 |
Таблица 2: Сравнение NBL с населением Японии и Китая.
| GA (недели) | 50 th процентиль NBL (мм) | ||
|---|---|---|---|
| Население Японии | Китайское население | Население Северной Индии | |
| Kanagawa et al. [7] | Chen et al. [6] | Текущее исследование | |
| 14 | ND | ND | 2,9 |
| 15 | 3.2 | 3,5 | 3,2 |
| 16 | 3,5 | 4,1 | 3,5 |
| 17 | 4,5 | 4,6 | 4,2 |
| 18 | 4,9 | 5 | 4,7 |
| 19 | 5,2 | 5,6 | 4,9 |
| 20 | 5,8 | 5,8 | 5,1 |
| 21 | 5.7 | 6,2 | 5,3 |
| 22 | 6,6 | 6,7 | 5,8 |
Таблица 3: Сравнение NBL с населением Южной Индии.
| GA (недели) | 50 th процентиль NBL (мм) | |
|---|---|---|
| Население Южной Индии | Население Северной Индии | |
| Нараяни и Радхакришнан [6] | Текущее исследование | |
| 14 | ND | 2.9 |
| 15 | ND | 3,2 |
| 16 | 3,3 | 3,5 |
| 17 | 3,7 | 4,2 |
| 18 | 4,2 | 4,5 |
| 19 | 4,6 | 4,8 |
| 20 | 4,9 | 5,0 |
| 21 | 5,3 | 5,2 |
| 22 | 5.7 | 5,8 |
Рисунок 2: График разброса, показывающий взаимосвязь между средней длиной носовой кости плода и гестационным возрастом плода (14–22 недели) в нашем исследовании.
Экспорт в PPT
ОБСУЖДЕНИЕ
Связь гипопластической или отсутствующей носовой кости с различными врожденными аномалиями делает ее незаменимым параметром УЗИ во втором триместре. Размеры носовой кости зависят от расы и этнической принадлежности.
В отличие от Нараяни и Радхакришнана, NBL на 16 и 22 неделе в нашем исследовании составлял 3,5 мм и 5,8 мм соответственно, что было выше по сравнению с ними.
В предыдущих исследованиях изолированное обнаружение отсутствующей / гипопластической носовой кости было связано с хромосомным заболеванием в 10–12% случаев. Ультразвуковые аномалии были отмечены в 41,4% случаев отсутствия / гипоплазии носовой кости, а аномалии хромосом — в 28,5% случаев, связанных с биохимическими исследованиями высокого риска. [3] Эти уровни выявления, вероятно, были аналогичны показателям биохимических скрининговых тестов сыворотки матери во втором триместре. [8]
ВЫВОДЫ
NBL — объективное измерение в клинической практике. NBL у плодов Северной Индии на сроке от 14 до 26 недель беременности имеет линейную зависимость от недели беременности. Наше исследование подтвердило значительные различия в 50 — процентилях NBL между китайским и японским населением и нашим северным индийским населением, и мы обнаружили тесную взаимосвязь с тонкими различиями между северным и южным индийским населением.
Длина носовой кости у эуплоидных плодов на 16-24 неделе беременности по данным трехмерного ультразвукового исследования — Министерство здравоохранения Италии
@article {68047297e628437e9e26688c7c0c43cb,
title = «Длина носовой кости у эуплоидных плодов в 16-24 недели» беременность с помощью трехмерного ультразвука «,
abstract =» Цель Установить нормальный диапазон длины носовой кости на 16-24 неделе беременности с помощью трехмерного (3D) ультразвука и исследовать влияние отклонений от точного срединно-сагиттальная плоскость при измерении длины носовой кости.Методы. Мы получили трехмерные объемы профиля плода 135 нормальных плодов на сроке гестации 16-24 недель. Мультипланарный режим использовался для получения точной срединно-сагиттальной плоскости и получения парасагиттального и косого изображений лица плода. Длину носовой кости измеряли в каждой плоскости и исследовали сонографические ориентиры каждого вида профиля. Результаты Длина носовой кости увеличивалась с возрастом гестации со среднего значения 4,1 мм на 16 неделе до 7,1 мм на 24 неделе. Была тенденция занижать длину носовой кости, когда измерения проводились в парасагиттальной плоскости, и завышать измерения, когда они производились в наклонной проекции, по сравнению с точной среднесагиттальной плоскостью.Средняя разница в длине носовой кости от длины в срединно-сагиттальной плоскости составила 0,42 и 0,63 мм для парасагиттальных измерений на расстоянии 1 и 2 мм соответственно от средней линии, -0,08 и -0,51 мм для косых измерений под углом 10 ° и 20 °. вращение по оси z и -0,69 мм для поворота на 20 ° по оси z и 10 ° по оси y. Сошниковая кость была единственным эхографическим ориентиром, определяющим точную срединно-сагиттальную плоскость лица, которая не была видна в парасагиттальной и косой плоскостях. Выводы. Парасагиттальная и наклонная плоскости сканирования могут давать разные степени недооценки или переоценки длины носовой кости по сравнению с измерениями, систематически проводимыми в точной срединно-сагиттальной плоскости.Включение сошниковой кости в определение точной срединно-сагиттальной плоскости лица может улучшить воспроизводимость измерений длины носовой кости. «,
keywords =» 3D УЗИ, Среднесагиттальная плоскость, Носовая кость, Вомер » ,
author = «N. Персико, Ф. Молина, М. Боренштейн, Г. Азуменди и Николаидес, {К. H.} «,
год =» 2010 «,
месяц = сен,
doi =» 10.1002 / uog.7745 «,
language =» English «,
volume =» 36 «,
страниц = «285-290»,
journal = «Ультразвук в акушерстве и гинекологии»,
issn = «0960-7692»,
publisher = «John Wiley and Sons Ltd»,
number = «3»,
}
% PDF-1.6 % 1 0 obj > endobj 5 0 obj > endobj 2 0 obj > / Шрифт> >> / Поля [] >> endobj 3 0 obj > транслировать 2017-02-01T12: 10: 48 + 01: 002017-02-01T12: 10: 48 + 01: 002017-02-01T12: 10: 48 + 01: 00 Приложение Adobe InDesign CC 2014 (Macintosh) / pdfuuid: 2252d59c-75e7 -4869-883a-49e953bda8d1uuid: 3ccff9e4-0435-4eaf-a2bf-4c160500da2a Adobe PDF Library 11.0 конечный поток endobj 4 0 obj > endobj 6 0 obj > endobj 7 0 объект > endobj 8 0 объект > endobj 9 0 объект > endobj 10 0 obj > endobj 11 0 объект > / XObject> >> / Аннотации [29 0 R 30 0 R] / Родитель 9 0 R / MediaBox [0 0 595 842] >> endobj 12 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 13 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 14 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 15 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC / ImageI] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 16 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 17 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 18 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 19 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 20 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 21 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text / ImageC] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 22 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 23 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 24 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] >> / Повернуть 0 / TrimBox [42.2756 43.1457 524.041 723.078] / Тип / Страница >> endobj 25 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [42.@ 7J / I | r * (~ T% UP -K ~ f%)> bP & D.s ٰ. Gf`Wvd? FM _] \ XIM? ۸iV 荍 ۙ eX & u͑k51- ۗ {D / cd «թ +}» behKhGзdqX $ » gD $ z2ӢoH \ = 3, V) _H՜. V # 3 & FXh5mkH
НАСАЛЬНАЯ ШИРИНА
Красота, особенно когда дело доходит до носа, заключается в пропорциях и балансе. В идеале красивый нос составляет примерно 1/5 ширины. В общем, ширина всего носа (ширина ноздри) не должна быть шире, чем расстояние между глазами. Другими словами, ноздри должны располагаться между воображаемыми линиями, проведенными изнутри каждого глаза.Ширина переносицы («спинки»), в свою очередь, должна составлять около 80% ширины ноздрей.
На ширину спинки влияет ширина носовых костей. Ширина ноздрей обсуждается в отдельном разделе сайта. Щелкните здесь, чтобы узнать об изменениях ширины ноздри.
НАЗАЛЬНАЯ ШИРИНА
Нос представляет собой сложную трехмерную структуру. Изменения в одной части носа изменят внешний вид других частей носа.Например, если нужно уменьшить шишку на носу, ее можно уменьшить с помощью техники, называемой сокращением компонентов спинки. Когда спинка сокращается, она создает более прямой профиль. Однако, если смотреть на нос спереди, он будет казаться шире, так как шишка на носу была плоской.
Это создаст деформированный вид носа, если его не исправить. Чтобы исправить приплюснутый вид носа при виде спереди, необходимо сдвинуть носовые кости ближе друг к другу.Сдвиг носовых костей вместе объединяет все структуры носа и приводит к сужению носа на ширину. Это возвращает носу сбалансированный и пропорциональный вид.
При перемещении костей носа ближе друг к другу делают контролируемые переломы костей носа. Этот метод называется остеотомией («остео» = кость, «отомия» = открытие). После завершения остеотомия позволяет переместить кости носа. Затем кости заживают на месте.
Перемещение костей носа для восстановления правильной формы носа имеет важное значение для большинства пациентов. Обычно это необходимо из-за трехмерной сложности носа. Чтобы узнать больше, нажмите на видео ниже, чтобы увидеть, как доктор Диас выполняет остеотомию для уменьшения ширины носа.


 Но меня такое заключение не устраивает, я хочу точно знать, болен или здоров мой ребенок, тем более планируем с мужем второго ребенка, и я должна знать, требуется ли мне дородовая диагностика. Какое исследование можно пройти для полного исключения этого диагноза? Я знаю, что в Москве делают полную диагностику гена CFTR, стоит дорого, но я готова его сделать, если это прояснит нашу ситуацию. И куда еще в Челябинске я могу обратиться за консультацией по данному заболеванию, генетик по месту жительства меня не устраивает как специалист. igma
Но меня такое заключение не устраивает, я хочу точно знать, болен или здоров мой ребенок, тем более планируем с мужем второго ребенка, и я должна знать, требуется ли мне дородовая диагностика. Какое исследование можно пройти для полного исключения этого диагноза? Я знаю, что в Москве делают полную диагностику гена CFTR, стоит дорого, но я готова его сделать, если это прояснит нашу ситуацию. И куда еще в Челябинске я могу обратиться за консультацией по данному заболеванию, генетик по месту жительства меня не устраивает как специалист. igma
 У меня с мужем есть здоровый совместный ребенок — дочь 18 лет. По медицинским показаниями иду по программе ЭКО. Врач назначил консультацию генетика и анализы генетические. Зачем мне нужна консультация генетика, если у меня муж тот же? Светлана
У меня с мужем есть здоровый совместный ребенок — дочь 18 лет. По медицинским показаниями иду по программе ЭКО. Врач назначил консультацию генетика и анализы генетические. Зачем мне нужна консультация генетика, если у меня муж тот же? Светлана
 Андрей
Андрей
 Какие могут быть отклонения у плода при таких диагностических показателях? Что нужно предпринять? Спасибо. юлия
Какие могут быть отклонения у плода при таких диагностических показателях? Что нужно предпринять? Спасибо. юлия
 Спасибо. марина
Спасибо. марина
 Татьяна
Татьяна
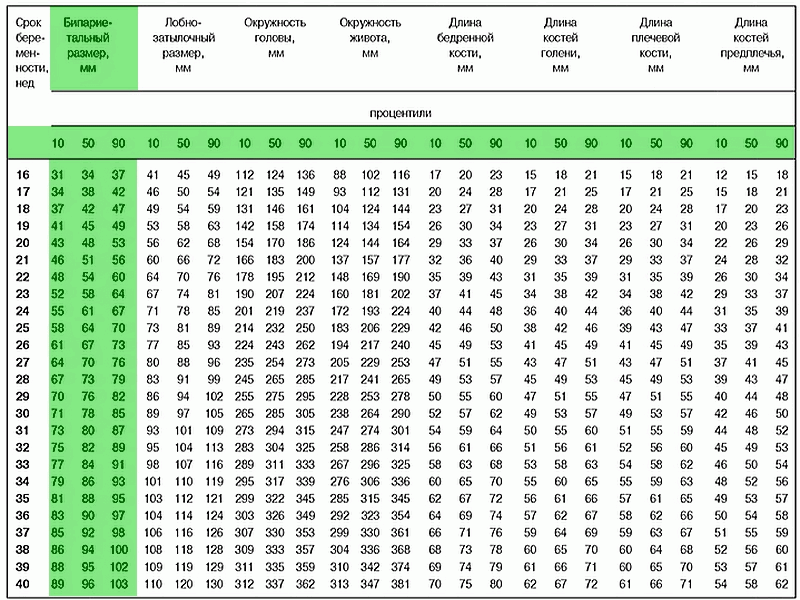 Вероятность рождения детей с генетическими отклонениями от отца с такой инверсией не повышена. Ну а остальные вопросы — к репродуктологу, андрологу.
Вероятность рождения детей с генетическими отклонениями от отца с такой инверсией не повышена. Ну а остальные вопросы — к репродуктологу, андрологу. F5 — Коагуляционный фактор (Лейденская мутация) — Arg506GIn — G/G — Нормальная гомозигота SERPINE (PAI) 1 — Ингибитор активатора тканевого плазминогена 1 типа — -675 5G/4G — 4G/4G — Мутантная гомозигота. MTHER — Метилентетрагидрофолатредуктаза — Ala222Val(C677T) — C/C — Нормальная гомозигота. MTRR — Метионинсинтазаредуктаза — lle22Met(66a-g) — G/G — Мутантная гомозигота MTR — Метионинсинтаза — Asp919Gly — A/G — ГетерозиготаITGB3(GPIIIA) — Рецептор тромбоцитарного гликопротеина IIIa — Leu33Pro — T/T — Нормальная гомозигота ACE — Инсерция/делеция Alu-элемента в гене ангиотензинпревращающего фермента — Alu Ins/Del I>D — Ins/Ins — Нормальная гомозигота GSTP1 — Глутатион S-трансферазы Пи1 — I105V(A/G) — A/G — Гетерозигота GSTP1 — Глутатион-S-трансферазы Пи1 — A114V(C/T) — C/C — Нормальная гомозигота TNF — Фактора некроза опухоли альфа — G-308A — G/G — Нормальная гомозигота AGT-1 — Ангиотензиногена 1 — Thr174Met — C/T — Гетерозигота AGT-2 — Ангиотензиногена-2 — Met235Thr — C/T — Гетерозигота.
F5 — Коагуляционный фактор (Лейденская мутация) — Arg506GIn — G/G — Нормальная гомозигота SERPINE (PAI) 1 — Ингибитор активатора тканевого плазминогена 1 типа — -675 5G/4G — 4G/4G — Мутантная гомозигота. MTHER — Метилентетрагидрофолатредуктаза — Ala222Val(C677T) — C/C — Нормальная гомозигота. MTRR — Метионинсинтазаредуктаза — lle22Met(66a-g) — G/G — Мутантная гомозигота MTR — Метионинсинтаза — Asp919Gly — A/G — ГетерозиготаITGB3(GPIIIA) — Рецептор тромбоцитарного гликопротеина IIIa — Leu33Pro — T/T — Нормальная гомозигота ACE — Инсерция/делеция Alu-элемента в гене ангиотензинпревращающего фермента — Alu Ins/Del I>D — Ins/Ins — Нормальная гомозигота GSTP1 — Глутатион S-трансферазы Пи1 — I105V(A/G) — A/G — Гетерозигота GSTP1 — Глутатион-S-трансферазы Пи1 — A114V(C/T) — C/C — Нормальная гомозигота TNF — Фактора некроза опухоли альфа — G-308A — G/G — Нормальная гомозигота AGT-1 — Ангиотензиногена 1 — Thr174Met — C/T — Гетерозигота AGT-2 — Ангиотензиногена-2 — Met235Thr — C/T — Гетерозигота. Спасибо большое, извините, что так длинно. Светлана
Спасибо большое, извините, что так длинно. Светлана
 Несколько снижен уровень РАРР-А, необходим компьютерный расчет генетического риска.
Несколько снижен уровень РАРР-А, необходим компьютерный расчет генетического риска. 428 МоМ. Протеин-А плазмы, ассоциированный с беременностью (РАРР-А,ПАПП) — 1.7256 МоМ. Что все является нормой. Второй пренатальный скрининг делала в 16 нед. бер. Результаты были следующими: Альфа фетопротеин (РАРР) – 1.31 МоМ. ?-ХГЧ– 0.84 МоМ. Что все является нормой. Генетик сказал, что все входит в норму. На первом УЗИ 11-12 недель, абсолютная норма всех показателей. Длина носовой кости – 2.8мм. БПР – 18 мм, КТР – 49мм, воротниковое пространство – 1.2 мм. На втором УЗИ 20-21 недель. БПР – 50, ЛПР – норма, носовая кость – 5.9мм. Все остальное тоже в норме: органы плода, пуповина, плацента, матка, количество околоплодных вод, все это в норме. Делали третье УЗИ в 26 недель и четвертое в 30 недель, все параметры в норме, даже приводить уже не буду. К примеру, носовая кость в 26 недель была 8 мм, носовая кость в 30 недель 8,5мм. Но на этом третьем и четвертом УЗИ, врач написал следующее: Лоханки расширены до 3 мм, тонкий кишечник, и легкие повышенной эхогенности. Причем, кроме этого, все в норме.
428 МоМ. Протеин-А плазмы, ассоциированный с беременностью (РАРР-А,ПАПП) — 1.7256 МоМ. Что все является нормой. Второй пренатальный скрининг делала в 16 нед. бер. Результаты были следующими: Альфа фетопротеин (РАРР) – 1.31 МоМ. ?-ХГЧ– 0.84 МоМ. Что все является нормой. Генетик сказал, что все входит в норму. На первом УЗИ 11-12 недель, абсолютная норма всех показателей. Длина носовой кости – 2.8мм. БПР – 18 мм, КТР – 49мм, воротниковое пространство – 1.2 мм. На втором УЗИ 20-21 недель. БПР – 50, ЛПР – норма, носовая кость – 5.9мм. Все остальное тоже в норме: органы плода, пуповина, плацента, матка, количество околоплодных вод, все это в норме. Делали третье УЗИ в 26 недель и четвертое в 30 недель, все параметры в норме, даже приводить уже не буду. К примеру, носовая кость в 26 недель была 8 мм, носовая кость в 30 недель 8,5мм. Но на этом третьем и четвертом УЗИ, врач написал следующее: Лоханки расширены до 3 мм, тонкий кишечник, и легкие повышенной эхогенности. Причем, кроме этого, все в норме. Но почитав в интернете, такого начиталась. Может, действительно все в норме и нет поводов для беспокойства? Помогите разобраться в этой ситуации. И какие ваши дальнейшие советы/рекомендации? Есть поводы для беспокойства? Заранее огромное спасибо. Наташа
Но почитав в интернете, такого начиталась. Может, действительно все в норме и нет поводов для беспокойства? Помогите разобраться в этой ситуации. И какие ваши дальнейшие советы/рекомендации? Есть поводы для беспокойства? Заранее огромное спасибо. Наташа
 Ольга
Ольга
 10.2013
10.2013 Плюс ко всему выявили правостороннее расположение сердца, пневмонию после ИВЛ, отсутствие двух позвонков и наличие двух мочеточников с одной стороны, причем один из них был запаянный. У мужа от первого брака здоровый ребенок (17 лет) мальчик, у меня оперированный ДТЗ, принимала во время беременности Л-тироксин 175мкг, и до беременности. Гормоны контролировались, были в норме. В итоге ребенок наш умер 4 октября. Что могло быть причинами стольких ВПР, может ли это быть от л-тироксина, все другие анализы, сдаваемые во время беременности, были в норме, и какова вероятность повтора ВПР при следующей беременности. Спасибо за ответ. Валентина
Плюс ко всему выявили правостороннее расположение сердца, пневмонию после ИВЛ, отсутствие двух позвонков и наличие двух мочеточников с одной стороны, причем один из них был запаянный. У мужа от первого брака здоровый ребенок (17 лет) мальчик, у меня оперированный ДТЗ, принимала во время беременности Л-тироксин 175мкг, и до беременности. Гормоны контролировались, были в норме. В итоге ребенок наш умер 4 октября. Что могло быть причинами стольких ВПР, может ли это быть от л-тироксина, все другие анализы, сдаваемые во время беременности, были в норме, и какова вероятность повтора ВПР при следующей беременности. Спасибо за ответ. Валентина

 Мне 31 год, было 3 беременности, 1-я была ЗБ на 6 неделях в 2003 году, никаких анализов тогда не сдавали. В 2005 родила сына (с гемофилией А) беременность протекала без каких-либо осложнений, месяц недель назад была 3 беременность и снова на 6 неделях ЗБ, сейчас получила на руки результаты цитогенетического анализа, в котором указанно следующее: Кариотип 46, XY, qel ( 18 q 11 ) / 46, XY. Я понимаю, что нужна консультация генетика (но запись слишком долгая), а я не нахожу себе места и чуть что в слезы от неизвестности, что же происходит. Заранее спасибо за разъяснения. Светлана
Мне 31 год, было 3 беременности, 1-я была ЗБ на 6 неделях в 2003 году, никаких анализов тогда не сдавали. В 2005 родила сына (с гемофилией А) беременность протекала без каких-либо осложнений, месяц недель назад была 3 беременность и снова на 6 неделях ЗБ, сейчас получила на руки результаты цитогенетического анализа, в котором указанно следующее: Кариотип 46, XY, qel ( 18 q 11 ) / 46, XY. Я понимаю, что нужна консультация генетика (но запись слишком долгая), а я не нахожу себе места и чуть что в слезы от неизвестности, что же происходит. Заранее спасибо за разъяснения. Светлана
 Мне 29 лет. В ноябре 2012г было прерывание беременности на сроке 12 недель по мед.показаниям — ВПР, ВПС, транспозиция магистральных сосудов, кишки не в брюшной полости. По моей линии и линии мужа все нормально, отклонений ни у кого подобных не было. На тот момент не знала о беременности, прихватило правый бок, вызвала скорую — сделали два укола, что именно не знаю. Ко всему этому болела бронхитом, принимала какое-то противовирусное средство и флуимуцил 600, сильное муколтическое ср-во, плюс обнаружили хламидии после прерывания. Сейчас вылечилась. Каков риск, что данный диагноз повторится при беременности? Стоит ли сдать анализ на кариотип нам с мужем? Елена
Мне 29 лет. В ноябре 2012г было прерывание беременности на сроке 12 недель по мед.показаниям — ВПР, ВПС, транспозиция магистральных сосудов, кишки не в брюшной полости. По моей линии и линии мужа все нормально, отклонений ни у кого подобных не было. На тот момент не знала о беременности, прихватило правый бок, вызвала скорую — сделали два укола, что именно не знаю. Ко всему этому болела бронхитом, принимала какое-то противовирусное средство и флуимуцил 600, сильное муколтическое ср-во, плюс обнаружили хламидии после прерывания. Сейчас вылечилась. Каков риск, что данный диагноз повторится при беременности? Стоит ли сдать анализ на кариотип нам с мужем? Елена
 Двое детей от первого мужа, нынешняя беременность от второго мужа. Первая дочка на инвалидности — единственная почка, вторая удалена, мультикистоз. Второй сын умер на фоне моего тяжелого гестоза. Сейчас у меня 18 недель. Сдала тройной тест в 16-17 недель. И вот вышел повышенный риск по трисомии 21 биох. риск для тр. 21 1:87, возраст. риск 1:1401, риск ДНТ 1:10000.AFR значение 37,4 IUml, скорр МоМ-0,66.HCG 46920mlUml(2,79 МоМ!!!!!). uE3 0,892 ngml(0,56 MoМ. Вычисленный риск трисомии 21 выше порога отсечки, что показывает повышенный риск. (Отсечка 1:250, а у меня 1:87), чем это грозит? Что надо делать? 23 сентября была на УЗИ: 17-18 недель, плацента уже 38 мм по толщине с кистами и расширением МВП, относительное маловодие. В 12 недель на УЗИ всё было в норме, кроме гиперплазии плаценты. Страшно за ребенка. Наталья
Двое детей от первого мужа, нынешняя беременность от второго мужа. Первая дочка на инвалидности — единственная почка, вторая удалена, мультикистоз. Второй сын умер на фоне моего тяжелого гестоза. Сейчас у меня 18 недель. Сдала тройной тест в 16-17 недель. И вот вышел повышенный риск по трисомии 21 биох. риск для тр. 21 1:87, возраст. риск 1:1401, риск ДНТ 1:10000.AFR значение 37,4 IUml, скорр МоМ-0,66.HCG 46920mlUml(2,79 МоМ!!!!!). uE3 0,892 ngml(0,56 MoМ. Вычисленный риск трисомии 21 выше порога отсечки, что показывает повышенный риск. (Отсечка 1:250, а у меня 1:87), чем это грозит? Что надо делать? 23 сентября была на УЗИ: 17-18 недель, плацента уже 38 мм по толщине с кистами и расширением МВП, относительное маловодие. В 12 недель на УЗИ всё было в норме, кроме гиперплазии плаценты. Страшно за ребенка. Наталья
 Вам необходима очная консультация генетика для того, чтобы определиться, нужно ли проводить инвазивную пренатальную диагностику, или риск осложнений при ее проведении превышает вероятность синдрома Дауна у Вашего плода.
Вам необходима очная консультация генетика для того, чтобы определиться, нужно ли проводить инвазивную пренатальную диагностику, или риск осложнений при ее проведении превышает вероятность синдрома Дауна у Вашего плода.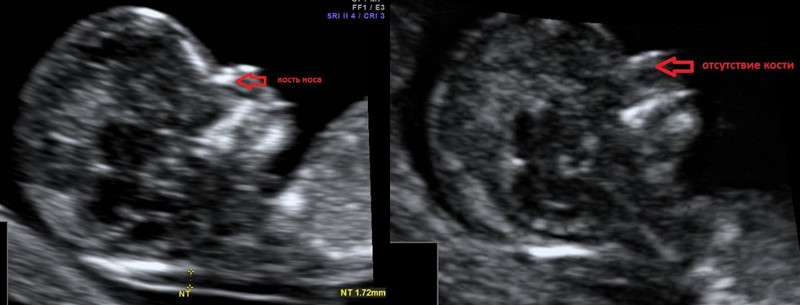 У его родителей и ближайших родственников таких нет (по крайней мере так явно выраженных). Такая ситуация нормальна? Юрий
У его родителей и ближайших родственников таких нет (по крайней мере так явно выраженных). Такая ситуация нормальна? Юрий

 09.2013
09.2013