Информация о тромбозе во время беременности
Повышенный риск тромбоза
Риск развития глубокого тромбоза ног и / или тазовых вен во время беременности и родов в 5-6 раз выше, чем у небеременных женщин. Нет точных статистических данных о частоте возникновения тромбоза, потому что объективные диагностические процедуры, такие как флебография или фибриноген-тесты если и используются во время беременности, то с большой оговоркой. Кроме того, клинические признаки тромбоза не являются полностью надежными, и зачастую трудно различить поверхностный тромбофлебит и глубокий тромбоз.
Пик заболеваемости тромбозом у беременных приходится на второй триместр беременности. Левая нога поражается гораздо чаще, чем правая. Причиной этого, вероятно, является давление правой подвздошной артерии на левую подвздошную вену при их пересечении.
Патогенез тромбоза у беременных
Три патогенетических фактора в триаде Вирхова также имеют решающее значение для начала тромбоза во время беременности:
- изменения в нормальном кровотоке
- изменения в составе крови
- состояние кровеносных сосудов
Тромбоз во время беременности может быть результатом изменений в нормальном кровотоке в нижних конечностях, вызванных обструкцией венозного возвратного кровотока растущей маткой.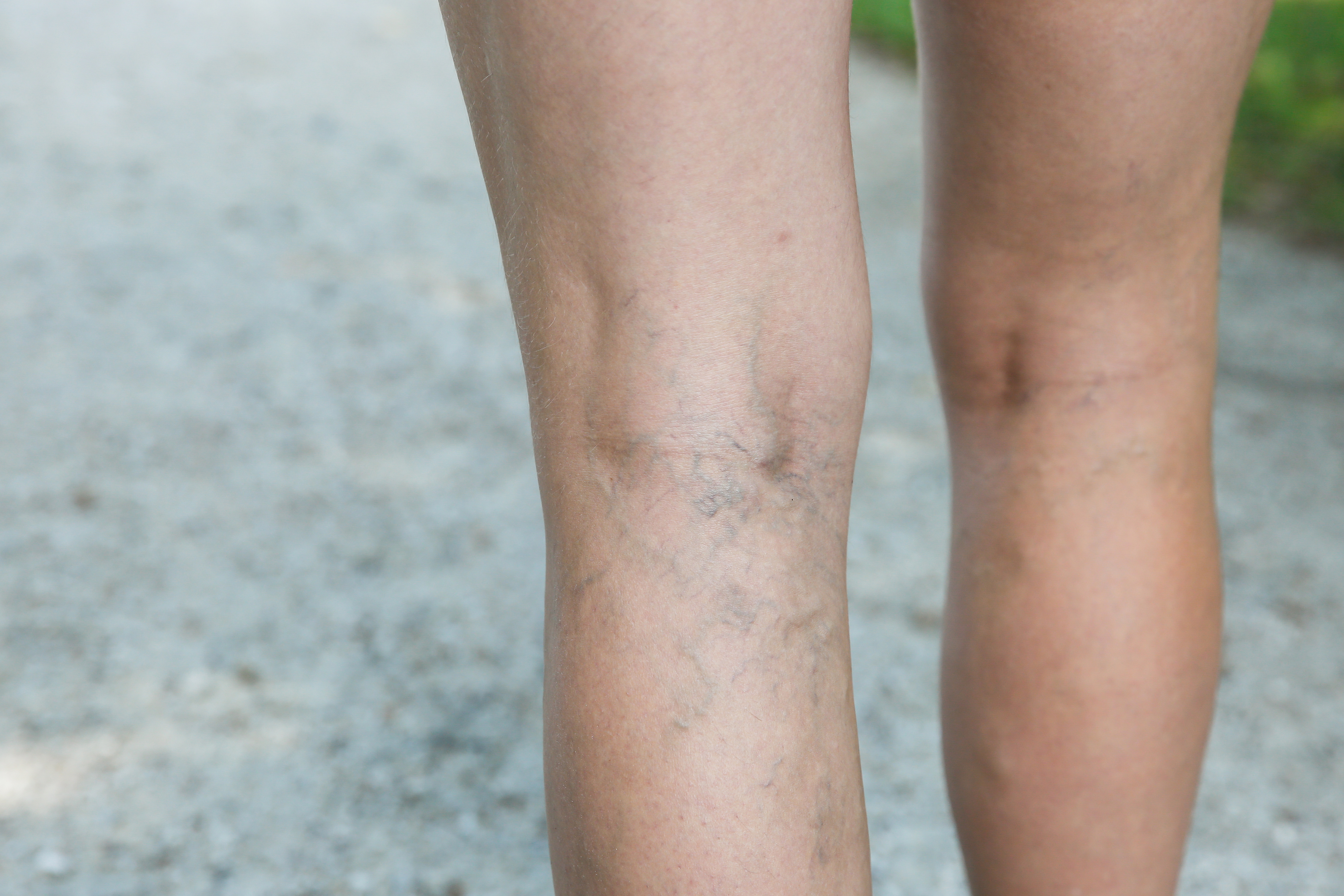
Риск тромбоза повышается за счет соответствующих изменений в системе свертывания крови (гемостаза), поскольку часто наблюдается заметное увеличение синтеза факторов свертывания плазмы и тромбоцитов.
В частности, может быть резкое повышение уровня фибриногена до значений, в два раза превышающих нормальные(от 400 до 650 мг/дл), на поздних сроках беременности. Кроме того, факторы в системе фибринолиза также уменьшаются.
Тромбоз глубоких вен ног и таза, наблюдаемые после кесарева сечения, составляют около трех-восьми процентов при отсутствии антикоагулянтной профилактики, то есть они в четыре-восемь раз чаще, чем после вагинального родоразрешения. Смертность от эмболии составляет два-три процента и, таким образом, в 10 раз выше, чем после самопроизвольных родов.
Причиной может быть хирургическая травма сосудов и тканей с повышенным присутствием тромбопластического материала в кровообращении. Пациенты, у которых развивается инфекция периферических сегментов сосудов, подвергаются особому риску.
Как лечить тромбофлебит?
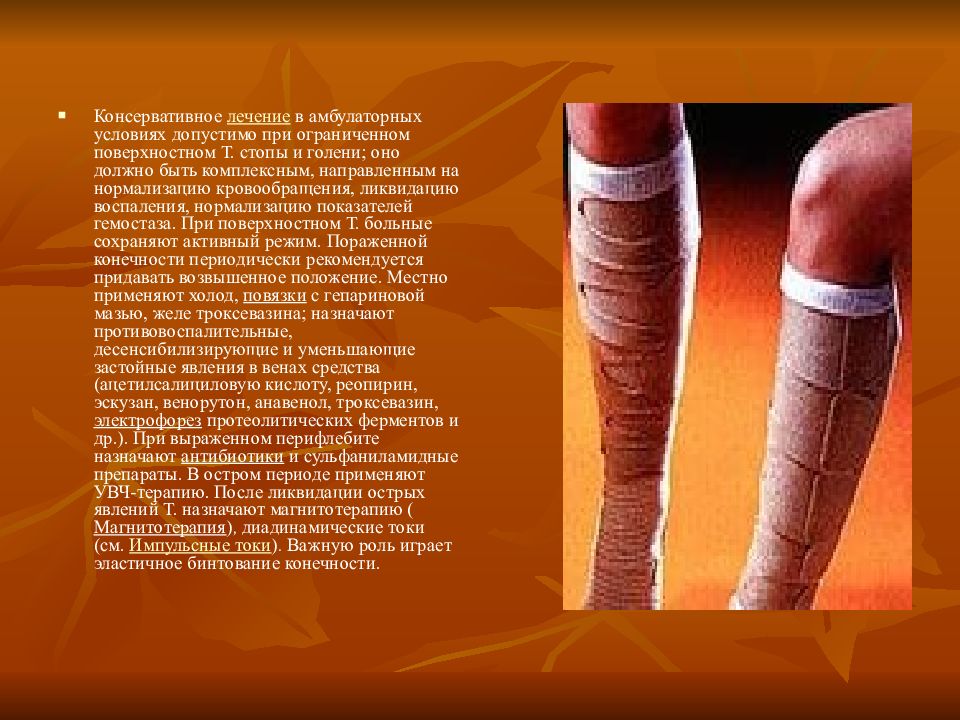
Тромбофлебит — это поверхностное воспаление, которое встречается особенно часто вдоль длинных или коротких подкожных вен. Как правило, тромбы мелкие, и разделение редко встречается в глубоких венах из-за хода вен и анатомии клапанов. Лечение состоит из местных физических мер, а именно — использования компрессионных чулок, специальных компрессов, а также двигательной активности пациентов. Компрессионная терапия способствует повышению эффективности мышечно-венозной помпы в ногах и, следовательно, венозного кровотока, что предотвращает прогрессирование тромбоза.
Профилактика
Эпидемиологически подтвержденными рисками, связанными с началом тромбоза во время беременности и родов, являются:
- беременность в позднем возрасте
- предыдущие тромбоэмболические осложнения
- ожирение
- курение
- варикозное расширение вен
- кесарево сечение в анамнезе
Беременные женщины с особым риском развития тромбоэмболических осложнений должны вставать на учет как можно раньше.
Помимо физической (компрессионного трикотажа) и физиотерапевтической профилактики, может потребоваться профилактика тромбоза с помощью лекарств, в зависимости от того, насколько серьезен риск.
Часто используется низкомолекулярный гепарин (например, Fragmin P или Fraxiparin), потому что его применение относительно просто и безопасно. Эти препараты вводятся один раз в день с помощью шприца.
Гиперкоагуляция при беременности
Помимо лечения основного заболевания, во время беременности необходима особенно тщательная физическая и медикаментозная профилактика тромбоза.
Компрессионное белье от medi
Тело человека
Вены
Тромбофлебит при беременности: обратите внимание!
Беременность — счастливое время, которое связано и с тревогами. В частности, это возможное развитие варикоза и его осложнения — тромбофлебита. К сожалению, организм будущей мамы подвергается действию разных факторов, которые способствуют формированию тромбов в венах. Чем опасен тромбофлебит у беременных и как его лечить? Постараемся разобраться.
В частности, это возможное развитие варикоза и его осложнения — тромбофлебита. К сожалению, организм будущей мамы подвергается действию разных факторов, которые способствуют формированию тромбов в венах. Чем опасен тромбофлебит у беременных и как его лечить? Постараемся разобраться.
Тромбофлебит — это воспалительный процесс в венах, который сопровождается формированием кровяных сгустков, то есть собственно тромбов. Сгустки начинают расти около стеки вены и постепенно распространяются по сосуду. Если вена небольшого диаметра, приток основного ствола, то она может полностью закрыться тромбом, но это не представляет серьезной угрозы для здоровья и жизни. Если же сгустки формируются в крупных венах на ногах, то это опасно их распространением в систему нижней полой вены или отрывом тромба.
Тромбофлебит развивается на фоне замедленного венозного кровотока, который возникает при варикозе. Если же к этому добавляется травма венозной стенки (а растянутая вена — это тоже повреждение), то это дополнительный фактор, который способствует началу формирования тромбов.
Тромбофлебит при беременности
Развитие тромбофлебита при беременности ускоряют сразу несколько факторов:
- повышение массы тела и, соответственно, рост нагрузки на вены ног;
- рост объема крови, что может приводить к общему замедлению скорости кровотока и растяжению вены
- изменение состава крови, что может повышать ее свертываемость;
- гормональная перестройка организма, которая влияет на свертывающую систему крови. В частности, повышение уровня «гормона беременности» прогестерона повышает и риск формирования тромбов.
Кроме того, у беременных повышается риск развития тромбоза. Это также образование тромбов но не в поверхностных, а в глубоких венах. Данная патология не связана с варикозом, и ее развитию способствуют другие факторы. В частности, возраст будущей мамы старше 35 лет, многочисленные предшествовавшие беременности, длительный прием оральных контрацептивов до беременности, ряд перенесенных заболеваний (например, коллагенозы), длительный постельный режим, травмы вен, в том числе в результате многочисленных инъекций в них.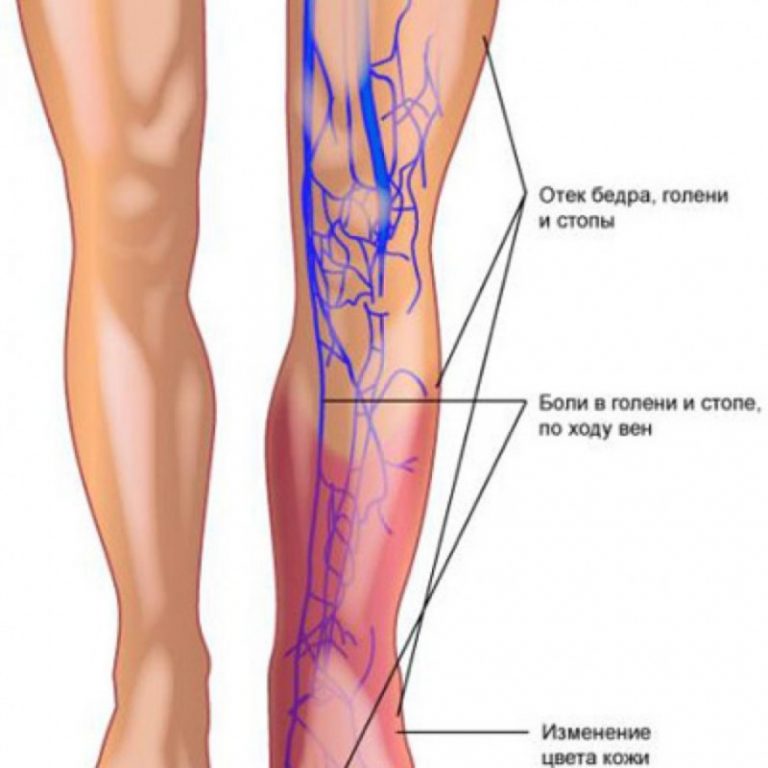
Обратите внимание: тромбофлебит при беременности и тромбозы при беременности — это разные заболевания, которые поражают поверхностные (тромбофлебит) или глубокие вены ног. Симптомы тромбофлебита проявляются ярче, поэтому его проще вовремя заметить и начать лечить. Симптомы тромбоза могут быть выражены не столь явно, стерты, поэтому заболевание особенно опасно для будущих мам.
Как проявляется тромбофлебит у беременных
Симптомы тромбофлебита у беременных не отличаются от симптомов заболевания у всех остальных. В районе пораженной вены отмечается покраснение, уплотнение на коже, поверхность ноги может на ощупь казаться горячей. Может начаться отек ноги, а также возникнуть болезненные ощущения.
Боли при тромбофлебите усиливаются при ходьбе и стихают в состоянии покоя. Однако иногда боли могут быть очень сильными, так что пациент не сможет наступать на ногу. Часто женщины жалуются на общее плохое самочувствие.
Все это — следствие застоя крови в венах и постепенного формирования тромба, закрывающего просвет сосуда.
Тромбофлебит при беременности: лечение и профилактика
Как отмечают специалисты, беременность повышает все риски, которые существуют для организма конкретной женщины. И в том числе повышается риск развития тромбофлебита. Именно поэтому если у беременной женщины уже есть диагноз «варикоз», она должна очень внимательно подойти к вопросу профилактики тромбофлебита. То есть постоянно носить компрессионный трикотаж, прописанный и подобранный по рекомендации врача.
Если же будущая мама заметила на ногах первые признаки тромбофлебита — покраснения, уплотнения в районе вены, то ей необходимо сразу обратиться к специалисту. Если у женщины есть компрессионный чулок или эластичный бинт, то до визита к врачу ногу можно самостоятельно забинтовать или надеть трикотаж. Но обследование вен (УЗИ, дуплексное сканирование) должно быть проведено как можно скорее.
Лечение тромбофлебита во время беременности включает обязательное ношение компрессионного трикотажа, который обеспечивает нормальный кровоток в вене, а также прием препаратов гепарина, снижающих вязкость крови.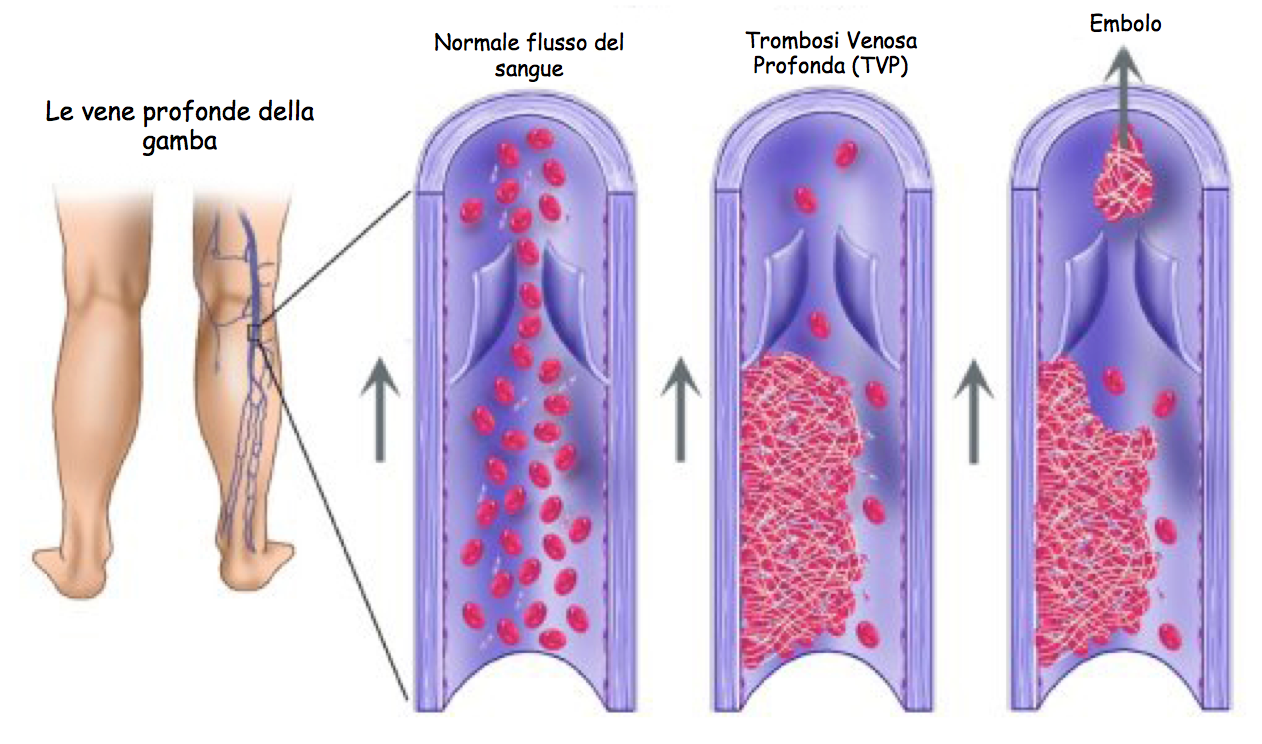
Послеродовый тромбофлебит
Тромбофлебит может развиться у женщины не только во время родов, но и после них. Обычно он начинается на 2-3 неделе после родов и может распространяться от воспаленных вен матки. Часто молодая мама жалуется не только на боль, но озноб, общее ухудшение состояния, лихорадку. Однако это симптомы не простудного заболевания, а тромбофлебита, которые нельзя оставлять без внимания.
Тромбофлебит, несомненно, является одним из самых серьезных осложнений варикоза. Однако, зная о его симптомах, заболевание можно вовремя обнаружить и принять меры. Будьте внимательны к себе, и это поможет вам долго сохранять красоту и здоровье ног!
Лечение варикоза у беременных — клиника флебологии «Институт Вен»
Беременность и варикоз. Два этих слова часто используют в одном предложении — вынашивание малыша серьёзно увеличивает риски вздутия вен.
Варикоз — увеличение сосудов, которое приводит к нарушению циркуляции крови.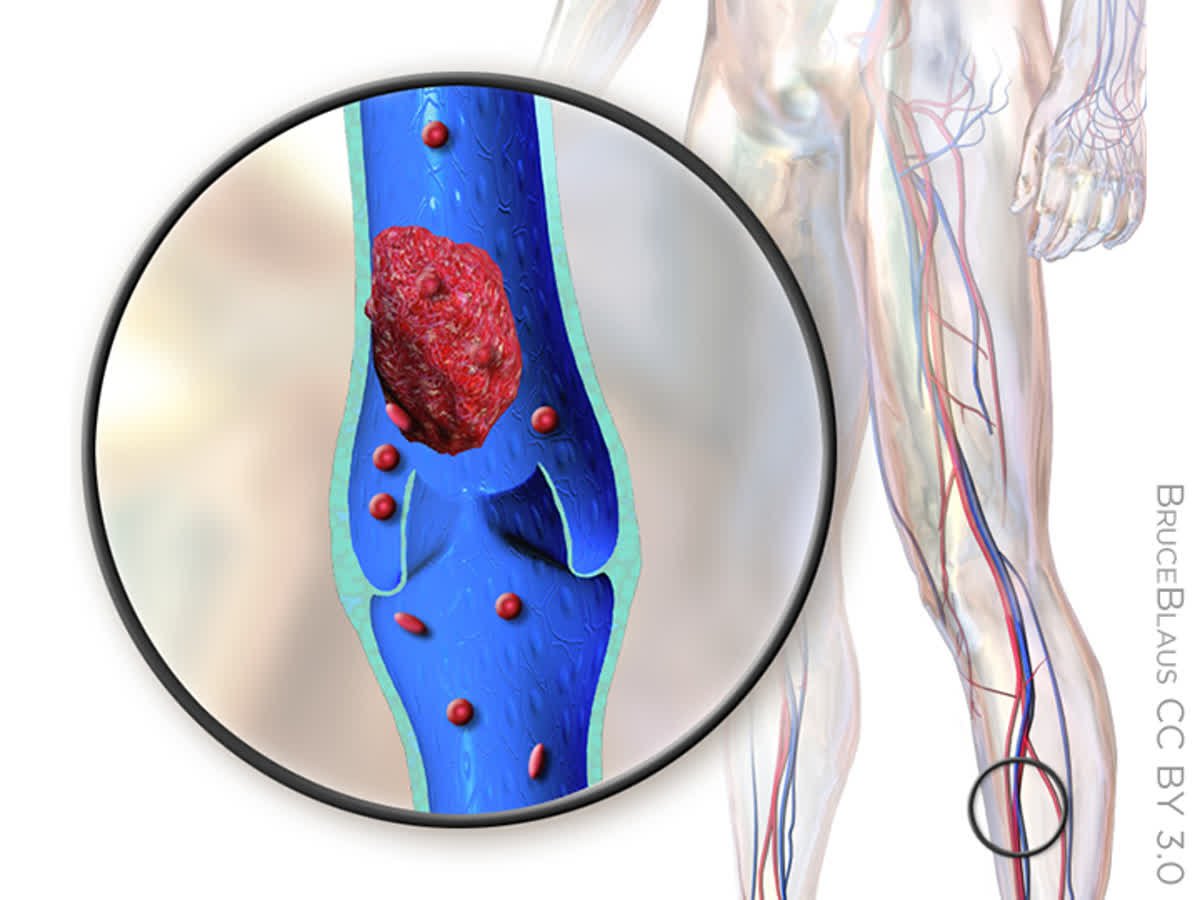 Чаще всего болезнь поражает ноги, но иногда — другие части тела. Основные симптомы — отёчность, тяжесть в конечностях, сосудистые узоры на коже. Его лечением занимается врач-флеболог.
Чаще всего болезнь поражает ноги, но иногда — другие части тела. Основные симптомы — отёчность, тяжесть в конечностях, сосудистые узоры на коже. Его лечением занимается врач-флеболог.
За несколько месяцев до родов в организме будущей матери циркулирует в два раза больше крови, чем обычно. Давление в сосудах увеличивается, что часто приводит к их расширению.
Ещё одна причина, почему такая сфера медицины как флебология важна для беременных — гормональный дисбаланс. Под влиянием гормонов венозные стенки ослабевают. Добавьте к этому возросшие нагрузки и получите серьёзную вероятность возникновения варикоза.
Флебологи из клиники «Институт Вен» помогут защититься от появления сосудистых звёздочек и от гораздо более опасных осложнений.
Часто ли беременные страдают от варикоза
Исследования показали, что варикозное расширение вен при беременности возникает у 90% молодых матерей. Причём с каждым новым ребёнком такой риск только возрастает.
Думаете, если в первый раз эта беда обошла вас стороной, то всё в порядке?
Это не так.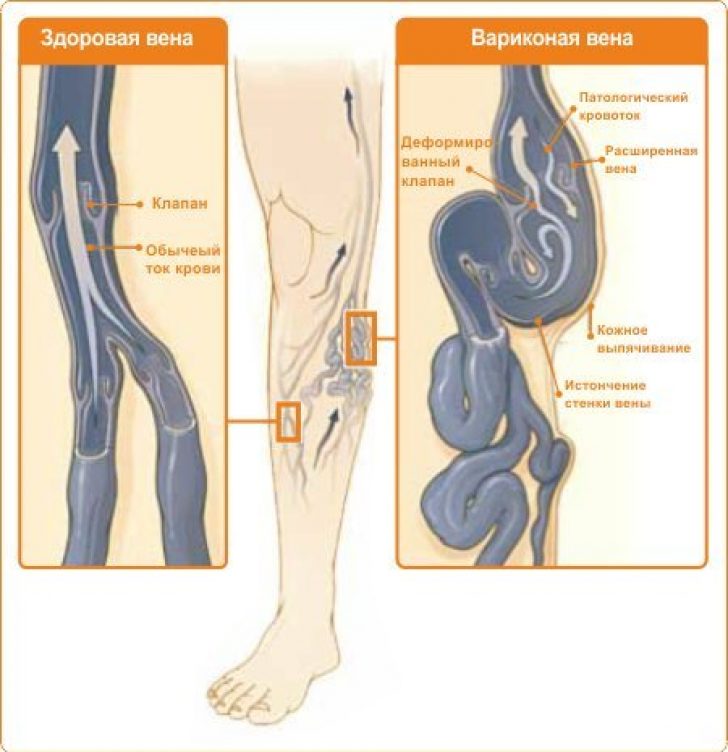
Опасность сохраняется и постоянно растёт.
Если во время первой беременности вы не обращались к флебологу, то нужно обязательно сделать это при вынашивании второго ребёнка. Врач подробно объяснит, как избежать ненужных рисков и сохранить ваше здоровье.
Ничего страшного, если при осмотре врач поставит диагноз варикоз. Он просто назначит абсолютно безопасное для вас лечение и никаких тяжелых осложнений уже не будет. Чем быстрее это сделать, тем лучше.
Чего ожидать на разных стадиях варикоза
Болезнь протекает в несколько этапов и у каждого из них есть особые внешние признаки.
- Первая стадия — образуется подкожная сосудистая сеточка. После долгого сидения или стояния чувствуется тяжесть в ногах.
- Вторая стадия — уплотняются вены и становятся заметны на поверхности кожи. Иногда появляются узелки. Плюс к этому тяжесть в конечностях усиливается и часто сопровождается отёками.
- Третья стадия — рядом с варикозными узлами возникают красные и коричневые пятна.
 Отёки переходят в хроническую форму. Иногда они дополняются судорогами.
Отёки переходят в хроническую форму. Иногда они дополняются судорогами. - Четвёртая стадия — отёки увеличиваются и мешают ходить. На коже возникают изъязвления.
- Пятая стадия — образуются трофические язвы. Сосуды воспаляются и в них возникают тромбы.
Но интересны не только стадии заболевания, но и формы проявления.
В каких формах варикоз проявляется у беременных
Хотя в большинстве случаев заболевание возникает на ногах, оно может поражать и другие органы. Его формы различаются внешними проявлениями и степенью угрозы для организма. Например, увеличение сосудов малого таза часто вызывает кровотечение во время родов. Поэтому выявлять и устранять эти проблемы нужно как можно быстрее.
Вот симптомы 6 основных форм варикоза.
Варикозная болезнь нижних конечностей
Это самая распространенная форма. Для неё характерны следующие симптомы:
Проблемы с сосудами малого таза возникают реже — главным образом у женщин, готовящихся стать матерями.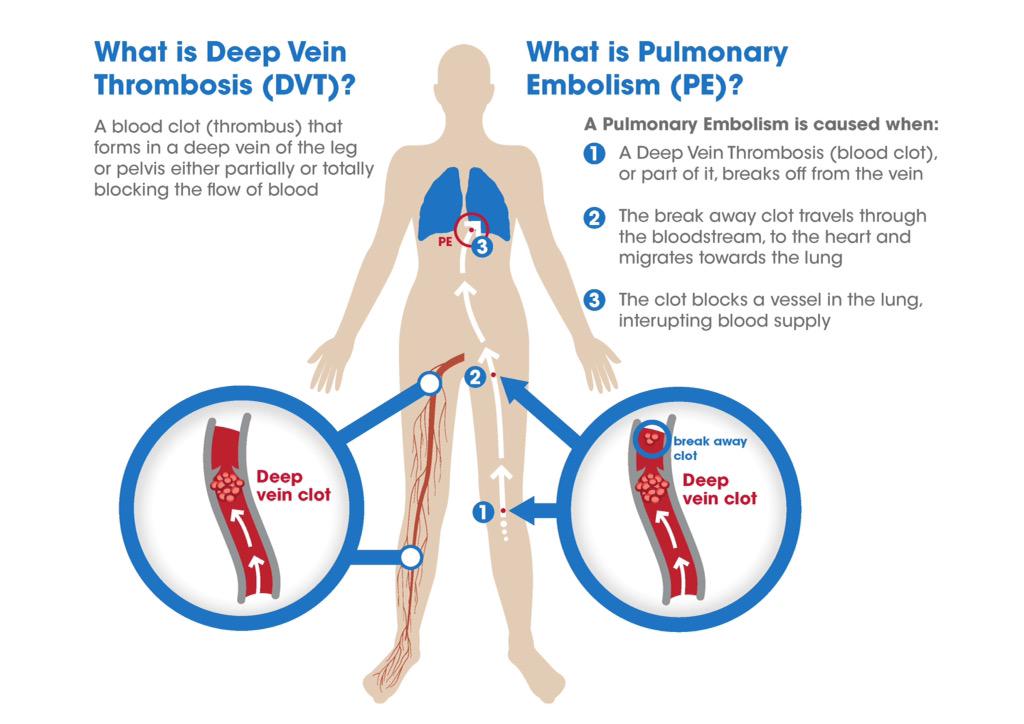
Варикозное расширение вен малого таза
У этой форма заболевания 2 варианта течения: варикоз вульвы и промежности, а также синдром венозного полнокровия.
Симптомы:
- чувство тяжести и боли в промежности,
- зуд,
- боль при ходьбе,
- повышенная утомляемость,
- ярко выраженный предменструальный синдром,
- отёк наружных половых органов.
Варикоз может поражать и непосредственно половые органы.
Варикоз наружных половых органов
Рассмотрим симптомы:
- сильное набухание сосудов,
- ощущение боли и дискомфорта в половых органах,
- отёчность,
- потемнение кожи.
Синдром венозного полнокровия малого таза
Это один из вариантов развития болезни. Они имеют одинаковые симптомы:
- зуд,
- боли в промежности,
- чувство тяжести.
Синдром венозного полнокровия сложно диагностировать — он проявляется также, как и цистит, колит, воспалительные заболевания матки и даже похож на болезни тазобедренного сустава. Только врач может точно поставить диагноз.
Только врач может точно поставить диагноз.
Синдром правой яичниковой вены
Вена увеличивается и сдавливает правый мочеточник. Из-за этого нарушается отток крови.
Симптомы:
- сильные приступы боли в правой половине живота,
- возможно развитие гидронефроза и пиелонефрита.
Варикозное расширение овариальных вен
Основные симптомы:
- постепенное увеличение вен промежности, влагалища,
- максимальное расширение сосудов к концу беременности.
Мы не перестаём повторять, чем раньше врач поставит вам диагноз, тем быстрее он избавит вас от этой проблемы.
Эта рекомендация полезна и при появлении сосудистых узоров на коже.
Что означают сосудистые звёздочки при беременности
Наиболее распространённое проявление варикоза при вынашивании ребёнка — звёздочки, паутинки и другие сосудистые узоры на коже. Их легко увидеть, но на ощупь нельзя почувствовать.
Не трудно понять, что образование сосудистых звёздочек во время беременности показывают проблемы с сосудами.
Но не паникуйте.
Пока что болезнь не представляет опасности для вашего сыночка или дочки.
Обратитесь к врачу-флебологу. Он расскажет, как лечить сосудистые звёздочки при беременности.
Рекомендуем почитать и о том, что вызывает варикозную болезнь. Зная причины появления сосудистых звёздочек у беременных, вы поймете, как снизить вероятность осложнений.
С какими причинами появления варикоза у беременных можно бороться
Все причины возникновения этого заболевания у беременных можно условно разделить на две группы. В первую группу входят факторы, не зависящие от вас, во вторую — факторы, на которые вы можете повлиять. Начнём с первой.
Проблемы с венами по наследству
Обязательное условие для возникновения варикоза — генетическая предрасположенность. Многие люди просто рождаются со слабыми стенками сосудов. Занятие спортом или вынашивание ребёнка почти всегда вредит кровеносной системе.
Но это не значит, что нужно отказываться от спорта или от радостей материнства.
Поэтому старайтесь оградить себя от влияния хотя бы тех факторов, которые зависят от вас. И которые вы можете легко скорректировать.
Пара слов о лишнем весе
Многие знают, что люди с избыточным весом находятся в группе риска по варикозу — всё-таки у них больше нагрузка на ноги. Но не все осознают простой факт — во время беременности прибавка в весе неизбежна из-за растущего малыша, увеличения матки, околоплодных вод.
Полностью избежать этого нельзя, как и гормонального дисбаланса.
Последствия «гормональной бури»
В организме будущих мам увеличивается объем гормона прогестерона. Он необходим для развития плода, но в то же время ослабляет стенки сосудов. Их эластичность снижается и при увеличении давления они расширяются. Особенно часто это происходит, когда возрастает объем крови.
Почему много крови — это не всегда хорошо
В кровеносной системе женщин перед родами циркулирует в два раза больше крови, чем до беременности. Даже во втором триместре её количество значительно превышает обычные показатели. Кровеносная система подвергается большим нагрузкам. В сочетании с гормональным дисбалансом это почти гарантирует вздутие вен. Положение усугубляется ещё и увеличением матки.
Кровеносная система подвергается большим нагрузкам. В сочетании с гормональным дисбалансом это почти гарантирует вздутие вен. Положение усугубляется ещё и увеличением матки.
Как объем матки влияет на вены
При развитии плода матка увеличивается и сосуды малого таза сдавливаются. Отток крови от конечностей ухудшается, а нагрузка на венозные стенки возрастает — в результате возникает варикоз. Усиление свертываемости крови ускоряет его появление.
Защита для ребёнка, угроза для сосудов
Усиление свёртываемости крови — это защитная реакция организма на роды. Она предотвращает кровопотери при отделении плаценты.
Хотя в целом это полезный защитный механизм, но он может нанести ущерб системе кровообращения. Густая кровь увеличивает риск венозного расширения и образования тромбов. Это особенно опасно, если беременная женщина ведёт в основном сидячий образ жизни.
Чем меньше движения, тем слабее сосуды
По мере роста плода многие будущие матери меняют образ жизни — проводят больше времени в сидячем или лежачем положении. Они меньше гуляют, отчего активность мышц уменьшается и возникает застой крови.
Они меньше гуляют, отчего активность мышц уменьшается и возникает застой крови.
Этот фактор развития варикоза — единственный, на который беременные женщины могут самостоятельно повлиять. Далее мы расскажем, как определить находитесь в группе риска по образованию тромбов или нет.
Кому угрожают тромбозы при беременности
У беременных женщин тромбы в сосудах образуются в десять раз чаще, чем у не беременных. Более того, 20% всех случаев материнской смертности связано именно с тромбозом — закупоркой сосудов, препятствующей току крови.
К группе риска относятся женщины:
- Старше 35 лет.
- Рожающие не первого ребёнка.
- С весом более 80 кг.
- У которых есть родственники с тромбозами.
- С варикозом.
- С тромбофилией.
- Которым делали кесарево сечение.
Дальше мы покажем всё глубину проблемы и расскажем, что же делать.
Почему сложно лечить венозные осложнения при беременности
Избавиться от тромбоза при вынашивании малыша непросто по нескольким причинам:
- Для лечения подходят лишь определённые сроки беременности: 7-8, 13-17 и 23-27 неделя.

- Есть высокая вероятность осложнений и может потребоваться прерывание.
- Сложно подобрать правильную дозировку антикоагулянта.
Чтобы избежать этих проблем, рекомендуем внимательно относиться к своему здоровью и заниматься профилактикой варикозной болезни.
Насколько важна профилактика варикоза при беременности
Осложнения варикозной болезни очень опасны и могут привести к летальному исходу. Своевременная профилактика и лечение защитят вас от таких последствий.
Для тех, кто относится к группе риска или хочет себя защитить, мы подготовили два списка. Один содержит в себе полезные рекомендации, а в другом описаны факторы, которые ускоряют развитие болезни.
9 лучших мер по профилактике варикоза во время беременности
- Спите на левом боку. В таком положении матка не будет препятствовать оттоку крови.
- Занимайтесь плаванием и принимайте контрастный душ.
- Достаточно спите ночью и отдыхайте днём.

- Каждый день гуляйте как минимум по 2 часа.
- Чередуйте отдых и ходьбу, чтобы распределить нагрузку на тело.
- Употребляйте больше продуктов с клетчаткой и растительными жирами. Это укрепит венозные стенки.
- Делайте упражнения для профилактики.
- Добавьте в ежедневный рацион больше овощей и фруктов.
- Носите специально подобранное компрессионное бельё.
А ещё мы хотим предложить список вещей, которые не нужно делать, если вы всерьез решили победить варикоз.
Что ускорит развитие болезни
- Обтягивающая одежда — из-за неё ухудшается циркуляция крови.
- Обувь на высоком каблуке — она увеличивает нагрузку на кровеносную систему.
- Колготки, носки с тугими резинками — они ухудшают отток крови.
- Закидывание одной ноги на другую —в такой позе нарушается кровообращение.
- Сауны и бани — из-за высоких температур увеличивается нагрузка на венозные стенки.

Но все эти рекомендации будут малоэффективны, если заболевание уже зашло слишком далеко. В этом случае мы рекомендуем ознакомиться с современными методами его устранения.
Предлагаем 4 методики по лечению варикоза
Лечение варикоза у беременных хирургическим путём — крайняя мера, её назначаем только в случае серьезной угрозы для жизни.
Поэтому мы рекомендуем подумать об обращении к флебологу до того, как вы решите стать матерью. Для восстановления здоровья подойдёт одна из четырех современных методик. Врачи назначают их на разных стадиях заболевания.
Микросклеротерапия
Склеротерапия при беременности не назначается. Процедура служит для устранения косметических дефектов. За 1 сеанс убираем до 98% проявлений.
Во время операции в повреждённый участок вводится склерозант, склеивающий стенки. После этого проявления незаметны на коже. Процедура не оставляет следов и не требует восстановления.
Эндовазальная лазерная коагуляция
Процедура назначается при венозном расширении до 10 мм. Она позволяет убрать и вздутия, и сосудистые новообразования, и трофические язвы.
Она позволяет убрать и вздутия, и сосудистые новообразования, и трофические язвы.
Операция проводится не более 40 минут, без наркоза и шрамов. Обычно пациенты приступают к работе уже на следующий день.
Пенное склерозирование
Процедура убирает варикозные узлы, снимает вздутие центральных и периферических сосудов. С помощью пенного склерозирования лечат больные вены, диаметром более 10 мм.
Операция продолжается до 20 минут. После неё не остаётся шрамов. Наркоз не используется, но даже пациенты с повышенной чувствительностью не испытывают боли во время лечения.
Минифлебэктомия
Эта методика помогает восстанавливать вены диаметром 10-18 мм. Она убирает отёк ног, нормализует отток крови.
Врач завершает процедуру всего за 1 час. Ходить можно сразу после операции, а на полное восстановление уходит не более 10 дней. Вместо шрамов на коже остаются лишь небольшие синяки, которые рассасываются за 2 недели.
Врачи «Института Вен» вылечат вас без боли, шрамов и наркоза.
 С заботой о вашем положении.
С заботой о вашем положении. В нашей клинике работают опытнейшие флебологи Киева и Харькова. За 15 лет они успешно прооперировали свыше 4000 человек, и наша армия благодарных пациентов пополняется каждый день.
Наши врачи занимаются не только лечебной, но и научно-исследовательской работой. Рустем Османов и Оксана Рябинская публикуются в научных изданиях. На двоих они написали свыше 100 статей. Им принадлежат патенты на изобретения в области флебологии.
Они выступают с докладами на всемирных флебологических форумах. Оксана Рябинская приняла участие в конференции в Мельбурне в феврале 2018 года. В августе 2019 г. она выступила с докладом в Кракове.
Врач-хирург высшей категории, флеболог
Опыт работы: 21 год
Врач-хирург высшей категории, флеболог
Опыт работы: 20 лет
Флеболог высшей категории
Опыт работы: 34 года
Дерматолог высш.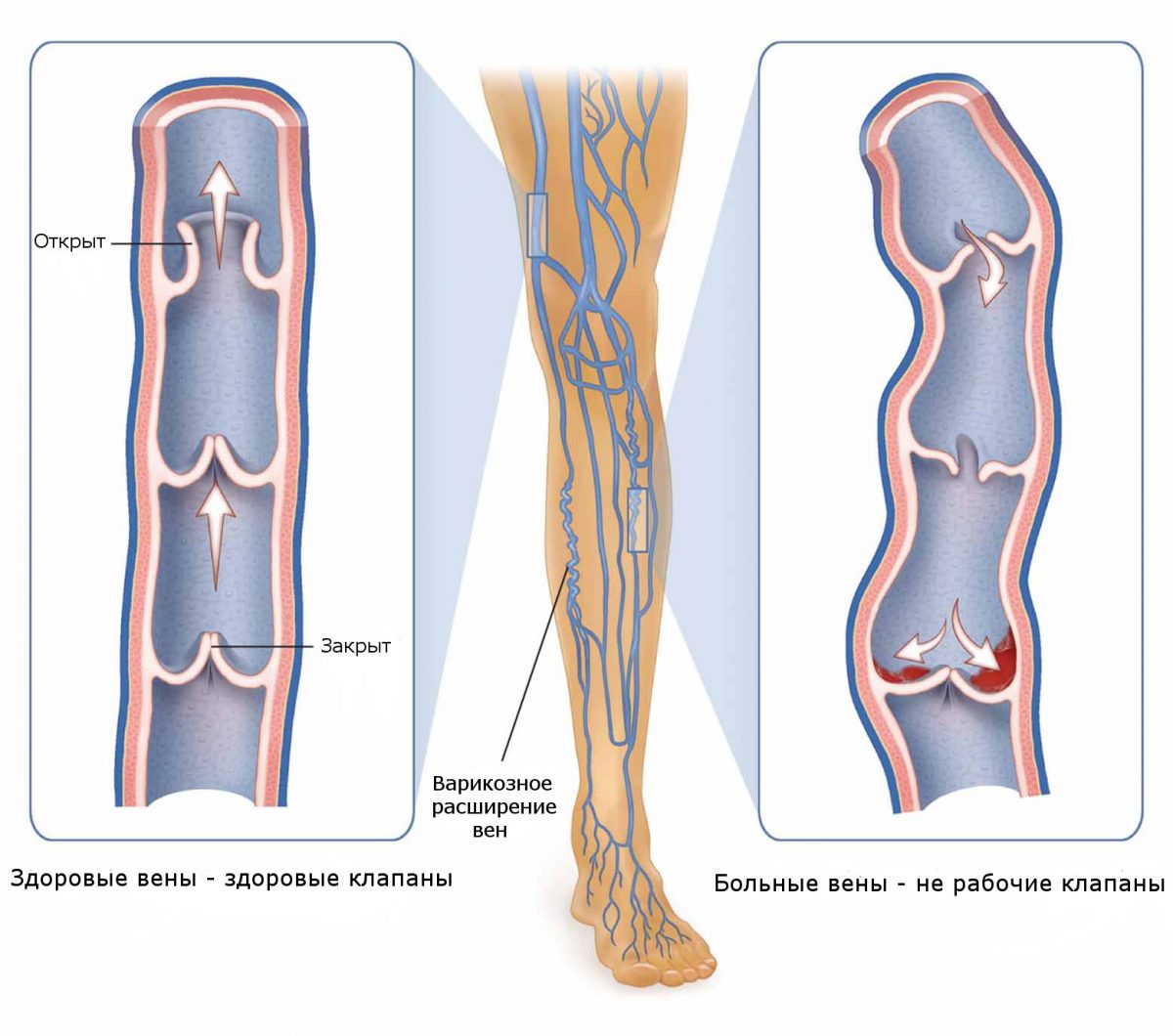 кат., директор
кат., директор
Опыт работы: 20 лет
Врач-хирург первой категории
Опыт работы: 15 лет
Врач-хирург, флеболог
Опыт работы: 17 лет
Врач-хирург, флеболог
Опыт работы: 5 лет
Врач-хирург первой категории
Опыт работы: 12 лет
Сосудистый хирург, флеболог
Опыт работы: 10 лет
Сосудистый хирург, главный врач
Опыт работы: 11 лет
Сосудистый хирург, флеболог
Опыт работы: 8 лет
Сосудистый хирург, флеболог
Опыт работы: 5 лет
Хотите знать больше? — Нужно просто задать вопрос флебологу
После прочтения этой статьи у вас скорее всего остались вопросы о том, как избежать варикоза или избавиться от него. Позвоните в отделение нашей клиники в Киеве или Харькове. Вам перезвонят максимум через полчаса и подробно ответят на возникшие вопросы.
Вам перезвонят максимум через полчаса и подробно ответят на возникшие вопросы.
Некоторым нашим пациентам неудобно рассказывать о своих симптомах по телефону. В этом случае воспользуйтесь формой для вопросов. Чтобы задать вопрос флебологу укажите имя, электронную почту и номер телефона. Наши врачи с радостью ответят вам.
Лечение тромбозов и тромбофлебитов — цена операции в клинике «Мать и дитя» в Москве
Диагностика заболевания не вызывает сложностей, однако при подозрении на тромбофлебит необходимо в кратчайшие сроки выполнить дуплексное ангиосканирование вен нижних конечностей, для уточнений распространенности процесса и составления плана лечения. Зачастую клинические проявления уровня тромбоза не соответствуют его реальной распространенности по данным ультразвукового исследования.
Тромбоз глубоких вен нижних конечностей — нередко протекает бессимптомно и остается нераспознанным. Тромбоз глубоких вен может осложнять послеоперационный период у пациентов пожилого возраста и при длительном постельном режиме. Возникает вследствие сочетания факторов: повреждения внутреннего слоя сосудистой стенки (эндотелия), замедления венозного кровотока, повышения свертываемости крови.
Возникает вследствие сочетания факторов: повреждения внутреннего слоя сосудистой стенки (эндотелия), замедления венозного кровотока, повышения свертываемости крови.
Факторы риска:
— сердечная недостаточность
— пожилой возраст
— злокачественные новообразования
— травмы
— длительная иммобилизация конечности
— длительный постельный режим
— прием пероральных контрацептивов
-патология свертывающей системы крови (гемостаза)
Тромбоз глубоких вен обычно начинается с вен голени, растущий тромб может полностью перекрыть просвет сосуда и привести к нарушению венозного оттока из конечности.
Признаки заболевания:
— отек конечности, боль, болезненность при пальпации, повышение температуры конечности, однако в ряде случаев клиническая картина может носить бессимптомный характер.
При подозрении на тромбоз или тромбофлебит вен нижних конечностей мы рекомендуем незамедлительно обратиться к врачу. В клиническом госпитале КГ Мать и Дитя обследование для исключения тромбоза или тромбофлебита вен нижних конечностей и малого таза займет не более двух часов. При подтверждении диагноза — в хирургическом отделении госпиталя врачи сосудистые-хирурги под руководством заместителя главного врача по хирургии А. В. Панина разработают и предложат оптимальный способ лечения заболевания.
В клиническом госпитале КГ Мать и Дитя обследование для исключения тромбоза или тромбофлебита вен нижних конечностей и малого таза займет не более двух часов. При подтверждении диагноза — в хирургическом отделении госпиталя врачи сосудистые-хирурги под руководством заместителя главного врача по хирургии А. В. Панина разработают и предложат оптимальный способ лечения заболевания.
Варикоз у беременных в Москве
Беременность – особенный этап жизни женщины. Для многих — самый желанный. Это время наполнено ожиданием, волнением, радостью. Однако, во время беременности у многих дам происходит развитие или прогрессирование варикозной болезни. Это – статистически достоверный факт.
Беременность и варикоз
Причины развития варикоза у беременных
Причин тому много.
- Во-первых, по мере развития беременности, происходит увеличение беременной матки за счет роста плода и накопления околоплодных вод.
 Это – неоспоримый факт. Беременная матка выдается не только вперед, но и давит на вены таза, что приводит к венозной гипертензии. Это – одна из главных причин развития варикоза у беременных.
Это – неоспоримый факт. Беременная матка выдается не только вперед, но и давит на вены таза, что приводит к венозной гипертензии. Это – одна из главных причин развития варикоза у беременных. - Во-вторых, гормональный фон беременной дамы отличен от гормонального фона женщины небеременной. Вне беременности преобладают эстрогены. Во время беременности – прогестины. Повышенный прогестиновый фон является фактором риска развития варикоза.
- В-третьих, с прогрессированием беременности, в организме женщины происходит увеличение выработки релаксина. Это очень важный гормон, расслабляющий связки лонного сочленения костей таза, что нужно для нормального протекания родов. Так, релаксин (вместе со стероидами яичников), стимулирует рост молочных желез. Помимо положительных качеств, у релаксина имеются и отрицательные – воздействуя на мышечную стенку вен, он может косвенно способствовать развитию варикозной болезни.
- В-четвертых, объем циркулирующей крови за беременность повышается на 20-30%.
 Повышение ОЦК создает повышенную нагрузку на сердце, в том числе и на сосуды.
Повышение ОЦК создает повышенную нагрузку на сердце, в том числе и на сосуды.
Мы перечислили основные неблагоприятного влияния беременности на венозные сосуды ног. Имеются и другие, менее значимые.
К примеру, повышение свертываемости крови у беременных может быть причиной таких осложнений, как тромбофлебиты и тромбоэмболии.
В случае, если до беременности имелись признаки варикозного расширения вен нижних конечностей, то во время беременности имеется определенный риск их прогрессирования.
На какие симптомы варикозной болезни следует обратить внимание во время беременности?
Отеки при беременности могут быть основным симптомом варикоза
- Сосудистые «звёздочки» и «сеточки» на ногах. Как правило, расположены на бедрах по наружной поверхности. Часто так же бывают на голенях. Могут быть синюшной или красноватой окраски. Сосудистые «звездочки» не опасны для здоровья и сами по себе не приводят к развитию варикоза крупных сосудов.
 Причина их – изменение гормонального фона. Основная проблема, создаваемая сосудистыми «звездочками» – эстетического характера.
Причина их – изменение гормонального фона. Основная проблема, создаваемая сосудистыми «звездочками» – эстетического характера. - Варикозно расширенные вены. Варикозные вены, хорошо заметные невооруженным глазом. Как правило, синюшного цвета, более или менее извитые. В отличие от сосудистых «звездочек», варикозно расширенные вены требуют пристального внимания, так как являются прямым проявлением варикозной болезни.
- Отёки ног. Могут иметь разное происхождение. Чаще всего они возникают на фоне задержки жидкости. Одной из причин отеков ног может быть варикозная болезнь.
- Ощущение тяжести в ногах. Характерно для варикозной болезни.
- Ночные мышечные судороги. Могут быть причиной дефицита калия или магния. Так же могут быть следствием варикозной болезни.
- Распирающие ощущения в нижних конечностях.
Диагностика и лечение варикоза у беременных в Москве
При обнаружении любого из вышеописанных симптомов варикозной болезни имеет смысл не заниматься самолечением, а обратиться на прием к флебологу.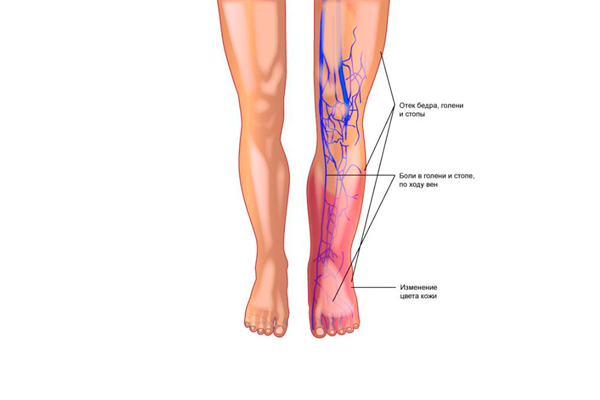 Хороший флеболог самостоятельно выполняет УЗИ нижних конечностей, не направляя Вас к стороннему специалисту.
Хороший флеболог самостоятельно выполняет УЗИ нижних конечностей, не направляя Вас к стороннему специалисту.
Наши специалисты сами проводят УЗИ диагностику ног у беременных
Посетив нашего специалиста, Вы за одно посещение пройдете квалифицированный осмотр флеболога, а также ультразвуковое ангиосканирование нижних конечностей. Вам будут даны полноценные ответы на вопросы:
- Являются ли беспокоящие Вас симптомы проявлениями варикозной болезни? Если «да», то Вам будут даны подробные рекомендации по дальнейшим действиям, включая подбор эластического трикотажа и медикаментозной терапии.
- Что делать после родов? Флеболог не является специалистом, выбирающим метод родоразрешения, но его рекомендации, однозначно, будут полезны акушеру-гинекологу, ведущему Вашу беременность.
Осложнения варикоза у беременных
Наибольшие неприятности «венозного» характера, которые могут возникнуть на фоне беременности, это:
- Воспаление варикозной поверхностной вены – варикотромбофлебит.

- Тромбоз глубоких вен.
- Венозные тромбоэмболические осложнения.
Очень опасное осложнение – тромбоз вен у беременных
Для того, чтобы предупредить развитие этих осложнений, следует регулярно наблюдаться у курирующего Вас акушера-гинеколога и выполнять все его рекомендации, а также, при наличии признаков варикозной болезни, посетить флеболога.
Диагностика варикоза у беременных
Следует понимать, что варикозная болезнь сама по себе не столь ужасна и не является противопоказанием к беременности и родам, в том числе – через естественные родовые пути. Наличие варикозных вен требует не паники, но — внимания. Следует понимать, что вовремя выполненное ультразвуковое сканирование венозных сосудов может решить еще не состоявшуюся проблему. УЗИ сосудов ног абсолютно безопасно и может выполняться на любом сроке беременности!
Рекомендации беременным при варикозе
Всем беременным дамам, страдающим варикозной болезнью, мы может порекомендовать:
- коррекцию образа жизни.
 Малоподвижный образ жизни вреден для вен ног. Находите время и возможность для прогулок в привычном для Вас ритме. Если нет противопоказаний, выполняйте легкую гимнастику.
Малоподвижный образ жизни вреден для вен ног. Находите время и возможность для прогулок в привычном для Вас ритме. Если нет противопоказаний, выполняйте легкую гимнастику.
Гимнастика при варикозе – лучшее для беременности
Поднимайтесь на носочки, перекатывайтесь на стопе с мыска на пятку. На худой конец – просто совершайте произвольные движения в голеностопном суставе. Это – лучше, чем просто лежать на диване!
- ношение эластичного трикотажа. Эластичный трикотаж – доказано эффективен в отношении как профилактики варикоза, так при его лечении.
Компрессия при беременности – надежная защита от осложнений варикоза
Размер трикотажа и класс компрессии можно адекватно подобрать только во время очной консультации флеболога. Посетив специалиста нашего центра, Вы непременно получите всю необходимую информацию.
Для диагностики варикозной болезни у беременных в Твери мы используем самую современную аппаратуру. Наша клиника оснащена ультразвуковыми сканерами высокого класса, позволяющими проводить дуплексное и триплексное сканирование вен нижних конечностей даже во время беременности. Эта процедура абсолютно безопасна для беременных на любом сроке.
Наша клиника оснащена ультразвуковыми сканерами высокого класса, позволяющими проводить дуплексное и триплексное сканирование вен нижних конечностей даже во время беременности. Эта процедура абсолютно безопасна для беременных на любом сроке.
Лечение тромбозов системы нижней полой вены у беременных
На правах рукописи
Дженина Ольга Вадимовна
«ЛЕЧЕНИЕ ТРОМБОЗОВ СИСТЕМЫ НИЖНЕЙ ПОЛОЙ ВЕНЫ У БЕРЕМЕННЫХ»
14.00.27 — хирургия 14.00.44 — сердечно-сосудистая хирургия
Автореферат диссертации на соискание учёной степени кандидата медицинских наук
п / 2003
Москва-2008
003458388
Работа выполнена в Государственном образовательном учреждении высшего профессионального образования «Российский государственный медицинский университет Федерального агентства по здравоохранению и социальному развитию».
Научный руководитель:
академик РАМН и РАН, профессор Савельев
Виктор Сергеевич
Официальные оппоненты:
доктор медицинских наук, профессор Стойко
Юрий Михайлович
Национальный медико-хирургический центр им. Н.И. Пирогова
Н.И. Пирогова
доктор медицинских наук, профессор Золкин
Владимир Николаевич Российский Государственный медицинский университет
Ведущая организация:
Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева РАМН
Защита состоится «_» _ 2008 года в _ часов на
заседании диссертационного совета Д 208.072.03 при Российском государственном медицинском университете по адресу: 117997, г. Москва, ул. Островитянова, д. 1
С диссертацией можно ознакомиться в библиотеке университета по адресу: 117997, г. Москва, ул. Островитянова, д. 1
Автореферат разослан «_»_2008 года
Учёный секретарь диссертационного совета доктор медицинских наук, профессор
М.Ш. Цициашвили
СПИСОК СОКРАЩЕНИЙ
АПГ — ангиопульмонография
AT III — антитромбин III
АФС — антифосфолипидный синдром
МГ’ГФР — метилснтетрагидрофолатредуктаза
НМГ — низкомолекулярные гепарины
НПВ — нижняя полая вена
НФГ — нефракционированный гепарин
РИКГ — ретроградная илиокавография
ТГВ — тромбоз глубоких вен
ТЭЛА — тромбоэмболия легочных артерий
УЗАС — ультразвуковое ангиосканирование
XBII — хроническая венозная недостаточность
СЕАР — классификация хронических заболеваний вен с учётом клшшческих(СПтса1), этнологических (Etiological), анатомических (Anatomical) признаков и характера патофизиологических (Pathophysiological) расстройств
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность темы
Венозные тромбоэмболические осложнения имеют огромное значение в акушерской практике. На фоне беременности складывается целый комплекс предпосылок для развития тромбозов магистральных вен. В результате частота тромбоэмболических осложнений во время беременности составляет до 5 случаев на 1000 женщин, что в несколько раз выше, чем у небеременных, и это число имеет тенденцию к увеличению.
На фоне беременности складывается целый комплекс предпосылок для развития тромбозов магистральных вен. В результате частота тромбоэмболических осложнений во время беременности составляет до 5 случаев на 1000 женщин, что в несколько раз выше, чем у небеременных, и это число имеет тенденцию к увеличению.
В настоящее время лёгочная эмболия выступает в качестве одной из ведущих причин материнской смертности в странах Западной Европы и Северной Америки, хотя ещё в 80-е гг. XX века лидировали гестозы, сепсис и кровотечения. В России ТЭЛА в 90-е гг. составила 3,5-6,3% от общего числа летальных исходов среди беременных и родильниц. Такое увеличение доли венозных тромбоэмболических осложнений беременности и родов в структуре материнской летальности связано как с ростом заболеваемости в популяции в целом, так и с улучшением их диагностики.
Наряду с этим, даже если удаётся избежать летального исхода у больных, перенесших тромбоз магистральных вен, в последующем в значительной доле случаев формируются признаки ХВН, в том числе и в виде тяжёлых форм.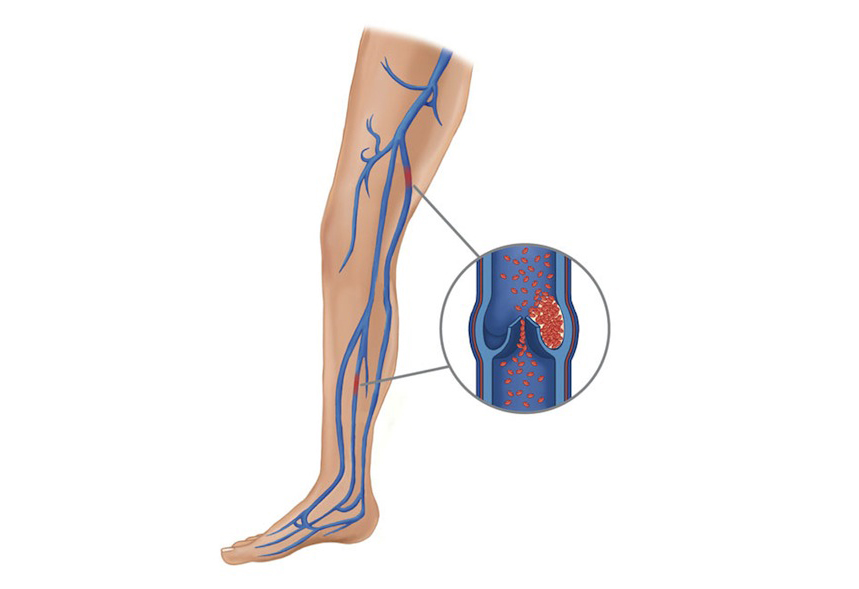 Значительное снижение качества жизни отмечается в не менее 35% случаев, а у ряда больных приводит к инвалидности. Последнее представляет важную не только медицинскую, но и социальную проблему, поскольку беременные и роженицы относятся к пациентам трудоспособного возраста.
Значительное снижение качества жизни отмечается в не менее 35% случаев, а у ряда больных приводит к инвалидности. Последнее представляет важную не только медицинскую, но и социальную проблему, поскольку беременные и роженицы относятся к пациентам трудоспособного возраста.
В настоящее время не существует отраслевого стандарта ведения беременных с тромбозом в системе нижней полой вены. Уже на этапе диагностики острого венозного тромбоза клиницисты сталкиваются с разнообразными проблемами, связанными с использованием инструментальных методов и трактовки полученных результатов. Сам факт
беременности часто служит противопоказанием к использованию инвазивных методик, снижает их чувствительность и, следовательно, достоверность результатов исследования. При лечении данной категории больных многие врачи зачастую избегают использования не только активной хирургической тактики, но и антикоагулянтной терапии. Применение немедикаментозных методов улучшения кровотока (эластическая компрессия нижних конечностей) нередко ограничивается временем пребывания беременных в стационаре, а антикоагулянтная профилактика в группах высокого риска зачастую неадекватна либо из-за несоответствия дозировок препаратов, либо из-за её преждевременного завершения.
Несвоевременная диагностика и неадекватное лечение беременных с тромбоомболическими осложнениями способны привести не только к ухудшению акушерской ситуации вплоть до прерывания беременности, но и летальному исходу. В посттромботическом периоде сохраняется угроза рецидива тромбоза и лёгочной эмболии. Учитывая, что данная категория больных — молодые женщины, крайне важно предотвратить развитие тяжёлых форм хронической венозной недостаточности, снижающих качество жизни, усложняющих социальную адаптацию и приводящих к инвалидизации в трудоспособном возрасте.
Цель работы
Целью исследования является разработка оптимальной тактики обследования и лечения тромбозов в системе нижней полой вены и профилактики тромбоэмболии лёгочных артерий у беременных.
Нами были поставлены следующие задачи:
1. Разработать алгоритм диагностики венозных тромбозов у беременных.
2. Обосновать выбор оптимального способа лечения венозного тромбоза и профилактики тромбоэмболии легочных артерий у беременных.
3. Оценить ближайшие и отдалённые результаты хирургического лечения острых флеботромбозов, дальнейшее течение и исход беременности после оперативного вмешательства.
4. Оценить ближайшие и отдалённые результаты консервативного лечения острых флеботромбозов, течение и исход беременности на фоне длительной антикоагулянтной терапии.
5. Разработать алгоритм лечения венозных тромбозов у беременных.
Научная новизна
Разработан алгоритм диагностики острого венозного тромбоза у беременных в зависимости от степени зрелости плода. На основе данного алгоритма обоснован выбор тактики лечения тромбозов глубоких и поверхностных вен нижних конечностей. Проведён анализ различных методов лечения ТГВ и способов профилактики ТЭЛА у беременных. Сформулированы показания к хирургическому лечению венозных тромбозов в зависимости от гестационного срока. Определена длительность антикоагулянтной терапии в остром периоде и тактика профилактики ретромбоза во время беременности и в послеродовом периоде.
Проанализировано течение посттромбофлебитического периода, особенности клинических проявлений ХВН у этой категории больных, динамика изменений глубокого сосудистого русла. Произведена оценка качества жизни женщин, перенесших тромбоэмболические осложнения во время беременности.
Практическая значимость
Результаты исследования направлены на предупреждение летальности и снижение инвалидизации молодых женщин при развитии тромбоэмболических осложнений беременности. Своевременное и адекватное лечение этих осложнений снижает экономические, физические и моральные затраты на преодоление последствий флеботромбозов и лёгочной
эмболии. Повышение качества жизни пациенток работоспособного возраста позволяет им продолжить свою профессиональную деятельность и сохранить высокую социальную активность.
На основании клинических наблюдений и данных инструментальных исследований даны практические рекомендации по тактике диагностики и лечения беременных пациенток с тромботическим поражением в системе нижней полой вены.
Положения диссертации, выносимые на защиту:
1. При выборе диагностической и лечебной тактики необходимо учитывать гестационный срок, жизнеспособность и степень доношенности плода.
2. Ультразвуковое ангиосканирование позволяет решать задачи, необходимые для выбора тактики лечения в I, II триместре и у большинства больных в III триместре.
3. Пликация HIIB из мини-доступа является щадящим и технически выполнимым методом профилактики лёгочной эмболии у беременных.
4. Парциальная окклюзия НПВ в качестве метода хирургической профилактики ТЭЛА во время беременности не оказывает выраженного отрицательного влияния на развитие плода и, как правило, не осложняет дальнейшее течение беременности.
5. После перенесённого флеботромбоза на протяжении всей оставшейся беременности сохраняются факторы риска тромбообразования, в связи с чем необходима длительная, до родоразрешения и в раннем послеродовом периоде, антикоагулянтная профилактика рецидива венозного тромбоза.
6. Низкомолекулярные гепарины являются препаратами выбора для лечения и длительной профилактики ретромбоза во время беременности в связи с малым количеством осложнений у матери и отсутствием влияния на развивающийся плод.
7. Парциальная окклюзия НПВ в качестве метода хирургической профилактики ТЭЛА не оказывает выраженного отрицательного влияния на флебогемодинамику и не утяжеляет степень ХВН в отдалённом периоде.
8. Предлагаемые хирургические и терапевтические методы предотвращения ТЭЛА и лечения тромбоза не оказывают негативного влияния на акушерскую ситуацию и тактику родоразрешения.
Внедрение
Методы обследования и лечения больных внедрены в практику работы хирургических отделений и родильного дома ГКБ № 1 им. Н.И. Пирогова, используются на кафедре факультетской хирургии лечебного факультета РГМУ и курсе оперативной флебологии и сердечно-сосудистой хирургии ФУВ при обучении студентов, ординаторов и врачей.
Апробация диссертации
Основные положения и выводы диссертации доложены на Ш съезде МОО «Общества ядерной медицины», Всероссийской научно-пракшческой конференции «Актуальные вопросы ядерной медицины и радиофармацевтики» (Дубна, 21-24 июня 2004), Всероссийской научно-практической конференции «Миниинвазивная хирургия в клинике и эксперименте» (Ростов, 2005г.), IV съезде Ассоциации флебологов России «Актуальные проблемы ангиологии и сосудистой хирургии», (Ростов-на-Дону, 28-29 ноября 2006), Всеросашской научно-практической конференции «Актуальные вопросы флебологии. Распространенный перитонит» (Барнаул, 30-31 мая 2007).
Публикации
По материалам диссертации опубликовано 7 научных работ, из них — 3 статьи в центральной медицинской печати, 4 в виде тезисов научных докладов в материалах всероссийских съездов.
Объём и структура диссертации
Диссертация состоит из введения, 6 глав (обзора литературы по теме исследования, анализа клинического материала и методов исследования, 4-х глав собственных исследований), заключения, выводов, практических рекомендаций и списка литературы, содержащего 163 источника (32 отечественных и 131 зарубежный). Изложена на 174 страницах машинописного текста, иллюстрирована 28 таблицами, 5 схемами, 48 рисунками и 19 клиническими примерами.
СОДЕРЖАНИЕ ДИССЕРТАЦИИ
Общая характеристика клинических наблюдений и методов исследовании.
В работе представлены результаты обследования и лечения 151 беременной с тромбоэмболическими осложнениями, наблюдавшихся в хирургических отделениях и родильном доме ГКБ № 1 им. Н.И.Пирогова г. Москвы в период с 1996 по 2006 г.
У 100 беременных диагностирован ТГВ, из них у 15 венозный тромбоз осложнился тромбоэмболией легочных артерий. Массивная ТЭЛА (индекс Миллера >16 баллов) диагностирована в 6 наблюдениях. В остальных случаях выявлена тромбоэмболия долевых и сегментарных лёгочных артерий. С тромботическим поражением поверхностных вен поступила 51 больная. Возраст беременных составил от 15 до 43 лет, в среднем 29±1,8 лет. Срок беременности — от 5 до 40 недель, в среднем 27±2,3 недель.
В I триместре беременности венозный тромбоз наблюдался в 15,2%, во II триместре — в 15,9%, в III триместре — в 68,9% случаев. Наиболее часто венозные тромбоэмболические осложнения беременности отмечались у женщин в возрасте от 26 до 35 лет в III триместре.
Настоящая беременность являлась первой в 57 наблюдениях (37,7%), у 62 (41,1%) имелись роды в анамнезе. В остальных 32 (21,2%) случаях у
женщин были предшествующие беременности, которые родами не завершились.
Среди пациенток с выявленной тромбофилией наиболее часто встречался АФС (7 больных) и мутация в гене, ответственном за синтез МГТФР (7 больных). Дефицит протромбина С обнаружен у 1-ой, гипергомоцистеинемия — у 2-х больных. Сочетанная форма тромбофилии выявлена в 3 наблюдениях: мутация Лейдена и мутация в гене, ответственном за синтез МГТФР — 1; мутация Лейдена, мутация в гене, ответственном за синтез МГТФР, и гипергомоцистеинемия — 1; мутация Лейдена, мутация в гене, ответственном за синтез МГТФР, и дефицит протеина С — 1.
Фоном для развития тромбофлебита поверхностных вен нижних конечностей у 38 беременных явилась варикозная болезнь, при этом у 9 из них варикозное расширение подкожных вен сформировалось в течение настоящей беременности.
Давность заболевания варьировала в широких пределах. Более чем у половины пациенток (57%) давность заболевания превышала 3-е суток.па/у.з.рагуа (подкожная магистраль самостоятельно впадала в общую бедренную вену) — у 2 пациенток.
В качестве методов инструментальной диагностики использовались УЗАС, РИКГ, АПГ и радиоизотопная флебосцинтиграфия.
Все беременные с тромбозом глубоких вен нижних конечностей и ТЭЛА (100 человек) получали антикоагулянтную терапию нсфракционированным и/или низкомолекулярными (эноксапарин, надропарин) гепаринами с целью предотвращения прогрессирования тромбоза. В этой группе 44 пациенткам была проведена хирургическая
профилактика ТЭЛА. Большинству больных выполнена парциальная окклюзия НПВ.
В группе больных с тромботическим поражением поверхностных всп (51 беременная) выделены больные, получавшие только консервативное лечение (30 человек) и перенесшие оперативное вмешательство с целыо профилактики распространения тромбоза на глубокие вены — кроссэктомию (21 человек). В ряде случаев дополнительно проводилась антикоагулянтная профилактика ТГВ, связанная с наличием сопутствующей посттромботической болезни (5 больных) и врождённой ангиодисплазии (1 больная).
Результаты и их обсуждение Диагностика острых венозных тромбозов у беременных
У 100 беременных с клинической карпшой тромбоза глубоких вен в качестве основного диагностического метода использовали УЗАС. Оно было выполнено практически всем больным. Исключение составили три беременные, поступившие с клинической картиной илиофеморалыюго флеботромбоза на сроках 33, 38 и 40 недель. В этих случаях, с учётом тяжести состояния и матери, и плода, потребовалось экстренное вмешательство без уточнения тонического диагноза.
Ультразвуковое исследование выявило поражение илиокавального сегмента у 85 женщин и бедренно-подколенного — у 9. У трёх беременных наблюдался билатеральный тромбоз с поражением илиокавального сегмента одной конечности и бедренно-подколенного другой. Верхушка тромба носила окклюзивный характер у 46% больных, эмболоопасный — у 21%, а в 25% не была визуализирована. В качестве первичного обследования выполнено 7 РИКГ, с целью дообследования — 15. В 6 случаях РИКГ оказались нсинформативными и характер верхушки тромба определить не удалось (пациентки находились на III триместре беременности). В трёх случаях источник ТЭЛА при обследовании визуализирован не был.
Анализ результатов инструментального обследования беременных с тромботическим поражением глубокой венозной системы показал, что наиболее часто (более 50%) выявляли тромбоз окклюзивного характера, как правило, илиокавального сегмента. При этом на III триместре беременности доля окклюзивных тромбозов возрастает и составляет 51,8% наблюдений. Удельный вес флотирующих тромбов, напротив, наиболее высок в I триместре, где они составляют 66,7% наблюдений. Из этого можно сделать важный практический вывод: при беременности малых сроков эмболоопасность венозного тромбоза максимальна.
Анализ информативности использованных методов инструментальной диагностики показал, что в I и II триместрах беременности у всех больных в результате обследования определён характер верхушки тромба (табл. 1).
Таблица 1.
Результаты инструментального обследования беременных с ТГВ (п=93*)
Метод иссле- «»»\QpoK беременности I II III
дования Характер верхушк!г-\_ триместр триместр триместр Итого
Эмболоопасный 10 8 3 21
УЗАС Неэмболоопасный 6 10 30 46
Не визуализирована 3 22 25
верхушка
Эмболоопасный 4 — 3 7
РИКГ Неэмболоопасный — — 9 9
Не визуализирована верхушка — — 6 6
Всего исследований 23 18 73 114**
* В данную таблицу не включены больные с невыявленным источником ТЭЛА (4 беременные) и пациентки, которым не проводилось инструментальные исследование венозного русла нижних конечностей (3 беременные).
** Количество результатов исследований (114) больше числа обследованных больных (93) в связи с тем, что некоторым беременным были выполнены оба вида исследований.
Таким образом, результатов УЗАС обычно достаточно для определения дальнейшей лечебной тактики. Информативность и ультразвукового, и
рентгенконтрастного метода исследования в III триместре уменьшается за счёт экранирующего эффекта увеличенной беременной матки и сдавлсния НГ113 и подвздошных вен.
Помимо больных с патологией глубокого венозного русла, на стационарном лечении находилась 51 беременная с тромботнческнм поражением подкожных dcii. В 46 (91,2%) случаях диагностирован тромбофлебит в системе v.s.magna, в 3 (4,9%) — в системе v.s.parva, в 2 (3,9%) — пораженная подкожная вена самостоятельно впадала в общую бедренную вену. Всем больным выполнено УЗАС, с помощью которого была определена проксимальная граница тромбофлебита. В 32 случаях его уровень достигал средней и верхней трети бедра, в 17 — локализовался на голени и нижней трети бедра, в 1 случае выявлен тромбоз культи v.s.magna, в I -тромбофлебит притока v.s.magna на передней брюшной стенке. Сопутствующий тромбоз глубоких вен голени был диагностирован у одной больной. Ни в одном случае наличие беременности не помешало получить исчерпывающую информацию у этой группы больных о состоянии венозного русла.
Выбор тактики лечения острых венозных тромбозов у беременных
Лечебная тактика зависит от эмболоопасности тромба, его локализации и акушерской ситуации (срок беременности, степень зрелости плода). Выбор метода хирургической профилактики ТЭЛА необходимо проводить в зависимости от гсстационного периода у больной. Целесообразно соотнесение триместра беременности и «разрешённых» в этот период хирургических вмешательств.
В I триместре выбор метода профилактики ТЭЛА па уровне НПВ сильно ограничен из-за того, что плод в этот период наиболее чувствителен к внешним влияниям, а последствия их ведут к нарушениям формирования его тканей и органов (схема 1). Наиболее безопасным для плода представляется только пликация НПВ, в том числе, из мини-лапаротомного доступа.
Имплантация кава-фильтра возможна тогда, когда предполагается прерывание беременности — после проведения рентгенконтрастной флебографии при нежелании больной сохранить данную беременность, при патологии самой беременности (показания к прерыванию определяют акушер-гинекологи). В таких случаях целесообразно выполнить имплантацию кава-фильтра (желательно, съёмной модели), а затем прерывание беременности.
Схема 1. Выбор тактики диагностики и лечения тромбозов илиокавального сегмента в I триместре беременности.
При эмболоопасном тромбозе бедренно-нодколенного сегмента (в отсутствие ТЭЛА) рационально выполнить тромбэктомию из общей бедренной вены с перевязкой поверхностной бедренной вены.
Во II триместре выбор тактики по-прежнему ограничен (схема 2).
Схема 2. Выбор тактики диагностики и лечения тромбозов илиокавального сегмента во II триместре беременности.
В III триместре и предродовом периоде выбор метода предотвращения лёгочной эмболии наиболее сложен (схема 3). В этот
период, казалось бы, возможно использование любого способа профилактики ТЭЛА, так как отсутствуют абсолютные противопоказания к рентгеновским методам диагностики и эндовазальным вмешательствам. В это же время размеры беременной матки могут создавать технические сложности при имплантации кава-фильтра и при выполнении тромбэктомии из илиокавального сегмента. На данном сроке беременности выбор метода хирургической профилактики ТЭЛА индивидуален и зависит от размеров матки.
Схема 3. Выбор тактики диагностики и лечения тромбозов илиокавального сегмента в III триместре беременности.
Значительное увеличение размеров матки и сдавление сю НПВ и подвздошных вен делает практически невозможным надежную имплантацию кава-фильтра и тромбэктомию из илиокавального сегмента. Технически возможно проведение тромбэктомии из начального отдела наружной подвздошной вены, но наличие выраженной венозной гинертензии и стаза крови на фоне сдавления подвздошных вен беременной маткой несёт высокий риск ретромбоза в послеоперационной периоде. Методом выбора остаётся пликация НПВ. При этом в случае доношенной беременности (соответствующей зрелости плода) возможно выполнение её одномоментно с оперативным родоразрешением.
Выбор способа родоразрешения у этой группы женщин определяется хирургической ситуацией. Наличие эмболоопасного, флотирующего тромба и реальной угрозы лёгочной эмболии у больной, у которой в любой момент может начаться родовая деятельность, требует хирургической профилактики ТЭЛА в экстренном порядке, до развития потужного периода. Необходимость лапаротомии для выполнения пликации НПВ, зрелость плода и возможное развитие родовой деятельности в ближайшем послеоперационном периоде диктует тактику родоразрешения — путём кесарева сечения.
При тромбозе бедренно-подколенного сегмента (в отсутствие ТЭЛА) в III триместре, когда вены таза сдавлены беременной маткой, целесообразно проведение консервативного лечения.
Хирургическая профилактика лёгочной эмболии у беременных
Тромботическое поражение глубоких вен. В клинике факультетской хирургии РГМУ с 1996 по 2005 гг. находились на лечении 44 беременных с тромбоэмболическими осложнениями, которым была выполнена хирургическая профилактика ТЭЛА различными способами. Возраст больных составил от 21 до 41 года, в среднем 28,5±2,7 лет, срок беременности — от 7 до 40 недель, в среднем 24±1,4 недели. В подавляющем большинстве (75%)
течение беременности осложнилось ТГВ, флеботромбозом вместе с ТЭЛА — в 22,7% случаев, а в 2,3% имела место лёгочная эмболия без выявленного источника. Большинство поступивших женщин (59,1%) находились на III триместре беременности. При анализе анамнеза отмечено, что он был отягощен более чем у половины больных (81,8%). Отягощённый соматический анамнез выявлен в 25% случаях (11 больных), отягощенный акушерско-гинекологический — в 25% (11 больных), в 31,8% (14 больных) имелись факторы риска из обеих групп, у остальных пациенток анамнез был не отягощен.
Из 44 беременных, перенесших хирургическую профилактику ТЭЛА, пликация НПВ была выполнена 38 больным (из них 14 одномоментно с кесаревым сечением), тромбэктомия из общей бедерной вены — 2 (в одном случае вместе с тромбэктомией из наружной подвздошной вены) и имплантация кава-фильтра 4 пациенткам (табл. 2).
Таблица 2.
Использование методов хирургической профилактики ТЭЛА в
зависимости от срока беременности. _
Срок беременности ИКФ Пликация НПВ из стандартного доступа Пликация НПВ из мини-доступа Пликация НПВ + кесарево сечение Тромбэктомия из ОБВ
1 -12 нед 2 п О 5 — 1
13-24 нед — 4 3 — -
24-40 нед 2 1 8 14 1
Всего 4 8 16 14 2
В большинстве случаев (86,4%) ранний послеоперационный период протекал без осложнений (табл. 3). Имел место один летальный исход (атоническое маточное кровотечение, ДВС-синдром). Случаев ТЭЛА мы не наблюдали. У двух пациенток развился тромбоз НПВ, но в обоих случаях ему предшествовал метроэндометрит после кесарева сечения. Ещё у двух женщин диагностирована эмболия в зону пликации, что ретроспективно подтвердило
обоснованность вмешательства. У больной после тромбэктомии из наружной подвздошной и общей бедренной вены развился её ретромбоз (тромб носил пристеночный характер). I триместр II триместр III триместр Итого
Пролонгирована 5 7 10 22
Кесарево сечение + пликация НПВ — — 14 14
Прерывание самопроизвольное 1 — 1 2
Прерывание по медицинским показаниям или по желанию больной 5 5
Преждевременные роды — — 1 1
Всего 11 7 26 44
Тромботическое поражение подкожных вен. В клинике факультетской хирургии РГМУ с 1996 по 2005 гг. находилась на лечении 21 беременная с
тромботическим поражением подкожных вен, которым было выполнено хирургическое вмешательство. Возраст больных составлял от 23 до 43 лет, в среднем 32±1,6 года, срок беременности — от 8 до 38 недели, в среднем 29±1,2 недель. Наиболее часто тромбофлебит подкожных вен развивался в III триместре беременности.
Тромбоз ствола v.s.magna имел место у 14 (66,7 %), изолированный тромбоз одного или нескольких приустьевых притоков без поражения ствола v.s.magna — у 7 больных (33,3 %). С целью профилактики перехода тромбоза с поверхностной на глубокую венозную систему обычно достаточно разобщить между ними естественное анатомическое сообщение. С этой целью использовали операцию кроссэктомию. Кроссэктомия не требует общей анестезии, интраоперационного контроля с использованием рентгеиконтрастных методов и т.п., методика её проведения не зависит от степени увеличения беременной матки, следовательно, она может быть использована в качестве хирургической профилактики ТЭЛА при тромботическом поражении подкожных вен в средней л верхней трети бедра на любом сроке беременности.
На I триместре беременности кроссэктомия выполнена в 2, на II — в 3, на III — в 16 случаях. У двух больных с сафенофеморальным тромбозом кроссэктомия предшествовала тромбэктомия из общей бедренной вены. Послеоперационный период во всех случаях протекал без осложнений/. Беременность пролонгирована у всех женщин.
Консервативное лечение острых венозных тромбозов у беременных
Антитромботическая терапия как самостоятельный метод лечения. С 1999 по 2006 гг. в клинике факультетской хирургии РГМУ на лечении находились 56 беременных с ТГВ, которым было проведено только медикаментозное лечение. Возраст больных составил от 15 до 41 года, в среднем 34±1,8 года. Срок беременности — от 5 до 39 недель, в среднем 29±1,4 недель. Отягощенный соматический анамнез имелся у 5, отягощённый
акушерско-гииекологический — у 16 пациенток. Сочетанный отягощенный анамнез имелся у большинства больных (24 беременные).
Тромбоз глубоких вен имел место у 54 больных, у двух из них он осложнился ТЭЛА. Ещё в двух случаях диагностирована лёгочная эмболия без выявленного источника. У 49 женщин выбор метода консервативного лечения был обусловлен неэмболоопасным (окклюзивным либо пристеночным) характером флеботромбоза. Ещё 5 больным с флотирующими тромбами (с длиной флотации верхушки до 4,0 см) консервативное лечение проводилось в связи с отказом пациенток от предложенной операции.
При лечении в стационаре использовались НФГ и НМГ. Гепарин получили 29 (51,8%), эноксапарин и надропарин — 14 (25%) больных. В 11 (19,6%) случаях лечение было начато гепарином с дальнейшим переводом на НМГ. У двух пациенток в связи с давностью тромбоза (более трёх недель) лечебные дозы антикоагулянтов не применялись. За время лечения ТЭЛА, летальных исходов, геморрагических осложнений не было. Побочные эффекты при длительном, до 28 недель, применении малых доз эноксапарина и надропарина не были зафиксированы.
Проведение антитромботической терапии при ТГВ не зависит от гестационного срока, целесообразна длительная — на всем протяжении беременности и в раннем послеродовом периоде — профилактика малыми дозами НМГ (схема 4).
Антитромботическая терапия в послеоперационном периоде. У 44 больных, перенесших хирургическую профилактику ТЭЛА, использовали НФГ и НМГ. Гепарин получили 26 (59,1%), эноксапарин или надропарин — 7 (15,9%) больных. В 10 (22,7%) случаях лечение было начато гепарином с дальнейшим переводом на НМГ. Одной больной гепаринотерапия не проводилась в связи с острым нарушением мозгового кровообращения. Геморрагических осложнений, в том числе при длительной, до 29 недель, антикоагулянтной профилактике, не отмечено. Тактика проведения
антикоагулянтной профилактики ретромбоза зависила от конкретной акушерской ситуации (схема 5).
Схема 4. Тактика антитромботической терапии при тромбоэмболических осложнениях беременности.
Схема 5. Тактика антитромботической терапии после хирургической профилактики лёгочной эмболии.
Отдалённые результаты лечения
Течение посттромботического периода. В период от полугода до 8 лет после перенесённого тромбоза в системе НПВ были обследованы 50 женщин.
Во время беременности рецидивов флеботромбоза и ТЭЛА не было. У одной больной, перенесшей пликацию НПВ из стандартного доступа на II триместре беременности по поводу двустороннего эмбологенного тромбоза, после выписки из хирургического стационара произошла эмболия в область пликации. В послеродовом периоде ретромбоз мы наблюдали у 4 пациенток. В 3 случаях он был обусловлен тромбофилией, в одном — преждевременной отменой антикоагулянтов.
При анализе выраженности ХВН выявлено, что количество больных с 1 и 2 стадиями по СЕЛР сопоставимо среди женщин, перенёсших хирургическое вмешательство и лечившихся консервативно (табл. 5). Однако частота развития 3 стадии (постоянный отёк нижней конечности) заметно выше в группе больных, лечившихся консервативно. Возможно, это обусловлено несоблюдением режима эластической компрессии. Но при этом в группе оперированных больных наблюдаются две женщины с трофическими нарушениями кожного покрова голеней — 4 стадией по СЕАР (гиперпигментация).
Таблица 5.
Частота клинических проявлений ХВН у больных, перенёсших
тромбоэмболические осложнения во время беременности.
Группы больных
Выраженность ХВН (по СЕАР) Хирургическая профилактика ТЭЛА (23 больных) Медикаментозное лечение (27 больных)
п % п %
0 класс 4 17,4 1 26,0
1 класс 9 39,1 10 37,0
2 класс 6 26,1 6 22,2
3 класс 2 8,7 4 14.8
4 класс 2 8,7 — -
5 класс — — — -
6 класс — — — -
При обследовании 19 больных, перенёсших пликацию НПВ, при УЗАС в зоне пликации оказалось, что у 7 пликация осталась состоятельной, у 4 -
просвет НОВ был частично расправлен, а в 5 — полностью восстановился. Хроническая окклюзия НПВ до уровня пликации с частичной реканализацией глубоких вен нижней конечности наблюдалась у 3 женщин (15,8%).
Таким образом, наличие пликации НПВ не отягощает течение посттромбофлебитического периода и не усиливает проявлений ХВН. Это связано с постепенным восстановлением просвета НПВ за счёт спонтанного прорезывания скрепок, что позволяет считать иликацию альтернативой временному кава-фильтру. Наличие умеренных трофических изменений кожных покровов голеней (гиперпигментация без явлений липодерматосклероза) у двух больных с пликацией НПВ обусловлено хронической окклюзией НПВ, развившейся на фоне сопутствующей патологии в раннем послеоперационном периоде, у одной пациентки и ожирением III ст. у второй.
Снижение качества жизни также примерно одинаково среди больных, перенесших хирургическую профилактику ТЭЛА, и получивших только медикаментозное лечение, и в большинстве случаев составляет 10%.
Течение беременности, родов и послеродового периода. После выписки из хирургической клиники течение беременности отслежено у 19 женщин, перенесших хирургическую профилактику ТЭЛА. У одной больной (перенесшей пликацию НПВ из мини-доступа на сроке 13 недель) через месяц после выписки из стационара диагностирована «замершая» беременность на сроке 15 — 16 недель. Причиной гибели плода в этом случае послужил АФС. Ещё у одной больной (выполнена пликация НПВ из мини-доступа на сроке 11 недель) на сроке беременности 29 недель выявлена прогрессирующая гипоксия плода на фоне внутриутробного инфицирования, в связи с чем были вызваны преждевременные роды; ребенок остался жив. В остальных 17 случаях беременность протекала без осложнений.
Способ родоразрешения — оперативное или самостоятельное — у женщин, перенесших флеботромбоз в I, II и начале III триместра и у которых
беременность была пролонгирована после проведения хирургической профилактики ТЭЛА, определялся после повторного обследования на сроке 36-38 недель. В обязательном порядке данным больным до родов проводилось УЗАС. При отсутствии клинических и ультразвуковых признаков рецидива тромбоза, наличии антикоагулянтной профилактики тактика ведения родов зависела от акушерской ситуации в каждом конкретном случае.
Кесарево сечение было выполнено трём больным в связи с выраженным гестозом, слабостью родовой деятельности и аномалией развития матки. Самостоятельно родили 14 женщин (у одной роды были преждевременные, в 35 недель). Осложнений родов и послеродового периода не было.
Среди пациенток, получивших только консервативное лечение, после выписки из клиники течение беременности отслежено у 27 женщин. У 21 больной беременность протекала без осложнений, у шести сохранялись те осложнения (гестоз, многоводие, хроническая внутриутробная гипоксия плода), с которыми они поступали в хирургический стационар. Осложнений беременности, обусловленных проведением антитромботической терапии и длительной антикоагулянтной профилактикой, мы не наблюдали.
Способ родоразрешения — оперативное или самостоятельное -определялся акушерской ситуацией в каждом конкретном случае при отсутствии рецидива флеботромбоза. Кесарево сечение было выполнено 10 больным (в том числе в 5 случаях в связи с выраженным гестозом). Самостоятельно родили 17 женщин. Осложнений родов не было. Один ребенок умер в раннем неонатапьном периоде, что было обусловлено прогрессирующей хронической внутриутробной гипоксией.
При сравнении больных из групп хирургической и фармакологической профилактики легочной эмболии существенной разницы в течение беременности и послеродового периода пе выявлено, что позволяет говорить
об отсутствии отрицательного влияния хирургической профилактики ТЭЛЛ на развитие беременности, роды и течение послеродового периода.
У всех женщин с благополучным исходом беременности дети развиваются без отклонений. Восемь женщин, перенесших венозный тромбоз во время беременности, уже родили следующего ребенка.
ВЫВОДЫ
1. Ультразвуковое дуплексное ангиосканирование является основным методом диагностики венозных тромбозов у беременных. Результатов данного исследования обычно достаточно для определения дальнейшей лечебной тактики. При неинформативности УЗАС показано проведение ретроградной илиокаваграфии. При выполнении её в I триместре необходимо прерывание беременности в плановом порядке. Проведение РИКГ во II и Ш триместрах не препятствует пролонгированию беременности.
2. У беременных с эмболоопасными тромбами илиокавального сегмента необходима активная хирургическая профилактика лёгочной эмболии. Способ профилактики ТЭЛА — парциальная окклюзия НПВ или имплантация кава-фильтра — зависит от конкретной клинической ситуации и, в том числе, от гестационного срока.
3. Выполнение парциальной окклюзии НПВ у беременных не усугубляет регионарную флсбогемодинамику, не оказывает отрицательного влияния на течение беременности и не отягощает течение посттромбофлебитического периода. Восстановление просвета НПВ в отдалённом периоде позволяет рассматривать пликацию как альтернативу временному кава-фильтру. Использование при этом мини-лапаротомного доступа значительно уменьшает операционную травму и является предпочтительным.
4. Основу консервативного лечения флеботромбозов во время беременности составляет антитромботическая терапия, которая
заключается в пролонгированном использовании гепаринов различной молекулярной массы. Препаратами выбора являются низкомолекулярные гепарины. • Вне зависимости от способа профилактики ТЭЛА (хирургического или фармакологического) необходимо проведение антикоагулянтной профилактики ретромбоза на протяжении всей беременности вплоть до родоразрешения, а также в раннем послеродовом периоде.
5. Выбор лечебной тактики зависит не только от локализации и эмболоопасности тромба, но и от гестационного срока, жизнеспособности и степени зрелости плода. Хирургическая профилактика ТЭЛА с последующей антикоагулянтной терапией надёжно предотвращает лёгочную эмболию и в последующем не влияет на акушерскую ситуацию и тактику родоразрешения.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1. Все беременные с подозрением на тромбоэмболические осложнения должны быть госпитализированы в многопрофильные стационары под наблюдение ангиохирурга и акушер-гинеколога. Тактика ведения больных вырабатывается совместно, исходя не только из характеристик тромбоза, но и состояния плода.
2. Основным диагностическим методом при обследовании беременных с подозрением на ТГВ служит УЗАС. При его неинформативности возможно использование РИКГ, но после тщательной оценки соотношения риск/польза для плода.
3. Наличие флотирующего тромба илиокавального сегмента во время беременности является показанием к проведению хирургической профилактики ТЭЛА. В случае флотирующего тромба бедренно-подколенного сегмента показания определяются индивидуально (в зависимости от наличия/отсутствия ТЭЛА, протяжённости флотирующей
части тромба, проходимости сосудистого русла коитрлатералыюй конечности).
4. В тех случаях, когда ни одно инструментальное исследование не даёт полной и достоверной информации о характере тромбоза илиокавального сегмента у женщин в предродовом периоде, тромбоз следует расценивать как потенциально эмболоопасный и требующий хирургической профилактики ТЭЛА при оперативном родоразрешении.
6. При необходимости проведения хирургической профилактики ТЭЛА в неспециализированном стационаре наиболее обосновано выполнение пликации НПВ, желательно — из мини-лапаротомного доступа. Наличие в стационаре отделения эндоваскулярной хирургии позволяет имплантировать кава-фильтр, однако применение данного вмешательства ограничено гестационным сроком у больной. При выборе внутрисосудистых устройств предпочтение следует отдавать съёмным модификациям.
7. Все беременные с тромбоэмболическими осложнениями нуждаются в проведении гепаринотерапии. В дородовом и в раннем послеродовом периоде необходима профилактика малыми дозами НМГ. Длительность гепаринопрофилактики после родоразрешения зависит как от особенностей клинической картины (отсутствие симптомов ретромбоза, наличие тромбофилии и т.д.), так и от результатов контрольного УЗАС, проводимого всем без исключения родильницам..
СПИСОК РАБОТ, ОПУБЛИКОВАННЫХ ПО ТЕМЕ ДИССЕРТАЦИИ
1. Кириенко А.И., Дубровский A.B., Леонтьев С.Г., Андрияшкин В.В., Журавлева А.Д., Васильев В.Е., Дженина О.В. Миниинвазивная хирургия в профилактике массивной тромбоэмболии лёгочных артерий у беременных. // Грудная и сердечно-сосудистая хирургия. — 2004 — №4 — с. 40-42.
2. Дубровский A.B., Каралкин A.B., Альбицкий A.B., Саитова Г.Д., Джеиина O.B. Функциональная анатомия венозного русла нижних конечностей и обоснование хирургического вмешательства при острых флеботромбозах. // Грудная и сердечно-сосудистая хирургия. — 2004 -№4 -с. 34-39.
3. Дубровский A.B., Каралкин A.B., Альбицкий A.B., Дженина О.В. Роль флебосцинтиграфии в определении хирургической тактики при острых венозных тромбозах. // Ш Съезд МОО «Общества ядерной медицины». Всероссийская научно-практическая конференция «Актуальные вопросы ядерной медицины ирздиофармацеглики».- Дубна — 2004 г. — с. 26.
4. Матюшенко A.A., Васильев В.Е., Дубровский A.B., Исхаков Я.Г., Дженина О.В. Хирургическая профилактика тромбоэмболии лёгочных артерий у беременных. // Всероссийская научно-практическая конференция «Миниинвазивная хирургия в клинике и эксперименте». -Ростов — 2005 г. — с. 16 — 17.
5. Кириенко А.И., Матюшенко A.A., Апдрияшкин В.В., Журавлева А.Д., Юмин С.М., Дженина О.В. Хирургическая профилактика массивной лёгочной эмболии у беременных. // Грудная и сердечно-сосудистая хирургия. — 2006 — № 4 — с. 37-42.
6. Дубровский A.B., Лебедев И.С., Дженина О.В. Стратегия лечения острых венозных тромбозов. // IV Съезд Ассоциации флебологов России «Актуальные проблемы ангиологии и сосудистой хирургии». — Ростов-на-Дону — 2006 г. — с. 57.
7. Матюшенко A.A., Андрияшкин В.В., Юмин С.М., Дженина О.В. Прямая парциальная окклюзия нижней полой вены как метод профилактики массивной легочной эмболии у беременных. // Всероссийская научно-практическая конференция «Актуальные вопросы флебологии.Распространенныйперитонита. — Барнаул-2007г. — с.29.
Подписано в печать:
17.11.2008
Заказ № 1321 Тираж -120 экз. Печать трафаретная. Типография «11-й ФОРМАТ» ИНН 7726330900 115230, Москва, Варшавское ш., 36 (499) 788-78-56 www.autoreferat.ru
Варикоз у беременных в Москве
Беременность и варикоз. Варикоз и беременность.
Для женщины период беременности является важным и ответственным моментом жизни. Время ожидание своего малыша наполнено тихим счастьем и сосредоточенностью на маленьком чуде. Но беременность сопряжена для женщины и с определёнными рисками. Именно во время беременности могут обостриться некоторые хронические заболевания и даже появиться новые. Одним из них является варикозная болезнь. Современные европейские статистические данные говорят о том, что эта патология проявляет себя у 20-30% женщин, впервые забеременевших, и у 40-60% при второй или третьей беременности. Современная государственная статистика по Московску и Московской области показывает сходные цифры с европейскими.
Почему у беременных так часто возникает варикоз?
Помимо множества факторов, которые являются спутниками практически любой современной женщины (гиподинамия, сидячая офисная работа, частые поездки на автомобиле, авиаперелёты), в период беременности возникают и новые причины для развития патологии:
- Объём циркулирующей крови повышается на 20-30%.
- Сдавление тазовых вен плодным пузырём.
- Повышенное действие гормонов прогестерона и релаксина.
- Повышение коагуляции крови, что может быть причиной не только варикозной болезни, но тромбофлебита и тромбоза глубоких вен.
Именно поэтому, частота развития варикозной болезни и её прогрессирования у женщин во время беременности очень высокая.
Достаточно часто симптомы варикоза присутствуют у женщины ещё до беременности, и практически всегда прогрессируют при её развитии.
На какие симптомы следует обратить внимание?
- Сосудистые звёздочки и видимые вены на ногах.
- Отёки.
- Ощущение тяжести в нижних конечностях
- Ночные мышечные судороги.
- Распирающие ощущения в нижних конечностях.
Диагностика и лечение варикоза у беременных
При появлении любого из вышеназванных симптомов следует обратиться к хорошему флебологу в Москве. Лучшим решением для женщины будет обследование ещё до беременности. Ведущие европейские флебологи рекомендуют лечить варикозную болезнь заранее. Это позволяет избежать прогрессирования заболевания и развития вероятных осложнений. Несколько иначе дело обстоит в государственном секторе медицины Московска. Нередко можно услышать мнение, что не нужно лечить варикоз до беременности, так как появятся новые вены. К сожалению, это в корне неправильная позиция. При наличии варикоза беременность очень часто провоцирует не только развитие патологии, но и появление осложнений. Такая ситуация значительно скажется на красоте ваших ножек и самочувствии, а также может создать серьёзную угрозу жизни.
Наиболее часто варикоз у беременных осложняется следующими патологиями:
- Тромбофлебит.
- Тромбоз глубоких вен – может нести непосредственную угрозу жизни.
- Кровотечение из варикозной вены.
Значительно реже варикозная болезнь у беременных осложняют:
- Венозная трофическая язва.
- Липодерматосклероз, экзема и дерматит в области голени и стопы.
- Тромбоэмболия лёгочной артерии – самое серьёзное осложнение, которое нередко становится причиной смерти.
Меры профилактики варикоза при беременности
Чтобы избежать этих неприятных осложнений, необходима хорошая инновационная диагностика венозной системы. Как уже сказано, лучшим решением будет провести обследование задолго до беременности. Если ведущий специалист центра флебологии в Москве выявит у вас венозную патологию до беременности, то оптимальным будет её раннее радикальное лечение. Современные инновационные технологии позволяют это сделать без госпитализации, быстро и эффективно. Ведущие специалисты клиники флебологии Московска проводит лечение на лучшем современном европейском оборудовании. В случае выявления патологии во время беременности, вы получите хорошие рекомендации, как избежать осложнений и прогрессирования болезни. Чаще всего профилактика осложнений подразумевает использование следующих мероприятий:
- Коррекция образа жизни.
- Ношение компрессионного трикотажа.
Для диагностики и лечения в Центр флебологии Московска используется самое современное оборудование, отвечающее лучшим государственным медицинским стандартам. Специалисты Московского центра флебологии являются одними из лучших флебологов России, стоявших у истоков внедрения инновационных технологий лечения вен.
Тромбофлебит во время беременности
Что такое тромбофлебит во время беременности?
Тромбофлебит — это воспаление кровеносного сосуда, вызванное сгустком. Вы более склонны к тромбозу глубоких вен (ТГВ) — тромбозу глубоко в вене, обычно в ноге или руке — во время беременности. Если сгусток набухает, это тромбофлебит.
Каковы признаки тромбофлебита при беременности?
Боль — главный симптом. Если у вас сильная боль в одной конечности, немедленно сообщите об этом своему врачу.Опасность заключается в том, что сгусток может сместиться и вызвать проблемы в вашем теле.
Другие симптомы включают тепло, болезненность и припухлость.
Есть ли тесты на тромбофлебит при беременности?
Медицинский осмотр с УЗИ пораженной конечности или без него может диагностировать тромбофлебит.
Насколько часто встречается тромбофлебит во время беременности?
Тромбофлебит чаще встречается у беременных, чем у небеременных женщин, но все же встречается редко (подумайте, от одного до двух случаев на 1000 беременностей).
Как я заболела тромбофлебитом во время беременности?
Беременные женщины более восприимчивы к образованию тромбов, чем небеременные, и курение увеличивает этот риск. Сидение или стояние в течение длительного времени также увеличивает риск.
Как мой тромбофлебит повлияет на моего ребенка?
Скорее всего, не будет. При лечении в большинстве случаев состояние улучшается без вреда для ребенка.
Как лучше всего лечить тромбофлебит во время беременности?
Максимально приподнимите ногу и приложите теплый компресс.Ваш врач может прописать пероральные противовоспалительные препараты, которые могут помочь, или обнаружит, что могут потребоваться разжижающие кровь лекарства (обычно гепарин) (профилактику, ресурсы и другие советы см. На следующей странице).
Что можно сделать, чтобы предотвратить тромбофлебит во время беременности?
Меняйте положение примерно каждый час, так как слишком долгое сидение и / или стояние могут вызвать скопление крови в ногах и могут увеличить ваши шансы на образование сгустка. Отказ от курения также может снизить риск тромбофлебита.
Видео по теме
Что делают другие беременные мамы, если у них тромбофлебит?
«Мой доктор сказал, что у меня поверхностный тромбофлебит. Он сказал не волноваться, поднять мою ногу и сделать тепловой компресс ».
«НП считает, что [у меня] тромбофлебит, особенно из-за моей боли в колене, но она была немного обеспокоена, потому что я чувствовал боль в икре, когда она сгибала мою ступню, поэтому они установили« статическое »УЗИ».
«Недавно у меня была боль в голени, которая не проходила, и поэтому после посещения моего терапевта мне поставили диагноз тромбофлебит (в основном воспаление кровеносных сосудов под внутренней частью моей правой голени).Я взял двухнедельный перерыв в беге, но продолжал заниматься на эллиптическом тренажере в тяжелом темпе и в течение недели принимал более высокую дозу противовоспалительных средств ».
Есть ли другие ресурсы для лечения тромбофлебита?
Национальная медицинская библиотека США
Plus, еще из The Bump:
Тромбоз глубоких вен (ТГВ) [
Сгустки крови во время беременности [
Безопасно ли летать во время беременности?
] (http: //pregnant.thebump.ru / беременность / второй триместр / qa / safe-to-fly-during-Pregnancy.aspx)
] (http://pregnant.thebump.com/pregnancy/pregnancy-problems/articles/blood-clot-during-pregnancy.aspx)
Лечение венозного тромбоза во время беременности и после родов Информационная брошюра для пациента
Эта информация предназначена для вас, если вы считаете, что у вас может быть или уже был диагностирован венозный тромбоз или тромбоэмболия легочной артерии во время беременности или сразу после родов. Вам также может быть полезно, если вы являетесь партнером или родственником женщины в этой ситуации.
Тромбоз — это сгусток крови в кровеносном сосуде (вене или артерии). Венозный тромбоз происходит в вене. Вены — это кровеносные сосуды, по которым кровь идет к сердцу и легким, а по артериям кровь отводится. Тромбоз глубоких вен (ТГВ) — это сгусток крови, который образуется в глубокой вене голени, голени или таза.
Беременность увеличивает риск ТГВ, причем самый высокий риск наступает сразу после рождения ребенка. Однако венозный тромбоз все еще редко встречается во время беременности или в первые 6 недель после родов и встречается только у 1-2 из 1000 женщин.
ТГВ может возникнуть на любом сроке беременности, включая первые 3 месяца.
Если вам нужна информация о том, как снизить риск венозного тромбоза, см. Информацию для пациентов RCOG Снижение риска венозного тромбоза во время беременности и после родов .
Этот информационный буклет охватывает:
- Симптомы
- Почему ТГВ серьезен
- Факторы риска ТГВ и тромбоэмболии легочной артерии (ТЭЛА) до, во время и после беременности
- Как диагностируют ТГВ и ТЭЛА во время беременности
- Тесты и любые связанные с ними риски
- Лечение ТГВ
- Что делать при начале родов
- Что происходит после рождения
- Грудное вскармливание, если вы получаете лечение после рождения
Что такое венозный тромбоз?
Тромбоз — это сгусток крови в кровеносном сосуде (вене или артерии).Венозный тромбоз происходит в вене. Вены — это кровеносные сосуды, которые возвращают кровь к сердцу и легким, тогда как артерии забирают кровь.
Тромбоз глубоких вен (ТГВ) — сгусток крови, образующийся в глубокой вене голени, голени или таза.
Насколько часто это бывает при беременности?
Беременность увеличивает риск ТГВ, причем самый высокий риск наступает сразу после рождения ребенка. Однако венозный тромбоз все еще редко встречается во время беременности или в первые 6 недель после родов и встречается только у 1-2 из 1000 женщин.
ТГВ может возникнуть на любом сроке беременности, включая первые 3 месяца.
Каковы симптомы ТГВ во время беременности?
Симптомы ТГВ обычно возникают только на одной ноге и могут включать:
- красная и горячая опухшая нога
- отек всей ноги или ее части, либо ощущение тяжести в ней.
- боль и / или нежность — вы можете испытывать это только при стоянии или ходьбе.
Вам следует немедленно обратиться за советом к своему врачу или акушерке, если вы заметили какой-либо из этих симптомов.
Во время беременности отеки и дискомфорт в обеих ногах являются обычным явлением и не всегда означают наличие проблемы. Если вы беспокоитесь, спросите своего врача или акушерку.
Почему ТГВ серьезное заболевание?
Венозный тромбоз может быть серьезным, потому что сгусток крови может оторваться и перемещаться по кровотоку, пока не попадет в другую часть тела, например, в легкое. Это называется тромбоэмболией легочной артерии (ТЭЛА) и может быть опасным для жизни. Однако смерть от ПЭ очень редко встречается у беременных или только что родивших женщин.
Симптомы ПЭ могут включать:
- внезапное затруднение дыхания необъяснимой природы
- стеснение в груди или боль в груди
- кровохарканье (кровохарканье)
- очень плохо себя чувствует или теряет сознание.
При появлении любого из этих симптомов немедленно обратитесь за помощью. Диагностика и лечение ТГВ снижает риск развития ТЭЛА.
Что увеличивает мой риск ТГВ или ПЭ?
Вы подвергаетесь повышенному риску венозного тромбоза, если к вам относится любое из следующих условий.
До беременностиЕсли вы:
- старше 35 лет
- уже родили трех или более детей
- перенесли венозный тромбоз
- у матери, отца, брата или сестры был венозный тромбоз
- страдаете тромбофилией (заболеванием, повышающим вероятность образования тромба)
- имеют такое заболевание, как сердечное заболевание, заболевание легких или артрит — ваш врач или акушерка смогут сказать вам, увеличивает ли какое-либо заболевание ваш риск ТГВ / ПЭ.
- имеют сильное болезненное варикозное расширение вен или покраснение / припухлость выше колена
- — инвалид-коляска.
Если вы:
- имеют избыточный вес с индексом массы тела (ИМТ) более 30, курят или употребляют наркотики внутривенно.
Если вы:
- госпитализированы
- вынашивают более одного ребенка (многоплодная беременность)
- становится обезвоженным или менее подвижным во время беременности из-за, например, рвоты на ранних сроках беременности, пребывания в больнице с тяжелой инфекцией, такой как аппендицит или инфекция почек, или если вы плохо себя чувствуете после лечения бесплодия (синдром гиперстимуляции яичников)
- неподвижны в течение длительного времени, например, после операции или во время путешествия в течение 4 часов или дольше (самолетом, автомобилем или поездом)
- страдают преэклампсией — см. Информацию для пациентов RCOG Преэклампсия .
Если вы:
- у вас очень продолжительные роды (более 24 часов) или вам сделали кесарево сечение, вы потеряли много крови после родов или переливания крови.
Вам следует пройти оценку риска во время беременности и после рождения ребенка, во время которой ваш врач или акушерка спросят, есть ли у вас какие-либо из перечисленных выше факторов риска. Для получения дополнительной информации см. Информация для пациентов RCOG Снижение риска венозного тромбоза во время беременности и после родов .
Как диагностируется ТГВ и ТЭЛА во время беременности?
ДВТЕсли вы испытываете симптомы, ваш врач осмотрит вашу ногу и может порекомендовать ультразвуковое сканирование вашей ноги, чтобы определить, есть ли у вас тромбоз. Если тромбоза не наблюдается, но симптомы все еще сохраняются, УЗИ можно повторить через несколько дней.
PEТесты могут включать:
- рентген грудной клетки — он также может выявить общие проблемы, которые могут быть причиной ваших симптомов, например, инфекция грудной клетки
- компьютерная томография (специализированный рентгеновский снимок) ваших легких
- сканирование VQ (сканирование вентиляции / перфузии) ваших легких — это включает капельницу в вену на руке
- УЗИ обеих ног, если у вас есть какие-либо симптомы ТГВ.
Рентген грудной клетки, компьютерная томография и компьютерная томография используют радиацию. Рентген грудной клетки использует крошечную дозу радиации, которая не считается вредной для вас или вашего ребенка.
КТ и VQ-сканирование несут в себе небольшой риск, но его необходимо сопоставить с риском недиагностированной ПЭ для вас и вашего ребенка. Риск для вашего ребенка заболеть детским раком после сканирования VQ или компьютерной томографии чрезвычайно низок, хотя он немного выше при сканировании VQ, чем при компьютерной томографии.
Однако компьютерная томография дает более высокую дозу радиации для груди, чем сканирование VQ, и риск рака груди на протяжении всей жизни может быть увеличен. Ваш врач расскажет вам о преимуществах и рисках, а также о том, какой тест лучше всего подойдет вам.
Как лечить венозный тромбоз?
Если ваш врач подозревает, что у вас венозный тромбоз, вам будет рекомендовано начать лечение с инъекции препарата, называемого гепарином, для разжижения крови. Есть разные типы гепарина.Чаще всего при беременности используется низкомолекулярный гепарин (НМГ).
Для большинства женщин преимущества гепарина заключаются в том, что он:
- предотвращает увеличение сгустка, чтобы ваше тело могло постепенно растворить сгусток.
- снижает риск PE
- снижает риск развития другого венозного тромбоза
- снижает риск развития долгосрочных проблем с ногой.
Что включает в себя лечение гепарином?
Гепарин вводится под кожу (подкожно) в одно и то же время каждый день (иногда два раза в день).Доза рассчитывается для вас в соответствии с вашим весом на ранних сроках беременности.
Возможно, вам не придется оставаться в больнице на протяжении всего курса лечения гепарином. Вам (или члену семьи) покажут, как и где в вашем теле делать инъекции. Вам будут предоставлены иглы и шприцы (уже изготовленные), и вам дадут советы, как их хранить и утилизировать. Вам будут проходить регулярные амбулаторные осмотры.
Есть ли опасность гепарина для меня и моего ребенка?
Низкомолекулярный гепарин не проникает через плаценту и поэтому не может нанести вред вашему ребенку.
В месте укола могут быть синяки — обычно они исчезают через несколько дней.
Одна или две женщины из 100 (1-2%) будут иметь аллергическую реакцию. Если вы заметили сыпь после инъекции, сообщите об этом своему врачу, чтобы можно было изменить тип гепарина.
Как долго мне нужно будет принимать гепарин?
Лечение обычно рекомендуется на оставшуюся часть беременности и не менее 6 недель после родов. Минимальное время лечения составляет 3 месяца, и вам может потребоваться продолжить его дольше.
Что еще я могу сделать, чтобы помочь, если у меня ТГВ?
- Оставайтесь настолько активными, насколько можете.
- Вам пропишут специальный чулок (эластичный компрессионный чулок с градуированной шкалой), который поможет уменьшить отечность ноги.
- Если вам необходимо обезболивание, обратитесь к врачу или акушерке.
Что мне делать, когда начались роды?
Если вы думаете, что у вас начнутся схватки, больше не делайте инъекций. Позвоните в родильный дом и сообщите, что вы принимаете гепарин.Они посоветуют, что делать.
Эпидуральная инъекция (местная инъекция анестетика, вводимая в пространство вокруг нервов в спине для онемения нижней части тела) не может быть сделана раньше, чем через 24 часа после последней инъекции гепарина. У вас будет возможность альтернативного обезболивания.
Если вы планируете вызвать роды, вам следует прекратить инъекции за 24 часа до запланированной даты.
Что делать, если мне сделают кесарево сечение?
Если у вас запланировано кесарево сечение, последняя инъекция гепарина должна быть сделана за 24 часа до запланированных родов.Гепарин обычно возобновляется в течение 4 часов после операции.
Если вашему ребенку необходимо родить путем экстренного кесарева сечения в течение 24 часов после последней инъекции, вы не сможете сделать эпидуральную или спинномозговую инъекцию. Вместо этого вам понадобится общий наркоз для операции.
Что происходит после рождения?
Лечение следует продолжать не менее 6 недель после рождения. Если диагноз ТГВ или ТЭЛА был диагностирован на поздних сроках беременности или после родов, вам, вероятно, потребуется более длительное лечение.
Существует выбор лечения после рождения: продолжать инъекции гепарина или таблетки варфарина. Ваш врач обсудит с вами возможные варианты.
После родов вас обычно назначают на прием к терапевту, акушеру или гематологу. На приеме у врача будет:
- спросите о вашей семейной истории тромбоза и обсудите тесты на состояние, которое делает тромбоз более вероятным (тромбофилия) — эти тесты следует проводить после прекращения лечения и, в идеале, до любых будущих беременностей
- обсудите варианты контрацепции — вам следует посоветовать не принимать какие-либо противозачаточные средства, содержащие эстроген, такие как «комбинированные таблетки»
- обсудить будущую беременность — вам обычно рекомендуют лечение гепарином во время и после следующей беременности.
Можно ли кормить грудью?
Да, и гепарин, и варфарин безопасны для приема при грудном вскармливании.
Совместное принятие решений
Если вас попросят сделать выбор, у вас может возникнуть множество вопросов, которые вы захотите задать. Вы также можете обсудить возможные варианты с семьей или друзьями. Это может помочь составить список вопросов, на которые вы хотите получить ответы, и взять его с собой на прием.
Задайте 3 вопроса
Для начала постарайтесь получить ответы на 3 ключевых вопроса , если вас попросят сделать выбор в отношении вашего здравоохранения:
- Какие у меня есть варианты?
- Какие плюсы и минусы каждого варианта мне кажутся?
- Как мне получить поддержку, которая поможет мне принять правильное решение?
* Задайте 3 вопроса на основе данных Shepherd et al.Три вопроса, которые пациенты могут задать, чтобы улучшить качество информации, которую врачи дают о вариантах лечения: Перекрестное испытание. Обучение и консультирование пациентов, 2011; 84: 379-85
https://www.aquanw.nhs.uk/sdm
Источники и благодарности
Эта информация была разработана Комитетом по информации для пациентов RCOG. Оно основано на клинических рекомендациях RCOG «Тромбоэмболические заболевания при беременности и в послеродовом периоде: неотложная помощь» (апрель 2015 г.).Руководство содержит полный список источников доказательств, которые мы использовали. Вы можете найти его в Интернете по адресу: www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg37b.
Эта брошюра была проверена перед публикацией женщинами, посещающими клиники в Глазго, Колрейне и Сандерленде, а также Женской сетью RCOG.
Глоссарий всех медицинских терминов доступен на веб-сайте RCOG по адресу: www.rcog.org.uk/en/patients/medical-terms.
ПРЕВОСХОДНЫЙ ТРОМБОФЛЕБИТ ПРИ БЕРЕМЕННОСТИ: ПРОБЛЕМЫ ПРАКТИКИ ПРИ ОТСУТСТВИИ ПОЛНОСТЬЮ ПОЛНЫХ РУКОВОДСТВ
Ману Аггарвал
Есть несколько вещей, которые заставляют меня делать более длительную паузу в венозной медицине.Из всех осложнений венозных заболеваний одной из главных проблем является беременность. В прошлом году я видел несколько беременных пациенток с вариабельным поверхностным венозным тромбофлебитом (СВТ) туловищных вен, варикозным расширением вен и губных вен. Раннее распознавание и лечение являются ключевыми для этих пациентов.
Пациент, через две недели после родов через естественные родовые пути, обратился с жалобой на ужасно болезненные половые губы, которые были очень твердыми при пальпации. Ей было трудно сидеть, спать и кормить грудью.Ультразвук глубокой системы был нормальным без признаков тромбоза глубоких вен. Однако сканирование ее половых губ показало несколько несжимаемых вен. Ее обзор систем был отрицательным в отношении боли в груди, одышки, боли в животе или лихорадки и озноба. Ее осмотрел акушер, который направил ее в наш офис для обследования / лечения. Это была вторая беременность пациентки. Во время первой беременности у нее было варикозное расширение вен на губах, но после второй беременности у нее не было никаких проблем, с которыми мы столкнулись.
Мы заказали КТ венограмму, чтобы исключить прогрессирование тромба. У нас нет УЗИ вен брюшной полости, чтобы получить дополнительную информацию. Отчет CTV был завершен в тот же день и был отрицательным для любого распространения.
СВТ была ограничена варикозным расширением вен на половых губах. Пациенту было рекомендовано приложить грелку к этой области и использовать более плотно прилегающие трусики или леггинсы для обеспечения компрессии. Мы обсуждали, что компрессия половых губ будет затруднена при использовании безрецептурных компрессов, и она может подумать о создании V-образного ремня для обеспечения компрессии.Через несколько недель пациентка обратилась за помощью, и ей стало намного лучше. При первичном обращении мы обсудили с ее акушером, следует ли этой пациентке проводить антикоагуляцию в течение следующих шести недель (послеродовой период). Не было никаких рекомендаций, которые мы могли бы найти, СВТ была ограничена варикозным расширением вен половых губ, и пациентка уже чувствовала себя немного лучше между визитом к акушеру и нашим офисом, поэтому мы решили не лечить пациентку антикоагулянтами.
Другая пациентка обратилась к нам в качестве направления от своего акушера с несколько месяцев в анамнезе венозной экземой и твердым, болезненным варикозным расширением вен. Время от времени она надевала компрессионные чулки, потому что зуд был очень сильным. По словам акушера, она экономно использовала стероидный крем из-за беременности. У нее была значительная недостаточность большой подкожной вены, которую не лечили до ее беременности, и у нее было аналогичное проявление во время ее последней беременности.
У пациентки были запланированы роды в следующие две недели после обращения, поэтому было решено держать пациентку в компрессионных чулках и использовать безрецептурный крем с гидрокортизоном для снятия зуда.Ей также было сказано обсудить свои опасения со своим акушером, чтобы убедиться, что такая эффективность крема с гидрокортизоном не будет проблемой во время беременности, потому что ее акушер выразил озабоченность.
Пациент поступил через три месяца после родов, где была выполнена эндовенозная лазерная абляция большой подкожной вены и амбулаторная флебэктомия — варикозного расширения вен. Через одну неделю и через три месяца после процедуры она чувствовала себя намного комфортнее, ее нога стала менее тяжелой, опухшей и улучшилось изменение цвета кожи.
Поверхностный венозный тромбофлебит поражает более 125 000 человек в США. Это число, вероятно, выше, потому что оно в значительной степени не распознается и недостаточно лечится, что может быть пугающим, когда мы знаем, что вероятность прогрессирования СВТ в ТГВ может составлять 6-40 процентов времени или симптоматическая легочная эмболия у 2-13 процентов пациентов.
Помимо беременности, состояния гиперкоагуляции обнаруживаются почти у 35 процентов пациентов с СВТ. Наиболее частыми наследственными формами коагулопатии являются мутации фактора V и гена протромбина.Наиболее частая приобретенная форма коагулопатии — антифосфолипидный синдром. Если беременность представляет собой коагулопатию — отдельно или в сочетании с коагулопатией, — это состояние предрасполагает пациентов к тромбозам. Сама беременность увеличивает вероятность венозной тромбоэмболии в четыре-пять раз. Добавьте к этому коагулопатию, и возрастет риск.
Интересный факт в моем исследовании заключается в том, что большинство ВТЭ возникает в течение первого триместра и в начале второго, с наибольшей вероятностью между 11 и 15 неделями беременности.Эти результаты, однако, не являются достоверными. Многофакторность ВТЭ не прекращается с беременностью. Ожирение, курение и сердечные заболевания матери, ВТЭ в личном анамнезе и преждевременные роды повышают риск ВТЭ во время беременности.
Сначала. Мне было трудно найти какие-либо окончательные рекомендации. Центр расследований материнства и детства Соединенного Королевства 8 th Отчет о конфиденциальных расследованиях случаев материнской смертности в Соединенном Королевстве, ВТЭ была ведущей причиной прямой материнской смертности в Соединенном Королевстве на протяжении всего периода, за исключением последнего из двухлетних периодов, о которых сообщалось из 1985 по 2008 год.Смерть матери от ВТЭ была более распространенной, чем смерть от сепсиса, преэклампсии, эмболии околоплодными водами или кровотечения. Также наблюдалось значительное снижение материнской смертности от ВТЭ в период 2006–2008 годов после первой публикации Зеленого руководства Королевского колледжа акушеров и гинекологов «Тромбопрофилактика во время беременности, родов и после родов через естественные родовые пути» в 2004 году.
В США ACOG и ACCP имеют рекомендации по профилактике тромбоэмболии, которые могут помочь снизить уровень заболеваемости и смертности, связанных с ВТЭ.Следующие ниже рекомендации основаны на «Руководстве по клинической практике, основанном на фактических данных Американского колледжа врачей-терапевтов» (9 th Ed) в отношении венозной тромбоэмболии, тромбофилии, антитромботической терапии и беременности.
Возвращаясь к моему первому пациенту с губной СВТ, заказ КТВ должен был исключить любую ВТЭ таза. При беременности — до 12-18 процентов ТГВ составляют тазовые ТГВ. К счастью, ее тестирование прошло нормально. D-димер не был заказан, потому что я чувствовал, что он все равно будет ложно повышен, и это не повлияет на мое руководство (заказ CTV).
Если бы она представила это во время беременности, основываясь на рекомендациях, ее можно было бы лечить с помощью консервативного лечения (нагревание, компрессия) и внимательно следить за ним. Однако, если бы у нее был сильный семейный анамнез ВТЭ, личный анамнез или подтвержденная лабораторная коагулопатия, ей бы назначили НМГ или НФГ. Если она была близка к родам, можно поспорить об использовании УФГ из-за близости доставки. После назначения антикоагуляции ее необходимо продолжать в течение как минимум шести недель послеродового периода, а общая минимальная продолжительность — шесть месяцев.Если бы у нее был дефицит антитромбина, ей потребовались бы дородовые и послеродовые антикоагулянты.
Пациенты с повторяющейся потерей беременности (больше или равной трем выкидышам) и женщины с тяжелой или рецидивирующей преэклампсией, отслойкой плаценты или иным необъяснимым замедлением внутриутробного развития должны быть обследованы на тромбофилию и антифосфолипидные антитела. Женщины с синдромом антифосфолипидных антител и в анамнезе несколько случаев потери беременности на ранних сроках больше или равно одной потери беременности на поздних сроках, преэклампсии, задержки внутриутробного развития (ЗВРП) или отслойки беременности нуждаются в дородовом аспирине в сочетании с профилактическими или профилактическими средствами. промежуточные дозы НФГ или НМГ.Женщины с APLA и ВТЭ в анамнезе, которые обычно получают длительную пероральную антикоагулянтную терапию, должны получать терапию НМГ или НФГ в скорректированной дозе плюс низкие дозы аспирина и возобновление длительной пероральной антикоагулянтной терапии в послеродовом периоде.
Учитывая степень лабиальной СВТ и длительный курс выздоровления (около 3 месяцев до исчезновения упругости), ее второй раз с симптомами варикозного расширения вен губ (на этот раз гораздо более симптоматичным), ее акушер и я решили за нее пройти обследование на тромбофилию до следующей беременности.
Для моей пациентки, у которой была выраженная венозная экзема и СВТ варикозного расширения вен, мы решили наблюдать за ней консервативно, потому что она была в пределах двух недель после родов. Если был вовлечен большой подкожный венозный вен (более 5 см) или в пределах 3-5 см от SFJ, ей потребовалась бы антикоагулянтная терапия. Возможно, лучшим был бы НФГ из-за более короткого периода полураспада, чем НМГ, потому что она была так близка к родам.
ВТЭ во время беременности является серьезной причиной смертности.1 причина материнской смертности по некоторым статистическим данным. Раннее распознавание и лечение — ключ к улучшению результатов лечения пациентов. Я бы посоветовал всем нам сотрудничать с вашими местными акушерами и гинекологами, чтобы разработать стандарт ухода, основанный на текущих рекомендациях, который можно согласовать для оказания помощи в масштабах всего сообщества. VTN
Manu Aggarwal, MHSA, MD, является сертифицированным семейным врачом и сертифицированным ABVLM врачом в Центре лазерных специалистов Vein Care Center.С 2007 года VCC является сосудистой лабораторией, аккредитованной МАК. В 2015 году VCC был одним из первых 50 практик в стране, получивших аккредитацию Vein Center. VCC занимается венозными заболеваниями и лазерным лечением с 2004 года и находится в Лиме, штат Огайо, со вспомогательным офисом в Селине, штат Огайо. С ней можно связаться на yourveincarecenter.com.
Подвержены ли женщины повышенному риску поверхностного тромбофлебита во время беременности?
Автор
Ханджан Х. Нагаршет, доктор медицины, магистр делового администрирования Доцент кафедры хирургии сосудистой хирургии, Медицинская система Университета Мэриленда
Ханджан Нагаршет, доктор медицины, магистр делового администрирования является членом следующих медицинских обществ: Академический хирургический конгресс, Американский колледж Хирурги, Американский венозный форум, Ассоциация травматологии и военной хирургии, Восточная ассоциация хирургии травм, Восточное сосудистое общество, Ноксвиллская медицинская академия, Общество клинической сосудистой хирургии, Общество сосудистой хирургии, Общество американских желудочно-кишечных и эндоскопических хирургов, Общество of Critical Care Medicine, Юго-восточный хирургический конгресс, Медицинская ассоциация Теннесси, Сосудистое общество Нью-Джерси
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Адам Дж. Рош, доктор медицины Ассистент-профессор, программный директор, резидентура по неотложной медицине, отделение неотложной медицины, Детройтская приемная больница, медицинский факультет Государственного университета Уэйна
Адам Дж. Рош, доктор медицины, является членом следующих медицинских обществ: Американского Академия неотложной медицины, Американский колледж врачей неотложной помощи, Общество академической неотложной медицины
Раскрытие информации: раскрывать нечего.
Главный редактор
Винсент Лопес Роу, доктор медицины Профессор хирургии, программный директор, резидентура и стипендия интегрированной сосудистой хирургии, отделение хирургии, отделение сосудистой хирургии и эндоваскулярной терапии, Медицинская школа Кека Университета Южной Калифорнии
Винсент Лопес Роу, Доктор медицины является членом следующих медицинских обществ: Американского колледжа хирургов, Американской хирургической ассоциации, Хирургической ассоциации тихоокеанского побережья, Общества клинической сосудистой хирургии, Общества сосудистой хирургии, Западного сосудистого общества
Раскрытие: не раскрывать.
Благодарности
Дэвид Ф.М. Браун, доктор медицины Доцент, отделение неотложной медицины, Гарвардская медицинская школа; Заместитель председателя, отделение неотложной медицины, Массачусетская больница общего профиля
Дэвид Ф.М. Браун, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не раскрывать.
Райан Досс, MD Врач-резидент, Отделение неотложной медицины, Детройтский медицинский центр, Медицинский факультет Государственного университета Уэйна
Райан Досс, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американской медицинской ассоциации, Ассоциации резидентов скорой медицинской помощи, Мичиганского колледжа врачей неотложной помощи и Медицинского общества штата Мичиган
.Раскрытие: Ничего не нужно раскрывать.
Крейг Фейд, доктор медицины, FACEP, FAAEM, FACPh, Профессор экстренной медицины, Медицинский факультет Джорджтаунского университета; Генеральный директор, Microsoft Enterprise Health Solutions Group
Крейг Фейд, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американского колледжа флебологии, Американского колледжа врачей, Американской медицинской ассоциации, Американской ассоциации медицинской информатики, Американского венозного форума, Медицинское общество округа Колумбия, Общество академической неотложной медицинской помощи и Общество подводной и гипербарической медицины
Раскрытие: Ничего не нужно раскрывать.
Джонатан А. Хендлер, доктор медицинских наук, HSG Главный архитектор развертывания, Microsoft Corporation, адъюнкт-профессор, факультет неотложной медицины, Северо-Западный университет, Школа Медина им.
Джонатан Хэндлер, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американского колледжа врачей скорой помощи, Американской ассоциации медицинской информатики, Phi Beta Kappa и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Джеффри Лоуренс Кауфман, доктор медицины Доцент кафедры хирургии, отделение сосудистой хирургии, медицинский факультет Университета Тафтса
Джеффри Лоуренс Кауфман, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американский колледж хирургов, Американское общество искусственных внутренних органов, Ассоциация академической хирургии, Ассоциация хирургического образования, Медицинское общество Массачусетса, Phi Beta Kappa и Общество сосудистой хирургии
Раскрытие: Ничего не нужно раскрывать.
Сэмюэл М. Кейм, MD Доцент кафедры неотложной медицины, Медицинский колледж Университета Аризоны
Сэмюэл М. Кейм, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американской медицинской ассоциации, Американской ассоциации общественного здравоохранения и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Роберт Дж. Клевер-младший, MD Врач-резидент, Отделение неотложной медицины, Детройтская приемная больница, Медицинский факультет Государственного университета Уэйна
Роберт Дж. Клевер-младший, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Ассоциации резидентов скорой медицинской помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Эдди С. Лэнг, MDCM, CCFP (EM), CSPQ Адъюнкт-профессор, старший научный сотрудник, отделение неотложной медицины, отделение семейной медицины, медицинский факультет Университета Калгари; Доцент кафедры семейной медицины медицинского факультета Университета Макгилла, Канада
Эдди С. Ланг, MDCM, CCFP (EM), CSPQ является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи, Канадской ассоциации врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие информации: Ничего не раскрыть
Уильям А. Марстон, доктор медицины , доцент кафедры хирургии отделения сосудистой хирургии Медицинского факультета Университета Северной Каролины
Уильям А.Марстон, доктор медицины, является членом следующих медицинских обществ: Американского колледжа хирургов, Американского венозного форума, Медицинского общества Северной Каролины, Общества периферической сосудистой хирургии и Южной ассоциации сосудистой хирургии
.Раскрытие: Ничего не нужно раскрывать.
Nelson S Menezes, MD, FRCS (Edin), FACS Доцент хирургии, Медицинский колледж Weill Cornell; Заведующий отделением сосудистой хирургии отделения хирургии Бруклинского госпитального центра
Nelson S Menezes, MD, FRCS (Edin), FACS является членом следующих медицинских обществ: Американского колледжа хирургов, Международного общества эндоваскулярных специалистов, Медицинского общества штата Нью-Йорк и Общества сосудистой хирургии
Раскрытие: Ничего не нужно раскрывать.
Трэвис Дж. Файфер, доктор медицины Заведующий отделением сосудистой хирургии, профессор отделения хирургии и радиологии, Центр медицинских наук Университета штата Луизиана в Шривпорте
Трэвис Дж. Файфер, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американского колледжа хирургов, Американской медицинской ассоциации, Ассоциации академической хирургии, Общества академической медицины неотложной помощи, Общества сосудистой хирургии и Общества критиков. Медицина ухода
Раскрытие: Ничего не нужно раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Как лечить венозную тромбоэмболию, связанную с беременностью | Кровь
Возможны несколько вариантов родоразрешения у женщин, использующих антикоагулянты, которые сильно зависят от местных предпочтений и опыта, а не от фактических данных.Должен быть доступен хорошо описанный план, составленный многопрофильной командой. Возможны несколько вариантов, включая самопроизвольные роды и родоразрешение, индукцию родов и плановое кесарево сечение. В нашей больнице мы ежемесячно проводим встречи с акушерами, на которых обсуждаются все беременные, принимающие антикоагулянты. Если нет акушерских показаний для искусственных родов, мы инструктируем женщин не вводить НМГ, как только роды начнутся либо из-за схваток, либо из-за разрыва плодных оболочек.Мы объясняем женщинам, что они не смогут получить нейроаксиальную анестезию, и что в случае показаний к анестезии (что не является стандартной процедурой в Нидерландах) должны использоваться внутримышечные или внутривенные методы, которые могут быть меньше эффективный. В случае экстренного кесарева сечения это будет сделано под общим наркозом. При таком подходе большинство женщин рожают в течение 24 часов; и с пиковым уровнем анти-Ха через 4 часа после последней инъекции, у большинства женщин сохраняется некоторая, но не полная антикоагуляция во время родов.Активное ведение третьего периода родов необходимо для минимизации риска акушерского кровотечения. У женщин, которые должны родить быстро или у которых в анамнезе были послеродовые кровотечения, можно рассмотреть возможность перехода на режим два раза в день в последние недели (например, с гестационного возраста 37 недель) перед ожидаемыми родами.
Когда уровень антикоагуляции не определен и где лабораторная поддержка позволяет быстро оценить уровни гепарина, тогда можно рассмотреть возможность проведения анализов для руководства анестезиологическим и хирургическим лечением, но, по моему опыту, это очень непрактично для уровней анти-Ха.Если возникает кровотечение, не поддающееся лечению акушерских причин, сульфат протамина может обеспечить частичную нейтрализацию.
Планируемые роды следует рассматривать у женщин с очень высоким риском продления или рецидива ВТЭ (произвольно в течение месяца до ожидаемых родов), чтобы можно было минимизировать продолжительность отсутствия антикоагуляции. Пациенты с самым высоким риском рецидива (проксимальный ТГВ или ТЭЛА в течение 2 недель до родов) могут быть переведены на терапевтический внутривенный нефракционированный гепарин, который затем прекращается за 4 часа до ожидаемого времени родов или использования нейроаксиальной анестезии.
В исключительных случаях, например, у таких женщин, у которых также есть противопоказания к временной антикоагуляции (необходимость кесарева сечения), можно рассмотреть возможность использования временного фильтра нижней полой вены. Тем не менее, опыт использования этих устройств во время беременности ограничен, и у беременных были описаны миграция фильтра и перфорация нижней полой вены. 52,53 Даже в такой большой больнице, как наша, с высококвалифицированными интервенционными радиологами, их опыт работы с фильтрами в этой популяции и через яремный путь практически отсутствует.
Тромбоз глубоких вен при беременности
Тромбоз глубоких вен (ТГВ) — серьезное заболевание, при котором сгусток крови образуется в глубокой вене тела, обычно в ноге.
Срочный совет: немедленно позвоните своему терапевту, акушерке или 111, если у вас есть:
- боль, отек и болезненность в одной ноге, обычно в задней части голени (голени) — боль может усиливаться при ходьбе
- сильная боль или теплая кожа в пораженной области
- красная кожа, особенно в тыльная сторона ноги ниже колена
Это могут быть признаки тромбоза глубоких вен.Обычно это происходит только в 1 ноге, но не всегда.
Если тромб отрывается в кровоток, он может заблокировать 1 кровеносный сосуд в легких. Это называется тромбоэмболией легочной артерии (ТЭЛА) и требует неотложной помощи.
PE может быть фатальным, но риск развития PE очень мал, если диагностировать и лечить DVT.
Подробнее о ТГВ
ТГВ при беременности нечасто. Но у вас больше шансов на развитие ТГВ на любом этапе беременности и до 6 недель после родов, чем у небеременных людей того же возраста.
ТГВ не всегда имеет симптомы.
Во время беременности часто возникают отеки или дискомфорт в ногах, поэтому само по себе это не всегда означает серьезную проблему.
Вы в группе риска?
Ваш риск развития ТГВ во время беременности еще выше, если у вас:
- или у вашего близкого члена семьи был тромб до того, как
- старше 35
- страдаете ожирением (имеете индекс массы тела 30 или более)
- имели тяжелую инфекцию или недавнюю серьезную травму, например, перелом ноги
- имеют состояние, повышающее вероятность образования тромбов (тромбофилия)
- вынашивают близнецов или нескольких детей
- лечились от бесплодия
- имеют кесарево сечение
- дым — получите поддержку, чтобы бросить курить
- страдаете сильным варикозным расширением вен (болезненным или выше колена с покраснением или припухлостью)
- обезвожены
Управление ТГВ во время беременности
Если у вас развивается ТГВ во время беременности, вам, вероятно, потребуются инъекции лекарства, чтобы сгусток крови не увеличивался в размерах, чтобы ваше тело могло его растворить.
Лекарство, называемое гепарином, не влияет на вашего развивающегося ребенка.
Подробнее о лечении ТГВ
Инъекции также снижают риск развития ПЭ и образования нового сгустка.
Обычно инъекции необходимо делать до конца беременности и, по крайней мере, до 6 недель после рождения ребенка.
Хотя лечение ТГВ имеет важное значение, вы также можете помочь себе.
К ним относятся:
- оставаться как можно активнее — акушерка или врач могут посоветовать вам по этому поводу
- носить предписанные компрессионные чулки для улучшения кровообращения в ваших ногах
Travel и DVT
Путешествие более 4 часов (дальние поездки) увеличивает риск развития ТГВ.
Неизвестно, больше ли этот риск во время беременности, но для снижения риска ТГВ во время путешествия:
- пейте много воды
- избегайте употребления алкоголя во время беременности
- выполняйте простые упражнения для ног, например, регулярно сгибание лодыжек — если вы в полете, большинство авиакомпаний предоставляют информацию об упражнениях, которые вы можете делать во время полета
- , если это возможно, ходить во время дозаправок или ходить вверх и вниз по автобусу, поезду или самолету (когда это безопасно для этого)
healthtalk.У организации есть видео и письменные интервью с людьми, рассказывающими о своем опыте получения тромба во время беременности
Последняя редакция страницы: 23 апреля 2021 г.
Срок следующего рассмотрения: 23 апреля 2024 г.
Тромбофлебит (поверхностный и мигрирующий): симптомы, причины, лечение
Тромбофлебит — это когда в одной из ваших вен образуется сгусток крови, который замедляет кровоток в вене. Чаще всего поражаются ноги, но также могут быть руки или другие вены тела.Тромбофлебит может возникнуть прямо под кожей или глубже в ноге или руке.
«Тромбо» означает сгусток, а «флебит» означает воспаление в вене. Это отек и раздражение, возникающие после травмы.
Какие бывают типы тромбофлебита?
Флебит и тромбоз поверхностных вен нижних конечностей Вы также можете услышать, что это называется поверхностным флебитом или поверхностным тромбофлебитом.Это сгусток крови в вене чуть ниже поверхности вашей кожи.Обычно он не попадает в легкие, но поверхностный тромбофлебит может быть болезненным, и вам может потребоваться лечение.
Тромбоз глубоких вен (ТГВ). Это сгусток крови в вене глубоко в вашем теле. Чаще всего это происходит в голени или бедре, но может случиться и в других частях тела. Такой сгусток может оторваться и отправиться в кровоток. Если он попадает в артерию легких и блокирует кровоток, это называется тромбоэмболией легочной артерии, которая может повредить легкие и привести к смерти.
Мигрирующий тромбофлебит. Также называемый синдромом Труссо или мигрирующим тромбофлебитом, это когда сгусток возвращается в другую часть вашего тела. Часто переходит с одной ноги на другую. Это часто связано с раком, особенно поджелудочной железы или легких.
Каковы симптомы тромбофлебита?
Если кровоток в одной из ваших вен замедлен из-за образования сгустка, у вас может быть:
- Красная, опухшая и раздраженная кожа вокруг пораженного участка
- Боль или болезненность, которые усиливаются, когда вы надавливаете на пораженный участок
- Вздутая вена, которая ощущается как жесткий «шнур» под кожей
- Боль при сгибании лодыжки (имейте в виду, что тромбофлебит может возникнуть в других частях тела, но обычно это происходит в ногах)
- Опухание стопы или лодыжки
Если у вас есть какие-либо из этих симптомов, немедленно обратитесь к врачу.Они проведут медицинский осмотр. Они также могут проводить анализы крови и кровообращения или визуализирующие обследования, такие как компьютерная томография или МРТ.
Продолжение
Позвоните 911, если у вас есть боль в ноге, отек или любой из следующих симптомов:
- Одна нога кажется теплее другой или опухшая, красная, болезненная или раздраженная. , или вы начинаете чувствовать озноб и жар
- Внезапный кашель, который может вызывать кровь
- Острая боль в груди или стеснение в груди
- Боль в плече, руке, спине или челюсти
- Учащенное дыхание или одышка
- Боль когда вы дышите
- Сильное головокружение
- Учащенное сердцебиение
Что его вызывает?
Сначала образуется тромб.Это может быть связано с несколькими причинами. Чаще всего это вызвано тем, что кровь не движется по венам ног так, как должна. Это может произойти по следующим причинам:
Длительный постельный режим, например, после тяжелой болезни или операции.
Сидеть долго, как в машине, в самолете или в другом месте, где нельзя размять ноги.
Варикозное расширение вен. Они заставляют ваши кровеносные сосуды слишком сильно растягиваться. Это позволяет крови скапливаться в сосуде, а не течь прямо в одном направлении.Это может привести к образованию тромбов.
Кто в опасности?
Любой, у кого плохое кровообращение в ногах, может быть более подвержен этому заболеванию. Сюда могут входить женщины, которые могут получить тромбофлебит во время или после беременности. Люди, которых держали в больнице на внутривенном введении, тоже подвержены риску. Персонал больницы пытается снизить этот риск, меняя места на теле, где вводятся капельницы.
Продолжение
Другие факторы, которые увеличивают ваши шансы на наличие этого состояния, включают:
Как это диагностируется?
Врач начнет с того, что спросит о ваших симптомах и осмотрит вены у поверхности кожи.Они также могут проводить такие тесты, как:
Дуплексное ультразвуковое исследование. Этот безболезненный визуализирующий тест не имеет радиации, как рентген. Он использует звуковые волны для создания изображения ваших ног. Врач намазывает теплый гель на вашу кожу, а затем проводит палочкой по тому месту, где, по его мнению, находится сгусток. Жезл посылает звуковые волны в ваше тело. Эхо попадает в компьютер, который делает снимки ваших кровеносных сосудов, а иногда и сгустков крови.
Продолжение
Радиолог просмотрит изображения и отправит отчет вашему лечащему врачу или врачу, который запросил УЗИ.
Продолжение
Тест D-димера. Это анализ крови для поиска белка, называемого D-димером, который образуется при разрушении сгустка крови. Врач назначит этот тест, если сочтет, что у вас опасный сгусток, например тромбоз глубоких вен (ТГВ) или тромбоэмболия легочной артерии (ТЭЛА).
Если у вас высокий уровень D-димера, это может означать, что сгусток разрушается. Если ваши результаты отрицательные, это означает, что у вас, вероятно, нет сгустка. Но даже если результаты положительные, это еще не значит, что у вас тромб.Ваш врач, вероятно, назначит дополнительные анализы, чтобы убедиться.
Венография. Если результаты вашего ультразвукового исследования нечеткие, ваш врач воспользуется этим тестом, чтобы получить картину того, как кровь течет по вашим венам. Они введут тебе краситель в вену. Изображение появится на рентгеновском снимке. Возможные побочные эффекты включают боль и аллергическую реакцию на краситель.
МР-ангиография (МРА). Этот тест позволяет получить детальное изображение ваших вен с помощью большого аппарата МРТ. Ваш врач введет вам в вены специальный краситель.Это позволит им увидеть ваши кровеносные сосуды. Они также смогут увидеть все, что выглядит необычно, например, образование бляшек в ваших артериях.
Компьютерная томография. Если ваш врач обеспокоен тем, что сгусток из глубоких вен переместился в легкое, он может назначить этот тест, чтобы получить лучшее изображение.
Как лечить тромбофлебит?
Большинство случаев тромбофлебита мелких вен проходят сами собой через неделю или две. Но в редких случаях закупорка вен может привести к инфекции.Они могут даже вызвать повреждение тканей из-за нарушения нормального кровообращения.
Если вам нужно лечение, ваш врач, вероятно, даст вам что-нибудь для снятия отека и боли. Они могут порекомендовать вам держать ногу поднятой или принимать безрецептурный аспирин или ибупрофен. Они также могут посоветовать вам прикладывать тепло к пораженной ноге на 15-30 минут два-три раза в день.
Продолжение
Антибиотики. Вы можете получить их, если плохое кровообращение приведет к инфекции.
Разжижители крови. Эти лекарства обычно используются в более тяжелых случаях. Вы можете вводить себе гепарин и эноксапарин (Lovenox) дома через уколы под кожу. Они помогают предотвратить увеличение сгустка. Возможно, вам также придется принимать пероральный препарат, такой как варфарин (кумадин), в течение нескольких месяцев или дольше, чтобы сгустки не возвращались. Ваш врач будет регулярно сдавать вам анализы крови, чтобы убедиться, что лекарства работают.
Продолжение
Также доступны новые препараты для разжижения крови, такие как прямые ингибиторы тромбина и ингибиторы фактора Ха.Но врачи обычно не рекомендуют их в качестве основного средства лечения тромбофлебита, потому что они стоят дороже и могут вызвать неконтролируемое кровотечение. Они включают апиксабан (Eliquis), дабигатран (Pradaxa), эдоксабан (Savaysa) и ривароксабан (Xarelto).
Компрессионные чулки. Врач может посоветовать вам носить эти толстые чулки от пальцев ног до колен. Они улучшают приток крови к ногам и снимают отеки. Вы могли услышать, что их называют опорным шлангом.
Фильтр. Он может вам понадобиться, если есть высокий риск повреждения тканей или если сгусток возвращается. Если у вас образовался сгусток в глубокой вене на ноге и вы не можете принимать антикоагулянты, ваш врач может порекомендовать фильтр для нижней полой вены (НПВ). Полая вена — это основная вена в брюшной полости. Фильтр IVC предотвращает отрыв сгустков в ваших ногах и их попадание в легкие. Для этого лечения вам понадобится операция.
Удаление варикозного расширения вен. Это может помочь с венами, вызывающими боль или повторяющийся тромбофлебит.Чтобы удалить длинную вену, врач делает небольшие надрезы. На кровообращение не влияет. Более глубокие вены могут пропускать больше крови.
Осложнения
Они редки, но могут быть:
Тромбоэмболия легочной артерии. Если сгусток разорвется, он может переместиться в легкие и заблокировать артерию. Это состояние может быть опасным для жизни.
Постфлебитический синдром. Он может появиться через месяцы или годы после ТГВ. Это часто вызывает боль, отек и чувство тяжести в пораженной ноге или руке.Вы могли слышать это как посттромботический синдром, синдром венозного застоя или хроническую венозную недостаточность.
Можно ли это предотвратить?
Длительные поездки или перелеты — основная причина образования тромбов.

 Отёки переходят в хроническую форму. Иногда они дополняются судорогами.
Отёки переходят в хроническую форму. Иногда они дополняются судорогами.

 Это – неоспоримый факт. Беременная матка выдается не только вперед, но и давит на вены таза, что приводит к венозной гипертензии. Это – одна из главных причин развития варикоза у беременных.
Это – неоспоримый факт. Беременная матка выдается не только вперед, но и давит на вены таза, что приводит к венозной гипертензии. Это – одна из главных причин развития варикоза у беременных. Повышение ОЦК создает повышенную нагрузку на сердце, в том числе и на сосуды.
Повышение ОЦК создает повышенную нагрузку на сердце, в том числе и на сосуды. Причина их – изменение гормонального фона. Основная проблема, создаваемая сосудистыми «звездочками» – эстетического характера.
Причина их – изменение гормонального фона. Основная проблема, создаваемая сосудистыми «звездочками» – эстетического характера.
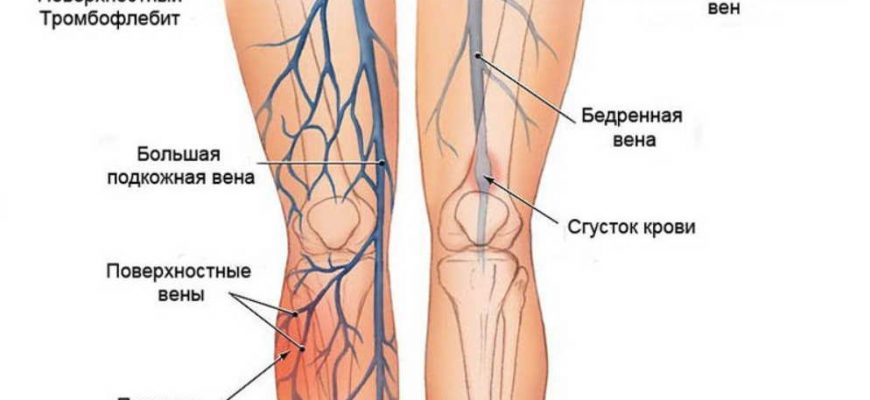 Малоподвижный образ жизни вреден для вен ног. Находите время и возможность для прогулок в привычном для Вас ритме. Если нет противопоказаний, выполняйте легкую гимнастику.
Малоподвижный образ жизни вреден для вен ног. Находите время и возможность для прогулок в привычном для Вас ритме. Если нет противопоказаний, выполняйте легкую гимнастику.