Сепсис новорожденных: причины и лечение
Каждая женщина с нетерпением ждет появления малыша на свет. Действительно, самое большое чудо, которое встречалось в жизни каждой из нас, это – рождение крохи. Однако, всегда стоит помнить о простых правилах ухода за новорожденным, так как простые действия могут помочь предотвратить развитие серьезных заболеваний.
Сегодня я предлагаю обсудить такую болезнь как сепсис. А именно, давайте поговорим, когда она появляется, что является причиной и какие методы диагностики и лечения могут быть назначены.
Что такое сепсис у новорожденного
Сепсис – одно из тяжелых, инфекционных заболеваний, которое чаще всего атакует детей первого месяца жизни. Возникает данное заболевание в результате того, что кровь разносит токсины и патогенные микробы по всему организму. Сепсис считается основной причиной смерти новорожденных. Так как в случае инфицирования крови смертность достигает 30-40%. Зарубежные ученые утверждают, что примерно у 0,1-0,8% новорожденных диагностируют данное состояние. Чаще всего в группе риска оказываются дети, рожденные раньше планируемого срока, с внутриутробной гипоксией или те, которые находятся в отделениях реанимации. Кроме того, высокий риск существует для тех, которые находятся на искусственной вентиляции легких. Так как аппарат может подавать воздух вместе с бактериями напрямую в легкие. Современная медицина выделяет 3 различные формы заболевания:
Современная медицина выделяет 3 различные формы заболевания:
- Внутрибольничный, то есть кроха может заразиться в результате инфекции, которая находится в стенах роддома. Например, через руки матери, предметы ухода, инструмент медперсонала или при контакте с другим больным. В случае даже малейшего подозрения на сепсис роддома закрывают на карантин, а детей переводят в ближайшее детское отделение. В данном случае очень важно вовремя заметить болезнь и прервать цепочку заражений. В противном случае уберечь детей со слабым иммунитетом от инфицирования не удастся.
- Ранняя стадия. Ее можно выявить на 2-5 день после рождения. Скорее всего ребенок мог заразиться еще в утробе матери. Например, в результате заглатывания околоплодных вод, попадания патогенных микроорганизмов через плаценту или вследствие повреждения целостности околоплодной оболочки. Также инфицирование возможно при прохождении родовых путей, если там есть очаги воспаления.
- Поздняя стадия проявляется уже после 7-го дня жизни крохи. В таком случае инфицирование могло произойти как во время прохождения родовых путей, так и по приезду домой.
Что провоцирует, причины сепсиса у новорожденного
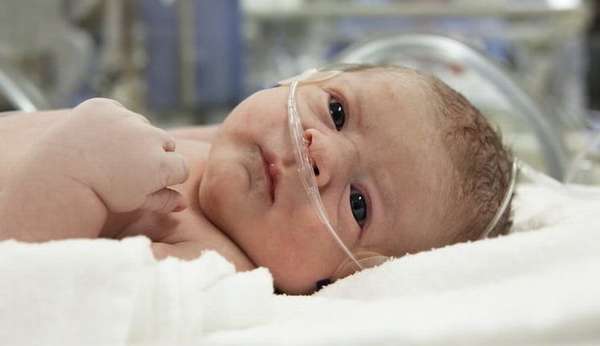
Наиболее частой причиной развития сепсиса у новорожденного является его заражение тем или иным путем.
Давайте разберем, каким образом кроха может быть инфицирован в стенах родильного дома:
- Условно-патогенные или патогенные микроорганизмы, которые могут попасть в организм малыша внутриутробно, в процессе или после родов. На сегодняшний день принято выделять около 40 видов таких микроорганизмов. К наиболее часто встречаемым относят: стафилококк, кишечная палочка, стрептококк и другие анаэробы и грамотрицательные бактерии.
- Инфекция может попадать через пуповинную ранку, поврежденную кожу или слизистые.
- В то же время заражение возможно через кровь к ребенку от матери. Таким образом, снабжая органы зараженной кровью, возможно развитие в них гнойных заболеваний.
- Есть еще несколько способов заражения крохи, к ним относят: при соприкосновении инфицированных половых путей матери с кожей ребенка или же восходящим путем, то есть, бактерии, которые находятся в половых путях поднимаются в матку, а затем попадают к ребенку.
В процессе рождения ребенок тратит очень много сил и энергии, соответственно, его организм подвергается сильнейшему стрессу, что приводит к тому, что кроха становится очень уязвим к любого рода инфекциям.
Патогенез: что происходит во время данного заболевания
Сепсис развивается очень быстро, иногда даже в течение нескольких часов. Чаще всего заболевание сопровождается явными признаками интоксикации и развития сердечно-сосудистой недостаточности. Часто оно может сопровождаться повышением температуры до 40-41°. В то же время у недоношенных детей, наоборот, температура тела падает до 34-35°. Появление лихорадки считается ответной реакцией организма крохи на действие микроорганизмов и токсинов, так как именно последние могут нарушать функцию мозга, где расположен центр терморегуляции. Вместе с тем, вы можете наблюдать появление озноба, потливости и учащения пульса. В период разгара заболевания малыша может мучить обезвоживание, сухость кожи, потеря веса. В то же время, может наблюдаться сильная отечность не только конечностей, но и лица. Причиной этого является повышенная проницаемость кровеносных сосудов. При гнойно-септических заболеваниях кожа ребенка приобретает желтовато-землистый цвет. Кроме того, возникает токсическое поражение почек, печени и других органов.
Симптомы
Данное заболевание может развиваться очень быстро, практически молниеносно, поэтому очень важно правильно и своевременно среагировать на появление симптомов, которые свидетельствуют о инфицировании новорожденного. К таким относят:
Диагностика сепсиса у новорожденного
- Для начала врач обязан осмотреть и опросить родителей пациента. Так, например, наличие повышенной или пониженной температуры, а также неестественный окрас кожных покровов может уже о многом сказать доктору. Кроме того, при осмотре пациента врач может обнаружить первичный очаг инфекции, например, если гноится или кровит пупок у новорожденного.
- Далее для подтверждения предварительного диагноза врач назначает общий анализ крови, в котором важным является показатель уровня лейкоцитов – клеток, которые отвечают за иммунитет. Резкое увеличение или снижение их количества говорит о развитие заболевания у крохи. Кроме того, анализ крови также может показать наличие воспаления в организме малыша.
- Посев крови дает возможность диагностировать, что стало возбудителем, и к какому антибиотику он окажется чувствительным.
- Посев мочи, спинномозговой жидкости или гноя, который можно снять с поверхности кожи, в зависимости от того, каким путем была занесена инфекция. Взятый материал необходимо посеять на питательную среду и через определенный промежуток времени проанализировать, какие бактерии-возбудители размножились.
Лечение сепсиса у новорожденного
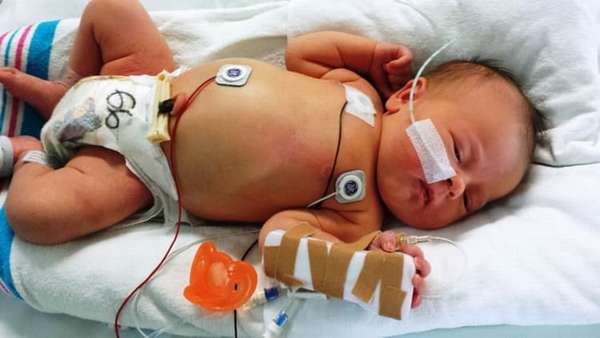
В каждом случае лечение назначается индивидуально врачом в зависимости от состояния новорожденного вида и степени заболевания.
Однако, есть несколько общих правил, которые должны соблюдаться в любом случае:
- Лечение больного происходит исключительно в стенах больницы – в отделении патологии или реанимации и интенсивной терапии.
- Рекомендуется, чтобы кроха находился в кювезе – специальный аппарат для выхаживания новорожденных детей, в котором поддерживается определенная температура и влажность воздуха.
- Что же касается кормления, то преимущество отдается грудному типу, так как с молоком матери ребенок получает необходимые антитела, если же такой вариант невозможен, то его заменяют на парентеральное, то есть введение питательных веществ через вену.
- Антибактериальная терапия, направлена на подавление размножения бактерий. На начальных этапах может быть назначен наиболее подходящий вариант препарата согласно проведенного опроса и исследований. А после получения результатов посева крови, назначенная терапия корректируется.
- Может быть назначено внутривенное введение иммуноглобулинов, растворов и интерферонов.
- Переливание крови и плазмы крови. Проводят для очищения и улучшения клеточного состава крови, нормализации процесса свертываемости крови. Переливание плазмы производится для очищения жидкого элемента крови.
В период проведения терапии за ребенком постоянно ведется наблюдение со стороны медперсонала. Если препараты выбраны правильно, то уже в течение первых 48 часов после их введение кроха чувствует улучшение. Однако полный курс лечения бактериального сепсиса у новорожденного может длиться до 3-4-х недель. Восстановление функций всех органов происходит через 4-6 недель с момента начала лечения.
Профилактика сепсиса у новорожденного

Профилактику сепсиса необходимо производить во время беременности. Для этого нужно:
- Своевременно и правильно лечить инфекционные заболевания, а также тяжелые заболевания, например, сахарный диабет.
- Избегать стрессов, переохлаждения и контакта с больными людьми.
- Полноценно и правильно питаться. Ваш рацион должен быть наполнен витаминами, минералами, достаточным количеством белков, жиров и углеводов.
После рождения крохи необходимо производить и профилактику развития сепсиса у новорожденного. Для этого:
- В процессе родоразрешения или ухода за крохой необходимо использовать только стерильные материалы и инструменты.
- Проведение гигиенических процедур, включая купание крохи, обработка кожи и пупочной раны. Кроме того, необходимо регулярно проветривать и проводить дезинфекцию помещения, в котором находятся малыши и роженицы.
- Грудное вскармливание. Материнское молоко содержит в себе иммуноглобулины, которые помогают малышу бороться с инфекцией.
К каким докторам следует обращаться если сепсис у новорожденного
В случае подозрения на сепсис, точно диагностировать заболевание и назначить правильное лечение могут:
Видео
Я предлагаю вам посмотреть короткий видеосюжет, в котором рассказывается, что такое сепсис новорожденных и какие существуют клинические рекомендации для стабилизации самочувствия.
Все мы знаем о таких детских заболеваниях, как ветрянка, краснуха или свинка и достаточно спокойно относимся при их проявлениях. Гораздо реже мы слышим о таком заболевании, как сепсис. Действительно, невовремя диагностированное заболевание, неправильно назначенное лечение может привести к летальному исходу. Поэтому всегда стоит внимательно относиться ко всем отклонениям, которые вы замечаете в состоянии новорожденного, и в случае каких-либо сомнений обращаться за помощью к специалистам. Разумеется, не стоит себя накручивать лишний раз и переживать касательно этого вопроса, так как в первый месяц после рождения практически каждую неделю вас проведывает медсестра и ваш участковый педиатр. В случае любого отклонения от нормы они смогут своевременно это диагностировать.
Что ж, теперь ваша очередь поделиться с нами своим опытом. Расскажите в комментариях на сайте, доводилось ли вашему крохе переживать заболевание такого рода, какое было назначено лечение и как скоро малыш поправился?

Сепсис: лечение и симптомы заражения крови у человека
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф]
Механизв возникновения сепсиса у младенцев: группа риска, дальнейшее лечение
Сепсис новорожденных – страшное и опасное заболевание, справиться с которым удается не всегда. Знать тревожные симптомы необходимо, чтобы вовремя среагировать. При сепсисе ребенок должен быстрее оказаться в больнице, только там ему могут сохранить жизнь.

Новорожденный
Что такое сепсис новорожденных
Сепсис – одно из наиболее опасных заболеваний. От него умирает около 30-40 процентов новорожденных. Спасти ребенка можно, вовремя заметив симптомы недуга. Организм за непродолжительный период времени поражает воспаление, которое провоцирует бактериальная или грибковая инфекция. Среди возбудителей сепсиса – стрептококк, стафилококк, пневмококк, сальмонелла. Болезнь начинается практически сразу после появления крохи на свет или в течение первого месяца его жизни. Факторы, ее вызывающие, могут оказывать действие во время беременности, при родах или уже после них.
Каким бывает сепсис у новорожденных
- Внутрибольничный – проявляется в роддоме. Лечебное учреждение закрывают, чтобы понять, что вызвало заболевание, и исключить заражение других младенцев.
- Ранний сепсис дает о себе знать на 3-5 день жизни крохи. Инфицирование происходит в утробе или во время родов. Например, малыш заглотнул околоплодные воды, в которых обитали патогенные микроорганизмы.
- Поздний – начинается через неделю после того, как младенец появился на свет. Ребенок мог заразиться как во время прохождения родовых путей, так и после выписки из больницы.
Классификация сепсиса также основывается на скорости его развития. Так, он может проявляться молниеносно, когда симптомы заметны уже в первые сутки, быть острым и длиться 3-6 недель, подострым, продолжающимся 1,5-3 месяца. Для ребенка наиболее опасно, когда заболевание развивается сразу. Здесь важно срочно принять меры. Сепсис бывает и затяжным, тогда малыш выздоравливает приблизительно через 3 месяца.
Причины сепсиса у новорожденных
Среди факторов, способных привести к сепсису, известны следующие:
- Инфекционные заболевания матери в период вынашивания ребенка. Это касается не только гинекологических патологий, но и проблем с органами пищеварения, мочевыделительной системы. К серьезным последствиям может привести цистит, особенно, если его своевременно не вылечить. Нередко он провоцирует заболевание почек, пиелонефрит, что ведет к более тяжким осложнениям.
- Частые аборты, в результате которых ткани матки травмируются, повреждаются, что способствует распространению инфекций.
- Внутриутробная гипоксия.
- Раннее излитие околоплодных вод.
- Использование акушерами и другим медицинским персоналом нестерильных инструментов.
- Инфекции, развивающиеся у новорожденного. Это могут быть конъюнктивит, бронхит, воспаление легких, цистит. Опасна пузырчатка, проявляющаяся образованием пузырей на коже, внутри которых содержится гной.
- Родовая травма, в частности, повреждения черепа.
- Поражение кожи и слизистых оболочек ребенка.
Изъявление и нагноение могут начаться в области гемангиомы. Это образование из кровеносных сосудов на поверхности кожи. Оно не считается опасным, в хирургии удаление предусмотрено, когда растет или причиняет неудобства. В редких случаях гемангиома фигурирует в этиологии сепсиса как фактор, провоцирующий распространение инфекции.
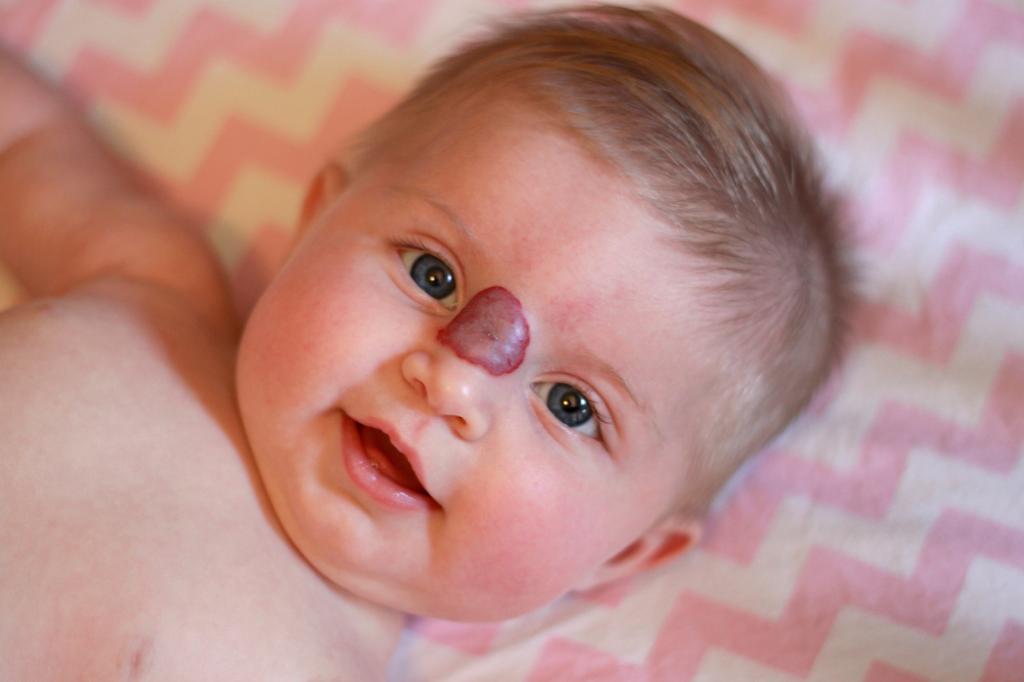
Младенческая гемангиома
Обратите внимание! Риск развития сепсиса повышается у малышей, родившихся преждевременно, вес которых не достигает 2 килограммов. В зоне риска – дети, появившиеся на свет при многоплодной беременности, малыши с диагностированными врожденными пороками развития.
Как проявляется сепсис
Чем быстрее распознать сепсис, тем больше шансов сохранить жизнь ребенку. Заболевание проявляется симптомами:
- Необычное поведение: новорожденный слишком вялый или крайне беспокойный;
- Плохой аппетит, ребенок отказывается от еды;
- Обильные срыгивания, рвота;
- У новорожденного с сепсисом цвет кожных покровов очень бледный, может иметь сероватый или желтоватый оттенок;
- Носогубный треугольник принимает синий оттенок;
- Диарея;
- Учащенное дыхание;
- Нарушение сердечного ритма;
- Судороги, подергивания мышц;
- Изменение температуры тела: она может быть как очень низкой, так и повышенной;
- Гнойные очаги на коже и слизистых. Зачастую они появляются и на внутренних органах, даже поражают кости;
- Кожные высыпания, непохожие на потницу и атопический дерматит.

Высыпания на коже
Клинические проявления значительно отличаются, симптомы зависят от изначального очага поражения.
Диагностика
Ребенка осматривает неонатолог. У малыша обязательно берут кровь, чтобы выявить возбудителя инфекции. Для определения тактики лечения нужны соскоб с кожи, мазки из зева и конъюнктивы. Обычно проводится анализ кала на дисбиоз. Врачи исключают, что у ребенка внутриутробная инфекция, лейкоз, микоз. Заболевания имеют схожие симптомы, поэтому дифференциальная диагностика необходима.
Чтобы не терять время, врачи должны сразу выбрать антибиотик широкого спектра действия. После взятия крови будет понятно, к каким лекарствам патогенные микроорганизмы устойчивы, а против какого препарата они не устоят. Все видимые источники инфекции нужно устранять, в том числе обрабатывать повреждения, абсцессы. При поражении тканей обращаются к хирургическому вмешательству, позволяющему избавиться от гнойных очагов.
Тактика лечения зависит от области воспаления, от того, что именно дало толчок инфекции. Это можно выяснить, проводя дополнительные обследования и контролируя изменения в состоянии пациента.
Что происходит при сепсисе
Патогенез сепсиса начинается с того, что в организме заболевшего появляется очаг гнойного воспаления. Он служит источником распространения инфекции. По крови и лимфе она доставляется к тканям и органам, поражая их. В результате их функции нарушаются.
Обратите внимание! При сепсисе происходит не просто заражение крови, но и повреждаются сосуды, они становятся легко проницаемыми. Из-за этого инфекция быстрее распространяется, разносясь по организму. У младенцев слабый иммунитет, и сдержать ее, остановить действие гнойного очага не получается.
Что делать при обнаружении симптомов сепсиса
Ребенка с сепсисом нужно немедленно госпитализировать. Возможно, ему придется находиться в реанимации. Первую дозу лекарства он получает в течение часа после того, как замечены опасные симптомы. Так шанс быстро поправиться и избежать плачевных последствий значительно увеличивается.
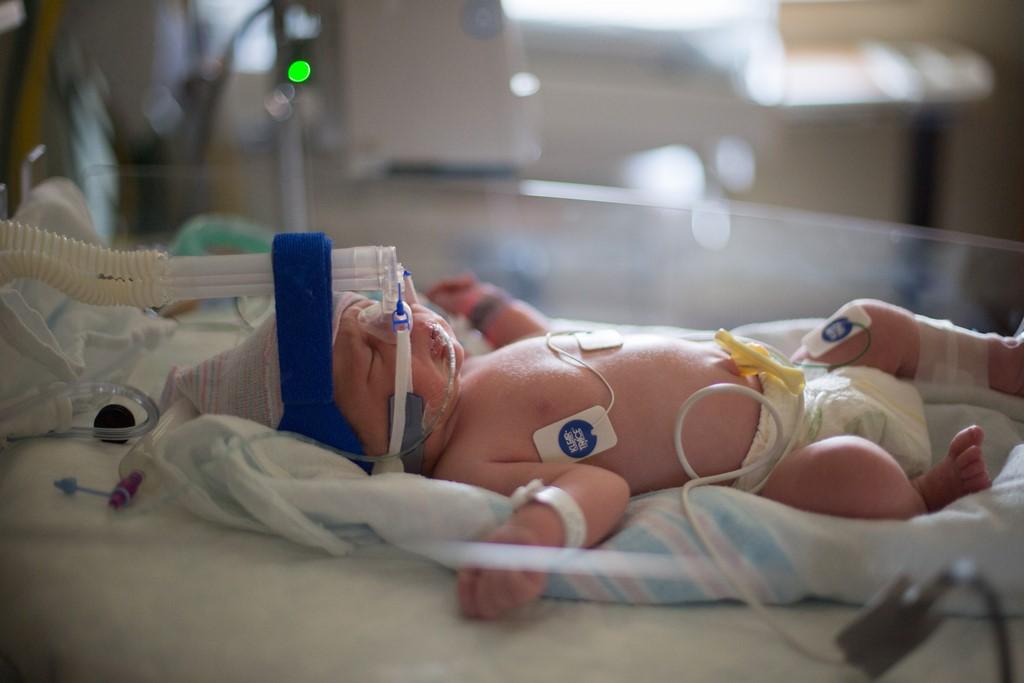
Помощь заболевшему младенцу
Прогноз и лечение
При стремительном развитии сепсиса умирает около половины новорожденных. При менее острых формах летальность несколько ниже.
Бактериальный сепсис новорожденного лечится только антибиотиками. Их вводят внутривенно, чтобы добиться большего эффекта. После получения бакпосева терапию корректируют. Результатов анализов никогда не ждут. Терапию начинают мгновенно, терять драгоценные минуты нельзя. Это предусмотрено протоколами лечения сепсиса, основанными на рекомендациях опытных врачей.
Ребенку также может понадобиться поддержка в дыхании, препараты для корректировки давления. В некоторых случаях используют гормональные средства, при тяжелом течении болезни переливают кровь или плазму. Во время лечения важно повышать иммунитет младенца, существуют лекарства, способные усиливать защиту организма.
Если причиной распространения инфекции стала ранка, например, пупочная, ее необходимо обрабатывать антибактериальными средствами, обязательно удаляя гной.
Осложнения и последствия
Самым серьезным осложнением является септический шок. При этом нарушается работа всех органов и систем, кровяное давление сильно падает. Часто подобное состояние приводит к смерти. У младенцев с сепсисом нередко развиваются пневмония, менингит, перитонит. Среди частых осложнений – абсцессы и некротические очаги гнойного характера.
Обратите внимание! Избежать последствий помогут только своевременная диагностика и правильное лечение, при котором постоянно контролируются происходящие изменения.
Выздоровевший грудничок в дальнейшем будет длительное время восстанавливаться. Обычно ему рекомендуют общеукрепляющий массаж, физиотерапевтические процедуры. Его регулярно наблюдает терапевт и узкие специалисты. При отсутствии жалоб с учета он снимается при достижении 3 лет.
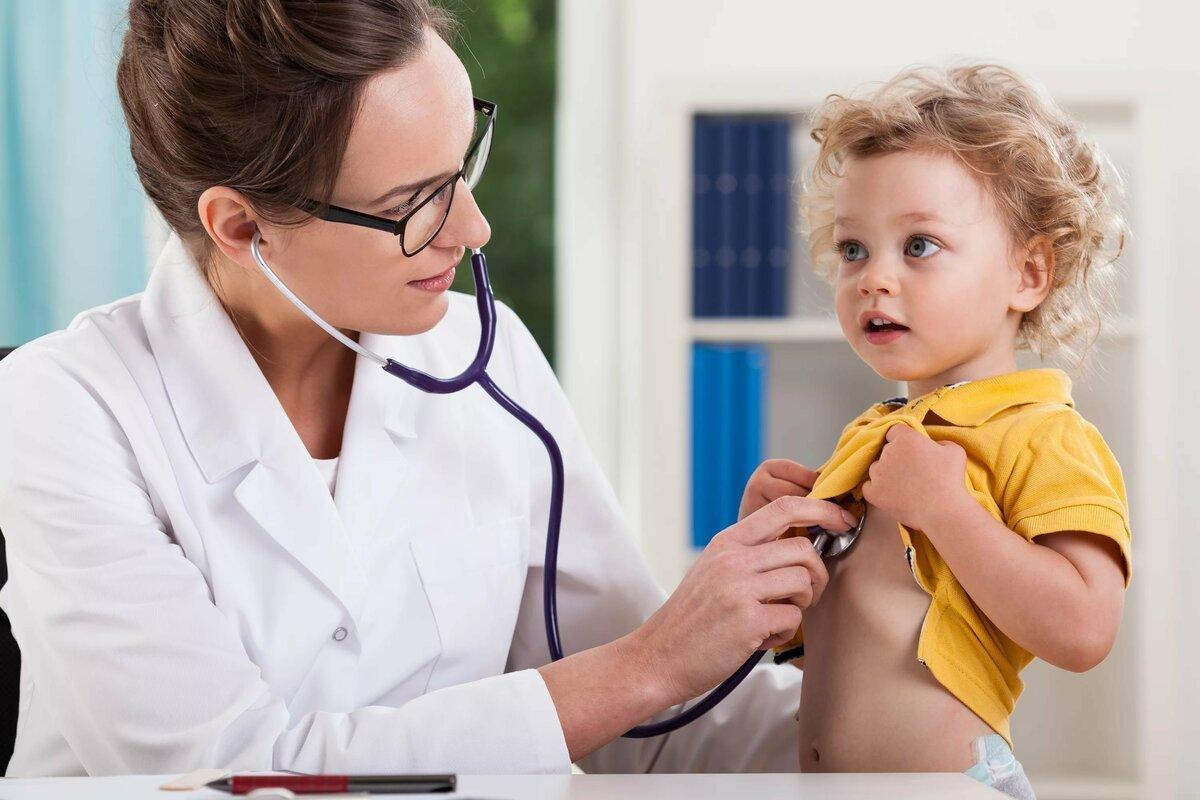
Ребенок на приеме у врача
Сепсис у недоношенных новорожденных детей встречается чаще, чем у крох, появившихся на свет вовремя. Они находятся в группе риска, родители должны внимательно следить за их здоровьем. При любых отклонениях нужно немедленно обращаться к врачу. Профилактика серьезного заболевания начинается еще в момент планирования беременности. Женщина должна понимать, что любые инфекционные заболевания способны отразиться на здоровье ее будущего ребенка.
Видео
Сепсис новорожденных, сепсис у детей. Причины возникновения сепсиса. Симптомы и лечения сепсиса у новорожденных и детей
Сепсис у детей – это тяжелое инфекционное заболевание, возникающее у детей с низкой реактивностью (низким иммунитетом). Вызывается различными инфекционными агентами – грамположительными и грамотрицательными бактериями. В большинстве случаев это стрептококки, стафилококки, реже – кишечная палочка и другие.
Причины возникновения сепсиса у детей
Сепсис возникает:
- Самостоятельно при попадании бактерий в организм ребенка со слабым иммунитетом;
- Как осложнение, на фоне уже имеющихся гнойных заболеваний (омфалит, пузырчатка новорожденных, ангина, отит и другие).
Предрасполагающие факторы к возникновению сепсиса новорожденных:
- Со стороны ребенка: недоношенность ребенка, незрелость многих систем организма у новорожденных (особенно печени и почек), склонность к быстрой генерализации заболевания;
- Со стороны внешней среды: неблагоприятное течение беременности (гестозы беременных), тяжелые роды, родовые травмы, заболевания матери (гнойные и инфекционные), неправильный уход за новорожденным – все это повышает риск развития сепсиса у новорожденных.
Патогенез (развитие заболевания) сепсиса у детей
При низком иммунитете ребенка инфекция прорывает тканевой барьер и проникает в кровь — возникает бактериемия (наличие бактерий в крови). Из-за этого появляется выраженная интоксикация, развивается полигиповитаминоз, нарушаются все обменные процессы жизнедеятельности ребенка в результате чего происходит еще большее снижение иммунитета.
Симптомы (клиническая картина) сепсиса у новорожденных и детей старше года
Сепсис новорожденных возникает в первые недели – на втором месяце жизни ребенка. Для остальных детей сепсис может возникнуть в любое время при попадании инфекции в кровь во время хирургических вмешательств, тонзилогенным путем как осложнение ангины или отогенным путем как осложнение воспаления среднего уха.
Клиника заболевания (симптомы) зависит от формы сепсиса и протекает по 2м типам как для новорожденных, так и для детей других возрастов:
- Септицемия – это форма сепсиса, при которой преобладают признаки интоксикации (головная боль, высокая температура, тошнота, ребенок вялый) при отсутствии локальных гнойных очагов.
Кожные покровы ребенка становятся бледным, часто с сероватым оттенком. Животик вздут, стул неустойчивый. Высокая температура, иногда возникают судороги. Увеличена печень и селезенка. У ребенка сильная одышка, тахикардия. - Септикопиемия – форма, при которой на фоне интоксикации у ребенка имеются гнойные локальные очаги или метастазы (пневмония, остеомиелит, пиелонефрит, энтероколит или другие). Температура тела то повышается, то понижается. Эта форма длится дольше.
Осложнения сепсиса у детей
Среди осложнений выделяют те, которые неизбежно происходят после перенесенного сепсиса (они идут скорее, как побочный эффект сепсиса): это анемия, гипотрофия, нарушение фосфорно-кальциевого обмена. Их устраняют вместе с лечением самого сепсиса и к моменту выписки ребенка эти осложнения устраняются.
Так же выделяют грозное осложнение, к счастью, встречающееся в настоящее время не так часто, — это летальный исход. Он происходит при отсутствии или при запущенном начале лечения, при крайне ослабленном иммунитете ребенка или при молниеносном течении заболевания.
Диагностика сепсиса у детей
Диагноз «сепсис» ставится на основе эпиданамнеза (эпидемическое течение заболевания), клиники (симптомов заболевания). В лабораторных анализах следующие изменения: в общем анализе крови при сепсисе наблюдается лейкоцитоз со сдвигом формулы влево, повышение СОЭ (скорости оседания эритроцитов), имеются признаки анемии (снижение количества эритроцитов и гемоглобина в крови, уменьшение цветового показателя).
При подозрении на сепсис обязательно проводят посев крови на стерильность (как правило – 2-3 анализа в течение заболевания). Также назначают посев на флору и других экссудатов ребенка – мочи, кала, гноя (при наличии).
Лечение сепсиса у детей
Лечение сепсиса у новорожденных и у детей проводят обязательно в стационаре, изолированно от других детей. Ребенку выделяют индивидуальные предметы ухода, желательно одноразовые.
Особенности ухода за больными сепсисом
- Тщательный ежедневный туалет всех слизистых оболочек ребенка, чтобы предупредить проникновения других возбудителей, которые могут ухудшить течение болезни.
- Кормление новорождённого ребенка – грудным молоком или, при его отсутствии, — адаптированными гипоаллергенными смесями. При этом кратность кормления возрастает, а разовый объем пищи уменьшается. Детям после года рекомендуют высококалорийную пищу с повышенным содержанием белка и витаминов.
- Поить ребенка обязательно! Даже если Вы кормите грудью при этом заболевании ребенку необходимо дополнительная жидкость, чтобы не допустить обезвоживания (печень и другие органы, участвующие в подавлении инфекции, требуют повышенного количества воды).
Медикаментозное лечение сепсиса у детей
- При сепсисе назначают антибактериальное лечение – 2 разных антибиотика, при чем один из них – внутривенно. Это могут быть антибиотики цефалоспаринового ряда, ампициллин, гентамицин или другие. Курс лечения антибиотиками при сепсисе составляет 2-3 недели.
- После антибиотиков назначают противогрибковые средства – нистатин, леборин.
- Одновременно с антибиотиками идет курс биопрепаратов для нормализации и защиты микрофлоры кишечника (аципол, линекс, бифиформ или другие).
- Для предупреждения возникновения аллергии у ребенка назначают антигистаминные препараты.
- Обязательно идет дезинтоксикационная терапия (для вывода продуктов распада из организма ребенка).
- Заместительная терапия: может быть специфическая (направленная против конкретного возбудителя) – например, антистафилококковая плазма или неспецифическая – повышающая защитные, свойства организма (тимолин, элеутерококк и другие).
- Общеукрепляющие средства – витамины, препараты кальция – для улучшения обменных процессов в организме малыша.
- Симптоматическое лечение – жаропонижающие, обезболивающие средства. Проводят лечение отдельных очагов – например, лечение пневмонии, омфалита и т.д.
- Иногда назначают плазмаферез (очищение крови) – при неэффективности проводимого лечения или при тяжелых формах.
После перенесенного сепсиса ребенок выписывается при клиническом выздоровлении (т.е. при исчезновении симптомов заболевания) и при нормализации анализов. После сепсиса дети обязательно находятся на диспансерном наблюдении в течение 6 месяцев. Прививки после сепсиса можно проводить не ранее, чем через 2 месяца после полного выздоровления.
Желаем здоровья Вам и Вашему ребенку!
частые причины, лечение и последствия
Нередко случается так, что новорожденные дети рождаются с различными травмами или патологиями. Но есть и такие болезни, которыми дети заболевают после рождения в течение первых месяцев жизни. Причиной этому могут служить различные заболевания, перенесенные матерью во время вынашивания ребенка. Одним из опасных заболеваний новорожденных детей считается сепсис.
Что такое сепсис новорождённых?
Сепсис является инфекцией, которая поражает жизненно важные органы и системы организма. Сепсис у новорожденных – это генерализованная инфекция, которая возникает из-за проникновения микробов и токсических веществ в кровь, а оттуда – по всему организму. Такая болезнь встречается с частотой около 0,8% среди новорожденных и около 14% среди недоношенных детей. В случае диагностирования в первый месяц жизни детей летальность составляет около 30-40%.

Данное заболевание бывает вызвано бактериями стафилококка, стрептококка, кишечной палочкой и другими. При этом заражение ребенка может произойти как в утробе матери, так и после родов. Также инфицирование может случиться и непосредственно во время родов.
Сепсисом дети могут заразиться вследствие наличия у матери различных инфекционных заболеваний, например эндометрита или мастита. Причиной заражения сепсисом во время родов может стать внутричерепное давление, повреждение кожи ребенка во время акушерского вмешательства или несоблюдение санитарных норм в родильном доме. При наличии возбудителя у матери сепсис может проникнуть в организм ребенка через слизистые оболочки.
Нередко матери являются носителями различных штаммов возбудителей, которые передаются детям внутриутробным путем.
Помимо прочего, развитие сепсиса у новорожденных возможно на фоне ВИЧ-инфекции. Низкий иммунитет позволяет болезнетворным бактериям проникнуть в организм через кожные покровы, вследствие чего возникает бактериемия, которая еще больше снижает иммунитет.
Симптомы сепсиса новорожденного
Сепсис у новорожденных может возникнуть внезапно, с ярко выраженными признаками, а может развиваться незаметно, так как некоторые симптомы ошибочно списываются на обычные проблемы новорожденных. Болезнь может развиваться в течение первых недель-второго месяца жизни детей. К наиболее распространенным симптомам этого заболевания у новорожденных относятся:
- Отсутствие аппетита и отказ от груди.
- Бледность кожных покровов.
- Посинение носогубного треугольника и кончиков пальцев.
- Беспокойность и плаксивость.
- Желтушность кожи.
- Гнойничковые высыпания, опрелости.
- Срыгивание и рвота как проявление интоксикации.
- Медленная прибавка веса.
- Позднее отпадание пупка, мокнущая ранка.
- Высокая или низкая температура тела, отклонение от нормы.
- Лихорадка и озноб.
Зачастую у новорожденных может наблюдаться увеличение размера живота вследствие увеличения печени и селезенки.
На фоне сепсиса может развиться пневмония или другое воспалительное заболевание. Наиболее опасной формой считается молниеносный сепсис, который характеризуется отеками, нарушениями дефекации и падением температуры тела. Часто эта форма приводит к летальному исходу.
Осложнения и последствия
Как и многие гнойно-септические заболевания, сепсис может повлечь за собой ряд негативных последствий. Неизбежными последствиями при любой форме сепсиса считаются нарушения кальциевого обмена в организме, анемия, гипотрофия. Крайне ослабленный иммунитет и молниеносное течение заболевания часто приводят к летальному исходу.
При несвоевременной диагностике сепсиса у новорожденных могут возникнуть следующие осложнения и последствия:
- Почечная недостаточность.
- Пневмония.
- Нарушение сердечного ритма.
- Гнойное поражение суставов.
- Гипотрофия.
- Воспаление оболочек головного мозга.
- Отек легких.
- Пиелонефрит.
- Непроходимость кишечника.
- Тромбоз.
- Снижение артериального давления.
- Внутренние кровотечения.
- Обезвоживание организма.
Лечение сепсиса
Новорожденные дети, пораженные сепсисом, подлежат немедленной госпитализации в отделение патологии новорожденных. Иногда может возникнуть необходимость хирургического вмешательства, для которого детей помещают в специальное отделение хирургии для новорожденных.
Больного сепсисом необходимо изолировать от других детей, выделить ему одноразовые предметы ухода и питания. При лечении необходимо поддерживать состояние ребенка с помощью грудного вскармливания, в случае необходимости кормление можно осуществлять через зонд. Помимо этого, необходимо поддерживать водный баланс детского организма с помощью специальных растворов, принимаемых перорально, или внутривенных капельниц.
Медикаментозное лечение сепсиса начинается с бактериальной терапии, при которой назначаются 2 вида антибиотиков, например ампициллин, гентамицин и другие. После данной терапии также назначаются противогрибковые средства. Кроме того, в процессе лечения проводится терапия препаратами для поддержания кишечника и для предупреждения аллергии.
Помимо всей медикаментозной терапии назначается курс витаминов с целью укрепления и улучшения обменных процессов организма. Могут быть назначены препараты для снятия выраженных симптомов, например жаропонижающие или обезболивающие средства.
Ребенка можно выписывать после исчезновения всех сопутствующих симптомов сепсиса и положительных результатов анализов. После выписки пациент находится на учете в диспансере в течение 6 месяцев. Прививки можно получать через 2 месяца после выздоровления ребенка.
Профилактика
Сепсис может развиваться уже в утробе матери, поэтому первичную профилактику необходимо проводить с первых месяцев беременности. Беременной женщине следует соблюдать режим правильного и полноценного питания, контролировать течение беременности.
При обнаружении инфекционных или гнойных заболеваний будущей матери следует как можно быстрее получить своевременное лечение. При этом необходимо обязательно соблюдать предписания и рекомендации врача.
Профилактические меры по предотвращению развития данного заболевания у новорожденных включают в себя также соблюдение санитарных норм в условиях родильных домов, проведение антисептических манипуляций и применение стерильных инструментов во время родов, кормление грудью, правильную обработку пупочной раны после родов, соблюдение правил гигиены, купание и правильный уход за ребенком после родов.
Именно сепсис зачастую становится причиной смерти среди новорожденных. Но современная медицина шагнула далеко вперед в лечении данного заболевания. Одним из главных принципов успешной борьбы с сепсисом является его своевременная диагностика. Чем раньше будет обнаружена болезнь, тем больше шансов у ребенка на выздоровление.
1 .Сепсис новорожденных. Лечение, профилактика. Роль акушерской и терапевтической службы в профилактике сепсиса у детей.
Прогноз. Всегда очень серьезен. Исход заболевания во многом зависит от времени начала и правильности лечения.
Лечение. Должно быть комплексным и включать в себя воздействие на возбудителя (микроорганизм), воздействие на макроорганизм: повышение защитных сил ребенка, коррекция обменных нарушений и симптоматическая терапия, санация первичного и метастатических очагов, организация оптимальных условий среды.
Важная роль в лечении больного сепсисом отводится антибиотикам. Выбор антибиотика определяется исследованием чувствительности к нему выделенного от больного микроорганизма (посевы крови, гноя из очага инфекции, слизи из носа и зева). До получения ан-тибиотикограммы назначают один, а в тяжелых случаях два антибиотика широкого спектра действия, учитывая, что наиболее распространенным в настоящее время возбудителем является пенициллазаобразующий стафилококк, нередко вступающий в микробные ассоциации с грамотрицательными микроорганизмами. Наиболее удачными являются сочетания полусинтетических пенициллинов широкого спектра действия, например ампициллина с пенициллиновыми препаратами, устойчивыми к действию пенициллазы, например оксациллином и метициллином. Комбинированным антибиотиком является ампиокс, представляющий смесь ампициллина натриевой соли и оксациллина натриевой соли в соотношении 2:1. Доза полусинтетических пенициллинов при сепсисе 200—300 мг/кг в сутки.
Высокий терапевтический эффект на грамположи-тельных возбудителей оказывают рифоцин (20— 50 мг/кг в сутки внутримышечно) и рифамицин (20 мг/кг в сутки), принадлежащие к группе рифами-цинов; цефалоспориновые антибиотики (в том числе резервные — клафоран, лонгацеф; по 50—100 мг/кг в сутки), фузидин (60—80 мг/кг через рот), эритромицина аскорбинат (25—30 мг/кг внутривенно), линкомицин (10—20 мг/кг внутримышечно). Последний антибиотик особенно показан при лечении остеомиелита, так как он накапливается в костной ткани. В тех случаях, когда возбудителем инфекционно-септического процесса являются Е. coli, протей, синегнойная палочка, показано лечение карбенициллином — до 300 MT/KI в сутки, гентамицином,— 4—6 мг/кг в сутки, полимик-сином Е (1,5—7,5 мг/Кг.в сутки внутримышечно в 2—3 приема и 2,0—2,5 мг/кг внутривенно). В то же время большая группа антибиотиков в связи с их ототоксич-ностью (стрептомицин, мономицин, неомицин) и высокой общей токсичностью (левомицетин, тетрациклины) запрещена для применения у новорожденных соответствующими приказами. Исключение сделано для менее токсичных аминогликозидов.— канамицина и гентамицина.
При лечении новорожденных антибиотиками предпочтение отдается их внутримышечному, а в наиболее тяжелых случаях внутривенному введению. Кратность введения антибиотиков зависит от скорости выделения их из организма и у новорожденных составляет 2—4 раза в сутки. Во избежание привыкания микробной флоры необходимо через каждые 7—10 дней менять антибиотики. Длительность антибиотикотерапиии индивидуальна и определяется общим состоянием ребенка, динамикой инфекционного процесса, появлением признаков выздоровления (активное сосание, уменьшение симптомов интоксикации). Эффективность антибактериальной терапии повышается при сочетании антибиотиков с сульфаниламидами, которые назначают из расчета 0,2 г на 1 кг массы тела в сутки в течение 7—10 дней доношенным новорожденным и не более 5 дней — недоношенным.
Сульфаниламиды хорошо сочетаются с макролида-ми и линкомицином. Синергидным является и сочетание химиопрепаратов группы нитрофуранов (фура-цилин, фуразолидон, фурадонин) с антибиотиками пенициллинового ряда и с макролидами. Для борьбы с дисбактериозом при сепсисе назначают нистатин или леворин по 125 000 ЕД 3—4 раза в день, лактобактерин (5 доз 2 раза в день), бифидумбактерин (по 5 доз 3 раза в день), биолакт. При нарушении функции желудочно-кишечного тракта, угрозе некротически-язвенного энтероколита дозировку бифидумбактерина увеличивают до 2 доз в сутки. При стафилококковом сепсисе эффективными средствами иммунотерапии являются внутривенное переливание антистафилококковой плазмы (10 мл/кг доношенным и 5—8 мл/кг недоношенным детям) и внутримышечное введение гипериммунного антистафилококкового гамма-глобулина (титр 100 АЕ в 1 мл) по 3 мл 3 раза с перерывом в 2—3 дня; глубоконедоношенным целесообразно проводить два курса лечения с перерывом между ними 10—14 дней. Мощным стимулирующим средством является переливание крови доношенным новорожденным из расчета от 5—10 мл до 30—50 мл на 1 кг массы тела, особенно прямое переливание от донора, иммунизированного стафилококковым анатоксином. Недоношенным переливают кровь в фазе репарации септического процесса либо по витальным показаниям с заместительной целью. Стафилококковый анатоксин неэффективен у недоношенных и малоэффективен у доношенных новорожденных.
При сепсисе, вызванном грамотрицательной флорой, используют специфическую антиклебсиеллезную, антисинегнойную и анти-коли плазму, а также фаги направленного действия. Дезинтоксикационная терапия заключается во внутривенных вливаниях сухой на-тивной плазмы, альбумина. С целью регидратации при эксикозе проводят внутривенное капельное вливание жидкости и солей с учетом типа эксикоза (изотонический, вододефицитный или соледефицитный). Одновременно корригируют нарушения кислотно-основного и электролитного равновесия.
При нарушении сердечно-сосудистой деятельности вводят внутривенно 0,05—0,5 мл 0,05 % раствора стро-фантина, подкожно 0,1—0,2 мл кордиамина в зависимости от состояния ребенка, 1 % раствор кофеина по 1 чайной ложке 2—3 раза в день. Обязательно назначение витаминов С по 0,1 г; BI и В2 по 0,005 г; РР по 0,02 г 3 раза в день. При геморрагическом синдроме применяют викасол в течение 3 дней, рутин, 5 % раствор хлорида кальция и аминокапроновую кислоту, внутривенные инфузии плазмы. При выраженной интоксикации и при симптомах надпочечниковой недостаточности показаны короткие курсы (7—10 дней) преднизолона из расчета 1 мг/кг в сутки. При лечении геморрагического синдрома в фазе гиперкоагуляции применяют гепарин в дозе 150—300 ЕД/кг в сутки, антиагреганты, реополиглюкин. В фазе гипокоагуляции используют небольшие дозы гепарина (50—100 ЕД/кг) в сочетании с нативной плазмой.
Лечение язвенно-некротического энтероколита консервативное: внутрь назначают 1 % раствор хлорофил-липта по 0,5 мл 3 раза в день в течение 20—25 дней, бальзам Шостаковского по Vi чайной ложки 2 раза в день, облепиховое масло по 1 чайной ложке 3 раза в день. Лечение гнойных очагов проводят по общим хирургическим правилам — вскрывают и опорожняют. Очень важно организовать оптимальные условия окружающей среды. Большинство недоношенных детей, больных сепсисом, необходимо выхаживать в кувезах. Пациенты должны получать не стерилизованное, а свежесцеженное грудное молоко, что способствует профилактике дисбактериоза. По мере стихания острых явлений ребенку необходимо организовать прогулки на воздухе, лечебный массаж и гимнастику.
Профилактика. Проведение мер по антенатальной охране плода, так как при ряде осложнений беременности снижается резистентность плода к различным экзогенным воздействиям, а такие заболевания матери, как грипп, ангина, пиелит, гнойничковые заболевания и др., могут быть источником инфицирования плода и ребенка. Строжайшее соблюдение асептики и антисептики при уходе за новорожденным, особенно в период его пребывания в родильном доме. Соблюдение персоналом родильных домов санитарно-гигиенических требований. Лиц даже с незначительными гнойными процессами не следует допускать к уходу за новорожденным. Детей, родившихся от матерей с явлениями послеродового сепсиса или различными местными гнойными процессами, необходимо помешать в отдельное помещение, и они не должны контактировать ни с другими детьми, ни со своими матерями. Нельзя прикладывать к груди детей при заболевании матери гнойным маститом.
Сепсис у новорожденного — симптомы болезни, профилактика и лечение Сепсиса у новорожденного, причины заболевания и его диагностика на EUROLAB
Что такое Сепсис у новорожденного —
Сепсис у новорожденного – генерализованная форма гнойно-воспалительной инфекции, которая вызвана условно-патогенной бактериальной микрофлорой при нарушении деятельности иммунной системы и возникновении неадекватной системной воспалительной реакции.
Критерии диагностики размыты, потому точной информации о частоте сепсиса среди младенцев нет. Согласно зарубежной статистике, частота от 0,1 до 0,8%. Среди больных большинство детей недоношенные и находящиеся в отделениях реанимации. При инфекции крови летальность составляет от 30 до 40%.
Классификация сепсиса новорожденных
Общепринятого деления сепсиса новорожденных на виды нет. В МКБ-10 болезнь обозначается под кодом Р36. Разделить болезнь на виды можно по времени появления инфекции в крови, по симптоматике, по расположению входных ворот инфекции и пр.
По времени развития сепсис у новорожденных детей бывает:
- ранний неонатальный;
- поздний неонатальный.
По расположению первичного септического очага:
- пупочный;
- кожный;
- лёгочный;
- риноконъюнктивальный;
- ринофарингеальный;
- урогенный;
- отогенный;
- катетеризационный;
- абдоминальный и пр.
По наличию симптомов полиорганной недостаточности сепсис бывает таких видов:
- острая лёгочная недостаточность;
- септический шок;
- острая почечная недостаточность;
- острая сердечная недостаточность;
- острая надпочечниковая недостаточность;
- острая кишечная непроходимость;
- вторичная иммунная дисфункция;
- отёк мозга;
- ДВС-синдром.
По клинической форме выделяют такие виды:
- септицемия;
- септикопиемия.
Что провоцирует / Причины Сепсиса у новорожденного:
Септическое состояние вызывается условно-патогенной микрофлорой, на сегодня выделяют 40 ее видов. Самые распространенные возбудители:
- стафилококк
- стрептококк
- клебсиелла
- кишечная палочка
- другие грамотрицательные бактерии и анаэробы
Врожденный неонатальный сепсис новорожденных чаще всего вызван S. agalacticae, которые относят к стрептококкам группы В. В антенатальном периоде веротяным возбудителем может быть S. agalacticae и, в редких случаях, E. coli. Для интранатального периода типичный провокатор сепсиса – S. agalacticae, реже – S. aureus и E. coli. Для постнатального периода – S. aureus et epidermidis и Klebsiella spp.
В последние годы сепсис у новорожденного всё чаще вызывается Pseudomonas spp., Enterobacter spp и Klebsiella spp. Они бывают у детей, которым подсоединяют аппарат искусственной вентиляции легких. Важно отметить, что при пупочном заражении ребенок чаще всего подхватывает стафилококки и E. coli. При абдоминальном госпитальной инфекции удается определить анаэробы и энтеробактерии в качестве возбудителей септического состояния младенца.
Если входящие ворота инфекции – легкие, то чаще всего возбудителями бывают K. pneumonia и S. aureus et epidermidis. При попадании инфекции через кишечник выделяют такие возбудители как Enterobacteriaceae spp. А если у ребенка появился сепсис после вмешательства хирурга, то выделяют в большинстве случаев такой возбудитель как Enterobacteriaceae spp. или Enterococcus spp. Через мочевые пути в организм новорожденного может попасть E. coli и другие виды семейства Enterobacteriaceae.
Патогенез (что происходит?) во время Сепсиса у новорожденного:
В ответ на действие возбудителя возникает системная воспалительная реакция (СВР), что и характеризует в целом сепсис у новорожденного. При СВР вырабатываются в большом количестве цитокины – в неадекватном повреждающему фактору количестве. Это индуцирует апоптоз и некроз, потому СВР негативно влияет на организм младенца. В кровоток прорывается инфекционная среда, что называется бактериемией.
Генерализированные инфекции при иммунодефиците у новорожденного вызывают чаще всего такие возбудители:
- S. pyogenes
- Enterobacteriaceae spp.
- Цитомегаловирус
- Staphylococcus spp.
- S. Aureus
- Enterobacterioceae spp.
- Оппортунистическая микрофлора
СВР задействует иммунитет и медиаторы, свёртывающую и противосвёртывающую системы крови, белки острой фазы воспаления и т.д. Нейтрофильные гранулоциты очень быстро реагируют на изменения в тканях и клетках организма. Нейтрофильные гранулоциты могут взаимодействовать с каскадными воспалительными гуморальными системами организма.
Нейтрофилы играют роль фагоцитов. Биологически активные вещества, которые вырабатываются нейтрофильными гранулоцитами, оказывают противовоспалительное действие. Нейтрофилы играют роль в производстве широкого спектра поверхностных адгезивных молекул, с помощью которых они взаимодействуют с клетками эндотелия сосудов, иммунной системы, тканей и органов. Клетки, подвергающиеся апоптозу, становятся объектами фагоцитоза и разрушаются за короткий срок. На процесс воспаления оказывает влияние высвобожденное содержимое нейтрофильных гранул.
Нейтрофилы оказывают цитотоксическое действие не только на чужеродные клетки-возбудители, но и на ткани самого организма ребенка. Лишняя СВР провоцирует гиперактивацию гипоталамо-гипофизарно-надпочечниковой системы. Происходит выброс АКТГ, в крови повышается уровень кортизола. Существенно уменьшается функциональная активность щитовидной железы. Также излишняя системная воспалительная реакция характеризуется неуправляемой свертывающей системой крови, которая в итоге вызывает тромбоцитопатию и коагулопатию потребления.
После этого формируется полиорганная недостаточность, что, в свою очередь, вызывает глубокие расстройства гомеостаза, что в некоторых случаях провоцирует летальный исход. Нейтрофилы для мононуклеаров выступают вспомогательным фактором. Фагоцитоз, который осуществляется макрофагами, помогает стиханию процессов воспаления и заживлению повреждённых тканей.
Симптомы Сепсиса у новорожденного:
Если произошло антенатальное или интранатальное заражение плода с ниже описанной симптоматикой в первые 6 дней жизни малыша, то такое состояние называют ранним сепсисом новорожденных. Заражение происходит еще до рождения малыша, нельзя выделить первичный инфекционный очаг, нет метастатических пиемических очагов.
В случаях проявления симптомов сепсиса на 6-7-е сутки жизни и позже состояние называют поздним неонатальным септическим. В большинстве случаев болезнь протекает как септикопиемия. Это клиническая форма данного заболевания, при которой в кровеносном русле есть микробы и их токсины, а также есть выраженные симптомы инфекционного токсикоза, но пиемические очаги не формируются. При септикопиемии из крови ребенка и очагов возбудителя высевают один и тот же возбудитель.
Синдромы органной недостаточности влияют на течение болезни и ее исход. Среди них особо важен симптомокомплекс септического шока. Септический шок у новорожденных – это прогрессирующая артериальная гипотензия, которая не связана с гиповолемией, в условиях инфекционного заболевания. Септический шок у младенцев может быть не только при сепсисе, но и при:
- менингите
- перитоните
- энтероколите
- пневмонии
При сепсисе у младенца явные нарушения терморегуляции и состояния центральной нервной системы. Кожа приобретает сероватый или грязно-бледный тон, есть геморрагии, может быть желтушность, участки склеремы. Фиксируют такой симптом как мраморная кожа. В некоторых случаях может быть акроцианоз. Почти сразу возникает и прогрессирует желтуха. В частых случаях врачи говорят и об общем отечном синдроме. У новорожденного при сепсисе есть склонность к спонтанной кровоточивости. Можно заметить заостренность черт лица, но не во всех случаях.
При дыхательной недостаточности нет воспалительных изменений, которые могла бы показать рентгенограмма. Сердце может быть повреждено сердца по типу токсической кардиопатии, развивается острая сердечная недостаточность. Селезенка и печень новорожденного увеличены в размерах, живот вздутый, что заметно даже визуально. Может быть заметна венозная сеть на передней брюшной стенке.
Среди типичных симптомов сепсиса новорожденных выделяют в том числе такие:
- анорексия
- рвота
- срыгивания
- дисфункция желудочно-кишечного тракта
- нет прибавки в весе
- гипотрофия
При подостром течении сепсиса младенцев появляется синдром дыхательных расстройств, нарушается сосательный рефлекс, есть тенденция к гипотермии. Наиболее типичные синдромы полиорганной недостаточности при инфекции крови.
Симптомы могут отличаться в зависимости от первичного септического очага. При локализации поражения в дыхательной система появляются цианоз, ортопноэ, тахипноэ, ИВЛ. При первичном очаге в почках появляются такие симптомы:
- анурия
- отеки
- олигурия
Для локализации инфекции в сердечно-сосудистой системе характерны такие проявления сепсиса:
- гипотензия,
- тахикардия,
- тенденция к брадикардии,
- расширение границ сердца,
- необходимость гемодинамической поддержки
Первичный очаг сепсиса в ЖКТ приводит к появлению таких симптомов:
- срыгивания,
- рвота,
- парез кишечника,
- невозможность энтерального питания,
- нарушения стула
Если инфекция локализируется изначально в иммунной системе, то проявляются нозокомиальная инфекция, акцидентальная инволюция тимуса, спленомегалия. При этом в крови обнаруживают лейкоцитоз, лимфопению, лейкопению, повышенное содержание С-реактивного белка и дисиммуноглобулинемию.
Септический шок новорожденных
Тяжелое состояние ребенка при септическом шоке быстро прогрессирует. У ребенка появляются такие симптомы:
- угнетение безусловных рефлексов,
- бледность кожи,
- усиливающаяся гипотермия,
- брадикардия,
- тахикардия,
- петехиальная сыпь или кровотечение со слизистых оболочек,
- кровоточивость из мест инъекций,
- усиливающаяся одышка,
- нет инфильтративных изменений на рентгенограмме легких
- отечность или пастозность тканей
- нарастающая артериальная гипотензия
- ДВС-синдром
формирование множественных некрозов, в том числе миокарда, кортикальных отделов почек, и стенки тонкой кишки.
Течение и исход сепсиса новорожденных
Без лечения во всех случаях исход летальный. Если септический шок развивается молниеносно, тогда ребенок умирает за 3-5 дней. Такое течение наблюдается в 15 случаях из 100. В случаях, когда септический шок удается остановить или его не было, тогда заболевание протекает остро, длится около 8 недель. Такой вариант бывает в 80 случаях из 100, что обнадеживает.
Но следует помнить, что смерть новорожденного может случиться на 3-4-й неделе сепсиса. Причиной служит тяжелая полиорганная недостаточность. Острые проявления инфекционного процесса длятся около 2 недель, за этим следует репарационный период, во время которого симптомы токсикоза угасают, а функциональность органов ребенка постепенно налаживается. Кожа новорожденного может оставаться бледной, фиксируют сохранение спленомегалии, дефицит массы тела и дисбактериоз кожи и слизистых оболочек.
В репарационном (восстановительном) периоде снижается резистентность организма, потому повышается риск подхватить суперинфекцию – грибковую, бактериальную или вирусную. Чаще всего источником суперинфекции является бурная пролиферация микрофлоры кишечника малыша.
В остром периоде сепсиса в крови ребенка выражен лейкоцитоз, лейкоцитарная формула сдвигается влево, может быть эозинопения, тромбоцитопения, тенденция к моноцитозу и/или лимфопения. В периоде восстановления наблюдают в крови грудничка умеренный моноцитоз и анемию перераспределительного характера. Может быть тенденция к эозинофилии.
Диагностика Сепсиса у новорожденного:
Сначала предполагают или устанавливают септическое состояние новорожденного. Потом ставят этиологический диагноз заболевания. Следующим этапом диагностики является оценка нарушений функций органов и систем, сдвигов в гомеостазе. Диагностику утрудняет то, что яркие признаки СВР могут быть при тяжелых болезнях, как инфекционной, так и неинфекционной природы, отличить их у новорожденного довольно сложно.
О сепсисе у новорожденного говорят, если есть такие признаки в первые 6 суток после рождения:
- гиперлейкоцитоз в первые 1-2 дня жизни >30×109, на 3-6-е сутки жизни — >20×109
- лихорадка минимум 3 суток, температура выше 37,5 °С или же гипотермия, которая развивается
- повышение содержания ИЛ-8 в сыворотке крови более 100 пг/мл
- повышение содержания прокальцитонина в сыворотке крови более 2 нг/мл
- повышение содержания С-реактивного белка в сыворотке крови более 6 мг/л
Если есть минимум 3 признака из выше названных, тогда подозревают инфекцию крови у грудничка. Если ребенок старше 6 дней, сепсис предполагают при наличии первичного инфекционновоспалительного очага и минимум 3 выше представленных симптомов. Бактериемия не считается диагностическим признаком сепсиса новорожденных, она может быть и при других инфекционных бактериальных болезнях. Установление причин может проводиться с помощью микробиологического исследования отделяемого из первичного и метастатических очагов.
Дифференциальная диагностика сепсиса новорождённых
Сепсис у детей первых дней жизни нужно отличаться от тяжелых гнойно-воспалительных локализованных болезней:
- гнойный медиастинит
- гнойный перитонит
- гнойный менингит
- гнойно-деструктивная пневмония
- некротический энтероколит новорождённых
- гнойный гематогенный остеомиелит
При этих болезнях есть проявления СВР, но их отличает также тесная зависимость между наличием гнойного очага и выраженными признаками СВР, а также купированием этих признаков вскоре после санации очага. Сепсис новорождённых при диагностике отличают также от генерализированных форм бактериальных инфекций, которые вызваны патогенными возбудителями. Для отличия нужны данные бактериологического и серологического исследования материалов от больного и обязательный эпидемиологический анамнез.
Сепсис может быть похож на врожденные генерализированные вирусные инфекции новорожденных:
- энтеровирусная
- герпетическая
- цитомегаловирусная
Для отличия их проводят ПЦР крови, мочи, ликвора, иногда и серологические пробы. Сепсис новорождённых дифференцируют с генерализованными микозами (например, с кандидозом). Проводят посев на среду Сабуро, исследование ликвора или отделяемого пиемических очагов. Также сепсис при диагностике отличают от наследственной патологии обмена аминокислот. При ней антибактериальные препараты больному не назначаются. При ней наблюдают стойкий интенсивный метаболический ацидоз, в некоторых случаях от ребенка исходит выраженный ненормальный запах.
Лечение Сепсиса у новорожденного:
Лечение сепсиса у новорожденных включает этиологическую и патогенетическую терапию. Этиологическое лечение заключается в антибактериальной терапии. Антибиотики назначаются при подозрении на сепсис, пока не готовы исследования, ведь ценна каждая минута жизни ребенка. При выборе препарата, который проводится до уточнения природы сепсиса, учитывают время появления, условия возникновения и место первичного септического очага.
Предпочтение отдают комбинации антибактериальных препаратов с бактерицидным типом действия. Когда характер микрофлоры-возбудителя уточнен, антибактериальное лечение нужно скорректировать. Иногда переходят на монотерапию или отдают предпочтение лекарствам узкого спектра действия, которые направлены на конкретного, уже известного возбудителя.
Врачи при выборе антибиотиков отдают предпочтение препаратам системного действия. Также нужно выбирать наименее токсичные антибиотики, учитывая характер органных нарушений. Лучше всего выбирать препараты, которые можно вводить малышу внутривенно. При раннем септическом состоянии препаратами выбора часто являются ампициллин + аминогликозиды; при пупочном – аминопенициллины или оксациллин + аминогликозиды.
При кожном септическом состоянии выбирают аминопенициллины + аминогликозиды, а при отогенном – цефалоспорины III поколения + аминогликозиды. При кишечном септическом состоянии врачи чаще всего назначают цефалоспорины III и IV поколения + аминогликозиды; другая комбинация – ингибиторзащищённые аминопенициллины + аминогликозиды. Остальные комбинации лекарств известны врачам, самостоятельный выбор антибиотиков родителями строго запрещен!
В период антибактериального лечения за ребенком ведется наблюдение, включая оценку эффективности санации первичного и метастатических очагов, контроль возможных токсических и нежелательных эффектов и т.д. Если антибиотики назначены правильно, за 48 часов состояние ребенка улучается. При сепсисе новорождённых, который вызван грамотрицательной микрофлорой, антибиотикотерапия может быть эффективной, но за счет высвобождения эндотоксина из гибнущих бактерий состояние ребенка иногда ухудшается. Потом при выборе антибиотиков лучше отдавать предпочтение препаратам, не вызывающим значительного поступления эндотоксина в кровоток.
Антибактериальная терапия при сепсисе новорожденного может длиться около 3-4 недель. Если проводится лечение аминогликозидами, то курс составляет не более 10 суток. Антибактериальные препараты нужно отменить, если проведена санация первичного и пиемических очагов, нету новых метастатических очагов, ребенок прибавляет в весе, купируются проявления острой СВР и пр.
Функционирование органов и систем восстанавливается минимум через 4-6 недель после начала лечения. Вследствие влияние антибиотиков на организм новорожденного может возникать дисбактериоз, потому советуют также проводить «терапию сопровождения». Назначают вместе с антибиотиками пробиотики и антимикотик флуконазола.
Пробиотики для «терапии сопровождения»:
- линекс
- лактобактерин
- бифидумбактерин,
Для профилактики дисбактериоза важен также прием антимикотиков, огранизация гигиенических мероприятий и правильное кормление малыша. Полезнее всего кормить ребенка грудью или вводить молоко через зонд, если состояние ребенка не позволяет сосать материнскую грудь. При отсутствии материнского молока для кормления применяют используют адаптированные смеси для вскармливания ребенка, обогащённые бифидобактериями. Санация первичного септического и пиемических очагов даже путём хирургического вмешательства — обязательный компонент этиотропного лечения сепсиса новорождённых.
Патогенетическая терапия сепсиса у новорожденного направлена на:
- детоксикацию;
- иммунокоррекцию;
- противошоковую терапию;
- восстановление кислотноосновного состояния;
- восстановление водного и электролитного баланса,
- восстановление функций основных органов и систем организма.
Иммунокорригирующая терапия
«Агрессивные» методы включают частичное обменное переливание крови, гемосорбцию и плазмаферез. Можно применять трансфузию взвеси лейкоцитов или лейкоконцентрат из расчёта 20 мл/кг массы тела ребёнка каждые 12 ч до достижения концентрации лейкоцитов 4-5х109/л в периферической крови. На сегодня трансфузию взвеси лейкоцитов часто заменяют рекомбинантными гранулоцитарными или гранулоцитарно-макрофагальными колониестимулирующими факторами.
Активно применяют препараты поликлональных антител, среди которых максимально эффективны иммуноглобулины для внутривенного введения. При септическом состоянии в частых случаях объединяют антибактериальную терапию и внутривенное введение иммуноглобулина:
- альфаглобин
- сандоглобинр
- интраглобин
- эндобулин С/Д4
- октагам
- пентаглобином
Детоксикационная терапия, коррекция электролитных нарушений и кислотно-основного состояния при сепсисе новорожденных
В остром периоде терапия обязательно включает детоксикационные методы. Эффективна внутривенная капельная инфузия свежезамороженной плазмы и глюкозосолевых растворов. Среди прочих методов дектоксикации выделяют частичное обменное переливание крови, гемосорбцию и плазмаферез, которые применяют в основном при молниеносном течении, если есть адекватное техобеспечение.
Для коррекции кислотно-основного состояния применяют кислородотерапию. Иногда инфузионную терапию врачи объединяют с парентеральным питанием младенца, включая в состав инфузата растворы аминокислот. В острый период сепсиса новорожденного лучше поместить в кувез с температурой минимум 30 °С и влажностью минимум 60%. Жизненно важные функции малыша контролируют при помощи мониторов, оценивая, в том числе, концентрацию гемоглобина, гематокрита в организме.
Противошоковая терапия
При септическом шоке смертельный исход наблюдается более чем в половине случаев. Внутривенно вводят иммуноглобулины, чтобы снизить количество в крови провоспалительных цитокинов. Далее вводят низкие дозы глюкокортикоидов. Также лечение включает коррекцию гемостаза, для чего каждый день вводят свежезамороженную плазму, назначают гепарин натрия в дозировке от 50 до 100 мг на 1 кг массы тела. Также при септическом шоке у новорожденного важно поддерживать функциональность органов и систем, важных для жизни грудничка.
Восстановительная терапия при сепсисе у новорожденного
Восстановительное лечение нужно начинать, когда стартует исчезновение проявлений инфекционного токсикоза. В это время малыши легко подвергаются суперинфекции, возрастает риск активации микрофлоры кишечника и развития интенсивного дисбактериоза. Потому важен гигиенический режим и правильное кормление ребенка.
В восстановительный период грудничок должен прибывать с матерью. Но от других пациентов отделения они должны быть изолированы. Важна коррекция биоценоза кишечника, назначение антимикотических препаратов (не во всех случаях). Часто проводят метаболическую терапию, которая направлена на восстановление окислительных внутриклеточных процессов. Для этих целей подходят ферменты, незаменимые аминокислоты и комплексы витамин.
При выраженных нарушениях иммунитета при сепсисе новорожденного необходима иммунотерапия. Врачи могут назначить в восстановительном периоде азоксимер, ликопид и интерфероны.
Профилактика Сепсиса у новорожденного:
Следует соблюдать внутрибольничный гигиенический режим.
Важное правильно и своевременно применять антисептики и асептики, обрабатывать грудные железы, руки.
Важно проводить дезинфекцию помещений, в которых находятся роженицы и младенцы.
Персонал нужно регулярно проверять на носительство вирулентных, резистентных к антибиотикам стафилококков.
Каждый день должен проводиться контроль контроля за строгим выполнением санитарно-эпидемиологического режима.
Следует вовремя обнаруживать инициальные формы инфицирования новорожденных и их матерей, проводить адекватную терапию.
Поликлиники должны поддерживать связь с родильными домами, извещая из о всех случаях болезней новорожденных, детей первых месяцев жизни, их матерей. Это позволяет принять меры для предупреждения эпидемий в роддомах.
Для беременной женщины важно вовремя провести санацию очагов инфекции, если таковые есть.
Беременная должна соблюдать правила гигиены и хорошо питаться, регулярно наблюдаться у врача.
Велика роль женских консультаций, которые должны контролировать здоровье беременной женщины и течение ее беременности.
Важно вовремя выявлять скрытые и вяло протекающие инфекционные болезни беременной.
Роды у женщин, которые перед родами переболели такими болезнями как ангина, пиодермия и т.п., должны приниматься в изоляторе. А в будущем за матерью и ребенком тщательно наблюдают, возможно назначение профилактических препаратов после родов.
Палаты в родильных домах не должны быть переполнены, это способствует распространению инфекций.
Важен режим стерилизации в роддомах: медикаменты, перевязочный материал, клеенки, белье, одеяла новорожденных, предметы мягкого инвентаря для рожениц.
Транспортировка простерилизованных предметов должна быть такой, чтобы избежать дальнейшего их инфицирования.
Рекомендуется бактериологическое обследование рожениц в родильных домах.
Важно ежедневно проветривать палаты рожениц, чтобы инфекция не скапливалась в воздухе.
Новорожденного, который перенес стафилококковую инфекцию (даже в легкой форме) нужно вовремя изолировать.
Следует следить, чтобы ребенок не перегревался. Потому что следствием перегрева являются опрелости, что может вызвать глубокие поражения кожи и подкожной клетчатки.
Важен режим кормления новорожденного, лучше отдавать предпочтение материнской груди или сцеженному материнскому молоку. При кормлении женским молоком около 90% кишечной микрофлоры составляет бифидофлора, которая угнетает рост золотистого стафилококка.
Обработка и перевязка пуповины младенца должна проводиться с применением индивидуальных пакетов со стерильным инструментарием и перевязочным материалом.
Важное значение имеет правильная обработка пупочной раны. Быстрая и тотальная мумификация культи препятствует росту и жизнедеятельности микробов. Инфицирование пупочной раны может вызывать периартериит, катаральный омфалит, перифлебит и, как следствие, сепсис.
Для обработки пуповины последнее время применяют окуривание, ультрафиолетовое облучение, антисептики. Важно правильное наложение скобок Роговина и зажима Кохера.
Для профилактики сепсиса у недавно рожденных детей применяют гигиенические ванны с добавлением различных дезинфицирующих средств.
Некоторые исследователи советуют в первые часы жизни малыша делать ему ванну с раствором марганцовокислого калия. Предлагается также ванна с 3% раствором гекса-хлорофена.
Борьба с гнойничковыми заболеваниями у новорожденных включает защитную мазь, которую вкладывают в складки кожи. В ее составе: Amyli tritici aa 25,0, Zinci oxydati, Worsulfa-soli 0,5 и т.д.
В роддомах рекомендуется систематически проводить бактериологические обследования воздуха, белья, инвентаря, предметов обихода.
Рожениц следует обеспечивать стерильными шапочками и косынками, которые полностью закрывают волосы. Персонал должен носить стерильные «колпаки».
Чтобы предупредить рассеивание стафилококков, следует носить маски, меняя их каждые три часа. Маски должны закрывать рот и переднюю часть носа, через которую на тело новорожденного могут попасть патогенные стафилококки.
Дети с различными формами стафилококковой инфекции должны обслуживаться в перчатках, которые обеззараживаются или часто меняются.
Предлагается также специфическая профилактики в виде иммунизации беременных, которая была предложена в начале 20 века В. Я. Янкелевичем. Он применял для иммунизации убитую стрептостафилококковую вакцину. Далее исследования показали, что эффективен стафилококковый антитоксин.
Для повышения иммунитета новорожденных исследователи предлагают использовать дибазол, пентоксил, нуклеиновокислый натрий.
В случаях развития внутрибольничных эпидемий в родильных домах следует создать комиссию, в составе которой будут бактериолог, эпидемиолог, клиницисты и санитарный врач. Их цель – установить источники инфекции и актуальные механизмы передачи, разработать и оценить системы профилактических и противоэпидемических действий.
К каким докторам следует обращаться если у Вас Сепсис у новорожденного:
Педиатр
Инфекционист
Иммунолог
Гематолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Сепсиса у новорожденного, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.Сепсис у детей: симптомы и лечение
Лечение сепсии у детей
Антибактериальная терапия
Важнейшим компонентом интенсивной терапии сепсиса являются антибиотики, поскольку ранняя адекватная эмпирическая антибактериальная терапия сепсиса способствует снижению летальности и частоты его осложнений. Соответственно, антибиотики при сепсисе следует срочно назначать при установлении нозологического диагноза и до получения результатов бактериологического исследования.После получения результатов бактериологического исследования схему антибактериальной терапии можно изменить с учетом чувствительности выделенной микрофлоры.
 [27], [28], [29], [30], [31], [32], [33]
[27], [28], [29], [30], [31], [32], [33]
Дозы антибиотиков (разовые) для лечения сепсиса у детей
Пенициллины
Амоксициллин / клавуланат | 30 мг / кг для амоксициллина 2 раза / сут | 30-40 мг / кг для амоксициллина 3 раза / сут |
Ампициллин | 50 мг / кг 3 раза / сут | 50 мг / кг 4 раза / сут |
Оксациллин | 50 мг / кг 3 раза / сут | 50 мг / кг 4 раза / сут |
Тикарциллин / клавуланат | 80 мг / кг 2 раза / сут | 80 мг / кг 3 раза / сут |
Цефазолины I-III поколения без антисинергической активности
Цефазалин | 20 мг / кг 2-3 раза / сут | 30 мг / кг 3 раза / сут |
Цефотаксим | 50 мг / кг 3 раза / сут | 30-50 мг / кг 3 раза / сут |
Цефтриаксон | 50 мг / кг 1 раз / сут | 50-75 мг / кг 1 раз / сут |
Цефуроксим | 50 мг / кг 3 раза / сут | 50 мг / кг 3 раза / сут |
Цефазолины I-III поколения с антисогнегной активностью | ||
Цефепим | 30 мг / кг 3 раза / сут | 30 мг / кг 3 раза / сут |
Цефоперазон | 30 мг / кг 2 раза / сут | 30 мг / кг 3 раза / сут |
Цефтазидим | 50 мг / кг 2-3 раза / сут | 50 мг / кг 3 раза / сут |
Цефоперазон / сульбактам | 20 мг / кг для цефоперазона 2 раза / сут | 20 мг / кг для цефоперазона 2 раза / сут |
Карбапенемы
Меропенем | 20 мг / кг 3 раза / сут | 20 мг / кг 3 раза / сут |
Имипенем / циластатин | | | 15 мг / кг 4 раза / сут | | 15 мг / кг 4 раза / сут |
Аминогликозиды
Амикацин | 7.5-10 мг / кг 1 раз / сут | 10-15 мг / кг 1 раз / сут |
Гентамицин | 2-4 мг / кг 2 раза / сут | 4 мг / кг 2 раза / сут |
Нетилмицин | 4-6 мг / кг 1 раз / сут | 5-7 мг / кг 1 раз / сут |
Фторхинолоны
Ципрофлоксацин | Не применимо | 5-10 мг / кг 2 раза / сут |
Препараты с антианаэробной активностью
Метронидазол | 3.5 мг / кг 2 раза / сут | 7,5 мг / кг 2 раза / сут |
Лекарственные средства с антистафилококковой активностью
Ванкомицин | 20 мг / кг 2 раза / сут | 20-30 мг / кг 2 раза / сут |
Линезолид | 10 мг / кг 2 раза / сут | 10 мг / кг 2 раза / сут |
Рифампицин | 5 мг / кг 2 раза / сут | 5 мг / кг 2 раза / сут |
Фузидин | 20 мг / кг 3 раза / сут | 20 мг / кг 3 раза / сут |
Препараты с противогрибковым действием
Амфотерицин B | 0.25-1 мг / кг 1 р / сут | 0,25-1 мг / кг 1 р / сут |
Вориконазол | Нет данных | 8 мг / кг 2 р / сут в первый день, затем по 4 мкг 2 раза / сут |
Каспофунгин | 50 мг / м2 1 раз / сут | 50 мг / м2 1 раз / сут |
Флуконазол | 10-15 мг / кг 1 раз / сут | 10-15 мг / кг 1 раз / сут |
Для проведения адекватного микробиологического исследования крови необходимо соблюдать следующие правила:
- Кровь на исследование необходимо набирать до назначения антибиотиков.Если антибактериальная терапия уже проведена, перед введением препарата необходимо собрать кровь. Забор крови на высоте лихорадки не увеличивает чувствительность метода.
- Кровь для исследования отбирают из периферической вены.
- Кровь из венозного катетера следует брать для микробиологического исследования только при подозрении на катетер-ассоциированный сепсис. В этом случае следует провести одновременное количественное бактериологическое исследование крови, взятой из интактной периферической вены и из подозрительного катетера.Если из обоих образцов выделен один и тот же микроорганизм, а количественное соотношение образцов, взятых из катетера и вены, равно или больше 5, то катетер, скорее всего, является источником сепсиса и должен быть удален.
Тщательная обработка кожи в месте пункции периферической вены, крышка флакона со средой и использование коммерческих систем забора крови с адаптером позволяют снизить степень загрязнения образцов до 3% и менее.
Эмпирический выбор антибактериальных препаратов уже на первом этапе лечения обуславливает использование антибиотиков с достаточно высоким спектром активности, иногда в комбинации, учитывая обширный список потенциальных возбудителей с различной чувствительностью.При локализации первичного очага в брюшной полости и ротоглотке также следует заподозрить вовлечение в инфекционный процесс анаэробных микроорганизмов. Еще один параметр, определяющий программу начала эмпирической терапии сепсиса, — тяжесть заболевания. Тяжелая сепсис с ПОН имеет более высокий процент смертности и терминального септического шока, поэтому применение максимальной антибактериальной терапии у ребенка с тяжелым сепсисом следует проводить на самой ранней стадии лечения.В связи с тем, что раннее применение адекватной антибактериальной терапии снижает риск смерти, фактор эффективности антибиотика должен преобладать над фактором его стоимости.
Кроме того, рациональный выбор начальной антибактериальной терапии сепсиса зависит не только от локализации источника (очага) инфекции, но и от условий инфицирования (внебольничные или внутрибольничные). Также необходимо спланировать не только охват всех потенциальных возбудителей болезней, но и возможность участия в инфекционном процессе госпитальных штаммов микроорганизмов с множественной лекарственной устойчивостью (так называемые проблемные микроорганизмы).К ним относятся многие грамположительные (метициллин-резистентные стафилококки, пенициллин-резистентные пневмококки, мультирезистентные энтерококки) и грамотрицательные (Kl pneumoniae, E. Coli, Serratia marcesens, Ps. Aeruginosa, Stenotrophomonas maltophilia, Acinetobacter spp). В связи с этим оптимальным режимом эмпирической терапии тяжелого нозокомиального сепсиса является использование карбапенемов (меропенем, имипенем) как препаратов с самым широким спектром действия и наименьшим уровнем резистентности среди «проблемных» штаммов грамотрицательных бактерий.При назначении имипенема ребенку следует помнить, что приготовленный раствор нужно использовать в течение 1 часа, в дальнейшем он приходит в негодность (т.е. недопустимо вводить препарат пациенту из одного флакона в течение 24 часов). Кроме того, меропенем лучше проникает в ткани головного мозга и поэтому служит препаратом выбора при сепсисе на фоне менингита, имипенем также при нарушении проницаемости ГЭБ может вызвать судороги в результате действия компонента циластатина.
Антибактериальная терапия сепсиса с неустановленным первичным очагом
Условия возникновения | Средство 1-го ряда | Альтернативные препараты |
| Сепсис, развившийся вне больницы | Амоксициллин / клавуланат (сульбактам) ± аминогликозид | Ципрофлоксацин + |
Ампициллин / сульбактам | ||
Цефтриаксон ± метронидазол | ||
Цефотаксим ± метронидазол | ||
| Сепсис, развившийся в стационаре, без СПОН | Цефепим ± метронидазол | Меропенем |
Цефоперазон / сульбактам | Имипенем | |
Цефтазидим ± метронидазол | ||
Ципрофлоксацин + | ||
| Сепсис развился в условиях стационара, наличие СПОН | Меропенем | Цефепим + метронидазол |
Имипенем | Цефоперазон / сульбактам | |
Ципрофлоксацин ± |
В случае неэффективности данных схем следует оценить целесообразность дополнительного введения ванкомицина или линезолида, а также системных антимикотиков (флуконазол, каспофунгин, вориконазол).
При обнаружении этиологически значимого микроорганизма в крови или первичном очаге инфекции появляется возможность проводить этиотропную терапию с учетом чувствительности, что значительно повышает эффективность лечения.
Рекомендации по этиотропной терапии сепсиса
| Грамположительные организмы | ||
Золотистый стафилококк, эпидермальный стафилококк | Оксациллин | Амоксициллин / клавуланат |
Цефазолин | Цефуроксим | |
OH | ||
Золотистый стафилококк, эпидермальный стафилококк | Ванкомицин | Рифампицин + ко-тримоксазол (ципрофлоксацин) |
Линезолид | ||
OP | Фузидин + ко-тримоксазол (ципрофлоксацин) | |
Streptococcus viridans | Ампициллин | Ванкомицин |
Бензилпенициллин | Цефотаксим | |
Цефтриаксон | ||
Streptococcus pneumoniae | Цефотаксим | Ампициллин |
Цефтриаксон | Бензилпенициллин | |
Цефепим | Ванкомицин | |
Меропенем | ||
Имипенем | ||
Enterococcus faecalis | Ампициллин + гентамицин | Ванкомицин ± гентамицин |
Линезолид | ||
Enterococcus faecium | Линезолид | Ванкомицин + гентамицин |
| Грамотрицательные микроорганизмы | ||
E. coli, | Амоксициллин / клавуланат | Меропенем |
P mirabilis | Цефотаксим | Имипенем |
Цефтриаксон | Цефепим | |
Ципрофлоксацин | ||
К.Pneumoniae | Меропенем | Амикацин |
P vulgaris | Имипенем | Цефепим |
Цефоперазон / сульбактам | ||
Цефотаксим | ||
Цефтриаксон | ||
Ципрофлоксацин | ||
Enterobacter spp | Меропенем | Амикацин |
Citrobacter spp | Имипенем | Цефотаксим |
Serratia spp | Цефепим | Цефтриаксон |
Ципрофлоксацин | ||
Acinetobacter spp | Меропенем | Ампициллин / Сульбактам |
Имипенем | Цефтазидим + амикацин | |
Цефоперазон / сульбактам | Ципрофлоксацин + амикацин | |
стр.Aeruginosa | Меропенем | Цефоперазон / сульбактам |
Цефтазидим + амикацин | Ципрофлоксацин ± амикацин | |
Цефепим + амикацин | Имипенем | |
Burcholdena cepacica | Меропенем | Цефтазидим |
Ципрофлоксацин | Цефоперазон | |
Ко-тримоксазол | ||
Stenotrophomonas maltophilia | Ко-тримоксазол | Тикарциллин / клавуланат |
Candida spp | Флуконазол | Вориконазол |
Каспофунгин | Амфотерицин B | |
Анаэробные микроорганизмы имеют клиническое значение не при всех формах сепсиса, а в основном при локализации первичного очага в брюшной полости (чаще Bacteroides spp.) Или мягкие ткани (Clostridium spp. И др.). В этих случаях рекомендуется назначать схемы приема антибиотиков с антианаэробной активностью. Защищенные ß-лактамы и карбапенемы очень активны в отношении анаэробных микроорганизмов и могут использоваться в монотерапии. Цефалоспорины, аминогликозиды и фторхинолоны (кроме моксифлоксацина) не обладают клинически значимой активностью в отношении анаэробов, поэтому их следует комбинировать с метронидазолом.
Грибковый сепсис классифицируется как наиболее тяжелая форма заболевания, смертность от которой превышает 50%.В практике интенсивной терапии грибковый сепсис чаще всего называют кандидемией и острым диссеминированным кандидозом. Кандидемия относится к однократному выделению Candida spp. При посеве кровь собирается при повышении температуры тела выше 38 ° С или при наличии других признаков ССВР. Под острым диссеминированным кандидозом понимается сочетание кандидемии с микологическими или гистологическими признаками поражения глубоких тканей или выделение Candida spp из двух и более стерильных нормальных локусов организма.
К сожалению, возможности лечения грибкового сепсиса в настоящее время ограничены четырьмя препаратами — амфотерицином B, каспофунгином, флуконазолом и вориконазолом. При выборе антимикотика важно иметь представление о родовом кандидозе, поскольку некоторые из них (C. Glabrata, C. Krusei, C parAPSilosis) чаще всего устойчивы к азолам, но остаются чувствительными к амфотерицину B и гораздо меньше. токсичен для макроорганизма каспофунгин. Кроме того, следует помнить, что неоправданно частое введение флуконазола для предотвращения грибковой суперинфекции приводит к отбору штаммов C. albicans, также устойчивых к азолам, но обычно чувствительных к каспофунгину.
Следует помнить, что применение антибактериальной терапии не означает необходимости одновременного приема антимикотических препаратов с целью предотвращения грибковой суперинфекции. Применение антимикотиков для первичной профилактики инвазивного кандидоза рекомендуется только пациентам с высоким риском этого осложнения (недоношенность, иммуносупрессия, повторная перфорация кишечника).
При выборе схемы антибактериальной терапии следует также учитывать функцию печени и почек.При ОРИ противопоказаны аминогликозиды, ванкомицин, необходима коррекция дозы флуконазола, при остром ПП, неонатальной гипербилирубинемии, цефтриаксон, метронидазол, амфотерицин В.
Критерии достаточности антибактериальной терапии сепсиса:
- Положительная динамика основных органных симптомов инфекции.
- Отсутствие признаков ССЭР.
- Нормализация функции пищеварительного тракта.
- Нормализация количества лейкоцитов в крови и лейкоцитарной формулы.
- Культура крови отрицательная.
Сохранение только одного признака бактериальной инфекции (лихорадка или лейкоцитоз) не считается абсолютным показанием для продолжения антибактериальной терапии. Изолированный субфебрилитет (максимальная суточная температура в пределах 37,9 ° C) без озноба и изменений в анализе крови обычно не служит показанием для продолжения антибактериальной терапии, как и поддержание умеренного лейкоцитоза (9-12×10 9 / л. ) при отсутствии сдвига влево и других симптомов бактериальной инфекции.
При отсутствии стойкого клинико-лабораторного ответа на адекватную антибактериальную терапию в течение 5-7 дней необходимо дополнительное исследование (УЗИ, КТ, МРТ и др.) Для выявления осложнений или инфекционного очага другой локализации. Кроме того, следует помнить, что при сепсисе на фоне остеомиелита, эндокардита, гнойного менингита требуется длительная антибактериальная терапия в связи с трудностями достижения эффективных концентраций препарата в вышеупомянутых органах.При инфекциях, вызванных S. Aureus, обычно рекомендуются более длительные курсы антибактериальной терапии (2-3 недели).
 [34], [35], [36], [37], [38], [39], [40], [41], [42]
[34], [35], [36], [37], [38], [39], [40], [41], [42]
Инфузионно-трансфузионная терапия сепсиса
Интенсивная инфузионная терапия относится к начальным лечебным мероприятиям при сепсисе. Его цели — восполнить дефицит ОЦК и восстановить адекватную перфузию тканей, снизить плазменную концентрацию токсичных метаболитов и провоспалительных цитокинов, нормализовать гомеостатические нарушения.
При системной гипотонии необходимо внутривенно вводить жидкость в объеме 40 мл / кг в течение 2 часов. В дальнейшем ребенок должен получать максимально допустимое для своего возраста суточное количество жидкости, при необходимости — на фоне диуретической терапии.
Однозначных рекомендаций по выбору типа инфузионной среды при сепсисе у детей в настоящее время нет. Его можно использовать в виде кристаллоидов (сбалансированные физиологические растворы, изотонический раствор хлорида натрия, 5% раствор глюкозы) и коллоидов (альбумин, растворы гидроксиэтилкрахмала).Кристаллоидные растворы не оказывают негативного влияния на гемостаз, не вызывают анафилактоидных реакций, коллоиды также дольше циркулируют в сосудистом русле на фоне синдрома циркулярной утечки и в большей степени увеличивают количество ЖКТ. В целом опыт применения синтетических коллоидов у детей (особенно новорожденных) значительно меньше, чем у взрослых пациентов. В связи с этим у новорожденных и детей первого года жизни при наличии гиповолемии препаратами выбора считаются кристаллоиды в сочетании с растворами альбумина (10-20 мл / кг).У детей старшего возраста состав программы инфузионной терапии не отличается от таковой у взрослых и зависит от степени гиповолемии, наличия и фазы ДВС, наличия периферических отеков и концентрации альбумина. Растворы соды или трометамола (трисамина) нельзя вводить при pH> 7,25.
Следует помнить, что при тяжелых степенях ОРДС внутривенный альбумин проникает в легочный интерстиций и может ухудшить газообмен. По этой причине при тяжелом ОДН следует ввести тестовую дозу альбумина 5 мл / кг, а инфузию следует прервать для оценки газообмена. Если в течение 30 мин не происходит ухудшения оксигенации, можно ввести оставшееся количество альбумина.Переливание СЗП, криопреципитата показано только при наличии клинических признаков ДВС. Что касается переливания эритроцитов, то однозначных рекомендаций по их применению при детском сепсисе нет. Большинство экспертов рекомендуют поддерживать уровень гемоглобина при сепсисе на уровне 100 г / л. Обязательным условием переливания СЗП и донорских эритроцитов является использование лейкоцитарных фильтров, так как донорские лейкоциты играют ведущую роль в усугублении проявлений ССРМ и ОРДС.
Инотропный и вазоактивный акт сепсиса
Если после внутривенного введения 40 мл / кг жидкости в течение 2 часов достигается ЦВД 10-12 мм.Gt; Искусство. АД остается ниже возрастной нормы, необходимо начать инфузию катехоламинов (дофамин, добутамин, адреналин, норэпинефрин). В связи с невозможностью использования катетера Свана-Ганца и метода термодилюции для измерения КБ у детей при выборе катехоламина необходимо ориентироваться на данные ЭхоКГ. При снижении ФВЛЖ до 40% или менее следует начать инфузию дофамина или добутамина в дозе 5-10 мкг / (кг × мин). Возможно сочетание инфузии дофамина и добутамина, если монотерапия одним из них в дозе 10 мкг / (кг × мин) не приводит к стабилизации гемодинамики.Если системная гипотензия наблюдается на фоне нормальной ФВ ЛЖ (более 40%), препаратом выбора считается норэпинефрин или адреналин (в дозе 0,02 мкг / кг в минуту и выше до достижения приемлемого значения артериального давления). , Инфузия адреналина также показана при уменьшении ФВЛЖ, если введение комбинации дофамина и добутамина [в дозе не менее 10 мкг / (кг × мин) каждого] недостаточно для поддержания стабильного кровообращения.
Следует помнить, что у маленьких детей закон Франка-Старлинга не работает, и единственный способ компенсировать снижение CB — это высокая частота сердечных сокращений.В связи с этим с тахикардией у ребенка бороться нельзя, а любые антиаритмические препараты в условиях низкого ЦБ противопоказаны.
Нутриционная поддержка
Развитие ПНС при сепсисе обычно сопровождается гиперметаболизмом. Автоканнибализм (покрытие энергетических потребностей за счет материала собственных клеток) приводит к обострению проявлений ПОН. В связи с этим проведение адекватной нутритивной поддержки играет такую же важную роль при сепсисе, как и терапия антибиотиками.Выбор метода нутритивной поддержки зависит от степени нутриционной недостаточности и желудочно-кишечных расстройств — пероральное энтеральное питание, зондирование, парентеральное питание, смешанное питание.
Энтеральное питание следует начинать как можно раньше, в первые 24-36 часов после поступления ребенка в отделение интенсивной терапии. В качестве стартовой смеси для энтерального питания необходимо использовать полуэлементные детские энтеральные смеси с последующим переходом на стандартные адаптированные молочные смеси (на фоне нормализации функции желудочно-кишечного тракта).Начальный объем однократного кормления составляет 3-4 мл / кг с последующим постепенным увеличением его до возрастной нормы в течение 2-3 дней.
Парентеральное питание при сепсисе показано при невозможности перейти на кишечное питание в полном объеме, оно не отличается от такового при других состояниях. Единственное, о чем нужно помнить — в острой фазе необходимо вводить минимальное количество энергии для данного возраста, а в фазу стабильного гиперметаболизма — максимальное количество энергии.Получены данные о том, что обогащение как энтерального, так и парентерального питания глутамином (дипептидом) при сепсисе помогает снизить больничную смертность и заболеваемость.
Противопоказания к любой нутритивной поддержке:
- Рефрактерный шок (гипотензия на фоне инфузии адреналина или норэпинефрина в дозе более 0,1 мкг / кг в минуту).
- Некапсулированная артериальная гипоксемия.
- Декомпенсированный метаболический ацидоз.
- Неискривленная гиповолемия.
Активированный белок C
Появление активированного протеина С (зигрис), судя по данным, полученным в ходе многоцентровых исследований (PROWESS, ENHANCE), стало значительным прорывом в лечении тяжелого сепсиса у взрослых. Между тем, исследование эффективности активированного протеина C у детей (RESOLVE) на момент написания этого руководства не было завершено. Тем не менее, полученные предварительные данные позволяют рекомендовать его применение при тяжелом сепсисе с ПОН и у детей.
Показания к применению активированного протеина С у детей — наличие сепсиса ОСН или ОДН. Под дисфункцией сердечно-сосудистой системы в отношении введения активированного протеина C понимается необходимость инфузии> 5 мкг / кг в минуту дофамина или добутамина или адреналина / норадреналина / фенилэфрина в любой дозе, несмотря на введение жидкости в количестве 40 мл / кг в течение 2 часов. Под респираторной дисфункцией понимается необходимость на фоне сепсиса при инвазивной ИВЛ.Особенностью использования активированного протеина С является его употребление в первые 24 часа после появления вышеуказанных показаний. Согласно исследованию ENHANCE, смертность в группе пациентов, получавших инфузию активированного протеина С, началась в первые 24 часа после начала органной дисфункции, была меньше, чем в группе с более поздним началом инфузии. Вводят препарат внутривенно капельно в течение 24 часов в дозе 24 мкг / кг в час.
При проведении диагностических и лечебно-инвазивных вмешательств необходим перерыв в инфузии препарата.Мониторинг параметров коагуляции может помочь выявить пациентов с повышенным риском кровотечения, но его результаты не служат основанием для корректировки дозы препарата ОПН и HD не считаются противопоказанием к лечению активированным протеином С, тогда как корректировка дозы против экстракорпорального показаны методы детоксикации при системной гепаринизации.
Перерывы в инфузии активированного протеина С на период инвазивных процедур — рекомендуемые действия
| «Малые» процедуры | |
Катетеризация лучевой или бедренной артерии | Прекратить инфузию за 2 часа до процедуры и возобновить сразу после процедуры при отсутствии кровотечения |
Катетеризация бедренной вены | |
Интубация или замена трахеостомической трубки (если не экстренная) | |
Более инвазивные процедуры | |
Установка центрального венозного катетера или катетера Свана-Ганца (в подключичную или яремную вену) | Прекратить инфузию за 2 часа до процедуры и возобновить через 2 часа после выполнения при отсутствии кровотечения |
Люмбальная пункция | |
Дренирование грудной полости или торакоцентез | |
«Большие» процедуры | |
Операция (лапаротомия, торакотомия, расширенная хирургическая обработка раны и др.) | Прекратить инфузию за 2 часа до процедуры и возобновить через 12 часов после ее окончания |
Эпидуральный катетер | Не применяйте дтрекогин альфа (активированный) с эпидуральной катетеризацией и не начинайте инфузию препарата через 12 часов после удаления катетера. |
Противопоказания и меры предосторожности при использовании aPS
| Противопоказания | Меры предосторожности |
Активное внутреннее кровотечение Недавний (в течение 3 месяцев) геморрагический Недавняя (в течение 2 месяцев) операция на головном или спинном мозге или тяжелая травма головы, требующая госпитализации Травма с повышенным риском опасного для жизни кровотечения (например, повреждение печени, селезенки или осложненный перелом костей таза) Пациенты с эпидуральным катетером Пациенты с внутричерепной опухолью или деструкцией мозга, подтвержденной церебральной грыжей | Гепарин в дозе> 15 Ед / кг в час Международное нормализованное соотношение (INR)> 3 Количество тромбоцитов 3, даже если их количество увеличивается после переливания тромбоцитов (США) Согласно критериям Европейского агентства по оценке лекарственных средств это противопоказание Недавнее желудочно-кишечное кровотечение (в течение 6 недель) Недавнее (в течение 3 дней) назначение тромболитической терапии Последние ( Последние (650 мг / сут или другие ингибиторы тромбоцитов Недавние ( Внутричерепная артериовенозная мальформация Геморрагический диатез в анамнезе Хроническая печеночная недостаточность Любое другое состояние, при котором кровотечение представляет значительный риск или кровотечение, которое будет особенно трудно лечить из-за его локализации. |
 [43], [44], [45], [46], [47], [48], [49], [50], [51], [52], [53], [ 54], [55], [56]
[43], [44], [45], [46], [47], [48], [49], [50], [51], [52], [53], [ 54], [55], [56]
Глюкокортикоиды
Современные данные свидетельствуют о том, что применение высоких доз глюкокортикоидов (особенно метилпреднизолона, бетаметазона) при септическом шоке не приводит к снижению смертности, но сопровождается увеличением частоты гнойно-септических осложнений.Единственный глюкокортикоид, рекомендованный сегодня для включения в комплексную терапию сепсиса, — это гидрокортизон в дозе 3 мг / кг в сутки (в 3-4 инъекции). Показания к нему довольно узкие:
- рефрактерный к катехоламинам септический шок,
- тяжелый сепсис на фоне надпочечниковой недостаточности (концентрация кортизола в плазме менее 55 нмоль / л у новорожденных и менее 83 нмоль / л у детей старшего возраста).
Иммуноглобулины
Использование внутривенных иммуноглобулинов в рамках иммуносупрессивной терапии тяжелого сепсиса в настоящее время является единственным проверенным методом иммунокоррекции.В то же время наилучшие результаты были достигнуты при применении комбинации и (пентаглобина). Препарат вводят по 5 мл / кг в течение 3 дней. При септическом шоке допустимо введение 10 мл / кг в первый день и 5 мл / кг в следующий день.
Антикоагулянты
Для предотвращения тромбоэмболических осложнений у больных сепсисом необходимо вводить гепарин натрия (200 ЕД / кг в сутки). При тромбоцитопении следует отдавать предпочтение низкомолекулярным гепаринам.Профилактика образования стрессовых язв желудочно-кишечного тракта.
Как и у взрослых пациентов, у детей старшего возраста (старше 1 года) необходимо предотвращать образование стрессовых язв гастродуоденальной зоны. Препарат выбора — ингибитор протонной помпы омепразол. При тяжелом сепсисе или септическом шоке вводят внутривенно в дозе 1 мг / кг (не более 40 мг) один раз в сутки.
 [57], [58], [59], [60], [61], [62], [63], [64], [65], [66]
[57], [58], [59], [60], [61], [62], [63], [64], [65], [66]
Контроль гликемии
Данные, полученные в когорте взрослых пациентов, показывают, что летальность от сепсиса снижается при контроле инсулинового мониторинга гликемии (поддержание концентрации глюкозы в плазме на уровне 4.4-6,1 ммоль / л) нельзя экстраполировать на детей раннего возраста (и, соответственно, имеющих малую массу тела). Причина этого — технические трудности с точной дозировкой и введением инсулина детям с массой тела менее 10 кг. У этих пациентов чрезвычайно высок риск перехода гипергликемии в гипогликемию.
Исходя из вышеизложенного, гликемический контроль (поддержание концентрации глюкозы в плазме с помощью инсулина в диапазоне 4,5-6,1 ммоль / л), вероятно, следует проводить у детей с массой тела 15 кг и выше.
 [67], [68], [69], [70], [71], [72], [73], [74], [75], [76], [77], [78], [79]
[67], [68], [69], [70], [71], [72], [73], [74], [75], [76], [77], [78], [79]
Сепсис у детей — что вам нужно знать
- CareNotes
- Сепсис у детей
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь за собой судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что такое сепсис?
Сепсис возникает, когда инфекция распространяется и заставляет организм вашего ребенка сильно реагировать на микробы. Защитная система вашего ребенка обычно выделяет химические вещества для борьбы с инфекцией в зараженной области.Когда инфекция распространяется, химические вещества выделяются по всему телу вашего ребенка. Эти химические вещества вызывают воспаление и образование тромбов в мелких кровеносных сосудах. Сгустки часто трудно контролировать. Воспаление и свертывание крови уменьшают приток крови и кислорода к органам вашего ребенка. Это может привести к тому, что органы вашего ребенка перестанут работать правильно. Сепсис — это чрезвычайная ситуация, опасная для жизни.
Что увеличивает риск сепсиса у моего ребенка?
- Возраст до 1 года
- Инфекция в любом месте тела вашего ребенка, особенно в крови или мочевыводящих путях
- Лечение в больнице тяжелого заболевания или установка катетера
- Роды до 37 недель или роды более 18 часов после разрыва амниотического мешка (воды) матери
- Инфекция плаценты или матки во время беременности
- Ослабленная иммунная система из-за длительного состояния или лекарств
- Проблемы с сердцем, большие ожоги или множественные травмы
- Недавняя операция
Каковы признаки и симптомы сепсиса?
Немедленно обратитесь за медицинской помощью в случае любого из следующего:
- Быстрое или нерегулярное сердцебиение
- Одышка, учащенное дыхание или пауза в дыхании
- Замешательство, потеря сознания или припадок
- Холодная, бледная или липкая кожа
- Озноб или сильная дрожь
- Лихорадка или очень низкая температура тела
- Сильная боль
- Сыпь
- Сильная слабость, суетливость или плохое питание
- Мочеиспускание очень мало или совсем не мочеиспускание (меньше мокрых подгузников, чем обычно)
Как диагностируется сепсис?
- Измерение жизненно важных функций вашего ребенка может показать аномальную температуру, частоту сердечных сокращений или артериальное давление.
- Анализы крови и мочи покажут инфекцию, функцию органов и предоставят информацию об общем состоянии здоровья вашего ребенка.
- Рентген, УЗИ, КТ или МРТ могут показать, откуда в организме вашего ребенка возникла инфекция. Вашему ребенку могут дать контрастную жидкость, чтобы органы лучше отображались на фотографиях. Сообщите врачу, если у вашего ребенка когда-либо была аллергическая реакция на контрастную жидкость. Не позволяйте ребенку входить в кабинет МРТ с металлическими предметами.Металл может нанести серьезную травму. Сообщите врачу, если у вашего ребенка есть металл на теле или на теле.
Как лечится сепсис?
Может потребоваться несколько процедур, если из-за сепсиса один или несколько органов перестают работать правильно. Лечение часто начинается в отделении неотложной помощи и продолжается в отделении интенсивной терапии или реанимации больницы. Вашему ребенку может понадобиться любое из следующего:
- Лекарства будут выданы для лечения инфекции.Могут быть назначены лекарства для повышения кровяного давления и притока крови к органам вашего ребенка. Также могут быть назначены лекарства для контроля частоты сердечных сокращений или уровня сахара в крови вашего ребенка или для предотвращения образования тромбов.
- Для избавления от инфекции может потребоваться удаление или смена катетера или дренажа .
- Внутривенные жидкости можно вводить для лечения или предотвращения обезвоживания. Внутривенное введение жидкости также помогает увеличить приток крови к органам вашего ребенка и повысить его артериальное давление.
- Oxygen может потребоваться, если уровень кислорода в крови вашего ребенка ниже, чем должен быть.
- Аппарат ИВЛ — это аппарат, дающий вашему ребенку кислород и дышащий за него или для нее, когда он или она не может нормально дышать. Эндотрахеальная (ЭТ) трубка вводится в рот или нос ребенка и присоединяется к аппарату ИВЛ.

- Переливание крови может потребоваться при кровотечении или снижении уровня тромбоцитов.Это может произойти при тяжелом сепсисе.
- Диализ может потребоваться, если почки вашего ребенка перестают работать правильно или повреждены во время сепсиса. Диализ — это процедура удаления химикатов, шлаков и лишней жидкости из крови вашего ребенка.
- Хирургия может потребоваться для лечения проблем, вызывающих сепсис. Это может включать удаление абсцесса или инфицированной ткани.
Что я могу сделать, чтобы предотвратить сепсис у моего ребенка?
- Узнайте у поставщика медицинских услуг вашего ребенка о вакцинах. Вакцины могут помочь предотвратить некоторые инфекции, которые могут привести к сепсису. Лечащий врач вашего ребенка скажет вам, какие вакцины нужны вашему ребенку в каждом возрасте. Делайте прививку от гриппа вашему ребенку каждый год.
- Ухаживайте за ранами и разрезами вашего ребенка в соответствии с указаниями. Следите, чтобы раны и разрезы вашего ребенка были чистыми и сухими. Меняйте повязки ребенка, когда они намокнут или испачкаются. Если вы заметили признаки раневой инфекции, немедленно сообщите об этом лечащему врачу вашего ребенка. Признаки включают покраснение, тепло, отек или гной.
- Уход за дренажным или внутривенным катетером вашего ребенка в соответствии с указаниями. Спросите у лечащего врача вашего ребенка, как ухаживать за его трубкой или внутривенным катетером. Правильный уход за этими устройствами может помочь предотвратить заражение.
- Часто мойте руки и руки ребенка. Это может помочь снизить риск заражения вашего ребенка инфекциями. Попросите ребенка вымыть руки перед едой. Также попросите вашего ребенка вымыть руки после туалета. Мойте руки перед тем, как готовить ребенку еду.Также мойте руки после посещения туалета. Вы и ваш ребенок должны использовать мыло и воду или средство для рук на спиртовой основе.

Соглашение об уходе
У вас есть право помочь спланировать уход за своим ребенком. Узнайте о состоянии здоровья вашего ребенка и о том, как его можно лечить. Обсудите варианты лечения с поставщиками медицинских услуг вашего ребенка, чтобы решить, какое лечение вы хотите для своего ребенка. Вышеуказанная информация носит исключительно учебный характер.Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.© Copyright IBM Corporation 2020 Информация предназначена только для использования конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, защищенной авторским правом. Дополнительная информация
Всегда консультируйтесь со своим поставщиком медицинских услуг, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
Узнайте больше о сепсисе у детей
Сопутствующие препараты
IBM Watson Micromedex
,Сепсис у младенцев и детей
Автор: Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP
Любой человек может заразиться инфекцией, и почти любая инфекция может привести к сепсису — крайней реакции организма на инфекцию. Без своевременного лечения сепсис (иногда называемый септицемией или септицемией) может быстро привести к повреждению тканей, органной недостаточности и смерти.
Сепсис может поразить любого в любое время, но он, как правило, поражает очень старых и очень молодых. Дети, особенно новорожденные и младенцы, могут быть более подвержены развитию сепсиса.Те, у кого есть проблемы со здоровьем, также подвергаются более высокому риску.
Каждый год в США более 75000 младенцев и детей заболевают тяжелым сепсисом . Почти 7000 из этих детей умирают — больше, чем умирают дети от рака.
Будьте осторожны с признаками и симптомами сепсиса:
Раннее обнаружение сепсиса и немедленное начало лечения часто являются разницей между жизнью и смертью. Родители и опекуны должны немедленно обратиться за медицинской помощью, если они подозревают, что у их ребенка инфекция, которая не улучшается или ухудшается.Сепсису могла предшествовать инфекция, такая как инфекция мочевыводящих путей, пневмония или инфекция кожи или костей.
Признаки и симптомы сепсиса могут включать комбинацию любого из следующих:
Лихорадка или низкая температура (у новорожденных и младенцев может быть низкая температура)
Учащенное сердцебиение
Учащенное дыхание
Ощущение холода / холода рук и ног
Липкая и бледная кожа
Путаница, головокружение или дезориентация
Одышка
Сильная боль или дискомфорт
- Тошнота и рвота
Важное примечание: Многие из этих признаков и симптомов сами по себе характерны для младенцев и детей, когда они больны.В большинстве случаев у них нет сепсиса. Однако, если одновременно наблюдается более одного из этих признаков и симптомов или когда младенец или ребенок кажется более больным, чем обычно, вам следует обратиться за медицинской помощью. Если кожа вашего ребенка или ребенка холодная, бледная или на ней появились странные цвета или отметины; если ваш младенец или ребенок перестал отвечать или изо всех сил пытается дышать; или если у вашего ребенка сухие подгузники более 12 часов — вы должны немедленно доставить его в отделение неотложной помощи.
Как лечится сепсис?
Сепсис или даже подозреваемые на сепсис лечатся в больнице.Часто младенцам и детям требуется помощь в отделении интенсивной терапии (ОИТ). Борьба с инфекцией — чрезвычайная ситуация. Врачи и медсестры дадут антибиотики внутривенно для борьбы с инфекцией. Для борьбы с сепсисом может потребоваться многое другое — внутривенные вливания, специальные лекарства для сердца и / или артериального давления, а также лекарства, чтобы дети успокаивались и чувствовали себя комфортно. В некоторых случаях детям может потребоваться вентилятор, чтобы облегчить дыхание.
Вы могли слышать термин «исследование сепсиса».
«Обследование на сепсис» означает комбинацию тестов, используемых для диагностики конкретной причины инфекции у ребенка.Важно выяснить, какой тип вируса или бактерий вызывает инфекцию. Обследование на сепсис может включать анализ крови, мочи и спинномозговой жидкости; Также может быть включен рентгеновский или ультразвуковой тест.
Неонатальный сепсис:
Когда у ребенка развивается сепсис в течение нескольких месяцев после рождения (до 90 дней), это называется неонатальный сепсис . Если сепсис развивается в течение первых часов или дней после рождения, его называют ранним началом сепсисом .Сепсис, который развивается после того, как ребенку исполнится 1 неделя, называется поздним неонатальным сепсисом . У недоношенных детей сепсис развивается чаще, чем у детей, родившихся вовремя.
Сепсис у детей старшего возраста:
По мере того, как дети становятся старше, их подверженность болезням может увеличиваться, поскольку они посещают детские учреждения, ходят в школу и участвуют в различных мероприятиях, таких как спорт. У детей, как и у взрослых, могут развиться бактериальные инфекции, такие как инфекции мочевыводящих путей, кожные инфекции, пневмония, аппендицит и менингит.Если не лечить, все это может привести к сепсису.
Чего ожидать в больнице:
Большинство пациентов с сепсисом попадают в больницу. Сильно больные младенцы и дети могут лечиться в больнице интенсивной терапии.
Младенцам и детям нужно будет делать внутривенные вливания для введения жидкости и лекарств. У них будут иглы для анализов крови. В зависимости от возраста может потребоваться мягкая трубка или игла для взятия мочи на анализ. Чтобы проверить спинномозговую жидкость, младенцу или ребенку может потребоваться спинномозговая пункция.Это включает в себя введение полой иглы в спину, чтобы взять небольшой образец спинномозговой жидкости — жидкости, окружающей спинной и головной мозг. Анализ спинномозговой жидкости важен для определения того, что у ребенка менингит. Иногда хирургическое вмешательство может потребоваться тем, у кого есть хирургические инфекции, ведущие к сепсису, такие как тяжелая инфекция кожи или костей или аппендицит.
Родители и опекуны могут помочь остановить эту неотложную медицинскую помощь.
Поговорите со своим педиатром о шагах, которые вы можете предпринять для предотвращения инфекций.
Некоторые шаги включают в себя заботу о хронических заболеваниях и соблюдение рекомендованных графиков вакцинации.
Соблюдайте правила гигиены, например, мойте руки и держите порезы чистыми до заживления.
Знайте признаки и симптомы сепсиса.
ACT FAST. НЕМЕДЛЕННО обратитесь за медицинской помощью, если вы подозреваете, что у вашего ребенка сепсис или инфекция, которая не проходит или ухудшается.
Дополнительная информация и ресурсы:
О Dr.Д-р Овусу-Ансах:
 Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP, сертифицированный педиатр и педиатрический врач неотложной медицинской помощи, в настоящее время работает в Питтсбурге в Детской больнице Питтсбургского UPMC и директором догоспитального отделения и скорой помощи. В Американской академии педиатрии д-р Овусу-Ансах входит в состав Комитета по педиатрической неотложной медицине и работал с офисом округа Колумбия по вопросам защиты интересов на федеральном уровне, уровне штата и общины, включая Закон о доступе школ к экстренному адреналину.Доктор Овусу-Ансах женат на пожарном / фельдшере и имеет двух прекрасных дочерей.
Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP, сертифицированный педиатр и педиатрический врач неотложной медицинской помощи, в настоящее время работает в Питтсбурге в Детской больнице Питтсбургского UPMC и директором догоспитального отделения и скорой помощи. В Американской академии педиатрии д-р Овусу-Ансах входит в состав Комитета по педиатрической неотложной медицине и работал с офисом округа Колумбия по вопросам защиты интересов на федеральном уровне, уровне штата и общины, включая Закон о доступе школ к экстренному адреналину.Доктор Овусу-Ансах женат на пожарном / фельдшере и имеет двух прекрасных дочерей.
Информация, содержащаяся на этом веб-сайте, не должна использоваться в качестве замены медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
.Сепсис у детей — симптомы, диагностика и лечение
Имеют низкий порог подозрения на сепсис, поскольку первоначальная клиническая картина может быть неспецифической (особенно в младших возрастных группах).
Учитывая критический по времени характер тяжелого сепсиса и септического шока, при подозрении на сепсис на основании клинических данных обычно лучше всего начать обследование и лечение сепсиса, включая введение антибиотиков и жидкостную реанимацию. Это должно продолжаться до тех пор, пока не будет исключен сепсис.
Прогрессирование до органной недостаточности и шока часто происходит очень быстро, поэтому раннее распознавание и лечение имеют решающее значение.
Эмпирическую терапию антибиотиками широкого спектра действия (основанную на наиболее вероятных патогенных микроорганизмах) следует назначать как можно скорее и всегда в течение первого часа после распознавания.
Другие виды лечения в первую очередь являются поддерживающими и должны проводиться в соответствии с международно признанными руководящими принципами, основанными на консенсусе.
Сепсис — это клинический синдром, возникающий в результате нарушения регуляции иммунного ответа на инфекцию.[1] Кость RC. Синдром сепсиса: определение и общий подход к лечению. Clin Chest Med. 1996 июн; 17 (2): 175-81. http://www.ncbi.nlm.nih.gov/pubmed/8792059?tool=bestpractice.com Он характеризуется нарушениями во множестве патобиологических процессов, которые могут привести к широко распространенному повреждению тканей. [2] Angus DC, van der Poll T. Тяжелый сепсис и септический шок. N Engl J Med. 2013 29 августа; 369 (9): 840-51. http://www.nejm.org/doi/full/10.1056/NEJMra1208623 Http: //www.ncbi.nlm.nih.gov/pubmed/23984731?tool=bestpractice.com Он включает в себя клинический спектр степени тяжести, включая тяжелый сепсис, септический шок и полиорганную недостаточность. [3] Goldstein B, Giroir B, Randolph A; Международная консенсусная конференция по детскому сепсису. Международная конференция консенсуса по педиатрическому сепсису: определения сепсиса и дисфункции органов в педиатрии. Pediatr Crit Care Med. 2005 Янв; 6 (1): 2-8. http://www.ncbi.nlm.nih.gov/pubmed/15636651?tool=bestpractice.com Сепсис — основная причина заболеваемости и смертности детей во всем мире.[4] Глобальная обсерватория здравоохранения Всемирной организации здравоохранения. Причины детской смертности. 2017 [интернет-издание]. https://www.who.int/gho/child_health/mortality/causes/en/
Традиционно сепсис определяли на основании наличия или отсутствия синдрома системной воспалительной реакции (SIRS). У взрослых определения сепсиса были обновлены в 2016 году, отойдя от определения SIRS и убрав термин «тяжелый сепсис». [3] Goldstein B, Giroir B, Randolph A; Международная консенсусная конференция по детскому сепсису.Международная конференция консенсуса по педиатрическому сепсису: определения сепсиса и дисфункции органов в педиатрии. Pediatr Crit Care Med. 2005 Янв; 6 (1): 2-8. http://www.ncbi.nlm.nih.gov/pubmed/15636651?tool=bestpractice.com Однако в настоящее время нет никаких изменений к международному консенсусу определения педиатрического сепсиса, которое датируется 2005 годом. [3] Goldstein B, Giroir B, Randolph A; Международная консенсусная конференция по детскому сепсису. Международная конференция консенсуса по педиатрическому сепсису: определения сепсиса и дисфункции органов в педиатрии.Pediatr Crit Care Med. 2005 Янв; 6 (1): 2-8. http://www.ncbi.nlm.nih.gov/pubmed/15636651?tool=bestpractice.com
.