Простуда ОРЗ, ОРВИ при беременности, последствия, лечение
Простудные заболевания, могут внезапно застать в расплох наших замечательных будущих мам.
Что делать если во время беременности заболеешь простудой (ОРЗ/ОРВИ)?
А можно ли уберечь себя от ОРВИ?
Какие лекарства можно, а какие нельзя?
Опасно ли это для малыша?
Беременность – это чудесное состояние, но, к сожалению, даже этот прекрасный период в жизни женщины может быть омрачен обострением ранее существующих хронических заболеваний дыхательной системы (почти 10 % населения страдает той или иной патологией респираторных органов и не обращаются к врачу для лечения).
Чем грозит невнимание в ОРЗ/ОРВИ при беременности:
- Возбудители вирусных и инфекционных заболеваний могут способствовать невынашиванию беременности, увеличению кровопотери в родах.

- Особой предрасположенности к инфекции у беременных не существует, но респираторные заболевания инфекционной и вирусной природы у беременных нередко протекают тяжелее и дают значительно больше осложнений, если вовремя не начать лечение.
- Наиболее распространенным заболеванием у беременных является ОРВИ и грипп.
- Простудные заболевания опасны во время беременности как в 1 триместре, 2 триместре, так и в 3 триместре.
ОРВИ — острая респираторно-вирусная инфекция, т.е. источником болезни являются вирусы, которые в большом количестве выделяет больной человек при кашле, чихании, разговоре. Особенно мы подвержены вирусным инфекциям в холодное время года, а также в переходные периоды осень и весну — когда днем жарко, утром холодно и порой мы одеваемся совсем не по погоде.
Начало у ОРВИ как правило постепенное с общего недомогания вялости, незначительного повышения температуры и насморка или болей в горле.
Грипп, в отличие о ОРВИ, протекает тяжелее и представляет большую опасность, как для матери, так и для плода, Эпидемии гриппа повторяются почти ежегодно, во время них заболевает 30-40% населения.
Это острое вирусное заболевание, передающееся воздушно-капельным путем. Вирус гриппа проникает через дыхательные пути, поражает слизистую оболочку, повышает проницаемость стенок кровеносных сосудов. Вирус гриппа снижает иммунитет, на фоне чего могут обостриться хронические заболевания. Начало у Гриппа острое, внезапное: еще 30 минут назад вроде все хорошо а сейчас уже температура, озноб, жар.
Что же делать, если во время беременности заболели ОРВИ?
Лечить обязательно!!!
Не надеяться, что пройдет само и как-нибудь удастся отлежаться.
Обязательно посетите врача, грамотный терапевт или врач общей практики даст Вам исчерпывающие рекомендации по лекарственной терапии, а также использованию домашних средств, которые не навредят Вам и Вашему малышу.
Не занимайтесь самолечением, противовирусные препараты, травки, леденцы, антибиотики и антибактериальные препараты без назначения врача принимать не следует. Ваш организм во время беременности может отреагировать по другому, не так, как в обычной жизни.
Можно ли уберечь себя от ОРВИ во время беременности?
Меры профилактики ОРВИ просты и доступны:
- Беременным женщинам следует ограничить посещение людных мест с большим скоплением народа в закрытых помещениях, чаще мыть руки( личная гигиена) , остерегаться переохлаждения, т.е. одеваться по сезону и по погоде.
- Большое значение имеет правильное сбалансированное питание, прием витаминов и побольше позитивных эмоций.

- После возращения с улицы или работы дома неплохо прополоскать горло морской водой и провести туалет носа.
- Перед работой смазывать носовую полость оксолиновой мазью или персиковым маслом.
- На работе и дома позаботьтесь о должном увлажнении воздуха (ионизаторы, увлажнители)
- Важно! Не забывайте о регулярных пеших прогулках на свежем воздухе, полноценной сексуальной жизни (при отсутствии противопоказаний) и занятиях спортом (с учетом физиологических особенностей беременной)
Какие лекарства можно принимать во время беременности, если заболели ОРВИ?
- Лекарства назначаются индивидуально, исходя из ситуации, подбирает сам доктор.
- Сбить температуру можно Парацетамолом (как таблетками, так и свечами).
- Абсолютно всем показано теплое щелочное витаминизированное питье.
Опасно ли ОРВИ для малыша?
- Если вовремя начать лечение и находиться под наблюдением врача, то малышу ваша простуда не навредит.

- Однако если заниматься самолечением, то возрастает риск невынашивания, внутриутробной гипоксии и формирования различных отклонений в развитии ребеночка.
Надеемся, что ведение беременности в клинике «Она» оставит только положительные эмоции. Наши врачи позаботятся о Вашем здоровье и здоровье Вашего будущего малыша.
Простуда при беременности
Простуда среди женщин, которые ожидают ребенка, частое явление. Возбудителем заболевания может стать как переохлаждение организма, так и вирусная инфекция. Наибольшая вероятность заболеть приходится на раннюю весну и зиму.
Поскольку во время беременности иммунная система даже самой здоровой женщины находится в угнетенном состоянии, женщина становится более восприимчивой к сезонным заболеваниям. В этом состоянии необходимо более внимательно следить за признаками болезни, поскольку простуда, как и любая другая болезнь способна навредить развитию малыша.
Первые симптомы простуды
Если вы чувствуете недомогание, головную боль, постоянную усталость, стоит задуматься: не простуда ли это.
Первые несколько дней простуда доставляет наибольший дискомфорт, если лечение назначается своевременно, болезнь быстро отступает. Чтобы лечение было правильным, нужно знать, возникла ли простуда в результате переохлаждения или же это ОРВИ, вызванное воздействием вируса. Если возникли сомнения, лучше проконсультироваться с врачом.
Опасна ли простуда во время беременности
Иногда вирус уже находится в организме женщины и не проявляет себя. Во время беременности вирус просыпается и развивает активную деятельность. Поскольку это происходит чаще всего в первый триместр, простуда может оказать негативное влияние и вызвать задержку в развитии органов ребенка.
При появлении на губах высыпаний герпеса волноваться не стоит. Это может дать ребенку иммунитет к герпесу в дальнейшем, ведь вместе с питательными веществами ребенок получает антитела против вирусов.
К опасным вирусным инфекционным заболеваниям можно отнести краснуху. Она проявляется как обычная простуда: насморк, незначительное увеличение лимфатических узлов, кашель. Потом появляются красные высыпания на коже. Для плода краснуха очень опасна, поскольку поражает его в большинстве случаев.
Даже обычному насморку стоит уделить особое внимание, если вы ждете ребенка. Если не лечить его, болезнь может перерасти в гайморит, вызвать пневмонию или острый бронхит.
Опасен для беременных и грипп. При его возникновении необходимо наблюдаться у специалиста. Ведь иногда вирус не оказывает никакого влияния на развитие малыша, а иногда может привести к самопроизвольному выкидышу. Врач сможет проконтролировать, насколько нормально протекает беременность. Если исследования не выявят патологий, причин для беспокойства нет.
Во втором триместре простуда менее опасна. Но неприятные осложнения все- таки могут наступить. Простуда коварна и никто не может сказать, чем она закончится: воспалительным заболеванием внутренних половых органов или хронической инфекцией.
Помните, что организм женщины в состоянии выдержать многие болезни без последствий для плода и даже тяжелую форму простуды не стоит воспринимать, как приговор. Все зависит от индивидуальных особенностей организма, генетической предрасположенности и состояния здоровья.
Лечение простуды при беременности
Правильнее всего доверить лечение своему лечащему врачу, ведь при беременности обычные методы лечения не подходят. Привычные медикаменты могут оказаться опасными и привести к осложнениям.
При появлении первых признаков простуды отмените свои планы и несколько дней проведите дома. Эффективнее будет – постельный режим. Не изматывайте себя домашней работой и походом по магазинам.
Не нагружайте организм тяжелой пищей. В этот период лучше отдать предпочтение легким, легкоусвояемым блюдам. Исключите острое, жирное. Отличным источником энергии станут тушеные овощи, диетические бульоны, каши и молочные продукты. Не забывайте об обильном питье. Вода поможет вывести из организма токсины. Если вы любите лук или чеснок, и у вас нет противопоказаний, можете съесть немного, эти овощи помогают победить инфекцию.
Отличным источником энергии станут тушеные овощи, диетические бульоны, каши и молочные продукты. Не забывайте об обильном питье. Вода поможет вывести из организма токсины. Если вы любите лук или чеснок, и у вас нет противопоказаний, можете съесть немного, эти овощи помогают победить инфекцию.
Нельзя употреблять лекарственные препараты на спиртовой основе. Лучше совсем отказаться от жаропонижающих средств, антибиотиков, без разрешения врача.
Народные средства: за и против
Многие женщины, ожидающие малыша, во время простуды выбирают народные средства. В ход идут травяные настойки, лекарственные отвары, компрессы. Но все ли травы безопасны для малыша? Следует помнить, что лекарственные травы – тоже лекарство и, следовательно, применять их можно только после консультации со специалистом. Некоторые травы могут вызвать самопроизвольный выкидыш, может открыться маточное кровотечение.
Из наиболее безопасных трав, можно использовать ромашку и шалфей. Теплым отваром из этих трав можно полоскать горло при кашле или першении. Можно сделать ингаляции для смягчения воспаленного горла.
Можно сделать ингаляции для смягчения воспаленного горла.
Для лечения простуды можно использовать мед и другие продукты пчеловодства. Настой шиповника поможет насытить организм витамином С. Но не стоит увлекаться медом, особенно в последний триместр. Это продукт, который может спровоцировать у ребенка в дальнейшем аллергию.
Перегревание — опасно
Особенно осторожно нужно относиться к принятию горячих ванн. Во время беременности противопоказаны горячие ванны, это может привести к преждевременным родам. По этой же причине запрещены походы в сауну и баню.
Парить ноги тоже запрещено! Когда тепло приливает к ногам, существует вероятность отлива крови от плаценты, что приведет к недостатку кислорода у плода.
Если нет температуры, лечите простуду в тепле и сухости. Можно одеть шарф, теплую пижаму и шерстяные носки. Сон в таком виде помогут избавиться от насморка и болей в горле, в случае легкой простуды.
Как избавиться от насморка
При простуде насморк затрудняет дыхание и доставляет дискомфорт маме и ребенку. Из-за насморка может развиться гипоксия, и организм с недостатком кислорода, теряет и влагу. Поэтому во время насморка нужно выпивать достаточное количество воды.
Из-за насморка может развиться гипоксия, и организм с недостатком кислорода, теряет и влагу. Поэтому во время насморка нужно выпивать достаточное количество воды.
Не злоупотребляйте каплями для носа (типа Галазолин, Нафтизин, Називин). Нельзя превышать рекомендуемых дозировок. В подобных каплях содержатся сосудосужающие препараты, их применение негативно сказывается на кровоснабжении плаценты. Это приводит к задержке развития малыша. После трех дней применения каплей возникает привыкание, что приводит к беспричинному частому закапыванию каплей. Использование каплей рекомендуется только в тех случаях, когда наблюдается сильное выделение слизи из носа.
При заложенности носа во время беременности лучше промывать нос слабым раствором соли (0,5 ч.л. на стакан воды). Можно использовать специальные капли на основе морской воды.
Бальзамы и мази от насморка можно использовать с осторожностью, чтобы не вызвать возникновение аллергической реакции.
Температура во время простуды
Если простуда сопровождается температурой до 38 градусов, врач может порекомендовать принять жаропонижающие средства, например, парацетамол. Принимать аспирин и другие лекарственные препараты не рекомендуется, они имеют много побочных эффектов.
Принимать аспирин и другие лекарственные препараты не рекомендуется, они имеют много побочных эффектов.
Профилактика простуды во время беременности
Очень важно укреплять иммунитет. Во время беременности следует отказаться от всех вредных привычек. Проводите больше времени на свежем воздухе. Укрепить иммунитет помогут пешие прогулки по лесу или парку. Во время прогулок выбирайте теплые и удобные вещи. В дождливую и холодную погоду нельзя допустить промокания ног и переохлаждения.
Дома чаще проветривайте квартиру, протирайте пыль. Можно заняться йогой или лечебной гимнастикой.
Старайтесь избегать контактов с больными людьми, избегайте плохо проветриваемых мест. Особенно нужно быть осторожной во время эпидемий гриппа.
Принимайте специальные витамины для беременных, летом старайтесь есть больше фруктов и ягод.
ОРВИ и беременность
Острая респираторная вирусная инфекция — самое частое заболевание беременных. После переохлаждения или контакта с больным передача инфекции происходит воздушно-капельным путем/ появляется кашель, насморк, боль в горле, головная боль, мышечная. Заболевание длится 7 дней — это время, за которое вырабатываются защитные, противовирусные антитела.
Заболевание длится 7 дней — это время, за которое вырабатываются защитные, противовирусные антитела.
ОРВИ не требует лекарств.
Если почувствовали недомогание:
- лежим в постели в теплой пижаме, отсыпаемся.
- комната проветрена, воздух влажный, температура не выше 18-22 градусов, пьем больше — едим меньше, полезны: чеснок, лимон, клюква.
- рекомендуемые травы — мята, малина. При насморке нос промываем солевыми растворами или физиологическим раствором /долфин, аквамарис/.
- горячие ножные ванны противопоказаны.
Но — при повышении температуры выше 38 градусов или появлении признаков осложнений ОРВИ — самолечение недопустимо, назначения делает врач. Чем меньше срок беременности, тем опаснее последствия для плода, так грипп в раннем сроке может вызвать прерывание беременности, во втором и третьем триместре осложненное ОРВИ может привести к плацентарной недостаточности, внутриутробному инфицированию плода, причем патологическое влияние на плод может оказывать не только интоксикация, гипертермия матери, но и лекарства, которые принимает беременная для лечения.
Лечение
При лихорадке выше 38 градусов необходимы жаропонижающие средства — при беременности разрешен парацетамол.
Симптоматическая терапия — ингаляции, физиотерапевтическое лечение, отхаркивающие средства, гомеопатические средства, поливитамины, при насморке промывание носа солевыми растворами / нежелательно при беременности применение сосудосуживающих капель, так как это ведет к повышению артериального давления и тахикардии беременной/.
При бактериальных осложнениях ОРВИ — отит, пневмония, бронхит и т.д. — требуется антибактериальная терапия — назначает врач.
С 30 недель беременности противопоказаны нестероидные противовоспалительные средства- ибупрофен, анальгин, аспирин, диклофенак, вольтарен и т.д. — прием этих препаратов может дать преждевременное, внутриутробное закрытие артериального протока плода /который в обход легких соединяет кровоток двух половин сердца плода /- это представляет угрозу жизни плода.
Профилактика ОРВИ
Планирование беременности, санация очагов инфекции до беременности. Вакцинация против гриппа до беременности. Затворничество при беременности — избегать места скопления людей — метро, магазины. Применяя любое лекарство-читаем инструкцию по применению — разрешен ли препарат при беременности.
Вакцинация против гриппа до беременности. Затворничество при беременности — избегать места скопления людей — метро, магазины. Применяя любое лекарство-читаем инструкцию по применению — разрешен ли препарат при беременности.
При подозрении на патологию у плода после перенесенного ОРВИ — показано обследование — РАРР — тест, пренатальный скрининг, УЗИ.
Василец В.С.
Другие статьи
Бифидо и лактофлора в гинекологии
Для чего нужен приём препаратов содержащих бифидо и лактобактерии в гинекологии? Ответ можно дать коротким предложением: для восстановления микрофлоры полового канала после лечения воспалительных заболеваний и дисбактериоза.
В каких случаях новорожденному назначается докорм
Докорм новорожденным может осуществляться двумя способами- сцеженным грудным молоком и адаптированными молочными смесями. Выбор способа зависит от показаний и уровня лактации у матери.
Зачем нужен врач и акушерка на роды
Врач акушер-гинеколог — специалист с высшим медицинским образование. Акушерка — специалист со средним медицинским образованием. Доула — специалист , не имеющий медицинского образования.
Акушерка — специалист со средним медицинским образованием. Доула — специалист , не имеющий медицинского образования.
Грипп и ОРВИ у беременных
В настоящее время вирусные инфекции рассматриваются как одна из основных причин репродуктивных потерь. С одной стороны, инфекционный агент оказывает непосредственное повреждающее воздействие на плод, а с другой стороны, вызывая значительные изменения в иммунных реакциях материнского организма, ведет к осложненному течению беременности. Особое место среди инфекционных заболеваний беременных занимают грипп и другие ОРВИ, передающиеся воздушно-капельным путем.
Актуальность проблемы острых респираторных заболеваний вирусной природы определяется их распространенностью, неуправляемостью, высокой контагиозностью, аллергизацией и развитием вторичных иммунодефицитных состояний после перенесенной болезни.
Экологические особенности современной урбанизации дают реальную основу для частой встречи женщин с различными респираторными вирусами в течение всего срока беременности. В экстрагенитальной патологии беременных ОРЗ занимают первое место по распространенности — более 2/3 от общей заболеваемости острыми инфекциями. Это связано с высокой восприимчивостью беременных к вирусным инфекциям, склонностью к хронизации патологических процессов, что обусловлено особенностями иммунитета беременных.
В экстрагенитальной патологии беременных ОРЗ занимают первое место по распространенности — более 2/3 от общей заболеваемости острыми инфекциями. Это связано с высокой восприимчивостью беременных к вирусным инфекциям, склонностью к хронизации патологических процессов, что обусловлено особенностями иммунитета беременных.
Влияние вирусной инфекции на течение беременности и состояние плода характеризуется двумя основными механизмами. Во-первых, возможным инфицированием плаценты, околоплодных оболочек, а также самого плода, тератогенное (вызывающее пороки развития) действие на эмбрион и плод, развитие локальных поражений плода, а также инфекция плода с клиническими проявлениями в постнатальном периоде (после рождения). Во-вторых, возможным косвенным влиянием в результате развития у беременной лихорадки, нарушения гомеостаза (равновесия, постоянства) в организме и др. Многообразие клинических эффектов объясняется временем инфицирования к сроку беременности, свойствами и вирулентностью вируса, состоянием плацентарного барьера и защитных сил, как матери, так и плода.
Основными звеньями патогенеза вирусной инфекции у беременной женщины, определяющими высокий риск перинатальной патологии, являются:
Кислородное голодание тканей, органов и систем, связанное с репродукцией вируса и его токсическим воздействием на ткани дыхательной системы и сосудистое русло;
Активация системы свертывания крови путем токсического воздействия вируса на сосудистую стенку;
Патологические изменения в иммунной системе, возникающие под действием вирусной инфекции;
Активация хронической внутриматочной инфекции.
Доказана возможность передачи вирусов респираторной группы, к которым относятся вирусы, вызывающие ОРВИ, через плаценту от больной матери к плоду, что обуславливает вовлечение в инфекционный процесс всех трех компонентов системы «мать-плацента-плод».
Современными исследователями гестоз (токсикоз IIой половины беременности), в том числе тяжелые его формы, рассматриваются как причинно-следственный фактор плацентарной недостаточности (ПН), доказана прямая зависимость между степенью тяжести позднего гестоза и тяжестью ПН. Недавние исследования подтвердили предположение, что плацента служит своеобразным «резервуаром» в процессе внутриутробной инфекции так как доказано, что под воздействием вирусов происходит изменение некоторых структур плаценты, также в них происходит репродукция вирусов.
Недавние исследования подтвердили предположение, что плацента служит своеобразным «резервуаром» в процессе внутриутробной инфекции так как доказано, что под воздействием вирусов происходит изменение некоторых структур плаценты, также в них происходит репродукция вирусов.
Специфическая профилактика гриппа не устраняет проблемы респираторных вирусных инфекций, так как доля ОРВИ негриппозной этиологии составляет до 75% даже в эпидемические по гриппу периоды. Кроме того, физиологические изменения иммунной системы, происходящие в организме беременных, не позволяют использовать у них вакцинные препараты с целью профилактики инфекционных заболеваний.
В группу риска инфицирования ОРВИ входят женщины, у которых частота заболевания этими инфекциями произошла более трех раз в предшествующий беременности год. Этот признак является классическим подтверждением иммунологической недостаточности у пациентки. Для них характерно: затяжное, рецидивирующее течение заболеваний (ринит, фарингит, ларинготрахеит, бронхит), наличие очагов хронической инфекции (хронические тонзиллит, синусит). В патологический процесс у таких пациенток вовлечены в той или иной мере и другие системы организма, обеспечивающие его защиту при встрече с внешней средой. Наиболее часто встречается патология пищеварительного тракта: от дисфункций и дисбактериозов до хронических колита, энтерита, энтероколита, панкреатита и холецистита.
В патологический процесс у таких пациенток вовлечены в той или иной мере и другие системы организма, обеспечивающие его защиту при встрече с внешней средой. Наиболее часто встречается патология пищеварительного тракта: от дисфункций и дисбактериозов до хронических колита, энтерита, энтероколита, панкреатита и холецистита.
Особенности течения ОРВИ у беременных женщин
Для беременных характерно затяжное течение ОРВИ при отсутствии тяжелых клинических проявлений. Это объясняется способностью вирусов респираторной группы к репродукции в плаценте, а также особенностью иммунной системы беременной (состояние физиологического иммунодефицита).
Основные клинические симптомы ОРЗ: явления общей интоксикации (недомогание, слабость, повышенная утомляемость и т.д.) на фоне субфебрильной или нормальной температуры, симптомы ринита или назофарингита.
Наиболее характерная для беременных стертая клиника ОРВИ часто является причиной недостаточного внимания к самому факту заболевания, как со стороны врачей, так и самой женщины, однако, ОРВИ приводит к поломке физиологических иммунных механизмов и не исключает возможности возникновения осложнений во время протекания беременности.
Особенности беременности после ОРВИ. Влияние ОРВИ у беременных на состояние здоровья их новорожденных
Наиболее характерными осложнениями беременности после ОРВИ являются:
- увеличение частоты формирования плацентарной недостаточности более чем в два раза;
- увеличение случаев раннего начала гестоза;
- маловодие – как сопутствующий признак плацентарной недостаточности, а также как проявление вирусного поражения фетоплацентарного комплекса;
- угроза преждевременного прерывания беременности чаще встречается во 2м триместре, а именно в 17-26 недель, для беременных после ОРВИ характерно постоянное течение угрозы прерывания беременности, нечувствительное к проводимой стандартной терапии;
- задержка внутриутробного роста и внутриутробная гипоксия плода;
- увеличение заболеваемости новорожденных:
- гипоксическое поражение ЦНС наиболее характерно для ОРВИ во 2 триместре;
- хроническая плацентарная недостаточность (воспалительные и дегенеративные изменения в плаценте, нарушение дифференцировки плацентарной ткани, подавление компенсаторно-приспособительных сосудистых реакций ворсин хориона).

Характеристика состояния иммунной системы беременных после ОРВИ
При исследовании состояния системного иммунитета у беременных женщин, перенесших ОРВИ, в зависимости от срока беременности, в сравнении с аналогичными показателями у здоровых беременных женщин, выявлены следующие закономерности.
Перенесенная ОРВИ вызывает изменения иммунного статуса, характеризуется, как правило, изменениями в содержании лейкоцитов и лимфоцитов и их популяций. Характерным признаком иммунограммы беременных, перенесших ОРВИ, является лимфоцитопения (разрушение лимфоцитов), тогда как при физиологическом развитии беременности происходит увеличение общего числа лейкоцитов. Лимфоцитопению можно объяснить прямым повреждающим действием респираторных вирусов на лимфоидные клетки, степень ее зависит как от вирулентных свойств вирусного возбудителя, так и от адаптационных возможностей организма.
Влияние вирусов на иммунологическую реактивность заключается в том, что в ходе инфекции изменяется не один, а серия показателей, характеризующих иммунный ответ пораженного вирусом организма на чужеродные антигены. Происходит расстройство иммунологической реактивности, обусловленное нарушением всех функций иммунокомпетентных клеток в результате размножения вируса.
Происходит расстройство иммунологической реактивности, обусловленное нарушением всех функций иммунокомпетентных клеток в результате размножения вируса.
Возникновение дефектов иммунологической реактивности следует рассматривать как обязательный элемент патогенеза ОРВИ. Наличие этих дефектов не препятствует формированию специфического иммунитета против гомологичного вируса.
Методы профилактики и лечения ОРВИ у беременных
Известно, что специфическая профилактика гриппа и ОРВИ вакцинными препаратами противопоказана при беременности. Исследователи как у нас, так и за рубежом, уделяют внимание поиску и внедрению в практику методов неспецифической защиты населения от респираторных вирусных инфекций. Следует отметить, что одним из наиболее перспективных методов тактики вирусных инфекций является иммунокоррекция. С этой точки зрения перспективно применение современных иммунобиологических препаратов — адаптогенов и эубиотиков.
Лечебные мероприятия с применением иммунотропных лекарственных средств, проводятся после перенесенной ОРВИ во 2 — 3 триместрах беременности, а также за 10-14 дней до предполагаемого срока родов у следующих групп пациенток:
- заболевшие ОРВИ во время беременности и перенесшие подобные заболевания более 3 раз в предшествующий беременности год;
- беременные, перенесшие ОРВИ с осложненным течением беременности;
- при наличии положительного прогноза на развитие перинатальной патологии.

Профилактические мероприятия
Всем беременным необходимо максимально воздерживаться от посещения общественных мест с большим скоплением людей при угрозе и возникновении эпидемии гриппа и ОРВИ.
Беременных, болеющих ОРЗ три и более раз в год, предшествующий беременности, следует относить к группе высокого риска по развитию осложнений.
Данной группе пациенток, а также всем беременным при угрозе и возникновении эпидемии гриппа и ОРВИ нужно проводить курс неспецифической профилактики.
Применение витамино-минеральных комплексов помогают сформировать противовирусный иммунный ответ, они защищают мембрану клетки от повреждающего действия инфекционного агента (витамины А, С,Е; микроэлементы селен, магний, железо), также можно применять фитотерапию.
Профилактические мероприятия необходимы женщинам группы высокого риска заболевания ОРВИ на стадии предгравидарной подготовки и с первого триместра беременности, а также у всех беременных при угрозе возникновения эпидемии гриппа и ОРВИ в любом сроке беременности.
Исходы беременности, иммуноморфологическое состояние плаценты после ОРВИ, перенесенного беременной, профилактика, лечение Текст научной статьи по специальности «Клиническая медицина»
ОРИГИНАЛЬНЫЕ ИССЛЕДОВАНИЯ
© Н.Г. Кошелева, Л.Б. Зубжицкая
НИИ акушерства и гинекологии им. Д.О. Отта РАМН, Санкт-Петербург
исходы беременности,
иммуноморфологическое состояние
плаценты после остро респираторно-вирусной инфекции, перенесенной беременной, профилактика, лечение
■ Изучены исходы беременности для плода и новорожденного, иммуноморфологическое состояние плаценты и органов плода у
53 женщин с учетом частоты и характера обсемененности их антигенами вирусов А(НШ1 и Б2га), В, РС и АД. М, А, G — почти 100 % в плаценте и несколько реже в органах плода. Наибольшая обсемененность вирусами ОРВИ была в плаценте и легких плода. Одни и те же антигены вирусов выявлялись в плаценте и органах плода.
М, А, G — почти 100 % в плаценте и несколько реже в органах плода. Наибольшая обсемененность вирусами ОРВИ была в плаценте и легких плода. Одни и те же антигены вирусов выявлялись в плаценте и органах плода.
■ Ключевые слова: острые респираторно-вирусные инфекции; беременность; исходы; плацента; плод; иммуноморфология; профилактика;
Острые респираторно-вирусные инфекции (ОРВИ) являются самыми распространенными заболеваниями. Чаще они проходят как бы бесследно. Однако для этих инфекций характерна персис-тенция [8, 13]. Какие последствия ОРВИ, перенесенной женщиной при беременности, будут для развивающегося внутриутробного плода в дальнейшем, часто предсказать трудно. Вместе с тем исследований по этому вопросу мало.
Целью работы явилось изучение последствий ОРВИ, перенесенной женщиной в различные сроки беременности по оценке исходов беременности, иммуноморфологического состояния плаценты и органов плода с учетом частоты и характера обсемененности их антигенами различных вирусов ОРВИ.
Материалы и методы
Изучены особенности течения и исходы беременности у 53 женщин, перенесших ОРВИ в период гестации. Исследованы плаценты и органы 29 плодов, погибших перинатально, а также 11 плацент от выживших новорожденных.
Возраст женщин колебался от 20 до 38 лет. Из них 46 % были пер-вобеременными и первородящими, остальные — повторнородящие.
Для иммуноморфологического и гистологического исследования брали образцы тканей центральной и периферической части плаценты. Иммуноморфологическое исследование плацент проводили с использованием прямой иммунофлуоресценции с применением сывороток против фибриногена (Fluorescein — conjugated Coat Ig G Fraction et Human Fibrinogen, ICN/CAPPEL, USA) и С-3 фракции комплемента (Anti-Human C3 FITC — Conjugated, ICN Pharmaceuticals, USA) моно-клональных антител против глобулинов А, М, G, меченных ФИТЦ, с титром (1:10) — производство фирмы СПб «Протеиновый контур». Изучение материала проводили на криостатных срезах с просмотром в люминесцентном микроскопе МИКМЕД-2.
Изучение материала проводили на криостатных срезах с просмотром в люминесцентном микроскопе МИКМЕД-2.
Выявление антигенов вирусов гриппа в органах плода и в плаценте проводили с использованием гриппозных флуоресцирующих сывороток типа А (h2N1), титр (1:8), и А (h3N2 ) титр (1:640), сывороток гриппозных флуоресцирующих диагностических типа В (титр 1:320), иммуноглобулин диагностический РС — вирусный флуоресцирующий (разведение 1:8), имуноглобулин АД диагностический флуоресцирующий (разведение 1:8). Всего исследовано 720 биопсийных срезов.
Результаты исследования
Анализ исходов 53 беременностей у женщин, которые перенесли ОРВИ в разные сроки беременности, показал, что они не-
одинаковы при возникновении болезни в разные сроки. Оказалось, что из 53 беременных, перенесших ОРВИ, живых детей родили 31 и мертвых 22. Из родившихся живыми 7 умерли в первые дни жизни, 24 выжили. Из 22 плодов, родившихся мертвыми, антенатально погибли 14, интранаталь-но — 8 (табл. 1, 2). Из 31 ребенка, родившегося живым, 24 выжили. Из них 18 было доношенных и 6 — недоношенных. Из 18 матерей, родивших доношенных детей, ОРВИ в I триместре перенесли 3 беременных, во II — 9 и в III — 6. Масса тела новорожденных колебалась от 2550 г до 3550 г и длина от 48 см до 51 см. 30 % из них были с массой тела до 3000 г. Асимметричная форма гипотрофии плода 1 степени была у 3. ОРВИ одна из женщин перенесла в 20 недель и две — в 30 недель. 18 женщин, родивших доношенных детей, были мало отягощены соматической патологией. Лишь у одной из них был сахарный диабет беременных и ВСД по гипертоническому типу. В основном беременные страдали аллергическими и аутоиммунными заболеваниями: атопический дерматит, нейродермит, вазомоторный ринит, аллергия (лекарственная, пищевая). Беременность
Из родившихся живыми 7 умерли в первые дни жизни, 24 выжили. Из 22 плодов, родившихся мертвыми, антенатально погибли 14, интранаталь-но — 8 (табл. 1, 2). Из 31 ребенка, родившегося живым, 24 выжили. Из них 18 было доношенных и 6 — недоношенных. Из 18 матерей, родивших доношенных детей, ОРВИ в I триместре перенесли 3 беременных, во II — 9 и в III — 6. Масса тела новорожденных колебалась от 2550 г до 3550 г и длина от 48 см до 51 см. 30 % из них были с массой тела до 3000 г. Асимметричная форма гипотрофии плода 1 степени была у 3. ОРВИ одна из женщин перенесла в 20 недель и две — в 30 недель. 18 женщин, родивших доношенных детей, были мало отягощены соматической патологией. Лишь у одной из них был сахарный диабет беременных и ВСД по гипертоническому типу. В основном беременные страдали аллергическими и аутоиммунными заболеваниями: атопический дерматит, нейродермит, вазомоторный ринит, аллергия (лекарственная, пищевая). Беременность
Сроки беременности в момент заболевания ОРВИ и
почти у всех протекала с угрозой ее прерывания, у 1 было многоводие и у 1 — маловодие. Почти у всех беременных было несвоевременное излитие околоплодных вод.
Почти у всех беременных было несвоевременное излитие околоплодных вод.
По данным гистологического исследования плацентарная недостаточность отсутствовала у половины женщин, у остальных она была компенсированной. Однако у 2-х женщин в родах возникла острая плацентарная недостаточность. В половине обследованных последов имелся моноцитарный децидуит плаценты и оболочек. Патогенный иммунный комплекс (ПИК) при им-мунноморфологическом исследовании определялся в половине изученных биоптатов последа. В 60 % был моноцитарный децидуит плаценты и оболочек.
Из 24 выживших детей 6 родились преждевременно — в 34-36 недель. Все дети, родившиеся преждевременно, были с задержкой внутриутробного развития и гипотрофией 1-2-й степени. 2 женщины перенесли ОРВИ в 10 и 13 недель, 2 — в 23-26 недель и 2 — в 29 недель беременности. У половины матерей, родивших детей с задержкой внутриутробного развития, была обнаружена уро-
Таблица 1
)ешения живым плодом
Срок беременности, п = 31 Ранняя детская смертность Выжившие плоды
ОРВИ (недель) n = 7 роды (недель) ОРВИ (недель) n = 24 роды (недель)
I триместр п = 9 < 5 5 28, 30, 31 < 5 1 40
32**, 36* 7 1 39
10 2 35, 37
II триместр п = 14 14 1 28** 14-15 3 36, 38, 40
18 1 30 20-22 4 38
23-24 3 35, 39, 40
26 2 36, 40
III триместр п = 8 28-30 5 34, 35, 37, 39, 40
37-39 3 39, 39, 40
Примечание: * — множественные пороки развития плода, ** — другие пороки развития плода
Таблица 2
Сроки беременности в момент заболевания ОРВИ и родоразрешения мертвым плодом
Срок беременности Антенатальная гибель плода, п = 14 Интранатальная гибель плода
22-26 недель, n = 6 28-40 недель, n = 8 n = 8
ОРВИ (недель) число выкидыш (недель) ОРВИ (недель) число роды (недель) ОРВИ (недель) число роды (недель)
I триместр n = 9 < 5 2 22, 24 < 5 4 28, 30, 32, 39* < 5 1 38*
7 1 22 8 1 38
II триместр n = 8 17 1 22 16-17 3 28, 30, 34
23 1 23 24 2 28, 34
26 1 26
III триместр n = 5 30-31 3 30, 30**, 32
39 1 39 35 1 36**
Примечание: * — множественные пороки развития плода, ** — другие пороки развития плода
Рис. 1. Специфическое свечение антигена гриппа А (Н2Ш) в плаценте. Метод прямой иммунофлуоресценции, ув. 200.
1. Специфическое свечение антигена гриппа А (Н2Ш) в плаценте. Метод прямой иммунофлуоресценции, ув. 200.
генитальная инфекция: хламидиоз, генитальный герпес, уреаплазмоз. Масса тела детей колебалась от 1350 г (35 недель гестации) до 1990 г (в 36 недель гестации).
При рождении недоношенных детей, в основном с гипотрофией, субкомпенсированная плацентарная недостаточность была у всех. Моноци-тарный децидуит плаценты и оболочек был почти у всех, кроме одной женщины, имеющей гени-тальный герпес и лейкоцитарно-лимфоцитарный децидуит.
Из 31 женщины, родивших живых детей, ОРВИ в I триместре перенесли 9 (табл. 1). Из них 5 недоношенных детей умерли в первые 7 дней жизни (у 2 были пороки развития). Из 14 беременных, у которых ОРВИ были во II триместре, умерло 2 недоношенных ребенка (1 — порок, несовместимый с жизнью) и из 8, переболевших в III триместре, не умер ни один ребенок. Все 7 детей, погибших в первую неделю жизни (чаще в первые 2-е суток), родились преждевременно. Из них 4 — в 28-30 недель, 2 — в 31-32 недель и 1 — в 36 недель. Из них 3 детей были с пороками развития. Особенно много женщин, потерявших детей антенатально или в первые дни жизни, было среди лиц, перенесших ОРВИ в первом триместре, главным образом в первые 5 недель (табл. 2). Так, среди 18 женщин, переболевших ОРВИ в первые 10 недель, дети выжили только у 4 (табл. 1, 2). Беременность у этих женщин нередко осложнялась угрозой прерывания, преждевременным отхожде-нием околоплодных вод. Среди беременных с антенатальной гибелью плода имели место гестозы и преждевременная отслойка нормально расположенной плаценты. Все роды были преждевременные. При поздних выкидышах (20-26 недель) во всех случаях имелся плацентит, хориоамнионит, децидуит, в половине случаев — гнойный.
Все 7 детей, погибших в первую неделю жизни (чаще в первые 2-е суток), родились преждевременно. Из них 4 — в 28-30 недель, 2 — в 31-32 недель и 1 — в 36 недель. Из них 3 детей были с пороками развития. Особенно много женщин, потерявших детей антенатально или в первые дни жизни, было среди лиц, перенесших ОРВИ в первом триместре, главным образом в первые 5 недель (табл. 2). Так, среди 18 женщин, переболевших ОРВИ в первые 10 недель, дети выжили только у 4 (табл. 1, 2). Беременность у этих женщин нередко осложнялась угрозой прерывания, преждевременным отхожде-нием околоплодных вод. Среди беременных с антенатальной гибелью плода имели место гестозы и преждевременная отслойка нормально расположенной плаценты. Все роды были преждевременные. При поздних выкидышах (20-26 недель) во всех случаях имелся плацентит, хориоамнионит, децидуит, в половине случаев — гнойный.
Матери детей, погибших в первую неделю
Рис. 3. Специфическое свечение антигена гриппа А(И2№) в печени. Метод прямой флуоресценции, ув. 200.
3. Специфическое свечение антигена гриппа А(И2№) в печени. Метод прямой флуоресценции, ув. 200.
после рождения, почти все, кроме двух, перенесли ОРВИ в ранние сроки беременности — до 5 нед. Беременность у них сопровождалась угрозой прерывания, многоводием, преждевременным от-хождением вод. У половины детей была внутриутробная пневмония, почти у всех кровоизлияния в желудочки мозга. Роды произошли в 28-36 недель.
Из 29 перинатально погибших плодов и новорожденных было 7 (24,1%) с аномалиями развития. 3 из них погибли интранатально, 3 — сразу после родов и 1 — антенатально. Из 7 у трех были множественные пороки развития. У 1 — аномалия пупочного канатика, у 1 — волчья пасть и заячья губа, у 1 — врожденный порок сердца и у 1 аномалия развития почек. Все женщины, родившие детей с множественными пороками, перенесли ОРВИ до 5 нед. беременности. У всех трех в плаценте и органах плода выделен антиген гриппа А (Н1Ш). Мать ребенка, родившегося с волчьей пастью и заячьей губой, ОРВИ перенесла в 5 нед. и затем еще многократно при беременности. В плаценте и печени ребенка выделен антиген А (Н1Ш), в легких и мозге — А (Н1Ш) и РС. И в плаценте, и мозге ребенка с врожденным пороком сердца выделен антиген АД, а из печени АД + А (Н1Ш) (рис. 1, 2, 3, 4).
Мать ребенка, родившегося с волчьей пастью и заячьей губой, ОРВИ перенесла в 5 нед. и затем еще многократно при беременности. В плаценте и печени ребенка выделен антиген А (Н1Ш), в легких и мозге — А (Н1Ш) и РС. И в плаценте, и мозге ребенка с врожденным пороком сердца выделен антиген АД, а из печени АД + А (Н1Ш) (рис. 1, 2, 3, 4).
Изучение иммуноморфологического состояния плаценты показало, что как при поздних выкидышах, так и при антенатальной смерти плода в более поздние сроки, обнаружены фиксированные иммунные комплексы. На их патогенность указывало присутствие в них фракции С3 комплемента. При выкидышах они были в 100 %, при антенатальной гибели плода — почти у всех.
ПИК обнаружены также в мозге у всех при антенатальной гибели плода и почти у всех в легких, а при поздних выкидышах — в половине случаев еще и в печени. В плаценте — в половине случаев
f > ‘
%
ь U п . А определялся в 2 раза реже в плаценте и легких, у каждой четвертой в мозге и в 2 раза реже в печени.
А определялся в 2 раза реже в плаценте и легких, у каждой четвертой в мозге и в 2 раза реже в печени.
Частота выявляемости антигенов ОРВИ в депозитах плаценты и органов перинатально погиб-
Рис. 4. Специфическое свечение антигена гриппа А (Н2№) в мозге. Метод прямой иммунофлуоресценции, ув. 200.
ших плодов была высока. В плацентах в разных группах она колебалась от 75 до 100 %, в легких от 87,5 до 100 %, в мозге — от 62,5 до 83,5 %, в печени — от 25 до 75 %.
Частота обнаружения антигенов вирусов ОРВИ при антенатальной гибели плода, как в сроки 22-26 недель (поздний выкидыш), так и в 28-36 недель в плаценте и легких у первых была 100 %, у вторых — почти в 100 %. Несколько реже антигены вирусов ОРВИ обнаруживались в мозге и еще реже — в печени. При поздних выкидышах преобладал антиген АД, при антенатальной гибели в 28-36 недель — антиген А (Н2К2). Моно антиген у первых обнаруживался в плаценте в 40 % (АД — 35 %, А (НШ1) — 5 %), в легких плода — в 73 % [АД — 45 %, А (Н2Ш) — 28 %], в мозге — 24 % АД.
Моно антиген у первых обнаруживался в плаценте в 40 % (АД — 35 %, А (НШ1) — 5 %), в легких плода — в 73 % [АД — 45 %, А (Н2Ш) — 28 %], в мозге — 24 % АД.
Соответственно при антенатальной смерти плода в более поздние сроки один антиген ОРВИ в плаценте был в 55 % [А (Н2Ш) — 50 %, АД — 5 %], в легких — 73 % [АД — 45 %, А (Н2№) — 28 %] в мозге — 64 % [А (Н2№) — 56 %, АД — 8 %].
В остальных случаях были сочетания антигенов ОРВИ, чаще у первых АД сочетался с А (Н1Ш) и А (Н2№), у вторых — с А (Н1Ш) и В. В печени почти во всех случаях было сочетание антигенов А (Н1Ш и Н2Ш) или АД.
При интранатальной гибели имелись разные антигены вирусов ОРВИ. Моно антиген ОРВИ в плаценте был в 76 % [А (НШ1) — 40 %, В — 30 %, АД — 6 %]. В легких эта цифра была в несколько раз меньше — 25% (В — 17 %, АД — 8 %). В мозге антиген гриппа В был в 34 %.
В плаценте сочетание антигенов А (НШ1) с РС было в 18 %. В легких такое сочетание было в половине случаев, в мозге оно было у трети обследованных.
В легких такое сочетание было в половине случаев, в мозге оно было у трети обследованных.
При ранней детской смертности при обнаружении антигенов ОРВИ почти во всех случаях выявлялся только один антиген. В плаценте анти-
ген А (Н1Ш) — 90 % и А (Н2Ш) — 10 %, в легких А (Н1Ш) — 54 % и А (Н2Ш) — 23 %, в печени А (Н1Ш) — 28 % и А (Н2Ш) — 28 %. Сочетания были только в 2-х случаях в легких и мозге: в одном А (Н1Ш и Н2Ш) и в другом А (Н1Ш) и РС. В последнем случае ОРВИ была в 5 недель и повторялась многократно. Родился ребенок в 31 недель с волчьей пастью и заячьей губой.
При рождении живых детей антигены вирусов ОРВИ выявлялись в плаценте в 100 %. В 2/3 депозитов выявлялось 2 антигена. Преобладали антигены А (НШ1) — 73 %, из них как моноинфекция — 27 %, и сочетанная, чаще с РС, — в 46 %. При рождении доношенных детей меньше 3000 г (2600-2800 г) в плаценте был обнаружен антиген А (Н2Ш) или сочетание РС с А (ШШ) или с В.
Обсуждение результатов
Перенесенные при беременности острые рес-пираторно-вирусные заболевания для женщины часто проходят незамеченными и нередко она об этом даже забывает. Вместе с тем для развивающегося зародыша и плода последствия этого могут быть фатальными, особенно если болезнь происходит в ранние сроки беременности, в критические периоды развития плода, когда темп метаболических процессов в зародыше чрезвычайно велик, а иммунная защита его еще не развита.
Вместе с тем вирусы ОРВИ, особенно гриппа, агрессивны и склонны к персистенции [8, 13].
Комплексное изучение иммуноморфологическо-го состояния плаценты, легких, мозга, печени плода и обнаружение в депозитах антигенов вирусов ОРВИ помогает понять патогенез повреждающего действия зародыша и плода этими вирусами.
Наихудшие исходы беременности, полученные нами, были после ОРВИ, перенесенной женщиной в первом триместре беременности. Так, оказалось, что матери плодов, погибших антенатально, в половине случаев ОРВИ перенесли в первом триместре, в основном в первые 5 недель гестации. Среди детей, умерших в первые дни жизни, также матери почти всех переболели ОРВИ в первые 5 недель беременности.
Так, оказалось, что матери плодов, погибших антенатально, в половине случаев ОРВИ перенесли в первом триместре, в основном в первые 5 недель гестации. Среди детей, умерших в первые дни жизни, также матери почти всех переболели ОРВИ в первые 5 недель беременности.
Плацента является барьером, защищающим внутриутробный плод от инфицирования [9]. Это подтверждается большой разницей в частоте инфекционного поражения последа (78,4 %) и внутриутробной инфекцией (29,2 %). К защитным структурам плаценты, по данным литературы, относят прежде всего ворсинчатый хорион: его синцитиотрофобласт и синцитиокапиллярные мембраны. Этому способствуют особенности структуры синцитиотрофоблас-та, являющегося долгоживущим многоядерным образованием. В случае его повреждения пополнение
синцитиотрофобласта происходит за счет цитотро-фобласта [11, 17].
Найдены в плаценте и факторы неспецифической защиты — интерфероны. Доказано плацентарное происхождение иммуноглобулинов разных классов (А, М, G) [10, 16, 19]. Имеются и другие плацентарные факторы защиты зародыша и плода.
Доказано плацентарное происхождение иммуноглобулинов разных классов (А, М, G) [10, 16, 19]. Имеются и другие плацентарные факторы защиты зародыша и плода.
Вместе с тем у эмбриона и незрелого плода клеточный и гуморальный иммунитет развиты недостаточно. Так, по данным литературы, закладка центральных органов иммуногенеза (костного мозга и тимуса) начинается лишь на 4-5-й неделе эмбриогенеза, селезенки — на 5-6-й [14, 18].
Становление основной популяции лимфоид-ных клеток тимуса происходит в 12 недель прена-тального онтогенеза. Наиболее интенсивный рост абсолютных и относительных значений массы тимуса происходит на 22-24-й недель внутриутробного развития.
У мертворожденных плодов, родившихся в 29 и 39 недель у женщин, перенесших ОРВИ при беременности, площадь коркового вещества тимуса уменьшена почти в 2 раза по сравнению с плодами, полученными у практически здоровых женщин [20].
Давно доказан трансплацентарный перенос вирусов. При ОРВИ наблюдается вирусемия и вирусы попадают с плазмой крови матери в межворсинчатое пространство, а из него — в ворсины хориона и плаценту, которые становятся входными воротами для вируса и непосредственно вовлекаются в инфекционный процесс [7].
Характерной особенностью эмбриональных вирусных инфекций наряду с диссеминацией вирусов в большинство органов является персис-тенция вируспродуцирующих клеточных клонов в течение гестационного периода (хроническая инфекция) и выделение вируса в постнатальном периоде с экскретами и секретами [7].
Высокая способность вируса и его частиц к репликации объясняет активацию бактериальной инфекции у беременных за счет повреждения клеток эндотелия и эпителия, что мы и наблюдали в нашем исследовании.
При параллельном иммуноморфологическом исследовании плаценты и органов плода, проведенном нами, обнаружены ИК с фиксацией С3 фракции комплемента во всех случаях при обнаружении тех или иных вирусных антигенов.
Последнее обстоятельство подчеркивает, что локализация антигенов в тканях плаценты и плода вызывает иммунопатологический процесс в тканях, ведущий к образованию ПИК, что приводит к развитию плацентарной недостаточности и нарушению барьерной функции плаценты и плодных оболочек с последующим повреждением органов
плода. Ранее нами был показан процесс нарушения плацентарного барьера при хламидийной и микоплазменной инфекции [3, 4].
Проведенное исследование указывает на высокую частоту инфицирования плаценты при ОРВИ, перенесенных во время беременности. Параллельное обнаружение соответствующих антигенов вирусов в органах плода и в плаценте указывает на ведущую роль инфекционных поражений плаценты в перинатальной смерти плода, что позволяет говорить о том, что передача инфекции от матери к плоду происходит таким же путем.
Следовательно, ОРВИ при беременности является болезнью, опасной для внутриутробного плода. Поражение плодного яйца в ранние сроки может проявиться в дальнейшем, приводя к антенатальной гибели плода или смерти новорожденного вскоре после рождения.
Поражение плодного яйца в ранние сроки может проявиться в дальнейшем, приводя к антенатальной гибели плода или смерти новорожденного вскоре после рождения.
Таким образом, ОРВИ, перенесенное беременной, приводит к неблагоприятным исходам для внутриутробного плода и новорожденного как в ближайшем, так и в отдаленном будущем. Это подтверждается обнаружением нами антигенов ОРВИ в плаценте и органах плода не только в момент заболевания, но и через несколько месяцев после болезни беременной, а также идентичность в большинстве случаев выявленных антигенов ОРВИ в плаценте и органах плода.
Наличие возбудителей ОРВИ в фетоплацентар-ном комплексе нарушает нормальное течение беременности. Развивается плацентарная недостаточность, угроза прерывания беременности, гестозы и другие осложнения, обостряется урогенитальная инфекция, резко возрастает антенатальная и постна-тальная гибель плодов, увеличивается частота аномалий развития, особенно при заболевании ОРВИ в I триместре. При заболевании ОРВИ во II и особенно III триместре возрастает частота гипотрофий плода, обостряется урогенитальная инфекция.
При заболевании ОРВИ во II и особенно III триместре возрастает частота гипотрофий плода, обостряется урогенитальная инфекция.
Поэтому остро встает вопрос о лечении и реабилитации беременных в момент заболевания и после него. С этой целью необходимо применять антиоксиданты и витамины, их содержащие: вит-рум пренатал форте, элевит, витамины Е, С, А, D, убихинон, витамины группы В, актовегин и др.
Следует использовать иммуностимулирующие средства: дибазол, спленин, представители семейства аралиевых (витагмал, женьшень, элеутерококк, заманиха), виферон и др.
В последнее время привлекается внимание к милдронату, широко используемому у беременных, как к перспективному иммунокоррегиру-ющему средству [12]. Особое внимание следует обратить на нормализацию гемостаза и микроциркуляции, которые нарушаются при ОРВИ [2]. Токсины респираторных вирусов действуют на
стенки сосудов, повреждая главным образом эндотелий микрососудов. Это вызывает изменения в гемостазе и геморрагические проявления. Поэтому в период заболевания ОРВИ и реабилитации необходимо применять антиагреганты. К ним в первую очередь надо отнести дипиридамол (ку-рантил, персантил), который наряду с антиагре-гантным действием обладает противовирусным эффектом, оказывая активирующее влияние на выработку собственного интерферона. К средствам, препятствующим агрегации тромбоцитов, относится ацетилсалициловая кислота (аспирин), пентоксилин (трентал). Для нормализации свертывающей системы крови в последнее время в акушерстве все шире применяются низкомолекулярные гепарины (фраксипарин, фрагмин, се-лудексид, клексан), оказывающие благоприятное действие на гемостаз.
Это вызывает изменения в гемостазе и геморрагические проявления. Поэтому в период заболевания ОРВИ и реабилитации необходимо применять антиагреганты. К ним в первую очередь надо отнести дипиридамол (ку-рантил, персантил), который наряду с антиагре-гантным действием обладает противовирусным эффектом, оказывая активирующее влияние на выработку собственного интерферона. К средствам, препятствующим агрегации тромбоцитов, относится ацетилсалициловая кислота (аспирин), пентоксилин (трентал). Для нормализации свертывающей системы крови в последнее время в акушерстве все шире применяются низкомолекулярные гепарины (фраксипарин, фрагмин, се-лудексид, клексан), оказывающие благоприятное действие на гемостаз.
Не надо забывать о назначении беременным препаратов магния. Он оказывает комплексное воздействие на систему гемостаза: эндотелиопро-текторное, активация выработки простациклина, N0, подавление тромбоксана А2 [6], участвует в ретракции тромбоцитарно-фибринового сгустка — финальном этапе гемостаза [21]. Кроме того, магний необходим для поддержания гормональной функции плаценты, так как аденилатциклаз-ная система, существующая в плаценте, способна обеспечивать передачу гормональных сигналов с мембран клеток внутрь их только в присутствии Ме 2+ АТФазы и Са2+ АТФазы [1].
Кроме того, магний необходим для поддержания гормональной функции плаценты, так как аденилатциклаз-ная система, существующая в плаценте, способна обеспечивать передачу гормональных сигналов с мембран клеток внутрь их только в присутствии Ме 2+ АТФазы и Са2+ АТФазы [1].
Важным является установленная нами высокая корреляция (г=0.82 р < 0.05) между уровнем магния и прогестероном в сыворотке крови здоровых женщин.
Поэтому применение магне В6, магния сульфата, витаминов с высоким содержанием магния при ОРВИ показано беременным, перенесшим ОРВИ.
Сложным для решения врачей является вопрос о профилактике и лечении последствий ОРВИ при заболевании беременной в I триместре. Однако имеется довольно много средств, помогающих решить этот вопрос. Это прежде всего препараты, издавна применяющиеся в ранние сроки беременности с целью лечения рвоты беременных и гипотонии: спленин, дибазол, витамины. Доказано отсутствие эмриотоксического и тератогенного действия для курантила [15], витагмала [5]. Спокойно можно применять препараты магния (магне В6, магния сульфат), необходимые для жизнеобеспечения человека. Нельзя забывать о необходимости полноценного питания и здорового образа жизни беременной: исключение курения, алкоголя, соблюдение режима отдыха и работы. До беременности необходимо лечение урогенитальной инфекции.
Доказано отсутствие эмриотоксического и тератогенного действия для курантила [15], витагмала [5]. Спокойно можно применять препараты магния (магне В6, магния сульфат), необходимые для жизнеобеспечения человека. Нельзя забывать о необходимости полноценного питания и здорового образа жизни беременной: исключение курения, алкоголя, соблюдение режима отдыха и работы. До беременности необходимо лечение урогенитальной инфекции.
В периоды гриппозных эпидемий надо наряду с изоляцией от больных проводить у беременных профилактику заболеваний ОРВИ, используя для этого приведенные выше средства: витамины, дибазол, курантил, магне В6, витагмал и др. Нельзя не лечить беременную больную ОРВИ! Необходимо заботиться о ней и о внутриутробном плоде во время болезни и в дальнейшем.
Литература
1. Березов Т.Г. Коровкин Б.Ф. Биохимическая химия. Учебник. М.-Медицина, 1998. 704 с.
М.-Медицина, 1998. 704 с.
2. Богомолов Б.П., Молькова Т.Н., Ревяткин А.В. Острые респираторные заболевания и сердце //Вестн.Росс.АМН.- 2003.
— № 12. — С. 52-55.
3. Зубжицкая Л.Б., Айламазян Э.К., Парусов В.Н., Кошелева Н.Г., СеменовВ.В., МихнинаЕ.А. Выявление Chlamidia trachomatis в плаценте методом электронной микроскопии и патогенное влияние иммунных комплексов на плацентарный ба-рьер//Вестник Росс.ассоц.акуш.-гинек. — № 1. — 1997. — С. 67-69.
4. Зубжицкая Л.Б., Айламазян Э.К., Парусов В.Н., Кошелева Н.Г., Семенов В.В., Михнина Е.А. Электронно-микроскопическое и иммуноморфологическое исследование плаценты при генитальном микоплазмозе//Арх.патологии.
— № 2. — 1997. — С. 17-22.
5./514412219-56a7714b3df78cf77295fc54.jpg) КотинА.М. В поисках средства от всех заболеваний…/.Витагмал// Copyright 2001 ЗАО НПФ «Биофармтокс». Санкт-петербург, 2001 — 26 с.
КотинА.М. В поисках средства от всех заболеваний…/.Витагмал// Copyright 2001 ЗАО НПФ «Биофармтокс». Санкт-петербург, 2001 — 26 с.
6. Кошелева Н.Г. Применение препаратов магния в акушерстве и гинекологии //Акуш. и гинек. — 2004. — № 2. — С. 62-65.
7. KisterG.S. Морфология и механизмы развития пренатальных и перинатальных вирусных инфекций. Пренатальные и перинатальные инфекции. Доклады экспертов ВОЗ. — 1988. — С. 3-20.
8. Медицинская микробиология / Гл. ред. В.И.Покровский, О.К.Поздеев — М.:ГЭОТАР МЭДЭЦИНА. — 1999. — 1200 с.
9. МельниковаВ.Ф., Аксенов О.А. Инфекционные планцентиты, особенности плаценты как иммунного барьера//Архив патологии. — 1993. — Т.55. — № 5. — С. 78-81.
10. Милер И. Иммунитет человеческого плода и новорожденного. — Прага, 1983.
— Прага, 1983.
11. Милованов А.П. Патология системы мать-плацента-плод. Руководство для врачей. — Медицина. — 1999. — 448 с.
12. Палеев Н.Р., Палеев Ф.Н. Новое в диагностике и лечении иммунных миокардитов //Вестн.РАМН — 2003. — № 12. — С. 3-9.
13. Плесков В.М., Банников А.И., Гуревич В.С., Плескова Ю.В. Вирусы гриппа и атеросклероз:роль атеросклеротических бляшек в поддержании персистентной формы гриппозной инфекции //Вестн. РАМН. — 2003. — № 4. — С. 10-13.
14. Сапин М.Р., Этинген Л.Е. Иммунная система человека. М.: Медицина. — 1986. — 256 с.
15. Сидельникова В.М., Кирющенков П.А., Ходжаева З.С., Слуки-на Т.В. Патогенетическое обоснование использования ку-рантила в акушерстве//Акуш. и гин. — 1999. — № 5. — С. 52-54.
16. СидороваИ.С., АлешкинВ.А., Афанасьев С.С., МатвиенкоН.А. Состояние иммунной системы у беременных и новорожденных группы высокого риска//Росс.вестн.перин. и педиатрии. — 1999. — Т.44. — № 6. — С. 10- 16.
СидороваИ.С., АлешкинВ.А., Афанасьев С.С., МатвиенкоН.А. Состояние иммунной системы у беременных и новорожденных группы высокого риска//Росс.вестн.перин. и педиатрии. — 1999. — Т.44. — № 6. — С. 10- 16.
17. Федорова М.В., Калашникова Е.П. Плацента и ее роль при беременности.-М.Медицина. — 1986. — 256 с.
18. Хлыстова З.С. Становление системы иммуногенеза плода: морфологические основы.-М.Медицина, 1987. — 256 с.
19. ЦинзерлингВ.А., МельниковаВ.Ф. Перинатальные инфекции (вопросы патогенеза, морфологической диагностики и клинико-морфологических сопоставлений). Практическое руководство.СПб.: Элби СПб. — 2002. — 352 с.
20. Шатрова К.М., Чистякова М.Б. Морфология органов иммунной системы при ОРВИ в перинатальном периоде. Инфекции матери, плода и новорожденного: Сб.статей (отв. ред. В.Е.Радзинский). — А.:Ылим. — 1991. — С. 148-153.
В.Е.Радзинский). — А.:Ылим. — 1991. — С. 148-153.
21. Шитикова А.С. Тромбоцитарный гемостаз — СПб., 2000. -227 с.
PREGNANCY OUTCOMES, IMMUNOMORPHOLOGIC CONDITION OF PLACENTA AFTER ARV INFECTION OF PREGNANT WOMAN. PREVENTION. TREATMENT
Kosheleva N.G., Zubjitskua Z.B.
■ Summary: 53 pregnancy outcomes for fetuses and newborns, immunomorphologic condition of placentae and organs of 29 stillborn fetuses were studied. Antigens of viruses A (h2N1 and h3N2), B, RC, AD were detected in placenta and organs of stillborn fetuses. Fixed immune complex, containing C3 complement and IgM, IgA, IgG, was observed in nearly 100 % in placenta and rather rarely in fetus organs. Virus antigens were the same in placenta and fetus organs.
■ Key words: ARVI; pregnancy; placenta; fetus; immunomorpho-logy; prophylaxis; treatment
Осторожно: грипп! | ОБУЗ «Родильный дом №4»
Грипп и беременность
Конечно беременность не самое лучшее время для болезней. Но редко встретишь женщину, которая за девять месяцев ни разу не болела. Поэтому, если вы чувствуете, что из носа течет, а в горле першит, не спешите паниковать. Возможно, это просто простуда, которая не представляет особой опасности для будущего ребенка. Хуже, если вы подхватили вирусное заболевание, которое называется грипп.
Но редко встретишь женщину, которая за девять месяцев ни разу не болела. Поэтому, если вы чувствуете, что из носа течет, а в горле першит, не спешите паниковать. Возможно, это просто простуда, которая не представляет особой опасности для будущего ребенка. Хуже, если вы подхватили вирусное заболевание, которое называется грипп.
Что такое грипп?
Симптомы гриппа известны всем — это высокая температура, слабость, насморк, кашель, головная боль. Грипп вызывается совершенно определенным вирусом, относящимся к семейству ортомиксовирусов. Гриппом нельзя заразиться, просто промочив ноги — эта инфекция проникает в организм воздушно-капельным путем от зараженного человека.
Заражение чаще всего происходит через слизистую носа, на которой оседают вирусы, находящиеся в воздухе. Не секрет, что во время эпидемии гриппа, заражение вирусом происходит в основном в городском транспорте. В час пик и здоровые, которые торопятся на работу, и больные стоят почти вплотную друг к другу. Обязательно кто-нибудь начнет сморкаться рядом с вами, а то и чихать, и кашлять на весь салон. Неудивительно, если через несколько дней вы почувствуете, что грипп добрался и до вас.
Обязательно кто-нибудь начнет сморкаться рядом с вами, а то и чихать, и кашлять на весь салон. Неудивительно, если через несколько дней вы почувствуете, что грипп добрался и до вас.
Вирус гриппа, попав в организм, начинает быстро размножаться и разносится током крови по всему телу. При этом происходит разрушение слизистой оболочки дыхательных путей, которая после этого не может выполнять свои защитные функции. Именно поэтому в число осложнений гриппа входит пневмония, бронхит, отит, синусит. Со стороны сердечно-сосудистой системы иногда развивается воспалительное заболевание мышц сердца, которое может привести к сердечной недостаточности. Собственно, именно своими осложнениями грипп и опасен во время беременности.
Самое неприятное — это угроза выкидыша или преждевременных родов. Кроме этого, на ослабленный гриппом организм часто «садится» бактериальная инфекция — пневмококковая, гемофильная, стафилококковая. Нередко наблюдаются обострения хронических заболеваний, таких как бронхиальная астма и хронический бронхит, сердечно-сосудистые заболевания, нарушения обмена веществ, заболевания почек и др.
Как лечат грипп?
Естественно назначать и проводить лечение гриппа должен врач, к которому вы сразу обратитесь и обязательно сообщите о своей беременности. Лечение гриппа у беременных женщин имеет свои особенности. Ведь многие препараты из обычного арсенала противогриппозных средств в Вашем положении противопоказаны. К ним относятся определенные противокашлевые и сосудосуживающие средства, некоторые противовирусные препараты.
В первую очередь, необходимо обильное питье. Пить лучше что-нибудь кисленькое и содержащее витамин С — морсы, горячий чай с малиной, лимоном или медом, напиток из шиповника. Из жаропонижающих для беременных разрешен парацетамол.
От кашля врач, скорее всего, назначит вам грудные сборы или противокашлевые препараты, разрешенные при беременности. Антибиотики при гриппе не назначаются даже небеременным пациентам.
Последствия гриппа при беременности
Естественно все беременные женщины очень беспокоятся о том, как повлияет заболевание гриппом на здоровье ребенка. Сразу хочется уточнить, что ни один врач не сможет со 100% уверенностью сказать, сказалась ли болезнь на развитии ребенка или нет. С большей долей вероятности можно сказать только то, что наибольшую опасность грипп представляет на ранних сроках беременности, до 12 недель. На этих сроках происходит закладка органов и тканей будущего малыша, поэтому особенно важно благоприятное течение беременности в это время. Далее ребенок только растет и, заболевание гриппом уже не сможет сказаться на структуре органов.
Сразу хочется уточнить, что ни один врач не сможет со 100% уверенностью сказать, сказалась ли болезнь на развитии ребенка или нет. С большей долей вероятности можно сказать только то, что наибольшую опасность грипп представляет на ранних сроках беременности, до 12 недель. На этих сроках происходит закладка органов и тканей будущего малыша, поэтому особенно важно благоприятное течение беременности в это время. Далее ребенок только растет и, заболевание гриппом уже не сможет сказаться на структуре органов.
Кроме того, в природе существует правило «все или ничего». По этому правилу, если после заболевания гриппом, что-то пошло не так в развитии беременности, то, чаще всего, она прерывается. Если же беременность после гриппа протекает гладко, все анализы в норме, по УЗИ с малышом и плацентой все нормально, то, скорее всего, волноваться не о чем, с ребенком все хорошо.
Если грипп протекал особенно тяжело, с осложнениями, то возможность инфицирования ребенка, пусть небольшая, но сохраняется. В этом случае можно сделать так называемый «тройной тест» на АФП, ХГЧ и эстриол (обязательно надо сдавать все три анализа, так как по двум или одному оценить риск часто нереально).
В этом случае можно сделать так называемый «тройной тест» на АФП, ХГЧ и эстриол (обязательно надо сдавать все три анализа, так как по двум или одному оценить риск часто нереально).
Однако надо помнить, что результаты этого теста часто оказываются недостоверными, потому что зависят от массы факторов. В зависимости от результатов «тройного» теста (иногда несколько раз пересданного для большей достоверности), можно либо успокоиться, либо обследоваться дальше. Дальнейшее обследование включает в себя процедуру амниоцентеза.
При амниоцентезе берут пробу околоплодных вод и исследуют ее на наличие патологий у ребенка. Опять же, 100% гарантий отсутствия или наличия отклонений вам никто не даст. И хотя процедура проводиться очень быстро, практически безболезненно, под контролем УЗИ, примерно в 1-2% случаев существует угроза выкидыша или преждевременных родов. Поэтому прежде чем соглашаться на подобное исследование, следует хорошенько подумать, а что собственно вы будете делать, если вероятность отклонений в развитии ребенка все-таки обнаружиться? Если вы не готовы рожать такого ребенка, то ответ очевиден. А если вы, наоборот, не собираетесь делать аборт, то зачем подвергаться риску выкидыша?
А если вы, наоборот, не собираетесь делать аборт, то зачем подвергаться риску выкидыша?
Как не заразиться гриппом?
Некоторые считают, что уберечься от инфекции практически невозможно. Но это не совсем так. Вот несколько полезных советов, как уменьшить риск заражения в общественном транспорте и других местах, где скапливается много людей.
- Старайтесь избегать мест, где много пыли — в ней оседает больше всего вирусов.
- Старайтесь не прикасаться к носу, губам, глазам во время поездки в транспорте. Придя домой, сразу же тщательно вымойте руки с мылом, прополощите рот. Микробы, вызывающие простуду, часто попадают на слизистую носа, глаз или рта с рук, до того прикасавшихся к поручням, ручкам, дверям, на которые попали мельчайшие капли слюны или мокроты больного человека.
- На работе старайтесь подолгу не разговаривать с простуженными людьми (среди наших соотечественников есть категория «работяг», которые, демонстрируя свое трудолюбие, приходят на работу совершенно больными и заражают всех остальных).
 Не бойтесь обидеть человека и не рискуйте своим здоровьем, лучше дружелюбно или в шутливой форме объясните ему, что лучше бы он или она лечились дома.
Не бойтесь обидеть человека и не рискуйте своим здоровьем, лучше дружелюбно или в шутливой форме объясните ему, что лучше бы он или она лечились дома.
Согласно позиции Всемирной организации здравоохранения, наиболее эффективным средством против гриппа является вакцинация, ведь именно вакцина обеспечивает защиту от тех видов вируса гриппа, которые являются наиболее актуальными в данном эпидемиологическом сезоне и входят в её состав. Вакцинация против гриппа особенно показана людям с хроническими заболеваниям, пожилым людям, беременным женщинам, детям, лицам группы риска по массивности контактов (медицинские работники, работники учебных заведений, сферы обслуживания, транспорта, коммунальной сферы, студенты ВУЗов и средних специальных учебных заведений, воинские контингенты).
В настоящее время в области продолжается прививочная кампания против гриппа. Управление Роспотребнадзора по Ивановской области напоминает, что ежегодная вакцинация против гриппа надежно защищает от заболеваемости гриппом и обеспечивает предупреждение связанных с гриппом осложнений. Анализ эпидемического подъема заболеваемости прошлого сезона показал, что прививка против гриппа снижает риск заражения – заболеваемость гриппом с лабораторным подтверждением среди привитых против гриппа в эпидсезоне 2017-2018гг. регистрировалась в единичных случаях. За последние 10 лет не зарегистрировано ни одного случая поствакцинального осложнения на прививки против гриппа. Эффективность вакцин от гриппа несравнимо выше всех неспецифических медицинских препаратов.
Анализ эпидемического подъема заболеваемости прошлого сезона показал, что прививка против гриппа снижает риск заражения – заболеваемость гриппом с лабораторным подтверждением среди привитых против гриппа в эпидсезоне 2017-2018гг. регистрировалась в единичных случаях. За последние 10 лет не зарегистрировано ни одного случая поствакцинального осложнения на прививки против гриппа. Эффективность вакцин от гриппа несравнимо выше всех неспецифических медицинских препаратов.
Больше информации по ссылке.(http://ivrd4.ru/services-2/kak-zashhititsya-ot-grippa-ah2n12009//)
Профилактика гриппа при беременности
У беременных женщин иммунитет часто ослаблен, поэтому вероятность заразиться повышается по сравнению с небеременным состоянием. Чтобы этого не произошло, рекомендуется перед прогнозируемой эпидемией сделать прививку от гриппа. Современные прививки содержат инактивированный (убитый) вирус гриппа, поэтому считается, что он безопасен для ребенка.
Однако, если срок вашей беременности меньше, чем 14 недель, то прививку от гриппа делать не следует. Кроме того, ни одна прививка от гриппа не гарантирует, что вы точно не заболеете этой болезнью. Все равно остается пусть маленькая, но неприятная возможность перенести грипп, часто в стертой форме. Поэтому повышение иммунитета лишним не будет. А это и закаливание, и здоровый образ жизни, и правильное питание, и физическая активность. Скорее всего, если беременность протекает без осложнений, вы хорошо себя чувствуете, на УЗИ не выявлено никаких отклонений в развитие малыша и все ваши анализы в норме, то вы можете быть спокойны за себя и будущего ребенка.
Кроме того, ни одна прививка от гриппа не гарантирует, что вы точно не заболеете этой болезнью. Все равно остается пусть маленькая, но неприятная возможность перенести грипп, часто в стертой форме. Поэтому повышение иммунитета лишним не будет. А это и закаливание, и здоровый образ жизни, и правильное питание, и физическая активность. Скорее всего, если беременность протекает без осложнений, вы хорошо себя чувствуете, на УЗИ не выявлено никаких отклонений в развитие малыша и все ваши анализы в норме, то вы можете быть спокойны за себя и будущего ребенка.
Больше информации по ссылке(Грипп)
По материалам https://medportal.ru/,http://37.rospotrebnadzor.ru/
Простуда на 37 неделе беременности
Любая беременность захватывает в свой период как теплые, так и холодные времена года. Летом можно погреться на солнышке, весной полюбоваться первыми теплыми лучами солнца и пением птиц. А вот осень и зима вместе с положительными эмоциями часто несут и отрицательные моменты, доставленные простудными заболеваниями. Простуды во время беременности имеют разное влияние на ее протекание. Осложнения от перенесенной болезни зависят от тяжести заболевания и срока беременности.
Простуды во время беременности имеют разное влияние на ее протекание. Осложнения от перенесенной болезни зависят от тяжести заболевания и срока беременности.
ОРВИ на 37 неделе беременности
Вспышки эпидемий острых респираторных вирусных инфекций периодически возникают в период с сентября по апрель. В большей части случаев возбудителями являются риновирусы, вирусы гриппа, коронавирусы и другие. Бывают случаи, когда заболевания вызывают бактерии. Заражение ОРВИ происходит воздушно-капельным путем. Территория радиусом до трех метров вокруг заболевшего человека является потенциально опасной заражением. Заболеть можно и через посуду или полотенце.
На распространение болезни влияют температурные перепады, дефицит витаминов, железодефицитное состояние, физические нагрузки и эмоциональное перенапряжение. Отрицательно на иммунитет влияют холод и недостаток солнечного света. Вирусная инфекция снижает сопротивляемость организма бактериальным инфекциям. При поражении вирусом на 37 неделе беременности появляется насморк и кашель.
Если женщина простыла на 37 неделе беременности и появились первые признаки простуды, например, насморк, кашель и болит горло заниматься самолечением категорически запрещено! Это касается как лекарственных препаратов, так и травяных сборов и народных методов лечения. Нельзя простуду при беременности переносить на ногах. Будущей маме необходим постельный режим и полноценный отдых.
Температура на 37 неделе беременности
Повышенная температура при беременности – обычное явление, но если она не выше тридцати восьми градусов по Цельсию. Если градусник показывает выше тридцати восьми, то необходимо принять меры. Если не наблюдается резкого повышения температуры и женщина не чувствует слабости и недомогания, можно попробовать традиционные методы борьбы с высоко температурой: чай с малиной, потогонные сборы трав и теплое молоко.
Температура может сигнализировать о многих заболеваниях вирусного и бактериального происхождения. Об этом нужно сообщить своему врачу, который назначит необходимые исследования для определения причины заболевания. Температура, которая не спадает на протяжении длительного времени, может спровоцировать патологию плаценты или инфицирование плода. В таких случаях беременную госпитализируют.
Температура, которая не спадает на протяжении длительного времени, может спровоцировать патологию плаценты или инфицирование плода. В таких случаях беременную госпитализируют.
После повышения температуры тела на 37 неделе беременности может обостриться герпес. Об этом обязательно нужно уведомить врача. Вовремя начатое лечение сможет уберечь малыша от инфицирования.
37 неделя беременности
Особенности и ощущения на 37-ой неделе беременности
Простуда на 37 неделе беременности
Простуда и беременность
Здравствуйте, Алиса!
Простуда при беременности — опасна, как и любая вирусная инфекция. Хотя в подавляющем большинстве случаев все вполне обходится, тем более, судя по вашему описанию, ОРВИ протекает мягко.
Что делать:
1. Вызвать врача на дом (участкового терапевта из поликлиники). В наше свиногриппозное время с ОРВИ не шутят
2. Врачу из ЖК — доверять Что бы вы о нем ни думали, доктор разбирается в этих вопросах лучше Вас :)) «Вопросы по интернету» не в счёт, они не дают возможности больную осмотреть;
3. Соблюдать домашний режим, обильное тёплое питье. Ягодными вареньями, цитрусовыми и мёдом лучше не злоупотреблять как высокоаллергенными продуктами;
Соблюдать домашний режим, обильное тёплое питье. Ягодными вареньями, цитрусовыми и мёдом лучше не злоупотреблять как высокоаллергенными продуктами;
4. Принимать витамины для беременных, можно добавить аскорутин по таблеточке 3 раза. В остальном же придерживаться рекомендаций терапевта.
Желаю скорейшего выздоровления!
37 неделя беременности простуда — беременность
Девчат, а подскажите пожалуйста… Беременность 37 недель. Я заболела. Два дня горло болело, а потом насморк сильный начался… Температуры …
20 окт 2009 … Лечиться от простуды беременной нужно очень осмотрительно, … При затяжном кашле, который не «отпускает» вас к концу недели….
Простуда при беременности — 3 триместр
.
Полли, Подскажите пожалуйста у меня 37 недель беременности хочю через 2 … Тяжеловато. А тут ещё простуда как на зло: горло болит, нос залож…
Это необходимая мера, переносить простуду «на ногах» беременной …. Девочки, у меня 37 недель и я заболела ангиной, горло вылечила мёдом и
Зачастую у будущих мамочек на сроке беременности 6 недель температура 37. Это банальная простуда и в любом случае Вам необходимо обратиться …
Это банальная простуда и в любом случае Вам необходимо обратиться …
37 неделя; 38 неделя; 39 неделя; 40 неделя; 41 неделя … На 37-39 неделе беременности у вас уже наверняка происходят время от времени « т…
37 неделя беременности
К 37 неделе беременности ощущения дискомфорта, разнообразные боли нарастают всё больше. Вы чувствуете себя огромной и неуклюжей, порой не застегивается уже даже специально купленная одежда для беременных, которая при покупке казалась вам безразмерной.
Образ жизни, секс, питание на 37 неделе беременности должны быть согласованы с врачом в зависимости от вашего состояния, потому что то что запрещено одним, может оказаться полезно для других.
Ваше состояние
В 37 недель беременности вес матери возрастает минимум на 9.5 11 кг. Большую часть этого веса составляет плод, околоплодные воды, плацента, увеличившаяся матка и молочные железы:
— вес ребенка 3000 3500 грамм
— вес околоплодных вод около 1000 1500 грамм (к моменту родов их количество уменьшается)
— вес плаценты около 350-500 грамм
— вес увеличившейся матки и молочных желез 1500 грамм.
Оставшийся вес приходится на увеличение объема циркулирующей крови матери примерно на 50%, и, конечно, на те жировые отложения, которые вы успели накопить.
Надо отметить тот факт, что перед родами женщины&худеют. Часть веса теряется за счет изменения гормонального баланса и выведения из организма жидкости.
Сейчас вы можете испытывать достаточно серьезный дискомфорт, жалобы на этой неделе беременности разнообразны и многочисленны, и это не удивительно на последних неделях беременности, вам сейчас действительно нелегко.
Ваш ребенок
Плод на 37 неделе беременности полностью готов родиться и только ждет своего часа. Он сейчас является главным дирижером грядущих событий. Как только его организм будет полностью готов к рождению, процесс родов начнется. Ваше тело тоже готовится к этому событию.
Ребенок на 37 неделе беременности выглядит как обычный новорожденный. Его тело практически освободилось от пушковых волос, а на голове изрядная шевелюра. Сыровидная смазка осталась лишь в складках кожи. Ноготки длинные, достигают края пальчиков и даже заходят за него, малыш может сам себя поцарапать. Пупок сместился в центр животика, у мальчиков яички в мошонке. У девочек большие половые губы прикрывают малые.
Ноготки длинные, достигают края пальчиков и даже заходят за него, малыш может сам себя поцарапать. Пупок сместился в центр животика, у мальчиков яички в мошонке. У девочек большие половые губы прикрывают малые.
Кожа ребенка красивого светло-розового цвета. Если ваш малыш относится к темнокожей расе, его кожа сейчас тоже довольно светлая, в любом случае, светлее, чем у родителей, а ладони и ступни розовые. Под кожей скопилось изрядное количество жирка, это делает малыша пухленьким. Особенно много жира откладывается в области лица, ребенку нужны круглые щечки, чтобы успешно справиться с задачей сосать грудь.
На 37 неделе беременности вес ребенка часто уже превышает 3 кг, в среднем детки рождаются весом 3200-3500 грамм, и большинство уже успевают набрать нужное к этой неделе. На 37 неделе беременности вес плода может сильно отличаться как у двух разных женщин, так и у одной и той же в разные беременности. Как правило, при вторых родах ребенок крупнее, а мальчики обычно весят больше девочек. В некоторых случаях ребенок набирает 3800 4000 грамм к 37 неделе беременности. Крупный плод может стать причиной трудных родов и даже кесарева сечения.
В некоторых случаях ребенок набирает 3800 4000 грамм к 37 неделе беременности. Крупный плод может стать причиной трудных родов и даже кесарева сечения.
Малыш на 37 неделе беременности ведет примерно такой же образ жизни, как и новорожденный. Его сон занимает большую часть времени, а если он не спит, он занимается тем, что сосет всё подряд, от собственных пальцев и предплечий до пуповины. Он чутко реагирует на всё, что происходит вокруг его матери. Сейчас его слух, орган зрения полностью созрели, он великолепно слышит и видит, его память вполне позволяет запомнить мамин голос и не только.
Музыкальные пристрастия тоже закладываются сейчас. Если мама слушает много музыки во время беременности, велика вероятность рождения одаренного малыша.
Шевеление плода к 37 неделе беременности становится ещё реже. Вы можете даже иногда переживать всё ли хорошо, когда в течение часа и больше не слышите своего ребенка. Шевеления становятся реже перед родами, это связано с теснотой матки и набранным весом малыша. Это не должно пугать вас.
Это не должно пугать вас.
Ваш животик
Изменения живота, происходящие перед родами, достаточно известны и они могут быть довольно заметными, особенно если это первая беременность. Это в первую очередь опускание живота. За счет того, что головка ребенка опускается в малый таз матери, дно матки становится ниже а живот кажется меньше. Если у вас 37 неделя беременности, опустился живот, это не означает, что вы скоро родите, обычно у первородящих опущение живота происходит за 2 недели до ожидаемых родов и раньше, а вот при повторных родах опускание может произойти лишь в родах.
Анализы и обследования
Конец беременности означает для вас, что вас опять замучают анализами. Одна радость, вполне возможно, что вы сейчас уже в роддоме в ожидании родов и это означает, что не придется сдавать всё повторно.
На 37 неделе беременности анализы имеют огромное значение для планирования ваших родов.
В большинстве роддомов всем женщинам, которые были госпитализированы заранее, проводится ультразвуковое обследование. Зачем оно нужно?
Зачем оно нужно?
На 37 неделе беременности УЗИ дает врачам огромное количество необходимой информации. Даже если ваш малыш лежит в матке правильно, головкой вниз, возможны разгибательные вставления, которые служат противопоказанием к естественным родам. Своевременно выявленные отклонения дают возможность с успехом избежать возможных осложнений и провести ваши роды максимально бережно и щадяще.
Возможные жалобы и проблемы
Календарь беременности 37 неделя это время предвестников родов. Что это такое?
Предвестниками называют многочисленные и порой не очень приятные симптомы, которые говорят о возможном скором наступлении родов.
Итак, 37 неделя беременности, предвестники родов:
Многие беременные женщины отмечают, что у них теперь довольно часто ноет и каменеет живот. На 37 неделе беременности тонус матки может повышаться по трем причинам, и вы должны научиться их различать.
Это не предвестники, такие сокращения не приводят к изменению состояния шейки матки. При схватках Брекстона-Хигса тонус повышается от дна матки и распространяется вниз, при этом никакой боли или даже особого дискомфорта нет.
При схватках Брекстона-Хигса тонус повышается от дна матки и распространяется вниз, при этом никакой боли или даже особого дискомфорта нет.
Это более чувствительные сокращения матки, которые могут даже разбудить вас ночью. При этом болит живот не постоянно, и схватки не регулярны, быстро проходят. Эти предвестники меняют саму структуру шейки матки, она сглаживается и становится более мягкой.
Патологический прелиминарный период.
Прелиминарный период это последние часы перед началом родов, они характеризуются первыми признаками родовой деятельности. Женщину беспокоят нерегулярные схватки, в норме нарастающие по продолжительности и постепенно учащающиеся. При патологическом прелиминарном периоде это время затягивается на многие часы, а у особо несчастных счет идет на сутки. Нормой это состояние не является и требует родовозбуждения. Если у вас 37 недель беременности, болит живот, при этом это не просто ощущение, характеризующееся словом тянет , а довольно чувствительные схватки не сидите дома в ожидании, когда же всё ускорится, лучше обратитесь к гинекологу.
К 37 неделе беременности боли мучают практически всех женщин. Самая частая жалоба у женщин на то, что болит спина, болит поясница. Иногда тянет поясницу не просто потому что большой животик, неприятные ощущения могут относиться так же к категории предвестников родов.
У большинства беременных меняется характер выделений, причем разнообразие симптомов может быть значительным. На 37 неделе беременности выделения могут говорить как о патологии, так и быть нормой. При каких выделениях стоит обеспокоиться?
Если у вас 37 неделя беременности, белые выделения, беспокоит зуд и покраснение, вполне вероятно это молочница. На 37 неделе беременности она крайне не желательна, так как ребенок обязательно заразится этим от вас во время родов. Обязательно сообщаем врачу и не экспериментируем с самолечением, на это просто нет времени.
На 37 неделе беременности желтые выделения могут быть вариантом нормы, но могут говорить о воспалительных заболеваниях половых органов. Если они значительны стоит сдать мазок, всё ли в порядке.
Кровянистые выделения могут быть и в норме, а могут свидетельствовать о серьёзных осложнениях. Кровь на 37 неделе беременности, яркая, даже пара капель, повод немедленно вызвать скорую помощь, коричневые, розовые выделения тоже должны вызвать настороженность. Слизистые же выделения с небольшими прожилками крови как розового, так и коричневого цвета это норма, просто отходит пробка перед родами.
Конец беременности это время, когда желудочно-кишечный тракт всерьёз уже протестует против своего притесненного маткой состояния, многих тошнит на 37 неделе беременности, мучает изжога. Тошнота связана всего лишь со сдавлением желудка маткой, и с опусканием животика многие отмечают уменьшение этого дискомфорта. А вот рвота и понос на 37 неделе беременности могут оказаться как обычным отравлением, так и знаком начала родов. Если в первом случае ваше состояние может значительно ухудшаться, может подняться температура, во втором случае большинство будущих мам испытывают несколько другие дополнительные симптомы, например, тонус и боли внизу живота схваткообразного характера. Ясно, что тут не активированный уголь надо пить, а ехать в роддом.
Ясно, что тут не активированный уголь надо пить, а ехать в роддом.
Сохранившееся к 37 неделе беременности тазовое предлежание скорее всего станет причиной кесарева сечения. Не все роддома допускают естественные роды в тазовом предлежании, да и стоит ли на них настаивать, кесарево сечение выбирается не просто так, слишком высок бывает риск для ребенка.
Последнее УЗИ может не очень порадовать своими результатами, выявленное многоводие, маловодие в половине случаев тоже становятся одним из показаний к кесареву сечению. Предлежание плаценты, гипоксия плода почти всегда означают операцию.
Сейчас надо особенно внимательно следить за своим артериальным давлением. В 37 недель беременности давление может повышаться из-за позднего токсикоза, если у вас болит голова, отеки, замечаете, что отекают руки, ноги обязательно скажите об этом врачу.
ОРВИ сейчас не нужно и опасно. Температура и насморк на 37 неделе беременности, простуда, могут стать причиной того что вас с малышом разлучат после родов. Если при легком ОРВИ совместное пребывание допускается, ваше тяжелое состояние точно станет причиной разлуки с ребенком, да и рожать будет очень тяжело, старайтесь сейчас не простыть.
Если при легком ОРВИ совместное пребывание допускается, ваше тяжелое состояние точно станет причиной разлуки с ребенком, да и рожать будет очень тяжело, старайтесь сейчас не простыть.
В 37 недель беременности роды это норма, если они у вас начнутся замечательно, просто пришло ваше время. Важно не пропустить начало родов, отличить их от предвестников. Настоящие схватки нарастают по продолжительности и силе, учащаются по времени.
На 37 неделе беременности двойня рождается чаще всего.
Лечение простуды при беременности
Простуда − это собирательное понятие всех лёгких, но заразных вирусных заболеваний верхних дыхательных путей.
В число инфекционных заболеваний, которые принято называть простудой, входит ОРЗ, ОРВИ (грипп, парагрипп и прочие вирусные инфекции) и их осложнения − ангина (острый тонзиллит), ринит, синусит, трахеит, отит, менингит, пневмония и т.д.
Занимательно, но простуду вызывает «не перемерзание», как считали наши бабушки, а вирусы и вредоносные микробы.
Переохлаждение организма всего лишь снижает иммунитет человека, и подхватить вирус становиться проще.
Симптомы простуды знает каждый: повышение температуры тела, головная боль, озноб, насморк или заложенность носа, чиханье, першение и боль в горле, кашель, ломота в теле, головокружение, тошнота и общая слабость.
Лечение простуды сводится к подавлению неприятных симптомов заболевания.
В первом триместре рекомендуется применять средства народной медицины и некоторые медпрепараты, например, Парацетамол или Панадол (при повышении температуры тела, головной боли, лихорадочном состоянии).
Со второго триместра беременности врачи разрешают использовать Гриппферон (спрей или капли) или Виферон (ректальные свечи) в комплексе с другими препаратами от простуды.
В состав этих средств входит альфа-интерферон − природный белок, который вырабатывается защитной системой при проникновении в организм человека вируса, а в Виферон также входят витамины С и Е для поддержания иммунной системы, и защиты противовирусных препаратов от разрушения под действием свободных радикалов, которые всегда образуются при воспалительных процессах в организме человека.
Такая комбинация компонентов препарата способствует быстрейшему выздоровлению, его разрешено применять с первых дней жизни ребенка, при беременности (с 14 недели беременности) и лактации, дабы избежать осложнений после простуды.
На протяжении всей беременности для лечения простуды можно принимать Оциллококцинум по 1-ой дозе 2-3 раза в день с интервалом между приёмами в 6 часов.Рекомендуется применять данный препарат с того момента, как только ощутили первые симптомы простуды (жар, озноб, головную боль, ломоту в теле).
Даже если такое состояние не вызвано простудой, приём препарата никак не навредит будущей матери и её ещё не родившемуся малышу, так как при беременности рекомендуется применять Оциллококцинум раз в неделю для профилактики простудных заболеваний в холодный период года, ведь лучше предупредить недуг, чем потом лечить запущенную форму ОРВИ и переживать о влиянии заболевания и его лечения на ребёнка.
Чем сбить температуру при простуде во время беременности?
Чаще всего при простуде у человека поднимается температура от 37 ºС и более. У женщин при беременности нормальная температура тела чуть выше, чем обычно у человека, поэтому во время беременности повышенной температура считается тогда, когда на градуснике вы увидели отметку больше 37,8 ºС.
У женщин при беременности нормальная температура тела чуть выше, чем обычно у человека, поэтому во время беременности повышенной температура считается тогда, когда на градуснике вы увидели отметку больше 37,8 ºС.
Обратите внимание, нормальная температура тела в первом триместре беременности − 37,2 – 37,4 ºС.
Это объясняется, во-первых, усиленной выработкой «гормона беременности», который влияет на область мозга, отвечающую за терморегуляцию организма.
А во-вторых, особенностью организма самостоятельно снижать свою иммунную систему, чтобы «инородный объект», то есть плод, смог прижиться внутри организма будущей матери, иначе он будет воспринят защитными силами организма как вредоносный объект и тогда беременность прервётся.
Во втором и третьем триместре нормальная температура тела − менее 37 ºС, обычно 36,6 -36,8 ºС, но может подниматься и до 37-37,4 ºС, особенно к вечеру, что в пределах нормы.
Рекомендация 1. При температуре тела от 37,6 до 38 ºС, сбивать её рекомендуется обтиранием водно-уксусным раствором или наложением капустного компресса.
Как сбить повышенную температуру тела уксусными растираниями?
Налейте в эмалированную нержавеющую миску пол-литра кипяченой воды, охлажденной до комнатной температуры, и добавьте в неё 1-2 столовые ложки 9%-ого столового или яблочного уксуса.
Разденьтесь до нижнего белья, соберите волосы в пучок. Возьмите лоскут ткани из мягкой, желательно натуральной (например, хлопчатобумажной) ткани, и смочите лоскут в водно-уксусном растворе.
Ткань отожмите и лёгкими движениями, без особого нажима, как бы промокните тело уксусной водой, уделяя особое внимание участкам тела, где сосредоточены сосудистые пучки, а именно подмышечным впадинам и сгибам под коленками, в локтях и на запястьях.
Процедуру проведите несколько раз для лба, рук и ног. Также можно приложить уксусный компресс ко лбу и вискам. В любом случае продолжительность процедуры должна быть не более 10-15 минут.
Уксус, быстро испаряясь с кожи, будет охлаждать её, понижая температуру всего тела.
Удобнее будет, если беременной поможет любимый мужчина или мама, ведь лишние движения при самообтирании, наоборот, разгоняют кровь и повышают температуру тела.
После обтирания лягте в кровать, но не накрывайтесь тёплым одеялом, лучше укройтесь простыней или пододеяльником (как обычно делают летом, когда спать под одеялом жарко).
Капустный компресс при повышенной температуре тела
Разберите белокочанную капусту на листы. Окуните каждый лист на несколько секунд в кипяток, а затем уложите их на разделочную доску и слегка отбейте с внутренней стороны кухонным молоточком, чтобы листы пустили капустный сок.
Положите листы капусты на спину и грудь на 20 минут. Если нет аллергии, то предварительно можно листы капусты с внутренней стороны смазать мёдом.
Обернитесь полотенцем или полиэтиленом (неплотно, просто чтобы не впитался сок капусты в одежду) и укутайтесь в тёплый халат или кофту. Меняйте листы 3-4 раза, и каждые 30-40 минут контролируйте температуру.
Капустные листы «забирают» жар, а овощной сок, впитываясь в кожу, обогащает организм витаминами, необходимыми для борьбы с недугом.
Капустный компресс с мёдом или касторовым маслом поможет и при кашле, он способствует улучшению отхаркивания и скорейшему выздоровлению, и улучшит самочувствие больной на начальной стадии мастита.
Рекомендация 2. При значительном повышении температуры (38 ºС и более) необходимо использовать медпрепараты. К жаропонижающим препаратам, разрешенным во время беременности, относятся Парацетамол, Панадол и другие аналоги.
Примите ½ – 1 таблетку Парацетамола, и если температуру не смогли сбить однократным приёмом препарата, то повторно выпейте таблетку Парацетамола, но с промежутком в 4 часа между приёмами и не более 3 раз в день.
Заложенность носа или насморк: чем лечить?
При насморке старайтесь чаще высмаркиваться, носовая слизь содержит большое количество вирусов и бактерий. Если носовая слизь (разгов., сопли) густые или наблюдается отёчность носовых ходов, то поможет препарат на натуральной основе − Синупред (разрешён приём при беременности только в форме драже, таблеток).
Несколько раз в день промывайте носовые пазухи слабым солевым раствором или используйте для этой цели специальные безвредные медсредства – Аква Марис плюс или Аквалор форте.
При заложенности носа также поможет Аква Марис стронг. Производите по 1-2 впрыскивания в каждый носовой ход 3-4 раза в сутки.
Из рецептов народной медицины при насморке рекомендуется закапывать сок свеклы или моркови по 5-6 капель в каждую ноздрю около 6-7 раз в день. А также можно закапывать по несколько капель в каждую ноздрю сока алоэ 2-3 раза в день.
Ингаляции с использованием лекарственных трав (шалфея, ромашки) способны облегчить состояние больной при простуде, рекомендуется также добавить в отвар для ингаляции несколько капель эфирного масла эвкалипта. Вдыхать испарения необходимо через нос на протяжении 7-10 минут (частота проведения данной процедуры − 2-3 раза в день).
Кашель и боль в горле во время беременности: что делать?
В аптеке фармацевт может предложить множество препаратов от кашля и боли в горле, разрешенных для применения во время беременности, остаётся только подобрать удобную для себя лекарственную форму препарата.
- Таблетки для рассасывания (Лизобакт, Фарингосепт). Они помогут и при ангине, гингивите, стоматите, тонзиллите, фарингите и прочих инфекционных заболеваниях дыхательных путей.
Таблетки для рассасывания необходимо медленно рассасывать (не разгрызать и проглатывать), не сглатывая слюну, которая содержит растаявший препарат, пока таблетка не растает полностью. Препарат применять через 20-30 минут после еды, по 1-2 таблетки 3-4 раза в сутки, и желательно не пить и не есть после полного растворения таблетки на протяжении последующих 2-3 часов. - Спрей или аэрозоль (Тантум верде, Гексаспрей, Стрепсилс плюс спрей). Спреем необходимо орошать горло 3 раза в сутки с промежутком в 3 часа. Одна доза орошения за раз − это 2 нажатия на распылитель. При впрыскивании следует задержать дыхание, чтобы распыляемый раствор не попал в дыхательные пути.
- Раствор для полоскания горла (Стопангин (разрешен со 2-го триместра беременности), Элюдрил).
Полоскать горло необходимо в течение 30 секунд 2 раза в сутки после приёма пищи, набрав в рот столовую ложку не разбавленной жидкости − для Стопангина, а в случае Элюдрила − смешайте 2-3 чайных ложки жидкости с пол стаканом тёплой кипяченой воды, и прополощите горло этой смесью. Будьте осторожны, глотать раствор не следует!
Будьте осторожны, глотать раствор не следует!
Можно воспользоваться и рецептами нетрадиционной медицины, используя в качестве средства для полоскания больного горла отвары трав (ромашки, шалфея и т.д.) или растворы пищевой соды и морской соли.
Способ приготовления раствора соды и соли для полоскания горла: на стакан тёплой кипяченой воды всыпать пол чайной ложки соды и столько же соли.
Полоскать горло в течение 3 минут 3-4 раза в день.
Если нет соды, можно сделать солевой раствор, размешав в стакане кипяченой воды 1-ну чайную ложку кухонной или морской соли.
Полоскать горло необходимо после приёма пищи и на протяжении 30 минут после полоскания постараться ничего не кушать и не пить, иначе лечебный эффект будет снижен.
Полоскание содо-солевым раствором уменьшит отёк гортани, очистит от гнойных образований и продезинфицирует поверхность слизистой оболочки рта и горла, если есть раны, трещины или эрозии, то раствор заживит их.
Смягчить горло поможет и горячее молоко с кусочком сливочного масла и чайной ложкой мёда. Подождите, пока растает масло и мёд, и мелкими глотками выпейте этот полезный коктейль.
Подождите, пока растает масло и мёд, и мелкими глотками выпейте этот полезный коктейль.
Что касается кашля, то он может быть сухим и мокрым, поэтому и лечение будет разным в том и ином случае.
При сухом кашле врач выпишет средства, подавляющие кашлевой центр головного мозга – Тусупрекс, а при мокром кашле препараты, улучшающие отхождения мокроты – Мукалтин(принимать 1-2 таблетки 3-4 раза в день, желательно предварительно растворив таблетку в небольшом количестве воды, например, в столовой ложке, по желанию можно добавить немного сахарного сиропа).
Уменьшить частоту раздирающего горло сухого кашля помогут леденцы из пережженного сахара. Для их приготовления потребуется большая кухонная ложка, сахар и немного воды.
Насыпаем 1 чайную ложку сахара (без горки) и доливаем пол чайной ложки воды, размешать смесь, чтобы получилась редкая кашица и подвести ложку к огню конфорки. Сахар при нагревании может трещать и вылетать, поэтому старайтесь не наполнять ложку сахарным нектаром доверху.
Держите ложку над огнём, пока сахарные пузырьки по краю не станут коричневеть, как только сахарный сироп станет светло-коричневого цвета, уберите ложку с огня и дайте сиропу остыть, можно опустить дно ложки в холодную воду или провести по нему кусочком льда. Как только сироп остынет, начинайте слизывать карамельку с ложки, погрузив её в рот.
Можно сделать «полезную конфету» на старой сковороде, увеличив пропорции так, чтобы сахарный сироп заполнил половину сковороды, в конце жжения сахара рекомендуется добавить сливочное масло, оно смажет раздраженное горло. После приготовления карамели, дайте ей остыть и аккуратно покрошите её ножом на кусочки. Рассасывайте по кусочку, при возникновении приступа сухого кашля.
Профилактика простуды
Не допускайте переохлаждение организма, особенно следите, чтобы область поясницы была «утеплена», а также берегите ноги и колени от холода.
При контакте с больным или при посещении мест большого скопления людей (больницы, детсада, супермаркета и т. д.) в сезоны с повышенной заболеваемостью гриппом не пренебрегайте надевать лицевую стерильную повязку.
д.) в сезоны с повышенной заболеваемостью гриппом не пренебрегайте надевать лицевую стерильную повязку.
Если чувствуете, что перемерзли, сделайте растирающий массаж ступней с использованием бараньего жира, а при возникновении насморка – нанесите массажными движениями мазь Доктор Мом на крылья носа.
Отличным народным средством для лечения и профилактики простуды является чёрная редька. Срежьте с редьки шляпку и сделайте в корнеплоде несквозное углубление. Насыпьте в середину сахар, но не доверху, закройте углубление шляпкой. Через несколько часов редька пустит сок. Откройте «крышечку» и выпейте сахарный сироп, который напитался соком редьки. Проделайте заново процедуру. Принимайте сок редьки 1-2 раза в сутки.
Также старайтесь поддерживать влажность воздуха в квартире на отметке 60-70%. В этом вам поможет специальный увлажнитель воздуха. С рождением ребенка это устройство тоже будет полезным, так как сухой воздух нежелателен для малыша.
Если нет возможности приобрести увлажнитель воздуха, тогда рекомендуем чаще проветривать и проводить влажную уборку помещения.
Обратите внимание!
Парить ноги и накладывать горчичники во время беременности − запрещается, так как такие «тепловые процедуры» способствуют оттоку крови от матки и притоку её к согреваемым участкам тела. На ранних сроках это может привести к самопроизвольному выкидышу, гипоксии плода, а на поздних сроках беременности − к преждевременным родам.
Активное лечение малиной и мёдом также не приветствуется, так как это может привести к тонусу матки.
Слишком обильное питьё «нагружает» почки, способствует образованию отёков, поэтому с приёмом жидкости не переусердствуйте.
Не злоупотребляйте цитрусовыми и различными таблетками, содержащими витамин C (аскорбиновую кислоту). Переизбыток витаминов также опасен, особенно при беременности, как и их недостаток.
37 неделя беременности чем лечить простуду
Простуда на 37 неделе беременности
Любая беременность захватывает в свой период как теплые, так и холодные времена года. Летом можно погреться на солнышке, весной полюбоваться первыми теплыми лучами солнца и пением птиц. А вот осень и зима вместе с положительными эмоциями часто несут и отрицательные моменты, доставленные простудными заболеваниями. Простуды во время беременности имеют разное влияние на ее протекание. Осложнения от перенесенной болезни зависят от тяжести заболевания и срока беременности.
Летом можно погреться на солнышке, весной полюбоваться первыми теплыми лучами солнца и пением птиц. А вот осень и зима вместе с положительными эмоциями часто несут и отрицательные моменты, доставленные простудными заболеваниями. Простуды во время беременности имеют разное влияние на ее протекание. Осложнения от перенесенной болезни зависят от тяжести заболевания и срока беременности.
ОРВИ на 37 неделе беременности
Вспышки эпидемий острых респираторных вирусных инфекций периодически возникают в период с сентября по апрель. В большей части случаев возбудителями являются риновирусы, вирусы гриппа, коронавирусы и другие. Бывают случаи, когда заболевания вызывают бактерии. Заражение ОРВИ происходит воздушно-капельным путем. Территория радиусом до трех метров вокруг заболевшего человека является потенциально опасной заражением. Заболеть можно и через посуду или полотенце.
На распространение болезни влияют температурные перепады, дефицит витаминов, железодефицитное состояние, физические нагрузки и эмоциональное перенапряжение. Отрицательно на иммунитет влияют холод и недостаток солнечного света. Вирусная инфекция снижает сопротивляемость организма бактериальным инфекциям. При поражении вирусом на 37 неделе беременности появляется насморк и кашель.
Отрицательно на иммунитет влияют холод и недостаток солнечного света. Вирусная инфекция снижает сопротивляемость организма бактериальным инфекциям. При поражении вирусом на 37 неделе беременности появляется насморк и кашель.
Если женщина простыла на 37 неделе беременности и появились первые признаки простуды, например, насморк, кашель и болит горло заниматься самолечением категорически запрещено! Это касается как лекарственных препаратов, так и травяных сборов и народных методов лечения. Нельзя простуду при беременности переносить на ногах. Будущей маме необходим постельный режим и полноценный отдых.
Температура на 37 неделе беременности
Повышенная температура при беременности – обычное явление, но если она не выше тридцати восьми градусов по Цельсию. Если градусник показывает выше тридцати восьми, то необходимо принять меры. Если не наблюдается резкого повышения температуры и женщина не чувствует слабости и недомогания, можно попробовать традиционные методы борьбы с высоко температурой: чай с малиной, потогонные сборы трав и теплое молоко.
Температура может сигнализировать о многих заболеваниях вирусного и бактериального происхождения. Об этом нужно сообщить своему врачу, который назначит необходимые исследования для определения причины заболевания. Температура, которая не спадает на протяжении длительного времени, может спровоцировать патологию плаценты или инфицирование плода. В таких случаях беременную госпитализируют.
После повышения температуры тела на 37 неделе беременности может обостриться герпес. Об этом обязательно нужно уведомить врача. Вовремя начатое лечение сможет уберечь малыша от инфицирования.
Простуда на поздних сроках беременности: 2-3 триместр
Каждая женщина, заболевая во время беременности, всегда переживает, как ее болезнь отразиться на ребенке. Это естественно, ведь забота о здоровье своего крохи – самая важная задача для родителей. На различных сроках беременности простудное заболевание по-разному отражается на малыше и маме. Рассмотрим, чем же может грозить простуда при беременности во втором триместре.
Простуда во 2 триместре беременности
Второй триместр беременности длится с 12 по 24 неделю после зачатия. В этот период можно вздохнуть с облегчением, так как вирусные инфекции уже не могут нанести такого сильного удара здоровью малыша как в первом триместре. Дело в том, что плод уже защищен плацентой, которая служит проводником питательных веществ, кислорода, это своеобразный барьер от негативных воздействий внешнего мира. Но простуда может нанести удар по этому щиту. Возникает фето-плацентарная недостаточность, при которой затруднена передача плоду питательных веществ и кислорода. Ребенок может родиться раньше срока, с весом ниже нормы. Во втором триместре у малыша может пострадать нервная система, так как в этот период идет ее активное развитие.
Чем же еще опасна простуда во 2 триместре?
Если заболеть простудой на 14 неделе, то возникает вероятность выкидыша или изменения в эндокринной системе. Если это произойдет на 16-17 неделе, то у плода может неправильно сформироваться костная ткань. Когда женщина ждет девочку, то особое внимание к своему здоровью нужно проявить в период 19-20 недель. В это время происходит формирование яйцеклеток, а вирус может нарушить правильный процесс, что приведет к бесплодию будущих женщин.
Когда женщина ждет девочку, то особое внимание к своему здоровью нужно проявить в период 19-20 недель. В это время происходит формирование яйцеклеток, а вирус может нарушить правильный процесс, что приведет к бесплодию будущих женщин.
Иногда будущие мамочки, не задумываясь, начинают принимать при простуде антибиотики и жаропонижающие средства. Этого ни в коем случае делать нельзя, ведь лекарства однозначно нанесут вред малышу. Поэтому, если женщина заболевает во 2 триместре, то не должна предпринимать никаких попыток самолечения, а обратиться к врачу и выполнять его рекомендации. Частой ошибкой беременных помимо принятия антибиотиков, является и бесконтрольный прием гомеопатических препаратов. Считается, что травы не могут нанести вреда организму, но это не всегда так. Многие растительные препараты обладают побочными эффектами и могут спровоцировать выкидыш или возбуждение нервной системы мамочки.
Последствия простуды в 3 триместре беременности и ее опасность
Утешительным фактором служит то, что простуда в конце беременности менее опасна, чем в начале. Например, если простуда на 31 неделе беременности спровоцирует преждевременные роды, то при помощи современных технологий малыша можно будет спасти. Но все равно простуды следует избегать, так как опасность выкидыша существует.
Например, если простуда на 31 неделе беременности спровоцирует преждевременные роды, то при помощи современных технологий малыша можно будет спасти. Но все равно простуды следует избегать, так как опасность выкидыша существует.
Простуда на 30 неделе беременности тоже может случиться и нельзя относиться к этому с пренебрежением. Простуда на поздних сроках беременности сильно влияет на состояние плаценты, она начинает стареть раньше времени и плод лишается защиты. Вообще вся опасность заболеть вирусной инфекцией в третьем триместре связана с состоянием плаценты.
Как известно, именно она защищает ребенка на протяжении всей беременности. Но вот уже на последних неделях она стареет и становится проницаемой для всякого рода вирусов. То есть, ребенок не может заболеть, но к нему могут проникнуть токсины, лекарства, которые мама принимает во время болезни. Так при простуде на 33 неделе беременности неразвитая иммунная система малыша и плацента недостаточно защищают его от инфекций, поэтому плод становится очень уязвимым перед болезнями.
Простуда на 34 неделе беременности может нарушить гормональный фон, который в это время начинает активировать выработку грудного молока. Дело в том, что за это отвечают гормоны плаценты, которая испытывает колоссальную нагрузку при простуде.
Заболевание простудой на 35 неделе беременности связано с риском начала преждевременных родов и осложнения их течения. На 36 неделе беременности простуда и высокая температура могут вызвать такие осложнения как отслоение плаценты и преждевременное излитие околоплодных вод. А уже на 37 неделе беременности простуда становится опасной тем, что инфекции могут проникать в амниотическую жидкость, которую часто пьет ребенок.
Поэтому гинекологи настоятельно рекомендуют беременным женщинам на последних месяцах сдавать анализы крови и мочи раз в две недели. Это поможет многое узнать о здоровье крохи и мамы и при необходимости предпринять меры по сохранению жизни.
Опасна простуда на девятом месяце беременности, потому что после рождения малыш сразу же попадет в мир вирусов и ему придется с ними бороться. К тому же вирусное заболевание простудой в 39 недель беременности очень неприятно для мамы.
К тому же вирусное заболевание простудой в 39 недель беременности очень неприятно для мамы.
Простуда при беременности в 38 недель требует большого внимания. Малыша пока защищает организм мамы и встреча с чужеродной инфекцией, которая ему предстоит во время родов совершенно ни к чему. Поэтому, если женщина простыла, то важно вылечится до родов, чтобы не подвергать лишней опасности кроху.
Дело в том, что всех рожениц, поступающих с ОРВИ, температурой помещают в отделение, где лежат женщины, не состоявшие на учете по беременности. После родов малыша изолируют от матери, а это лишает долгожданных прекрасных первых минут общения с дочкой или сыном. Если женщина заболеет простудой на 40 неделе беременности, то младенец неизбежно заразиться, а иногда слабенький детский организм не справляется с инфекцией, что может привести к самым плачевным последствиям.
Лечение простуды на втором и третьем триместрах
Как бы женщина не береглась, опасность заразиться все равно существует. И уж если вирусы проникли в организм, то надо бить тревогу. Нельзя игнорировать тревожные симптомы, лучше сразу обратиться к врачу. Категорически запрещено переносить простуду на ногах. Необходим полноценный отдых и соблюдение постельного режима. Самолечение при беременности нежелательно, это касается как лекарственных препаратов, так и травяных сборов.
И уж если вирусы проникли в организм, то надо бить тревогу. Нельзя игнорировать тревожные симптомы, лучше сразу обратиться к врачу. Категорически запрещено переносить простуду на ногах. Необходим полноценный отдых и соблюдение постельного режима. Самолечение при беременности нежелательно, это касается как лекарственных препаратов, так и травяных сборов.
Простуда сопровождается температурой, насморком, кашлем. И лечить их необходимо грамотно, по возможности избегая лекарств. Обязательно нужна консультация врача.
Температура
Повышение температуры во 2 триместре вполне обыкновенное явление. Это связано с выделением большого количества гормона прогестерона, который влияет на центр терморегуляции, расположенный в коре головного мозга. Если температура повышена немного (до 38 градусов), то нет необходимости ее сбивать. А когда градусник показывает выше 38, то необходимо начинать лечение. Для начала женщине стоит попробовать традиционные методы: чай с малиной, теплое молоко, потогонные сборы. Не стоит забывать о настое липового цвета, который является лидером в лечении простуды, особенно при беременности. Прекрасно подойдут отвары из шиповника, морсы и компоты из сухофруктов.
Не стоит забывать о настое липового цвета, который является лидером в лечении простуды, особенно при беременности. Прекрасно подойдут отвары из шиповника, морсы и компоты из сухофруктов.
Температура является признаком очень многих заболеваний, как вирусных, так и инфекционных. Только врач может назначить необходимые анализы и по их результатам выявить возбудителя инфекции. Если температура держится довольно долго, это может спровоцировать патологию плаценты во втором триместре и даже представляет опасность инфицирования плода. Поэтому лучше будущую мамочку госпитализировать в стационар, под наблюдение опытных врачей.
Насморк опасен для беременных тем, что малышу будет не хватать кислорода. Но капли для носа можно применять только под строгим контролем врача. Первоначально можно попробовать смазать носовые ходы маслом чайного дерева или эвкалипта. Существуют также промывания для носа, которые очень хорошо избавляют от насморка.
От этой напасти тоже следует избавляться как можно быстрее. Тут тоже на помощь придут такие народные средства как мед, с помощью которого делают ингаляцию (растворить 1 часть меда в 5 частях воды при температуре около 49 градусов. Пары вдыхать поочередно одной и другой ноздрей, потом ртом). При надсадном сухом кашле необходимо полоскать горло отварами травы шалфея, эвкалипта и календулы, смешанных в равных частях. Даже простая содовая ингаляция отлично снимет сухой кашель, и мокрота начнет отделяться эффективно.
Тут тоже на помощь придут такие народные средства как мед, с помощью которого делают ингаляцию (растворить 1 часть меда в 5 частях воды при температуре около 49 градусов. Пары вдыхать поочередно одной и другой ноздрей, потом ртом). При надсадном сухом кашле необходимо полоскать горло отварами травы шалфея, эвкалипта и календулы, смешанных в равных частях. Даже простая содовая ингаляция отлично снимет сухой кашель, и мокрота начнет отделяться эффективно.
Медикаментозная терапия противопоказана для женщин в положении, но иногда риск от вирусных инфекций гораздо больше, чем от лекарств, поэтому возникает необходимость выбрать таблетки, которые более безопасны. Например, аспирин, аскофен, приводят к разжижению крови, что может повлечь кровотечение. Левомицетин может вызвать у новорожденных сердечно – сосудистый коллапс, если будущая мама принимала его на последних месяцах беременности.
Профилактика простуды
Как же уберечься от простуды во 2, 3 триместре?
Профилактику необходимо начинать еще до зачатия. Как бы это банально не звучало, но будущей мамочке важно пропить комплекс специальных витаминов, почистить организм, сбросить лишний вес. Но этого мало. Нужно, чтобы иммунитет на протяжении всей беременности мог справиться с вирусами. Это можно сделать при помощи контрастного душа, который следует принимать каждый день, чередуя прохладную и теплую воду. Заканчивать необходимо прохладной водой. После водных процедур надо растереться жестким полотенцем до появления приятной теплоты. Эта, казалось бы, простенькая процедура, знакомая всем с детства, способна улучшить состояние организма и усилить иммунитет.
Как бы это банально не звучало, но будущей мамочке важно пропить комплекс специальных витаминов, почистить организм, сбросить лишний вес. Но этого мало. Нужно, чтобы иммунитет на протяжении всей беременности мог справиться с вирусами. Это можно сделать при помощи контрастного душа, который следует принимать каждый день, чередуя прохладную и теплую воду. Заканчивать необходимо прохладной водой. После водных процедур надо растереться жестким полотенцем до появления приятной теплоты. Эта, казалось бы, простенькая процедура, знакомая всем с детства, способна улучшить состояние организма и усилить иммунитет.
Кроме контрастного душа, снизить вероятность возникновения инфекционного заболевания можно следующим образом:
- избегать переохлаждения и перегревания.
Необходимо одеваться всегда по погоде и лучше, чтобы одежда была из натуральных тканей.
обогащать свой рацион витамином С.
Это можно сделать при помощи специального витаминного комплекса для беременных, а также не следует пренебрегать натуральными продуктами.
совершать каждодневные пешие прогулки на свежем воздухе, в лесопарковой зоне, на берегу речки;
Такие прогулки помогут насытить организм кислородом, а еще будущая мама получит массу положительных эмоций от созерцания красоты природы, от звуков волн или шелеста листвы. А эмоциональный подъем мамы обязательно передастся и ребеночку.
ограничивать контакты с потенциальными разносчиками вирусов.
Стараться не посещать без необходимости места большого скопления народа (магазины, общественный транспорт). Особенно следует быть осторожной в период обострения простудных заболеваний.
Соблюдая такие нехитрые правила, можно очень хорошо подготовить свой иммунитет к предстоящей атаке вирусов.
простуда на 37 неделе
Есть девочки знающие или гинекологи, подскажите нам.
На страницах проекта Дети Mail.Ru не допускаются комментарии, нарушающие законодательство РФ, а также пропагандистские и антинаучные высказывания, реклама, оскорбления авторов публикаций, других участников дискуссии и модераторов.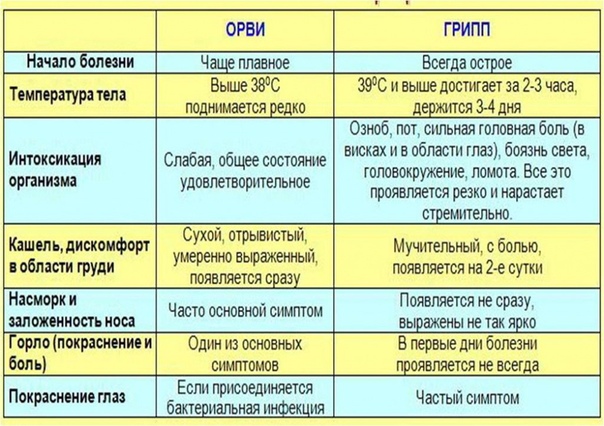 Также удаляются все сообщения с гиперссылками.
Также удаляются все сообщения с гиперссылками.
Аккаунты пользователей, систематически нарушающих правила, будут заблокированы, а все оставленные сообщения — удалены.
Связаться с редакцией проекта можно через форму обратной связи.
Беременность 37 недель
37 неделя беременности – сколько месяцев?
Некоторые женщины могут удивиться, когда узнают, что на 37 неделе беременности они вступают в десятый месяц! Но если мы все правильно подсчитаем, то поймем, в чем дело. В идеале вынашивание ребеночка в материнской утробе продолжается 280 дней. Ровно столько природой отведено для его зарождения, развития, роста и созревания. Один акушерский месяц длится 28 дней или 4 недели. Вот и выходит, что это 10 месяцев гинекологических, которыми считают продолжительность беременности акушеры, или чуть более 9-ти календарных, которыми считаем ее мы, простой народ.
Итак, позади ровно 9 акушерских месяцев, но чтобы родить, как книжка пишет, нужно отходить еще один. 37 неделя беременности – первая неделя последнего десятого месяца. Фактически, роды могут произойти уже в любой день. Но как там ребеночек – готов ли к встрече с мамой?
37 неделя беременности – первая неделя последнего десятого месяца. Фактически, роды могут произойти уже в любой день. Но как там ребеночек – готов ли к встрече с мамой?
Плод на 37 неделе беременности
Отличная новость этой недели – ребеночек готов к рождению! И хотя время родов еще не пришло, они уже не будут считаться преждевременными, если наступят сейчас. К этому времени ребенок готов принимать, усваивать и переваривать пищу: слизистая оболочка желудка и кишечника выстилается ворсинчатым эпителием, который будет впитывать питательные вещества, первородный кал младенца – меконий – уже сформирован, активизируется перистальтика. Ребенок способен сосать мамину грудь – он уже довольно окреп и накопил достаточно подкожного жирка, благодаря чему кожа практически разгладилась. Теплообменные процессы проходят без сбоев, малютка сможет сохранять и поддерживать тепло в теле на нужном для жизни уровне.
Родившийся малыш уже сможет дышать самостоятельно, легкие достаточно созрели. Кроме того, на 37 неделе беременности в маленьком организме продуцируется гормон кортизон, который доводит легочную систему до совершенства, то есть окончательного созревания.
Кроме того, на 37 неделе беременности в маленьком организме продуцируется гормон кортизон, который доводит легочную систему до совершенства, то есть окончательного созревания.
Рождение уже не будет таким большим стрессом для ребеночка, как это было бы раньше. Об этом позаботились надпочечники: они сильно увеличились и вырабатывают специальный гормон, способствующий адаптации младенца к жизни вне утробы матери. Как видим, бояться родов уже не стоит, хотя развитие ребенка на 37 неделе беременности все еще продолжается.
Печенка крохи усиленно накапливает железо: оно понадобится для производства кровяных клеток, которыми она будет обеспечивать малыша в первый год его жизни.
Продолжается процесс покрытия нейронов защитными оболочками, отвечающими за координацию движений. Налаживание нервных связей будет длиться вплоть до родов и дальше – в течение целого года.
Ваш ребенок на 37 неделе беременности абсолютно неповторимый: он имеет индивидуальные черты лица, сформировался его собственный рисунок на коже, отросли ноготки, волосики (хотя, вполне возможно, именно ваше чудо родится лысеньким), затвердели носовые и ушные хрящики. Кости черепа все еще достаточно мягкие и упругие, ведь, проходя через мамин таз, головочка будет деформироваться. Полностью открытыми остаются два родничка, которые закроются лишь спустя несколько месяцев после родов. Пушок лануго практически сошел с тельца, так же как и родовая смазка, остатки которой собираются лишь в кожных складках. Головочка и животик маленького сейчас равны в окружности. Его размер достигает уже 48-50 см и каждую неделю увеличивается в среднем на 1 см, а вес доходит до 2 900 г. Конечно, в этом смысле все младенцы разные.
Кости черепа все еще достаточно мягкие и упругие, ведь, проходя через мамин таз, головочка будет деформироваться. Полностью открытыми остаются два родничка, которые закроются лишь спустя несколько месяцев после родов. Пушок лануго практически сошел с тельца, так же как и родовая смазка, остатки которой собираются лишь в кожных складках. Головочка и животик маленького сейчас равны в окружности. Его размер достигает уже 48-50 см и каждую неделю увеличивается в среднем на 1 см, а вес доходит до 2 900 г. Конечно, в этом смысле все младенцы разные.
Места в животике для малыша остается все меньше, но он не прекращает расти. Там тесновато, и мама это довольно хорошо чувствует, особенно, когда кроха пытается «танцевать»: шевеления становятся иногда даже болезненными, особенно толчки ножками в подреберье.
Живот на 37 неделе беременности может начать потихонечку опускаться, чему женщина будет несказанно рада: во-первых, это значит, что роды приближаются (а носить груз она уже устала – что там говорить), во-вторых, наконец-то она сможет вдохнуть воздух полной грудью (как давно этого не было!). Правда, взамен этого появятся боли и ощущение тяжести в нижней части живота и области промежности – животик начнет давить своим грузом вниз.
Правда, взамен этого появятся боли и ощущение тяжести в нижней части живота и области промежности – животик начнет давить своим грузом вниз.
Впрочем, далеко не всегда живот опускается перед родами, и это является также нормой. Зато вы можете предугадать приближающиеся роды по своим ощущениям: внизу живота начинает тянуть и побаливать.
Из-за сильного натяжения кожи животик может чесаться, а пупок – выворачиваться наружу. Также темной становится полоска на животе, но после родов все эти изменения исчезнут.
Теперь уже к тренировочным схваткам следует каждый раз прислушиваться: они могут учащаться и усиливаться, но если схватки начинают отличаться ритмичностью, и все время становятся болезненней и продолжительней, то ваше время пришло.
УЗИ на 37 неделе беременности
Скорее всего, вы уже прошли последнее ультразвуковое исследование, во время которого была окончательно установлена предполагаемая дата родов. Но бывает, что УЗИ назначают и на 37 неделе беременности для уточнения ряда моментов. Один из главных вопросов: как расположился малыш перед выходом «на волю». Большинство деток устремляется головкой вниз, поскольку эта поза является наиболее физиологичной: именно так рожаться будет легче всего, да и матка имеет такую форму, что перевернутый вниз головой ребеночек повторяет ее очертание, что очень удобно в условиях катастрофической нехватки места. Тем не менее, некоторые ребятки садятся на попу или укладываются поперек. Ягодичное предлежание на сегодняшний день не является абсолютным показанием к кесареву сечению, но оперативное родоразрешение может быть назначено с учетом отягощающих факторов.
Один из главных вопросов: как расположился малыш перед выходом «на волю». Большинство деток устремляется головкой вниз, поскольку эта поза является наиболее физиологичной: именно так рожаться будет легче всего, да и матка имеет такую форму, что перевернутый вниз головой ребеночек повторяет ее очертание, что очень удобно в условиях катастрофической нехватки места. Тем не менее, некоторые ребятки садятся на попу или укладываются поперек. Ягодичное предлежание на сегодняшний день не является абсолютным показанием к кесареву сечению, но оперативное родоразрешение может быть назначено с учетом отягощающих факторов.
Специалист во время ультразвуковой диагностики на 37 неделе внимательно осмотрит ребеночка и степень его развития, зафиксирует основные параметры, сердцебиение, оценит состояние и количество околоплодных вод, состояние матки и шейки, пуповины, степень зрелости плаценты. Скорее всего, будет проведена также допплерография для оценки маточно-плацентарного кровотока.
Придется разочаровать родителей, которые ожидают узнать пол ребенка на УЗИ в 37 недель беременности. Малыш уже практически не вертится в животике, он занял всю полость матки – и шевеления уже не столь активны, как прежде. Вероятность того, что половые органы при этом будут выставлены для всеобщего обозрения, очень невысока. Так что вопрос о поле наследника может остаться без ответа до самого рождения.
Малыш уже практически не вертится в животике, он занял всю полость матки – и шевеления уже не столь активны, как прежде. Вероятность того, что половые органы при этом будут выставлены для всеобщего обозрения, очень невысока. Так что вопрос о поле наследника может остаться без ответа до самого рождения.
Простуда у матери или грипп с лихорадкой во время беременности могут быть связаны с врожденными дефектами
Исследование Центров по контролю и профилактике заболеваний (CDC) показало, что женщин, переболевших простудой или гриппом с лихорадкой незадолго до или на ранних сроках беременности, с большей вероятностью родят ребенка с врожденным дефектом .
Читать статью полностью внешний значок.
Основные выводы
- Простуда или грипп с лихорадкой незадолго до или во время беременности могут быть связаны со следующими врожденными дефектами:
- У женщин, переболевших простудой или гриппом без лихорадки , по-видимому, не было повышенных шансов родить ребенка с врожденным дефектом.

- Женщинам, планирующим беременность, следует подумать о том, как защитить себя от лихорадки и инфекций на ранних сроках беременности, чтобы предотвратить врожденные дефекты.
Об исследовании
Исследователи использовали данные Национального исследования по профилактике врожденных дефектов (NBDPS), одного из крупнейших исследований в США, направленных на понимание факторов, повышающих риск серьезных врожденных дефектов.
О врожденных пороках
Врожденные дефекты — это распространенные, дорогостоящие и критические состояния, от которых ежегодно страдает 1 из каждых 33 детей, рожденных в Соединенных Штатах.Врожденные дефекты — это структурные изменения, присутствующие при рождении, которые могут затронуть практически любую часть или части тела (например, сердце, мозг, лицо, руки и ноги). Они могут повлиять на то, как тело выглядит, работает или и то, и другое.
Наша работа
Национальный центр по врожденным дефектам и порокам развития (NCBDDD) CDC спасает младенцев, предотвращая врожденные дефекты. NCBDDD выявляет причины врожденных дефектов, находит возможности для их предотвращения и улучшает здоровье людей, живущих с врожденными дефектами.Узнайте, как NCBDDD имеет значение, посетив https://www.cdc.gov/ncbddd/aboutus/saving-babies/index.html.
NCBDDD выявляет причины врожденных дефектов, находит возможности для их предотвращения и улучшает здоровье людей, живущих с врожденными дефектами.Узнайте, как NCBDDD имеет значение, посетив https://www.cdc.gov/ncbddd/aboutus/saving-babies/index.html.
Дополнительная информация
Ключевые выводы Ссылка
Уоллер Д.К., Хашми СС, Хойт А.Т., Дуонг HT, Тинкер С.К., Галлавей М.С., Олни Р.С., Финнелл Р.Х., Хехт Дж.Т., Кэнфилд Массачусетс. Отчет матери о лихорадке от простуды или гриппа на ранних сроках беременности и риске несердечных врожденных дефектов, Национальное исследование по профилактике врожденных дефектов, 1997–2011 гг. Исследование врожденных пороков. 2017 2 ноября
Простуда во время беременности
Когда вы беременны, ваша иммунная система претерпевает поразительные изменения.К сожалению, они не исключают возможность подхватить простуду. К счастью, простуда будущей матери обычно не подвергает риску нерожденного ребенка. Но заболевание во время беременности может затруднить пренатальные стратегии оздоровления, такие как ежедневные упражнения, и исключить определенные варианты лечения.
Беременность и ваша иммунная система
Раньше считалось, что беременность подавляет вашу иммунную систему, делая вас более уязвимыми для болезней.Однако, похоже, все намного сложнее.
Более поздние исследования показали, что иммунная система на самом деле модулируется, а не подавляется. Вместо того, чтобы быть менее активной, она активна различными и тщательно контролируемыми способами, которые защищают вашего растущего ребенка. Более того, это меняется на протяжении всей беременности.
Вы можете быть более или менее подвержены определенным заболеваниям в определенное время. Некоторые исследования показывают, что у вас больше шансов заболеть в первом триместре, а меньше всего — во втором.
Изменения в определенных иммунных клетках могут привести к ремиссии аутоиммунного заболевания у некоторых беременных женщин, а также сделать их более предрасположенными к осложнениям гриппа и некоторых других инфекций.
Простуда и ваш ребенок
Когда вы заболеете, ваш ребенок находится под защитой не только вашей иммунной системы, но и своей собственной, а также плаценты.
Согласно исследованию Центров по контролю и профилактике заболеваний (CDC), простуда во время беременности обычно не вредит ребенку.Однако единственный симптом, которого следует остерегаться, — это лихорадка.
Повышение температуры на ранних сроках беременности может быть связано с определенными врожденными дефектами, поэтому для вас особенно важно обратиться к врачу и правильно лечить лихорадку.
Однако простуда обычно не вызывает лихорадки, поэтому это может быть признаком того, что у вас другое заболевание, например грипп.
Безопасное лечение холодом
Если вы беременны и простудились, лучше проконсультироваться с акушером-гинекологом или другим врачом, прежде чем принимать какие-либо лекарства от простуды или кашля, отпускаемые без рецепта.
Тем не менее, Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) оценило безопасность определенных лекарств — от категории A (отсутствие риска в течение любого триместра) до категории X (потенциальный риск для плода, при этом риск перевешивает любую потенциальную пользу), и это информация может помочь предоставить полезный контекст о лекарстве, которое вы рассматриваете.
Например, ацетаминофен, который содержится в тайленоле и некоторых других препаратах, считается лучшим обезболивающим / жаропонижающим средством для беременных.Другие анальгетики, такие как аспирин и Адвил / Мотрин (ибупрофен), не рекомендуются без указания врача.
Исследования показали, что безрецептурные антигистаминные препараты лоратадин (содержащийся в Кларитине) и цетиризин (содержащийся в Зиртеке) безопасны для беременных женщин.
С другой стороны, большинство противоотечных средств и лекарств от кашля не тестировались на беременных женщинах и могут иметь опасные побочные эффекты для ребенка. Не рекомендуется принимать их во время беременности, если ваш врач не посоветовал вам иное.
Всегда консультируйтесь со своим акушером-гинекологом или другим врачом, прежде чем принимать какие-либо лекарства во время беременности.
Заботьтесь о себе
Если вы заболели простудой, уход за собой также будет важной частью вашего лечения. Сделайте все возможное, чтобы:
Сделайте все возможное, чтобы:
- Отдохните побольше.
- Пейте много прозрачных жидкостей. (Это особенно важно, когда вы беременны.)
- Попробуйте спреи для носа с солевым раствором или паровые ингаляции при заложенности носа.
- Соблюдайте сбалансированную диету с большим количеством фруктов и овощей.
Питье горячей воды или чая с медом и лимоном, полоскание горла соленой водой или сосание ледяной стружки — немедикаментозные способы успокоить боль или раздражение в горле.
Сообщите своему врачу, если ваши симптомы кажутся особенно серьезными или стойкими.
Защита от холода
Поскольку простуда настолько распространена, ее трудно полностью избежать. Но вы можете настроить себя на лучшую защиту, следуя этим стратегиям:
- Соблюдайте сбалансированную диету
- Регулярно выполняйте физические упражнения
- Часто мойте руки
Большинство практикующих врачей также назначают или рекомендуют беременным женщинам витамины для беременных в дополнение к их обычному рациону. Обязательно принимайте это в соответствии с рекомендациями, так как это поможет вам оставаться здоровым.
Обязательно принимайте это в соответствии с рекомендациями, так как это поможет вам оставаться здоровым.
Если вы курите, бросить курить необходимо, чтобы укрепить вашу иммунную систему и поддержать здоровье вашего ребенка.
Как лечить простуду при беременности
Простудиться никогда не бывает приятно, особенно когда вы беременны и не можете принимать лекарства. Но есть и другие способы облегчить себе жизнь.
Вот наше исчерпывающее руководство о том, как избавиться от насморка при беременности, с ответами на все ваши вопросы!
Влияет ли мой кашель или простуда на моего ребенка?
Обычная насморк, хотя и вызывает у вас плохое самочувствие, не должна влиять на вашего ребенка.
Могу ли я простудиться во время беременности?
Во время беременности ваша иммунная система ниже, чем обычно, поэтому вероятность простуды несколько выше. Но не должно быть хуже, чем обычно, только потому, что вы беременны.
Это правда, что вы не можете принимать определенные лекарства (описанные ниже), но вы можете попробовать множество других способов уменьшить симптомы. При простуде измеряйте температуру дважды в день, чтобы убедиться, что она не слишком высокая. Если температура выше 38 градусов по Цельсию, значит, у вас высокая температура.
Как узнать, простуда это или грипп?
При простуде у вас будет:
- боль в горле
- заложенный нос или насморк,
- чихание и кашель.
- Вы также можете почувствовать легкую лихорадку или головную боль, хотя эти симптомы встречаются не так часто.
Как правило, грипп распространяется быстрее. Вызывает:
- Повышенная температура
- головная боль
- мышечные боли
- потеет
- оставляет чувство истощения.
Если вы не уверены, немедленно обратитесь к терапевту, так как грипп может нанести вред вам и вашему ребенку во время беременности. Какие лекарства от простуды безопасно принимать?
Какие лекарства от простуды безопасно принимать?
Лучше всего избегать приема всех лекарств в первые 12 недель беременности. После этого вот что можно, а что нельзя.
Сейф:
- Низкая доза парацетамола, только столько, сколько необходимо
- Природные средства правовой защиты (как указано ниже)
Чтобы избежать:
- Антигистаминные препараты
- Ибупрофен
- Аспирин
- Таблетки холодного отверждения / пакетики для напитков
1) Парацетамол
Парацетамол используется беременными женщинами в течение многих лет, не оказывая вредного воздействия на развивающегося ребенка.По этой причине парацетамол обычно рекомендуется в качестве обезболивающего препарата первого выбора для беременных.
Постарайтесь принять наименьшую эффективную дозу в течение как можно более короткого периода времени. Vicks Vaporub безопасен для будущих мам и помогает облегчить симптомы заложенности носа, боли в горле и кашля.Он доступен в виде мази для растирания груди, горла или спины, а также может добавляться в горячую воду и вдыхать пары. Назальные полоски Breathe Right безопасны для беременных женщин и открывают носовые проходы, чтобы вам было легче дышать. Они представляют собой гибкие пружинные ленты, которые осторожно поднимают и открывают носовые проходы, обеспечивая лучший поток воздуха.Их можно использовать днем или ночью.
 Вы можете доверять каплям от кашля Ricola для облегчения боли в горле во время беременности. Эти капли со вкусом меда и лимона сочетают в себе смесь натуральных швейцарских альпийских трав, натурального ментола и успокаивающего медово-лимонного сиропа.
Вы можете доверять каплям от кашля Ricola для облегчения боли в горле во время беременности. Эти капли со вкусом меда и лимона сочетают в себе смесь натуральных швейцарских альпийских трав, натурального ментола и успокаивающего медово-лимонного сиропа.5) Солевые назальные спреи
Назальные спреи с солевым раствором (или соленой водой) отлично подходят для снятия заложенности носа во время беременности.Этот полностью натуральный спрей содержит такие ингредиенты, как ниаули, базилик и перечная мята, и очищает ваши носовые пазухи, когда вы простужены.6) Вдыхание пара
Паровые ингаляции — отличный способ избавиться от застойных явлений при простуде. Сядьте, положив голову на таз с горячей водой, накройте голову полотенцем, закройте глаза и глубоко дышите.Это должно разжижить слизь и облегчить вам дыхание. Эта удобная палочка для носа обеспечивает быстрое избавление от заложенности носа и носового катара. Это не только успокаивающий запах, он действительно может повлиять на ваши закупоренные носовые пазухи.
Сядьте, положив голову на таз с горячей водой, накройте голову полотенцем, закройте глаза и глубоко дышите.Это должно разжижить слизь и облегчить вам дыхание. Эта удобная палочка для носа обеспечивает быстрое избавление от заложенности носа и носового катара. Это не только успокаивающий запах, он действительно может повлиять на ваши закупоренные носовые пазухи.8) Полоскание горла соленой водой
Никогда не недооценивайте силу простого полоскания горла соленой водой.Если вы будете делать это несколько раз в день с теплой водой, это может уменьшить отек в горле и разжижить слизь, помогая вывести раздражители или бактерии. Врачи обычно рекомендуют растворять половину чайной ложки соли в стакане воды.
Врачи обычно рекомендуют растворять половину чайной ложки соли в стакане воды.«Если у вас температура, вы можете принять парацетемол», — говорит Гилл Эдги, региональный руководитель Королевского колледжа акушерок. «Это безопасно для беременных женщин, и это поможет снизить температуру». NHS рекомендует использовать парацетамол в минимальной эффективной дозе в течение как можно более короткого времени.
«Вам следует избегать приема антигистаминных препаратов, ибупрофена и аспирина во время беременности», — говорит фармацевт от гриппа Boots Дипа Сонгара.
Остерегайтесь таблеток от простуды или пакетиков для напитков. Помимо парацетамола (который является безопасным), они также содержат фенилэфрин, противоотечное средство, которое сужает кровеносные сосуды и может ограничивать кровоснабжение плаценты.
‘При боли в горле и кашле попробуйте лимонный сок и мед, смешанные с теплой водой, или леденцы от горла или смесь от кашля, содержащие глицерин, в то время как некоторые назальные спреи могут помочь защитить от зимних микробов и уменьшить тяжесть простуды или гриппа, но всегда сначала уточняйте у фармацевта, что вам подходит », — говорит Дипа.
Если ваши проблемы не исчезнут, позвоните своему терапевту, чтобы узнать, следует ли вам записаться на прием для проверки.
Какие натуральные средства я могу попробовать?
Вместо лекарств вы можете попробовать смягчить последствия простуды с помощью домашних натуральных средств.
- Потирание паром
- Конфеты с ментолом
- Таблетки витамина С
- Паровые ингаляции
- Полоскать горло соленой водой
«Попробуйте растирать паром и ментоловые конфеты, чтобы убрать заложенность носа», — говорит Гилл.«Прием витамина С также может быть полезным, поскольку он полон антиоксидантов и помогает защитить клетки и сохранить их здоровье».
Вдыхание паром — еще один отличный способ улучшить самочувствие. Сядьте, положив голову на таз с горячей водой, накройте голову полотенцем, закройте глаза и глубоко дышите. Это должно разжижить слизь и облегчить вам дыхание.
Сколько воды мне пить, когда я простужен?
- 12/13 стаканов воды в день
- Апельсиновый сок
Выпейте эти стаканы воды и апельсинового сока — ваше тело не только полезно для здоровья, но и нуждается в большом количестве жидкости, когда вы простужены.
«Употребление большого количества жидкости поможет восполнить потерю жидкости из-за потоотделения и насморка», — объясняет Гилл.
Беременной женщине рекомендуется выпивать около 10 стаканов воды в день, поэтому постарайтесь увеличить это число как минимум до 12–13 стаканов, чтобы восполнить потерю жидкости.
Что я могу сделать, чтобы не простудиться?
Ешьте ярко окрашенную пищу:
- Красные помидоры
- Зеленый шпинат
- Желтый перец
- Фиолетовые баклажаны
Попробуйте включить в рацион широкий ассортимент ярких фруктов и овощей, поскольку они увеличивают потребление растительных антиоксидантов, таких как каротиноиды и флавоноиды.
Соблюдайте гигиену
Соблюдайте личную гигиену, так как это самый быстрый путь распространения вируса простуды. «Вирусы распространяются 50-50 — 50% через чихание и 50% через контакт рук», — говорит профессор Алин Морис, руководитель кардиореспираторных исследований в Медицинской школе Халл-Йорка. «Часто мойте руки, особенно перед едой, в рабочее время и перед тем, как дотронуться до своего лица». Национальная служба здравоохранения советует вам делать прививки от гриппа даже во время беременности в актуальном состоянии, чтобы предотвратить любые проблемы.
«Часто мойте руки, особенно перед едой, в рабочее время и перед тем, как дотронуться до своего лица». Национальная служба здравоохранения советует вам делать прививки от гриппа даже во время беременности в актуальном состоянии, чтобы предотвратить любые проблемы.
Больше отдыхайте
Отдохните — лучший способ победить простуду — это как можно больше выспаться, чтобы ваше тело могло полностью сконцентрироваться на том, чтобы поправиться. Так что поднимите ноги и попросите своего партнера подождать вас по рукам и ногам — это обычно помогает, и вы должны избавиться от холода, прежде чем это заметите!
Читать далее:
Неделя беременности по неделям
Окончательный список — что нельзя есть и пить во время беременности
Грипп во время беременности :: Американская ассоциация беременности
Во время беременности происходят изменения в вашей иммунной системе, сердце и легких.Дополнительная нагрузка ложится на сердце и легкие, поскольку их объем уменьшается, а частота сердечных сокращений увеличивается во время беременности. В это время иммунная система также естественным образом подавляется, что делает вас более восприимчивыми к гриппу во время беременности.
В это время иммунная система также естественным образом подавляется, что делает вас более восприимчивыми к гриппу во время беременности.
Заболевание гриппом во время беременности может привести к пневмонии и даже к госпитализации, поэтому важно сделать все возможное, чтобы предотвратить заражение гриппом во время беременности. Это также подвергает риску вашего ребенка. Исследования показали, что наличие гриппа во время беременности может увеличить ваши шансы на выкидыш, преждевременные роды и низкий вес при рождении.
Каковы симптомы гриппа во время беременности?
Как я могу предотвратить грипп во время беременности?
Существует множество мер предосторожности для предотвращения гриппа. Некоторые из этих простых шагов включают в себя регулярное мытье рук, здоровое питание, много сна и держаться подальше от больных гриппом. CDC рекомендует сделать вакцинацию против гриппа как наиболее эффективный способ предотвратить заражение гриппом во время беременности.
Безопасны ли прививки от гриппа во время беременности?
Прививки от гриппа доказали свою безопасность для беременной матери и будущего ребенка. Однако вакцина в виде назального спрея от гриппа (LAIV) не рекомендуется беременным женщинам или женщинам, пытающимся забеременеть, поскольку она содержит живой штамм вируса (лечение в любом случае прекращается).
Беременным женщинам можно сделать прививку от гриппа в любое время во время беременности, хотя рекомендуется делать прививку на ранней стадии во время сезона гриппа (октябрь).Помимо предотвращения заражения матери гриппом во время беременности, вакцина против гриппа также имеет положительные преимущества для будущего ребенка.
Когда мать вакцинируется во время беременности, антитела передаются от вакцинированной матери к еще не родившемуся ребенку через плаценту. Вакцинация может защитить младенца на срок до 6 месяцев после рождения . Исследования также показали, что профилактика гриппа у беременных с помощью иммунизации может положительно повлиять на рост будущего ребенка.
Доказано, что прививка от гриппа безопасна для кормящих матерей, поскольку антитела проходят через грудное молоко безвредно для вашего ребенка. Единственные побочные эффекты включают болезненность, болезненность и покраснение в месте укола.
Что делать, если я заболею гриппом во время беременности?
Если вы почувствуете недомогание из-за какого-либо из симптомов гриппа или почувствуете, что у вас он есть, немедленно обратитесь к врачу. Ваш врач может назначить вам безопасные противовирусные препараты для лечения гриппа.Прием противовирусных препаратов сразу после того, как вы обнаружите, что заболели, может сократить продолжительность вашего заболевания. Другие меры по лечению гриппа включают в себя много отдыха и питье большого количества жидкости.
По данным Управления тератологической службы, безопасным лекарством для снижения температуры и лечения болей и болей является ацетаминофен (например, тайленол). Другие возможно безопасные лекарства включают декстрометорфан (Робитуссин-DM или Дельсим), гвайфенезин или капли от кашля. Однако всегда важно проконсультироваться с врачом, прежде чем принимать какие-либо лекарства.Некоторые лекарства небезопасны в первом или втором триместре (только в третьем), а некоторые требуют приема лекарства определенного типа (т.е. лекарства, не содержащего алкоголь или ибупрофен). Ваш врач может дать вам подробную информацию о вашей ситуации.
Однако всегда важно проконсультироваться с врачом, прежде чем принимать какие-либо лекарства.Некоторые лекарства небезопасны в первом или втором триместре (только в третьем), а некоторые требуют приема лекарства определенного типа (т.е. лекарства, не содержащего алкоголь или ибупрофен). Ваш врач может дать вам подробную информацию о вашей ситуации.
В случае аварии
Если вы испытываете какие-либо из следующих симптомов, немедленно обратитесь за неотложной помощью:
- Затрудненное дыхание или одышка
- Боль или давление в груди или животе
- Внезапное головокружение или спутанность сознания
- Сильная или постоянная рвота
- Снижение или отсутствие движений вашего будущего ребенка
- Высокая температура (выше 102 градусов по Фаренгейту) или более низкая температура, которая не снижается в течение 24 часов с Тайленолом.
Состоит из следующих источников:
Baystate Health (2014). Беременность и грипп. Получено с https://www.baystatehealth.org/Baystate/Main+Nav/About+Us/Community+Programs/Flu+and+h2N1+Information+Center/Pregnancy+%26+the+Flu
Беременность и грипп. Получено с https://www.baystatehealth.org/Baystate/Main+Nav/About+Us/Community+Programs/Flu+and+h2N1+Information+Center/Pregnancy+%26+the+Flu
Center for Disease Control and Prevention (2014, 14 февраля). Беременные женщины и грипп (грипп). Получено с https://www.cdc.gov/flu/protect/vaccine/pregnant.htm
Cunningham, Leveno & Bloom (2005).Уильямс Акушерство (22-е изд). Нью-Йорк, штат Нью-Йорк: McGraw-Hill Harms (2012, 25 мая). Безопасны ли противовирусные препараты от гриппа во время беременности? Получено с https://www.mayoclinic.org/healthy-living/pregnancy-week-by-week/expert-answers/flu-and-pregnancy/faq-20058012
Harm (2013, 22 августа). Безопасно ли делать прививку от гриппа во время беременности? Получено с https://www.mayoclinic.org/healthy-living/pregnancy-week-by-week/expert-answers/influenza/faq-20058522
Министерства здравоохранения и служб здравоохранения США.Беременные женщины. Получено с https://www.flu.gov/at-risk/pregnant/

Как лечить простуду и грипп во время беременности
Вы знаете, что непастеризованный бри нельзя употреблять во время беременности, а эти двойные мартини и устрицы на половинке раковины строго запрещены. Но как насчет лекарств от простуды и лекарств от гриппа? Что вы можете предпринять, когда у вас неизбежно начинается отрывистый кашель, множество болей и болей, а также серьезный случай насморка? Вот наш путеводитель по сезонам простуды и гриппа с ребенком на борту.
Получите вакцину
Перво-наперво: беременным женщинам настоятельно рекомендуется сделать прививку от гриппа .
ВЫ БЕРЕМЕННЫ!
Подпишитесь, чтобы получать еженедельные новости о своем ребенке по электронной почте »
С гриппом — тяжелым респираторным заболеванием, вызывающим жар, кашель и заложенность носа, — шутить нельзя. (И это не следует путать с «желудочным гриппом», отдельной и менее серьезной инфекцией.) Как говорит Лаура Маги, акушер и клинический доцент Университета Британской Колумбии, «беременные и больные гриппом женщины при повышенном риске серьезных осложнений. И этот список потенциальных последствий включает пневмонию, почечную недостаточность, отек мозга, преждевременные роды и даже смерть. По оценкам, от 10 до 20 процентов канадцев заражаются гриппом каждый год, что вызывает более 12 000 госпитализаций и 3500 смертей.
И этот список потенциальных последствий включает пневмонию, почечную недостаточность, отек мозга, преждевременные роды и даже смерть. По оценкам, от 10 до 20 процентов канадцев заражаются гриппом каждый год, что вызывает более 12 000 госпитализаций и 3500 смертей.
Хорошая новость в том, что вакцина безопасна на протяжении всей беременности. Однако не забудьте запросить инъекцию инактивированного вируса, а не вакцину в виде назального спрея, поскольку она сделана из живого вируса и не рекомендуется для беременных женщин.
Хотя иногда невозможно предотвратить болезнь (особенно когда, скажем, коллега чихает прямо на вас в лифте), вы можете предпринять шаги, чтобы защитить себя. Больше отдыхайте и часто мойте руки в течение дня. Если многие из ваших коллег по-прежнему заболевают, спросите, можно ли вам работать из дома.
Знайте, с чем вы имеете дело
Вы чихаете, кашляете и болит во всем. Это простуда или грипп?
Простуда — это легкое респираторное заболевание, симптомы которого (обычно кашель, боль в горле и заложенность носа) проявляются постепенно. Симптомы гриппа (включая боль в горле, потерю аппетита, лихорадку, заложенность носа, кашель и боли) возникают внезапно. У вас может быть высокая температура в течение трех или четырех дней и сильная усталость в течение нескольких недель. Напротив, лихорадка и сильное истощение менее распространены при простуде.
Симптомы гриппа (включая боль в горле, потерю аппетита, лихорадку, заложенность носа, кашель и боли) возникают внезапно. У вас может быть высокая температура в течение трех или четырех дней и сильная усталость в течение нескольких недель. Напротив, лихорадка и сильное истощение менее распространены при простуде.
Дети, заболевшие гриппом, могут испытывать тошноту, рвоту и диарею, но у взрослых эти симптомы встречаются редко. Если вы страдаете от различных неприятных желудочно-кишечных заболеваний, скорее всего, у вас «желудочный грипп», который вызван другими вирусами или бактериями, а не гриппом.
Обратитесь к своему лечащему врачу, если…
Хотя большинство простудных заболеваний не представляют опасности для будущего ребенка, к гриппу следует относиться более серьезно. «Беременным женщинам следует связаться со своей акушеркой или врачом, если у них жар, который держится более двух дней, они не могут сдержать прием пищи или сильно кашляют», — говорит Эбигейл Корбин, зарегистрированная акушерка в Обществе акушерок Халтона. Лучше сразу же дважды проконсультироваться с вашим лечащим врачом, чтобы вы точно знали, что у вас есть и как лучше всего действовать.
Лучше сразу же дважды проконсультироваться с вашим лечащим врачом, чтобы вы точно знали, что у вас есть и как лучше всего действовать.
Большинство больных гриппом заболевают в легкой форме и начинают чувствовать себя лучше через 7-10 дней. Но если случай гриппа подтвержден и он достаточно рано начинается, вам могут назначить противовирусное лекарство, такое как Тамифлю, которое сокращает продолжительность симптомов гриппа и доказало свою безопасность во время беременности.
Выберите правильные лекарства, отпускаемые без рецепта
«Я считаю, что самым большим препятствием для лечения простуды и гриппа является дезинформация», — говорит Корбин.«Бытует мнение, что беременным женщинам не следует принимать какие-либо лекарства, отпускаемые без рецепта, поэтому многие женщины страдают без надобности».
Это правда, что исследователи не проводят рандомизированные контролируемые испытания — золотой стандарт научных исследований — на беременных женщинах. Но они смогли собрать надежные данные из когортных исследований, в которых они наблюдали за здоровьем сотен, а в некоторых случаях и тысяч пациентов на протяжении многих лет. Motherisk, клиническая, исследовательская и обучающая программа в больнице SickKids, которая также является филиалом Университета Торонто, имеет хорошие долгосрочные данные, которые показывают, что нет повышенного риска для беременной женщины или ее ребенка при краткосрочном использовании многих и безрецептурные лекарства от насморка.
Но они смогли собрать надежные данные из когортных исследований, в которых они наблюдали за здоровьем сотен, а в некоторых случаях и тысяч пациентов на протяжении многих лет. Motherisk, клиническая, исследовательская и обучающая программа в больнице SickKids, которая также является филиалом Университета Торонто, имеет хорошие долгосрочные данные, которые показывают, что нет повышенного риска для беременной женщины или ее ребенка при краткосрочном использовании многих и безрецептурные лекарства от насморка.
«Тем не менее, важно внимательно читать этикетки, чтобы убедиться, что вы принимаете только те лекарства, которые необходимы для лечения симптомов», — говорит Корбин, поскольку есть определенные ингредиенты, на которые нужно обращать внимание. «Если сомневаетесь, спросите фармацевта».
Боль и жар
Прочтите мелкий шрифт, чтобы узнать, какое обезболивающее содержится в вашем безрецептурном лекарстве.
Ацетаминофен (тайленол) долгое время считался одним из немногих лекарств, безопасных для приема во время беременности, но исследование 2016 года, опубликованное в Международном эпидемиологическом журнале I , обнаружило связь между парацетамолом и аутизмом . Хотя подобные исследования пугают, это не означает, что женщинам не следует принимать Тайленол. «Это не предупреждение о том, что женщинам следует избегать приема парацетамола», — говорит Дэвид Олсон, профессор акушерства и гинекологии, педиатрии и физиологии в Университете Альберты. Как и все лекарства во время беременности, женщинам следует принимать минимальную возможную дозу в течение самого короткого периода времени.
Хотя подобные исследования пугают, это не означает, что женщинам не следует принимать Тайленол. «Это не предупреждение о том, что женщинам следует избегать приема парацетамола», — говорит Дэвид Олсон, профессор акушерства и гинекологии, педиатрии и физиологии в Университете Альберты. Как и все лекарства во время беременности, женщинам следует принимать минимальную возможную дозу в течение самого короткого периода времени.
Однако ибупрофен (Адвил) не рекомендуется женщинам, находящимся в последнем триместре беременности, поскольку исследования показали, что он может снизить уровень околоплодных вод, повлиять на развитие сердца вашего ребенка и задержать начало родов.И женщинам следует избегать приема ацетилсалициловой кислоты (аспирина) во втором и третьем триместрах, так как она подавляет функцию тромбоцитов и может способствовать кровотечению у матери и плода . Motherisk не обнаружила общего увеличения риска серьезных пороков развития при приеме АСК в течение первого триместра.
Кашель
Был проведен ряд исследований действия декстрометорфана, подавляющего кашель, обычно встречающегося в безрецептурных лекарствах от простуды, и не было обнаружено никакой связи между этим препаратом и повышенным риском врожденных дефектов.
Нюхание и чихание
Ни один из старых антигистаминных препаратов первого поколения (бромфенирамин, хлорфенирамин, дифенгидрамин, доксиламин, гидроксизин и фенирамин) не увеличивает вероятность врожденных дефектов при использовании на любом этапе беременности. Женщины часто предпочитают более новые антигистаминные препараты (включая цетиризин, дезлоратадин, фексофенадин и лоратадин), поскольку они не вызывают сонливости. «Исследований по их применению во время беременности сравнительно меньше, — говорит Корбин.«Но проведенное исследование обнадеживает и не связано с повышением риска врожденных дефектов».
Заложенный нос
Motherisk сообщает, что противоотечные средства, такие как псевдоэфедрин и фенилэфрин, считаются безопасными при приеме в течение нескольких дней — не более недели. Было проведено несколько когортных исследований, которые не показали повышенного риска врожденных дефектов при применении пероральных деконгестантов во время беременности. Назальные спреи считаются относительно безопасными при использовании под руководством врача, но следует предостеречь женщин от приема их дольше трех дней, поскольку длительное использование может фактически усугубить заложенность носа.
Было проведено несколько когортных исследований, которые не показали повышенного риска врожденных дефектов при применении пероральных деконгестантов во время беременности. Назальные спреи считаются относительно безопасными при использовании под руководством врача, но следует предостеречь женщин от приема их дольше трех дней, поскольку длительное использование может фактически усугубить заложенность носа.
Облегчите симптомы
Беременность уже наносит огромный урон вашему телу, поэтому болезнь, помимо этого, может действительно повлиять на ваше самочувствие. «Хотя это звучит очевидно, но некоторые из лучших способов облегчить симптомы — это отдых и питательная пища», — говорит Корбин. «Вот почему так важно прислушиваться к своему телу и уделять больше времени уходу за собой».
Пейте много горячих напитков , чтобы избежать обезвоживания и уменьшить застойные явления. Хотя это похоже на сказку старых жен, на самом деле это работает. Исследование Кардиффского университета в Великобритании показало, что теплые напитки значительно лучше облегчают насморк, кашель, чихание, боль в горле, озноб и усталость по сравнению с напитками комнатной температуры.
Исследование Кардиффского университета в Великобритании показало, что теплые напитки значительно лучше облегчают насморк, кашель, чихание, боль в горле, озноб и усталость по сравнению с напитками комнатной температуры.
Подробнее:
Важные меры предосторожности для здоровой беременности
Руководство по питанию для беременных: правда о том, что можно есть (+ шпаргалка)
Упражнения: мифы о тренировках во время беременности
Лекарство от простуды и беременности — Центр простуды и гриппа
Dr.Росс предлагает:
- Горячий душ
- Вапорайзер
- Солевой раствор для промывания носа
- Куриный суп
Лекарство от простуды и беременность: что безопасно?
Если вы не можете получить достаточного облегчения от этих домашних средств, можно использовать лекарства от простуды, соблюдая некоторые меры предосторожности. Во-первых, в руководстве говорится, что в первом триместре лучше избегать приема любых лекарств.
«В первые 12 недель у ребенка формируются органы, и поэтому в целом, если людям не нужно что-то принимать в течение этого времени, было бы здорово, если бы они этого не сделали», — говорит д-р.Росс. «[Есть] более серьезные последствия в начале беременности».
Далее, Росс говорит, что безопаснее всего искать лекарства с наименьшим возможным количеством ингредиентов.
«Главное в медицине [простуды] — это то, что она Лучше всего принимать ингредиенты, необходимые для устранения симптомов, а не комбинацию, универсальный, — говорит Росс. — Лучше разделить ингредиенты и принимать те, которые вам нужны, в обычной дозе для взрослых ».
Существуют также определенные лекарства, которых следует избегать во время беременности:
Лекарства на травах, в частности, не регулируются, поэтому трудно точно знать, какие ингредиенты они содержат и безопасны ли они.Травы могут проникать через плаценту и достигать ребенка, поэтому их лучше избегать.
Обычное лекарство от простуды и беременность: безопасный список
Лучший вариант — всегда поговорить со своим врачом, прежде чем принимать какие-либо лекарства во время беременности, но вот некоторые лекарства, которые оказались в целом безопасными для беременных:
Из этих вариантов Росс больше всего рекомендует Судафед от простуды. «Судафед можно принимать в качестве противозастойного средства после первого триместра, если только у женщины нет высокого кровяного давления», — говорит Росс.«Иногда Судафед — это лекарство, приносящее наибольшую отдачу».
«Судафед можно принимать в качестве противозастойного средства после первого триместра, если только у женщины нет высокого кровяного давления», — говорит Росс.«Иногда Судафед — это лекарство, приносящее наибольшую отдачу».
Помните, чем проще, тем лучше. Росс рекомендует беременным женщинам избегать продуктов, содержащих несколько ингредиентов, или бороться с сочетанием симптомов, таких как Nyquil, Robitussin DM и Claritin-D.
Сильный кашель, безусловно, раздражает, но вы также можете быть обеспокоены тем, что вы будете кашлять настолько сильно, что это повредит ребенку, или что у вас отойдет вода. Росс говорит, что не о чем беспокоиться — с вашим малышом все будет в порядке.
Лекарство от простуды и беременность: посоветуйтесь со своим врачом
Росс предостерегает беременных женщин, чтобы они не думали, что у вас простуда. Если это действительно болезнь, подобная свиному гриппу, она может стать гораздо более серьезной проблемой для беременных женщин. Если у вас жар и боли в мышцах, или если симптомы не проходят в течение примерно 10 дней, обратитесь к врачу, чтобы узнать, требует ли это заболевание специального лечения.
Если у вас жар и боли в мышцах, или если симптомы не проходят в течение примерно 10 дней, обратитесь к врачу, чтобы узнать, требует ли это заболевание специального лечения.
Да, многие безрецептурные лекарства от кашля и простуды считаются безопасными для беременных женщин и их развивающихся детей.Но это не значит, что вам нужно просто взять что-нибудь в аптеке и взять. Прежде чем принимать что-либо, позвоните своему врачу, даже если вы думаете, что это безопасно.
Борьба с простудой во время беременности
Если у вас болит горло, насморк, болит голова и тело, или вы кашляете и чихаете, возможно, вы страдаете аллергией, гриппом или сильной простудой. Ничего из этого не доставляет особого удовольствия, и все это может вызвать дополнительное беспокойство во время беременности.
Когда вы забеременеете, ваша иммунная система может измениться, что сделает вас более склонными к заболеваниям.Хотя слабая иммунная система защищает вашего растущего ребенка, ваше тело не может легко бороться с простудой, гриппом и приступами аллергии. Хорошая новость заключается в том, что даже если вы, вероятно, почувствуете чрезмерную усталость, симптомы простуды или гриппа обычно не опасны для вашего ребенка. У вашего малыша не будет насморка, боли и других неприятных симптомов, которые могут возникнуть из-за вируса.
Хорошая новость заключается в том, что даже если вы, вероятно, почувствуете чрезмерную усталость, симптомы простуды или гриппа обычно не опасны для вашего ребенка. У вашего малыша не будет насморка, боли и других неприятных симптомов, которые могут возникнуть из-за вируса.
«Очень важно, чтобы мамы принимали определенные меры, чтобы избежать простуды или гриппа во время беременности», — говорит Джон Бертран, M.D., из Walnut Hill OBGYN и член медицинского персонала пресвитерианской больницы Texas Health в Далласе. «Но если что-то должно произойти, раннее лечение всегда лучше всего под руководством акушера или другого поставщика медицинских услуг».
Чтобы уменьшить необходимость в дополнительном посещении врача, доктор Бертран рекомендует несколько способов предотвратить заболевание будущими мамами. Самый важный шаг — вести здоровый образ жизни. Это включает в себя полноценное питание, полноценный сон и максимальную активность.
Советы по профилактике простуды и гриппа
- Часто мойте руки водой с мылом не менее 20 секунд.
 Приложите дополнительные усилия, чтобы чаще мыть руки, когда вы находитесь рядом с простуженными или кашляющими. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе. Вирусы, вызывающие простуду и грипп, могут оставаться на ваших руках, и регулярное мытье рук может защитить вас от болезней.
Приложите дополнительные усилия, чтобы чаще мыть руки, когда вы находитесь рядом с простуженными или кашляющими. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе. Вирусы, вызывающие простуду и грипп, могут оставаться на ваших руках, и регулярное мытье рук может защитить вас от болезней. - Не прикасайтесь к глазам, носу и рту немытыми руками.Таким образом, вирусы могут попасть в ваш организм.
- Продезинфицируйте поверхности, к которым часто прикасаетесь, включая такие предметы, как дверные ручки и игрушки.
- Принимайте витамины для беременных. Витамины и минералы, такие как железо, кальций и фолиевая кислота, необходимы для роста и развития вашего ребенка, а также для вашего собственного здоровья.
Если вы чувствуете недомогание из-за простуды или гриппа, доктор Бертран говорит, что это, вероятно, продлится от 10 до 14 дней — немного дольше обычных 7-10 дней.И да, вы можете заболеть новой простудой, когда утихнет последняя. Среди нас существует 200 или более штаммов вируса простуды, наиболее распространенным из которых является риновирус. Если ваши симптомы сохраняются в течение последних двух недель или кажутся прогрессивно ухудшающимися, доктор Бертран рекомендует сообщить об этом своему врачу.
Среди нас существует 200 или более штаммов вируса простуды, наиболее распространенным из которых является риновирус. Если ваши симптомы сохраняются в течение последних двух недель или кажутся прогрессивно ухудшающимися, доктор Бертран рекомендует сообщить об этом своему врачу.
«Он или она захочет убедиться, что ваша постоянная простуда не перерастет во что-то более серьезное, например, вторичную инфекцию или грипп», — говорит он. «С простудой лучше всего справиться с отдыхом, питьем, терпением и быстрым звонком своему врачу, чтобы убедиться, что они знают о ваших симптомах, включая любой озноб или повышение температуры тела до 102 ° по Фаренгейту или выше.При необходимости ваш врач также может посоветовать вам лекарства, отпускаемые без рецепта, которые считаются безопасными во время беременности ».
Как лечить простуду и грипп во время беременности
- Дайте вашему телу время отдохнуть. Достаточно отдохните, вздремните, проспите как можно больше ночи и сядьте, чтобы расслабиться.

- Пейте много жидкости. Вода, сок и бульон могут добавить в организм необходимую жидкость, чтобы помочь избавиться от вируса.
- Даже если вы не можете переваривать большую пищу, старайтесь есть небольшими порциями в течение дня, когда вам это удобно.Сосредоточьтесь на продуктах, богатых витамином С, таких как цитрусовые, железо и кальций.
Д-р Бертран предупреждает, что отпускаемые без рецепта продукты, такие как парацетамол, назальные спреи и назальные деконгестанты, следует использовать экономно и в течение как можно более короткого периода времени, но они могут помочь уменьшить лихорадку и боли в голове / теле или облегчить некоторые симптомы. от духоты. Пастилки от боли в горле могут облегчить боль в горле.
Если вы предпочитаете использовать натуральные средства, используйте увлажнитель или носовые полоски, чтобы уменьшить заложенность носа.Сосание ледяной стружки, теплый чай или полоскание горла теплой соленой водой помогают облегчить боль в горле.






 Не бойтесь обидеть человека и не рискуйте своим здоровьем, лучше дружелюбно или в шутливой форме объясните ему, что лучше бы он или она лечились дома.
Не бойтесь обидеть человека и не рискуйте своим здоровьем, лучше дружелюбно или в шутливой форме объясните ему, что лучше бы он или она лечились дома. Переохлаждение организма всего лишь снижает иммунитет человека, и подхватить вирус становиться проще.
Переохлаждение организма всего лишь снижает иммунитет человека, и подхватить вирус становиться проще.
 Будьте осторожны, глотать раствор не следует!
Будьте осторожны, глотать раствор не следует!
 Приложите дополнительные усилия, чтобы чаще мыть руки, когда вы находитесь рядом с простуженными или кашляющими. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе. Вирусы, вызывающие простуду и грипп, могут оставаться на ваших руках, и регулярное мытье рук может защитить вас от болезней.
Приложите дополнительные усилия, чтобы чаще мыть руки, когда вы находитесь рядом с простуженными или кашляющими. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе. Вирусы, вызывающие простуду и грипп, могут оставаться на ваших руках, и регулярное мытье рук может защитить вас от болезней.