Какаю с кровью после родов
Кровь при стуле у женщин во время беременности и после родов
Проблемы с кишечником и прямой кишкой — это проблемы достаточно интимного характера, ведь никому не хочется сразу идти к врачу и жаловаться на запор, понос или другие сложности при дефекации. Однако когда дело принимает другие обороты: возникают сильные боли, идет кал неестественного цвета или даже появляется кровь после дефекации — тут уже не до шуток. Эти симптомы могут сигнализировать о серьезных проблемах со здоровьем, и даже стать поводом для хирургического вмешательства. Поэтому крайне важно своевременно обратиться к специалисту и прояснить причины отклонения.
Следует четко различать просто кровь в стуле, а также кровь в стуле после беременности и родов у женщин. Если первый случай может быть вызван различными причинами (болезни желудочно-кишечного тракта, трещины после анального секса, раздражение геморроидальных узлов), то у рожавших женщин этот симптом безусловно связан с нагрузками во время беременности и родов.
Почему появляется кал с кровью после беременности и родов
Во время вынашивания ребенка женщина становится более восприимчивой к различным недугам. Этому способствует ослабление ее собственного иммунитета, постоянные изменения гормонального фона, лишний вес, наследственная предрасположенность. При беременности особенно страдают сосуды, которым приходится работать в несколько раз интенсивнее для обеспечения кровью всех органов и систем. Если стенки сосудов слабые, то возникает варикозная болезнь.
Об укрепляющих сосуды травах: https://krasnayakrov.ru/organizm-cheloveka/travyi-dlya-razzhizheniya-krovi-i-ukrepleniya-sosudov.html
Геморрой — то же варикозное расширение вен, только вены расположены не на ногах, а в заднем проходе. Это неприятное заболевание часто сопровождается кровью при дефекации, нередко наблюдается запор. Чаще всего это не связано с количеством набранных во время беременности килограмм и зависит больше от предрасположенности женщин к варикозу.
Во время родов организм испытывает колоссальное напряжение, а потужная деятельность по силе давления на нижние отделы кишечника во много раз превосходит любой запор. В этот момент практически у всех женщин страдает прямая кишка, может какое-то время идти кал с кровью. Как правило. После родов это у всех заканчиваются, но у некоторых перерастает в геморрой. Его нужно начать лечить буквально сразу же после рождения ребенка, обязательно согласовав свои действия с лечащим врачом. Нередко случается, что некоторые препараты противопоказаны кормящим мамам.
Что делать с кровью в стуле после родов?
Если у вас были проблемы с актом дефекации или наблюдался запор, жидкий стул еще до родов, то после них нужно внимательно наблюдать за происходящими в организме изменениями. Есть ли еще запор? Бывает ли кал с кровью? Какого цвета эта кровь, и каков ее объем в стуле (вкрапление, нитки, жидкая алая кровь)?
Очень важно знать, какого цвета выходит кровь. Если она ярко-алая, то, скорее всего, наряду с геморроем у вас присутствуют анальные трещины. А вот если кал с темной кровью, то, вероятно, был поврежден сам геморроидальный узел. Даже у врачей именно кровь в этих случаях является самым важным показателем для постановки диагноза.
Для того чтобы восстановить поврежденный после родов кишечник, убрать запор и забыть про стул с кровью, можно использовать некоторые народные средства.
Иногда при запоре делают клизмы. Стоит учесть, что и после них могут быть кровянистые выделения из заднего прохода: https://krasnayakrov.ru/organizm-cheloveka/krov-posle-klizmy.html
Во-первых, важно обеспечить мягкость и хорошую проходимость кала. Для этого стоит употреблять в пищу различные растительные масла, а также продукты, богатые клетчаткой (курага, изюм, орехи, свежие овощи). Можно подключить к этому легкие слабительные препараты, они быстро и эффективно сделают кал более жидким. После такого несложного лечения запор должен прекратиться.
Можно подключить к этому легкие слабительные препараты, они быстро и эффективно сделают кал более жидким. После такого несложного лечения запор должен прекратиться.
Можно смазывать такими растительными маслами и задний проход — это поможет заживлению микротрещин и сделает стенки кишки более эластичными. Для снятия болевых ощущений рекомендуются специальные анестетические свечи, которые продаются в аптеках (Асклезан). Они разрешены для кормящих матерей, могут остановить кровь.
Неплохо помогут лечебные свечи типа Гепатромбина. Некоторые врачи даже рекомендуют мазать задний проход мазями, которые рекламируют от варикозного расширения вен на ногах (например, троксевазин).
Если у женщины запор, неплохо делать самомассаж живота по часовой стрелке. При кале с кровью важно сразу успокоить сосуды, чтобы эту кровь убрать. Нелишним будет пользоваться очень мягкой туалетной бумагой, подмываться очень прохладной водой. Это останавливает кровь.
К сожалению, кал с кровью и запор у недавно родивших женщин — далеко не редкость. Для того, чтобы обезопасить себя от таких проявлений, стоит заранее побеспокоиться о своем здоровье. Еще во время планирования беременности или после ее начала стоит посещать бассейн, заниматься несложными физическими упражнениями, мазать конечности (и задний проход, если есть склонность к варикозу) специальными мазями, которые улучшают тонус сосудов.
Подробно и понятно об одной из наиболее частых причин появления крови в кале: https://krasnayakrov.ru/organizm-cheloveka/gemorroy-s-krovyu-lechenie.html
Кал с кровью не побеспокоит женщину, если при первых же признаках геморроя заняться его лечением. Запор предотвращают употреблением разнообразной сбалансированной пищи, а также профилактическим приемом легких растительных препаратов, стимулирующих работу кишечника.
Естественно, лучше не заниматься самолечением и незамедлительно обратиться к врачу. Ведь далеко не во всех случаях можно остановить кровь при помощи народных бабушкиных рецептов. Иногда требуются лекарства посильнее. Если же послеродовой геморрой слишком мешает нормальной жизнедеятельности женщины и постоянно прогрессирует, вам могут предложить вариант его удаления хирургическим путем.
Иногда требуются лекарства посильнее. Если же послеродовой геморрой слишком мешает нормальной жизнедеятельности женщины и постоянно прогрессирует, вам могут предложить вариант его удаления хирургическим путем.
Кровь в кале у женщин
Возникновение неприятностей, связанных с кишечником или прямой кишкой носят деликатную форму. Подолгу люди не обращаются за помощью, стесняясь жаловаться посторонним на понос или регулярный запор. Но когда боль становится непереносимой, появляется кровь при стуле у женщин и мужчин, меняется цвет каловых масс, то здесь говорить о смущении не приходится. Эти проблемы можно решить только медикаментами или в более серьёзных случаях – оперативным вмешательством. Крайне важно не затягивать с походом в больницу, ведь предупредить серьёзный недуг намного легче, чем долго и дорого лечить запущенную болезнь.
Есть два понятия – кровь в стуле и кровь в стуле у беременных и родивших. В первом случае это может быть вызвано многими факторами – геморроем, анальными трещинами, полипами, проктитом, колитом, гастритом, язвой желудка, дивертикулёзом, а во втором случае кровь возникает в результате повышенных нагрузок в период ожидания ребёнка и родов.
Кал с кровью после беременности и родов
Многие удивляются, когда обнаруживают у себя подобное расстройство и не понимают, почему появляется кал с кровью после беременности и родов. Ведь в процессе вынашивания, организм подвергается огромным изменениям, снижению иммунитета, лишнему весу, нарушений гормонального баланса и при этом всём страдают сосуды. Им приходится работать гораздо активней, чтобы снабдить кровью все органы и системы. Очень часто у будущих мамочек появляется варикоз вен.
Воспаление геморроя – это крайне неприятное и болезненное проявление, только не на ногах, а в анальном проходе. Сопровождается он запорами и кровотечениями при дефекации. При этом кровь и кал не смешиваются. Зачастую он проявляется у женщин, предрасположенных или уже страдающих варикозной болезнью, тех, кто чрезмерно много набрал килограмм за время вынашивания, и тех, кто работает стоя – продавщицы, санитарки, парикмахеры.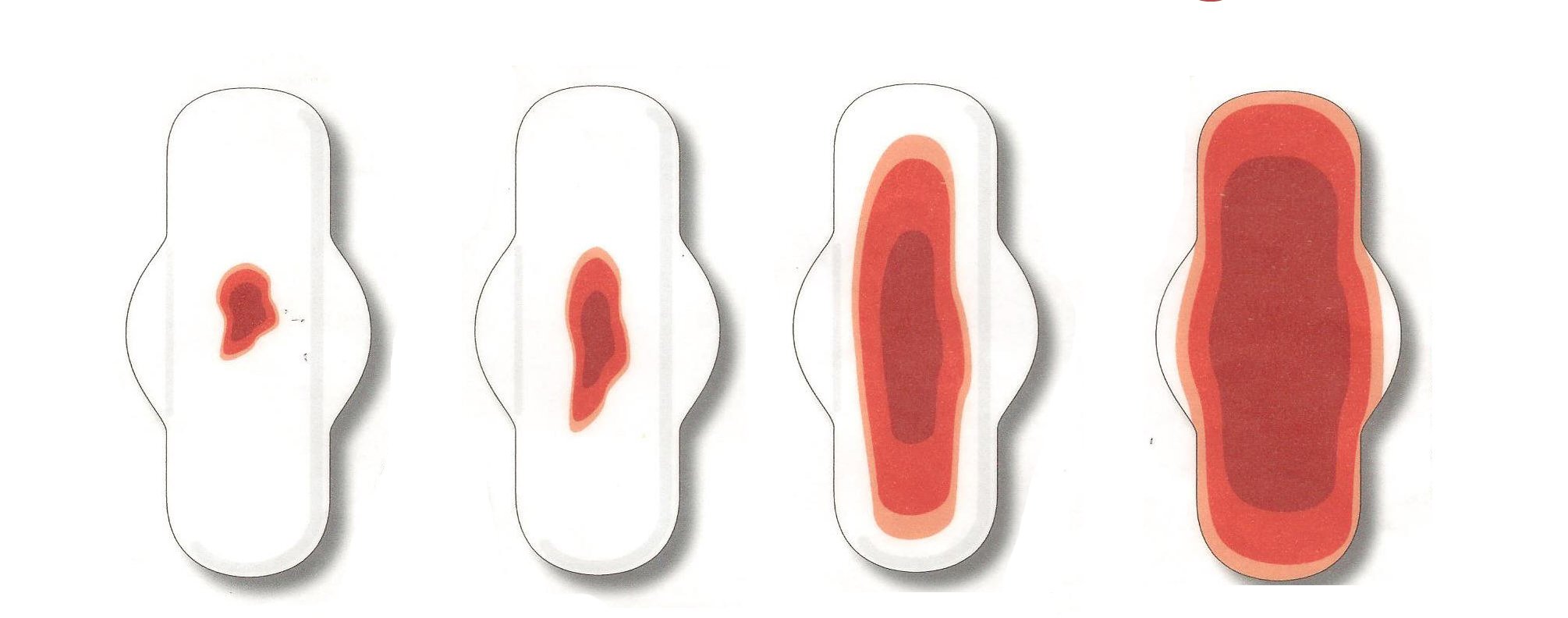
Перед родами матка сильно набухает, сдавливая все органы, включая кишечник. Это негативно отзывается на сосудах, и без того ослабленных за все время беременности. Дискомфорт и кровопотери чреваты анемией для женщины.
Роды, потуги, сила давления – все это в сотню раз сильнее самого тяжёлого запора. Почти у всех женщин в этот важный момент прямая кишка подвергается огромному стрессу и испытаниям. В результате много рожениц выявляют у себя кровь в кале. Обычно, она проходит быстро, восстанавливаясь вместе со всем организмом. Но бывает, что дело принимает нехороший оборот и перерастает в геморрой.
Главное, вовремя начать лечение геморроя, сообщив об этом врачу и согласовать с ним дальнейшую терапию. Кормящим мамочкам можно принимать не все лекарства.
Что делать
Если кровь при стуле у женщины была замечена до родов или они, страдали поносами и запорами, то после рождения ребёнка им нужно тщательней понаблюдать за собой. Остались ли запоры, кровь кала, какого она цвета и сколько её — капли, сгустки крови или большое количество.
Не игнорировать симптомы плохого самочувствияЕсли сильное кровотечение, то нужно вызывать скорую помощь, хотя бы потому, что не каждая беременная сможет отличить анальное кровотечение от вагинального.
Кроме этого, большая кровопотеря чревата слабостью, низким давлением, потливостью, шумом в ушах, бледным цветом лица.
Врачи советуют обратить внимание на цвет. Именно опираясь на этот показатель, они ставят диагноз. Кровь яркая, то, возможно, у больной вместе с геморроем появились анальные трещины. А если она тёмная, то вероятность того, что воспален геморроидальный узел, очень велика. Только специалист может дать консультацию и сказать, что нужно делать с кровью в стуле после родов.
Но народные средства тоже могут помочь привести в норму травмированный кишечник, снять запор и не вспоминать про кровь при стуле у женщин после родов. Не зря ещё в палате в первые послеродовые часы врачи советуют не тянуть с дефекацией.
Употребив йогурты, с активными компонентами можно смягчить кал и обеспечить себе нормальное облегчение. Позже включить в свой рацион полезные продукты: сухофрукты, овощи, растительные масла. Если процесс плохо двигается, приобрести лёгкие слабительные. Но не переборщить, так как они попадают в молоко.
Лечение
Смазывая задний проход растительными маслами, можно способствовать скорейшему заживлению трещин. В аптеках имеются свечи с анестетическим эффектом, чтобы снять боли. Они разрешены и при кормлении. Врачи выписывают противоварикозные мази и гели, Гепатромбин, Троксевазин, Левомеколь.
ТроксевазинЗаниматься самомассажем живота, покупать двухслойную туалетную бумагу, а не обычную серую, подмываться водой комнатной температуры.
Кровь в кале у женщин после родов – распространённое явление. Дабы этого не произошло, стоит позаботиться о здоровье заблаговременно. Ходить в бассейн, заниматься йогой и физкультурой, если существует варикозная патология – смазывать конечности специальными препаратами, улучшающими тонус. Кровь при геморрое при походе в туалет не будет беспокоить, если при первых его появлениях обратиться к доктору и заняться лечением.
Запор не побеспокоит тех, кто ест сбалансированную еду и употребляет растительные препараты для профилактики расстройства кишечника. Далеко не каждый такой недуг легкоустраним с помощью бабушкиных советов и растительного масла. Иногда лечение требует больше внимания и приёма серьёзных препаратов.
В случаях, когда ничего не помогает и геморрой мешает нормальной жизни женщины, ей предлагают удалить воспалённый узел хирургическим способом.
Кровь из заднего прохода: при испражнении у женщин, после родов из попы, лечение
Выделение крови из заднего прохода при испражнении у женщин после родов может быть связано с обострением имеющихся хронических патологий или развитием новых. Чаще всего причиной появления симптома становится анальная трещина, запоры или геморрой, однако в редких случаях обнаруживаются полипы, новообразования, проктит и т. д. Для постановки диагноза необходимо обратить внимание на цвет крови, сдать анализы и пройти обследование.
д. Для постановки диагноза необходимо обратить внимание на цвет крови, сдать анализы и пройти обследование.
Основные причины
Выделение крови из заднего прохода после родов может быть связано со следующими заболеваниями:
- Геморрой. Развивается в результате ослабления стенок сосудов и повышения нагрузки на них. Из-за усиленного притока крови и затруднения оттока вены деформируются, появляются узлы. У беременных и родивших женщин риск развития геморроя повышается из-за изменения образа жизни, малоподвижности и однократного резкого воздействия на сосуды.
- Запор. Возникновение расстройств пищеварения связано с колебаниями гормонального фона, ослаблением тонуса мышц в области кишечника, давлением матки, приемом медикаментов и т. д. Из-за повышенного давления на слизистые оболочки и сухости каловых масс происходит травмирование сосудов.
- Анальная трещина. Нарушение целостности слизистых оболочек может быть связано с недостаточной гигиеной, чрезмерными выделениями при геморрое и т. д.
- Колит. Это воспалительно-дегенеративное заболевание, которое чаще всего затрагивает толстый отдел кишечника. Патология может сопровождаться появлением изъязвлений и кровотечениями из попы.
- Полипы. Это точечные разрастания слизистой оболочки. Появление кровотечения во время дефекации связано с травмированием образований каловыми массами. Полипы могут перерождаться в злокачественные опухоли, поэтому их рекомендуется удалять.
- Проктит. Характеризуется воспалением прямой кишки. Заболевание может прогрессировать из-за наличия паразитов, лучевого воздействия, неправильного питания, запоров, ослабления иммунитета и т. д.
- Гастрит. У пациентов наблюдаются воспалительно-дистрофические изменения слизистых оболочек. В результате прогрессирования патологии возможно травмирование внутренней выстилки органов пищеварения и возникновение анального кровотечения.
- Язва. При нарушении целостности слизистых оболочек наблюдаются обильные кровотечения, в т.
 ч. при опорожнении.
ч. при опорожнении. - Дивертикулез. При частых запорах, ослаблении мышечного тонуса и травмировании кишечника возможно появление дивертикулов — патологических карманов и выпячиваний на слизистой оболочке. Появление крови в кале связано с травмированием истонченных воспаленных стенок.
- Злокачественные новообразования. Изменение консистенции кала и появление крови в выделениях чаще всего наблюдается на поздних стадиях заболевания, когда опухоль становится большой и перекрывает просвет кишечника.
Если кровь в кале появилась впервые, высок шанс развития геморроя. Часто женщин тревожат запоры и анальные трещины. Другие заболевания могут развиваться бессимптомно до родов. Возникновение обострений после рождения ребенка связано с повышенной нагрузкой на организм и неправильным питанием.
Симптомы и диагностика
Признаки заболевания зависят от типа патологии. Во всех случаях наблюдаются кровянистые выделения. Их цвет может указывать на локализацию повреждений. Черные выделения появляются при травмировании верхних отделов при язве и гастрите. Характерно наличие прожилок в кале. Алая свежая кровь обнаруживается при повреждении прямой кишки. Чаще всего наблюдается наличие отдельных капель и сгустков.
Кровянистые выделения могут сопровождаться слизистыми. Это указывает на воспалительный процесс. Из-за раздражения бокаловидные клетки начинают выделять больше секрета для смазки стенок и предотвращения их травмирования. При геморрое слизь может вырабатываться даже в состоянии покоя, что вызывает необходимость использования урологических прокладок.
Анальные кровотечения часто сопровождаются болью. При гастрите и язве дискомфорт возникает в области живота. При анальных трещинах и геморрое боль обнаруживается в зоне анального прохода. Неприятные ощущения усиливаются во время опорожнения из-за сильного воздействия на стенки кишечника. При геморрое боль тревожит при длительном сидении на жестких поверхностях.
youtube.com/embed/EDJncjjQnRE»/>
При диагностике ключевое значение имеет обследование ЖКТ. Для обнаружения геморроидальных шишек и трещин проводят осмотр и пальпацию. Дополнительно может понадобиться колоноскопия или ректороманоскопия. При подозрении на заболевания желудка может быть проведена гастроскопия. Косвенно на наличие воспаления и инфицирования способны указать результаты анализов крови. Исследование кала проводится для определения локализации повреждения.
Принципы лечения
Схема терапии зависит от типа патологии. При геморрое и трещинах проводится обработка анального отверстия и нижнего сегмента кишки свечами и мазями для предотвращения травмирования и заражения тканей. Используются венотоники для укрепления сосудов. В ряде случаев (полипы, геморрой 4 стадии и т. д.) требуется хирургическое вмешательство. Для устранения запоров и предотвращения прогрессирования патологий необходимо нормализовать питание и соблюдать питьевой режим.
Почему после родов больно ходить в туалет по большом, в том числе со швами, причины боли в заднем проходе
Независимо от метода родоразрешения, каждая женщина может столкнуться с проблемой выделения крови из заднего прохода при дефекации. Причин этого симптома несколько, но чаще всего появление крови указывает на патологию кишечника. В процессе беременности, а также после родов в области ануса достаточно часто образуются трещины. Они и являются причиной пятен крови на белье. Рассмотрим проблему подробнее и определим эффективные способы её устранения.
Кровь при дефекации — повод для беспокойства
Кровяные выделения при дефекацииОчень часто после родов женщина может столкнуться с кровяными выделениями при испражнении из заднего прохода. Возникновение крови могут спровоцировать несколько причины, поэтому следует разобраться, почему она возникает. Самостоятельно диагностировать и принимать решение по методам лечения не стоит. Во избежание дальнейших проблем необходимо обратиться к врачу, который поставить точный диагноз и назначит эффективное лечение. От точности диагностики зависят и сроки урегулирования проблемы, и отсутствие осложнений этого недуга.
От точности диагностики зависят и сроки урегулирования проблемы, и отсутствие осложнений этого недуга.
Анальное отверстие может кровоточить вследствие протекания серьёзных заболеваний таких как:
- геморрой,
- полип,
- трещина анального канала,
- рак прямой кишки,
- проктит язвенный,
- язва анального канала.
Поэтому необходимо первоначально бороться с причиной заболевания, а затем уже с его последствиями. Лечение зависит от серьёзности и степени болезни. Устанавливать диагноз и заниматься самолечением в домашних условиях невозможно.
Только врач проктолог может провести полноценное обследование и выявить истинную причину недомогания.
Очень часто описанные симптомы являются следствием развития геморроя. Для уточнения диагноза проводится процедура ректоскопия в стенах медицинского учреждения.
Почему после родов больно ходить в туалет по большому
После родов каждая женщина может столкнуться с деликатной проблемой кровяных выделений из заднего прохода в результате:
- анальных трещин, возникших при потугах;
- воспаления геморроя;
- заболеваний ЖКТ;
- полипов.
Классификация причин в зависимости от характера выделений — таблица
По мнению специалистов, геморрой является заболевание венозной системы, в результате которого узловые участки вен прямой кишки переполняются кровью и воспаляются. Беременность и роды — это период повышенного риска для женщины, так как возникает много факторов, приводящих к данной патологии. Всевозможные кишечные заболевания возможны у женщины задолго до беременности и родов. Патологию венозных узлов могут вызвать использование гормональных противозачаточных препаратов на протяжении длительного времени. В период беременности нарушения сосудистой системы малого таза и прямой кишки только обостряются. В процессе внутриутробного развития ребёнка наблюдается увеличение давления в брюшной полости, вследствие чего кровоток в малом тазу и венах прямой кишки нарушается. Снижение физической активности, увеличение веса, запоры, присущие беременности, способствуют возникновению подобных нарушений у женщины. В процессе родоразрешения женщине необходимо тужиться, в результате чего повышается венозное давление, в том числе и в сосудах малого таза и прямой кишки. Это приводит к возникновению геморроидальных узлов, а иногда их выпадению. В области прямой кишки молодая мама может испытывать болезненные ощущение и жжение. В процессе становления лактации в организме женщины начинают вырабатываться новые гормоны, которые влекут за собой проблемы с желудочно-кишечным трактом, чаще всего это запоры. Проблемы со стулом вызывают воспаление самих геморроидальных узлов, возникают кровотечения из трещин прямой кишки и ущемлённых венозных узлов. Боль в области прямой кишки возникает постоянно, слизистая отекает, что приводит к затруднению дефекации и мочеиспускания. По подсчётам специалистов после проведения операции кесарево сечение вероятность возникновения геморроя после родов снижается на 15–20%. Хотя воспаление узлов в области ануса встречается с высокой частотой. Геморрой после родов на сегодняшний день является большой проблемой врачей акушеров — гинекологов и хирургов.
Снижение физической активности, увеличение веса, запоры, присущие беременности, способствуют возникновению подобных нарушений у женщины. В процессе родоразрешения женщине необходимо тужиться, в результате чего повышается венозное давление, в том числе и в сосудах малого таза и прямой кишки. Это приводит к возникновению геморроидальных узлов, а иногда их выпадению. В области прямой кишки молодая мама может испытывать болезненные ощущение и жжение. В процессе становления лактации в организме женщины начинают вырабатываться новые гормоны, которые влекут за собой проблемы с желудочно-кишечным трактом, чаще всего это запоры. Проблемы со стулом вызывают воспаление самих геморроидальных узлов, возникают кровотечения из трещин прямой кишки и ущемлённых венозных узлов. Боль в области прямой кишки возникает постоянно, слизистая отекает, что приводит к затруднению дефекации и мочеиспускания. По подсчётам специалистов после проведения операции кесарево сечение вероятность возникновения геморроя после родов снижается на 15–20%. Хотя воспаление узлов в области ануса встречается с высокой частотой. Геморрой после родов на сегодняшний день является большой проблемой врачей акушеров — гинекологов и хирургов.
Диагностировать геморрой очень просто. Многие геморроидальные узлы пальпируются в области выхода прямой кишки наружу. Существуют современные инструментальные методы диагностики, которые совместимы с процессом грудного вскармливания. Возможно проведение ректороманоскопии и ирригоскопии. Следует отметить, что оставлять без внимания данную проблему не стоит. Так как отсутствие своевременного лечения, без сомнения, приведёт к острому геморрою. Который в свою очередь, влечёт за собой некроз геморроидальных узлов. Следующим этапом является переход патологии на клетчатку промежности, результате чего возникает острый парапроктит. А это уже более серьёзная проблема, которая опасна для здоровья и жизни женщины и нуждается в длительном лечении.
Методы лечения послеродового геморроя: лекарственные и народные средства
Стадии развития геморрояМногих женщин, которые столкнулись с проблемой геморроя после родов, интересует вопрос: можно ли его излечить и избавится от недуга навсегда.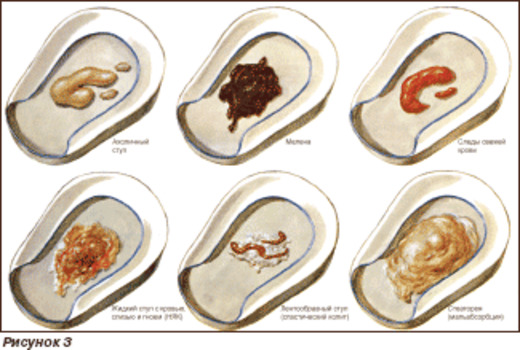 Специалисты в области проктологии утверждают — да. Проблемой при лечении геморроя в послеродовой период может быть только то, что некоторые лекарства запрещено принимать во время грудного вскармливания. Эта проблема решается назначением препаратов местного применения при лечении воспаления венозных узлов. молодым мамам назначают свечи, содержащие облепиховое масло, мази, которые ускоряют процесс регенерации слизистой. Применение подобных лекарственных средств безопасно для ребёнка. Практика показывает, что довольно эффективным является использование свечей и мазей от геморроя «Постеризан». В этом препарате содержатся кишечные палочки, благоприятно влияющие на микрофлору прямой кишки, что способствует скорейшему выздоровлению. А также многие специалисты рекомендуют препараты «Релиф» и «Релиф Адванс», выпускаемые в форме мази и свечей. В состав этих препаратов входит масло какао, которое не наносят вреда малышу, принося отличные результаты в лечении воспаления венозных узлов. Мазь «Гепатромбин» помогает снять отёк, действуя на стенки сосудов, исключая образование плотных кровяных сгустков. Показание к оперативному вмешательству является только гнойное воспаление в области промежности, что происходит редко.
Специалисты в области проктологии утверждают — да. Проблемой при лечении геморроя в послеродовой период может быть только то, что некоторые лекарства запрещено принимать во время грудного вскармливания. Эта проблема решается назначением препаратов местного применения при лечении воспаления венозных узлов. молодым мамам назначают свечи, содержащие облепиховое масло, мази, которые ускоряют процесс регенерации слизистой. Применение подобных лекарственных средств безопасно для ребёнка. Практика показывает, что довольно эффективным является использование свечей и мазей от геморроя «Постеризан». В этом препарате содержатся кишечные палочки, благоприятно влияющие на микрофлору прямой кишки, что способствует скорейшему выздоровлению. А также многие специалисты рекомендуют препараты «Релиф» и «Релиф Адванс», выпускаемые в форме мази и свечей. В состав этих препаратов входит масло какао, которое не наносят вреда малышу, принося отличные результаты в лечении воспаления венозных узлов. Мазь «Гепатромбин» помогает снять отёк, действуя на стенки сосудов, исключая образование плотных кровяных сгустков. Показание к оперативному вмешательству является только гнойное воспаление в области промежности, что происходит редко.
Рассмотрим наиболее популярные лекарственные средства в разрезе нескольких аспектов:
Для того чтобы избежать геморроя в послеродовой период необходимо наладить режим питания и личную гигиену. Чтобы избежать запоры нужно регулярно употреблять в пищу супы, избегать продукты, крепящие стул. Кроме режима питания, особое внимание уделяем личной гигиене, чтобы не допустить развитие инфекции и воспаления в районе промежности.
Кроме лекарственных препаратов, существуют и народные методы лечения геморроя. Народная медицина рекомендует свечи домашнего изготовления из картофеля пропущенного через мясорубку или из мёда в засахаренном состоянии. Эти средства уменьшают отёк и устраняют болевые ощущения. Наиболее доступным способом лечения геморроя в домашних условиях является применение различных ванн. Можно использовать ванну с марганцем: на 2–3 литра воды добавить марганца до получения раствора розового цвета. Такую ванну принимают два раза в день по 10 минут. Можно использовать сидячие ванны с травяным настоем кровохлёбки. При воспалении геморроя народная медицина рекомендует использовать ванну на основе сваренного в молоке лука. Для этого нужно провести очистительную клизму и после этого обрабатывать паром лукового раствора промежность около 5 минут. В домашних условиях можно применить сок свежей рябины.
Можно использовать ванну с марганцем: на 2–3 литра воды добавить марганца до получения раствора розового цвета. Такую ванну принимают два раза в день по 10 минут. Можно использовать сидячие ванны с травяным настоем кровохлёбки. При воспалении геморроя народная медицина рекомендует использовать ванну на основе сваренного в молоке лука. Для этого нужно провести очистительную клизму и после этого обрабатывать паром лукового раствора промежность около 5 минут. В домашних условиях можно применить сок свежей рябины.
Несмотря на существование огромного количества рецептов народной медицины, которые доступны в домашних условиях молодой маме не стоит заниматься лечением самостоятельно, подвергая опасности собственное здоровье и здоровье новорождённого. Как только, вы обнаружили признаки заболевания сразу же обратитесь к квалифицированному специалисту для установки точного диагноза и назначение адекватного лечения.
Зарядка для предотвращения запоров
Зарядка для борьбы с запоромЕсли вы столкнулись с запорами после родов не спешите применять лекарственные препараты, попробуйте несколько несложных и безопасных упражнений. Возможно, это решит вашу проблему.
- Выпейте стакан воды комнатной температуры. Через четверть часа следует сделать 10 приседаний, потом посидеть на корточках в течение 20 секунд, далее разминаем ноги и приседаем около 5 раз. Это упражнение помогает быстро очистить кишечник. Если результат не последовал выпейте ещё 2–3 стакана, и повторите зарядку.
- Ноги на ширине плеч, руки на поясе, отклоняем тело назад, затем наклоняемся вперёд до образования прямого угла, и снова выпрямляемся. Так мы тренируем поясничные мышцы, активизирую работу кишечника.
- Прислонившись спиной к стене и поставив ноги на ширину плеч, сомкните кисти на затылке. Сделав глубокий вдох, постарайтесь сильно выпятить живот, а выдохнув — втяните его. Такая нагрузка тренирует диафрагму и брюшное дыхание, улучшая перистальтику кишечника и кровообращение брюшной полости.
 Кстати, глубокие вдохи всегда стимулируют сокращение стенок органов желудочно-кишечного тракта.
Кстати, глубокие вдохи всегда стимулируют сокращение стенок органов желудочно-кишечного тракта. - Поставив руки на пояс, а ноги на ширину плеч, медленно наклоняйтесь сначала влево, а затем вправо.
- Примите следующее исходное положение — ноги должны быть расставлены немного шире плеч. Слегка отклонив корпус назад, сразу же наклонитесь вперёд. При этом руками старайтесь дотянуться до пола. Таким образом, вы будете тренировать мышечные ткани спины, что поспособствует лучшему оттоку венозной крови от органов ЖКТ.
- Руки разведите в стороны, а ноги поставьте на ширину плеч. Делая наклоны вперёд, дотягивайтесь пальцами рук до противоположной стопы. Подобные занятия оказывают прямое воздействие на моторику ободочной кишки.
- Поставьте ноги на ширину плеч, а руки разведите в стороны. По очереди вращайте туловищем вправо и влево. Это упражнение нормализует перистальтику кишечника.
- Сев на стул и повернувшись к его спинке боком, наклонитесь вперёд, максимально выпрямитесь, а затем скрестите руки на затылке. После этого медленно наклонитесь назад. Поначалу такое упражнение выполнять довольно трудно. Поэтому следует придерживаться одной рукой за спинку, а наклоны необходимо делать с небольшой амплитудой. В результате таких занятий вы сможете укрепить брюшную полость, спину, а также улучшить кровообращение органов ЖКТ.
- Усевшись на край стула, наклонитесь вперёд и попытайтесь дотянуться пальцами рук до ступней. Вернувшись в исходное положение, одну ногу согните в колене и обхватите её руками, а затем прижмите к животу. Сделайте это упражнение с другой ногой. Такие движения хорошо массируют кишечник и способствуют отхождению газов.
Можно ли тужиться при испражнении после кесарева сечения
Автор этих срок перенёс 2 плановые операции кесарево сечение с разницей в 6 лет. Могу сказать, что в российских перинатальных центрах и родильных домах существует практика (с годами она не изменилась) при которой прооперированную женщину после 6 -10 часов с момента операции начинают поднимать, рекомендуют ходить по мере возможности. Когда действие наркоза заканчивается, а болевые ощущения усиливаются встать и идти очень трудно. Но это на самом деле помогает предотвратить дальнейшие застои в кишечнике. Хотя в первые дни после операции кроме жидкости: вода, бульон, употреблять в пищу ничего не дают, а кроме того за сутки до операции (если она плановая) роженица тоже не ест, может показаться что вас настигла проблема запора. Но это не так. На 3–4 день кишечник активизирует свою работу за счёт корректировки рациона и физической активности (походы по палате и коридорам). В это время примерно и свершается первый акт дефекации после операции. Послеоперационных женщин кормят согласно диете в течение 5–7 дней. В пищу употребляется все варёное, паренное с низкой жирностью, никакой твёрдой пищи. Проблемы со стулом находятся на контроле у медицинского персонала, у нас каждый день спрашивали «удалось ли сходить в туалет». В самых затяжных случаях предлагают клизму, ну это уже по желанию пациентки. Можно ли тужиться при испражнении после операции….вопрос интересный, который влечёт за собой следующий: а получится ли? При наличии двух швов — один на матке, второй на животе маловероятно, что женщина сможет напрячь мышцы, помогающие ей тужиться.
Когда действие наркоза заканчивается, а болевые ощущения усиливаются встать и идти очень трудно. Но это на самом деле помогает предотвратить дальнейшие застои в кишечнике. Хотя в первые дни после операции кроме жидкости: вода, бульон, употреблять в пищу ничего не дают, а кроме того за сутки до операции (если она плановая) роженица тоже не ест, может показаться что вас настигла проблема запора. Но это не так. На 3–4 день кишечник активизирует свою работу за счёт корректировки рациона и физической активности (походы по палате и коридорам). В это время примерно и свершается первый акт дефекации после операции. Послеоперационных женщин кормят согласно диете в течение 5–7 дней. В пищу употребляется все варёное, паренное с низкой жирностью, никакой твёрдой пищи. Проблемы со стулом находятся на контроле у медицинского персонала, у нас каждый день спрашивали «удалось ли сходить в туалет». В самых затяжных случаях предлагают клизму, ну это уже по желанию пациентки. Можно ли тужиться при испражнении после операции….вопрос интересный, который влечёт за собой следующий: а получится ли? При наличии двух швов — один на матке, второй на животе маловероятно, что женщина сможет напрячь мышцы, помогающие ей тужиться.
Видео: как избавиться от боли при дефекации после родов
Профилактика послеродового геморроя, гигиена молодой мамы
Гигиена после родовДля профилактики развития воспаления геморроидальных узлов после родов и обострения хронического геморроя следует соблюдать некоторые правила:
- питание должно быть сбалансировано;
- уделять особое внимание интимной гигиене;
- избегать повышенной физической нагрузки;
- избегать запоров;
- повысить двигательную активность, больше гулять с малышом;
- следить за прибавкой веса в процессе вынашивания ребёнка;
- не запускать такие проблемы с кишечником, как трещины в заднем проходе.

При внимательном отношении к своему здоровью, принятию своевременных мер в случае возникновения проблем, молодую женщину не коснётся вопрос геморроя.
Особое внимание следует уделять интимной гигиене, так как после родов организм женщины очень уязвим для различных инфекций. В матке после выхода плаценты остаётся повреждённая поверхность, шейка после естественных родов несколько дней остаётся открытой. Микробам путь открыт. После родов наблюдается снижение общего иммунитета, что усугубляет положение. При разрыве мягких тканей накладываются швы, которые являются фактором риска. Если женщине была проведена операция кесарево сечение, то уязвимых для микроорганизмов мест становится больше, так как эта операция является сложным хирургическим вмешательством. В результате операции у роженицы два шва — внутренний и внешний. Это увеличивает риск попадания инфекции.
В первые две недели после рождения ребёнка простые гигиенические процедуры необходимо делать после каждого похода в туалет. Так как свежие микротрещины в родовых путях, места наложения швов являются факторами риска, через них могут проникнуть инфекции. Для того чтобы предотвратить инфицирование влагалища через прямую кишку подмываться нужно по направлению к анальному отверстию, а не наоборот. Если у вас есть геморроидальные узлы исключите пользование туалетной бумагой, безопаснее будет подмыться тёплой водой. После этого используйте препараты местного назначения, которые прописал доктор.
Используйте привычные для вас средства гигиены, на которые нет аллергии. Прокладки необходимо выбрать с высокой степенью впитываемости, так как выделения в первые дни после родов будут очень обильные.Тампоны сразу после родов использовать не рекомендуют. Нижнее белье лучше применять их натуральных тканей, удобное, не давящее.
Женщины, которые перенесли операцию кесарева сечения, восстанавливаются медленнее, из-за шва на матке. Для её сокращения необходимы более длительные сроки. Уделяется особое внимание уходу за наружным швом, в роддоме его обрабатывают антисептическим раствором в первые 5–7 дней, затем швы снимают. После выписки домой, уход за швом заключается в промывании его тёплой водой с мылом без надавливаний.
После выписки домой, уход за швом заключается в промывании его тёплой водой с мылом без надавливаний.
Чего делать нельзя
- Принимать ванну после родов раньше чем через 10 дней, парится в бане, купаться в водоёмах под открытым небом, общественных бассейнах;
- переохлаждаться;
- использовать тампоны;
- применять синтетическое белье;
- носить тяжести;
- использовать высокощелочное мыло.
Подводя итоги, следует отметить, что проблема с дефекацией может настичь любую женщину после родов. Не смотря на разнообразие народных средств, важно во время обратиться к проктологу и урегулировать заболевание на начальной стадии. Современная медицины предлагает разнообразие способов диагностики и лечения. Будьте внимательны к себе и своему здоровью.
- Автор: Евгения Чеботенко
- Распечатать
Кровь в стуле — Колопроктология — Дневной (хирургический) стационар — Отделения
Кровь в стуле
Появление в стуле крови – один из самых серьезных и тревожных признаков заболеваний кишечника. Кровь в кале – сигнал нарушения целостности слизистой и сосудов кишечника. Ориентировочно при расспросе больного и по характеру жалоб можно предположить то или иное заболевание.
Алая кровь, не смешанная с калом.
Характерна для внутреннего геморроя, трещины заднего прохода.
Алая кровь на туалетной бумаге.
Характерна для внутреннего геморроя, трещины заднего прохода, рака прямой кишки.
Кровь и слизь на белье.
Характерны для поздних стадий геморроя, выпадения прямой кишки.
Кровь на белье без слизи.
Характерна для рака прямой кишки.
Кровь и слизь, смешанные с калом.
Характерна для язвенного колита, проктита, полипов и опухолей прямой кишки.
Массивное кровотечение.
Может быть при дивертикулезе толстой кишки, ишемическом колите.
Кал черного цвета (мелена).
Характерна для кровотечений из расширенных вен пищевода при циррозе печени, язве и раке желудка.
В большинстве случаев причины крови в стуле относительно доброкачественные – при геморрое, трещинах заднего прохода. Но это может быть проявлением и весьма серьезных болезней – полипов, опухолей кишечника. В этой связи совершенно обязательно уже при первом появлении крови в стуле обратится к врачу, лучше к специалисту-проктологу и пройти необходимое обследование, в настоящее время, прежде всего, колоноскопию. Это залог своевременного лечения и благополучного исхода.
В Поликлинике имеется возможность выполнения гастро- и колоноскопии в условиях медикаментозного сна (под наркозом). Исследование без боли и дискомфорта позволяет врачу с большей точностью и эффективностью выполнить диагностику.
Кровь из заднего прохода – причины появления, диагностика и лечение кровотечения из анального отверстия
Кровь из заднего прохода — признак заболеваний прямой или толстой кишки, свидетельствующий о наличии источника выделения крови в данных отделах кишечника. В постановке диагноза важную роль играет цвет и характер кровотечения.
В случае появления такого симптома, как кровь из прямой кишки, как мужчине, так и женщине нужно срочно обратиться к колопроктологу. Колопроктолог, проктолог проведёт осмотр и поставит предварительный диагноз. Если понадобится более подробная диагностика, например, аноскопия или ректороманоскопия, то Вы можете провести её в тот же день. Для женщин в Клинике проктологии ведут приём женщины-проктологи.
Цены на прием проктолога
Первичный приём проктолога (оценка жалоб пациента, сбор анамнеза, наружный осмотр заднего прохода, пальцевое исследование прямой кишки, аноскопия по показаниям)
Первичный прием – обращение к врачу конкретной специальности в первый раз.
Причины кровотечений из заднего прохода
Если вы заметили кровь на туалетной бумаге после дефекации, даже в случае если процесс опорожнения кишечника проходит без боли, обязательно нужно обратиться к врачу проктологу за консультацией, чтобы установить причину кровотечения, своевременно начать лечение и избежать возможных осложнений.
Почему появляется кровь из заднего прохода после стула, как у мужчин, так и у женщин:
- Достаточно распространенный фактор — геморрой (расширение вен прямой кишки). Появляется алая кровь из заднего прохода при дефекации.
- Анальная трещина – вторая по частоте причина ректальных (прямокишечных) кровотечений. Заболевание характеризуется чувством жжения при испражнении, иногда сопровождается острой болью (больные описывают её как режущую, а потом сжимающую). Кровянистые выделения проявляются как небольшими, так и обильными порциями.
- Воспалительные заболевания толстой кишки.
- Наличие доброкачественных образований (полипов). Характерный симптом — выделение крови из прямой кишки после дефекации. Кровь более темная, достаточно часто со слизью.
- Наличие злокачественной опухоли прямой кишки. Может выделяться кровь различного цвета. Достаточно часто выделяемая кровь никак не отличается от крови, которая выделяется, например, из геморроидальной ткани. И если наличие геморроидальной болезни ухудшает только качество жизни (геморроидальная ткань никогда не перерождается в злокачественную опухоль), то наличие доброкачественного образования или злокачественной опухоли может нести вред здоровью и опасность для жизни, именно поэтому не стоит самостоятельно пытаться установить источник.

Установить истинную причину кровотечений из заднего прохода и подобрать соответствующее лечение сможет только врач-колопроктолог. Своевременная диагностика позволяет проводить эффективное консервативное и малоинвазивное лечение.
Цвет выделений и заболевание
- ярко-красная, алая кровь из заднего прохода на туалетной бумаге или нижнем белье, капли в конце акта дефекации (испражнении) — геморрой или анальная трещина;
- красный цвет крови при анальном кровотечении — раковая опухоль, полип кишки;
- сгустки крови тёмного цвета — опухоли дистальных отделов толстой кишки, дивертикулёз;
- вишневый цвет крови из анального отверстия — патологии ободочной кишки;
- черный, дёгтеобразный стул — заболевания желудка, 12-перстной кишки и тонкого кишечника.
ВАЖНО! Кровотечение является грозным симптомом, после появления которого нельзя откладывать визит к врачу. К сожалению, кровь из ануса может причиной такого заболевания как опухоль прямой или толстой кишки. И в худшем случае эта опухоль может оказаться злокачественной. Кровь может возникать также как следствие травмы полипа — доброкачественной опухоли. Существующий долгое время полипоз может стать признаком рака кишечника.
Характер кровотечения и заболевание
- Регулярные обильные кровяные, не связанные с опорожнением кишечника — дивертикулёз, полипоз, болезнь Крона, язвенный колит, рак прямой или ободочной кишки;
- Кровь, смешанная с калом — рак прямой и ободочной кишки;
- Кровотечение при диарее — дисбактериоз, синдром раздраженной кишки;
- Выделение крови со слизью или гноем — внутренний геморрой, выпадение прямой кишки или полипа;
- Сильные кровотечения со слизью — проктит, колит, рак прямой кишки.
Диагностика и лечение
Сталкиваясь с интимной проблемой, особенно такой, как кровотечение из
заднего прохода при испражнении, можно растеряться, особенно, не зная о способах диагностики и лечения подобных недугов или не понимая, к какому врачу обратиться.
Проктолог или колопроктолог – это врач, который занимается диагностикой и лечением заболеваний толстой, прямой кишки и заднего прохода, а также проблемами крестца, копчика и промежности. Откладывать визит к этому специалисту, в случае если наблюдается кровь из заднего прохода после стула, не стоит.
Врач-проктолог выслушает жалобы и историю их появления, а для установления причины появления крови из прямой кишки, может провести следующие процедуры:
Пальцевое исследование прямой кишки: первичный метод исследования, который дает возможность оценить состояние анального отверстия, выявить возможные патологии в виде новообразований, анальных трещин, нехарактерных выделений, кровотечений.
После пальцевого исследования врач-колопроктолог при необходимости назначает дальнейшие способы диагностики посредством специального оборудования:
- Аноскопия. Это осмотр последних 3-7 см прямой кишки, именно в этой области располагается почти половина источников при видимом кровотечении. Есть несколько типов аноскопов (прямые, конические, с вырезом и без, прозрачные и не прозрачные), каждый из них применяется строго по показаниям, но любой из этих типов позволяет выполнить полноценный осмотр анального канала и нижнеампулярного отдела прямой кишки. Аноскопия применяется при выполнении малоинвазивных методик лечения геморроя (лигирование, склеротерапия), а также выполнения ряда хирургических вмешательств (биполярная коагуляция). Для выполнения диагностической аноскопии подготовка, как правило, не требуется, для аноскопии с лечебными целями требуется подготовка.
- Ректороманоскопия или ректоскопия (РРС или RRS) — диагностическая манипуляция с помощью специального прибора с камерой. Она дает возможность на первичном приеме быстро и без боли визуально оценить состояние слизистой оболочки прямой кишки, выявить наличие образований слизистой и сдавление кишки. При ректоскопии осматривается до 20 см кишки (вся прямая и место её перехода в сигмовидную).
 Для ректоскопии необходима подготовка.
Для ректоскопии необходима подготовка. - Колоноскопия — это наиболее информативная, в сравнении с другими, методика исследования толстого кишечника. Проводится при помощи гибкого фиброколоноскопа, оборудованного камерой с высоким разрешением, которая покажет даже мельчайшие источники кровотечения. Процедура также назначается с целью эндоскопического удаления образований толстой кишки. Колоноскопию выполняет врач-эндоскопист.
Подходящий способ лечения заболевания определяет и назначает врач. Не стоит заниматься самостоятельным лечением и пренебрегать обращением к колопроктологу.
Как подготовиться к осмотру?
Собственные исследования специалистов отделения проктологии клиники Альтермед позволили сделать посещение проктолога максимально легким и комфортным. Больше нет необходимости голодать накануне и планировать процедуру на утренние часы. В проктологических отделениях Альтермеда найден способ, позволяющий успешно справиться со всеми этими сложностями. Это подготовка кишечника Микролаксом.
Применение микроклизмы Микролакс делает ненужным голодание, не требует специального оборудования и помещения, экономит много времени. Слабительный эффект наступает через 5-15 мин после введения препарата. Качество очистки кишечника таково, что лечение можно начать тотчас после ректоскопии и аноскопии. При необходимости применения при беременности и в период лактации Микролакс не требует специальных мер предосторожности.
В Клинике проктологии осуществляется диагностика с помощью самого современного оборудования. К Вашим услугам лучшие врачи Санкт-Петербурга — как мужчины, так и женщины — и деликатный подход.
Другие статьи автора
Врачи
Все врачиГеморрой при беременности — симптомы, диагностика, лечение геморроя в ТС Клинике в Краснодаре
Когда нужно пройти обследование?
- зуд, жжение
- боль в области заднего проходя, в прямой кишке.
 Может быть при акте дефекации или после нее
Может быть при акте дефекации или после нее - неприятные ощущения в области прямой кишки
- кровь: в стуле или на туалетной бумаге
- ощущение неполного опорожнения кишечника или инородного тела в заднем проходе
Беременость — прекрасное , но непростое время в жизни женщины. В связи с развитием плода и плаценты в материнском организме наблюдаются значительные изменения функции всех важнейших органов и систем, которые направлены на создание оптимальных условий для роста и развития ребенка.
Беременность с самого первого дня сопровождается эндокринными изменениями матери, влияющими на все сферы ее жизнедеятельности.
Поэтому «пуском» к развитию геморроя является не день родов, а первый день беременности!
Сердце функционирует при беременности с повышенной нагрузкой вследствие расширения периферических сосудов, увеличения объема циркулирующей крови, развития маточно-плацентарного круга кровообращения, прогрессирующего нарастания массы тела беременной и др. Сдавление подвздошных вен (за счет увеличенной матки) способствует венозному застою в малом тазу и ногах и повышает риск венозного тромбоза. Также при беременности наблюдается существенное (до 150-200%) повышение содержания плазменных факторов свертывания крови.
ГЕМОРРОЙ (греч. haimorrhois кровотечение; устаревшее почечуй) —
расширение кавернозных вен (телец) дистального( конечного) отдела прямой кишки и заднего прохода.
Сначала венулы увеличиваются в объеме, стенки их утолщаются, затем постепенно формируется геморроидальный узел.
У женщин чаще выявляется наружный геморрой, который она может обнаружить самостоятельно в виде «припухлостей» в области ануса. Они наиболее заметны и выражены после опорожнения и к вечеру. Если при этом беременная не испытывает боли и нет выделений крови из прямой кишки, то повода для беспокойства нет.
Далее геморрой может увеличиваться в размерах, и в просвете сосудов за счет застоя образуются тромбы, из-за которых узлы становятся более плотными и болезненными. И в один не прекрасный день наступает ОН- острый геморрой или тромбоз геморроидальных узлов. Отек выражен, узлы плотные, боль сильная, спасите-помогите!
Можно ли помочь беременной женщине в состоянии обострения?
Конечно, можно! Главное — как можно раньше попасть на прием к врачу. Чем дольше вы терпите боль, тем больше страдаете не только вы, но и ваш малыш! В сети куча рекомендаций по поводу лечения геморроя беременных, но:
- не все они полезны (а некоторые и откровенно вредны!),
- диагноз ставит только врач и только на очном приеме!
Если ваш малыш уже родился: грудное вскармливание не является противопоказанием для лечения геморроя!
Не откладывайте визит к врачу при наличии узлов, болей и выделений крови!
причины возникновения, что делать и к какому врачу обращаться
Появление в каловых массах видимых примесей крови всегда вызывает огромную тревогу, поскольку в обществе почему-то принято считать, что это главный признак рака толстой кишки. Кровь в кале действительно является тревожным сигналом, который нельзя игнорировать, однако наблюдаться этот симптом может не только при онкологии кишечника, но и при ряде других заболеваний.
Причины крови в кале
Кал с кровью, видимой невооружённым глазом, чаще всего наблюдается при геморрое, анальной трещине, колоректальном раке и колите. Примечательно, что характер ректальных кровотечений при каждой из перечисленных болезней имеет определённые отличия.
Примечательно, что характер ректальных кровотечений при каждой из перечисленных болезней имеет определённые отличия.
Геморрой
Воспалительное заболевание геморроидальных вен прямой кишки, сопровождающееся расширением и тромбированием геморроидальных узлов.
Кровянистые выделения обычно скудные, ярко-алого или ярко-красного цвета. В редких случаях наблюдается кровь тёмного цвета или кровянистые сгустки. Отличительная особенность: кровь не смешана с калом.
Другие симптомы геморроя: боль, зуд, чувство распирания в прямой кишке, выпадение геморроидальных узлов наружу.
Анальная трещина
Разрыв слизистой оболочки заднепроходного (анального) канала, чаще всего травматического происхождения.
Картина кровотечений напоминает симптомы геморроя: алая или красная кровь, с калом не смешана. Количество крови обычно невелико, хотя при больших трещинах кровопотери могут быть значительными.
Другие симптомы анальной трещины: боль во время дефекации, быстро утихающая после испражнения; изредка, если разрыв воспалён — чувство распирания.
Колоректальный рак
Злокачественная опухоль одного или нескольких отделов толстой кишки.
Кровь может быть красного или выраженного чёрного цвета. Отличительная особенность: кровь выделяется в начале акта дефекации, а не в конце, как при геморрое или анальной трещине. В некоторых случаях кровянистый окрас могут приобретать все выделяемые каловые массы целиком.
Другие симптомы колоректального рака: присутствие в кале большого количества слизи или гноя, специфический запах каловых масс, болезненность в области живота, нарушения стула, чувство неполного опорожнения кишечника, метеоризм, постоянная слабость и усталость, резкая потеря веса.
Язвенный колит
Воспаление слизистой оболочки толстого кишечника с образованием изъязвлений (ран).
Кровь всегда смешана с калом, но чаще в форме малозаметных вкраплений или кровянистой слизи. На поздних стадиях заболевания возможно выделение крови или кровавой слизи даже вне акта дефекации.
Другие симптомы язвенного колита: стул частый и жидкий, со зловонным запахом, иногда — с примесью гноя; позывы к дефекации частые; схваткообразная боль в животе, чаще с левой стороны; постоянный метеоризм; общая слабость и сильное исхудание.
Другие причины
Наличие крови в кале может наблюдаться и при некоторых других заболеваниях:
- язва желудка и 12-перстной кишки;
- болезнь Крона;
- полипы кишечника;
- сифилитические язвы прямой кишки;
- гонорейный проктит и др.
В отдельную группу причин кровянистых примесей в кале следует отнести различные кишечные инфекционные заболевания вирусной, бактериальной или протозойной (паразитической) природы: дизентерия, сальмонеллез, ботулизм, энтеровирус, ротавирус, цитомегаловирус, амебиаз и прочее. У каждой кишечной инфекции своя специфическая клиническая картина, но в общих чертах ход развития большинства кишечных инфекций напоминает язвенный колит.
Что делать, если в кале наблюдается кровь
Правильное решение в такой ситуации может быть только одно — незамедлительно посетить проктолога, который проведёт осмотр, назначит необходимые лабораторные или инструментальные исследования, после чего поставит точный диагноз и пропишет соответствующее лечение. Как показывает статистика, около 60-70% ректальных кровотечений вызваны геморроем, который успешно лечиться современной медициной, а потому не следует сразу подозревать рак и оттягивать визит к врачу из-за опасений «услышать плохой диагноз».
Внимание: любые попытки установить причину стула с кровью самостоятельно (так сказать, «по симптомам»), с последующим самолечением, приведут лишь к усугублению заболевания и ухудшению общего клинического прогноза, а потому медицинский центр «Формула здоровья» настоятельно не рекомендует откладывать посещение врача, если в кале после испражнений стала наблюдаться кровь, даже в самых незначительных количествах.
Лечение железодефицитной анемии у женщин после родов
Анемия является состоянием, когда содержание гемоглобина в крови меньше нормы (низкий гемоглобин), что отражается в анализах крови. Гемоглобин это молекула в составе красных кровяных клеток, и для переноса кислорода ему требуется железо. Недостаточное потребление/поглощение железа и потеря железа (например, в результате кровотечения) могут привести к железодефицитной анемии. Симптомы анемии включают усталость/утомляемость, одышку и головокружение. Женщины могут потерять много крови во время родов, и у многих беременных женщин уже есть анемия, которая может прогрессировать в результате кровотечения. Тяжелая анемия может быть связана с материнской смертностью. Послеродовая железодефицитная анемия чаще встречается в странах с низким уровнем дохода.
Лечение железодефицитной анемии включает в себя таблетки, содержащие железо, или раствор,который вводят в вену (внутривенно). Другим вариантом лечения является восстановление красных кровяных клеток с помощью переливания крови от донора или стимулирование образования красных кровяных клеток с помощью эритропоэтина. Важно исследовать, какой метод является лучшим в уменьшении симптомов анемии, и являются ли эти варианты лечения безопасными.
Мы включили 22 рандомизированных контролируемых исследования с участием 2858 женщин и провели 13 сравнений, многие из которых были основаны только на небольшом числе исследований, включавших малое число женщин. В целом, качество доказательств было низким. Большинство клинических испытаний были проведены в странах с высоким уровнем дохода.
В 10 исследованиях, включающих 1553 женщины, сравнивали внутривенное железо с пероральным железом. Только в одном исследовании был показан временный положительный эффект в отношении усталости/утомляемости при внутривенном введении железа. О других симптомах анемии не сообщали. Одна женщина умерла от осложнений со стороны сердца в группе внутривенного введения железа. Только в двух исследованиях сообщали о материнских смертях. Аллергические реакции встречались у трех женщин, и осложнения со стороны сердца были у двух женщин в группе внутривенного введения препарата железа. Желудочно-кишечные симптомы были частыми в группе перорального приема препаратов железа (приема внутрь) и привели к отказу от лечения у некоторых участников.
Только в двух исследованиях сообщали о материнских смертях. Аллергические реакции встречались у трех женщин, и осложнения со стороны сердца были у двух женщин в группе внутривенного введения препарата железа. Желудочно-кишечные симптомы были частыми в группе перорального приема препаратов железа (приема внутрь) и привели к отказу от лечения у некоторых участников.
в одном исследовании сравнивали переливание красных клеток крови с отсутствием переливания. Некоторые (но не все) показатели усталости/утомляемости временно улучшились в группе женщин с переливанием крови. О материнской смертности не сообщали.
При сравнении перорального железа с плацебо (три исследования) о симптомах анемии не сообщали. Остается неизвестным, перевешивает ли польза пероральных препаратов железа известный вред (неблагоприятные эффекты) со стороны желудочно-кишечного тракта.
В других исследованиях, в которых сравнивали другие варианты лечения, не изучали усталость/утомляемость.
В очень малом числе исследований сообщили об уменьшении симптомов анемии, хотя это, возможно, является самой важной целью лечения.
Существующие доказательства не позволяют нам в полной мере оценить эффективность лечения железодефицитной анемии после родов, и необходимы дальнейшие исследования.
Кровь в кале у собаки: причины и лечение
Внезапная кровавая диарея (иногда вместе с рвотой) часто является первым признаком геморрагического гастроэнтерита (ГГЭ) у собак, который вызывает желудочно-кишечные кровотечения. Болезнь, помимо кровавой диареи, также может сопровождаться рвотой и другими симптомами. Развивается болезнь очень быстро.
Если вы заметили кровь в кале собаки, важно сразу обратиться в ветеринарную клинику. В Москве, в районе ВДНХ круглосуточно работает ветеринарный центр Созвездие. Несмотря на то, что кал в крови может быть признаком многих заболеваний, данный симптом очень тревожный и требует активного лечения. Если кровавую диарею не лечить, болезнь может привести к смерти собаки. Однако, при вовремя оказанном лечении, большинство собак восстанавливаются через несколько дней.
Однако, при вовремя оказанном лечении, большинство собак восстанавливаются через несколько дней.
Признаки и симптомы ГГЭ
Наиболее заметным признаком, наблюдаемым при геморрагическом гастроэнтерите у собак, является внезапное начало кровавой диареи у ранее здоровой собаки. Цвет у кала часто ярко-красный, и многие владельцы сравнивают его с малиновым вареньем. Запах у кала часто зловонный, существенно отличается от запаха кала в норме.
Другие распространенные симптомы ГГЭ включают рвоту, потерю аппетита и вялость. Обезвоживание обычно не наблюдается у собак, но без лечения может быстро развиваться шок. У некоторых собак может подниматься температура, хотя это не очень распространено.
Поскольку у собак может быть много причин, вызывающих рвоту и диарею, всегда рекомендуется незамедлительно обращаться в ветеринарную клинику, чтобы исключить сложные случаи и при необходимости вовремя начать лечение. Только в клинике возможно точно установить диагноз.
Причины ГГЭ
Точная причина, вызывающая геморрагический гастроэнтерит у собак неизвестна, хотя существует ряд теорий. К ним относятся неблагоприятная реакция на изменение рациона, бактериальные или вирусные инфекции, реакция на кишечных паразитов. Кроме того, считается, что стресс или гиперчувствительность могут играть определенную роль в развитии ГГЭ.
Собаки, у которых ранее диагностировали ГГЭ, могут быть склонны к рецидивам заболевания. При этом многие собаки никогда не страдают от ГГЭ.
Собаки с высоким риском
ГГЭ встречается среди любых пород собак и в любом возрасте. Не зависит от пола. Первый случай ГГЭ может произойти у собаки в возрасте от 2 до 5 лет.
Выше риск у собак миниатюрных пород. В частности, у
- Йоркширских терьеров
- Мальтийских болонок
- Карликовых пинчеров
- Цвергшнауцеров
- Карликовых пуделей
Диагностика
ГГЭ диагностируется прежде всего путем исключения других причин кровавого поноса. Внезапное появление кровавой диареи и повышенный гематокрит у ранее здоровой собаки говорит в пользу диагноза «геморрагический гастроэнтерит».
Внезапное появление кровавой диареи и повышенный гематокрит у ранее здоровой собаки говорит в пользу диагноза «геморрагический гастроэнтерит».
Другие причины желудочно-кишечного кровотечения у собак
Лечение и восстановление
Если у вашей собаки диагностирован ГГЭ, вполне вероятно, что потребуется пребывание в стационаре для собак в течение нескольких дней. Связано это с тем, что во время лечения требуется интенсивная терапия, которую бывает невозможно оказать в домашних условиях.
В первые дни лечения ГГЭ собаки обычно отказываются от еды и питья в течение одного-четырех дней. В стационаре собаки получают внутривенное питание с добавлением калия. Также рекомендуется применение антибиотиков, также проводимое с помощью внутривенных или подкожных инъекций.
Возвращение к обычному питанию рекомендуется постепенное. Если развитие ГГЭ связано с пищей, возможно потребуется переход на новый источник белка (например, на курицу, баранину или творог), которым собака обычно не питается.
Хорошей новостью является то, что при интенсивной терапии большинство собак восстанавливаются в течение нескольких дней. У некоторых собак могут повторяться эпизоды ГГЭ. Узнайте у вашего лечащего врача, как снизить риск рецидива ГГЭ у выздоровевшей собаки.
Послеродовое ректальное кровотечение | Бэбицентр
Я заметила кровотечение из прямой кишки с тех пор, как родила ребенка. Что происходит?
Ректальное кровотечение во время беременности или после родов обычно вызвано геморроем — варикозным расширением вен в прямой кишке и вокруг нее.
Геморрой относительно часто встречается во время беременности, особенно в последнем триместре и в первые недели после родов. Если вы напрягаетесь во время дефекации или выделяете твердый стул — частый случай, если вы страдаете запором, — или натираете открытые геморроидальные узлы при протирании, эти опухшие вены могут кровоточить.
Твердый стул в результате запора также может вызвать трещины на коже заднего прохода. Они называются анальными трещинами и могут быть довольно болезненными, особенно во время и сразу после дефекации.
Они называются анальными трещинами и могут быть довольно болезненными, особенно во время и сразу после дефекации.
Хотя они, безусловно, являются наиболее вероятными причинами во время беременности и после родов, желудочно-кишечные заболевания также могут привести к ректальному кровотечению.
Что я могу сделать, чтобы предотвратить эту проблему?
Нередко ваш кишечник становится немного вялым в первые дни после родов.Поскольку и геморрой, и анальные трещины часто вызываются запорами и вызывают раздражение, регулярные занятия могут помочь.
Вот несколько советов по профилактике и облегчению запоров:
- Ешьте продукты с высоким содержанием клетчатки, такие как злаки, цельнозерновой хлеб, бобы, свежие фрукты и овощи каждый день. Если это само по себе не помогает, попробуйте утром добавить пару столовых ложек необработанных пшеничных отрубей в хлопья. (Возможно, вы захотите начать с меньшего количества отрубей и постепенно увеличивать их количество, чтобы избежать образования газов.Не забудьте запить большим стаканом воды.
- Пейте много воды. Стакан фруктового сока каждый день, особенно сока чернослива, также может быть полезным. Регулярно заниматься спортом. Прогулка, плавание и йога могут помочь облегчить запор и сделать вас более здоровыми и подтянутыми.
- Слушайте свое тело. Никогда не откладывайте поход в ванную, когда чувствуете позыв, даже если у вас нежная задница и это неудобно. Ожидание только усугубит проблему.
- Спросите своего лечащего врача о приеме безрецептурных пищевых добавок, смягчителей стула или легкого слабительного.
Что я могу сделать для облегчения ситуации?
Вот несколько советов, которые помогут вам справиться с геморроем и трещинами заднего прохода:
- Принимайте сидячую ванну несколько раз в день, погружая ягодицы в теплую воду примерно на 10–15 минут. Вы можете использовать переносную раковину, которая помещается в унитаз, или просто наполнить ванну теплой водой на несколько дюймов.
 (Не добавляйте мыло или ванны с пеной.) Большинство больниц предоставят вам переносной таз для сидячей ванны во время вашего послеродового пребывания, если вы попросите, и вы можете взять его с собой домой.В противном случае вы можете купить его в аптеке.
(Не добавляйте мыло или ванны с пеной.) Большинство больниц предоставят вам переносной таз для сидячей ванны во время вашего послеродового пребывания, если вы попросите, и вы можете взять его с собой домой.В противном случае вы можете купить его в аптеке.Расслабление анальных мышц во время замачивания поможет улучшить кровоток и заживление в этой области. Если вы научитесь расслаблять эти мышцы, это также поможет уменьшить болезненность при дефекации.
Чтобы определить эти мышцы, просто сократите те же мышцы, которые вы используете, чтобы остановить мочеиспускание или опорожнение кишечника, а затем расслабьте их, как при выполнении упражнений Кегеля. Сделайте это несколько раз, пока принимаете сидячую ванну.
- Выполняйте упражнения Кегеля, когда вы не находитесь в ванне, чтобы укрепить и тонизировать мышцы вокруг влагалища и уретры, что поможет в послеродовом восстановлении.
- При геморрое некоторые женщины находят утешение в пакете со льдом или холодных компрессах, пропитанных гамамелисом, в то время как другие предпочитают грелку. Попробуйте чередовать горячие и холодные процедуры: начните с пакета со льдом, а затем примите теплую сидячую ванну.
- Используйте мягкую белую туалетную бумагу без запаха, которая вызывает меньше раздражения, чем ее цветные или душистые. Также может помочь увлажнение ткани. Или используйте вместо этого детские салфетки или влажные салфетки, пропитанные гамамелисом.
- Попросите вашего лечащего врача порекомендовать безопасный местный анестетик или, при геморрое, лекарственные свечи.(Примечание: если у вас была эпизиотомия или разрыв, который распространяется в прямую кишку, особенно важно не класть ничего, в том числе суппозитории, в прямую кишку до тех пор, пока ваш лечащий врач не разрешит вам это делать.)
Таких много. продукты на рынке, но большинство из них следует использовать только в течение короткого курса лечения (неделя или меньше). Продолжение использования может вызвать еще большее воспаление.

- Для временного облегчения вы можете принимать парацетамол или ибупрофен, даже если вы кормите грудью.(Однако не принимайте аспирин или продукты, содержащие аспирин, если вы кормящая мама.) Не принимайте больше рекомендованного количества, и если боль не исчезнет, поговорите со своей акушеркой или врачом.
Имейте в виду, что препараты, содержащие опиоиды, такие как Percocet и Vicodin, которые могут быть прописаны после родов, могут вызвать запор, поэтому избегайте их применения в первые несколько дней после родов.
Является ли послеродовое ректальное кровотечение признаком серьезной проблемы?
Обычно нет, но может быть, поэтому обязательно сообщите об этом своему опекуну.
Кровотечение, вызванное геморроем, обычно останавливается само по себе, особенно если вы вносите изменения, чтобы предотвратить запор.
В тяжелых случаях, однако, вас могут направить к специалисту для лечения, которое может включать незначительную операцию. Аналогичным образом, если у вас не заживают анальные трещины, ваша акушерка или врач может направить вас к специалисту за помощью.
Послеродовой период: первые 6 недель после родов
Обзор темы
Что такое послеродовой период?
В течение первых недель после родов ваше тело начинает восстанавливаться и приспосабливаться к тому, чтобы не быть беременным.Это называется послеродовым (или послеродовым периодом). По мере выздоровления ваше тело претерпевает множество изменений. Эти изменения у каждой женщины разные.
Первые недели после родов — это также время, чтобы сблизиться с малышом и установить распорядок ухода за ним.
Ваш врач захочет принять вас на осмотр через 2–6 недель после родов. Это хорошее время, чтобы обсудить любые проблемы, включая противозачаточные.
Это хорошее время, чтобы обсудить любые проблемы, включая противозачаточные.
Что происходит с вашим телом в послеродовой период?
Скорее всего, вы будете чувствовать боль в течение нескольких дней и очень сильно уставать в течение нескольких недель.Чтобы снова почувствовать себя самим собой, может потребоваться от 4 до 6 недель, а, возможно, и дольше, если у вас были роды с помощью кесарева сечения (или кесарева сечения).
В течение следующих нескольких дней и недель у вас могут появиться кровотечения и послеродовые боли из-за сокращения матки.
Как можно позаботиться о себе?
В первые недели после родов очень легко устать и переутомиться. Полегче с собой.
- Постарайтесь заснуть, когда засыпает ваш ребенок.
- Попросите другого взрослого побыть с вами в течение нескольких дней после родов.
- Позвольте семье и друзьям приносить вам еду или делать работу по дому.
- Запланируйте уход за детьми, если у вас есть другие дети.
- Планируйте небольшие поездки, чтобы выбраться из дома. Изменения помогут вам меньше уставать.
- Пейте больше жидкости, если вы кормите грудью.
Ваш врач расскажет вам, как заботиться о вашем теле во время выздоровления. Ваш врач скажет вам, когда можно заниматься спортом, заниматься сексом и использовать тампоны. Он также расскажет вам, как справиться с болью и отеком, пока ваше тело заживет.
Как послеродовой период влияет на ваши эмоции?
Первые несколько недель после рождения ребенка могут быть периодом волнения и сильной усталости. Вы можете посмотреть на своего чудесного малыша и почувствовать себя счастливым. Но в то же время вы можете чувствовать себя истощенным из-за недостатка сна и новых обязанностей.
Вы можете посмотреть на своего чудесного малыша и почувствовать себя счастливым. Но в то же время вы можете чувствовать себя истощенным из-за недостатка сна и новых обязанностей.
Многие женщины впадают в «беби-блюз» в первые дни после родов. «Бэби-блюз» обычно достигает пика примерно на четвертый день, а затем проходит менее чем через 2 недели.Если у вас хандра в течение более чем нескольких дней или если у вас есть мысли о том, чтобы причинить вред себе или своему ребенку, немедленно позвоните своему врачу. У вас может быть послеродовая депрессия. Это нужно лечить. Группы поддержки и консультации могут помочь. Иногда может помочь и лекарство.
Дополнительную информацию см. В разделе Послеродовая депрессия.
Что нужно знать об уходе за новорожденными?
В течение первых нескольких недель жизни вашего ребенка вы будете проводить большую часть своего времени, кормя, пеленки и утешая его.Иногда вы можете чувствовать себя подавленным. Это нормально — задаться вопросом, знаете ли вы, что делаете, особенно если это ваш первый ребенок. Уход за новорожденным становится проще с каждым днем. Вскоре вы узнаете, что означает каждый крик, и сможете понять, что вашему ребенку нужно и чего он хочет.
Вначале младенцы часто спят днем и бодрствуют ночью. У них нет шаблона или распорядка. Они могут внезапно задыхаться, резко просыпаться или выглядеть так, как будто у них косоглазие. Это все нормально, и они могут даже вызвать улыбку.
Вы естественным образом развиваете эмоциональную связь со своим ребенком, просто проводя время вместе, находясь физически рядом и реагируя на его или ее сигналы.
Часто задаваемые вопросы
Восстановление дома
В течение нескольких дней и недель после родов (послеродовой период) ваше тело изменится, поскольку оно вернется к своему небеременному состоянию. Как и в случае с изменениями беременности, послеродовые изменения у каждой женщины индивидуальны.
Как и в случае с изменениями беременности, послеродовые изменения у каждой женщины индивидуальны.
Физические изменения после родов
Изменения в вашем теле могут включать боли в мышцах и кровотечение.
- Позвоните своему врачу, если вас беспокоят какие-либо из ваших симптомов. Для получения дополнительной информации см. Когда вызывать врача.
- Используйте тампоны вместо тампонов при кровотечении, которое может длиться до 2 недель.
- Облегчает спазмы или послеродовые боли с помощью ибупрофена (например, Адвил). Если врач выписал вам обезболивающее по рецепту, примите его в соответствии с предписаниями.
- Если у вас отек или боль вокруг входа во влагалище, попробуйте использовать лед. Вы можете прикладывать к пораженному участку лед или холодный компресс на 10-20 минут за раз. Положите тонкую ткань между льдом и кожей.
- Вымойтесь, осторожно выдавив из бутылки теплой воды, а не вытирая туалетной бумагой.
- Попробуйте сидеть в теплой воде на несколько дюймов (сидячая ванна) 3 раза в день и после дефекации.
- Облегчите болезненность геморроя и области между влагалищем и прямой кишкой с помощью ледяных компрессов или подушечек из гамамелиса.
- Облегчите запор, выпив много жидкости и употребляя продукты с высоким содержанием клетчатки. Спросите своего врача о безрецептурных смягчителях стула.
- Подождите, пока вы не выздоровеете (примерно от 4 до 6 недель), прежде чем вступать в половую связь. Ваш врач скажет вам, когда можно заниматься сексом.
- Постарайтесь не путешествовать с ребенком в течение 5 или 6 недель. Если вы отправляетесь в длительную поездку на автомобиле, часто останавливайтесь, чтобы прогуляться и размяться.
- Не промывайте влагалище жидкостями (спринцевание).
- Избегайте физических нагрузок, таких как езда на велосипеде, бег трусцой, поднятие тяжестей и аэробные упражнения, в течение 6 недель или до тех пор, пока ваш врач не разрешит вам это делать.
- Пока ваш врач не разрешит вам поднимать тяжести, не поднимайте ничего тяжелее вашего ребенка.
- У вас может быть вагинальное кровотечение. Накладки на износ. Не используйте тампоны до тех пор, пока врач не разрешит это.
- Держите подушку над разрезом, когда кашляете или делаете глубокий вдох. Это поддержит ваш живот и уменьшит боль.
- Можете принять душ как обычно. Когда закончите, промокните разрез насухо.
- Прогуляться с малышом.
- Найдите класс для молодых мам и новорожденных, в котором есть время для упражнений.
- Попробуйте йогу, медитацию, массаж или другие способы справиться со стрессом. Дополнительную информацию см. В разделе «Управление стрессом».
- Придерживайтесь диеты с высоким содержанием клетчатки и большим количеством фруктов, овощей и цельнозерновых.
- Пейте много жидкости, особенно воды и фруктовых соков.
- Попробуйте смягчитель стула, например Colace.
- Не напрягаться (сильно давить) во время дефекации.
- Делайте больше упражнений, например ходьбу, каждый день.
- Держите задний проход в чистоте, тщательно вытирая его после каждого испражнения.Осторожно протрите спереди назад. Детские салфетки или прокладки от геморроя обычно более щадящие, чем туалетная бумага. Если вы используете туалетную бумагу, используйте только мягкую неокрашенную туалетную бумагу без запаха.
- Примите теплую ванну или сидячую ванну. Теплая вода может уменьшить или успокоить геморрой. Добавьте в воду пищевую соду, чтобы уменьшить зуд.
- Используйте холодные компрессы. Вы можете прикладывать к пораженному участку лед или холодный компресс на 10-20 минут за раз. Положите тонкую ткань между льдом и кожей.
- Не сидите долго, особенно на жестких стульях.
- Пейте много жидкости и при необходимости используйте смягчители стула. Не напрягайтесь (сильно давите) во время дефекации.
- Попробуйте использовать лед. Вы можете прикладывать к пораженному участку лед или холодный компресс на 10-20 минут за раз.Положите тонкую ткань между льдом и кожей.
- Вымойтесь, осторожно выдавив из бутылки теплой воды, а не вытирая туалетной бумагой.
- Попробуйте сидеть в теплой воде на несколько дюймов (сидячая ванна) 3 раза в день и после дефекации.
- Сохраните список вопросов, которые можно будет взять с собой во время послеродового визита. У вас могут быть следующие вопросы:
- Изменения в груди, например уплотнения или болезненность.
- Когда ожидать возобновления менструального цикла.
- Какая форма контроля над рождаемостью лучше всего подходит для вас.
- Вес, который вы прибавили во время беременности.
- Варианты упражнений.
- Какие продукты и напитки лучше всего подходят для вас, особенно если вы кормите грудью.
- Проблемы, которые могут возникнуть при кормлении грудью.
- Когда можно заняться сексом. Некоторые женщины могут захотеть поговорить о смазках для влагалища.
- Любое чувство печали или беспокойства, которое у вас есть.
- Отдых каждый день. Постарайтесь вздремнуть, когда ваш ребенок спит. Будьте гибкими, чтобы вы могли есть в неурочные часы и спать, когда вам нужно.
- Попросите другого взрослого быть с вами в течение нескольких дней после родов.
- Запланируйте уход за детьми, если у вас есть другие дети.
- Планируйте небольшие поездки, чтобы выбраться из дома. Изменения помогут вам меньше уставать.
- Обратитесь за помощью по дому, приготовлению пищи и покупкам. Напомните себе, что ваша работа — заботиться о своем ребенке.
- Если вы не кормите грудью, менструальный цикл может начаться в течение месяца или двух после родов.
- Если вы кормите грудью постоянно, месячные, вероятно, не возобновятся в течение нескольких месяцев. Средний показатель среди женщин, кормящих исключительно грудью, составляет 8 месяцев. Но грудное вскармливание — ненадежный метод контроля над рождаемостью. Для получения дополнительной информации см. Грудное вскармливание как противозачаточное средство.
- Ешьте разнообразные продукты, чтобы получать все необходимые питательные вещества.Вашему организму необходимы белки, углеводы и жиры для получения энергии.
- Придерживайтесь диеты с высоким содержанием клетчатки. Включите в рацион такие продукты, как цельнозерновой хлеб и крупы, сырые овощи, сырые и сушеные фрукты и бобы.
- Пейте много жидкости, особенно воды.
- Ешьте легкие закуски в течение дня, чтобы зарядиться энергией. Не пропускайте приемы пищи и не оставайтесь без еды долгое время.
- Если вы кормите грудью, здоровое питание полезно для вашего здоровья в целом.Дополнительные сведения см. В разделе «Питание при грудном вскармливании».
- Если вы кормите грудью, избегайте алкоголя и наркотиков. Если вы бросите курить во время беременности, постарайтесь не курить. сноска 1
- Начните ежедневные упражнения через 4–6 недель, но отдыхайте, когда почувствуете усталость.
- Старайтесь регулярно заниматься спортом. Выйдите на улицу, гуляйте или поддерживайте кровообращение с помощью любимой тренировки.
- Изучите упражнения для повышения тонуса живота.
- Выполняйте упражнения Кегеля, чтобы восстановить силу мышц таза. Вы можете выполнять эти упражнения стоя или сидя.
- У вас есть мысли о причинении вреда себе, своему ребенку или другому человеку.
- Вы потеряли сознание (потеряли сознание).
- У вас боль в груди, одышка или кашель с кровью.
- У вас припадок.
- У вас сильное вагинальное кровотечение. Вы пропускаете сгустки крови и пропитываете подушечку каждый час в течение 2 или более часов.
- Кажется, что вагинальное кровотечение усиливается или все еще остается ярко-красным через 4 дня после родов, или у вас выделяются сгустки крови, размер которых превышает размер мяча для гольфа.
- У вас головокружение или дурнота, или вы чувствуете, что можете упасть в обморок.
- У вас рвота или вы не можете удерживать жидкость.
- У вас жар.
- У вас появилась боль в животе или усилилась боль.
- На вашей груди или груди есть твердые, красные или нежные участки.
- У вас срочное или частое мочеиспускание с чувством жжения.
- У вас сильная боль, болезненность или припухлость во влагалище или в области между прямой кишкой и влагалищем.
- У вас сильные боли в груди, животе, спине или ногах.
- У вас есть симптомы сгустка крови в ноге (называемые тромбозом глубоких вен), например:
- Боль в голени, задней части колена, бедре или паху.
- Покраснение и припухлость в ноге или паху.
- У вас есть признаки преэклампсии, например:
- Внезапный отек лица, рук или ног.
- Новые проблемы со зрением (например, нечеткость, размытость или видимость).
- Сильная головная боль.
- Вы испытываете чувство сильного отчаяния или сильного беспокойства.
- Кажется, что вагинальное кровотечение усиливается.
- У вас появились новые или более сильные выделения из влагалища.
- Вы чувствуете печаль, тревогу или безнадежность дольше нескольких дней.
- Вы не поправляетесь, как ожидалось.
- Американская академия педиатрии (2012). Заявление о политике: грудное вскармливание и использование грудного молока. Педиатрия , 129 (3): e827 – e841. Также доступно в Интернете: http://pediatrics.aappublications.org/content/129/3/e827.full.
- Центры по контролю и профилактике заболеваний (2011 г.).Обновление медицинских критериев приемлемости CDC в США для использования противозачаточных средств, 2010 г .: пересмотренные рекомендации по использованию методов контрацепции в послеродовом периоде. MMWR, 60 (26): 878–883. Доступно в Интернете: http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6026a3.htm?s_cid=mm6026a3_w.
- Приложить лед .Оберните лед или холодный компресс тканью и нанесите примерно на 10 минут. Если у вас роды в больнице или родильном доме, вам, возможно, дали послеродовые пакеты со льдом, чтобы они принесли их домой.
- Спросите своего врача о лекарствах, отпускаемых без рецепта . Мази и свечи для местного применения могут принести облегчение. Обсудите, как долго можно использовать продукт (большинство из них не следует использовать более одной недели). Используйте только продукт, одобренный вашим лечащим врачом. Это исключительно важно, если у вас была эпизиотомия или разрыв.
- Аккуратно, но тщательно очистите область . Используйте бутылочку для шприцев, наполненную теплой водой. Вместо того, чтобы использовать сухую туалетную бумагу, промокните это место влажной салфеткой. Также часто рекомендуются прокладки от геморроя, содержащие гамамелис.
- Полежи как можно дольше . Снимите давление со спины.
- Возьмите тайленол (ацетаминофен) или мотрин (ибупрофен) . Оба являются безопасными обезболивающими для кормящих матерей в рекомендуемых дозировках.
- Попробуйте сидячую ванну . Если у вас его еще нет, вы можете купить его в аптеке. Сидячие ванны можно делать несколько раз в день. Кроме того, вы можете просто принять ванну.
(чередуйте холодные пакеты со льдом и теплые сидячие ванны.) - Используйте гигиенические средства без запаха и красителей . Сюда входят туалетная бумага, менструальные прокладки и т. Д.
- Добавьте клетчатку в свой рацион . Ешьте много фруктов, овощей и других продуктов, содержащих клетчатку.Клетчатка способствует увеличению опорожнения кишечника.
- Избегайте и / или лечите запор.
- Выполняйте упражнения Кегеля, чтобы укрепить область промежности.
- Используйте ванную, когда вам очень хочется пойти. Не «держите его», опасаясь причинить еще больше боли. Чем дольше вы ждете, тем тяжелее будет стул, и чем больше вы продолжите, тем тяжелее будет ваш геморрой.Избегайте натуживания при дефекации.
- Геморрой
- Анальные трещины
- Проктит (воспаление прямой кишки)
- Полипы
- Рак толстой кишки или анального канала
- Язвы прямой кишки
- зуд, боль, болезненность или припухлость вокруг ануса
- боль при дефекации (фекалии, фекалии) и выделение слизи после этого
- комок, свисающий вне ануса, который может потребоваться вталкивается после дефекации
- кровотечение после дефекации — кровь обычно ярко-красная
- непросеянный хлеб
- фрукты
- овощи
- не стоять в течение длительного периода
- регулярно выполнять упражнения для улучшения кровообращения
- использовать ткань, отжатую в ледяной воде, чтобы облегчить боль — осторожно прижмите ее к сваям
- , если стопки торчат наружу, аккуратно протолкните их внутрь с помощью смазочного желе
- избегайте напряжения при дефекации, так как это может ухудшить ваши стопы
- после дефекации очистите задний проход влажной туалетной бумагой вместо сухой туалетной бумаги
- похлопайте, а не растирайте область
Уход после родов через естественные родовые пути
Большинству женщин требуется некоторое время после родов, чтобы вернуться к своей обычной деятельности. Важно сосредоточиться на своем исцелении и заботиться о своем теле после родов.
Важно сосредоточиться на своем исцелении и заботиться о своем теле после родов.
Чего следует избегать
Дайте вашему телу шанс на выздоровление. Подождите, чтобы начать определенные действия.
Уход после кесарева сечения
Если вам сделали кесарево сечение, вам нужно будет расслабиться, пока разрез заживает.
Дополнительную информацию смотрите в теме Кесарево сечение.
Как справиться с эмоциями
Родить ребенка — это здорово. Но это также может быть утомительным и стрессовым. В это время часто возникает целый ряд эмоций.
Советы, как справиться с ситуацией в послеродовой период, включают принятие помощи от других, хорошее питание и питье большого количества жидкости, отдых, когда это возможно, ограничение посещений, уделение времени себе и поиск компании других женщин, у которых есть новые дети.
Ожидайте изменений в ваших отношениях
Если у вас есть партнер, и это ваш первый ребенок, ваше внимание могло сместиться с того, чтобы быть частью пары, на то, чтобы быть родителями. Это обычное и замечательное изменение. Но на то, чтобы приспособиться, может потребоваться некоторое время. У вас и вашего партнера какое-то время может не хватить времени или энергии друг на друга. Но вы также узнаете друг друга по-новому, как родители.
Но вы также узнаете друг друга по-новому, как родители.
Обычно после родов мало интересуется сексом.В то время, когда ваше тело восстанавливается и у вашего ребенка много потребностей, вам и вашему партнеру нужно будет проявлять терпение друг к другу. Общение вместе — хороший способ справиться с изменениями в вашей сексуальности после родов.
Остерегайтесь депрессии
«Бэби-блюз» — обычное явление в первые 1-2 недели после рождения. Вы можете плакать, грустить или раздражаться без причины. Если ваши симптомы длятся более нескольких недель или если вы чувствуете сильную депрессию, обратитесь за помощью к врачу.У вас может быть послеродовая депрессия. Это можно вылечить. Группы поддержки и консультации могут помочь. Иногда может помочь и лекарство. Дополнительную информацию см. В разделе Послеродовая депрессия.
Заручитесь поддержкой других
Если вы чувствуете усталость или подавленность, поговорите со своим партнером, друзьями и семьей о своих чувствах. Вы также можете:
Общие проблемы
У некоторых женщин есть проблемы, такие как запор, геморрой и боль в груди, которые продолжаются некоторое время после родов. Многие незначительные послеродовые проблемы можно решить дома. Если у вас возникли проблемы и ваш врач дал вам конкретные инструкции, обязательно следуйте этим инструкциям.
Запор и геморрой
Домашние меры обычно — это все, что необходимо для облегчения легкого дискомфорта от геморроя или запора.
Чтобы предотвратить или облегчить симптомы запора:
Для лечения зуда или боли при геморрое:
Проблемы влагалища и промежности
Болезненность влагалища и области между ним и анусом (промежность) часто возникает после родов. Вы можете облегчить боль с помощью домашнего лечения. Чтобы уменьшить боль и вылечить:
Вы можете облегчить боль с помощью домашнего лечения. Чтобы уменьшить боль и вылечить:
Восстановление после эпизиотомии или разрыва промежности может занять несколько недель.
Проблемы с тазовой костью
Восстановление проблем с тазовой костью , таких как отделенные лобковые кости или перелом копчика (копчика), может занять несколько месяцев.Лечение включает лед, нестероидные противовоспалительные препараты (НПВП), а иногда и физиотерапию.
Проблемы с грудью
Нагрубание груди часто встречается между третьим и четвертым днями после родов, когда груди начинают наполняться молоком. Это может вызвать дискомфорт в груди и отек. Прикладывание пакетов со льдом к груди, принятие горячего душа или теплые компрессы могут уменьшить дискомфорт. Если вы не кормите грудью, используйте лед, а не тепло, чтобы уменьшить болезненность груди.Для получения дополнительной информации см. Тему «Набухание груди».
Информацию о проблемах груди, связанных с грудным вскармливанием, см. В разделе «Грудное вскармливание».
Послеродовой осмотр
Ваш врач захочет принять вас на осмотр через 2–6 недель после родов.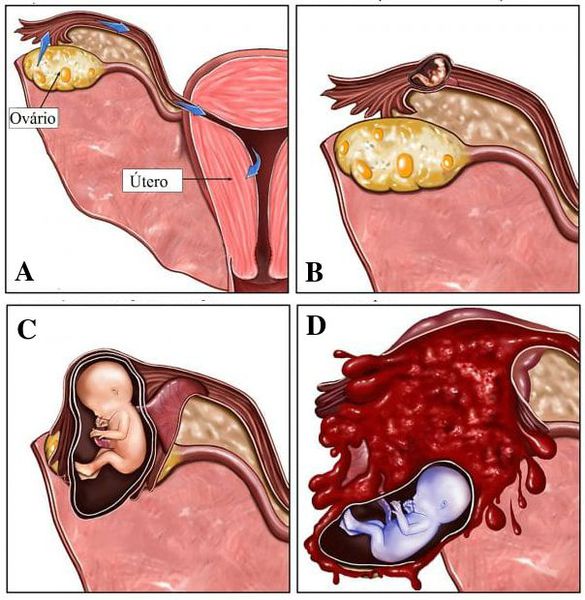 Этот визит позволяет вашему врачу или акушерке проверить, насколько вы выздоравливаете после родов, и посмотреть, как вы себя чувствуете. Вы можете пройти обследование органов малого таза, чтобы убедиться, что вы хорошо выздоравливаете. Если вам сделали кесарево сечение, врач проверит ваш разрез.
Этот визит позволяет вашему врачу или акушерке проверить, насколько вы выздоравливаете после родов, и посмотреть, как вы себя чувствуете. Вы можете пройти обследование органов малого таза, чтобы убедиться, что вы хорошо выздоравливаете. Если вам сделали кесарево сечение, врач проверит ваш разрез.
Ваш врач или акушерка поговорит с вами о противозачаточных средствах и узнает, как у вас обстоят дела с грудным вскармливанием. Он также спросит о вашем настроении и проверит вас на предмет признаков послеродовой депрессии.
Этот визит также хорошее время, чтобы поговорить со своим врачом обо всем, что вас беспокоит или интересует.
Здоровье и питание
В первые недели после родов легко устать и переутомиться. Полегче с собой. По возможности отдыхайте, принимайте помощь других, хорошо ешьте и пейте много жидкости.
Отдых
Как и беременность, период новорожденности может быть временем волнения, радости и истощения. Вы можете посмотреть на своего чудесного малыша и почувствовать себя счастливым. Вы также можете быть перегружены новыми часами сна и новыми обязанностями.Найдите время для отдыха.
Сексуальность, фертильность и противозачаточные средства
Вашему телу нужно время, чтобы восстановиться после родов. Это может занять от 4 до 6 недель, но для каждой женщины это индивидуально. Избегайте полового акта и не кладите что-либо во влагалище (включая тампоны), пока кровотечение не прекратится. Ваш врач разрешит вам, когда это будет нормально для полового акта.
Ваш менструальный цикл — и ваша способность снова забеременеть — вернутся в ритме вашего тела. Помните, что вы можете овулировать и забеременеть в течение месяца до вашего первого менструального цикла, уже через 3 недели после родов.Если вы не хотите сразу же забеременеть, используйте противозачаточные средства, даже если вы кормите грудью.
Большинство методов контроля рождаемости безопасны и эффективны после родов. Но в первые пару недель после родов лучше всего использовать метод, не содержащий эстрогена. Поговорите со своим врачом о том, какой тип лучше всего подходит для вас. Для получения дополнительной информации см. Тему «Контроль рождаемости».
Здоровое питание
Разнообразное здоровое питание важно для сохранения энергии и снижения веса, набранного во время беременности.
Дополнительную информацию о правильном питании см. В разделе «Здоровое питание».
Exercise
Exercise помогает вам чувствовать себя хорошо и помогает вашему телу вернуться к своей форме перед беременностью. Как правило, вы можете приступить к тренировкам через 4-6 недель после родов. Но посоветуйтесь с врачом, прежде чем начинать тренировку, особенно если у вас было кесарево сечение (кесарево сечение).
Newborn Basics
В течение первых нескольких недель вашего ребенка вы будете проводить большую часть своего времени, кормя, пеленки и утешая его.Иногда вы можете чувствовать себя подавленным. Это нормально — задаться вопросом, знаете ли вы, что делаете, особенно если это ваш первый ребенок. Уход за новорожденным становится проще с каждым днем. Вы можете узнать, что означает каждый крик, и понять, что вашему ребенку нужно и чего он хочет.
Кормление
Грудное вскармливание — это приобретенный навык, вы научитесь ему лучше с практикой. Иногда бывает трудно кормить грудью. Первые две недели для многих женщин самые тяжелые. Но не сдавайся. Вы можете справиться с большинством проблем.Врачи, медсестры и специалисты по грудному вскармливанию могут помочь. То же самое могут сделать друзья, семья и группы поддержки по грудному вскармливанию.
Некоторые женщины предпочитают кормить своих детей смесью. Хотя грудное молоко является идеальной пищей для младенцев, ваш ребенок может получать полноценное питание из смеси.
Для получения дополнительной информации см. Разделы «Грудное вскармливание и кормление из бутылочки».
Сон
Большинство младенцев спят в общей сложности 18 часов каждый день. Они просыпаются ненадолго, по крайней мере, каждые 2–3 часа.Всегда укладывайте ребенка спать на спине, а не на животе. Это снижает риск синдрома внезапной детской смерти (СВДС).
Дополнительную информацию о сне, пеленании и других областях ухода за новорожденными см. В теме Рост и развитие, Новорожденный.
Когда вызывать врача
Позвонить 911 в любое время, когда вы считаете, что вам может потребоваться неотложная помощь. Например, позвоните, если:
Позвоните своему врачу сейчас или немедленно обратитесь за медицинской помощью, если:
Внимательно следите за изменениями в вашем здоровье и обязательно обратитесь к врачу, если:
Список литературы
Цитаты
Консультации по другим работам
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Кэтлин Ромито, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Киртли Джонс, доктор медицинских наук, акушерство и гинекология
Геморрой после родов: лечение в домашних условиях
Геморрой — это вены, которые набухли и налились кровью (варикозное расширение вен).Многие женщины впервые испытывают их во время беременности или в послеродовой период по нескольким причинам, включая прилив гормонов, внутреннее давление и запоры.
Они могут варьироваться от раздражающих до довольно болезненных, но хорошая новость заключается в том, что по большей части геморрой не является серьезным заболеванием. Большинство из них, как правило, уходят при помощи внимательного домашнего лечения.
Иллюстрация Джессики Ола, VerywellТипы и симптомы геморроя
Эти опухшие ткани появляются в области прямой кишки и могут варьироваться от размера горошины до размера винограда.Бывают внутренний геморрой (пораженные вены внутри сфинктера), а также внешний геморрой (пораженные вены выступают за пределы анального отверстия).
Геморрой может просто вызывать зуд, но он также может быть болезненным. В некоторых случаях, особенно после дефекации, они могут вызвать ректальное кровотечение. Если у вас был геморрой до беременности, велика вероятность, что он вернется после родов.
Причины геморроя
У беременных или послеродовых мам геморрой часто является результатом нагрузки на промежность за несколько месяцев до и во время родов.Вены работают как клапаны, подталкивая кровь обратно к сердцу, и когда эти «клапаны» ослабляются, они могут набухать от крови.
Вы, наверное, можете себе представить, как стресс, вызванный вынашиванием ребенка, а затем его выталкиванием во время вагинальных родов, может вызвать выпадение вен. Кроме того, все гормоны, которые проходят через ваше тело во время беременности и родов, влияют на работу этих вен. У беременных женщин повышается выработка гормона прогестерона, который также вызывает расслабление вен.
По нескольким причинам молодые мамы также подвержены запорам после родов. Это может запустить порочный круг, состоящий в необходимости оказывать давление для опорожнения кишечника, в результате чего возникает обострение геморроя, боязнь повторной дефекации и задержка стула, который затем затвердевает, начиная процесс снова.
Домашние средства от геморроя
Вы можете лечить геморрой в домашних условиях несколькими способами:
Если вы хотите ускорить процесс, вы можете сделать еще несколько вещей в дополнение к домашним процедурам:
Когда звонить врачу
Если вы прилежно лечитесь в домашних условиях, вы должны заметить постепенное улучшение состояния вашего геморроя в течение нескольких недель после родов. Однако, если ваш геморрой очень стойкий или если вы испытываете ректальное кровотечение, вам определенно стоит поговорить со своим врачом или акушеркой. В крайних и редких случаях может потребоваться консультация специалиста и может потребоваться операция.
Как молодой маме, геморрой — последнее, с чем вы хотите иметь дело. Но немного позаботившись о себе, вы сразу почувствуете — и начнете сидеть — лучше.
Кровавый стул у трехдневного доношенного ребенка
История болезни с входными данными по специальности
Трехдневный доношенный младенец мужского пола был направлен в отделение неотложной помощи своим педиатром для оценки кровянистого стула. Младенец родился в результате самопроизвольных вагинальных родов от 26-летней матери беременной 3 para 3 на 39 неделе.Беременность осложнилась колонизацией Streptococcus группы B при адекватной антенатальной профилактике. При рождении его вес составлял 3700 г, и ему оказывали обычную помощь в родильном зале. Были введены офтальмологические эритромицин и витамин К внутримышечно. Он находился на исключительно грудном вскармливании и опорожнялся в течение 24 часов после рождения. Обрезание было выполнено без кровотечения, и он был выписан из больницы через 48 часов.
В день презентации его родители отметили ярко-красную кровь в 4 последовательных стулах.Младенец был без лихорадки, сосал каждую грудь по 10-15 минут каждые 3 часа без рвоты, и за предыдущие 24 часа он сделал около 10 влажных подгузников. Его родители вызвали его педиатра, который направил его в отделение неотложной помощи. Физикальное обследование во время презентации показало легкую тахикардию и тахипноэ: температура 98,8 ° F, частота сердечных сокращений 164 ударов в минуту, артериальное давление 90/60, частота дыхания 78 и уровень насыщения крови кислородом 99%. Его вес был 3000 г, что на 19% (700 г) меньше его веса при рождении.Он был суетливым, но утешительным. Его родничок был мягким и плоским; его слизистые оболочки были влажными, на склерах была легкая желтуха. Тоны его сердца были нормальными, без шума. Живот мягкий, не растянутый, при пальпации не кажется болезненным. Органомегалии не было. У него была легкая желтуха без петехий. Анальных трещин не наблюдалось. Общий анализ крови был без особенностей: гемоглобин 20 г / дл, гематокрит 60%, количество тромбоцитов 210 000 / л и количество лейкоцитов 12 600 / л. Отношение незрелых нейтрофилов к общему было 0.22. Общий билирубин сыворотки составлял 11,9 мг / дл, натрий 156 ммоль / л, хлорид 120 ммоль / л, калий 4,7 ммоль / л, креатинин 0,69 мг / дл, азот мочевины крови (АМК) 15,6 мг / дл и бикарбонат 16 ммоль. / L. Исследования коагуляции показали отклонения от нормы: международное нормализованное отношение (МНО) 2,7, протромбиновое время 26,6 секунды и частичное тромбопластиновое время 38,9 секунды. Были получены бактериальные культуры крови, мочи и стула. Люмбальная пункция была отложена до разрешения коагулопатии. Стул был положительным на гемокультуру, однако тест на Apt не проводился.Серия обструктивных рентгенограмм брюшной полости показала беспрепятственный газовый паттерн без газа в воротной вене (рис. 1). Врачи отделения неотложной помощи считали рентгенограмму ничем не примечательной, однако официальная рентгенологическая интерпретация на следующее утро сообщила о возможном пневматозе левой и правой толстой кишки. Он был госпитализирован в общую педиатрическую службу для дополнительного обследования и лечения.
РИСУНОК 1Рентгенограмма брюшной полости, полученная во время обращения с подозрением на пневматоз в верхнем левом и нижнем правом квадрантах (стрелки).
Д-р Амелия Брей-Ашенбреннер (педиатр, ординатор)
Гематохезия у новорожденного может быть серьезной. Как вы проводите оценку, когда из отделения для новорожденных или отделения неотложной помощи обращаются за консультацией?
Д-р Джастин Б. Джозефсен (неонатолог)
Этиология кровянистого стула у новорожденных может варьироваться от доброкачественных до крайне опасных для жизни состояний (рис. 2). Доброкачественные этиологии включают проглоченную материнскую кровь (при родах или из-за ссадин сосков матери), трещины заднего прохода и аллергию на молочный белок у младенцев старшего возраста. 1 , 2 Более тяжелые состояния включают инфекции, такие как бактериальный или вирусный сепсис, инфекционный колит, пороки развития желудочно-кишечного тракта (ЖКТ) и некротический энтероколит (НЭК). 3
РИСУНОК 2Дифференциальный диагноз гематохезии у доношенных новорожденных. 1 , 2
Оценка начинается с тщательного сбора анамнеза и физического осмотра. Если вы кормите грудью, получите в анамнезе частоту и продолжительность кормления грудью, а также любые доказательства трещин или кровотечения ареолы.Анамнез стула в отделении новорожденных может указывать на последствия аномалий желудочно-кишечного тракта, таких как болезнь Гиршпрунга, которые могут быть опасными для жизни, если выявление и лечение откладываются. Обследование должно быть сосредоточено на жизненно важных показателях, общем внешнем виде младенца, сердечно-сосудистом обследовании для оценки врожденных пороков сердца, обследовании брюшной полости и мочеполовой системы с целью выявления любых анальных аномалий.
Лаборатории и визуализация должны быть нацелены на оценку общего и смертоносного.Гваяковая проба кала подтвердит наличие крови. У новорожденных младенцев может быть проведен тест Apt, чтобы определить, является ли кровь (в стуле или рвоте) материнской или младенческой. В этом тесте гидроксид натрия использует различную аффинность связывания кислорода между гемоглобином взрослого и плода. Полный анализ крови с дифференциалом, полная метаболическая панель и посевы крови, мочи и, возможно, спинномозговой жидкости могут оценить функцию органа и инфекционную этиологию. Следует рассмотреть возможность исследования коагуляции, но результаты могут быть низкими.Рентгенограмма брюшной полости с обструкцией должна быть получена для оценки доказательств кишечного пневматоза, наличия воздуха в воротной вене или свободного воздуха в брюшной полости, указывающих на НЭК или перфорацию кишечника. 3 При наличии обструктивного газового рисунка необходимо провести дополнительное обследование, такое как серия исследований верхнего или нижнего желудочно-кишечного тракта, для определения этиологии обструкции.
Этот пациент не был токсичен, однако обследование, проведенное лечащим врачом наутро после первого обращения, выявило затонувший родничок, продолжающуюся умеренную тахикардию и тахипноэ, а также заполнение капилляров в течение 3 секунд, несмотря на болюс жидкости в отделении неотложной помощи.Химический состав сыворотки и тесты на коагуляцию были в высшей степени ненормальными, а визуализация брюшной полости показала пневматоз, указывающий на НЭК. Ему сделали обнуление per os внутривенной (IV) жидкостью, назначили антибиотики и обратились за консультацией в педиатрическую хирургию. Газы артериальной крови в это время показали смешанный легкий респираторный алкалоз с метаболическим ацидозом (pH 7,46, PaCO 2 27, PaO 2 55, избыток оснований -4,1).
Dr Bray-Aschenbrenner
NEC обычно не диагностируется у доношенных детей.Чем ваш подход к NEC отличается от недоношенных новорожденных?
Д-р Коллин Фицпатрик (детский хирург)
Доношенные новорожденные составляют <10% всех диагнозов НЭК. 4 — 6 Проявления похожи на всех гестационных сроках с кровавым стулом, непереносимостью кормления и, возможно, ненормальным исследованием брюшной полости. Возраст родов обратно связан с гестационным возрастом младенца, поэтому доношенные дети, как правило, рождаются в течение первой недели жизни, тогда как недоношенные дети могут родиться намного позже. 6 Патогенез, как полагают, связан с дисфункцией слизистой оболочки кишечника, ведущей к бактериальной транслокации, повреждению и, в конечном итоге, некрозу кишечника, приводящему к перфорации, сепсису и, возможно, смерти. У недоношенных детей этиологией считается незрелость слизистой оболочки кишечника и гипоперфузия кишечника, связанная с недоношенностью. Однако у доношенных младенцев НЭК ассоциируется с состояниями, вызывающими снижение брыжеечного кровотока, такими как сепсис, врожденные пороки сердца, обезвоживание, 7 , 8 воздействие на мать вазоактивных препаратов (таких как кокаин) или перинатальная асфиксия. 5 , 9
Лечение НЭК и показания к операции не различаются в популяциях доношенных и недоношенных. Следует проконсультироваться с педиатрической хирургией и принять участие в медицинском лечении, которое включает длительный покой кишечника (10–14 дней), прием антибиотиков и полное парентеральное питание с серийными рентгенографическими и физическими обследованиями. 5 Показания к хирургическому вмешательству включают перфорацию кишечника и свободный воздух.
Этому пациенту обратились в педиатрическую хирургию после того, как возник вопрос о пневматозе.У него было обнадеживающее обследование без доказательств наличия свободного воздуха, поэтому ему оказали медицинскую помощь. Коагулопатия вызвала подозрение на герпетический сепсис, хотя трансаминазы, количество лейкоцитов и количество тромбоцитов были в норме. Широко распространенное внутривенное введение противомикробных препаратов было начато с ампициллина, цефотаксима, метронидазола и ацикловира. Ему также дали дополнительную дозу витамина К внутривенно и 10 мл / кг свежезамороженной плазмы с нормализацией его МНО. Затем была проведена люмбальная пункция, которая не показала менингит или инфекцию вирусом простого герпеса.Пневматоз разрешился примерно через 24 часа, но первичная этиология его NEC все еще находилась на стадии исследования.
Dr Bray-Aschenbrenner
Младенцы с НЭК могут иметь электролитные нарушения, включая гипонатриемию. Однако у этого младенца был повышенный уровень натрия 156 ммоль / дл. В целом, как общий педиатр должен подойти к оценке гипернатриемии?
Д-р Л. Ричард Фельденберг, (Детская нефрология)
Первым шагом является оценка состояния пациента: гиповолемия, эуволемия или гиперволемия? Отсюда можно исследовать каждый из дифференциальных диагнозов.Гиповолемическая гипернатриемия относительно часто встречается в педиатрии из-за недостаточного потребления воды или свободной потери воды из желудочно-кишечного тракта, почек или незначительных потерь. У этих пациентов будут признаки обезвоживания, такие как потеря веса, тахикардия и, возможно, низкое кровяное давление. Гиперволемическая гипернатриемия может быть вызвана солевым отравлением энтеральной смесью с высоким содержанием растворенных веществ, приемом большого объема концентрированного физиологического раствора внутривенно или гиперальдостеронизмом. У них часто наблюдается увеличение веса или высокое кровяное давление. Эуволемию труднее всего оценить, потому что она не так очевидна, как другие 2.Эссенциальная гипернатриемия попадает в эту категорию. 9 , 10
У нашего пациента было несколько ключей к разгадке этиологии его гипернатриемии. Сначала его кормили грудью. Грудное молоко имеет более низкую нагрузку растворенными веществами на почки по сравнению с молоком других млекопитающих. Например, зрелое грудное молоко человека содержит ~ 15 мг / дл натрия, тогда как коровье молоко содержит в 3 раза больше. 11 Следовательно, он не может перегрузиться натрием одним этим. Его потеря веса на 19% с рождения свидетельствует о гиповолемии.Хотя незначительные колебания веса могут быть связаны с различиями в весах, используемых для измерения, потеря веса 700 г за 3 дня требует дополнительных исследований. Когда я осмотрел его рано утром следующего дня, у него была тахикардия, и у него было больше физических признаков гиповолемии с затопленным родничком и временем наполнения капилляров ~ 3 секунды, хотя он получал внутривенное вливание. Теперь вопрос в том, почему он гиповолемичен?
Dr Bray-Aschenbrenner
Гипернатриемия в сочетании со значительной потерей веса может указывать на обезвоживание в результате отказа грудного вскармливания.Это довольно часто встречается у новорожденных, находящихся на грудном вскармливании, у которых материнское молоко еще не готово, верно?
Dr Feldenberg
Да, но он делал 10 влажных подгузников каждый день. У младенца с обезвоживанием из-за плохого кормления будет значительно снижен диурез, и у него должно быть быстрое улучшение гипернатриемии при внутривенной регидратации. После того, как этому младенцу ввели жидкости внутривенно, его натрий продолжал расти. Тот факт, что младенец не реагировал на внутривенное вливание жидкости, свидетельствует о возможной потере воды почками, например, при несахарном диабете (DI), или внепочечной потере воды, как у детей с тяжелой диареей.Нефролог может порекомендовать дополнительные обследования.
Сыворотка АМК и креатинин могут идентифицировать внутреннее заболевание почек. Если они в норме, определение точного диуреза, а также дополнительные анализы крови и мочи могут помочь в установлении окончательного диагноза. Уровни мочевины и креатинина у нашего пациента были высокими для его возраста с отношением BUN к креатинину, равным 24, что является повышенным. Это предполагает преренальную этиологию снижения функции почек, например обезвоживание. Следующим шагом в нашей оценке было изучение электролитов и осмоляльности его мочи и сравнение их с осмоляльностью сыворотки с целью выявления признаков дисфункции почечных канальцев. 9 Осмоляльность отражает количество растворенного вещества в данной жидкости (например, крови, сыворотке и т. Д.) И может быть представлена в виде химического значения или может быть рассчитана с использованием уровней азота мочевины, глюкозы и натрия у пациента. У пациента с обезвоживанием в результате внепочечной потери воды с нормальными почками почечные канальцы реабсорбируют как можно больше воды. Следовательно, моча должна быть заметно концентрированной с высокой осмоляльностью, обычно> 600 мОсм / кг, тогда как осмоляльность сыворотки должна быть нормальной или немного повышенной.
Dr Bray-Aschenbrenner
У нашего пациента выделялось 17 мл / кг в час разбавленной мочи с удельным весом <1,005. Дополнительные исследования выявили неадекватно низкую осмоляльность мочи 243 мОсм / кг и повышенную осмоляльность сыворотки 339 мОсм / кг. Это поддерживало бы потерю свободной воды почками как источник его гипернатриемии и обезвоживания (таблица 1), вероятно, вторичных по отношению к DI.
ТАБЛИЦА 1Соответствующие лабораторные значения
Доктор Фельденберг
DI диагностируется на основании диуреза> 40 мл / кг в день, осмоляльности мочи <300 мОсм / кг и осмоляльности сыворотки> 300 мОсм / кг. 12 Пациенты с ДИ не могут реабсорбировать воду в ответ на повышение уровня натрия в сыворотке из-за потери антидиуретического гормона (АДГ). АДГ высвобождается из задней доли гипофиза и воздействует на собирательные канальцы нефрона, увеличивая поглощение свободной воды за счет связывания с рецептором вазопрессина V2 (V2R). Это стимулирует введение аквапориновых каналов на апикальной мембране канальца, что приводит к реабсорбции свободной воды. Если гормон отсутствует, свободная вода теряется в собирательных трубочках, что приводит к триаде полидипсии, полиурии и никтурии.Потеря свободной воды приводит к повышению уровня натрия в сыворотке и осмоляльности мочи с ненадлежащим образом разбавленной (низкой осмоляльностью). Это контрастирует с пациентами с полиурией без потери воды, такими как пациенты с первичной полидипсией, которые имеют нормальную осмоляльность сыворотки и достаточно низкую осмоляльность мочи, поскольку их организм выделяет лишнюю воду, которую они потребляют.
После постановки диагноза важно дифференцировать тип ДИ: центральный или нефрогенный. Общая частота DI составляет 1:25 000, а центральная форма встречается гораздо чаще, составляя около 90% всех DI. 12 Это происходит, когда производство или высвобождение АДГ нарушается. Обычно это вторично по отношению к другому повреждению мозга, например, воспалительному процессу, например, менингиту, нейрохирургии, травме головы, опухоли или инфильтративному процессу. Редко может произойти врожденный DI.
Нефрогенный DI (NDI) встречается гораздо реже, составляя ∼10% от всего DI, и вызван неспособностью собирающего канальца реагировать на циркулирующий ADH. 12 Это чаще всего врожденное заболевание, проявляющееся в раннем младенчестве с задержкой развития, рвотой и обезвоживанием. 13 , 14 Появление у младенцев на грудном вскармливании может немного задержаться из-за низкой нагрузки растворенных веществ в грудном молоке. NDI также может быть вторичным по отношению к некоторым лекарствам, таким как литий, галоперидол или амфотерицин B, а также к электролитным нарушениям, таким как гипокалиемия и гиперкальциемия. 12 Важно тщательно исследовать и исключить эти обратимые причины, особенно у пациентов с НДИ без семейного анамнеза.
Dr Bray-Aschenbrenner
Как дифференцируются диагнозы центрального и нефрогенного ДИ?
Dr Feldenberg
Тест на водную депривацию можно проводить в контролируемой среде, когда уровень натрия нормализуется и пациент хорошо гидратирован.Пациенту не разрешается принимать жидкости во время ежечасного сбора осмоляльности мочи и сыворотки, а также натрия. У пациентов с DI моча будет разбавленной, несмотря на повышение осмоляльности сыворотки и уровня натрия. Затем подкожно вводят десмопрессин (DDAVP), а затем снова измеряют осмоляльность мочи и сыворотки. Пациенты с центральным DI будут демонстрировать снижение диуреза, повышение осмоляльности мочи и падение осмоляльности сыворотки в ответ на введение DDAVP. Пациенты с NDI не изменят ни диурез, ни осмоляльность сыворотки или мочи в ответ на DDAVP.
Тест на водную депривацию не рекомендуется у младенцев из-за опасности серьезного обезвоживания и нарушения электролитного баланса. Вместо этого наш патент прошел испытание DDAVP без лишения воды, на которое он не ответил (Таблица 1). Дополнительный опрос членов семьи выявил диагноз NDI у 4-летнего сводного брата, который обратился в 6-месячном возрасте с рвотой и обезвоживанием. К этому моменту диагноз был определен.
Dr Bray-Aschenbrenner
Есть 3 способа наследования NDI.Как узнать, какая форма у нашего пациента и его сводного брата?
Д-р Амелия Кирби (педиатрическая генетика)
Существует несколько паттернов генетического наследования NDI, каждый из которых связан с различными генетическими мутациями. Х-сцепленная мутация является наиболее распространенной, составляя 90% НДИ с частотой от 4 до 8 случаев на 1 миллион живорождений мужского пола. 12 , 13 Это вызывает неправильную укладку V2R, что предотвращает связывание ADH. Также могут возникать аутосомно-рецессивные мутации, которые влияют на ген Aquaporin 2, канал аквапорина, который вставляется в апикальную мембрану в ответ на вазопрессин.Аутосомно-доминантная форма NDI связана с неспособностью перемещать ген Аквапорин 2 на апикальную поверхность и имеет более мягкий фенотип, чем Х-сцепленные и аутосомно-рецессивные формы. 13 , 14 Оглядываясь назад на генеалогическое древо, его сводный брат по материнской линии также страдает; однако его единокровная сестра по материнской линии — нет. Основываясь на этой информации, мы можем быть уверены, что мутация передается по наследству от матери, бессимптомного носителя. Генетическое тестирование — единственный способ убедиться в этом.
Dr Bray-Aschenbrenner
Какие последствия для этой семьи? Показано ли генетическое тестирование и для кого?
Д-р Кирби
Этой матери следует сообщить, что ее потомство мужского пола имеет 50% шанс быть пораженным NDI. Женщины-носители обычно протекают бессимптомно, но в экстремальных стрессовых ситуациях, таких как марафонский бег, они также могут значительно обезвоживаться. В соответствии с возрастом его сводную сестру также следует сообщить, что она может быть носителем NDI; однако тестирование обычно не предлагается, пока она не станет достаточно взрослой, чтобы дать информированное согласие.
Генетическое тестирование начинается с секвенирования X-сцепленной мутации в V2R, поскольку это наиболее распространенный дефект. 13 , 14 Единокровному брату пациента был поставлен диагноз NDI за 3 года до обращения к нему; однако ни он, ни его мать не прошли генетическое тестирование из-за отказа его страховой компании в покрытии. Генетическое тестирование не изменит способ лечения пациента, но может дать семьям больше информации о рисках для будущих детей и может привести к более быстрому распознаванию болезни у братьев и сестер.В настоящее время ни один член семьи не тестировался.
Dr Bray-Aschenbrenner
На основании его отсутствия ответа на вызов DDAVP мы можем сделать вывод, что у нашего пациента нефрогенный DI, вероятно, связанный с Х-хромосомой, учитывая семейный анамнез. Как ты к этому относишься?
Dr Feldenberg
Лечение центрального DI несложно, потому что это дефицит ADH. Экзогенный DDAVP обычно является стратегией выбора. Дозы титруются, чтобы снизить полиурию и связанную с ней никтурию до приемлемого уровня.Для NDI эта стратегия не работает, поскольку почечные канальцы не могут реагировать на DDAVP. Вместо этого лечение состоит из тиазидных диуретиков и нестероидных противовоспалительных препаратов, обычно индометацина. Также рекомендуется диета с низким содержанием натрия, чтобы снизить нагрузку растворенными веществами на почки. В разработке находятся новые препараты, которые действуют как белковые шапероны, помогая исправить неправильную укладку V2R, что позволяет им адекватно реагировать на вазопрессин и задействовать каналы аквапорина. Однако эти препараты еще не доступны для клинического применения. 13 , 14
Dr Bray-Aschenbrenner
Контроль потери воды с помощью диуретика кажется нелогичным. Как это работает?
Dr Feldenberg
Тиазиды блокируют реабсорбцию натрия в дистальных извитых канальцах, поэтому теряется вода, что приводит к относительной гиповолемии (рис. 3). Нефрон реагирует на это увеличением реабсорбции натрия и, следовательно, реабсорбции воды в проксимальных извитых канальцах, что приводит к чистому положительному поглощению. 15 Снижение диуреза до нормального уровня маловероятно, но может снизить его настолько, чтобы ребенок мог справляться с потреблением жидкости.
РИСУНОК 3Тиазидные диуретики в лечении нефрогенного ДИ. Повышенная доставка воды и натрия к проксимальным канальцам после введения тиазидов приводит к чистому увеличению общего водопоглощения. 15
Считается, что в качестве терапии второй линии индометацин увеличивает количество каналов аквапорина 2 в собирательных канальцах независимо от вазопрессина. 14 В настоящее время наш пациент получает только тиазидный диуретик, однако в будущем ему может потребоваться дополнительная терапия, чтобы контролировать потерю воды.
ASGE | Основные сведения о малом ректальном кровотечении
Каковы возможные причины небольшого ректального кровотечения?
Основные сведения о малом ректальном кровотечении
Незначительное ректальное кровотечение — это выход нескольких капель ярко-красной (свежей) крови из прямой кишки, которые могут появиться на стуле, на туалетной бумаге или в унитазе.В этой брошюре рассматриваются незначительные периодические кровотечения из прямой кишки. Постоянное отхождение значительно большего количества крови из прямой кишки или стула, который выглядит черным, смолистым или темно-бордовым цветом, может быть вызвано другими заболеваниями, которые здесь не обсуждаются. Немедленно позвоните своему врачу, если возникнут эти более серьезные состояния. Поскольку существует несколько возможных причин небольшого ректального кровотечения, полное обследование и ранняя диагностика вашим врачом очень важны. Ректальное кровотечение, незначительное оно или нет, может быть симптомом рака толстой кишки, типа рака, который можно вылечить при раннем обнаружении.
Что такое геморрой?
Геморрой (также называемый геморроем) — это опухшие кровеносные сосуды в анусе и прямой кишке, которые наполняются кровью из-за повышенного давления, аналогично тому, что происходит при варикозном расширении вен на ногах. Геморрой может быть внутренним (внутри заднего прохода) или внешним (под кожей вокруг заднего прохода).
Геморрой — наиболее частая причина небольшого ректального кровотечения и обычно не сопровождается болью. Кровотечение из геморроя обычно связано с дефекацией, или оно также может испачкать туалетную бумагу кровью.Точная причина кровотечения при геморрое неизвестна, но часто кажется, что это связано с запором, диареей, длительным сидением или стоянием, ожирением, поднятием тяжестей и беременностью. Симптомы геморроя могут проявляться в некоторых семьях. Геморрой также чаще встречается с возрастом. К счастью, это очень распространенное заболевание не приводит к раку.
Как лечат геморрой?
Медикаментозное лечение геморроя включает лечение любого основного запора, принятие теплых ванн и нанесение безрецептурного крема или суппозитория, которые могут содержать гидрокортизон.Если медикаментозное лечение не помогает, есть несколько способов уменьшить размер или устранить внутренний геморрой. Каждый метод различается по степени успеха, рискам и времени восстановления. Ваш врач обсудит с вами эти варианты. Перевязка резинкой — самая распространенная амбулаторная процедура геморроя в США. Он включает в себя наложение резинок на основание внутреннего геморроя, чтобы перекрыть его кровоснабжение. Это приводит к сокращению геморроя, и через несколько дней и геморрой, и резинка отваливаются во время дефекации.Возможные осложнения включают боль, кровотечение и инфекцию. После перевязки бандаж врач может прописать вам лекарства, в том числе обезболивающие и размягчители стула, прежде чем отправить вас домой. Немедленно обратитесь к врачу, если вы заметили сильную боль, лихорадку или значительное ректальное кровотечение. Лазерная или инфракрасная коагуляция и склеротерапия (инъекция лекарства непосредственно в геморрой) также являются процедурами лечения в офисе, хотя и менее распространены. Операция по удалению геморроя может потребоваться в тяжелых случаях или если симптомы сохраняются, несмотря на перевязку резинкой, коагуляцию или склеротерапию.
Что такое анальные трещины?
Слезы, возникающие в слизистой оболочке заднего прохода, называются анальными трещинами. Это состояние чаще всего вызвано запором и твердым стулом, хотя оно также может быть следствием диареи или воспаления в области заднего прохода. Анальные трещины не только вызывают кровотечение из прямой кишки, но и могут вызывать сильную боль во время и сразу после дефекации. Большинство трещин успешно лечится простыми средствами, такими как добавки с клетчаткой, размягчители стула (если причиной является запор) и теплые ванны.Ваш врач также может назначить крем, чтобы успокоить воспаленный участок. Другие варианты трещин, которые не заживают с помощью лекарств, включают лечение для расслабления мышц вокруг заднего прохода (сфинктеров) или хирургическое вмешательство.
Что такое проктит?
Проктит относится к воспалению слизистой оболочки прямой кишки. Это может быть вызвано предыдущей лучевой терапией по поводу различных видов рака, лекарствами, инфекциями или ограниченной формой воспалительного заболевания кишечника (ВЗК). Это может вызвать ощущение, что кишечник не полностью опорожнился после дефекации, и может вызвать частые позывы на дефекацию.Другие симптомы включают прохождение слизи через прямую кишку, ректальное кровотечение и боль в области ануса и прямой кишки. Лечение проктита зависит от причины. Ваш врач обсудит с вами соответствующий план действий.
Что такое полипы толстой кишки?
Полипы — это доброкачественные образования в слизистой оболочке толстой кишки. Хотя большинство из них не вызывает симптомов, некоторые полипы, расположенные в нижнем отделе толстой и прямой кишки, могут вызывать незначительное кровотечение. Эти полипы важно удалить, потому что некоторые из них могут позже превратиться в рак толстой кишки, если их оставить в покое.
Что такое рак толстой кишки?
Рак толстой кишки — это рак, который начинается в толстой кишке. Он может поражать как мужчин, так и женщин любого этнического происхождения и является второй по частоте причиной смерти от рака в Соединенных Штатах. К счастью, это, как правило, медленнорастущий рак, который можно вылечить при раннем обнаружении. Большинство видов рака толстой кишки развиваются из полипов толстой кишки в течение нескольких лет. Следовательно, удаление полипов толстой кишки снижает риск рака толстой кишки. Рак анального канала встречается реже, но излечим при ранней диагностике.
Что такое язвы прямой кишки?
Синдром солитарной язвы прямой кишки — необычное заболевание, которое может поражать как мужчин, так и женщин, и связано с длительными запорами и длительным натуживанием во время дефекации. В этом состоянии область в прямой кишке (обычно в виде одиночной язвы) приводит к оттоку крови и слизи из прямой кишки. Лечение включает добавки клетчатки для облегчения запора. Людям со значительными симптомами может потребоваться операция.
Как оценивается малое ректальное кровотечение?
Ваш врач может осмотреть задний проход визуально, чтобы найти трещины заднего прохода, рак или внешний геморрой, или врач может провести внутреннее обследование с помощью смазанного пальца в перчатке, чтобы нащупать аномалии в нижней части прямой кишки и анальном канале.
По показаниям ваш врач может также провести процедуру, называемую колоноскопией. В этой процедуре гибкая трубка с подсветкой толщиной примерно с ваш палец вводится в задний проход, чтобы исследовать всю толстую кишку. При колоноскопии обычно назначают седативные препараты, чтобы вызвать сонливость и уменьшить дискомфорт.
В качестве альтернативы для оценки кровотечения ваш врач может порекомендовать гибкую ректороманоскопию, при которой для исследования нижней части толстой кишки используется более короткая трубка с камерой.Чтобы исследовать только нижнюю часть прямой кишки и анальный канал, можно использовать аноскоп. Эта очень короткая (от 3 до 4 дюймов) трубка особенно полезна, когда ваш врач подозревает геморрой, рак заднего прохода или трещины заднего прохода.
Что я могу сделать, чтобы предотвратить дальнейшее ректальное кровотечение?
Это зависит от причины ректального кровотечения. Вам следует поговорить со своим врачом о конкретных вариантах лечения.
Важное напоминание:
Эта информация предназначена только для общего руководства.Он не дает исчерпывающих медицинских рекомендаций. Очень важно проконсультироваться с врачом по поводу вашего конкретного состояния.
Свай во время беременности — NHS
Симптомы геморроя
Геморроидальные узлы — это опухоли, содержащие расширенные кровеносные сосуды внутри или вокруг ягодиц (прямая кишка и анус).
У всех могут быть геморроидальные узлы — они не случаются только во время беременности. Когда вы беременны, геморрой может образоваться, потому что гормоны расслабляют ваши вены.
Симптомы геморроя могут включать:
Как уменьшить сваи
Запор может вызвать сваи.Если это причина, постарайтесь, чтобы стул был мягким и регулярным, употребляя много пищи с высоким содержанием клетчатки.
Сюда входят:
Также может помочь обильное питье воды.
Узнайте больше о здоровом питании во время беременности.
Также вы можете попробовать:
Существуют лекарства, которые могут помочь снять воспаление вокруг ануса.Они лечат симптомы, но не причину образования геморроя.
Спросите своего врача, акушерку или фармацевта, могут ли они посоветовать подходящую мазь, чтобы облегчить боль. Не используйте крем или лекарство, предварительно не посоветовавшись с ними.
Видео: Что делать с геморроем?
В этом видео акушерка объясняет, как можно вылечить или предотвратить геморрой во время беременности.
Последний раз просмотр СМИ: 7 февраля 2020 г.
Срок сдачи обзора СМИ: 7 февраля 2023 г.
Последнее обновление страницы: 17 февраля 2021 г.
Срок следующего рассмотрения: 17 февраля 2024 г.
Почему у беременной женщины ректальное кровотечение?
30-летняя женщина, у которой 9 недель беременности, поступает в больницу в Эр-Рияде, Саудовская Аравия, с внезапным безболезненным ректальным кровотечением.Она объясняет, что она испытала это дважды за последние 3 месяца, у нее не было недавних запоров, геморроя или изменений в привычках кишечника, не было изменений веса и не было никаких физических травм или лихорадки.
Она отмечает, что две ее предыдущие беременности были доношенными, без осложнений, и что у нее нет известных заболеваний или предыдущих операций.
Она допущена к дополнительному расследованию.
Лабораторные тесты показывают, что все результаты находятся в пределах нормы, включая общий анализ крови и профиль коагуляции.
Выполняется УЗИ, подтверждающее жизнеспособность плода и срок гестации. Дальнейшие исследования проводятся мультидисциплинарной бригадой в отношении беременных с высоким риском; результаты не показывают никаких доказательств нарушения органогенеза плода.
После того, как команда сообщила пациенту о рисках и преимуществах радиологических процедур, она отказывается от сканирования с помощью компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ).
Пациенту сделана ректороманоскопия под седативными препаратами в сознании, при этом выявляется небольшое грибковое интрамуральное образование на расстоянии около 40 см от анального края, которое легко кровоточит на ощупь; его размеры 3 × 4 см.Остальная часть толстой кишки до терминальной подвздошной кости кажется нормальной.
Клиницисты удаляют новообразование во время ректороманоскопии; в отчете о патологии описывается подпалое, полиповидное образование на ножке размером 2 × 1,1 × 1 см. Стебель размером 0,5 × 0,5 см. На срезах показана тубуловиллярная аденома с очаговой внутрислизистой карциномой, стадия TisNX; вторжения стеблей не выявлено.
Хирурги полностью иссекают полип, и тесты показывают, что край резекции отрицательный на дисплазию или карциному; таким образом, они считают эту процедуру диагностической и, в конечном счете, терапевтической.
Пациентка находится под пристальным наблюдением и наблюдением на протяжении всей беременности. У нее больше нет ректального кровотечения. В течение остальной части беременности она регулярно проходит ультразвуковое обследование, которое показывает, что плод растет нормально и не имеет аномалий.
На 12 неделе 4 дня беременности клиницисты проводят ультразвуковое исследование для определения прозрачности затылочной части плода (NT), которое показывает нормальные измерения: длина крестца коронки 59 мм и NT 1,0 мм. Аналогичным образом, сканирование анатомии во втором триместре на 21 неделе беременности подтверждает нормальный рост и структуру плода.
Пациентка решает больше не проходить КТ или МРТ во время беременности, несмотря на уверенность в том, что эти исследования безопасны во втором и третьем триместрах.
Хирургическая бригада считает гистопатологию полностью удаленного полипа и полное исчезновение симптомов пациента обнадеживающими. Они решают отложить дальнейшую визуализацию до родов, если у пациента не появятся дальнейшие симптомы.
На 40 неделе беременности у нее спонтанно рождаются роды, и через естественные родовые пути у нее рождается здоровая девочка с нормальными оценками по шкале Апгар.Плацента исследуется и обнаруживается, что она в норме.
После безболезненного послеродового периода и консультации с бригадой колоректальных хирургов пациентка выписана. Через две недели после родов она поступает в амбулаторную клинику для последующего наблюдения с хирургической бригадой, которая советует ей делать колоноскопию через год, а затем каждые 3 года.
Обсуждение
Клиницисты, сообщающие об этом случае, призывают медицинских работников иметь высокий индекс подозрений и тщательно исследовать потенциально неакушерские причины стойких и необычных симптомов во время беременности, включая злокачественные новообразования.
Авторы отмечают, что, по их мнению, это первый зарегистрированный случай обнаружения внутрислизистого колоректального рака (CRC) в полипе во время беременности в первом триместре с благоприятным исходом как для матери, так и для плода.
Опухоли прямой кишки у молодых пациентов обычно плохо дифференцируются и имеют более высокий метастатический потенциал, что приводит к плохому прогнозу. Хотя КРР очень редко встречается во время беременности — по оценкам, частота составляет всего 0,002% — это основная причина смерти женщин детородного возраста и седьмое место по распространенности рака у беременных (средний возраст 31 год). , даже при отсутствии семейного анамнеза.
CRC во время беременности, который, как считается, связан с повышенным уровнем рецепторов эстрогена и прогестерона, связан как с диагностическими, так и с лечебными проблемами, отмечают авторы случая. Клинические симптомы, такие как запор, боль в животе, тошнота, рвота, анемия и ректальное кровотечение, могут быть ошибочно отнесены к беременности, особенно при наличии геморроя или трещин заднего прохода.
Ограниченные возможности безопасного диагностического тестирования также могут помешать своевременной диагностике.Фактически, как отметили авторы случая, обструкция, перфорация и метастазы толстой кишки чаще встречаются у беременных с CRC, чем у небеременных женщин с этим заболеванием.
Определение стадии рака у пациента при ограничении риска для плода требует использования оптимальных методов исследования и радиологических методов. Хотя колоноскопия относительно противопоказана во время беременности, она остается золотым стандартом для постановки окончательного диагноза.
Возможные неблагоприятные осложнения включают отслойку плаценты в результате механического давления на матку, воздействие на плод потенциальных тератогенных препаратов и травмы плода, связанные с гипоксией или гипотонией матери во время процедуры.
При подозрении на ректосигмоидный рак предпочтительна мягкая гибкая ректосигмоидоскопия, отмечают авторы случая. Кроме того, следует избегать КТ брюшной полости в течение первого триместра из-за риска облучения. Можно использовать УЗИ брюшной полости и МРТ, но они менее точны, чем КТ при обнаружении микрометастазов, а относительная безопасность МРТ сомнительна из-за неизвестных потенциальных рисков, связанных с использованием контрастных веществ во время беременности.
Выбор лечения аналогичным образом ограничен во время беременности из-за рисков для плода или матери, связанных с хирургическим вмешательством, которое является основой лечения, лучевой терапии и химиотерапии (в зависимости от стадии рака).В некоторых трагических случаях клиницисты, пациент и семья вынуждены выбирать между спасением жизни матери или ребенка.
Как показано в медицинской литературе, только 25 из 32 зарегистрированных случаев CRC во время беременности привели к здоровым живорожденным младенцам, отмечают авторы случая. Смерть плода была вызвана мертворождением, недоношенностью или прерыванием беременности, а не самой злокачественной опухолью, даже в случаях широко распространенного метастатического заболевания.
Авторы случая также разделяют преобладающее мнение о том, что низкая в настоящее время частота КРР при беременности, вероятно, возрастет в результате тенденции к отсрочке родов, наряду с увеличением частоты КРР у пациенток в возрасте до 40 лет.
В отношении этого случая авторы отмечают, что в отличие от других пациенток с CRC во время беременности, эта пациентка была молодой, без семейной истории CRC, и ее рак был диагностирован на очень ранних сроках беременности. Большинство ранее опубликованных случаев относились к поздним стадиям CRC, диагностированы поздно и с плохим прогнозом. Во многих из этих случаев пациенты нуждались в аборте, химиотерапии и хирургической резекции.
В клинических рекомендациях по ведению CRC во время беременности говорится, что если диагноз поставлен в первые 20 недель беременности, отсрочка лечения может привести к прогрессированию заболевания и поставить под угрозу жизнь матери.Таким образом, рекомендуется прерывание беременности с последующим подходом к лечению в зависимости от стадии опухоли.
Заключение
Авторы дела заключают, что для этой молодой женщины раннее обнаружение опухоли потребовало полной резекции во время процедуры ректороманоскопии, не подвергая опасности беременную матку, и они предполагают, что программа скрининга беременных или женщин из группы высокого риска, планирующих беременность, может помочь. в раннем обнаружении и лечении.
Последнее обновление 8 сентября 2020 г.
Раскрытие информации
Авторы отчета не сообщили о конфликте интересов.
.
 ч. при опорожнении.
ч. при опорожнении. Кстати, глубокие вдохи всегда стимулируют сокращение стенок органов желудочно-кишечного тракта.
Кстати, глубокие вдохи всегда стимулируют сокращение стенок органов желудочно-кишечного тракта.

 Для ректоскопии необходима подготовка.
Для ректоскопии необходима подготовка. Может быть при акте дефекации или после нее
Может быть при акте дефекации или после нее (Не добавляйте мыло или ванны с пеной.) Большинство больниц предоставят вам переносной таз для сидячей ванны во время вашего послеродового пребывания, если вы попросите, и вы можете взять его с собой домой.В противном случае вы можете купить его в аптеке.
(Не добавляйте мыло или ванны с пеной.) Большинство больниц предоставят вам переносной таз для сидячей ванны во время вашего послеродового пребывания, если вы попросите, и вы можете взять его с собой домой.В противном случае вы можете купить его в аптеке.