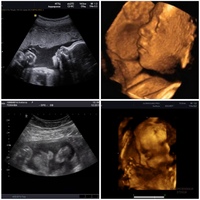
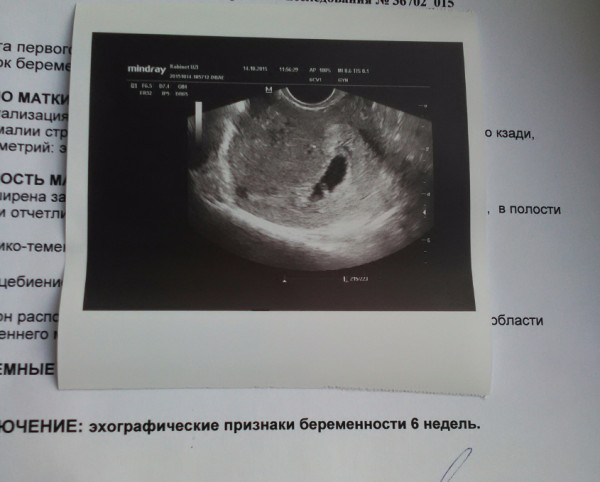
Неразвивающаяся беременность на ранних сроках. / Новости / РДЦ
Основными нерешенными на сегодняшний день проблемами в акушерстве и гинекологии, вносящими значительный отрицательный вклад в репродуктивные потери, являются отсутствие уменьшения числа преждевременных родов (прерывания беременности после 22 нед) и увеличение частоты самопроизвольных выкидышей (до 22 нед).
В настоящее время неразвивающуюся беременность принято рассматривать как полиэтиологическое осложнение беременности, в основе которого лежит патологический симптомокомплекс: отсутствие жизнедеятельности эмбриона, дисфункция эндометрия и нарушения в системе гемостаза беременной женщины. Еще в 1995 г. профессор Stuart Campbell заявил, что: «Гибели эмбриона на ранних сроках должно придаваться такое же значение, как и гибели плода на поздних сроках». К сожалению, в настоящее время эта фраза приобрела особое звучание, так как мы живем в эпоху «эпидемии» неразвивающихся беременностей. Их частота среди случаев самопроизвольных выкидышей на ранних сроках возросла за прошедшие 30 лет с 10—20 % в конце 90-х годов прошлого века до 45-88,6 % в последние годы. Поэтому чрезвычайно актуальными становятся вопросы максимально ранней и максимально точной диагностики неразвивающейся беременности.
По клиническим признакам поставить этот диагноз на ранних сроках весьма затруднительно, так как его симптомы не являются специфичными. Так, например, незначительные мажущие кровянистые выделения из половых путей могут появляться через определенный интервал после прекращения ее развития, а могут вообще отсутствовать. Далеко не в каждом случае возникают боли внизу живота. Общее недомогание, слабость, головокружение, повышение температуры тела отмечаются только у 10 % женщин при задержке мертвого плода в матке свыше 3—4 нед. Наиболее характерные и давно известные субъективные признаки гибели плодного яйца в I триместре беременности — это исчезновение тошноты, рвоты, слюнотечения.
Диагностические критерии неразвивающейся беременности на ранних сроках:
- отсутствие сердечного ритма при копчико – теменном размере эмбриона 7 мм и более;
- отсутствие эмбриональной структуры при среднем диаметре (среднее арифметическое 3 диаметров) плодного яйца больше или равно 25 мм.
При наличии хотя бы одного из указанных признаков диагноз считается окончательным. В этом случае проведение повторных ультразвуковых исследований не требуется. Вероятность того, что в сроке 12 нед. плод окажется жизнеспособным равна нулю.
Есть еще несколько критериев, которые позволяют диагностировать неразвивающуюся беременность:
- у эмбриона отсутствует сердцебиение через 14 после того, как при ультразвуковом исследовании выявлено плодное яйцо без желточного мешка при первичном приеме;
- у эмбриона отсутствует сердцебиение через 11 дней после того, как при ультразвуковом исследовании выявлено плодное яйцо с желточным мешком при первичном приеме.

Остальные признаки, которые описываются в медицинской литературе, являются прогностическими. Они не дают 100 % гарантии, а лишь позволяют заподозрить замершую беременность. При этом требуется проведение дополнительных ультразвуковых исследований для подтверждения или опровержения диагноза «неразвивающаяся беременность».
К прогностическим критериям неразвивающейся беременности относятся:
- КТР эмбриона < 7 мм, сердцебиение отсутствует;
- средний диаметр плодного яйца (среднее арифметическое 3 диаметров) — 16—24 мм, эмбрион отсутствует;
- отсутствие эмбриона с сердцебиением через 7—10 дней после того, как при ультразвуковом исследовании обнаружено плодное яйцо без желточного мешка;
- отсутствие эмбриона с сердцебиением через 7—10 дней после того, как обнаружено плодное яйцо с желточным мешком;
- отсутствие эмбриона через 6 нед. после первого дня последней менструации;
- аномальное строение желточного мешка (неправильная форма, гиперэхогенная структура), размеры более 7 мм или менее 3 мм;
- маленькое плодное яйцо относительно размеров эмбриона (разница в размерах между вышеуказанными структурами составляет менее 5 мм), так называемый олигогидрамнион I триместра;
- аномальные контуры плодного яйца;
- появление желточного стебля без регистрации сердечной деятельности у эмбриона;
- измененная амниотическая полость;
- прирост КТР менее 0,2 мм/день;
- брадикардия эмбриона (частота сердечных сокращений в М-режиме менее 80—90 уд/мин.
При проведении ультразвукового исследования в ранние сроки необходимо соблюдать как четкие методологические подходы, так и принципы безопасности исследования. Необходимо провести оценку следующих структур: плодного яйца, амниотической полости, желточного мешка и эмбриона с регистрируемой в режиме реального времени (В-режиме) или М-режиме сердечной деятельности. До 10 нед. гестации не следует использовать цветовое допплеровское картирование (ЦДК) для регистрации сердечной деятельности, так как при этом тепловой индекс (TI) увеличивается до 2,5—4,2, а согласно принципам ALARA, регламентирующим безопасность ультразвукового исследования, проводить сканирование в ранние сроки беременности не рекомендуется при ТI, превышающем пороговое значение 3,0.
Важным вопросом в ультразвуковой диагностике неразвивающейся беременности является вопрос повторных ультразвуковых обследований. Необходим выбор оптимального интервала для повторения исследования, поскольку необоснованные исследования при подозрении на неразвивающуюся беременность увеличивают нагрузку на кабинеты ультразвуковой диагностики и акушера-гинеколога и приводят к излишней невротизации пациенток, столкнувшихся с этой проблемой. Разумно придерживаться следующих рекомендаций.
- Если при первом ультразвуковом исследовании визуализируется эмбрион менее 7 мм и при этом отсутствует сердцебиение, то повторное исследование назначают не ранее чем через 7 дней. Если при повторном исследовании не регистрируется сердечная деятельность, то врач правомочен поставить диагноз «неразвивающаяся беременность».
- Если при первом ультразвуковом исследовании визуализируется пустое плодное яйцо или плодное яйцо с желточным мешком внутри и его размеры > 12 мм, то повторное исследование назначают не ранее чем через 7 дней. Если при повторном обследовании эхографическая картина не меняется, то тогда правомочно ставить диагноз «неразвивающаяся беременность».
- Если при первом ультразвуковом исследовании визуализируется пустое плодное яйцо или плодное яйцо с желточным мешком внутри и его размеры <12 мм, то повторное исследование назначают не ранее чем через 14 дней. Если при повторном обследовании ситуация не меняется, то врач правомочен поставить диагноз «неразвивающаяся беременность».
Если средний диаметр плодного яйца (среднее арифметическое 3 диаметров) > 16 мм и эмбрион не визуализируется, то существует 10%-ныШ шанс того, что мы имеем дело с нормальной развивающейся маточной беременностью. Если при первом трансвагинальном ультразвуковом исследовании определяется пустое плодное яйцо, а при повторном обследовании появляется изображена желточного мешка, то существует 27%-ный шанс развивающейся беременности.
При суммировании представленных данных становится очевидным, что соблюдение диагностических ультразвуковых критериев является необходимым фактором при оценке жизнедеятельности эмбриона в ранние сроки беременности.
Диагностика беременности на ранних сроках. Советы доктора гинеколога :: АЦМД
Беременность – ответственный период в жизни женщины. В этой статье мы хотим доступно и максимально полно описать методы диагностики беременности малого срока.
Итак, основными достоверными методами диагностики беременности являются:
- анализ крови на содержание β ХГЧ
- ультразвуковая диагностика
Основные цели этих методов на ранних этапах диагностики:
- установление срока беременности
- исключение внематочной беременности и угрозы прерывания беременности
- подтверждение жизнеспособности эмбриона
- выявление многоплодной беременности
- исключение патологии развития беременности раннего срока
Давайте рассмотрим возможности вышеперечисленных методов.
ХГЧ (Хорионический гонадотропин человека) — гормон, который выделяется клетками плаценты. На 5 — 6 день после овуляции и оплодотворения он определяется в крови женщины. ХГЧ состоит из двух частиц: α и β -субъединицы. У беременных определяют только β -субъединицу. Таким образом, можно подтвердить наличие беременности, начиная с 3й акушерской недели. Следует помнить, что срок беременности всегда считается в неделях, от первого дня последней менструации. Уровень β ХГЧ удваивается каждые два дня (приблизительно 40 — 48 часов) , достигая своего максимума на 8 — 10 неделе беременности. Повышение концентрации β ХГЧ в пределах референтных значений свидетельствует о нормально развивающейся беременности.
При подозрении на патологию развития беременности раннего срока или для подтверждения прогрессирования беременности рекомендовано определение концентрации β ХГЧ в крови с интервалом в один день. Однако, следует помнить о том, что беременность может развиваться вне полости матки. Поэтому, крайне важно пройти ультразвуковое исследование.
Однако, следует помнить о том, что беременность может развиваться вне полости матки. Поэтому, крайне важно пройти ультразвуковое исследование.
Ультразвуковая диагностика с использованием трансвагинального датчика позволяет определить наличие плодного яйца в полости матки размером около 2мм, что приблизительно соответствует сроку 4 недели + 3 дня. Необходимо рассмотреть вопрос безопасности трансвагинального исследования. По данным Американского Института по Изучению Ультразвука в Медицине (AIUM), ультразвуковые колебания ниже 50 Дж/см не оказывают подтвержденного биологического эффекта и могут считаться безопасными. На практике трансвагинальные датчики имеют рабочую частоту 5−6,5 МГц, что значительно ниже безопасного предела.
Для достоверного подтверждения маточной беременности наличия округлого образования в полости матки размером 2мм не достаточно — необходимо визуализировать части зародышевых структур. Желточный мешок, который является зародышевой структурой, появляется на сроке беременности 5 — 6 недель и имеет диаметр около 3мм. Наличие желточного мешка в плодном яйце в полости матки позволяет достоверно поставить диагноз маточной беременности.
Начиная с 6 недели беременности, можно четко визуализировать эмбрион и подтвердить его сердцебиение.
В совокупности анализ крови на содержание β ХГЧ и ультразвуковая диагностика позволяют выявить патологии развития беременности раннего срока. При наличии внематочной беременности концентрация β ХГЧ будет расти в пределах референтных значений, но плодное яйцо в полости матки визуализироваться не будет. В случае замершей маточной беременности плодное яйцо не соответствует сроку беременности, а уровень β ХГЧ в крови снижается.
По статистике, 80 — 85% от всех диагностированных беременностей протекают без вышеперечисленных патологий. К их числу относятся сохраненные беременности, угроза прерывания которых была выявлена при своевременном обращении к врачу.
В нашем центре Вы можете пройти обследование с использованием современного оборудования и получить консультацию специалиста. Желаем Вам крепкого здоровья!
Желаем Вам крепкого здоровья!
Статью подготовили специалисты гинекологического отделения АЦМД-МЕДОКС
Раннее ультразвуковое исследование плода
На 6-11-й неделе беременности может возникнуть необходимость выполнения ультразвукового исследования при помощи вагинального датчика. Рекомендуется прийти на исследование с пустым мочевым пузырем. Лучшее время для выполнения ультразвукового исследования — через две-три недели после пропущенной менструации.
Уже на первой неделе задержки менструации беременность может быть видна в маточной полости в виде маленького пузырька жидкости. Следующим появляется плодное яйцо, которое видится в маточной полости тёмным чётким кружком, окруженным в качестве надежного признака более светлой зоной. Это указывает на наличие зачатка плаценты. Затем внутри плодового яйца будет виден желточный мешок, в котором формируется первичное кровообращение плода.
Обычно плод будет виден по завершении 5-ой недели беременности. Начиная с этого срока также можно измерять длину плода. Сердечная деятельность плода будет видна с 6-ой недели беременности и это подтверждает благоприятное протекание беременности. К этому времени уже можно различать руки и ноги плода.
Наступает период быстрого роста плода. Он растет 1 мм в сутки. Лучшее время для первичного ультразвукового исследования при беременности — 7-ая неделя беременности, когда длина плода составляет 10 мм и его сердечная деятельность отчётливо видна. На этой стадии беременности частота сердцебиения плода составляет более 110 раз в минуту.
Целью ультразвукового исследования является:
- Оценка жизнеспособности плода. При наличии биения сердца у плода риск прерывания беременности снижается до 10 раз.
- Выявление количества эмбрионов/плодов и плацент. 2% беременностей являются двуплодными.
- Диагностика внематочной беременности, которая в случае необнаружения может представлять опасность для жизни беременной.

- Уточнение срока беременности и предполагаемой даты родов.
Вышеописанное ультразвуковое исследование особенно важно для женщин, подозревающих у себя наличие беременности и страдающих болью внизу живота или кровотечением, или женщин, у которых имели место частые выкидыши или внематочная беременность.
Видео: 10. неделя беременности плода. Dr. Marek Šois
Может ли УЗИ ошибаться и сколько раз можно делать
Для выявления какой-либо патологии или диагностики беременности почти всегда врач отправляет пациента на ультразвуковое исследование. Это может быть УЗИ органов брюшной полости, малого таза и другие виды. Многие задаются вопросом, может ли данный диагностический метод ошибаться.
Есть ли беременность
Иногда на сроке около пяти недель трудно определить наличие эмбриона. На это есть несколько причин:
- зародыш слишком мал, не визуализируется аппаратурой;
- плодное яйцо почти невозможно отличить от полипа матки;
- плохое устаревшее оборудование;
- у врача отсутствует соответствующая квалификация, мало опыта.
Если результаты теста на беременность в это же самое время положительные, то рекомендуется проведение повторного исследования через 1-2 недели.
Определение сроков
Иногда УЗИ малого таза
показывает срок меньше акушерского.
Это может быть вариантом нормы, либо
указывать на наличие отклонений в
развитии
плода. Врачи советуют повторное
ультразвуковое исследование или
проведение других видов обследования
(например, допплерографии) для исключения
гипоксии у малыша. Бывает и противоположная
ситуация, кода УЗИ показывает срок
больше акушерского. Такое случается,
если у женщины в первый месяц было
небольшое кровотечение, которое она по
ошибке приняла за менструацию.
Пол
На 21 неделе на УЗИ уже отчетливо можно различить мальчик это или девочка, потому что половые органы сформированы практически полностью. Вероятность правильного определения пола почти стопроцентная. Конечно, исследование должно проводиться на современной аппаратуре, а врач обладать необходимым опытом и квалификацией. В противном случае, ошибки возможны. Сейчас практически все медицинские учреждения оснащены хорошим оборудованием, поэтому специалисты крайне редко ошибаются в этом вопросе.
Постановка диагноза
По УЗИ можно определить наличие серьезных пороков развития (например, кист в мозге и почках). После родов не все патологии подтверждаются, что обычно связано с человеческим фактором (непрофессионализмом докторов).
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Сколько раз можно делать УЗИ
Частота выполнения УЗИ определяется лечащим врачом в зависимости от состояния пациента и наличия показаний. В целом, это обследование считается одним из самых безопасных и информативных. Оно подходит для людей любой возрастной категории. Для беременных оптимальный вариант – трехкратное проведение процедуры, если все протекает без осложнений.
УЗИ вполне может ошибаться, хоть и считается достоверным диагностическим методом. Но в современном мире, благодаря появлению высокотехнологичному оборудования, ошибки встречаются все реже.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
31 января 2019
УЗИ в первом триместре беременности ✅ цена в Москве
Ультразвуковое исследование ― информативный и безопасный метод контроля течения беременности.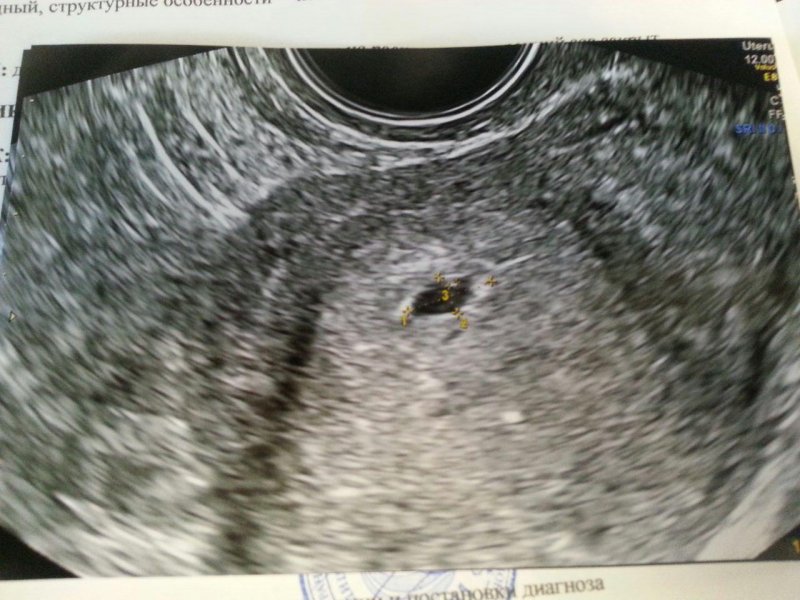 УЗИ назначают, начиная с первых дней задержки менструального цикла для оценки состояния эмбриона и проверки здоровья будущей матери. Пройти обследование вы можете в медицинском центре «Чудо Доктор» в Москве — УЗИ в 1 триместре беременности при невысокой цене проводят опытные квалифицированные врачи. В распоряжении наших специалистов новейшее диагностическое оборудование, которое позволяет получать детальные снимки сложных структур и мельчайших сосудов.
УЗИ назначают, начиная с первых дней задержки менструального цикла для оценки состояния эмбриона и проверки здоровья будущей матери. Пройти обследование вы можете в медицинском центре «Чудо Доктор» в Москве — УЗИ в 1 триместре беременности при невысокой цене проводят опытные квалифицированные врачи. В распоряжении наших специалистов новейшее диагностическое оборудование, которое позволяет получать детальные снимки сложных структур и мельчайших сосудов.
Сроки проведения УЗИ в 1 триместре беременности
Для каждой женщины составляется индивидуальный график обследования. Вместе с тем сроки скрининга утверждены указом Минздрава РФ № 572 от 01.11.2012 г. В соответствии с этим документом первое УЗИ необходимо пройти в период с 10 по 14 неделю беременности. При этом важно учитывать, что досрочный или поздний скрининг может быть малоинформативным. Оптимальным считается выполнение обследования в 12-недельный срок, то есть в середине рекомендуемого периода.
Цели проведения УЗИ в 1 триместре беременности
Подтверждение факта беременности. На экране УЗ-аппарата можно увидеть плодное яйцо с живым эмбрионом. Обследование позволяет обнаружить беременность уже на 5 неделе, то есть в первые дни задержки менструального цикла. Это намного информативнее теста крови и мочи на ХГЧ.
Уточнение срока беременности. УЗИ в первом триместре позволяет с высокой точностью определить день зачатия и рассчитать примерную дату родов. Эти сведения будут полезны в том случае, если у женщины нерегулярный менструальный цикл и она не может указать день задержки.
Определение типа беременности (маточная или внематочная). Во время обследования врач должен удостовериться, что плодное яйцо расположено в матке. Внематочная беременность представляет угрозу для здоровья и жизни будущей матери. В случае ее выявления проводится операция по извлечению эмбриона, позволяющая сохранить детородные органы женщины.
Установление количества плодных яиц. Одноплодная и многоплодная беременность протекают по-разному. Вынашивание двух и более плодов сопровождается быстрым увеличением массы тела и объема живота, а также большей нагрузкой на организм матери, из-за чего во многих случаях возникают осложнения, например, риск выкидыша или ранних родов. УЗИ позволяет это обнаружить и предпринять соответствующие меры на ранних сроках.
Одноплодная и многоплодная беременность протекают по-разному. Вынашивание двух и более плодов сопровождается быстрым увеличением массы тела и объема живота, а также большей нагрузкой на организм матери, из-за чего во многих случаях возникают осложнения, например, риск выкидыша или ранних родов. УЗИ позволяет это обнаружить и предпринять соответствующие меры на ранних сроках.
Оценка жизнедеятельности эмбриона. Первое УЗИ при беременности позволяет врачу исследовать до 20 показателей, которые позволяют прогнозировать дальнейшее развитие плода. В частности, уже на 6 неделе оборудование может уловить сокращения сердца эмбриона, а после 8 недели подсчитать частоту сердечных сокращений.
Изучение экстраэмбриональных структур. Особое внимание врач уделяет хориону ― одной из оболочек плода. Аномалии внутриутробного развития (например, пузырный занос) обычно связаны с отклонениями в формировании этой структуры. Обнаружить их можно только в 1 триместре беременности. Измерение толщины хориона даст прогноз на соответствие срока беременности, её отставания от срока гестации или в случае неразвивающейся беременности.
Выявление отклонений от нормы. Благодаря УЗИ врач получает возможность провести скрининг всех важнейших показателей жизнеспособности эмбриона, оценить готовность матки к вынашиванию ребенка и другие параметры. Обследование в 1 триместре позволяет вовремя обнаружить, предотвратить или свести к минимуму проявления многих патологий развития плода.
Какие показатели проверяет врач: что покажет УЗИ в 1 триместре беременности?
Чаще всего 1-ю процедуру проводят на сроке 5-8 акушерских недель. УЗИ первого триместра беременности назначают, чтобы:
- проверить наличие эмбриона,
- прослушать его сердцебиение,
- исключить/подтвердить развитие внематочной беременности,
- определить место прикрепления плодного яйца и количество зародышей.
В I триместре беременности достоверный результат можно получить только при трансвагинальном УЗИ, хотя к 8 неделям эмбрион визуализируется уже трансабдоминально.
Чтобы определить, нормально ли развивается плод, врач измеряет:
- копчико-теменной размер (КТР),
- толщину воротниковой зоны,
- длину носовой кости,
- частоту сердечных сокращений,
- бипариетальный размер головы (ПБР).
Кроме того, УЗИ в первом триместре беременности показывает, сформировалось ли 4-камерное сердце, где расположена плацента и какому сроку развития соответствует плод, длину шейки матки, состояние внутреннего маточного зева и цервикального канала. Это позволяет судить о возможной угрозе прерывания беременности. Несоответствие размеров норме свидетельствует о патологии. В этом случае врач назначает ряд дополнительных обследований, чтобы подтвердить или опровергнуть диагноз.
Какие болезни выявляет исследование?
В 1 триместре беременности проводят плановый УЗИ-скрининг. Это одно из самых важных обследований, которое определяет фетометрию (размеры) плода и выявляет ряд серьезных патологий:
- аномалии головного мозга и костей черепа,
- пороки сердца,
- синдромы Дауна, Патау, Эдвардса, де Ланге,
- три- и тетраплоидии,
- пуповинную грыжу.
Если КТР менее 4,5 см или более 8,6 см, скрининговое исследование не может быть использовано для расчета вероятности трисомий.
При проведении УЗИ в первом триместре беременности врач обращает особое внимание на визуализацию носовой кости, при этом ее размер принципиального значения не имеет. У детей, страдающих трисомиями, носовая кость обычно не визуализируется. Есть исключение из этого правила: плоды негроидной расы.
Толщина воротникового пространства (ТВП) не должна превышать 0,25 см, поэтому очень важно, чтобы аппарат при измерении выдавал размер до сотых долей сантиметра. Измеряют лицевой угол (угол между лобной костью и верхней челюстью плода). У плодов с болезнью Дауна лицо более широкое и плоское, чем у обычных людей.
По результатам УЗИ в 1 триместре беременности врач оценивает наличие или отсутствие обратного кровотока в трикуспидальном клапане(клапане между правым предсердием и правым желудочком) и обратного кровотока в венозном протоке. Наличие обратного кровотока обычно встречается при болезни Дауна.
Наличие обратного кровотока обычно встречается при болезни Дауна.
Специалист определяет размер глазниц, так как микрофтальмия также является показателем трисомий и измеряет частоту сердечных сокращений (ЧСС). Увеличение (тахикардия) очень часто встречается при трисомии 13. Урежение (брадикардия) может быть симптомом трисомий 18 и 21, но этот признак встречается редко.
Другим важным показателем на УЗИ I триместра беременности является двигательная активность плода. У детей с трисомиями она снижена. Комплексная оценка всех вышеперечисленных ультразвуковых показателей позволяет с высокой долей вероятности выяснить, имеется ли у будущего ребенка трисомия.
Большинство заболеваний, выявленных на УЗИ в первом триместре беременности, несовместимы с жизнью или приводят к тяжелой инвалидности новорожденного, поэтому очень важно сделать скрининг в указанные сроки. В случае преждевременного или позднего исследования велик риск получить недостоверные результаты. Однако одного УЗИ недостаточно, чтобы в первом триместре беременности однозначно поставить диагноз. Для его подтверждения или опровержения врач назначает дополнительные лабораторные исследования.
Расшифровка результатов УЗИ 1 триместра
Ниже приведены показатели, которые считаются нормой.
- КТР (копчико-теменной размер), указан в миллиметрах:
- первый день 10-й недели ― 33―41, шестой день 10-й недели ― 41―49;
- первый день 11-й недели ― 42―50, шестой день ― 49―58;
- первый день 12-й недели ― 51―59, шестой день ― 62―73.
Темпы роста КТР позволяют судить о развитии плода. Первый триместр беременности в этом плане служит отправной точкой для дальнейшего сравнительного анализа.
ТВП (толщина воротникового пространства), в миллиметрах:
- 10 недель ― 1,5―2,2;
- 11 недель ― 1,6―2,4;
- 12 недель ― 1,6―2,5;
- 13 недель ― 1,7―2,7.
Отклонения от нормы могут указывать на хромосомные патологии.
Носовая кость:
- должна быть сформирована к 10―11 неделе, но ее размеры не определяются;
- после 12 недели ее размер должен составлять не менее 3 мм.
Особенности строения носовой кости позволяют предположить синдром Дауна.
ЧСС (частота сердечных сокращений эмбриона), измеряется в ударах в минуту:
- 10 недель ― 161―179;
- 11 недель ― 153―177;
- 12 недель ― 150―174;
- 13 недель ― 141―171.
ЧСС позволяет подтвердить факт беременности и установить жизнеспособность плода.
БПР (бипариетальный размер) головы, указан в миллиметрах:
- 10 недель ― 14;
- 11 недель ― 17;
- 12 недель ― не менее 20;
- 13 недель ― около 26.
БПР ― один из основных показателей нормального развития плода.
Подготовка к УЗИ плода в первом триместре
Пациенткам рекомендуется за 2―3 дня до посещения врача воздержаться от употребления пищи, вызывающей повышенное газообразование в кишечнике. Из рациона желательно исключить черный хлеб, свежие фрукты и овощи, жирные, копченые и соленые блюда. За час-полтора до посещения клиники необходимо выпить 2―3 стакана чистой воды для наполнения мочевого пузыря. Благодаря этой мере будет улучшена визуализация матки.
Методы проведения УЗИ в 1 триместре беременности
Врач выполняет осмотр пациентки двумя способами:
1 этап
Трансабдоминально. Женщина освобождает от одежды живот и ложится на кушетку. Врач наносит на кожу в области обследования гипоаллергенный гель на водной основе и приступает к диагностике. Осмотр матки, фаллопиевых труб, яичников, мочевого пузыря выполняется через брюшную стенку при помощи специального датчика, который специалист плавно перемещает по животу. Эта безболезненная процедура занимает около 10 минут. Далее пациентка может посетить туалет, чтобы освободить мочевой пузырь.
2 этап
Трансвагинально. Как следует из названия, осмотр репродуктивных органов выполняется через влагалище, в которое вводится тонкий датчик, помещенный в презерватив. УЗИ первого триместра беременности должно включать оба способа диагностики для получения достоверных результатов.
Ультразвуковое исследование является наиболее безопасным для матери и будущего ребенка. Сканирование внутренних органов не предполагает лучевой нагрузки на организм и не требует применения химических препаратов. Нейтральный гель на водной основе практически не впитывается в кожу и легко удаляется бумажной салфеткой.
Преимущества клиники «Чудо Доктор»
Опытные врачи-диагносты
Обследование пациенток выполняют квалифицированные специалисты со средним практическим стажем около 20 лет.
Оборудование экспертного класса
Клиника располагает современными ультразвуковыми аппаратами, позволяющими получать достоверные диагностические данные.
Сервис для взыскательных пациенток
При необходимости вы сможете не только пройти УЗИ, но и сдать лабораторные анализы, а также получить консультации узкопрофильных врачей.
Обследование в любой день недели
Приглашаем вас пройти обследование именно в тот день, который рекомендовал акушер-гинеколог. Мы работаем без выходных.
Для того чтобы записаться на УЗИ или лабораторную диагностику во время первого триместра беременности, а также уточнить цены, позвоните по телефону в Москве или заполните онлайн-заявку, представленную ниже.
Взгляд в будущее, или как разглядеть своё счастье на УЗИ
Ультразвуковое исследование беременных – одна из самых распространенных и безопасных процедур. С тех пор, как УЗИ стало доступно, его применяют практически во всех областях медицины. Не стала исключением и пренатальная диагностика. Это возможность не только увидеть будущего ребенка, но и проследить за его развитием. Подробнее обо всех аспектах этого исследования рассказывает заведующая отделом ультразвуковой диагностики Омского клинического диагностического центра Анна Ерофеева:
Это возможность не только увидеть будущего ребенка, но и проследить за его развитием. Подробнее обо всех аспектах этого исследования рассказывает заведующая отделом ультразвуковой диагностики Омского клинического диагностического центра Анна Ерофеева:
Женщины, активно планирующие беременность, стараются попасть на УЗИ при первых признаках задержки. Врачи понимают их озабоченность, но уверяют, что это не даст никакого реального результата, и на данном этапе в исследовании нет необходимости.
— Если женщина предполагает беременность, исходя из задержки, и при этом чувствует себя хорошо, не нужно в первые дни и даже недели бежать на УЗИ, поскольку у всех разные сроки овуляции, — рассказывает заведующая отделом ультразвуковой диагностики КДЦ Анна Ерофеева. – Если овуляция поздняя, то несколько дней задержки ничего не покажут. В такой ситуации будут нервничать все: и врач, который еще не видит в полости матки плодное яйцо, и ему нужно исключить внематочную беременность, и пациентка.
Во всем мире принято, что раньше двух недель задержки не нужно приходить на УЗИ. Исследование целесообразно через месяц, когда срок достигнет 8-9 недель, уже хорошо просматривается эмбрион, можно послушать сердцебиение.
Контроль
Согласно приказу Минздрава России №572н от 12 ноября 2012 г., скрининговое ультразвуковое исследование (УЗИ) плода должно проводиться трехкратно. Очень важно прийти к врачу в нужные для эффективного исследования сроки: в первом триместре с 11 недель до 13 недель и 6 дней, во втором триместре – 18-22 недели, в третьем триместре – 30-32 недели. Это необходимо, чтобы оценить состояние плода, вовремя обнаружить угрозу выкидыша, возможную патологию.
— При первом УЗИ в декретированные сроки (желательно в 12 недель), мы выявляем признаки грубых пороков развития, как правило, это пороки центральной нервной системы или редукционные пороки : отсутствие конечности либо ее выраженная деформация. Также в первом триместре необходимо обнаружить маркеры хромосомной патологии, — пояснила Анна Леонидовна. — Наша задача выявить их в первом триместре и направить будущую мамочку на дальнейшее углубленное обследование.
— Наша задача выявить их в первом триместре и направить будущую мамочку на дальнейшее углубленное обследование.
Комплексная дородовая диагностика в системе Astraia позволяет сформировать группу риска беременных с генетическими и хромосомными заболеваниями у плода с последующим дообследованием с помощью инвазивных манипуляций. Наиболее часто встречаются синдромы Дауна, Эдвардса, Патау, триплоидии. И чем раньше это будет сделано, тем больше времени у родителей взвесить возможности современной медицины и свои собственные в плане реабилитации ребёнка, чтобы принять решение о дальнейшем пролонгировании беременности.
Знать точно
Следующий срок декретированного УЗИ варьируется от 18 до 22 недель, но врачи советуют выполнять его в 20 недель. И даже если исследование было проведено в 18 недель, лучше повторить его через месяц, поскольку за это время плод вырастает почти в два раза, а значит рассмотреть его можно лучше.
Во втором триместре также проводится оценка маркеров хромосомной патологии, а также полная оценка анатомии плода, — поясняет врач. – Если есть какие-то отклонения, то женщину направляют к генетику или перинатологу для решения вопроса о необходимости проведении инвазивных процедур. На таком сроке вероятность выявления врожденных пороков развития значительно увеличивается.
Финишная прямая
На сроке 30-32 недели проводится оценка функционального состояния плода, темпов его роста, исследования кровотоков в системе матка-плацента-плод, при необходимости кровотоков непосредственно в сосудах плода. В этот период исключается группа поздних пороков, которые ранее не видны в силу своей поздней манифестации. Такие пороки проявляются только в третьем триместре беременности по мере формирования и развития органов и систем у человека, и это не зависит ни от качества оборудования, ни от квалификации врача.
— Здесь имеет большое значение допплерография, показатели кровотока в артерии пуповины, маточных артериях, при наличии показаний – в среднемозговой артерии, венозном потоке, аорте плода.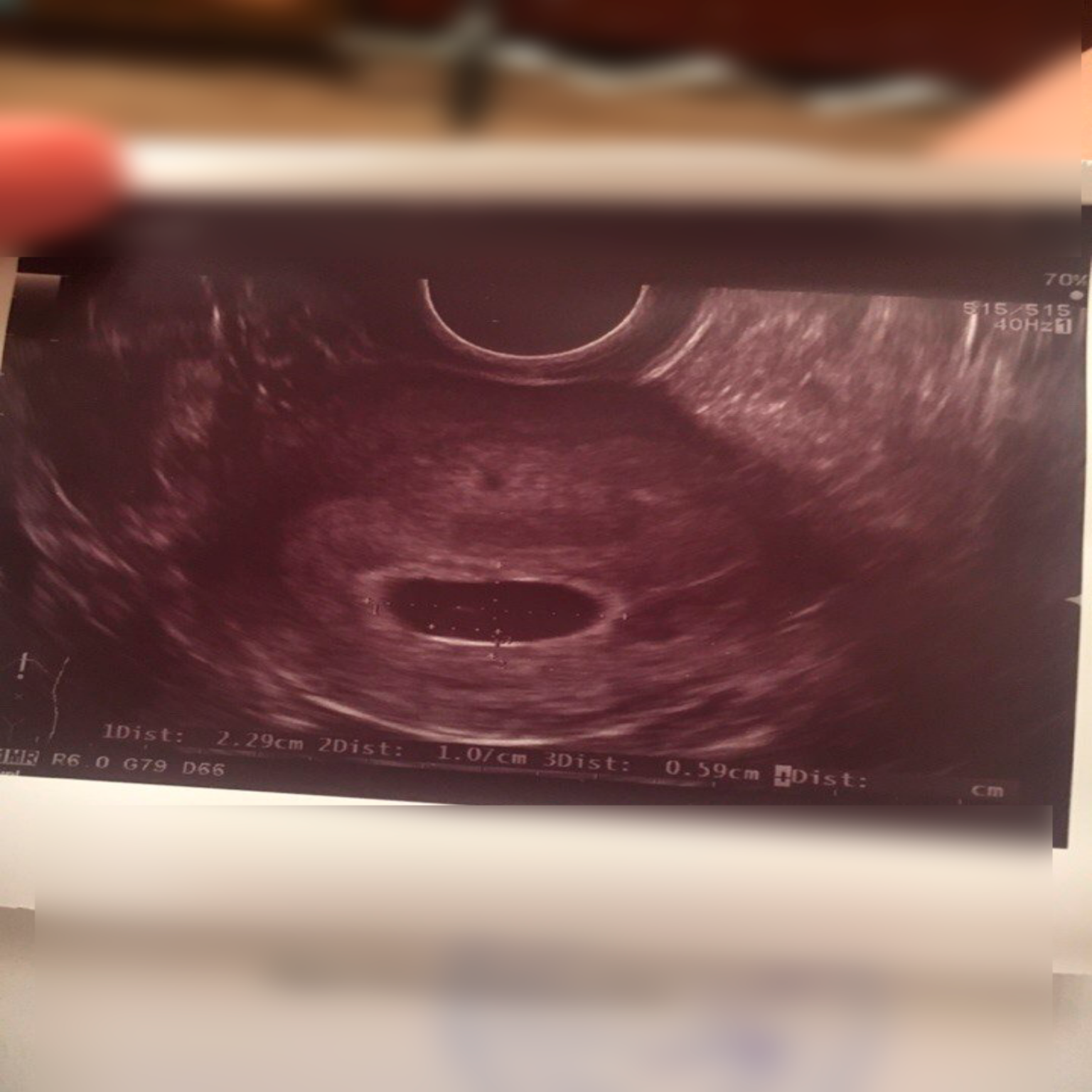 Наша задача – увидеть угрожающее состояние, которое может вызвать преждевременные роды, — рассказывает Анна Леонидовна.
Наша задача – увидеть угрожающее состояние, которое может вызвать преждевременные роды, — рассказывает Анна Леонидовна.
Если у будущего ребенка не обнаружена какая-либо патология, женщину ничего не беспокоит, беременность одноплодная, то чаще делать УЗИ не рекомендуют. Трех плановых осмотров будет вполне достаточно для ведения беременности без осложнений. При необходимости врач назначает дополнительные исследования.
Подытожим…
— Ультразвуковое исследование – это основной метод пренатальной диагностики. Он безопасный, неинвазивный, достоверный и доступный, к тому же при необходимости его можно проводить намного чаще, и это никак не отразится ни на здоровье матери, ни на состоянии будущего малыша. Диагностический центр укомплектован самыми современными приборами экспертного класса, на которых стоит высокая степень защиты. Врачи ультразвуковой диагностики обладают большим опытом и высокой квалификацией.
Сверхточное 4D-УЗИ
В Диагностическом центре установлен самый современный УЗИ-аппарат с режимом HDlive – Voluson E10, который позволяет врачам получить сверхточное четырехмерное изображение для исключения серьезных патологий, а родителям — понаблюдать за жизнью малыша в режиме реального времени (4D изображение). На 3D-снимках можно разглядеть даже черты лица будущего малыша.
Voluson E10 позволяет рассмотреть на экране сверхточное изображение малыша, получить очень подробную информацию о работе мозга, сердца, сосудистой системы плода с возможностью изучения кровотока. Крайне важно, что уже в первом триместре беременности можно диагностировать заболевания и, при необходимости, назначить необходимое лечение, ведь нет ничего важнее, чем здоровье будущего малыша.
Максимальная детализация и сверхточное качество изображения позволяют врачам получить полную информацию о состоянии здоровья малыша и мамы. Даже самые незначительные отклонения могут быть установлены на минимальном сроке беременности. Новая 4D технология радикально меняет качество визуализации сердца плода. Технология HDlive улучшает коммуникацию врача и пациента и повышает достоверность диагностики, поднимая планку оказания медицинских услуг на качественно новый уровень.
Новая 4D технология радикально меняет качество визуализации сердца плода. Технология HDlive улучшает коммуникацию врача и пациента и повышает достоверность диагностики, поднимая планку оказания медицинских услуг на качественно новый уровень.
Почему нельзя отказываться от УЗИ во время беременности?
Вот несколько аргументов, говорящих в пользу необходимости ультразвукового контроля протекания беременности:
- Пороки развития плода в 90% случаев развиваются у совершенно здоровых людей, без каких-либо факторов риска. Т.е. своевременно выявляются такие пороки только лишь при УЗИ, проведенном в диагностических целях.
- Могут иметь место значительные пороки развития плода при внешнем благополучном протекании беременности.
- Клиническое обследование (т.е. пальпация наружными приемами) не является достоверным при установлении многоплодной беременности, не говоря уже о контроле нормального (ассоциированного) внутриутробного развития близнецов.
- Беременные с низким расположением и предлежанием плаценты, как правило, не догадываются об этом до тех пор, пока не начинается кровотечение.
- До 50% женщин, утверждающих, что точно знают срок беременности («по сроку зачатия»), ошибаются более чем на 2 недели, а именно эти 2 недели могут оказаться очень важны, особенно в ситуации преждевременных родов для недоношенных детей.
Экспертное УЗИ 3D/4D при беременности | Диагностика
УЛЬТРАЗВУКОВЫЕ ИССЛЕДОВАНИЯ (УЗИ) БЕРЕМЕННЫМ
УЗИ БЕРЕМЕННЫМ
УЗИ в ранние сроки беременности для уточнения срока и определения количества плодов до 10 недель и 6 дней 2100
УЗИ в ранние сроки беременности для уточнения срока и определения количества плодов до 10 недель и 6 дней (высшая категория/кандидат медицинских наук) 2500
Цервикометрия 1800
Цервикометрия (высшая категория/кандидат медицинских наук) 2000
Цветная фотография плода 600
Запись исследования на DVD (на носитель центра) 600
Скрининговое УЗИ в 1 триместре беременности
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции 4200
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 4900
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), двойня, c использованием 3D/4D реконструкции 4700
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 5400
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), тройня, c использованием 3D/4D реконструкции 5400
1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 6200
(Врач Болдырева О. Г.) 1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
5800
Г.) 1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
5800
(Врач Болдырева О.Г.) 1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 6500
(Врач Болдырева О.Г.) 1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 0 дней — 13 недель и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 7500
Скрининговое УЗИ во 2 триместре беременности
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции 4500
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 5200
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, c использованием 3D/4D реконструкции 5000
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 5900
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, c использованием 3D/4D реконструкции 5600
2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 6400
(Врач Болдырева О.Г.) 2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 7100
(Врач Болдырева О.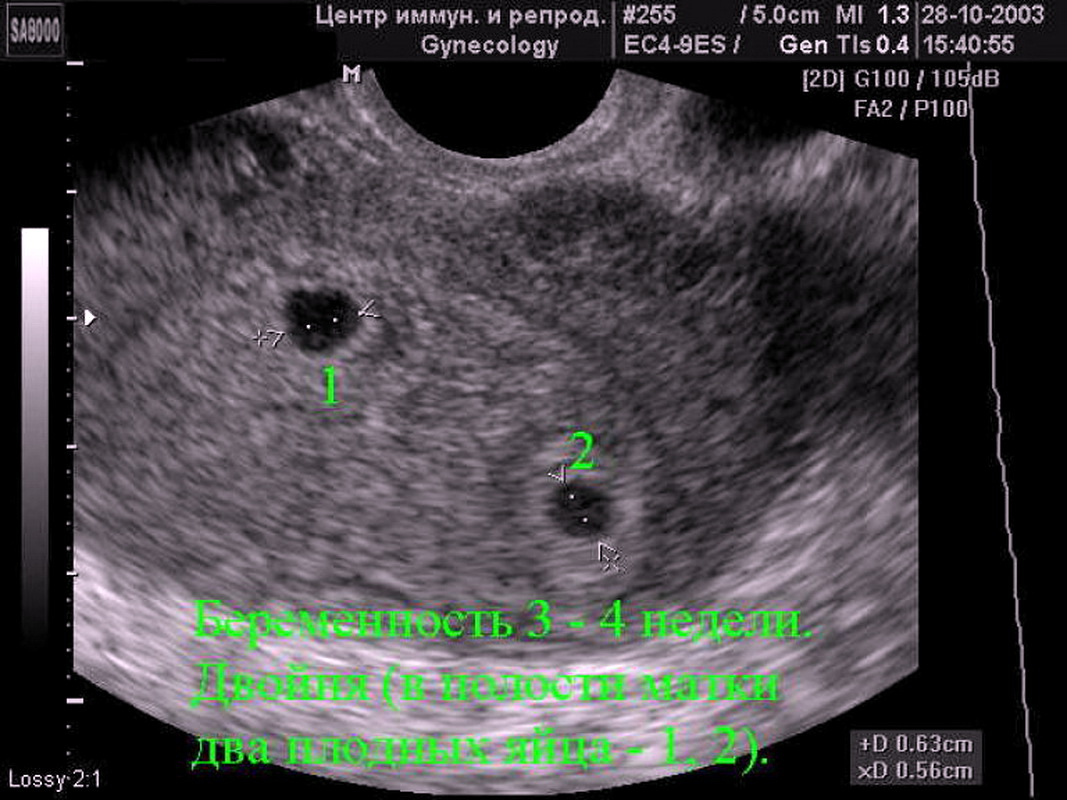 Г.) 2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
8500
Г.) 2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
8500
(Врач Болдырева О.Г.) 2 триместр: УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 9500
Скрининговое УЗИ в 3 триместре беременности
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, c использованием 3D/4D реконструкции 4500
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 4900
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, c использованием 3D/4D реконструкции 5000
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 5400
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, c использованием 3D/4D реконструкции 5600
3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 6000
(Врач Болдырева О.Г.) 3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 6400
(Врач Болдырева О.Г.) 3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук) 7100
(Врач Болдырева О. Г.) 3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
8200
Г.) 3 триместр: УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, c использованием 3D/4D реконструкции (высшая категория/кандидат медицинских наук)
8200
Диагностика состояния шейки матки: «Гинекологическое экспресс-обследование» 9150
Межскрининговое УЗИ в неоптимальные сроки беременности
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), один плод 4000
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), один плод (высшая категория/кандидат медицинских наук) 4200
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), двойня 4500
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), двойня (высшая категория/кандидат медицинских наук) 4700
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), тройня 5200
УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), тройня (высшая категория/кандидат медицинских наук) 5400
(Врач Болдырева О.Г.) УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), один плод (высшая категория/кандидат медицинских наук) 4200
(Врач Болдырева О.Г.) УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), двойня (высшая категория/кандидат медицинских наук) 5000
(Врач Болдырева О. Г.) УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), тройня (высшая категория/кандидат медицинских наук)
6000
Г.) УЗИ при беременности (14 недель 0 дней — 18 недель и 6 дней, 22 недели 0 дней — 29 недель и 6 дней, 35 недель 0 дней — до родов), тройня (высшая категория/кандидат медицинских наук)
6000
Допплерометрия при беременности
Допплерометрия при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии 1800
Допплерометрия при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии (высшая категория/кандидат медицинских наук) 2000
Допплерометрия при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, двойня 2500
Допплерометрия при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, двойня (высшая категория/кандидат медицинских наук) 2700
Допплерометрия при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, тройня (высшая категория/кандидат медицинских наук) 3500
(Врач Болдырева О.Г.) Допплерометрия при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, один плод (высшая категория/кандидат медицинских наук) 2500
(Врач Болдырева О.Г.) Допплерометрия при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, двойня (высшая категория/кандидат медицинских наук) 2900
(Врач Болдырева О.Г.) Допплерометрия при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии, тройня (высшая категория/кандидат медицинских наук) 3500
Динамика УЗИ и допплерометрии при беременности (выполняет только тот врач, который рекомендовал его проведение, и только в сроки, рекомендованные данным врачом)
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), один плод, 1 триместр 2100
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), один плод, 1 триместр (высшая категория/кандидат медицинских наук) 2300
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), двойня, 1 триместр 2400
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), двойня, 1 триместр (высшая категория/кандидат медицинских наук) 2600
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), тройня, 1 триместр 2700
Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), тройня, 1 триместр (высшая категория/кандидат медицинских наук) 2900
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, 2 триместр 2300
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, 2 триместр (высшая категория/кандидат медицинских наук) 2500
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, 2 триместр 2600
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, 2 триместр (высшая категория/кандидат медицинских наук) 2800
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, 2 триместр 2900
Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, 2 триместр (высшая категория/кандидат медицинских наук) 3100
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, 3 триместр 2300
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, 3 триместр (высшая категория/кандидат медицинских наук) 2500
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, 3 триместр 2600
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, 3 триместр (высшая категория/кандидат медицинских наук) 2800
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, 3 триместр 2900
Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, 3 триместр (высшая категория/кандидат медицинских наук) 3100
Динамика допплерометрии при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии 1200
Динамика допплерометрии при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии (высшая категория/кандидат медицинских наук) 1400
Динамика допплерометрии при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии 1500
Динамика допплерометрии при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии (высшая категория/кандидат медицинских наук) 1700
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), один плод, 1 триместр (высшая категория/кандидат медицинских наук) 2900
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), двойня, 1 триместр (высшая категория/кандидат медицинских наук) 3300
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (11 недель 0 дней — 13 недель и 6 дней), тройня, 1 триместр (высшая категория/кандидат медицинских наук) 3800
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), один плод, 2 триместр (высшая категория/кандидат медицинских наук) 3600
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), двойня, 2 триместр (высшая категория/кандидат медицинских наук) 4300
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (19 недель 0 дней — 21 неделя и 6 дней), тройня, 2 триместр (высшая категория/кандидат медицинских наук) 4800
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), один плод, 3 триместр (высшая категория/кандидат медицинских наук) 3200
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), двойня, 3 триместр (высшая категория/кандидат медицинских наук) 3600
(Врач Болдырева О.Г.) Динамика УЗИ при беременности (30 недель 0 дней — 34 недели и 6 дней), тройня, 3 триместр (высшая категория/кандидат медицинских наук) 4100
(Врач Болдырева О.Г.) Динамика допплерометрии при беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии (высшая категория/кандидат медицинских наук) 1400
(Врач Болдырева О.Г.) Динамика допплерометрии при многоплодной беременности: исследование артерий пуповины плода, маточных артерий, средней мозговой артерии (высшая категория/кандидат медицинских наук) 1700
Эхокардиография плода
Эхокардиография плода в 20-24 недели, один плод 2200
Эхокардиография плода в 20-24 недели, один плод (высшая категория/кандидат медицинских наук) 2500
Эхокардиография плода в 20-24 недели, двойня 2800
Эхокардиография плода в 20-24 недели, двойня (высшая категория/кандидат медицинских наук) 3500
Эхокардиография плода в 20-24 недели, тройня 4000
Эхокардиография плода в 20-24 недели, тройня (высшая категория/кандидат медицинских наук) 4400
Что нет гестационного мешка на УЗИ
Вы можете быть обеспокоены, если сделаете УЗИ беременности только для того, чтобы услышать, что гестационный мешок не виден. Гестационный мешок охватывает развивающегося ребенка и содержит околоплодные воды. Узнайте, когда это обычно наблюдается, и различные причины, по которым его нельзя обнаружить на УЗИ на ранних сроках беременности.
Когда виден гестационный мешок?
Гестационный мешок — один из первых признаков беременности, который можно увидеть на трансвагинальном УЗИ.Трансвагинальное УЗИ обычно используется, потому что УЗИ брюшной полости гораздо менее точен на ранних сроках беременности.
Гестационный мешок обычно виден на УЗИ к 5 неделям гестации, но иногда виден уже на 3 неделях гестации.
При определении на УЗИ диаметр мешочка составляет от 2 до 3 миллиметров, и он выглядит как белый ободок вокруг четкого центра в вашей матке. Если у вас также есть количественные тесты на беременность (сывороточные тесты на ХГЧ), гестационный мешок обычно становится видимым, когда уровень ХГЧ достигает 1500-2000.
Следующим шагом на УЗИ обычно является появление желточного мешка внутри гестационного мешка. Желточный мешок функционирует как питание для развивающегося эмбриона, и его обычно можно увидеть в сроке беременности от 5,5 до 6 недель на трансвагинальном УЗИ.
Распространенные причины отсутствия гестационного мешка
Наличие гестационного мешка мало говорит о здоровье вашей беременности и не говорит о наличии эмбриона. Гестационный мешок — это, по сути, мешок, который окружает ребенка (когда он становится видимым) и содержит околоплодные воды.
Если гестационный мешок не выявляется при трансвагинальном УЗИ на ранних сроках примерно до 5 недель гестации, может произойти несколько вещей.
Если плодный мешок не виден, это может означать, что:
- Беременность преждевременная
- Беременность внематочная
- Беременность — выкидыш
Слишком ранняя беременность
Гестационный мешок обычно виден на трансвагинальном УЗИ где-то между 3-5 неделями беременности или к тому времени, когда ХГЧ достигает 1500-2000.До этого даже при жизнеспособной беременности на УЗИ не будет видимого гестационного мешка.
Но когда нет подтверждения уровня ХГЧ или каких-либо определенных доказательств даты беременности, беременность все еще может быть на очень ранних стадиях. В этом случае рекомендуется контрольное УЗИ.
Неправильное время — одна из наиболее частых причин неспособности увидеть гестационный мешок на раннем УЗИ, особенно при отсутствии таких симптомов, как кровотечение.
Если срок беременности определенно превышает 5 недель или уровень ХГЧ выше 2000, обнаружение отсутствия гестационного мешка с большей вероятностью указывает на проблему.
Внематочная беременность
Если в матке нет видимого гестационного мешка, существует вероятность внематочной беременности. Это может быть пугающим, но имейте в виду, что отсутствие гестационного мешка, скорее всего, связано с неправильными сроками.
Даже если обнаружена внематочная беременность, с ней можно хорошо справиться, если ее выявить на ранней стадии.Внематочная беременность все еще возможна, даже если у вас нет симптомов внематочной беременности.
Врач может диагностировать внематочную беременность и порекомендовать лечение без последующего ультразвукового исследования, если уровень ХГЧ достаточно высок, чтобы гестационный мешок определенно был виден, если беременность находилась в матке.
Эти беременности не всегда являются неотложной медицинской помощью при раннем обнаружении, и варианты лечения не всегда хирургические.
Выкидыш
Если вы испытали кровотечение на ранних сроках беременности или другие симптомы выкидыша, обнаружение отсутствия гестационного мешка может означать, что у вас был очень ранний выкидыш (также называемый химической беременностью) или что ткань беременности уже покинула матку.
Если уровень ХГЧ падает вместе с отсутствием гестационного мешка, диагноз почти наверняка будет выкидышем. Как и в случае внематочной беременности, существуют различные варианты лечения выкидыша.
Что делать, если нет гестационного мешка
Врачам может быть сложно сразу определить, какое из вышеперечисленных объяснений стоит за беременностью без видимого гестационного мешка. Поэтому совершенно естественно чувствовать обеспокоенность и тревогу, а может быть, даже разочарование.
Вам могут сообщить (или увидеть в медицинских формах), что у вас «беременность неизвестного места», что просто означает, что УЗИ не показало гестационный мешок, и врачи не уверены, внематочная ли это беременность или выкидыш. , или очень ранняя, но в остальном нормальная беременность.
Скорее всего, вас попросят вернуться на контрольное УЗИ и пройти мониторинг уровня ХГЧ. Вместе эти повторные тесты должны дать вам четкий ответ. Ожидание может быть трудным, но может потребоваться, чтобы ваш врач был уверен в вашем диагнозе.
Оценка гестационного мешка — StatPearls
Непрерывное обучение
Гестационный мешок — это первая структура, которую можно увидеть при беременности при УЗИ уже на 4,5–5 неделях гестационного возраста, но она специфична для диагностики внутриутробной беременности только на 97,6%. Акушерское УЗИ на ранних сроках беременности необходимо для дифференциации внутриутробной беременности, беременности неизвестного происхождения и внематочной беременности, а также для оценки жизнеспособности беременности.В этом упражнении рассматривается интерпретация результатов акушерского УЗИ на ранних сроках беременности и подчеркивается роль межпрофессиональной группы в оценке и обеспечении последующего ухода за пациентами, у которых диагностирована беременность с неизвестным местонахождением или неопределенной жизнеспособностью.
Цели:
Описать эмбриональное развитие и сонографические особенности ранней беременности между 5 и 8 неделями гестации и их особенности для установления диагноза внутриутробной беременности.
Ознакомьтесь с методикой проведения комплексного двухмерного акушерского УЗИ в первом триместре.
Обобщите используемые в настоящее время критерии для постановки диагноза невынашивания беременности на ранних сроках.
Объясните важность сотрудничества и общения между межпрофессиональной командой для улучшения результатов для пациенток с диагнозом беременности неизвестного местонахождения или неопределенной жизнеспособности.
Введение
Гестационный мешок — это заполненная жидкостью структура, окружающая эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, наблюдаемая при беременности при УЗИ уже на 4,5–5 неделях гестационного возраста, и она на 97,6% специфична для диагностики внутриутробной беременности (IUP) [1].
Анатомия и физиология
Матка — это женский репродуктивный орган, который можно визуализировать с помощью трансабдоминального или трансвагинального ультразвукового исследования кзади от мочевого пузыря и кпереди от толстой кишки.Яичники — это парные репродуктивные органы, которые находятся латеральнее матки в полости малого таза. Матка состоит из трех частей: шейки матки, тела и дна. У небеременных женщин полость матки разрушается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, гестационный мешок появляется в центральной части тела матки, первоначально его диаметр составляет 2–3 мм [2].
Показания
При отсутствии каких-либо симптомов УЗИ плода в первом триместре следует проводить между 11 и 13 неделями беременности, чтобы установить гестационный возраст и оценить жизнеспособность.[3] Ранняя беременность с симптомами боли в животе, тазовой боли и вагинального кровотечения требует обследования с помощью УЗИ органов малого таза, чтобы дифференцировать внутриматочную беременность, беременность неизвестного происхождения и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское УЗИ в первом триместре включает трансабдоминальные и трансвагинальные исследования. Криволинейный зонд (от 1 до 6 МГц) используется для трансабдоминального доступа, в то время как высокочастотный (от 7,5 до 10 МГц) трансвагинальный зонд является выбором для тазовой части ультразвукового исследования.[4]
Метод
Сначала проводится трансабдоминальное обследование, при котором основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон. Пациент должен локализовать свою боль, и экзаменатор получает специальные изображения этой области. Таз обследуется на предмет признаков гемоперитонеума, и, если обнаружено скопление внематочной жидкости, проводится сканирование верхней части живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем выполняется трансвагинальная часть исследования, в ходе которой основное внимание уделяется дальнейшей оценке матки, маточных труб и яичников.[4] Трансвагинальная сонография (TVS) дает улучшенное разрешение по сравнению с трансабдоминальным доступом, в первую очередь из-за используемых более высоких частот, а также из-за отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря. [5] Ультрасонография в M-режиме считается безопасной на всех сроках беременности. Допплерография связана с гораздо более высоким выходом энергии и рекомендуется только при наличии клинических показаний [3].
Средний диаметр гестационного мешка (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях.Другими словами, его можно вычислить, сложив измерения высоты, ширины и длины и разделив полученную сумму на 3. [6]
Клиническая значимость
Пациенты с ранней беременностью, имеющие клинические симптомы боли в животе, тазовой боли или вагинального кровотечения, должны быть оценены с помощью ультразвукового исследования органов малого таза и определения уровня хорионического гонадотропина человека (B-hCG) в сыворотке крови, которые в сочетании друг с другом могут помочь в этом. ведение пациентов. Эти два теста помогают дифференцировать IUP, беременность неизвестного происхождения и внематочную беременность.
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста. Первый сонографический признак беременности — гестационный мешок, который появляется на сроке от 4,5 до 5 недель. Нормальный гестационный мешок представляет собой круглую структуру в центральной эхогенной части тела матки, первоначально имеющую диаметр 2–3 мм и увеличивающуюся на 1,13 мм в день. К 5,5 неделе беременности можно увидеть тонкостенную круглую структуру, желточный мешок, внутри гестационного мешка, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым.К шести неделям беременности в желточном мешке становится видна структура размером 1-2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины копыта (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности проявляются зачатки головы, тела и конечностей. [2] [7]
Идентификация внутриматочного гестационного мешка с помощью ультрасонографии имеет 97,6% специфичность для диагностики IUP, в то время как визуализация желточного мешка имеет 100% специфичность.[1] Нормальный на вид гестационный мешок гладкий, круглый или овальный и находится в центральной части матки (другие места гестационного мешка должны вызывать опасения по поводу внематочной беременности). Если сбор внутриматочной жидкости не является круглым / овальным, тогда можно применить термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможными обломками внутри просвета и может быть замечен при внематочной беременности [8]. В некоторых случаях до развития желточного мешка наблюдаются признаки двойного мешка или внутриподвесные признаки.Признак двойного мешка и признак внутриполостного люфта представляют собой два слоя децидуальной оболочки в стенке матки и выглядят как эхогенные кольца, окружающие гестационный мешок, что убедительно указывает на ВМД, но не всегда присутствует [9].
Учитывая предсказуемость раннего эмбрионального развития, диаметр гестационного мешка определенного размера без эмбриона является диагностическим признаком несостоятельности беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона указывает на несостоятельность беременности, в то время как MSD между 16 и 25 мм без эмбриона указывает на возможную несостоятельность беременности.Дополнительные критерии для диагностики несостоятельности беременности включают неспособность развития желточного мешка через две или более недель после визуализации гестационного мешка и неспособность эмбриона с сердцебиением развиваться через 11 или более дней после визуализации желточного мешка внутри гестационного мешка. В этом случае повторное УЗИ возможно через 11–14 дней. [8] [10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении беременности на ранних сроках. Однако исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и не следует полагаться исключительно на уровень изолированного B-hCG в сыворотке при диагностике ранней беременности, когда нет окончательной IUP, идентифицированной сонографически.[11] Скорее, рекомендуются серийные уровни B-hCG в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациентов с повышенным уровнем B-hCG, которые клинически стабильны, наиболее подходящим диагнозом является беременность неизвестного происхождения. Поскольку частота внематочных беременностей составляет примерно 2%, неспецифический сбор внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриутробной беременности.В этих случаях рекомендуется повторная визуализация и анализ B-hCG через 48–72 часа [12].
Улучшение результатов группы здравоохранения
Женщины, обращающиеся для оценки боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, представляют диагностическую дилемму на ранней стадии беременности, если визуализирующее исследование явно не демонстрирует внутриутробную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
Для женщин детородного возраста тест на беременность является первым шагом в оценке поданной жалобы.Если состояние пациентки клинически стабильно, а тест на беременность положительный, необходимо провести УЗИ органов малого таза, чтобы оценить место беременности. Если выявлена внематочная беременность, команда акушеров-гинекологов должна быть вовлечена в лечение пациентки как можно скорее. Тем не менее, в случае беременности неизвестного местоположения, клинический врач должен организовать тщательное наблюдение, а пациенту необходимы строгие меры предосторожности при возвращении, учитывая возможность ранней внематочной беременности. Медсестра с акушерской / неонатальной специализацией может оказать большую помощь, поскольку она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах.Эта ситуация требует осмотрительности и взаимодействия между разными поставщиками, чтобы обеспечить надлежащее наблюдение. Радиологи должны быть знакомы с нормальными и ненормальными результатами ультразвукового исследования на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике несостоятельности беременности. Направляющий врач должен предоставить историю болезни и определить количественный уровень B-hCG, чтобы помочь радиологу в интерпретации результатов визуализационных исследований. Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной беременности или неудачной беременности.(Уровень I)
Межпрофессиональный командный подход необходим для управления этими случаями и достижения наилучшего варианта управления. [Уровень 5]
Дополнительное образование / Вопросы для повторения
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым гестационным мешком. Предоставлено доктором Майклом Ламбертом
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрёма, 2014» (Public Domain)
Рисунок
Ретровертированная матка с гестационным мешком (GS) внутри эндометриального эха матки и содержит желточный мешок (YS).Предоставлено доктором Майклом Ламбертом
Рисунок
Заключительное трансабдоминальное УЗИ через 8 недель, показывает гестационный мешок 7,3 мм без плода. Предоставил Трипти М. Мэтью, доктор медицины, магистр здравоохранения, магистр делового администрирования, доктор философии.
Рисунок
Нормальный плодный мешок. Изображение любезно предоставлено S Bhimji MD
Ссылки
- 1.
- Richardson A, Gallos I, Dobson S, Campbell BK, Coomarasamy A, Raine-Fenning N. Точность ультразвукового исследования первого триместра в диагностике внутриутробной беременности до визуализации желточный мешок: систематический обзор и метаанализ.Ультразвуковой акушерский гинеколь. 2015 август; 46 (2): 142-9. [PubMed: 25393076]
- 2.
- Doubilet PM. Ультразвуковое исследование первого триместра. Radiol Clin North Am. 2014 ноя; 52 (6): 1191-9. [PubMed: 25444100]
- 3.
- Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor -Трич И.Е., Той А., Йео Г. Практические рекомендации ISUOG: выполнение ультразвукового исследования плода в первом триместре.Ультразвуковой акушерский гинеколь. 2013 Янв; 41 (1): 102-13. [PubMed: 23280739]
- 4.
- Mausner Geffen E, Slywotzky C, Bennett G. Ловушки и советы в диагностике внематочной беременности. Abdom Radiol (Нью-Йорк). 2017 Май; 42 (5): 1524-1542. [PubMed: 28144719]
- 5.
- Moorthy RS. ТРАНСВАГИНАЛЬНАЯ СОНОГРАФИЯ. Med J Вооруженные силы Индии. 2000 Июль; 56 (3): 181-183. [Бесплатная статья PMC: PMC5532046] [PubMed: 28790701]
- 6.
- Капфхамер Д.Д., Паланиаппан С., Саммерс К., Кассель К., Манкузо А.С., Райан Г.Л., Шах Д.К.Разница между средним диаметром гестационного мешка и длиной копчика как маркером потери беременности в первом триместре после экстракорпорального оплодотворения. Fertil Steril. 2018 Янв; 109 (1): 130-136. [Бесплатная статья PMC: PMC6248327] [PubMed: 29175064]
- 7.
- Blaas HG. Выявление структурных аномалий в первом триместре с помощью УЗИ. Лучшая практика Res Clin Obstet Gynaecol. 2014 Апрель; 28 (3): 341-53. [PubMed: 24355991]
- 8.
- Doubilet PM, Benson CB, Bourne T, Blaivas M, Общество радиологов в ультразвуковой многопрофильной группе по диагностике выкидыша в раннем первом триместре и исключению жизнеспособной внутриутробной беременности.Барнхарт К.Т., Бенасерраф Б.Р., Браун Д.Л., Филли Р.А., Фокс Дж.С., Голдштейн С.Р., Кендалл Дж.Л., Лайонс Е.А., Портер М.Б., Преториус Д.Х., Тимор-Тритч И.Е. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013 10 октября; 369 (15): 1443-51. [PubMed: 24106937]
- 9.
- Doubilet PM, Benson CB. Признак двойного мешка и внутридецидуальный признак на ранних сроках беременности: надежность и частота встречаемости. J Ultrasound Med. 2013 июл; 32 (7): 1207-14. [PubMed: 23804343]
- 10.
- Preisler J, Kopeika J, Ismail L, Vathanan V, Farren J, Abdallah Y, Battacharjee P, Van Holsbeke C, Bottomley C, Gould D, Johnson S, Stalder C, Van Calster B, Hamilton J, Timmerman D, Bourne T. Определение безопасных критериев диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. BMJ. 2015 23 сентября; 351: h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]
- 11.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека.J Ultrasound Med. 2011 декабрь; 30 (12): 1637-42. [PubMed: 22123998]
- 12.
- Mazzariol FS, Roberts J, Oh SK, Ricci Z, Koenigsberg M, Stein MW. Жемчужины и подводные камни в акушерской сонографии в первом триместре. Clin Imaging. 2015 март-апрель; 39 (2): 176-85. [PubMed: 25457572]
Аномальное УЗИ на ранних сроках беременности
В предыдущем блоге мы обсудили ожидаемые результаты УЗИ при нормальной внутриутробной беременности. Отклонения от ожидаемой модели развития вызывают беспокойство или, если они значительны, являются определяющими для ранней неудачи беременности или выкидыша.Они обсуждались в недавней обзорной статье Doubilet et al. (N Engl J Med 2013; 369: 1443-51). Вот резюме:
Критерии, наиболее часто используемые для диагностики невынашивания беременности, — это отсутствие сердечной деятельности к тому моменту, когда эмбрион достигнет определенной длины (длина макушки до крестца), отсутствие видимого эмбриона к тому времени, когда гестационный мешок вырастет до определенной длины. размер (средний диаметр мешочка) и отсутствие видимого зародыша к определенному моменту времени.
Длина короны до крестца (CRL)
Длина коронки и крестца 5 мм широко рекомендовалась в качестве критерия положительности для диагностики неудачной беременности при отсутствии сердечной деятельности.Недавние исследования показали, что отсечение 5-6 мм может привести к ложноположительному диагнозу невынашивания беременности. В настоящее время рекомендуется использовать границу ширины 7 мм (а не 5 мм) для диагностики неудачной беременности. Таким образом, если длина темени и крестца составляет 7 мм и сердцебиение не видно, это подозрительно на неудачную беременность.
Диаметр гестационного мешка
При диагностике неудачной беременности разумно использовать границу 25 мм (а не 16 мм) для среднего диаметра мешочка без видимого эмбриона (см. Рисунок выше).Это дало бы специфичность и положительную прогностическую ценность 100% (или как можно более близкую к 100%). Когда средний диаметр мешочка составляет от 16 до 24 мм, отсутствие эмбриона подозрительно, но не является диагностическим признаком неудачной беременности
Временные критерии неудачной беременности
Не во всех неудачных беременностях когда-либо развивается 7-миллиметровый эмбрион или 25-миллиметровый гестационный мешок, поэтому важно иметь другие критерии для диагностики невынашивания беременности. Наиболее полезный из таких критериев — невозможность визуализации эмбриона к определенному моменту времени.Альтернативный подход к прогнозированию невынашивания беременности, основанный на аномальном росте гестационного мешка и эмбриона, оказался ненадежным. Невизуализация эмбриона с сердцебиением через 6 недель после последней менструации подозрительна для несостоявшейся беременности, но датировка последнего менструального цикла (при беременности, зачатой без медицинской помощи) слишком ненадежна для окончательного диагноза несостоятельности беременности.
Время событий на ранних сроках беременности — гестационный мешок на 5 неделе, желточный мешок на 5 ½ недели и эмбрион с сердцебиением на 6 неделе — является точным и воспроизводимым с вариациями примерно ± ½ недели; эта последовательность объясняет временные критерии несостоятельности беременности.Например, если первоначальная ультрасонограмма показывает гестационный мешок с желточным мешком, а последующее сканирование, полученное по крайней мере через 11 дней, не показывает эмбрион с сердечной деятельностью, диагноз неудачной беременности устанавливается.
По данным Консенсусной конференции Общества радиологов в области ультразвуковой диагностики по диагностике выкидыша в раннем первом триместре и исключению жизнеспособной внутриутробной беременности, октябрь 2012 г .; Ниже приведены рекомендации по трансвагинальной ультразвуковой диагностике прерывания беременности у женщины с внутриутробной беременностью с неопределенной жизнеспособностью.
Результаты диагностики невынашивания беременности
- Длина коронки и крупа ≥7 мм, сердцебиение отсутствует
- Средний диаметр мешка ≥25 мм, без эмбриона
- Отсутствие эмбриона с сердцебиением ≥2 недель после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением ≥11 дней после сканирования, которое показало гестационный мешок с желточным мешком
Результаты, вызывающие подозрение, но не являющиеся диагностическими признаками прерывания беременности
- Длина коронки и крупа <7 мм, без сердцебиения
- Средний диаметр мешочка 16–24 мм, без эмбриона
- Отсутствие эмбриона с сердцебиением через 7–13 дней после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением через 7–10 дней после сканирования, которое показало гестационный мешок с желточным мешком
- Отсутствие эмбриона ≥6 недель после последней менструации
- Пустой амнион (виден амнион рядом с желточным мешком, без видимого эмбриона)
- Увеличенный желточный мешок (> 7 мм)
- Маленький гестационный мешок по отношению к размеру эмбриона (разница между средним диаметром мешочка и длиной макушки до крестца <5 мм)
При обнаружении подозрений на несостоятельность беременности обычно целесообразно проводить контрольное ультразвуковое исследование через 7–10 дней для оценки жизнеспособности беременности.Здесь обсуждаются методы лечения преждевременного выкидыша.
Чтобы обратиться к специалисту по лечению бесплодия, который является сертифицированным врачом с высокими показателями успешности, запишитесь на прием в одну из четырех клиник репродуктивного здоровья InVia в Чикаго.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу. Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта. Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Статья об оценке гестационного мешка
Непрерывное образование
Гестационный мешок — это первая структура, которую во время беременности можно увидеть при УЗИ уже на 4,5–5 неделях гестационного возраста, но она специфична только на 97,6% для диагностики внутриутробной беременности. Акушерское УЗИ на ранних сроках беременности необходимо для дифференциации внутриутробной беременности, беременности неизвестного происхождения и внематочной беременности, а также для оценки жизнеспособности беременности.В этом упражнении рассматривается интерпретация результатов акушерского УЗИ на ранних сроках беременности и подчеркивается роль межпрофессиональной группы в оценке и обеспечении последующего ухода за пациентами, у которых диагностирована беременность с неизвестным местонахождением или неопределенной жизнеспособностью.
Целей:
- Опишите эмбриональное развитие и сонографические особенности ранней беременности между 5 и 8 неделями гестации и их особенности для установления диагноза внутриутробной беременности.
- Просмотрите методику проведения комплексного двухмерного акушерского УЗИ в первом триместре.
- Обобщите используемые в настоящее время критерии для постановки диагноза несостоятельности беременности на ранних сроках.
- Объясните важность сотрудничества и общения между межпрофессиональной командой для улучшения результатов для пациенток с диагнозом беременности неизвестного местоположения или неопределенной жизнеспособности.
Введение
Гестационный мешок — это заполненная жидкостью структура, окружающая эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, наблюдаемая при беременности при УЗИ уже на 4,5–5 неделях гестационного возраста, и она на 97,6% специфична для диагностики внутриутробной беременности (IUP) [1].
Анатомия и физиология
Матка — женский репродуктивный орган, который можно визуализировать с помощью трансабдоминального или трансвагинального ультразвукового исследования кзади от мочевого пузыря и кпереди от толстой кишки.Яичники — это парные репродуктивные органы, которые находятся латеральнее матки в полости малого таза. Матка состоит из трех частей: шейки матки, тела и дна. У небеременных женщин полость матки разрушается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, гестационный мешок появляется в центральной части тела матки, первоначально его диаметр составляет 2–3 мм [2].
Показания
При отсутствии каких-либо симптомов УЗИ плода в первом триместре следует проводить между 11 и 13 неделями беременности, чтобы установить гестационный возраст и оценить жизнеспособность.[3] Ранняя беременность с симптомами боли в животе, тазовой боли и вагинального кровотечения требует обследования с помощью УЗИ органов малого таза, чтобы дифференцировать внутриматочную беременность, беременность неизвестного происхождения и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское УЗИ в первом триместре включает трансабдоминальные и трансвагинальные исследования. Криволинейный зонд (от 1 до 6 МГц) используется для трансабдоминального доступа, а высокочастотный (7.5–10 МГц) трансвагинальный зонд является выбором для тазовой части ультразвукового исследования. [4]
Техника
Сначала проводится трансабдоминальное обследование, при котором основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон. Пациент должен локализовать свою боль, и экзаменатор получает специальные изображения этой области. Таз обследуется на предмет признаков гемоперитонеума, и, если обнаружено скопление внематочной жидкости, проводится сканирование верхней части живота (мешок Моррисона и параколические желоба) для определения степени кровотечения.Затем проводится трансвагинальная часть обследования, в ходе которой основное внимание уделяется дальнейшей оценке матки, маточных труб и яичников. [4] Трансвагинальная сонография (TVS) дает улучшенное разрешение по сравнению с трансабдоминальным доступом, в первую очередь из-за используемых более высоких частот, а также из-за отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря. [5] Ультрасонография в M-режиме считается безопасной на всех сроках беременности.Допплерография связана с гораздо более высоким выходом энергии и рекомендуется только при наличии клинических показаний [3].
Средний диаметр гестационного мешка (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях. Другими словами, его можно вычислить, сложив измерения высоты, ширины и длины и разделив полученную сумму на 3. [6]
Клиническая значимость
Пациенты с ранней беременностью и клиническими симптомами боли в животе, тазовой боли или вагинального кровотечения должны быть обследованы с помощью ультразвукового исследования органов малого таза и определения уровня хорионического гонадотропина человека (B-hCG) в сыворотке крови, которые в совокупности помогают в ведении пациентов.Эти два теста помогают дифференцировать IUP, беременность неизвестного происхождения и внематочную беременность.
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста. Первый сонографический признак беременности — гестационный мешок, который появляется на сроке от 4,5 до 5 недель. Нормальный гестационный мешок выглядит как круглая структура в центральной эхогенной части тела матки, первоначально диаметром 2-3 мм и увеличивающейся на 1.13 мм в сутки. К 5,5 неделе беременности можно увидеть тонкостенную круглую структуру, желточный мешок, внутри гестационного мешка, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке становится видна структура размером 1-2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины копыта (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности проявляются зачатки головы, тела и конечностей.[2] [7]
Идентификация внутриматочного гестационного мешка с помощью УЗИ имеет 97,6% специфичность для диагностики ВМД, тогда как визуализация желточного мешка имеет 100% специфичность. [1] Гестационный мешок выглядит нормально, гладкий, круглый или овальный и находится в центральной части матки (другие места гестационного мешка должны вызывать опасения по поводу внематочной беременности). Если сбор внутриматочной жидкости не является круглым / овальным, тогда можно применить термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможными обломками внутри просвета и может быть замечен при внематочной беременности.[8] В некоторых случаях до развития желточного мешка наблюдаются признаки двойного мешка или интрападения. Признак двойного мешка и признак внутриполостного люфта представляют собой два слоя децидуальной оболочки в стенке матки и выглядят как эхогенные кольца, окружающие гестационный мешок, что убедительно указывает на ВМД, но не всегда присутствует [9].
Учитывая предсказуемость раннего эмбрионального развития, диаметр гестационного мешка определенного размера без эмбриона является диагностическим признаком несостоятельности беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона указывает на несостоятельность беременности, в то время как MSD между 16 и 25 мм без эмбриона указывает на возможную несостоятельность беременности.Дополнительные критерии для диагностики несостоятельности беременности включают неспособность развития желточного мешка через две или более недель после визуализации гестационного мешка и неспособность эмбриона с сердцебиением развиваться через 11 или более дней после визуализации желточного мешка внутри гестационного мешка. В этом случае повторное УЗИ возможно через 11–14 дней. [8] [10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении беременности на ранних сроках. Однако исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и не следует полагаться исключительно на уровень изолированного B-hCG в сыворотке при диагностике ранней беременности, когда нет окончательной IUP, идентифицированной сонографически.[11] Скорее, рекомендуются серийные уровни B-hCG в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациентов с повышенным уровнем B-hCG, которые клинически стабильны, наиболее подходящим диагнозом является беременность неизвестного происхождения. Поскольку частота внематочных беременностей составляет примерно 2%, неспецифический сбор внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриутробной беременности.В этих случаях рекомендуется повторная визуализация и анализ B-hCG через 48–72 часа [12].
Улучшение результатов команды здравоохранения
Женщины, обращающиеся для оценки боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, представляют диагностическую дилемму на ранней стадии беременности, если визуализирующее исследование четко не демонстрирует внутриутробную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
Для женщин детородного возраста тест на беременность является первым шагом в оценке поданной жалобы. Если состояние пациентки клинически стабильно, а тест на беременность положительный, необходимо провести УЗИ органов малого таза, чтобы оценить место беременности. Если выявлена внематочная беременность, команда акушеров-гинекологов должна быть вовлечена в лечение пациентки как можно скорее. Тем не менее, в случае беременности неизвестного местоположения, клинический врач должен организовать тщательное наблюдение, а пациенту необходимы строгие меры предосторожности при возвращении, учитывая возможность ранней внематочной беременности.Медсестра с акушерской / неонатальной специализацией может оказать большую помощь, поскольку она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между разными поставщиками, чтобы обеспечить надлежащее наблюдение. Радиологи должны быть знакомы с нормальными и ненормальными результатами ультразвукового исследования на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике несостоятельности беременности.Направляющий врач должен предоставить историю болезни и определить количественный уровень B-hCG, чтобы помочь радиологу в интерпретации результатов визуализационных исследований. Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной беременности или неудачной беременности. (Уровень I)
Межпрофессиональный командный подход необходим для управления этими случаями и достижения наилучшего варианта управления.[Уровень 5]
Что я увижу на 5-недельном сканировании на ранних сроках беременности, зачем мне ждать un
На 5 неделе беременности все настолько мелко, что на УЗИ очень мало что можно увидеть. Даже в 6 недель у некоторых людей может быть трудно увидеть эмбрион.
На изображении выше показана беременность 5 недель +, но не всегда это ясно для всех людей. Мы говорим «5 недель плюс», потому что, не имея возможности измерить эмбрион, мы можем измерить только средний диаметр мешочка, который представляет собой комбинацию трех измерений мешочка, чтобы получить приблизительную дату, но это не так точно и измеряет эмбрион.На этом этапе мы видим темную область с маленьким кружком внутри. Темная область — это плодный мешок, а маленький белый кружок — желточный мешок. Задача желточного мешка — обеспечивать растущий эмбрион питательными веществами до тех пор, пока плацента не возьмет верх во время беременности. Имея только желточный мешок, мы можем подтвердить, что беременность в правильном месте или не внематочная.
На изображении выше теперь показана 6-недельная беременность. На этом этапе можно довольно хорошо увидеть эмбрион и измерить срок беременности, но не всегда можно увидеть сердцебиение в это время.Если сердцебиение не видно, это может вызвать много беспокойства, ожидая повторного сканирования через неделю или около того, поэтому всегда лучше избегать возникновения такой ситуации. Вот почему в центре ультразвукового исследования раннего возраста мы предлагаем сканирование беременности на ранних сроках от 7 недель.
На этом изображении эмбрион в возрасте 7 недель имеет размеры примерно 10 мм от головы до низа или от макушки до крупа. Есть желточный мешок, но на данном изображении его не видно. Обычно на этом этапе можно отследить сердцебиение, поэтому мы, как правило, предлагаем сканирование на ранних сроках беременности в это время.Это поможет избежать беспокойства и стресса, связанных с ожиданием повторного сканирования, если все, что нужно увидеть, невозможно увидеть за один прием.
Однако здесь есть … Из-за изменчивости продолжительности цикла продолжительность цикла обычно оценивается в 28 дней, но может варьироваться от 21 до 35 дней. Если ваш цикл длиннее, вы можете быть немного менее беременными, чем 7 недель, с другой стороны, вы могли бы продвинуться дальше, если у вас более короткий цикл. Если мы стремимся к 7 неделям, то большую часть времени мы должны увидеть все, что нужно увидеть, за один прием.Ждать вашего ребенка действительно кажется долгим, особенно учитывая чувствительность сегодняшних тестов на беременность, которые позволяют нам знать, что мы беременны на столь раннем этапе, но оно того стоит.
Важно помнить, что если вы испытываете кровотечение и / или боль, всегда важно исключить внематочную беременность. Возможно, стоит посетить отделение ранней оценки беременности. Там они могут сканировать и получать количественные измерения бета-ХГЧ (гормона беременности), которые в сочетании со сканированием могут предоставить дополнительную информацию, но, опять же, наблюдение и ожидание могут быть подходящим курсом действий.Подробнее о поздней внематочной беременности …..
Взгляните на блог ниже, чтобы увидеть больше изображений на разных этапах.
https://www.earlylife.co.uk/blogs/news/what-will-i-see-at-an-early-pregnancy-scan-1
Еще одно информативное чтение — https://www.earlylife.co.uk/blogs/news/what-is-an-ectopic-pregnancy
Репродукция человека, Лекции: Клиническая радиология
Первый триместр беременности, пожалуй, самый интересный период в развитии человека.Тем не менее Первый триместр — это также время, наполненное эмоциями, потому что этот период чреват большим количеством неудач и частота осложнений. Ультразвук, особенно метод трансвагинального ультразвукового исследования, позволяет добиться наилучших результатов. визуализация структур первого триместра и дает лучшую возможность обнаружить аномалии в первый триместр.
- Таблица 2
| Ориентир | Дискриминационный размер |
|---|---|
| Желточный мешок | GSD <10 мм (TV) |
| Эмбрион | GSD <18 мм (TV) GSD <25 мм (TA) |
| Живой эмбрион | CRL 5 мм |
| GSD и CRL | CRL < G.S + 4 мм |
GSD = Средний диаметр гестационного мешка TV = Трансвагинальный УЗИ TA = Трансабдоминальный УЗИ CRL = Длина крестца коронки
- Гестационный мешок: первая структура, видимая при ультразвуковом исследовании, гестационный мешок может быть визуализирован как через 4,5 недели трансвагинальным методом. Нормальный гестационный мешок имеет округлую или овальную форму и расположен в пределах дна или средней части матки. Эхогенные (яркие) границы и эксцентричная поза внутри полости эндометрия (двойной децидуальный мешок) помогает отличить «настоящий» гестационный мешок от «псевдо» гестационный мешок (наблюдается при внематочной беременности).
- Желточный мешок: Желточный мешок — это первая видимая структура внутри гестационного мешка. Желточный мешок должен всегда можно увидеть, если размер гестационного мешка превышает 10 мм. Нормальный желточный мешок круглый и измеряет менее 6 мм. Если желточный мешок превышает 6 мм, имеет необычную форму или кальцинирован, показано повторное обследование, поскольку в большинстве случаев беременность с аномальными желточными мешками заканчивается неудачно.
- Эмбрион: Вторая структура, которая становится видимой внутри гестационного мешка, — это эмбрион.Сердечную деятельность эмбриона следует всегда наблюдать, если размер эмбриона превышает 5 мм. Благодаря усовершенствованию ультразвуковой аппаратуры теперь можно оценить некоторые эмбриональные и анатомия плода в первом триместре. Между 8 и 10 неделями ромбовидный мозг заполнен жидкостью. полость в заднем мозге, легко идентифицируется. Эта камера в конечном итоге становится четвертым желудочком и центральный канал головного и спинного мозга. Также обычно наблюдается нормальная физиологическая грыжа кишечника. до 14 недель.
- Мембраны и плацента: амниотическая полость, полость хориона и место плацентации хорошо разграничены при трансвагинальном УЗИ. Амнион растет на хорионе и мембраны со временем срастаются, обычно полностью к 17 неделям.
Для адекватной оценки срока беременности в первом триместре размер гестационного мешка (GS) или эмбрионального длину крестца (CRL) следует сравнивать с менструальным возрастом. GS следует измерять в три ортогональные плоскости и средний диаметр мешка (MSD), рассчитанный путем усреднения этих измерений.Уравнение, MSD + 30 = менструальный возраст (дни), может применяться (первые восемь недель), когда диаграмма размер мешка не так легко доступен.
CRL является наиболее точным сонографическим измерением, коррелирующим со сроками менструации. Этот измерение — это максимальная видимая длина эмбриона. Следует проявлять осторожность, чтобы не включать пуповина или желточный мешок в измерении крестца темени. Между шестью и десятью неделями мало вариабельность размера эмбриона, CRL = менструальный возраст в неделях +/- 4-5 дней.Каждое УЗИ Отделение должно выбрать и следовать таблицам, которые коррелируют менструальный возраст с MSD и CRL измерения. Измерение CRL эмбриона более точное, чем использование дат LMP или физического осмотра. при свидании с беременностью.
- РОЛЬ ХГЧ: Количественное содержание хорионического гонадотропина человека (ХГЧ) в сыворотке может коррелировать с
гестационный возраст. Используются разные препараты ХГЧ, которые имеют разные нормальные значения. Два самых
распространены первый международный эталонный препарат (первый IRP) и второй международный эталонный препарат.
Стандарт, (2 IS).Первые значения IRP примерно в два раза больше, чем 2 IS. Это важно
ознакомьтесь с препаратами, которые используются в вашей больнице.
Важное использование уровней ХГЧ в сыворотке в первом триместре касается различения между нормальная внутриутробная беременность и аномальная беременность, которая может быть внематочной. С этой целью так- так называемый дискриминационный уровень ХГЧ. Если концентрация ХГЧ в сыворотке превышает дискриминационный уровень 800-1000 единиц / литр (2 IS) и 1000-2000 единиц / литр (сначала IRB), затем внутриматочный гестационный мешок должен быть виден при трансвагинальной сонографии.Если значения ХГЧ превышают эти уровни и внутриутробный гестационный мешок не виден, значит внематочная беременность или недавняя возможны самопроизвольные прерывания беременности. Однако разумно устанавливать собственные «уровни дискриминации».
Несостоятельность беременности — обычная проблема в первом триместре, частота неудач приближается к 25%. А угроза прерывания беременности определяется как кровотечение и спазмы в первые 20 недель беременности.Ультразвук играет ключевую роль в оценке женщин с угрозой прерывания беременности, поскольку уровень ХГЧ не измеряется. хорошо коррелируют с конкретным диагнозом. Знакомство с нормальными ориентирами первого триместра (таблица 2) необходим для диагностики неудачной или нежизнеспособной беременности.
- Перигестационное кровоизлияние: перигестационное кровоизлияние из лобного хориона (ранняя плацента) является наиболее частым источником вагинального кровотечения при нормальной внутриутробной беременности, и до 20% женщин с угрозой прерывания беременности имеют субхорионическую гематому.Большой перигестационные кровотечения были связаны с потерей беременности, в то время как меньшие перигестационные кровотечения кровоизлияния обычно проходят без последствий.
- Анэмбриональная беременность (зараженная яйцеклетка): Анэмбриональная беременность — это форма неудачной беременность определяется как гестационный мешок, в котором не развивается эмбрион. Использование термина «зараженная яйцеклетка» не приветствуется. Однозначно наличие большого гестационного мешка без визуализированного эмбриона. свидетельство неудачной анэмбриональной беременности.
- Гибель эмбриона и брадикардия: наиболее убедительные доказательства того, что беременность не удалось документировать гибель эмбриона. Как указывалось ранее, все эмбрионы более 5 мм должно свидетельствовать о сердечной деятельности. Гибель эмбриона следует диагностировать только после тщательного обследования. наблюдение двумя опытными людьми, желательно сонографистом и врачом, в течение не менее 3 минут. Эмбриональная брадикардия является плохим показателем жизнеспособности беременности и требует дальнейшего наблюдения.An частота сердечных сокращений эмбриона менее 90 ударов в минуту у эмбрионов менее 8 недель связана с 80% вероятность возможной гибели эмбриона.
- Плохой рост: задержка роста в первом триместре является признаком неудачной беременности. Рост замедление легко обнаружить, сравнив MSD с CRL или проследив рост этих параметры поочередно. Сумка на ранних сроках беременности увеличивается примерно на 1 мм в день.
Самым обнадеживающим признаком отсутствия внематочной беременности является ультразвуковая демонстрация нормальная внутриутробная беременность.Наличие внутриутробной беременности снижает риск сопутствующая внематочная беременность — 1 из 30 000 для пациентов с низким риском и 1 из 5 000 для пациентов с высоким риском (воспалительные заболевания органов малого таза (ВЗОМТ) в анамнезе, ранее перенесенное внематочное заболевание, бесплодие, хирургия маточных труб). Трансвагинальный Ультразвук с заявленной точностью более 90% должен регулярно использоваться для оценки внематочная беременность.
При внематочной беременности можно увидеть самые разные патологии матки. Матка может быть пустой или содержать сбор эндометриальной жидкости (так называемый псевдогестационный мешок, наблюдаемый в 10-20% случаев).Это не должно следует путать с внутриматочным гестационным мешком.
Самая частая находка придатков (маточных труб) при внематочной беременности — это сложные придатки. масса, которая представляет собой кровоизлияние. Другие находки придатков включают нормальные или хорошо сформированные придатки. придаточное «кольцо» с желточным мешком или эмбрионом или без них. Кровоизлияние в маточную трубу или перитонеальное пространство, может быть единственной сонографической находкой при самых низких уровнях ХГЧ. Задняя матка тупиковый мешок (мешок Дугласа) следует тщательно исследовать, так как сложная перитонеальная жидкость может быть единственная находка в 15% случаев внематочной беременности.
Экзофитное желтое тело яичника может имитировать внематочную беременность. Однако желтое тело обычно содержит больше эхосигналов, чем придаточное кольцо, и трансвагинальное визуализация. Большинство внематочных беременностей. находятся на той же стороне, что и желтое тело, и мы регулярно пытайтесь идентифицировать желтое тело в наших эктопических поисках. Допплерография может помочь дифференцировать лютеиновый поток от трофобластического.
Тщательное обследование матки и придатков рекомендуется в рамках обычного первого триместра. оценка.Миомы (миома) могут расти во время беременности, и если они расположены в нижнем отделе матки. сегмент, они могут закупорить родовые пути. Аномалии удвоения матки являются частыми и связано с повышенным риском потери беременности.
В первом триместре молярная беременность имеет различную сонографическую картину. Внутриутробные находки диапазон от наличия анэмбрионального гестационного мешка до массы эндометрия с или без кистозные области.Другие находки, связанные с БОГ, включают перигестационное кровотечение и яичниковую теку. лютеиновые кисты. Кисты лютеина тека встречаются у 50% молярных беременностей и считаются вторичными по отношению к повышенный уровень циркулирующего ХГЧ. Сонографически эти кисты бывают большими, двусторонними и множественными. Хотя мы можем предположить присутствие БОГА, только патологоанатом может окончательно сделать это. диагноз.
С появлением эндовагинальных высокочастотных преобразователей и улучшенной ультразвуковой технологии, подробно Ранняя оценка анатомии эмбриона может скоро стать возможной.