Синдром длительного сдавления — Википедия
Синдро́м дли́тельного сдавле́ния (синонимы: краш-синдром, травматический токсикоз, синдром (длительного) раздавливания, компрессионная травма, синдром размозжения, эпоним: синдром Байуотерса (англ. Bywaters)) — возникающий вследствие продолжительного нарушения кровоснабжения (ишемия) сдавленных мягких тканей, токсикоз, характеризующийся, помимо местных, системными патологическими изменениями в виде гиперкалиемии и почечной недостаточности. Встречается у пострадавших при землетрясениях, завалах в шахтах, обвалах и т. п.
Одно из первых описаний синдрома сделал французский хирург Кеню (Е. Quenu, 1918) во время Первой мировой войны: «Один французский офицер находился в убежище, когда в него попала граната. Во время взрыва бревно упало на его ноги и придавило их таким образом, что он не мог двигаться. Через довольно длительный промежуток времени спасательный отряд нашел раненого, причем было обнаружено, что обе ноги ниже того места, где лежало бревно, были темно-красного цвета. Раненый находился в хорошем состоянии и энергично направлял деятельность отряда по его спасению. Но едва только бревно было снято с ног, как немедленно развился шок, от которого он впоследствии и погиб».
В 1941 г., во время Второй мировой войны, британский ученый Байуотерс (Е. Bywaters), принимая участие в лечении жертв бомбардировок Лондона немецкой авиацией, изучил и выделил этот синдром в самостоятельную нозологическую единицу (он отмечался у 3,5 % пострадавших)[1].
Н. Н. Еланский (1958) объясняет развитие клинической картины при синдроме длительного раздавливания всасыванием токсических продуктов из раздавленных мышц. Установлено, что поврежденная мышечная ткань теряет 75 % миоглобина, 70 — креатинина, 66 — калия, 75 % фосфора. После освобождения от сдавливания эти вещества поступают в кровеносное русло, возникает ацидоз, тяжелые общие и, в первую очередь, гемодинамические расстройства. Следует подчеркнуть, что клинические проявления возникают только после устранения фактора сдавливания.
Происходит глубокий некроз тканей, ведущий к самоотравлению организма продуктами распада тканей и тяжёлому состоянию пострадавшего.
Формы сдавления:
- лёгкая форма (сдавление сегмента конечности в течение 4-х часов)
- средняя форма (сдавление всей конечности 6 часов)
- тяжёлая форма (сдавление конечности 7—8 часов)
- крайне тяжёлая форма (обе конечности 6 часов)
После освобождения от сдавления, как правило, развивается шок. Начиная с 3—4-го дня, проявляются местные симптомы: плотный отёк, бледность, нарушение функции конечности и почечная недостаточность, олигурия, переходящая в анурию. Из-за того, что в первые дни заболевания симптомы не выражены, проводят малоэффективное запоздалое лечение.
Особой формой краш-синдрома является позиционное сдавление — сдавление части тела при длительном сне в состоянии алкогольного и наркотического опьянения или в бессознательном состоянии. Ранние симптомы стёрты, на 3—4-й день начинаются острые клинические проявления, развивается острая почечная недостаточность.
В клиническом течении травматического токсикоза различают 3 периода:
- период нарастания отека и сосудистой недостаточности, продолжающийся 1—3 дня;
- период острой почечной недостаточности, продолжающийся с 3-го по 9—12-й день;
- период выздоровления.
В первом периоде сразу после освобождения конечности от давления больные отмечают боль и невозможность движений конечности, слабость, тошноту. Общее состояние их может быть удовлетворительным, кожные покровы бледные, отмечаются небольшая тахикардия, артериальное давление в пределах нормы.
Однако быстро в течение нескольких часов нарастает отек раздавленной конечности, одновременно учащается пульс, снижается артериальное давление, повышается температура тела, кожные покровы становятся бледными, больной отмечает выраженную слабость, т.е. развивается клиническая картина шока. При осмотре конечности сразу после извлечения пострадавшего из-под обломков определяются её бледность, множество ссадин, кровоподтеков. Отек конечности быстро нарастает, значительно увеличивается её объем, кожа приобретает неравномерную багрово-синюшную окраску, на ней появляются кровоизлияния, пузыри с серозным или серозно-геморрагическим содержимым. При пальпации ткани деревянистой плотности при надавливании пальцем на коже не остается вдавлений. Движения в суставах невозможны, попытки произвести их вызывают резкие боли. Пульсация периферических артерий (в дистальных отделах конечности) не определяется, все виды чувствительности утрачены. Очень быстро, иногда сразу же, уменьшается количество мочи, до 50—70 мл в сутки. Моча приобретает лаково-красную, а затем темно-бурую окраску, содержание белка высокое (600—1200 мг/л). При микроскопии осадка мочи определяется много эритроцитов, а также слепки канальцев, состоящие из миоглобина. Отмечается сгущение крови — увеличение содержания гемоглобина, эритроцитов и высокий гематокрит, прогрессирует азотемия.
Переход болезни в период острой почечной недостаточности характеризуется восстановлением кровообращения и прогрессированием почечной недостаточности. В этот период боли уменьшаются, артериальное давление становится нормальным, остается умеренная тахикардия— пульс соответствует температуре 37,5—38,5 °С. Несмотря на улучшение кровообращения, прогрессирует почечная недостаточность, нарастает олигоурия, переходящая в анурию, уровень мочевины высокий. При обширном поражении тканей лечение может быть неэффективным, в таких случаях на 5—7-й день развивается уремия, которая может привести к смерти больного.
При благоприятном течении заболевания и эффективности проводимого лечения наступает период выздоровления. Общее состояние больных улучшается, уменьшается азотемия, увеличивается количество мочи, в ней исчезают цилиндры и эритроциты. На фоне улучшения общего состояния появляются боли в конечности, которые могут носить выраженный жгучий характер, уменьшается отек конечности, восстанавливается чувствительность. При осмотре пораженной конечности определяются обширные участки некроза кожи, в рану выпирают некротизировавшиеся мышцы, которые имеют тусклый серый вид, могут отторгаться кусками, нарастает атрофия мышц, тугоподвижность в суставах.
На месте обязательное наложение жгута на сдавленную конечность выше повреждённого места, иммобилизация конечности, холод на повреждённый участок. Дальнейшее лечение направлено на восстановление кровообращения в поврежденной конечности (реперфузию), борьбу с токсемией, острой почечной недостаточностью. Из хирургических методов лечения применяют фасциотомию, в тяжёлых случаях проводят ампутацию повреждённого сегмента конечности. Прогноз при развитии острой почечной недостаточности неблагоприятный.
При правильном и своевременном лечении к 10—12 дню явления почечной недостаточности постепенно стихают. В дальнейшем отёк, и боли в повреждённой конечности постепенно уменьшаются и к концу первого месяца лечения полностью исчезают.
Полного восстановления функции конечности обычно не бывает, что обусловлено повреждениями крупных нервных стволов и мышечной ткани. Со временем большая часть мышечных волокон гибнет, замещаясь соединительной тканью, что приводит к развитию атрофии.
Синдром длительного сдавления (сдавливания): развитие, первая помощь, лечение

Синдром длительного сдавления (сдавливания) — массивное травматическое повреждение мягких тканей, нередко приводящее к стойким гемодинамическим расстройствам, шоку и уремии. Это травматический токсикоз, развивающийся в тканях конечностей при освобождении их после длительной компрессии. В кровь выбрасываются продукты распада мышечных клеток, которые в норме выделяются почками. При повреждении почек они скапливаются, закупоривают почечные канальцы, что приводит к гибели нефронов и развитию острой почечной недостаточности.
Разнообразие клинических признаков синдрома обусловлено длительной ишемией мягких тканей, эндотоксикозом, гиперкалиемией и дисфункцией почек. Данный недуг является следствием несчастных случаев: аварий на дорогах, землетрясений, разрушений зданий, завалов в шахтах, техногенных катастроф, терактов, оползней, строительных работ, заготовки леса, бомбардировки. Сила сдавления при этом настолько велика, что пострадавший не может самостоятельно извлечь пораженную конечность.
Возможно развитие особой формы синдрома, поражающей конечности обездвиженных больных. Это позиционный синдром, развивающийся под давлением массы собственного тела на мягкие ткани. Он возникает при алкогольной интоксикации тяжелой степени или алкогольной коме. Такие больные долгое время находятся в противоестественной позе, часто лежат на неровной поверхности. Развитие синдрома обусловлено гипоксией и дисциркуляторными изменениями, приводящими к уменьшению объема внутрисосудистой жидкости и эндотоксемии.
Впервые патология была описана во время первой мировой войны хирургом из Франции Кеню. Он наблюдал за офицером, которому после взрыва бревно передавило ноги. Конечности ниже места сдавления были темно-красного цвета, а сам раненый во время спасения хорошо себя чувствовал. Когда бревно сняли с его ног, развился токсический шок, от которого офицер погиб. Спустя несколько десятков лет ученый из Англии Байуотерс подробно изучил патогенетические факторы и механизм развития синдрома и выделил его в отдельную нозологию.
Синдром имеет различные причины, сложный патогенез, требует обязательного лечения и отличается высокой частотой летальных исходов. У женщин и мужчин он возникает одинаково часто. Шокоподобное состояние развивается сразу после освобождения пострадавшего и восстановления кровообращения и лимфотока в пораженных частях тела. Причинами гибели больных являются: травматический шок, эндогенная токсемия, миоглобинурийный нефроз, сердечная и легочная недостаточность. Лечение патологии комплексное, включающее дезинтоксикацию, заместительную и противомикробную терапию, некрэктомию или ампутацию пораженной конечности.
Чаще всего от синдрома длительного сдавления страдают лица, проживающие в регионах, где ведутся активные боевые действия или часто происходят землетрясения. Терроризм — актуальная на сегодняшний день проблема и причина синдрома.
Синдром размозжения – тяжелая травма, лечение которой вызывает много трудностей и сложностей.
Классификация
По локализации очага поражения выделяют синдром сдавления:
- грудного отдела,
- абдоминальной области,
- головы,
- конечностей,
- тазовой области.
Синдром часто сопровождается поражением:
- жизненно важных органов,
- костных структур,
- суставных сочленений,
- артерий и вен,
- нервных волокон.
Синдром длительного сдавливания часто сочетается с другими недугами:
- ожогами,
- обморожениями,
- воздействием радиоактивного излучения,
- острым отравлением.
Этиопатогенетические звенья и факторы

Основная причина синдрома продолжительного сдавления — механическая травма, полученная в результате несчастного случая на производстве, в быту или на войне. Сжатие частей тела происходит во время аварий, землетрясений, взрывов и прочих чрезвычайных ситуаций.
Длительная компрессия мягких тканей приводит к повреждению сосудов и нервов, развитию ишемии пораженной области и появлению участков некроза. Синдром развивается спустя несколько минут после удаления сдавливающих предметов и возобновления лимфо- и кровоснабжения поврежденной зоны. Именно поэтому первую доврачебную помощь оказывают непосредственно на месте происшествия.
Патогенетические звенья синдрома:
- болевой шок,
- повышение проницаемости капилляров,
- выход белков и плазмы из сосудистого русла,
- нарушение нормальной структуры тканей,
- отечность тканей,
- потеря жидкой части крови – плазмы,
- изменение гемодинамики,
- дисфункция свертывающей системы крови,
- тромбообразование,
- токсемия в результате распада тканей,
- проникновение микроэлементов из травмированных тканей в кровь,
- смещение кислотно-щелочного баланса в сторону увеличения кислотности,
- появление миоглобина в крови и моче,
- образование из метгемоглобина солянокислого гематина,
- развитие тубулярного некроза,
- гибель почечных клеток,
- острая уремия,
- попадание в системный кровоток медиаторов воспаления,
- полиорганная недостаточность.
Сужение сосудов и изменение нормальной микроциркуляции в мышцах приводит к нарушению проведения сенсорного возбуждения как в пораженной, так и в здоровой конечности.
Полиорганная недостаточность характеризуется повреждением внутренних органов и систем:
- сердечно-сосудистой, выделительной, дыхательной, пищеварительной,
- системы кроветворения с развитием анемии, гемолиза эритроцитов, ДВС-синдрома,
- обмена веществ,
- иммунной системы с развитием вторичного инфицирования.
Исходом полиорганной недостаточности в большинстве случаев является гибель больного.
Факторы, участвующие в процессе развития патологии:
- токсемия,
- плазмопотеря,
- нервно-рефлекторный механизм.
Патоморфологические изменения при синдроме длительного сдавления:
- Первая степень характеризуется отечностью и бледностью кожи, отсутствием признаков ишемии.
- Вторая степень – напряжение отечных тканей, синюшность кожи, образование пузырей с гнойным экссудатом, признаки нарушения крово- и лимфообращения, микротромбозы.
- Третья степень – «мраморность» кожи, местная гипотермия, пузыри с кровью, грубые дисциркуляторные изменения, венозный тромбоз.
- Четвертая степень – багровый цвет кожи, холодный и липкий пот, очаги некроза.
Симптоматика

Симптоматика патологии зависит от срока сдавливания мягких тканей и площади поражения.
Компрессионный или первый период характеризуется клинической картиной шока:
- распирающей болью в области поражения,
- одышкой,
- признаками общей астенизации организма,
- тошнотой,
- побледнением кожного покрова,
- падением артериального давления,
- учащенным сердцебиением,
- равнодушием к происходящим событиям, заторможенностью или беспокойством, нарушением сна.
После извлечения пострадавшего из-под обломков наступает второй период клинических проявлений – токсический. В это время отек в очаге поражения нарастает, кожа становится напряженной, багрово-синюшной с множеством ссадин, кровоподтеком, пузырей с кровью.
- Любое движение приносит пострадавшему мучительную боль.
- Пульс слабый, нитевидный.
- Гипергидроз.
- Утрата чувствительности.
- Развивается олиганурия.
- Протеинурия, лейкоцитурия, гематурия, миоглобинурия, цилиндрурия, закисление мочи.
- В крови — эритроцитоз, азотемия, сгущение крови.
- Непроизвольное выделение кала и мочи.
- Эйфория и потеря сознания.
Третий период характеризуется развитием тяжелых осложнений, которые значительно ухудшают состояние больных и могут привести к летальному исходу. К ним относятся:
- дисфункция почек,
- анемия,
- уремия с гипопротеинемией,
- лихорадка,
- рвота,
- очаги некроза,
- обнажение мышц,
- нагноение ран и эрозий,
- заторможенность, истерия, психоз,
- токсическое поражение печени,
- эндотоксикоз.
К концу первой недели нарастает уремическая интоксикация и ухудшается состояние больных. У них возникает двигательное беспокойство и психоз, депрессия сменяется агрессивностью, изменяются показатели гемограммы, нарушается метаболизм калия, возможна остановка сердца.
Четвертый период – реконвалисценция. У больных восстанавливается функционирование внутренних органов, нормализуются показатели гемограммы и водно-электролитного баланса.
От площади поражения и длительности компрессии зависит тяжесть клинических проявлений синдрома:
- Если у больного были сдавлены ткани предплечья в течение 2-3 часов, его состояние остается удовлетворительным, уремия и тяжелая интоксикация не развиваются. Отмечается быстрое выздоровление пострадавших без последствий и осложнений.
- При сдавлении обширной поверхности тела человека, длящимся более шести часов, развивается выраженный эндотоксикоз и полное выключение почек. Без внепочечного очищения крови и мощной интенсивной терапии больной может погибнуть.
Осложнения синдрома: дисфункция почек, острая легочная недостаточность, геморрагический шок, ДВС-синдром, вторичное инфицирование, острая коронарная недостаточность, воспаление легких, психопатии, тромбоэмболия. Раннее извлечение пострадавших из-под завалов и максимально полный объем лечебных мероприятий повышают шансы больных на выживание.
Диагностика

Диагностику синдрома длительного сдавления схематично можно представить так:
- изучение клинических признаков патологии,
- получение сведений о пребывании пострадавшего под завалом,
- визуальный осмотр больного,
- физикальное обследование,
- направление клинического материала в биохимическую и микробиологическую лаборатории.
В клинике патологии преобладают признаки болевого синдрома, диспепсии, астении, депрессии. Во время осмотра специалисты выявляют бледность или синюшность кожи, ссадины и пузыри с серозно-геморрагическим содержимым в зоне поражения, очаги некроза, нагноение ран. При физикальном обследовании определяют снижение артериального давления, тахикардию, отеки, лихорадку, озноб. В поздней стадии – атрофия жизнеспособных мышц конечности и контрактуры.
Лабораторная диагностика включает:
 анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону;
анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону;- общий анализ крови — анемия, лейкоцитоз, признаки сгущения крови, повышение уровня миоглобина,
- биохимия крови — активация печеночных трансаминаз, креатининемия, уремия, глюкоземия, билирубинемия, гиперкалиемия, гипопротеинемия, признаки ацидоза;
- микробиологическое исследование раневого отделяемого – клостридии и их ассоциации с синегнойной палочкой, кокковой флорой, бактериями кишечной группы, бактериодами.
Лечебные мероприятия
Лечение патологии многокомпонентное и многоэтапное:
- На первом этапе больным оказывают неотложную медицинскую помощь на месте происшествия.
- На втором этапе больных госпитализируют в стационар на специальных реанимобилях, снабженных всем необходимым оборудованием для оказания доврачебной помощи.
- Третий этап — лечение больных в хирургии или травматологии высококвалифицированными специалистами.

Алгоритм оказания первой помощи:
- Извлечение пострадавшего из-под обломков и перенесение его в безопасное место.
- Тугое бинтование или наложение жгута на сдавленную конечность выше места поражения — необходимая мера, позволяющая избежать гибели больного от массивного кровотечения, токсемии, коллапса и остановки сердца.
- Иммобилизация переломов специальными шинами или подручными средствами.
 Остановка кровотечения.
Остановка кровотечения.- Осмотр поврежденного участка.
- Механическая очистка раны.
- Обработка ран антисептиком.
- Наложение стерильной марлевой повязки на раны.
- Холод на пораженный участок.
- Обильное питье, тепло и доступ кислорода.
- Транспортировка должна обеспечить полное обездвиживание пациента.
- Внутримышечное введение обезболивающих препаратов – «Кетарола», «Анальгина», «Промедола».
- Введение антибиотиков из группы пенициллинов.
- Дезинтоксикационная терапия – «Полиглюкин», «Реополиглюкин», солевые растворы: «Ацесолль», «Дисоль», диуретики: «Маннитол», «Лазикс».
- «Преднизолон» для предотвращения сердечной недостаточности.

Всех пострадавших с синдромом длительного сдавления госпитализируют в стационар. Медикаментозное лечение в больнице заключается в назначении следующих групп препаратов:
- Инфузионное введение физраствора, бикарбоната натрия, глюкозо-новокаиновой смеси, витаминно-глюкозного раствора, альбумина, гемодеза.
- Заместительная терапия – введение крови, свежезамороженой плазмы или кровезаменителей.
- Мочегонные средства – «Фуросемид», «Маннитол».
- Глюкокортикостероиды – «Преднизолон», «Дипроспан», «Бетаметазон».
- Антибиотики широкого спектра действия из группы макролидов, цефалоспоринов, фторхинолонов.
- Гепаринотерапия — для профилактики ДВС-синдрома.
 Антиагреганты – «Пентоксифиллин», «Кавинтон».
Антиагреганты – «Пентоксифиллин», «Кавинтон».- Сердечные гликозиды – «Коргликон», «Строфантин».
- Антигистаминные медикаменты – «Супрастин», «Клемастин».
- Противоаритмические препараты – «Кордарон», «Верапамил».
- Иммунокорректоры – «Ликопид», «Иммунорикс».
Экстраренальное очищение крови проводят в тяжелых случаях, когда другие методы лечения не дают положительных результатов. Если не удается медикаментозно контролировать электролитные нарушения, сохраняется отек легких и метаболический ацидоз, появляются симптомы уремии, больным назначают гемодиализ, ультрафильтрацию, плазмаферез, гемосорбцию, гемодиафильтрацию, плазмосорбцию, лимфоплазмосорбцию. Сеансы гипербарооксигенации проводятся 1-2 раза в сутки с целью насыщения тканей кислородом.
Хирургическое лечение – рассечение фасций, удаление некротизированных тканей, ампутация конечности. В стационаре необходимо строго соблюдать правила асептики и антисептики при проведении лечебно-диагностических процедур, дезинфицировать объекты внешней среды, содержать в идеальной чистоте все помещения, оборудование и инвентарь.
Реабилитация больных заключается в проведении массажа, лечебной физкультуры, физиотерапевтических методик и санаторно-курортного лечения. По показаниям выполняют реконструктивно-восстановительные вмешательства.
Прогноз патологии определяется своевременностью оказания медицинской помощи, объемом поражения, особенностями течения синдрома, индивидуальными особенностями пострадавшего.
Видео: о помощи при синдроме длительного сдавления
синдром длительного сдавления: симптомы, лечение и профилактика
Каждый человек практически не застрахован от различных несчастных случаев. Это может быть все что угодно, начиная от аварии в транспорте и заканчивая землетрясением и обвалом шахты. В любом из этих случаев может развиться СДС. Синдром имеет различные причины, патогенез, требуется обязательное лечение. Рассмотрим эти вопросы далее.
Понятие СДС
В результате сдавливания мягких тканей может развиться СДС. Синдром у женщин возникает с такой же частотой, как и у мужского населения. Он имеет и другие названия, например, краш-синдром или компрессионная травма. Причиной синдрома могут быть:
- Сжатие частей тела тяжелыми предметами.
- Аварийные ситуации.
Такие ситуации часто происходят после землетрясений, в результате дорожно-транспортных происшествий, взрывов, обвалов в шахтах. Сила сдавления может быть не всегда большой, но здесь свою роль играет продолжительность такого состояния. Как правило, СДС (синдром длительного сдавления) возникает, если оказывается продолжительное воздействие на мягкие ткани, обычно более 2 часов. Оказание первой помощи является важным этапом, от которого зависит жизнь человека. Именно поэтому важно уметь различать проявления такого состояния.
Разновидности СДС
В медицинской практике существует несколько подходов к классификации синдрома сдавления. Учитывая вид компрессии, выделяют такие синдромы:
- Развивающийся в результате обвала грунта. Происходит в результате длительного нахождения под бетонной плитой или различными тяжелыми предметами.
- Позиционный СДС развивается по причине сдавливания частями собственного тела.
Локализация также может быть разной, отсюда выделяют СДС:
- Конечностей.
- Головы.
- Живота.
- Груди.
- Таза.
После чрезвычайных ситуаций нередко развивается СДС. Синдром часто сопровождается другими травмами, поэтому различают:
- Синдром сдавления, сопровождающийся травмами внутренних органов.
- С повреждением костных структур организма.
- СДС с повреждением нервных окончаний и кровеносных сосудов.
Степень тяжести синдрома может быть различной. Опираясь на этот факт, выделяют:
- Легкую форму синдрома, которая развивается при сдавливании конечностей на непродолжительное время. Нарушения со стороны сердечнососудистой системы, как правило, не диагностируются.
- Если давление на ткани оказывается более 5-6 часов, то развивается средняя форма СДС, при которой может быть почечная недостаточность в легкой форме.
- Тяжелая форма диагностируется при сдавливании более 7 часов. Выражены признаки почечной недостаточности.
- Если на мягкие ткани оказывается давление более 8 часов, то можно говорить о развитии крайне тяжелой формы СДС. Можно диагностировать острую сердечную недостаточность, которая часто приводит к летальному исходу.
Часто бывает, когда СДС (синдром длительного сдавления) сопровождается различными осложнениями:
- Инфарктом миокарда.
- Заболеваниями различных систем органов чреват СДС. Синдром у женщин, затрагивающий нижнюю часть туловища, то есть органы малого таза, опасен сильнейшими осложнениями и нарушением нормального функционирования органов этой сферы.
- Гнойно-септическими патологиями.
- Ишемией поврежденной конечности.
Результат травмы: СДС
Синдром причины имеет следующие:
- Потеря плазмы, которая выходит сквозь сосуды в поврежденные ткани. В результате кровь становится гуще и развивается тромбоз.
- В результате распада тканей происходит интоксикация организма. Миоглобин, креатин, калий и фосфор из травмированных тканей попадают в кровь и вызывают гемодинамические расстройства. Свободный миоглобин провоцирует развитие острой почечной недостаточности.
- Все эти причины должны быть как можно быстрее устранены, чтобы стало возможным спасение человеческой жизни.
Периоды клинического течения СДС
Течение краш-синдрома имеет несколько периодов:
- Первый – это непосредственно само сдавливание мягких тканей с развитием травматического шока.
- Во втором периоде наблюдаются местные изменения в травмированном участке и начало интоксикации. Продолжаться может до трех суток.
- Третий период характеризуется развитием осложнений, которые проявляются поражением различных систем органов.
- Четвертый период – реконвалесценция. Начало его с момента восстановления функционирования почек.
- Далее, у пострадавших обнаруживаются факторы, говорящие об иммунологической реактивности, бактерицидной активности крови.
Симптоматика синдрома сдавления тканей
Если сразу не устраняется сильное давление на мягкие ткани, то постепенно прогрессирует СДС. Синдром симптомы проявляет следующие:
- Кожа на сдавленной конечности становится бледной.
- Появляется отек, который со временем только увеличивается.
- Не прощупывается пульсация сосудов.
- Общее состояние пострадавшего ухудшается.
- Наблюдается болевой синдром.
- У человека психоэмоциональный стресс.
Анализ крови показывает повышение фибриногена, снижается фибринолитическая активность, свертывающая система крови также ускоряется.
В моче обнаруживается белок, появляются эритроциты и цилиндры.
Вот такие проявления может иметь СДС. Синдром характеризуется относительно нормальным состоянием пострадавших, если устранить сдавливание тканей. Но через некоторое время появляются:
- Синюшность и бледность покровов.
- Пестрая окраска кожи.
- В течение ближайших суток отек нарастает.
- Могут появляться пузыри, инфильтраты, а в тяжелых случаях возникает некроз конечностей.
- Развивается сердечнососудистая недостаточность.
- Анализ крови показывает ее сгущение и нейтрофильный сдвиг.
- Склонность к тромбообразованию.
На этом этапе важно провести своевременно интенсивную инфузионную терапию с применением форсированного диуреза и детоксикации.
Симптоматика третьего периода
Третий этап развития синдрома (СДС) характеризуется развитием осложнений, продолжается он от 2 до 15 суток.
Признаки в это время могут проявляться следующие:
- Поражение различных систем органов.
- Развитие почечной недостаточности.
- Отечность становится больше.
- На коже можно наблюдать появление пузырей с прозрачным или геморрагическим содержимым.
- Ярко начинает проявляться анемия.
- Уменьшается диурез.
- Если сделать анализ крови, то увеличивается концентрация мочевины, калия и креатинина.
- Проявляется классическая картина уремии с гипопротеинемией.
- Отмечается повышение температуры тела пострадавшего.
- Ухудшается общее состояние.
- Появляется заторможенность и вялость.
- Может быть рвота.
- Окрашивание склер сигнализирует о вовлечении печени в патологический процесс.
Даже интенсивная терапия не всегда может спасти человека, если диагностируется СДС. Синдром, если он достигает этого периода, то в 35 % случаев приводит к смерти пострадавших.
В таких случаях может помочь только экстракорпоральная детоксикация.
Дальнейшее развитие СДС
Четвертый период – это реконвалесценция. Он начинается после того, как почки восстановят свою работу. На этом этапе местные изменения преобладают над общими.
Симптомы могут быть следующими:
- Если имеются открытые травмы, то наблюдаются инфекционные осложнения.
- Возможно развитие сепсиса.
- Если нет осложнений, то отечность начинает спадать.
- Насколько быстро восстановится подвижность суставов, будет зависеть от тяжести повреждений.
- Так как мышечные ткани гибнут, то их начинает замещать соединительная ткань, которая не обладает способностью к сокращению, поэтому развивается атрофия конечностей.
- Анемия еще сохраняется.
- У пострадавших отсутствует аппетит.
- Имеются стойкие изменения гомеостаза, а если применять интенсивную инфузионно-трансфузионную терапию, то их можно ликвидировать спустя месяц интенсивного лечения.
Во время последнего периода у пострадавших выявляют снижение факторов естественной резистентности, бактерицидной активности крови. Лейкоцитарный индекс продолжительное время остается измененным.
Еще длительное время пострадавшие испытывают эмоционально-психическую нестабильность. Часты депрессивные состояния, психозы и истерия.
Как распознать СДС?
Синдром, диагностика которого должна проводиться только грамотным специалистом, требует особого внимания и лечения. Определить наличие патологии можно на основании следующих показателей:
- Берется во внимание клиническая картина и обстоятельства получения травмы.
- Не остаются без внимания результаты анализа мочи, крови.
- Проводится инструментальная диагностика, которая позволяет сопоставить в динамике лабораторные симптомы и структуру почек.
Люди, проходящие диагностику сердца, иногда слышат этот диагноз, но не все понимают, что такое синдром. СДС в кардиограмме сердца может указывать на наличие патологии, которая затрагивает грудную клетку. Нахождение под завалами может существенно сказаться на работе сердечной мышцы.
Лабораторная диагностика проводится с целью:
- Выявления уровня миоглобина а плазме крови: обычно при таком состоянии он существенно повышается.
- Определения концентрации миоглобина в моче. Если показатели доходят до 1000 нг/мл, то можно говорить о развивающейся острой почечной недостаточности при СДС.
- Синдром может проявляться также повышением трансаминаз в крови.
- Повышается креатинин и мочевина.
По анализу мочи врачи определяют степень поражения почек. При исследовании выявляют:
- Повышение лейкоцитов, если имеется осложненный СДС.
- Повышается концентрация солей.
- Увеличивается содержание мочевины.
- Присутствуют цилиндры.
Правильно поставленный диагноз позволяет врачам назначить эффективную терапию, чтобы как можно быстрее помочь пострадавшему восстановить все функции организма.
Как оказать первую помощь?
От оказания экстренной помощи зависит состояние пострадавшего, а может и его жизнь, если развивается СДС. Синдром, первая помощь должна быть оказана как можно скорее, не приведет к серьезным осложнениям, если помочь пострадавшему по следующему алгоритму:
- Дать обезболивающий препарат.
- Затем начинать освобождать пораженный участок тела.
В качестве таких средств подойдут: «Анальгин», «Промедол», «Морфин». Все лекарственные средства вводятся только внутримышечно.
Многие спрашивают, зачем при СДС-синдроме накладывать жгут? Это делается при наличии сильного артериального кровотечения или обширного повреждения конечностей, чтобы пострадавший не погиб от потери крови.
- Осмотреть поврежденный участок.
- Снять жгут.
- Все имеющиеся раны необходимо обработать антисептическим средством и прикрыть стерильной салфеткой.
- Постараться охладить конечность.
- Пострадавшему давать обильное питье, подойдет чай, вода, кофе или содно-солевой раствор.
- Согреть пострадавшего.
- Если имеются завалы, то человека необходимо как можно быстрее обеспечить кислородом.
- Чтобы предотвратить сердечную недостаточность, ввести пострадавшему «Преднизолон».
- Отправить потерпевшего в ближайшую больницу.
Терапия синдрома сдавления
Может быть разной степени выраженности СДС. Синдром, лечение которого должно проводиться комплексно, не вызовет серьезных осложнений, если учитывать патогенез повреждения. Комплексно воздействовать – это означает:
- Проводить мероприятия с целью устранения отклонений гомеостаза.
- Оказать терапевтическое действие на патологический очаг повреждения.
- Нормализовать микрофлору ран.
Лечебные мероприятия должны проводиться практически непрерывно, начиная с момента оказания первой помощи и до полного выздоровления пострадавшего.
Если травмы существенные, то медицинская помощь складывается из нескольких этапов:
- Первый начинается непосредственно на месте происшествия.
- Второй – это помощь в медицинском учреждении, которое может находиться довольно далеко от места трагедии, поэтому часто используются «летающие госпитали», «госпитали на колесах». Очень важно, чтобы было соответствующее оборудование для оказания помощи при повреждении опорно-двигательного аппарата, внутренних органов.
- На третьем этапе оказывается специализированная помощь. Обычно это происходит в хирургическом или травматологическом центре. Здесь есть все необходимое оборудование, чтобы оказать помощь при серьезных повреждениях опорно-двигательного аппарата или внутренних органов. Имеются реанимационные службы для выведения человека из шокового состояния, лечения сепсиса или почечной недостаточности.
Медикаментозная терапия
Чем раньше начат этот этап терапии, тем больше шансов у пациента выжить. Медицинская помощь на этом этапе заключается в следующем:
- Пострадавшим делают инфузию смеси хлорида натрия и 5% бикарбоната натрия в пропорции 4:1.
- Если наблюдается тяжелая форма синдрома, то пострадавшим в качестве противошоковой меры вводят 3-4 литра крови или кровезаменителя.
- Чтобы предотвратить развитие осложнений, проводят диурез с введением «Фуросемида» или «Маннитола».
- Снижение интоксикации организма достигают путем замещения крови и применением на раннем этапе гамма-оксимасляной кислоты. Она оказывает тормозящее действие на ЦНС и обладает гипертензивным эффектом.
Если все консервативные методы терапии не дают желаемого результата, то требуется хирургическое лечение, которое основывается на использовании следующих методов детоксикации:
- Сорбционные методы.
- Диализно-фильтрационные (гемодиализ, ультрафильтрация).
- Феретические (плазмаферез).
Может потребоваться и ампутация конечностей, которые невозможно вернуть к нормальной жизнедеятельности.
Можно ли предупредить СДС?
Если избежать получения серьезных травм не получилось, то в большинстве случаев развивается СДС. Синдром, профилактика которого обязательна, не приведет к плачевным последствиям, если сразу приступить к активным действиям. Для этого необходимо ввести антибиотики пенициллинового ряда. Использование антибактериальных средств может и не спасти от нагноения, но предупредить газовую гангрену таким образом вполне возможно.
Еще до извлечения пострадавшего из-под завалов важно начать инфузионную терапию для нормализации ОЦК. Часто для этих целей используют «Маннитол», 4% раствор гидрокарбоната магния.
Если провести все эти действия непосредственно на месте происшествия, то вполне можно предотвратить развитие серьезных осложнений СДС, таких как газовая гангрена и почечная недостаточность.
Мы подробно рассмотрели СДС (синдром длительного сдавления) внутренних органов массой собственного тела или тяжелыми предметами. Такое состояние часто возникает при ЧС. Необходимо отметить, что своевременно оказанная помощь может спасти человеку жизнь. Но в литературе и на страницах современных журналов можно встретить совсем другое толкование. Оно называется так же – синдром СДС – женская болезнь века. Данное понятие совсем из другой области и не стоит его путать с такой серьезной патологией. Это тема совсем другой статьи, но вкратце следует заметить, что обозначает такой синдром. Часто он поражает женщин, обремененных властью. Эгоистичность, отсутствие самокритики, предвзятое отношение к мужчинам, уверенность в собственной непогрешимости и подобные «симптомы» характерны для синдрома СДС у женщин.
Синдром длительного сдавления (СДС). Оказание первой помощи
Синдром длительного сдавления (СДС) – (синонимы: краш-синдром, травматический токсикоз, компрессионная травма, синдром размозжения— возникающий вследствие продолжительного нарушения кровоснабжения (ишемия) сдавленных мягких тканей.Причина — сжатие конечностей, реже туловища тяжелыми предметами, обломками зданий, горной породой. Возникает при землетрясениях, обвалах, а также при дорожно-транспортных происшествиях, железнодорожных катастрофах.
Виды компрессии:
• Синдром длительного раздавливания – мягкие ткани раздавлены обломками зданий, сооружений, обвалившейся породой в шахтах, при этом наблюдается нарушение повреждения кожи, мышц – местами разорваны, пропитаны кровью.
• Позиционное сдавливание – сдавливание мягких тканей тяжестью собственного тела при длительном вынужденном положении, сопровождающимся нарушением кровообращения.
Патогенез СДС:
• болевое раздражение, вызывающее нарушение координации возбудительных и тормозных процессов в центральной нервной системе;
• травматическая токсемия, обусловленная всасыванием продуктов распада из поврежденных тканей (мышц) миоглобином;
• плазмопотеря, возникающая вторично в результате массивного отека поврежденных конечностей.
Выделяем 3 периода:
1. Ранний (1-2сут) – травматический шок
2. Промежуточный (3-10сут) — острая почечная недостаточность
3. Поздний (10сут-2мес) — некрозы тканей, гнойные осложнения
1. В первом периоде отмечается: болевой шок, общая слабость, бледность кожи, артериальная гипотония и тахикардия.
2. В промежуточном периоде отмечается: глубокое оглушение, сопор, моча приобретает бурую окраску, прогрессирует олигоанурия, развиваются инфекционные осложнения.
3. В позднем периоде происходит постепенное восстановление функции поврежденных органов (почек, печени, легких и др.).
Клиника:
- Поврежденная конечность имеет синюшный оттенок, увеличена в объеме, отечна;
- На коже много ссадин, кровоподтеков, пузырей, содержащих жидкость;
- Сразу после извлечения пострадавшего можно видеть неровности – «отпечатки» травмировавшего предмета;
- Раздавленные мышцы пропитаны кровью, местами разорваны. В зоне некроза мышцы имеют вид вареного мяса;
- Все виды чувствительности слабо выражены или отсутствуют. Пульс на периферии конечности отсутствует.
Первая помощь
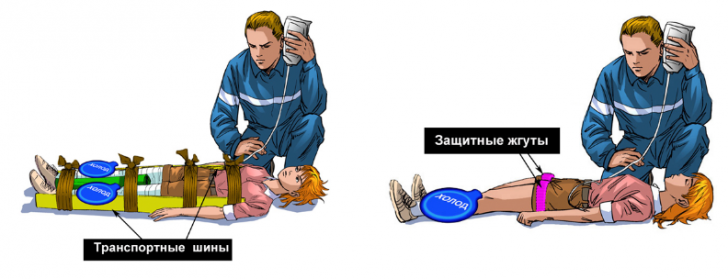
1. Обязательное наложение жгута выше уровня сдавления .
2. Освобождение пострадавшего.
3. Затем быстрое тугое бинтование конечности эластичным или обычным бинтом, после чего снимается жгут.
4. Холод ( обкладывание льдом) на повреждённый участок.
5. Иммобилизация конечности при подозрении на перелом с помощью шин Крамера, вакуумных шин. Доврачебной помощи активно можно использывать любые подручные средства. Материалом для шины может служить свернутая газета, журнал, кусок дерева, фанеры и.тд. Наложите шину в том положении на сломанную конечность, в котором она находится.
6. Обработка ран (с помощью перекиси водорода) и наложение асептической повязки на ссадины, раны при их наличии.
7. Обезболивание (промедол, морфин или анальгин с димедролом внутримышечно) либо любые обезболивающие спазмолитики (но-шпа, кетанал, аналгин) до прибытия медицинского работника. Перед введением обезболивающих средств нужно уточнить аллергологический анамнез.
8. Противошоковые мероприятия ( в\в инфузии, гормоны).
9. Обильное питье при отсутствии повреждений органов брюшной полости.
10. Оксигенотерапия (доступ свежего воздуха, кислорода).
11. Транспортировка в лечебное учреждение на носилках в положении на спине.
Врач экстренного отдела реагирования
филиала ГУ «Центр медицины катастроф» КЧС МВД РК
по г.Астана Шагирова Г.М.
первая помощь при краш-синдроме, его причины и механизм развития

Синдром длительного сдавления (травматическая анурия, синдром Байуотерса, травматический рабдомиолиз) – это патологическое состояние, связанное с восстановлением кровообращения в тканях, долгое время его лишенных. Возникает СДС при извлечении пострадавших из-под завалов, куда они попадают во время землетрясений, техногенных катастроф, терактов. Разновидность этой патологии – синдром позиционного сдавления, который возникает в конечностях людей, долгое время сохраняющих неподвижность (кома, алкогольная интоксикация). При этом сдавление конечностей происходит под массой собственного тела больного.
Оглавление: Причины краш-синдрома Виды синдрома длительного сдавления Что происходит в организме при краш-синдроме Симптомы краш-синдрома Диагностика Первая помощь при синдроме длительного сдавления Осложнения
Причины краш-синдрома
 Чаще всего люди страдают от краш-синдрома в регионах, где ведутся боевые действия, при землетрясениях, в автомобильных авариях. В последние годы все большую актуальность в качестве причины СДС приобретает терроризм, при котором взрывы строений могут привести к попаданию пострадавших под завалы.
Чаще всего люди страдают от краш-синдрома в регионах, где ведутся боевые действия, при землетрясениях, в автомобильных авариях. В последние годы все большую актуальность в качестве причины СДС приобретает терроризм, при котором взрывы строений могут привести к попаданию пострадавших под завалы.
Во всех этих случаях, за исключением автоаварий, возникают ситуации с массовым поступлением пострадавших в медицинские учреждения. Поэтому особо важно быстро выявлять развитие СДС и начинать его лечение еще на догоспитальном этапе.
Виды синдрома длительного сдавления
Классифицируют это патологическое состояние сразу по нескольких критериям:
- по виду компрессии его делят на раздавливание (травматическое повреждение мышц), прямое и позиционное сдавление;
- по локализации – грудная, брюшная, тазовая области, кисть, предплечье, бедро, голень, стопа в различных комбинациях;
- по сочетанию с повреждением прочих частей тела:
- внутренних органов;
- костей, суставов;
- магистральных сосудов, нервных стволов;
- наличию осложнений;
- степени тяжести;
- комбинации с другими видами травмы:
- ожогами или отморожениями;
- лучевой болезнью;
- отравлениями и т. д.
Что происходит в организме при краш-синдроме
Основой этой патологии является массовая гибель клеток мускулатуры. Причин этому процессу несколько:
- непосредственное их разрушение травмирующим фактором;
- прекращение кровоснабжения сдавленной мышцы;
- клеточная гипоксия, связанная с геморрагическим шоком, часто сопровождающим массивную травму.
Пока мышца сдавлена – краш-синдрома нет. Он начинается после того, как зажатую часть тела освобождают от внешнего давления. При этом передавленные кровеносные сосуды раскрываются, и кровь, насыщенная продуктами распада мышечных клеток, устремляется в основное русло. Достигнув почек, миоглобин (основной белок мышц) закупоривает микроскопические почечные канальцы, блокируя выработку мочи. В течение нескольких часов развивается канальцевый некроз и гибель почек. Итогом этих процессов становится острая почечная недостаточность.
Симптомы краш-синдрома
Течение болезни напрямую зависит как от срока сдавления, так и от объема пострадавших тканей. Так, при сдавлении предплечья в течение 2-3 часов, острой почечной недостаточности не будет, хотя снижение выработки мочи все же отмечается. Нет и явлений интоксикации, неизбежных при более долгом сдавлении. Такие больные практически всегда выздоравливают без последствий.

Обширные сдавления, продолжающиеся до 6 часов, приводят к краш-синдрому средней тяжести. В этом случае отмечаются яркие явления эндотоксикоза (интоксикации) и нарушения почечных функций в течение недели и более. Прогноз зависит от сроков оказания первой помощи и своевременности и объема последующей интенсивной терапии.
При более чем 6-часовом сдавлении развивается СДС в тяжелой форме. Эндотоксикоз стремительно нарастает, почки выключаются полностью. Без гемодиализа и мощной интенсивной терапии человек неизбежно погибает.
Симптоматика краш-синдрома зависит от периода развития патологии.
В раннем периоде (1-3 дня) в основном в наличии имеются симптомы шока: бледность, слабость, тахикардия, сниженное артериальное давление. Наиболее опасный момент в этом периоде – непосредственное извлечение пострадавшего из-под обломков. Как только восстанавливается кровообращение в пострадавшей конечности, в кровь выбрасывается большое количество калия, способного привести к мгновенной остановке сердечной деятельности. Но даже и без этого при тяжелых формах СДС уже в первые сутки развиваются явления почечно-печеночной недостаточности и отек легких, а также сердечные аритмии.
Для раннего периода характерны местные проявления со стороны пострадавших конечностей:
- состояние кожи — напряженная (из-за внутритканевого отека), бледная, синюшная, холодная на ощупь;
- на коже имеются пузыри;
- пульс на периферических артериях отсутствует;
- все формы чувствительности либо угнетены, либо отсутствуют;
- способность к активным движениям пострадавшей конечность снижена или отсутствует.
У более чем половины пострадавших диагностируются также переломы соответствующих костей.
В промежуточном периоде (4-20 дней) на первое место выходят явления интоксикации и острая почечная недостаточность. Вначале состояние больного на короткий срок стабилизируется, но потом начинает стремительно ухудшаться, появляются нарушения сознания вплоть до глубокого оглушения. Моча становится бурой, ее количество падает вплоть до нуля, и это состояние может длиться до 3 недель. При благоприятном течении болезни эта фаза переходит в фазу полиурии, при которой количество выделяемой мочи резко возрастает. Именно в промежуточном периоде чаще всего развиваются инфекционные осложнения, склонные к генерализации (распространению по всему организму), а также возможно появление отека легких.
Если в течение промежуточного периода больной не скончался, то наступает третий период – поздний. Длится он от 3-4 недель до нескольких месяцев. В это время постепенно нормализуются функции всех пострадавших органов – легких, печени и, самое главное, почек.
Диагностика
Заподозрить развитие синдрома длительного сдавления можно уже на месте происшествия. Информация о стихийном бедствии, о долгом пребывании человека под завалом, заставляет предполагать возможное развитие у него СДС. Объективные данные позволяют выставить диагноз краш-синдрома с достаточно высокой долей уверенности.
В лабораторных условиях можно получить информацию о гемоконцентрации (сгущении крови), электролитных нарушениях, повышении уровня глюкозы, креатинина, мочевины, билирубина. Биохимический анализ крови выявляется повышение печеночных трансаминаз, снижение концентрации белка. Анализ на кислотно-щелочное состояние крови показывает наличие ацидоза.
В анализе мочи вначале изменения отсутствуют, но затем моча приобретает бурую окраску, плотность ее повышается, в ней появляется белок, рН смещается в кислую сторону. При микроскопическом исследовании выявляется большое количество цилиндров, эритроцитов, лейкоцитов.
Первая помощь при синдроме длительного сдавления и его лечение
Меры первой помощи при синдроме длительного сдавления зависят от того, кто их оказывает, а также от доступности привлекаемых сил и наличия квалифицированного персонала. Неподготовленный человек мало что сможет сделать, чтобы предотвратить развитие тяжелых осложнений, тогда как профессиональные спасатели своими действиями серьезно улучшают прогноз для больного.
В первую очередь извлеченный из-под должен быть перемещен в безопасное место. Выявленные при поверхностном осмотре раны, ссадины должны быть накрыты асептическими повязками. При наличии кровотечения следует принять меры к его скорейшей остановке, переломы иммобилизируют специальными шинами или подручными средствами. Если начало внутривенной инфузии на этом этапе невозможно, больного необходимо обеспечить обильным питьем. Эти меры может выполнить любой человек, участвующий в спасательных работах.
Вопрос о наложении жгута на пострадавшую конечность в настоящее время дискутируется. Практика, однако, показывает эффект от этого метода при его правильном применении. Накладывать жгут желательно еще до освобождения пострадавшего, место наложения – выше места сдавления. Жгут позволяет предотвратить влияние больших доз калия, одномоментно достигающих сердечной мышцы и ведущих к развитию коллапса и фатальных сердечных аритмий. Оставлять его надолго рекомендуется только в двух случаях:
- при полном разрушении конечности;
- при гангрене.
На следующем этапе помощь оказывают обученные люди – спасатели, фельдшеры, медсестры. На данном этапе пострадавшему обязательно устанавливают внутривенный катетер (хотя идеально сделать это еще до освобождения из-под обломков), с помощью которого начинают вливание солевых кровезамещающих растворов без содержания калия. Инфузионная терапия должна продолжаться максимально долго, желательно не прерывать ее и при эвакуации пострадавшего в медицинское учреждение. Обязательным является адекватное обезболивание. Если помощь оказывает специалист, он может использовать наркотические анальгетики (промедол), если нет — применение любого обезболивающего вроде баралгина или кеторолака будет лучше, чем отказ от анальгезии. На этом этапе можно срезать одежду при выраженном отеке пострадавшей конечности.
Параллельно больным вводят внутривенно раствор гидрокарбоната натрия для коррекции ацидоза, хлорид кальция для нейтрализации избыточного калия, глюкокортикоиды с целью стабилизации клеточных мембран.
В условиях стационара проводят мероприятия, направленные на стимуляцию работы почек – введение мочегонных средств параллельно с инфузиями солевых растворов и гидрокарбоната натрия. Возможно применение методов очистки крови, причем предпочтение отдается наиболее щадящим из них – гемосорбции, плазмаферезу. Применять их следует осторожно и только в случае явного начала отека легких либо уремии.
Антибиотикотерапию применяют только при явных признаках раневой инфекции. Гепаринопрофилактика позволяет предотвратить развитие ДВС-синдрома – особо тяжелого осложнения СДС.
Хирургическое лечение синдрома длительного сдавления заключается в ампутации нежизнеспособной конечности. При выраженном отеке, ведущем к сдавливанию магистральных сосудов показана операция фасциотомии в сочетании с гипсовой иммобилизацией.
Осложнения
Главным осложнением краш-синдрома считается острая почечная недостаточность. Именно она является основной причиной смерти при данной патологии.
Отек легких – угрожающее жизни состояние, при котором легочная ткань пропитывается жидкостью, выходящей из кровеносных сосудов. При этом ухудшается газообмен в альвеолах, нарастает гипоксия.
Геморрагический шок вследствие массивной кровопотери наблюдается при повреждении крупных сосудов. Ситуацию ухудшает то, что в зоне поражения резко снижена способность тканей противостоять повреждающим воздействиям внешних факторов.
ДВС-синдром развивается как следствие кровотечения, а также из-за прямого повреждения кровеносных сосудов продуктами распада пораженных тканей. Это – наиболее тяжелое осложнение СДС с высокой степенью смертности.
Инфекционно-септические осложнения часто сопровождают краш-синдром. Вследствие сниженной жизнеспособности тканей зона повреждения легко поражается микроорганизмами, особенно анаэробными. Результатом становятся тяжелые заболевания, ухудшающие течение основной патологии.
При краш-синдроме важным является время начала оказания помощи. Чем раньше пострадавший будет извлечен из-под завалов, чем полнее будет объем проводимых мероприятий, тем больше у него будет шансов на выживание.
Бозбей Геннадий Андреевич, врач скорой медицинской помощи
29,204 просмотров всего, 2 просмотров сегодня
 Загрузка…
Загрузка… Периодизация и клиническая симптоматика синдрома длительного сдавления
Выделяют ранний, промежуточный и поздний периоды течения СДС (табл. 1).
Клиника раннего (1-3-и сутки) периода существенно отличается у разных раненых. При СДС средней и тяжелой степени сразу после освобождения от сдавления может развиться картина травматического шока, общая слабость, бледность, артериальная гипотония и эпикардия. Вследствие гиперкалиемии регистрируются нарушения сердечного ритма (иногда вплоть до остановки сердца). В последующие 1–2 суток клиническая картина проявляется нестабильностью в системах дыхания и кровообращения.
В других случаях общее состояние первоначально удовлетворительное. При отсутствии тяжелых черепно-мозговых повреждении сознание у всех раненых с СДС, как правило, сохранено.
Таблица 1.
Периодизация синдрома длительного сдавления
Раненые, освобожденные из завалов, жалуются на сильные боли в поврежденной конечности, которая быстро отекает. Кожа конечности становится напряженной, бледной или синюшной, холодной на ощупь, появляются пузыри. Пульсация периферических артерии из-за отека может не определяться, чувствительность и активные движения снижены или отсутствуют.
Вследствие выраженного отека, тканевое давление в мышцах конечностей, заключенных в костно-фасциальные футляры, может превысить перфузионное давление в капиллярах (40 мм рт. ст.) с дальнейшим углублением ишемии. Такое патологическое состояние, которое может возникать не только при СДС, обозначают термином компартмент-синдром (от английского слова «compartment» — футляр, влагалище) или синдром повышенного внутрифутлярного давления.
Более чем у половины раненых с СДС имеются также переломы костей сдавленных конечностей, клинические признаки которых могут затруднять раннюю диагностику СДС.
При СДС тяжелой степени уже в первые дни развиваются почечно-печеночная недостаточность и отек легких (чем раньше появляются признаки анурии, тем они прогностически опаснее).
У большинства раненых с СДС средней и легкой степени при своевременно оказанной медицинской помощи общее состояние временно стабилизируется («светлый промежуток» СДС).
Лабораторное исследование крови выявляет признаки гемоконцентрации (повышение цифр гемоглобина, гематокрита, снижение ОЦК и ОПП), выраженные электролитные нарушения (увеличение содержания калия, натрия, фосфора), повышение уровня креатинина, мочевины, билирубина, глюкозы. Отмечается гиперферментемия, гипопротеинемия, метаболический ацидоз. В первых порциях мочи изменения могут отсутствовать, но затем из-за выделяющегося миоглобина моча принимает бурую окраску, характеризуется высокой относительной плотностью с выраженным сдвигом рН в кислую сторону. В моче также выявляется большое количество белка, эритроцитов, лейкоцитов, цилиндров.
В промежуточном периоде СДС (4-20-е сутки) симптомы эндотоксикоза и острой почечной недостаточности выходят на передний план. После кратковременной стабилизации, состояние раненых ухудшается, появляются признаки токсической энцефалопатии (глубокое оглушение, сопор).
О развитии ОПН сигнализирует олигоанурия (снижение темпов почасового диуреза менее 50 мл/ч). Анурия может продолжаться до 2–3 недель с переходом в благоприятном случае в полиурическую фазу ОПН.
При СДС тяжелой степени быстро нарастают нарушения функций жизненно важных органов. Вследствие гипергидратации возможна перегрузка малого круга кровообращения вплоть до отека легких. Развиваются отек мозга, токсический миокардит, ДВС-синдром, парез кишечника, устойчивая токсическая анемия, иммунодепрессия.
СДС средней и легкой степени тяжести характеризуется в основном признаками олигоанурии, эндотоксикоза и местными проявлениями.
Отек поврежденных при СДС конечностей сохраняется или еще более нарастает. В мышцах сдавленных конечностей, а также в местах позиционного сдавления образуются очаги прогрессирующею вторичного некроза, поддерживающие эндогенную интоксикацию В ишемизированных тканях легко развиваются инфекционные (особенно анаэробные) осложнения, склонные к генерализации.
Лабораторные исследования при развитии олигоанурии выявляют значительное увеличение креатинина и мочевины. Отмечается гиперкалиемия, некомпенсированный метаботический ацидоз, выраженная анемия. При микроскопии в осадке мочи обнаруживают цилиндроподобные образования, состоящие из слущенного эпителия канальцев миоглобина и кристаплов гематина.
В позднем (восстановительном) периоде СДС — спустя 4 недели и вплоть до 2–3 месяцев после сдавления — в благоприятных случаях происходит постепенное улучшение общего состояния раненых. Отмечается медленное восстановление функции поврежденных внутренних органов (почек печени, легких, сердца и др). Тем не менее, токсические и дистрофические нарушения в них, а также выраженная иммунодепрессия могут сохраняться длительное время. Основной угрозой жизни раненых с СДС в этот период является генерализация инфекционных осложнений с развитием сепсиса.
Местные изменения выражаются в длительно незаживающих гнойных и гнойно-некротических ранах конечностей. Функциональные исходы лечения повреждений конечностей при СДС часто бывают не удовлетворительными, отмечается атрофия и соединительнотканное перерождение мышц, контрактуры суставов, ишемические невриты и другие нарушения функций, связанные с удалением поврежденных мышечных массивов.
Примеры диагноза синдрома длительного сдавления
1 Синдром длительного сдавления тяжелой степени обеих нижних конечностей. Необратимая ишемия нижних конечностей. Травматический шок III степени.
2 Синдром длительного сдавления левой верхней конечности средней степени. Травматический шок I степени.
3 Синдром длительного сдавления правой нижней конечности тяжелой степени. Гангрена правой нижней конечности. Терминальное состояние
Гуманенко Е.К.
Военно-полевая хирургия
Синдром длительного сдавления: патогенез, причины и симптомы
Термин синдром длительного сдавления обозначается такими синонимами: краш-синдром, синдром компрессии тканей, травматический эндотоксикоз. Это состояние включает комплекс симптомов, формирующихся во время сжатия мягких тканей, вызванных длительным сдавлением сегмента тела.
Основа развития краш-синдрома заключается в выбрасывании в кровь большого количества токсических веществ, образующихся вследствие распада мышечных клеток. СДС возникает после продолжительного сдавления конечностей при обвалах зданий, после землетрясений, аварий, глобальных катастроф и часто на полях сражения, где проходят военные действия.
Патогенез
Главными патогенетическими факторами травматического эндотоксикоза являются:
- Травматическая токсемия, которая развивается из-за попадания в кровь вредных веществ, выделяемых травмированными клетками. Они запускают процесс внутрисосудистого свертывания крови.
- Плазмопотеря, являющаяся результатом отека травмированных нижних или верхних конечностей.
- Болевое раздражение дискоординирующее работу ЦНС, вызванное выбросом норадреналина и адреналина.

Вследствие длительного неподвижного состояния и сжатия рук или ног образуется ишемия сегмента или всей конечности в соединении с венозным застоем. Вместе с этим травмируются и нервы. При механическом воздействии мышечные ткани разрушаются, выделяя при этом множество токсических продуктов распада, особенно миоглобина. Ишемия конечностей сильно усугубляется артериальной недостаточностью, совмещенной с венозным застоем. Вследствие прогрессирующего метаболического ацидоза, совместно с поступающим в кровь миоглобином, происходит блокада почечных канальцев, их реабсорбционная способность нарушается.
Внутри сосудов кровь сворачивается и вследствие этого блокируется фильтрация. В результате главными факторами, которые определяют степень протекания токсикоза у потерпевших, являются миоглобинурия и миоглобинемия.
Огромное влияние на общее состояние потерпевшего оказывает гиперкалиемия, которая может достигать 7−12 ммоль/л. Кроме этого, усугубляют токсемию продукты распада: гистамин, креатинин, адениловая кислота и другие вещества, которые поступают из травмированных тканей. Кровь сгущается еще на начальной стадии синдрома вследствие плазмопотери и в результате чего образуется сильнейший отек травмированных тканей. В некоторых случаях плазмопотеря может достичь трети, от всего объема крови.
Основное и очень опасное проявление СДС — острая почечная недостаточность, по причине того, что токсические вещества выделяют почки.
Причины, вызывающие СДС
Синдром компрессии тканей, обусловленный впитыванием почками миоглобина, может быть:
- Травматическим (вызван ожогами, электротравмами, обморожениями).
- Гипоксическим (порожден сверх большими физическими перегрузками, эпилептическим статусом).
- Ишемическим (спровоцирован артериальной эмболией, тромбозом).
- Инфекционным (вызван вирусными инфекциями, сепсисом, бактериальными миозитами).
- Дисметаболическим (у больных сахарным диабетом, гипотиреозом, гипокалиемией).
- Токсическим (токсическое действие лекарств, укусы ядовитых насекомых, героин).
- Генетически обусловленными заболеваниями: Таруи (отсутствует фосфофруктокмаза), МакАрдла (недостаток в мышцах фосфорелазы).
Острая почечная недостаточность (ОПН) формируется сразу же после начала сдавливания.
Симптомы краш-синдрома
Чтобы оценить общее состояние пострадавшего и дать будущий прогноз, нужно знать какое в данный период травматического эндотоксикоза состояние почек. Проявления носят общую характеристику, и многое зависит от типа травмы.
Если у пострадавшего поднимается температура, то чаще всего это означает, что в мочеполовых путях развивается инфекция. Давление в редких случаях повышается и если это происходит, то оно будет реактивного характера, что способствует упрощению оценки уровня шока.
При травматическом эндотоксикозе наблюдаются такие симптомы, выявляемые на ранней и промежуточной стадии:
- Шоковое состояние.
- Генерализованное нарушение микроциркуляции крови.
- Токсемия (отравление всего организма токсинами).
- Анемия (малокровие).
- ОПН и сердечная недостаточность.
- Посттравматическая невралгия (механическое повреждение нерва или его корешка).
- Осложнения, носящие инфекционный и септический характер.
Ранняя стадия краш-синдрома проявляется в первые 2−4 дня после извлечения человека, лечится сравнительно быстро, почки восстанавливают свои функции уже через 3−5 суток, при тяжелой стадии травматического эндотоксикоза улучшений нет. Возможно развитие ОПН без проявления шока, обычно заболевание, начинает выражаться тоже спустя 3 или 5 дней.
Во время промежуточной фазы диурез может быть от 200 до 400 мл и есть опасность развития анурии. Постепенно миоглобин выделяется все меньше, и моча начинает приобретать светлый цвет, а ее плотность вместе с pH понижаются. На 4 или 5 день начинают проявляться боли в области поясницы, что является следствием отека и растяжения фиброзной капсулы почек.
К концу недели у пострадавшего начинает нарастать уремическая интоксикация и у больного состояние сильно ухудшается, у него появляется слабость, его действия становятся замедленными, человека тошнит и тянет на рвоту.
У пострадавшего начинает развиваться такое заболевание, как психоз, кровь и метаболизм калия меняет свои показатели. В некоторых случаях возможна остановка сердца.
Концентрация магния достигает очень высокого уровня, это сказывается на потерпевшем, он становится то агрессивным, то впадает в депрессию.
Формы течения СДС

Синдром компрессии тканей разделяют на 4 формы:
- Легкая.
- Средняя.
- Тяжелая.
- Крайне тяжелая.
Легкая форма начинает провялятся, если мышцы ног или рук были подвержены раздавливанию не более чем на протяжении 4 часов. Сбои в работе почек и сердца практически не выражаются или проявляются очень слабо, в большей части случаев незаметно.
Средняя степень тяжести наступает после того как руки или ноги находились под компрессией от 4 до 5 часов. Ранняя стадия болезни протекает спокойно, сосудистая недостаточность незаметна. В дальнейшем может проявиться почечная недостаточность.
Тяжелая форма травматического эндотоксикоза формируется во время раздавливания конечностей на протяжении от 6 до 7 часов. Все ее фазы сопровождаются симптомами ОПН.
Крайне тяжелая, возникает если раздавливанию подверглись обе нижних конечностей, длительностью от 8 и больше часов. Это очень опасная форма протекания компрессии тканей, в большинстве случаев заканчивается смертельным исходом для пострадавшего через 1 или 2 дня после тяжелой травмы. На протяжении времени протекания крайне тяжелой фазы СДС наблюдается острая сердечная недостаточность.
Периоды синдрома компрессии тканей
Период сдавления — это промежуток времени от начала сдавливания до его устранения.
Свойственными признаками являются:
- Депрессивное состояние.
- Апатия.
- Сонливость.
- Заторможенность действий.
Потерпевший сетует на болевые ощущения, носящие распирающий характер в руках или ногах, подвергшихся сжатию, жажду и трудности с дыханием.
Период сдавления разделяется на 3 отдельных друг от друга фазы:
- Ранняя
Начинается сразу после того, как человека освободили из-под завалов, и длится до 3 дней, в это время доминируют симптомы сердечной недостаточности, похожие на развитие шокового состояния: явный болевой синдром, стрессовое состояние, гемодинамические расстройства. Основной и часто встречающийся фактор смертельного исхода — острая сердечная недостаточность. Если больному удается остаться живым, начинается следующий этап недуга. - Промежуточная стадия
Начиная с 4 дня после сдавливания и до 18 суток, фаза характеризуется комбинированной интоксикацией, в крови увеличивается содержание азотистых продуктов (азотемия) на фоне ОПН, которая и есть главной причиной летального исхода на этой стадии. Если динамика будет положительной, то на 9 или 12 день начинается реабилитационный этап и работа почек приходит в норму. - Поздний период
Его длительность составляет от 30 до 45 дней. В этот промежуток времени доминируют признаки полиурической фазы почечной недостаточности и местная симптоматика, которая определена травмами мышц вместе с нервами на поврежденных участках тела. Осложнения, вызванные инфекциями, устраняются, и вырабатывается явно выраженная атрофия мышц, которые были подвержены сдавливанию, подвижность суставов ограничивается. Поздний период завершается тем, что диурез нормализуется, и больной начинает выздоравливать.
Классификация краш-синдрома
По видам сдавливания травматический эндотоксикоз разделяют на сдавление (прямое, а также позиционное) и непосредственно раздавливание.
По локализации:
- Область головы.
- Грудная клетка.
- Область живота.
- Сегменты ног или рук.
- Тазовая область.
По совмещению травм мышечных тканей:
- Травмирование внутренних органов.
- Повреждения костей и суставов.
- Повреждены нервные стволы и магистральные сосуды.
По уровню тяжести:
- Легкая компрессия — сдавливание до 4 часов.
- Среднее сдавление — сдавливание меньше 6 часов.
- Тяжелая степень — сдавливание от 7 до 8 часов.
- Крайне тяжелая — сдавливание больше чем 8 часов.
По клинике:
- Компрессионный период.
- Посткомпрессионный (ранняя стадия от 1−3 дня), промежуточная (4−18 дней) и поздняя (более 18 дней).
По комбинированным поражениям:
- Ожоги тканей, отморожения.
- Острая форма лучевой болезни.
- Поражение токсинами на поле боя.
По развивающимся осложнениям:
- Различные заболевания (инфаркт, отек легкого, неврит, нарушения психики и другие).
- Гнойные осложнения.
- Тромбоэмболические осложнения.
Осложнения усугубляют протекание краш-синдрома и его лечение.
Диагностика
 Основное диагностирование проводится в лабораторных условиях. Насколько сильно поражены почки, можно определить по срокам и продолжительности анурии. Кроме этого, делаются такие анализы: биохимический анализ крови и общий мочи.
Основное диагностирование проводится в лабораторных условиях. Насколько сильно поражены почки, можно определить по срокам и продолжительности анурии. Кроме этого, делаются такие анализы: биохимический анализ крови и общий мочи.
На ранней и промежуточной степени сдавливания тканей, самыми важными показателями, благодаря которым вырисовывается вся клиническая картина, являются результаты анализов крови, мочи и уровня креатинина. Не менее важные показатели электролитов крови, КЩС (кислотно-щелочное состояние) и мочевины.
Уровень миоглобина в плазме может иметь высокие показатели, но это не имеет взаимной связи с повреждениями почек. Главную роль в том, чтобы определить уровень тяжести заболевания играет симптоматика, а не биохимия, в большей части диурез.
Основные признаки, по которым можно определить серьезные сбои кровоснабжения почек в моче:
- Реакция кислая.
- Наличие кровяных сгустков в урине.
- Моча имеет красный цвет (повышение миоглобина способно окрасить урину в черный цвет).
- Плотность мочи выше нормального уровня.
- Наличие белка.
На первой стадии у пострадавшего от травматического эндотоксикоза сильно увеличивается относительная плотность урины, которая в отсутствие анурии понижается. У трети больных в моче обнаруживается сахар.
По мочевому осадку можно определить:
- Повышенный уровень лейкоцитов (добавление инфекции).
- Выявить бактериальные цилиндры (эпителиальные и гиалиновые).
- Повышенный уровень солей.
Первые 14 дней у пострадавшего свойственно нарушение обмена уратов (уратный диатез), а несколько позже прибавится фосфатный и оксалатный. О том, что мышечная ткань начала распад, на первоначальном этапе говорит повышенный уровень мочевой кислоты. Главная роль в том, чтобы определить степень тяжести поражения отводится симптомам (в основном диурезу), а не биохимическим данным.
Переход ОПН из олигурической фазы в полиурическую аккомпанируется увеличением осадка в уретре, с нарастающей цилиндрурией и лейкоцитурией, увеличением числа клеток эпителия. Это не имеет связи с процессом воспаления и способствует «отмыванию» канальцев вместе с собирательными трубками на фоне возобновления клубочковой фильтрации.
Почечные изменения при травматическом эндотоксикозе:
- «Шоковая почка».
- Инфаркт и контузия почки.
- Токсическая и инфекционно — токсическая нефропатия.
- Паранефральная гематома почки.
- Пиелонефрит.
- Иные состояния, нарушающие пассаж мочи.
Кроме методов диагностики в лаборатории, применяют также инструментальное диагностирование.
Инструментальная диагностика
Обширно применяется диагностирование ультразвуком, что дает возможность в динамике сравнивать признаки, данные исследования в лаборатории, со структурой почек на разных стадиях ОПН. Это дает возможность держать под контролем протекание почечной недостаточности. По данным, полученным с помощью УЗИ, почки приходят в нормальное состояние в течение от 1 до 2 месяцев, многое зависит от того, какая степень выраженности ОПН.
Первая помощь и Лечение СДС
До приезда медиков пострадавшему необходимо незамедлительно оказать помощь. Алгоритм действий такой:
- До начала освобождения человека сделать укол внутримышечно обезболивающего. Можно воспользоваться морфином, анальгином, димедролом.
- Наложить повязку или жгут до освобождения поврежденных конечностей несколько выше места поражения (при кровотечении).
- Осмотреть травмированный участок.
- Снять жгут.
- Наложить на раны асептические повязки.
- Туго забинтовать конечность эластичным или обычным бинтом.
- Провести иммобилизацию конечности (накладывание шины или фиксация рук или ног с помощью дощечек).
- Охладить льдом или бутылкой с холодной водой поврежденный участок.
- Предоставить потерпевшему много питья (щелочной воды).
- Провести согревание.
- Обеспечить хороший доступ кислорода к больному.
- Сделать профилактику сердечной недостаточности, для этого подходит «Преднизолон».
- Транспортировать лежа на спине больного в клинику.
После этих проведенных мероприятий за дело принимаются врачи.
Главное направление лечения состоит в том, чтобы предупредить развивающуюся нефропатию. Терапия проводится консервативными методами, детоксикационными, а в некоторых случаях прибегают к оперативному вмешательству. Нарастает ишемия и токсемия почек, с этим и борются в первую очередь доктора.
Немедикаментозное лечение
Краш-синдром необходимо лечить не только медикаментами, без них проводятся такие мероприятия:
- Накладывание льда на травмированную область.
- Обогащают клетки кислородом, методом гиперборической оксигенации.
- Применяют плазмаферез.

Такие методы имеют свои плюсы, но наибольший эффект оказывает лечение медикаментами.
Медикаментозная терапия
На ранней стадии краш-синдрома проводятся профилактические мероприятия, а на промежуточной — терапия ОПН. Устраняют гиповолемию и предотвращают осаждение миоглобина. Инфузионная терапия раствором хлорида и бикарбонатом натрия уменьшает опасность прогрессирования ОПН и не даст ей перерасти в тяжелую форму.
Для лечения тяжелой степени травматического эндотоксикоза применяют противошоковую терапию. В первый день после травмы вводится 3−4 л крови или ее заменителя.
В ранней фазе СДС чтобы стимулировать диурез применяют диуретики (маннитол или фуросемид) это помогает избежать осаждения миоглобина в канальцах. Фуросемид способствует уменьшению потребления О2 нефротелием и помогает поддержать клиренс креатинина на большом уровне. Маннитол приписывается в самом начале ОПН, если в канальцах отсутствуют грубые изменения.
Так как почечное кровообращение нарушено и имеет нервно-рефлекторный характер, проводят обезболивание, обрабатывается травматический очаг и проводится иммобилизация конечности.
На ранней стадии краш-синдрома интоксикацию снижают процедурой замещения крови, используют при этом гамма-оксимасляную кислоту, которая оказывает гипертензивный эффект. Концентрация калия понижается, а натрия увеличивается, благодаря чему повышаются щелочные резервы.
Вовремя проведенное лечение дает возможность обратить повреждения почек и восстановить их функционирование с 13 по 33 день, а к завершению второго месяца нормализуются показатели, и восстановится клубочковая фильтрация.
Наиболее эффективный метод — инфузионная терапия она, усиливает диурез. В 10% случаев необходимо проводить экстракорпоральную детоксикацию. Заместительная терапия отличается по физическим принципам, длительностью и типам веществ, которые удаляются. Очень распространен гемодиализ.
Хирургическое лечение
В том случае если консервативные методы лечения оказались неэффективными, применяют оперативные:
- Сорбционный метод (по крови, по лимфе и кишечнику).
- Диализно-фильтрационный (проводят гемодиафильтрацию, гемодиализ, ультрафильтрацию).
- Феретический (применяют плазмосорбцию, плазмаферез, лимфоплазмосорбцию).
Для хирургической обработки раны проводят:

- Некректомию.
- Фасциотомию не применяя лампасные разрезы.
- Ампутацию поврежденной конечности.
Чтобы предупредить опасное токсичное действие на почки, максимально быстро необходимо опорожнить гематомы.
Для того чтобы избежать интоксикации, сепсиса, ОПН и снизить риск смертности обязательно проводится удаление некротизированных тканей.
Спасти пострадавшего можно, только если вовремя предпринять все необходимые действия, начиная с оказания первой помощи. Чем раньше это сделать, тем больше шансов на спасение. Дальнейший результат полностью зависит от медиков.

 анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону;
анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону; Остановка кровотечения.
Остановка кровотечения. Антиагреганты – «Пентоксифиллин», «Кавинтон».
Антиагреганты – «Пентоксифиллин», «Кавинтон».