причины, симптомы, диагностика и лечение
Медуллобластома (medulloblastoma) — злокачественная опухоль из медуллобластов, незрелых клеток глии, локализующаяся обычно в черве мозжечка, который находится рядом с четвертым желудочком мозга. Характерны симптомы раковой интоксикации, нарастающей интракраниальной гипертензии и мозжечковой атаксии. Диагноз ставится на основании клинической картины, результатов анализа спинномозговой жидкости, ПЭТ, КТ или МРТ, биопсии. Лечение включает хирургическое удаление опухоли, восстановление нормальной циркуляции спинномозговой жидкости, лучевую и химиотерапию.
Общие сведения
Медуллобластома (гранулобластома, нейроглиома эмбриональная, глиома саркоматозная) — весьма злокачественная патология задней черепной ямки. Опухоль, как правило, находится в черве мозжечка, а у детей старше шести лет может локализоваться в полушариях органа. Медуллобластома обычно быстро метастазирует по ликворным путям, чем отличается от других опухолей мозга.
На долю медуллобластомы приходится 7-8% от общего числа известных в неврологии объемных образований, среди опухолей мозга в педиатрии — 30%. Медуллобластома стоит на втором месте по частоте среди опухолей мозга у детей. Распространенность данного вида новообразований – 1,5-2 случая на сто тысяч. Чаще развивается у мальчиков, по сравнению с девочками (соотношение 65/35).
Типичный возраст, когда обнаруживают медуллобластому, пять-десять лет. Но это не только «детская» патология, ее выявляют в любом возрасте. Дети составляют ¾ от общего числа больных медуллобластомой. У взрослых эта опухоль встречается обычно в возрасте от 21 до 40 лет.
Медуллобластома
Причины медуллобластомы
Обычно случаи медуллобластомы — спорадические. Однако есть наследственные болезни, ассоциированные с высоким риском развития данной опухоли. К ним относятся: синдром Рубинштейна-Тейби, синдром Горлина, синдром Тюрко и синдром голубых невусов.
Почему развивается медуллобластома, на сегодняшний день остается неясным. Известны лишь факторы риска данной патологии, к ним относятся: возраст до 10 лет, действие ионизирующего излучения, влияние канцерогенов пищи, лаков, красок, бытовой химии; вирусные инфекции (цитомегаловирус, ВПЧ, инфекционный мононуклеоз, герпетические инфекции), повреждающие геном клеток; отягощенная наследственность. Медуллобластома — это примитивная нейроэктодермальная опухоль (PNET). Обычно она расположена субтенториально, то есть под наметом мозжечка, быстро прорастает в его червь и заполняет весь четвертый желудочек мозга. Это ведет к блокированию ликворооттока, так как увеличивающаяся в размерах опухоль перекрывает пути циркуляции спинномозговой жидкости. Внутричерепное давление у пациента резко повышается, что проявляется синдромом выраженной интракраниальной гипертензии. Поражение бульбарных отделов возникает на поздних стадиях болезни за счет прорастания опухоли в ствол мозга.
Гистологическая картина медуллобластомы представляет собой сосредоточение небольших, округлых, малодифференцированных, пролиферирующих эмбриональных клеток с очень тонкой цитоплазмой и гиперхромным ядром.
Классификация медуллобластом
Эта злокачественная опухоль в 80% случаев возникает в черве мозжечка, а в 20% — в его двух полушариях. По гистологическому строению различают следующие виды новообразования:
- Медулломиобластома, содержащая в составе мышечные волокна
- Меланотическая медуллобластома, которая состоит из нейроэпителиальных клеток, имеющих в составе меланин
- Липоматозная медуллобластома, в которой есть жировые клетки (самый доброкачественный вариант опухоли).
Помогает определить клинический прогноз для каждого больного медуллобластомой классификация, предложенная Чангом в 1969 году. Она основана на принципах TNM и учитывает размер новообразования, метастазирование и степень инфильтрации.
Симптомы медуллобластомы
Клинические проявления медуллобластомы могут быть разными. Они зависят от локализации новообразования, от выраженности общемозгового синдрома, который напрямую связан с повышением внутричерепного давления, и от расположения метастазов.
Так как медуллобластома чаще всего располагается в мозжечке, у больного развивается мозжечковая атаксия. Формируется «мозжечковая походка»: пациент ходит, расставив нижние конечности и балансируя верхними, чтобы не потерять равновесие и не упасть; его «кидает» из стороны в сторону. Вследствие нарушения координации движений, больной часто падает, особенно при поворотах. Если опухоль прорастает в ствол мозга, состояние сразу ухудшается, так как присоединяются расстройства дыхания и гемодинамики. В неврологическом статусе выявляется: угнетение глоточного рефлекса, парезы взора, спонтанный нистагм, нарушение конвергенции. Если вовлекается спинной мозг, появляются параличи конечностей, нарушения чувствительности.
Для общемозговых проявлений медуллобластомы характерны изменения сознания в виде психомоторного возбуждения, повышенной раздражительности, нарушения ориентации в месте, времени, собственной личности. Нередко у больного отмечаются судорожные приступы. Пациент предъявляет жалобы на утреннюю головную боль, постоянную тошноту, многократную рвоту, которые являются составляющими синдрома интракраниальной гипертензии. Своевременное диагностирование медуллобластомы у детей раннего возраста затрудняют особенности строения их черепа. Синдром внутричерепной гипертензии может долгое время не проявляться, так как размеры черепной коробки у детей увеличены, мозг пластичен, а сосуды очень эластичные. Нередко диагноз ставится поздно, когда медуллобластома занимает червь, гемисферу мозжечка и четвертый желудочек мозга; прорастает в бульбарные структуры.
Метастазы значительно ухудшают состояние пациента. Клиническая картина зависит от их локализации и размеров. Медуллобластома — опухоль необычная, в отличие от первичных новообразований головного мозга (астроцитомы, глиомы), которые не дают метастазы за пределами центральной нервной системы, эта опухоль способна метастазировать в печень, легкие и кости (примерно в 5% случаев).
Наиболее частое осложнение медуллобластомы — развитие гидроцефалии (водянки мозга). Это происходит за счет перекрытия оттока ликвора растущей опухолью, либо в области водопровода мозга, либо отверстий Люшка и Мажанди. Для гидроцефалии характерны: круглосуточные упорные головные боли, тошнота, частое запрокидывание головы, смещение глазных яблок вниз, нистагм и косоглазие; у детей — увеличенный в объеме череп.
Диагностика медуллобластом
С диагностический целью врачом неврологом производится суммарная оценка данных неврологических, офтальмологических, ликворологических исследований, а также результатов КТ или МРТ головного мозга. Для комплексного обследования и поставки диагноза медуллобластомы могут потребоваться результаты следующих видов исследований: общий анализ крови, общий анализ мочи, биохимия крови; осмотр офтальмолога, который при проведении офтальмоскопии выявляет застойные диски зрительных нервов, свидетельствующие об интракраниальной гипертензии; нейросонография у детей с незакрытыми родничками, обеспечивающий наиболее раннюю диагностику опухоли; компьютерная томография (КТ), которая дает возможность определить точно местоположение и размеры опухоли, степень инфильтрации окружающей мозговой ткани; магнитно-резонансная томография (МРТ), позволяющая выявить самые незначительные изменения в структуре головного мозга; позитронно-эмиссионная томография (ПЭТ), оценивающая процесс метастазирования; определение онкомаркеров в крови; биопсия (гистопатологический анализ тканей) для выставления окончательного клинического диагноза; консультация нейрохирурга.
Лечение медуллобластомы
Радикальным методом лечения медуллобластомы является ее хирургическое удаление. Если позволяет состояние пациента, лучше тотально удалять раковую опухоль. Во время операции используются микрохирургические методики, интраоперационная МРТ-навигация.
Радиотерапия занимает важное место в терапии данной патологии. Если медуллобластома удалена полностью и отсутствуют метастазы, после оперативного вмешательства назначается радиотерапия в низких дозах, что сводит к минимуму побочные эффекты. Если выявлены метастазы или новообразование удалено не совсем, применяется радиотерапия в больших дозах. При внушительных размерах медуллобластомы лучевая терапия показана до удаления опухоли с целью уменьшения ее размеров до операбельных. Детям младше трех лет радиотерапия не проводится.
Химиотерапия в лечении этой опухоли является частью комплексных мер и используется после хирургической и радиологической терапии. Наиболее эффективно применение следующих химиотерапевтических препаратов: винкристина, нитрозомочевины и прокарбазина.
Американские ученые совсем недавно предложили в комплексном лечении медуллобластомы использовать вирус кори, предварительно подвергнув его генетической модификации. Опыты на мышах подтвердили, что модифицированный вирус кори убивает злокачественные клетки медуллобластомы всего за 72 часа.
Режим и диета — другая часть системного лечения опухоли. Есть нужно небольшими порциями, но часто. Не следует заставлять больного принимать пищу. Рекомендуется есть больше цитрусовых. При приготовлении блюд нужно учитывать пожелания больного, ведь его вкусовые пристрастия на фоне лечения могут измениться и даже показаться странными. Реабилитация — неотъемлемая часть лечения медуллобластомы. Она разрабатывается индивидуально для каждого пациента.
Прогноз и профилактика медуллобластомы
На сегодняшний день летальность и инвалидизация при медуллобластоме остаются очень высокими. Важное значение для снижения частоты неблагоприятных исходов опухоли имеют: раннее выявление заболевания, полнота обследования и выбор оптимального метода хирургического лечения новообразования.
Послеоперационная летальность равна 5%, а после пяти лет выживают только 20 — 30% больных медуллобластомой. Выживаемость более пяти лет у мальчиков составляет около 24%, а у девочек всего 10%. Чем младше возраст больного ребенка, тем злокачественнее новообразование, и тем быстрее в патологический процесс вовлекается ствол мозга, отвечающий за витальные функции. Самый худший прогноз имеют больные с рецидивом опухоли после ее удаления.
Специфических методов профилактики медуллобластомы в настоящее время не существует. Есть исследования американских врачей, которые сообщают, что прием витаминных добавок во время беременности уменьшает риск возникновения этой опухоли.
Медуллобластома — Википедия
Медуллобластома (примитивная нейроэктодермальная опухоль (англ.)русск. задней черепной ямки)[1] — злокачественная опухоль, которая развивается из эмбриональных клеток. Первичный узел новообразования располагается в задней черепной ямке (англ.)русск. в области средней линии мозжечка[2]. Преимущественно медуллобластомы встречаются у детей[3] и составляют у них около 20 % всех первичных опухолей центральной нервной системы.
Медуллобластомы — одни из немногих опухолей центральной нервной системы, которые метастазируют. Особенностью метастазирования данных новообразований является распространение опухолевых клеток по путям оттока спинномозговой жидкости в мягкую оболочку головного и спинного мозга и эпендиму желудочков мозга
Клинические симптомы заболевания включают проявления гидроцефалии и повышения внутричерепного давления, а также непосредственного поражения срединных отделов мозжечка[1].
Лечение данной патологии должно быть комплексным. Хирургическое удаление дополняется лучевой и химиотерапией[5][6].
Пятилетняя выживаемость колеблется от 35 % (в группе высокого риска) до 75 % (в группе низкого риска)[5][6]. Наихудший прогноз заболевания — у больных с рецидивом опухоли после операции
 Основоположник американской и мировой нейрохирургии Х. Кушинг, впервые использовавший термин «медуллобластома»
Основоположник американской и мировой нейрохирургии Х. Кушинг, впервые использовавший термин «медуллобластома»Термин «медуллобластома мозжечка» впервые был использован нейрохирургами Персивалем Бейли (англ.)русск. и Харви Кушингом в 1925 году. Под ним они понимали высокозлокачественную мелкоклеточную опухоль в области средней линии мозжечка[8]. Предложенное определение оставалось неизменным вплоть до 1983 года, когда учёными Рорке, Беккером и Хинтоном было высказано предположение о том, что все злокачественные мелкоклеточные опухоли центральной нервной системы (включая медуллобластому) являются примитивными нейроэктодермальными опухолями (англ.)русск. (англ. primitive neuroectodermal tumors — PNET). Согласно их работам медуллобластома отличается от PNET лишь своим месторасположением
Медуллобластомы составляют около 20 % всех первичных опухолей центральной нервной системы у детей. В США ежегодно на 1 миллион белого населения выявляют 2 новых случая медуллобластом, на 1 миллион чернокожего — 1 случай[12]. Преимущественно данный тип новообразований встречается у детей. У взрослых они чрезвычайно редки — ежегодно 5—6 новых случаев на 10 миллионов
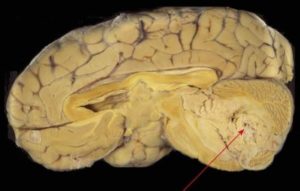
 На микропрепарате медуллобластомы хорошо видны характерные для данного типа новообразований структуры в виде т. н. розеток
На микропрепарате медуллобластомы хорошо видны характерные для данного типа новообразований структуры в виде т. н. розетокМакроскопически медуллобластомы представляют собой мягкий узел серовато-розового цвета, который чётко отграничен от окружающей ткани. Микроскопически опухоль состоит из густо расположенных недифференцированных клеток, которые образуют своеобразные структуры в виде правильных или беспорядочных рядов, которые сравнивают с «грядами» и «колоннами»
Для гистологического строения медуллобластом характерны структуры в виде «розеток», образованных кольцевидно расположенными опухолевыми клетками, отростки которых сходятся в центре розетки. Опухолевые клетки обладают повышенной митотической активностью. Наряду с гиперхромными округлыми ядрами в клетках медуллобластом также встречаются овальные и вытянуто-овальные, удлинённые, а также более крупные светлые ядра с чётким ядрышком[4]
Строма опухоли содержит небольшое количество мелких, тонкостенных сосудов. Очаги некроза и кисты для медуллобластом не типичны. Рост новообразования инфильтративный с прорастанием прилежащей ткани и мягкой оболочки мозга[4].
Метастазируют медуллобластомы главным образом по путям оттока спинномозговой жидкости в мягкую оболочку головного и спинного мозга и эпендиму желудочов мозга. В области метастазирования макроскопически определяют плоские, сливающиеся между собой белесоватые узелки, которые переходят в диффузные разрастания. Крайне редко медуллобластомы метастазируют за пределы центральной нервной системы[4].
В 1969 году была предложена классификация медуллобластом, основанная на принципах TNM
| Обозначение | Характеристика |
|---|---|
| Т1 | Опухоль менее 3 см в диаметре, располагается в пределах червя мозжечка и крыши IV желудочка |
| Т2 | Опухоль более 3 см в диаметре, прорастает в соседние структуры или частично заполняет IV желудочек головного мозга |
| Т3А | Опухоль более 3 см в диаметре с прорастанием либо в область водопровода мозга, либо в отверстия Люшка и Мажанди, что вызывает развитие гидроцефалии |
| Т3В | Опухоль более 3 см в диаметре с прорастанием в ствол мозга |
| Т4 | Опухоль более 3 см в диаметре, которая вызывает гидроцефалию за счёт перекрытия путей оттока ликвора (либо водопровода мозга, либо отверстий Люшка и Мажанди) и прорастает в ствол мозга |
| М0 | Нет метастазирования |
| М1 | В ликворе при проведении микроскопических исследований определяются опухолевые клетки |
| М2 | Метастазы в пределах субарахноидального пространства III и IV желудочков головного мозга |
| М3 | Метастазы в субарахноидальном пространстве спинного мозга |
| М4 | Метастазы за пределы центральной нервной системы |
Классификация имеет непосредственное прикладное значение. В зависимости от типа медуллобластомы определяют прогноз каждому конкретному больному.
Клинические симптомы заболевания включают проявления гидроцефалии и повышения внутричерепного давления, а также непосредственного поражения срединных отделов мозжечка. Клинически синдром внутричерепной гипертензии и гидроцефалия проявляются головной болью, нередко вынужденным положением головы, тошнотой, рвотой. Возможны расстройства сознания, судорожные припадки[1].
Поражение мозжечка, прежде всего его червя (архи- и палеоцеребеллума), вызывает нарушение статики тела — способности поддержания стабильного положения его центра тяжести, обеспечивающего устойчивость. При расстройстве указанной функции возникает статическая атаксия (греч. ἀταξία — беспорядок). Больной становится неустойчивым, поэтому в положении стоя он стремится широко расставить ноги, балансирует руками. Особенно чётко статическая атаксия проявляется в позе Ромберга. Больному предлагают встать, плотно сдвинув ступни, слегка поднять голову и вытянуть вперёд руки. При наличии мозжечковых расстройств человек в этой позе оказывается неустойчивым, тело его раскачивается. Больной может упасть[18][19].
Походка у пациента с мозжечковой патологией весьма характерна и носит название «мозжечковой». Больной в связи с неустойчивостью тела идёт неуверенно, широко расставляя ноги, при этом его «бросает» из стороны в сторону, а при поражении полушария мозжечка отклоняется при ходьбе от заданного направления в сторону патологического очага. Особенно отчётлива неустойчивость при поворотах. Во время ходьбы туловище человека избыточно выпрямлено (симптом Тома). Походка при поражении мозжечка во многом напоминает походку пьяного человека[18].
 КТ головы девочки 6 лет с медуллобластомой в области задней черепной ямки
КТ головы девочки 6 лет с медуллобластомой в области задней черепной ямкиКомпьютерная томография[править | править код]
В типичных случаях на КТ медуллобластомы определяются как объёмные образования круглой или овальной формы, которые неоднородно накапливают контрастное вещество и располагаются в проекции червя мозжечка. Данные новообразования смещают IV желудочек вентрально. Достаточно часто определяются кисты (до 65 %) и микрокальцинаты[20].
Магнитно-резонансная томография[править | править код]
На МРТ характеризуется гетерогенно изменённым сигналом, пониженным на Т1-взвешенных изображениях. На Т2-взвешенных томограммах сигнал варьирует от гипо- до гиперинтенсивного. На снимках в сагиттальной проекции хорошо определяется расположение как верхнего, так и нижнего полюса опухоли, который обычно располагается в большой затылочной цистерне[20].
При наличии у пациента медуллобластомы рекомендовано проведение МР-исследования спинного мозга, что позволяет судить о наличии или отсутствии метастазов[20].
При проведении обследования с введением контрастных веществ происходит их неоднородное накопление в различных отделах опухоли. Метастазирование медуллобластомы по мягким мозговым оболочкам спинного и головного мозга лучше определяется после введения контрастных веществ[20].
Лечение данной патологии должно быть комплексным. Хирургическое удаление дополняется лучевой и химиотерапией[5][6].
Хирургическое лечение[править | править код]
Для доступа к срединно расположенным медуллобластомам мозжечка необходимо вскрыть заднюю черепную ямку. В большинстве случаев во время операции также удаляют задние полудуги 1-го и 2-го шейных позвонков. Внедрение опухоли в ствол мозга или её прикрепление к дну IV желудочка ограничивает и делает невозможным её полное удаление[6].
В 30—40 % случаев после удаления медуллобластомы необходимо проведение вентрикуло-перитонеального шунтирования (англ.)русск.. Риск метастазирования по шунту оценивается в 10—20 %[5][6].
Лучевая терапия[править | править код]
После удаления основного очага производится лучевая терапия. Оптимальными дозами являются 35—40 Гр на весь краниоспинальный отдел и 10—15 Гр на любой участок спинного мозга, где имеются метастазы. Лучевая терапия проводится в течение 6—7 недель. Детям до 3 лет дозу облучения снижают на 20—25 %[6][21]. В свою очередь лучевая терапия может вызывать целый ряд осложнений в виде поражения кожи, слизистых оболочек желудочно-кишечного тракта, угнетение кроветворения[22].
Химиотерапия[править | править код]
Стандартный режим химиотерапии на 2011 год не выработан. Для лечения рецидивов, а также у пациентов с высоким риском рецидивирования и детей до 3 лет в основном используют ломустин и винкристин[6]. Следует отметить, что применяемые при химиотерапии лекарственные средства действуют токсически не только на ткань опухоли, но и на здоровые органы и ткани организма. В результате могут возникать токсические поражения кроветворения, желудочно-кишечного тракта, печени, сердца, мочевыводящей системы. Возможно возникновение аллергических реакций[23].
Выделяют две прогностические группы — низкого и высокого риска. К группе низкого риска относятся больные с опухолями Т1 или Т2, при отсутствии метастазирования М0 (согласно модифицированной классификации Чанга), дети старше 3-х лет, тотальное удаление опухоли. Медуллобластомы Т3—Т4 (согласно классификации Чанга), метастазирование (М1—М4), возраст менее 3-х лет, а также субтотальное удаление опухоли — группа высокого риска[24]. Пятилетняя выживаемость (количество больных, которые живы через 5 лет после операции) в группе низкого риска составляет около 75 %, в группе высокого — менее 35 %[5][6].
Наихудший прогноз заболевания у больных с рецидивом опухоли после операции. Средняя продолжительность жизни после выявления роста опухоли на исходном месте после её удаления составляет 13—18 месяцев[7][25].
- ↑ 1 2 3 4 5 6 Kunshner L. J., Lang F. F. Medulloblastoma // Youmans Neurological Surgery / ed. by H. R. Winn. — 5th edition. — Philadelphia, PA: SAUNDERS, 2004. — Vol. 1. — P. 1031—1042. — ISBN 0-7216-8291-X.
- ↑ 1 2 Hart M. N., Earle K. M. Primitive neuroectodermal tumors of the brain in children // Cancer. — 1973. — Vol. 32. — P. 890—897. — PMID 4751919.
- ↑ 1 2 Davis F. G., Freels S., Grutsch J., Barlas S., Brem S. Survival rates in patients with primary malignant brain tumors stratified by patient age and tumor histological type: an analysis based on Surveillance, Epidemiology, and End Results (SEER) data, 1973-1991 // J Neurosurg. — 1998. — Vol. 88. — P. 1—10. — PMID 9420066.
- ↑ 1 2 3 4 5 Бродская И. А. Медуллобластома // Большая медицинская энциклопедия / под общей редакцией Б. В. Петровского. — 3-е издание. — М.: «Советская энциклопедия», 1980. — Т. 14. — С. 458—459. — 496 с. — 150 000 экз.
- ↑ 1 2 3 4 5 Медуллобластома (неопр.) (недоступная ссылка). Первый московский государственный медицинский университет имени И. М. Сеченова. Дата обращения 18 ноября 2011. Архивировано 31 января 2012 года.
- ↑ 1 2 3 4 5 6 7 8 Гринберг М. С. Медуллобластома // Нейрохирургия. — М.: Медпресс-информ, 2010. — С. 491. — 1008 с. — 1000 экз. — ISBN 978-5-98322-550-3.
- ↑ 1 2 Torres C. F., Rebsamen S., Silber J. H., Sutton L. N., Bilaniuk L. T., Zimmerman R. A., Goldwein J. W., Phillips P. C., Lange B. J. Surveillance scanning of children with medulloblastoma // N Engl J Med. — 1994. — Vol. 330. — P. 892—895. — PMID 8114859.
- ↑ Bailey P., Cushing H. Medulloblastoma cerebelli: A common type of midcerebellar glioma of childhood // Arch Neurol Psychiatry. — 1925. — Vol. 14. — P. 192—224.
- ↑ Rorke L. B. The cerebellar medulloblastoma and its relationship to primitive neuroectodermal tumors // J Neuropathol Exp Neurol. — 1983. — Vol. 42. — P. 1—15. — PMID 6296325.
- ↑ Becker L. E., Hinton D. Primitive neuroectodermal tumors of the central nervous system // Hum Pathol. — 1983. — Vol. 14. — P. 538—550. — PMID 6303940.
- ↑ Kleihues P., Burger P. C., Scheithauer B. W. The new WHO classification of brain tumours // Brain Pathol.. — 1993. — Vol. 3. — P. 255—268. — PMID 8293185.
- ↑ Polednak A. P., Flannery J. T. Brain, other central nervous system, and eye cancer // Cancer. — 1995. — Vol. 75 (Suppl 1). — P. 330—337. — PMID 8001004.
- ↑ Bloom H. J., Bessell E. M. Medulloblastoma in adults: a review of 47 patients treated between 1952 and 1981 // Int J Radiat Oncol Biol Phys. — 1990. — Vol. 18. — P. 763—772. — PMID 2323967.
- ↑ Giordana M. T., Schiffer P., Lanotte M., Girardi P., Chio A. Epidemiology of adult medulloblastoma // Int J Cancer. — 1999. — Vol. 80. — P. 689—692. — PMID 10048968.
- ↑ Farwell J. R., Flannery J. T. Adult occurrence of medulloblastoma // Acta Neurochir (Wien). — 1987. — Vol. 86. — P. 1—5. — PMID 3618300.
- ↑ Agerlin N., Gjerris F., Brincker H., Haase J., Laursen H., Møller K. A., Ovesen N., Reske-Nielsen E., Schmidt K. Childhood medulloblastoma in Denmark 1960-1984. A population-based retrospective study // Childs Nerv Syst. — 1999. — Vol. 15. — P. 29—36. — PMID 10066017.
- ↑ Chang C. H., Housepian E. M., Herbert C. Jr. An operative staging system and a megavoltage radiotherapeutic technic for cerebellar medulloblastomas // Radiology. — 1969. — Vol. 93. — P. 1351—1359. — PMID 4983156.
- ↑ 1 2 Пулатов А. М, Никифоров А. С. Пропедевтика нервных болезней. — Т.:: «Медицина», 1979. — С. 108-120. — 368 с. — 20 000 экз.
- ↑ Триумфов А. В. Топическая диагностика заболеваний нервной системы. — 9-е изд.. — М.: ООО «МЕДпресс», 1998. — С. 177-185. — 304 с. — 5000 экз. — ISBN 5-900990-04-4.
- ↑ 1 2 3 4 Коновалов А. Н., Корниенко В. Н., Пронин И. Н. Медуллобластомы // Магнитно-резонансная томография в нейрохирургии. — М.: «ВИДАР», 1997. — С. 259—260. — 472 с. — 1500 экз. — ISBN 5-88429-022-5.
- ↑ Tomita T., McLone D. G. Medulloblastoma in childhood: results of radical resection and low-dose neuraxis radiation therapy // J Neurosurg. — 1986. — Vol. 64. — P. 238—242. — PMID 3944633.
- ↑ Лучевая терапия: осложнения, общие сведения (неопр.). сайт medbiol.ru. Дата обращения 23 ноября 2011. Архивировано 31 января 2012 года.
- ↑ Побочные реакции и осложнения химиотерапии опухолевых заболеваний (неопр.) (недоступная ссылка). сайт Противоракового общества России. Дата обращения 23 ноября 2011. Архивировано 31 января 2012 года.
- ↑ Packer R. J., Cogen P., Vezina G., Rorke L. B. Medulloblastoma: clinical and biologic aspects // Neuro Oncol. — 1999. — Vol. 1. — P. 232—250. — PMID 11550316.
- ↑ Dunkel I. J., Gardner S. L., Garvin J. H. Jr, Goldman S., Shi W., Finlay J. L. High-dose carboplatin, thiotepa, and etoposide with autologous stem cell rescue for patients with previously irradiated recurrent medulloblastoma // Neuro Oncol. — 2010. — Vol. 12. — P. 297—303. — PMID 20167818.
Медуллобластома головного мозга у детей: диагностика, лечение, прогноз
Рейтинг автора
Автор статьи
Невропатолог, образование: Первый Московский государственный медицинский университет имени И.М. Сеченова. Стаж работы 20 лет.
Написано статей
Медуллобластома головного мозга — это новообразование злокачественного характера, которое развивается из эмбриональных клеток. Большая часть опухолей встречается у маленьких детей в возрасте от 5 до 10 лет. 70% образований выявляют у детей десятилетнего возраста, преимущественно мужского пола. Медуллобластомы могут появляться и у взрослых до 40 лет.
Причины и провоцирующие факторы
В основном такие новообразования отличаются нерегулярным характером. В качестве исключения из этого правила выступают люди, страдающие наследственными заболеваниями, которые значительно повышают риск развития злокачественных процессов в организме. Это возможно, если у больного синдром Тюрко, Горбина и другие.
Точную причину развития патологического состояния определить не удалось. Ученые выделяют лишь определенные факторы, способствующие повышению риска формирования опухоли. Болезнь может возникнуть под влиянием:
- раннего возраста больного и связанной с этим незрелостью организма;
- ионизирующего излучения;
- вирусных заболеваний, которые способствуют повреждению генома клеток. Это герпес, цитомегаловирус, вирус папилломы человека и другие;
- наследственной предрасположенности;
- канцерогенных веществ, имеющихся в составе продуктов питания, бытовых химических средствах.
Опухоль постепенно прорастает в ствол мозга и поражает черепные нервы. Это состояние характерно для запущенных стадий развития патологического процесса.
Классификация медуллобластом
Медуллобластома – это новообразование, которое в большинстве случаев локализуется в области мозжечка. Поражению могут также подвергаться ткани полушарий.

В зависимости от того, какое строение имеют ткани образования, выделяют несколько видов опухолей мозга:
- классическая медуллобластома;
- образование с нейрональной дифференцировкой;
- медулломиобластома;
- десмопластическая медуллобластома;
- липоматозная медуллобластома, которая состоит преимущественно из жировых клеток.
При наличии опухоли мозжечковой у взрослых или другой локализации прогноз составляют в зависимости от размеров, стадии развития и общего состояния организма больного.
Десмопластическая медуллобластома встречается гораздо реже остальных. Согласно исследованиям и последующим результатам, при этой патологии прогноз более благоприятный, чем в остальных случаях. Эти злокачественные клетки лучше поддаются воздействию лучевой и химиотерапии.
Клиническая картина
Медуллобластомы имеют главную отличительную особенность, которая и делает их одними из самых опасных опухолей – это быстрое распространение метастазов. Раковые клетки попадают в пути циркуляции спинномозговой жидкости и поражают другие органы и системы.
Увеличение образования приводит к перекрытию каналов и нарушению оттока ликвора. В результате этого давление внутри черепа повышается, и развивается внутричерепная гипертензия.
При подобном патологическом процессе могут возникать разные проявления. Все зависит от того, в каком участке головного мозга появилась опухоль. Поражение мозжечка приводит к мозжечковой атаксии, проявлениями которой являются:
- Нарушение равновесия, в результате чего, чтобы не упасть, человек широко расставляет ноги и балансирует руками. Такую походку называют мозжечковой.
- Изменения походки. Она становится шаткой, больной переваливается из стороны в сторону.
- Частое получение травм из-за падений.
- Проблемы с глотательной функцией.
- Нарушения дыхания. Это свидетельствует о распространении новообразования на ствол головного мозга.
- Развитие нистагма.
- Уменьшение чувствительности конечностей, что заканчивается развитием паралича. При подобной симптоматике можно сделать вывод, что злокачественный процесс затронул спинной мозг.
Если была обнаружена опухоль в полушарии головного мозга, при этом происходят такие процессы:
- усиливается психомоторное возбуждение;
- больной становится сильно раздражительным;
- нарушается способность ориентироваться во времени и пространстве;
- периодически возникают приступы судорог;
- человек не может узнать себя в зеркале;
- часто возникает тошнота, сопровождающаяся рвотой;
- беспокоят сильные головные боли, которые появляются чаще всего в утреннее время суток, возможно развитие гидроцефалии.
Метастирование опухоли приводит к тому, что состояние пациента резко ухудшается. Другие опухоли мозга редко дают метастазы, но при медуллобластоме такой процесс возникает всегда. Злокачественные клетки вызывают поражение печени, легких, костной ткани. Такой исход наблюдается примерно в пяти процентах случаев патологического процесса.

Исходя из того, какой орган был подвержен поражению, могут возникать дополнительные проявления:
- Если пострадала печень, это проявляется пожелтением кожи, развитием болезненных ощущений справа под ребрами.
- При поражении легких возникают сильные боли в грудной клетке.
На степень злокачественного процесса влияет возраст больного. У маленьких детей образование отличается высокой степенью злокачественности. Это связано с быстрым вовлечением ствола головного мозга в патологический процесс.
Медуллобластома у детей
Развитие медуллобластомы у детей встречается чаще других раковых заболеваний мозга: патологический процесс развивается у двух детей из ста тысяч. Чаще патология поражает мальчиков, чем девочек. Главными причинами развития являются генетическая предрасположенность и сбои в период внутриутробного развития.
Прогноз выживания при патологии зависит от успешности лечения и стадии, на которой оно было начато.
Как диагностируется болезнь
Поставить точный диагноз могут только после ряда лабораторных и инструментальных исследований. Определить наличие опухоли в головном мозге ребенка очень трудно. Это связано с:
- особенностями строения черепной коробки детей;
- пластичностью тканей головного мозга;
- эластичностью кровеносных сосудов.
В первую очередь при подозрении медуллобластомы собирают анамнез и проводят физикальный осмотр. Это позволяет выявить факторы, способствующие развитию болезни, и характерную симптоматику. Благодаря этому можно также предположить степень развития патологического процесса. После этого назначают лабораторные исследования, среди которых:
- биохимическое исследование крови, общий анализ;
- общий анализ мочи;
- определение онкомаркеров.

Наиболее подробную информацию о новообразовании и состоянии пациента можно получить:
- При нейросонографии. Эту процедуру проводят для постановки диагноза у новорожденных, так как у них еще не закрыт родничок.
- С помощью компьютерной и магнитно-резонансной томографии. Исследование позволяет точно определить локализацию и объем образования, а также инфильтрацию.
- При двухфототонной эмиссионной томографии. Это диагностическое мероприятие позволяет выявить метастазы и даже мельчайшие структурные изменения в тканях головного мозга.
- С применением биопсии. Этот анализ позволяет окончательно подтвердить предположение и определиться с тактикой дальнейших действий.
При необходимости могут порекомендовать консультацию офтальмолога или хирурга.
Как составляют план лечения
Для устранения медуллобластомы в области мозжечка проводят комплекс терапевтических мероприятий. Без хирургического лечения устранить проблему нельзя. Выбор метода хирургического лечения осуществляют в зависимости от того, на какой стадии развития опухоль, где она расположена, какие ее размеры, с учетом наличия сопутствующих заболеваний и общего состояния здоровья больного.
При хирургическом иссечении удаляют опухоль, а если она вросла в ткани мозга, то ее часть. После процедуры химиотерапия назначается обязательно, так как она необходима для уничтожения злокачественных опухолей.
Химиотерапия при медуллобластоме
В комплексе с другими терапевтическими мероприятиями проводят химиотерапию. Она необходима для повышения результата от лучевой терапии, при которой на организм воздействуют ионизирующими лучами. С помощью химиотерапии закрепляют эффект уничтожения злокачественных клеток. Так как препараты, используемые при этом лечении, негативно влияют на все клетки, во время лечения больной испытывает ряд неприятных симптомов.
Курс лечения включает применение Циклофосфамида, Ломустина, Карбоплатина, Винкристина, Цисплатина. Эти препараты назначают при наличии метастазов.
Хирургическое лечение
Важной частью устранения медуллобластомы является радиохирургия. Процедура проводится с использованием гамма-ножа или киберножа. Во время лечения не только удаляют образование, но и облучают пораженные мозговые структуры.
Хирургическое вмешательство является очень сложной и опасной процедурой, поэтому проводить ее должен только квалифицированный специалист с применением краниотомии.
Как лечат после операции
После окончания курса лечения в медучреждении дальнейшую терапию осуществляют в домашних условиях. Родственники должны составить график дня больного, при котором он будет отдыхать и бодрствовать достаточное количество времени. Питание должно быть правильным. Важно оказывать больному максимум поддержки. Он должен общаться, гулять и делать все, чтобы не упасть духом и продолжить бороться с патологией.

Важной частью терапии заболевания является соблюдение диеты. Больного нельзя заставлять многое есть. Пищу он должен употреблять по желанию небольшими порциями. Упор нужно сделать на цитрусовые. Во время приготовления блюд необходимо считаться с пожеланиями больного, так как под влиянием лечения у него могут появиться новые и порой странные вкусовые предпочтения.
Все реабилитационные мероприятия разрабатывают в зависимости от индивидуальных особенностей каждого пациента.
Некоторые пытаются унять боль и облегчить состояние с помощью методов нетрадиционной медицины. Использовать подобные средства без ведома специалиста нельзя. Если врач разрешил, то облегчить самочувствие можно с помощью:
- сока алоэ;
- отвара из кураги;
- грецких орехов и лимона;
- инжира и меда;
- крапивы и белой омелы;
- щавеля и укропа;
- пижмы и чистотела.
Этими средствами можно поддерживать состояние больного в норме.
Осложнения
Медуллобластома может сопровождаться различными осложнениями в виде:
- обструктивной гидроцефалии;
- неврологических нарушений;
- болевых ощущений, которые возникают в результате распространения раковых клеток по организму;
- снижения уровня гемоглобина после курсов химиотерапии;
- тромбоцитопении;
- развития вирусных и бактериальных заболеваний, которые попадают в ослабленный болезнью организм, и иммунитет не может им противостоять;
- болезней сердца, щитовидной железы.
Прогноз медуллобластомы
Уровень рецидивов при медуллобластоме довольно большой. Чаще всего прогноз при этом является неутешительным.
При таком диагнозе большинство пациентов становятся инвалидами или умирают. Прогноз будет следующим:
- после операции на протяжении пяти лет выживают 30% больных;
- насколько тяжело будет протекать злокачественный процесс, зависит от возраста больного. У детей вовлечение ствола мозга в патологический процесс происходит очень быстро;
- при рецидиве опухоли шансов на выживаемость нет.
Профилактика
Так как точных причин развития опухоли еще не обнаружили, то методик, которые позволили бы избежать патологии, нет. Специалисты рекомендуют женщинам во время беременности следить за своим питанием и вести здоровый образ жизни. Взрослые должны избегать облучения.
причины, симптомы, лечение и прогноз
 Медуллобластома – это опухоль, которая состоит из медуллобластов, незрелых клеток глии. В большинстве случаев образуется в мозжечке. Также может формироваться и в других областях головного мозга.
Медуллобластома – это опухоль, которая состоит из медуллобластов, незрелых клеток глии. В большинстве случаев образуется в мозжечке. Также может формироваться и в других областях головного мозга.
Медуллобластома – злокачественная опухоль, которая метастазирует по ликворным путям. Именно этим качеством она отличается от других видов опухолей.
О болезни
Медуллобластома – это примитивная нейроэктодермальная опухоль (PNET, ПНЭО). Она располагается в черве мозжечка, прорастает в четвертый желудочек мозга. Происходит блокировка ликворооттока и опухоль перекрывает путь циркуляции спинномозговой жидкости. Это вызывает развитие осложнений, ухудшающих прогнозы на жизнь.
Медуллобластома при гистологическом обследовании представляет собой скопление клеток, имеющих округлую форму, отличающихся малой дифференцировкой.
От общего числа образований в неврологии, медуллобластома составляет 7-8%, а в педиатрии – 30%.
У детей медуллобластома является самым частым заболеванием среди всех обнаруженных опухолей мозга. Опухоль в 2 раза чаще диагностируется у мальчиков, нежели у девочек. И чаще всего образуется в возрасте от пяти до десяти лет.
Медуллобластома может формироваться и у взрослых людей, в основном до 40 лет.
Ведущие клиники в Израиле
Причины
Основные причины этого заболевания не выявлены.
Но специалисты называют несколько факторов, которые провоцируют развитие данной патологии:
- Существуют генетические болезни, такие как: синдром Рубинштейна-Тейби, синдром Горлина, Тюрко и синдром голубых невусов, которые могут стать причиной развития опухоли;
- Воздействие на организм радиационного излучения;
- Канцерогены, содержащиеся в продуктах питания, средствах бытовой химии, красок и лаков, при длительном их применении могут привести к развитию медуллобластомы;
- Наличие в организме таких вирусных инфекций как: цитомегаловирус, инфекционный мононуклеоз, герпетические инфекции, повреждающие геном клеток, могут стать толчком к образованию медуллобластомы.
Типы
В зависимости от места расположения медуллобластома делится на несколько типов:
 Медуллобластома в черве мозжечка. Данная локализация опухоли составляет 80% из всех случаев диагностированных медуллобластом;
Медуллобластома в черве мозжечка. Данная локализация опухоли составляет 80% из всех случаев диагностированных медуллобластом;- Опухоль, которая образовывается в двух полушариях мозга. В 20% случаев диагностируется именно данный тип медуллобластомы. Чаще всего встречается у детей старше шести лет.
В зависимости от гистологических особенностей развития различают несколько видов опухоли:
- Медуллобластома, которая состоит из волокон мышечной ткани;
- Меланотическая медуллобластома – имеет в составе нейроэпителиальные клетки, которые состоят из меланина;
- Низкодифференцированная медуллобластома, отличающаяся агрессивностью и быстрым распространением;
- Опухоль с глиальной или нейрональной дифференцировкой;
- Анапластическая медуллобластома также обладает свойством быстрого распространения опухолевых клеток;
- Десмопластическая медуллобластома имеет плотную консистенцию, в которой содержатся соединительные ткани и сосуды, которые обильно разрослись между собой;
- Липоматозная медуллобластома – состоит из жировых клеток. Данная разновидность опухоли имеет самый благоприятный прогноз.
Прогноз для больного данной патологией определяется в зависимости от вида образования, степени ее злокачественности, размера и распространенности.
Классификация метастаз по системе Чанга
Наличие или отсутствие метастаз и степень их распространения оценивается на базе системы классификации Чанга:
- М0 — метастазы отсутствуют;
- М1 – раковые клетки в малых дозах обнаруживаются в жидкости спинного мозга;
- М2 – раковые клетки выявляются в мозжечке, а также в третьем и четвертом желудочках;
- М3 – процесс метастазирования распространяется на спинной мозг;
- М4 – метастазы находятся в экстраневральной области.
Симптомы
Болезнь проявляет себя по-разному, в зависимости от расположения опухоли.
Общие признаки болезни таковы:
- Больной ходит с широко расставленными нижними конечностями, при этом старается удерживать баланс руками. Походка его неровная. Часто падает из-за нарушения координации. Такое состояние связано с тем, что из-за роста опухоли образуется мозжечковая атаксия. Врачи называют такую ходьбу «мозжечковая походка»;
- При поражении опухолью спинного мозга, нарушается чувствительность конечностей, вплоть до паралича;
- При прорастании опухоли в ствол мозга, развиваются неврологические отклонения, такие как ухудшение рефлекса, отвечающего за глотание, нарушается конвергенция, образуются парезы взора;
- У больного нарушается ориентация в пространстве, во времени;
 В утреннее время мучают постоянные головные боли;
В утреннее время мучают постоянные головные боли;- Человек становится раздражительным, возбужденным. В запущенных случаях перестает узнавать близких, не может вспомнить кто он сам.
Медуллобластома способна метастазировать во внутренние органы: печень, легкие, костную ткань. Именно данное свойство отличает медуллобластому от других видов опухолей мозга, таких как астроцитома, глиома. Данные виды новообразований в большинстве случаев не метастазируют за пределы ЦНС.
В зависимости от места поражения, болезнь проявляет себя по-разному. Так, например, при поражении печени, появляется желтуха, беспокоят боли под правыми ребрами.
Диагностика
Для обследования и диагностирования болезни проводится ряд клинических мероприятий.
Врачом-неврологом изучаются данные неврологических, офтальмологических, ликворологических и ряд лабораторно-инструментальных исследований:
- Проводится общий анализ крови, мочи, биохимия крови. Увеличение количества раковых клеток обязательно сказывается на показателях крови и мочи;
- Выявляются онкологические маркеры в крови. Онкомаркеры играют большую роль в диагностике раковых заболеваний. Изменение их концентрации в крови является косвенным признаком наличия болезни;
- Забор пункции из спинномозговой жидкости осуществляется с целью обнаружения лептоменингиальных образований. Но данный анализ является не совсем достоверным. В половине случаев при наличии метастаз в спинном мозге, данный анализ может показать отрицательный результат.
Эффективными методами диагностики считаются:
 Нейросонография – применяется для выявления опухоли у детей с незакрытыми родничками;
Нейросонография – применяется для выявления опухоли у детей с незакрытыми родничками;- Во время компьютерной томографии устанавливается месторасположение и размер опухоли;
- Магнитно-резонансная томография позволяет выявить изменения в структуре головного мозга, а также в мягких тканях черепа;
- Позитронно-эмиссионная томография дает возможность установить количество метастаз, степень их распространения.
Диагностировать медуллобластому у детей сложнее, т.к. у ребенка особое строение черепа, пластичность мозга большая по сравнению со взрослым человеком, кровеносные сосуды более эластичные. Все эти особенности мозга у детей в течении долгого времени позволяют протекать болезни бессимптомно.
Хотите получить смету на лечение?
Получите смету на лечение* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Лечение
Если нет никаких медицинских противопоказаний, то опухоль такого рода желательно удалить полностью, особенно на ранних стадиях развития. При проведении операции используются микрохирургические методики и интраоперационная МРТ навигация.
Но не всегда опухоль обнаруживается на тех стадиях, когда можно ее можно удалить без последствий.
Лечение медуллобластомы подразумевает использование ряда комплексных мероприятий, которые применяются в зависимости от стадии болезни, степени распространения, наличия осложнений:
Мультиформная глиобластома (IV степень злокачественности), – один из самых агрессивных видов опухоли мозга, встречается в 50% первичных опухолей мозга и до 20% во всех внутричерепных. Глиома является наиболее частой первичной опухолью мозга, о ее личении в Израиле читайте на сайте https://pro-rak.com/nervnaya-sistema/lechenie-gliomy-v-izraile/
- После удаления медуллобластомы и при отсутствии метастаз назначается радиотерапия, и чаще всего она используется в низких дозах. Если опухоль удалена не полностью и выявлены метастазы, лучевая терапия применяется в больших дозах;
- При больших размерах медуллобластомы до ее иссечения применяется лучевая терапия для уменьшения ее размеров до операбельных. Но данный вид терапии противопоказан детям до трех лет;
- После хирургического вмешательства, а также применения лучевой терапии возможно и использование средств химиотерапии. Эффективными считаются применение таких химиотерапевтических препаратов как: Винкристин, Нитрозомочевина и Прокарбазин.
Недавно американские ученые предложили новый метод лечения медуллобластомы. Этот метод заключается в использовании вируса кори. Перед применением данный вирус генетически изменяется в лабораторных условиях. Опыты подтверждают, что эта вакцина уничтожает злокачественные клетки медуллобластомы за 72 часа.
Специалисты уделяют немаловажную роль режиму и питанию во время лечения патологии.
Основные правила при этом таковы:
- Питаться нужно часто, но небольшими порциями;
- Нет необходимости насильно кормить больного. После некоторых лечебных процедур вкусовые пристрастия пациента могут измениться. Их обязательно надо учитывать;
 Каждодневный рацион должен включать в себя полезную пищу. Особенно полезно употребление цитрусовых;
Каждодневный рацион должен включать в себя полезную пищу. Особенно полезно употребление цитрусовых;
Средства народной медицины вряд ли могут помочь избавиться от болезни, но некоторые ее рецепты могут помочь поддержать иммунитет и обогатить организм полезными микроэлементами. Улучшить состояние больного после хирургической операции могут сок алоэ, отвары из кураги, крапивы и белой омелы, щавеля и укропа, пижмы и чистотела, грецкие орехи, лимон, смесь инжира и меда.
Но перед применением средств народной медицины, обязательно нужно согласовать их прием с лечащим врачом, так как некоторые растения имеют противопоказания.
Реабилитационный период крайне важен при лечении медуллобластомы и подбирается для каждого пациента индивидуально.
Осложнения
Самое частое осложнение медуллобластомы – это гидроцефалия (скопление жидкости в головном мозге). Часто такую патологию называют водянкой. Данное состояние вызвано тем, что растущая опухоль затрудняет, а впоследствии, перекрывает отток ликвора.
Гидроцефалия проявляет себя следующим образом:
- Пациента беспокоят сильные головные боли. У ребенка можно заметить, что он часто запрокидывает голову;
- Развивается косоглазие. Смещаются глазные яблоки;
- Человека мучает тошнота и рвота;
- У детей наблюдается увеличение объема черепа.
Прогноз и профилактика
 Профилактические мероприятия данной патологии также отсутствуют. Единственное, что советуют специалисты – это регулярно проходить обследование с целью раннего диагностирования заболевания. Американские ученые после научных исследований пришли к выводу, что во время беременности прием витаминных добавок уменьшает риск развития данной болезни у будущего ребенка.
Профилактические мероприятия данной патологии также отсутствуют. Единственное, что советуют специалисты – это регулярно проходить обследование с целью раннего диагностирования заболевания. Американские ученые после научных исследований пришли к выводу, что во время беременности прием витаминных добавок уменьшает риск развития данной болезни у будущего ребенка.
Прогнозы на жизнь определяются в зависимости от того, на каком этапе по классификации Чанга находится патология:
- Если медуллобластома определена на стадии М0 и была проведена операция по удалению опухоли, после которой размер опухоли не превышает 1,5 см, пятилетняя выживаемость составляет около 78%. Этот прогноз распространяется для пациентов, возраст которых превышает 3 лет;
- В случае, если патология находится на стадиях М1-М4 и остаточная опухоль после хирургического вмешательства более 1,5 см в диаметре, а также возраст пациента старше 3 лет, специалисты данной категории пациентов прогнозируют пятилетнюю выживаемость в пределах 30-55%;
- Самый худший прогноз определяется у пациентов, чей возраст младше 3 лет. Даже при отсутствии метастаз, пятилетняя выживаемость не превышает 30%.
Хотя у большинства детей медуллобластома лечится успешно, большая часть из них после лечения страдают нейрокогнитивными и эндокринологическими отклонениями. Это сказывается на трудоспособности, усвоении учебного материала. В связи с этим для данной категории пациентов разрабатывается индивидуальная образовательная программа. По статистике, в 50% случаях дети, перенесшие данную патологию, отстают в росте.
Rentgenogram | Статья Медуллобластома
Статья написана из книги «Опухоли мозга. КТ- и МРТ-диагностика». Посмотреть/заказать >>>
Номенклатура
Опухоли нейроэпителиальной ткани. Эмбриональные опухоли. МКБ/О 9470/3 (G IV). Медуллобластома
Определение
Медуллобластома чаще встречается у детей и располагается инфратенториально, представляя собой кистозно-солидную опухоль (рис.747, 748), возникает из червя мозжечка, с тенденцией роста в просвет IV желудочка.
Рис.747-748
Эпидемиология
7% от всех опухолей ЦНС в детстве и 0,4-1% у взрослых. Возрастной интервал встречаемости 5-15 лет. Пиковый возраст 5-9 лет.
Морфология
Медуллобластома (МБ) является эмбриональной опухолью. Ранее она относилась к группе примитивных нейроэктодермальных опухолей (ПНЭО) из категории эмбриональных опухолей [2]. На сегодняшний день многие авторы ее продолжают считать в составе ПНЭО, однако, она отличается от других представительней группы ПНЭО нейробиологией своего поведения, и по клиническим неврологическим проявлениям [2].
Медуллобластома структурно представляет собой округлое солидное, кистозно-солидное (в 65%, иногда, реже, целиком солидное) образование с четкими контурами, расположенное в полости IV желудочка, растущее типично из червя мозжечка в детском возрасте, а так же в полушарии мозжечка в более старших возрастных группах, способное инвазивно врастать, инфильтрировать и прорастать в его полушария, а так же в дорсальные отделы моста, вызывая при этом обструкцию отверстий IV желудочка и формировать ликворный блок, приводя к гидроцефалии (в 90-95%). Опухоль обладает выраженным масс-эффектом, тесня ствол и мозжечок.
Рис.751-753
Солидное объёмное образование (звёздочки на рис.751-753), заполняющее IV желудочек, растущее из червя мозжечка (стрелки на рис.751) и приводящее к обструктивной гидроцефалии (головки стрелок на рис.753) и грыже миндалин мозжечка (стрелка на рис.753).
На МРТ опухоль имеет ↑↓ интенсивность МР-сигнала по Т2, преимущественно↑и↓по Т1. На КТ чаще↑(90%), реже ↑↓ плотности относительно вещества мозга, петрификаты в 17% наблюдений [14]. В 20% случаев имеются внутриопухолевые кровоизлияния [2].↑DWI отражает плотный характер опухоли, которая ограничивает диффузию протонов внеклеточной воды и имеет высокое ядерно-цитоплазматическое отношение [9]. Масса резко отграничена и часто окружена вазогенным отеком [2].
Локализация
Медуллобластомы это, как правило, опухоли средней линии и, наиболее распространенной является область червя и нижнего мозгового паруса (80% случаев). Реже опухоль расположена в боковом полушарии мозжечка, что встречается у детей старшего возраста. Подавляющее большинство МБ (94% случаев) возникает в мозжечке, и растёт преимущественно из червя (75% случаев), выступая в IV желудочке из его крыши, иногда врастая в ствол мозга [2].
Рис.754-756
Кистозно-солидное объёмное образование — медуллобластома (звёздочки на рис.754-756) в IV желудочке со слабо выраженным перифокальным отёком (стрелки на рис.754,756).
Биологическое поведение и динамическое наблюдение
Быстрый агрессивный рост со скорым развитием клинических симптомов. Имеется тенденция к более доброкачественному течению при возникновении у взрослых, нежели у детей, где прогноз зачастую неблагоприятный. Медуллобластома может метастазировать по оболочкам головного и спинного мозга, что встречается в 60% случаев [13]. Давление может спровоцировать грыжу червя мозжечка через тенториальное отверстие, а также миндалин мозжечка через большое затылочное отверстие [2]. В подавляющем большинстве случаев, масса растет в четвертый желудочек и инфильтрирует его дно [2].
Рис.757-759
Гидроцефалия — расширение боковых желудочков, сопровождающееся перивентрикулярным трансэпендимарным пропитыванием ликвора с развитием глиоза (головки стрелок на рис.757, 758). Грыжа мозжечковых миндалин в большое затылочное отверстие и гидроцефалия (стрелка на рис.758). Метастазы в мягкую оболочку спинного и головного мозга отчётливо выявляемые после контрастирования (стрелки на рис.759).
Контрастное усиление
Контрастное усиление выраженное и гетерогенное в 90%, однако в 20% случаев, может отсутствовать (рис.760-762).
Рис.760-762
Дифференциальная диагностика
Пилоцитарная астроцитома
Пилоцитарная астроцитома имеет более поздний возрастной пик, чем медуллобластома, и гораздо реже встречается. Возникает чаще из полушария мозжечка (что следует учитывать при дифференциальной диагностике с “поздними” медуллобластомами), а не из червя. Отличается менее агрессивным ростом, а так же отсутствием метастазов.
Рис.763-765
Объёмное образование в виде кисты (звёздочки на рис.763-765) с пристеночным узлом (стрелка на рис.764, 765), сдавливающее IV желудочек (головки стрелок на рис.763-765) и приводящее к окклюзионной гидроцефалии (чёрные головки стрелок на рис.765).
Эпендимома
Эпендимома имеет ячеистую структуру, имеет тенденцию к распространению через отверстия Люшка и Мажанди в базальные цистерны, а так же не инвазируют окружающие структуры, и отличаются скромной динамикой роста. Эпендимомы обычно являются → на КТ и → на T1, а медуллобластома ↑ на КТ и ↓по Т1.
Рис.766-768
Кистозно-солидное образование IV желудочка, распространяющееся через левое отверстие Мажанди в субарахноидальное пространство (головки стрелок на рис.766-768) и интенсивно накапливающее контрастный препарат (стрелка на рис.768).
Хориоидпапиллома
Хориоидпапиллома чаще располагается в боковых желудочках, не инвазирует их стенки, и обуславливает возникновение не окклюзионной гидроцефалии, а за счет гиперпродукции спинномозговой жидкости (единственный вариант церебральной патологии, при котором имеется превалирование выработки ликвора над его резорбцией).
Рис.769-771
Солидное образование IV желудочка, связанное с сосудистым сплетением (стрелки на рис.769-771) и гиперпродуктивной гидроцефалией (головки стрелок на рис.771).
Метастаз
Мысль о метастазе целесообразнее всего, когда речь идет о единичном образовании мозжечка во взрослом возрасте, так как в детстве метастазы — гораздо более редкое явление. Метастаз имеет выраженный перифокальный отек, нечеткие контуры без в/в усиления, а после усиления обозначают относительно четкую границу с гомогенным накоплением или корона-эффектом. Некоторые метастазы при росте, распространяются на кости черепа, вызывая их деструкцию и периостальную реакцию наружной пластинки диплоэ.
Рис.772-774
Метастаз в мозжечок с выраженным перифокальным отёком (головки стрелок на рис.772) и инвазией в чешую затылочной кости, с прорастанием её (стрелки на рис.772). Метастаз в мозжечке с выраженным масс-эффектом в виде сдавления просвета IV желудочка (головки стрелок на рис.773) и грыжей миндалин мозжечка (стрелка на рис.773). Гиподенсное образование в мозжечке на КТ (головки стрелок на рис.774).
Гемангиобластома
Гемангиобластома — кистозная опухоль с маленьким пристеночным узлом, располагается инфратенториально, может встречаться интрамедуллярно в спинном мозге, ассоциирована с болезнью фон Гиппеля-Линдау, при которой обнаруживается поражение других органов и систем, в частности, легких и почек (поликистоз). Характера для старших возрастных групп.
Рис.775-777
Крупная киста IV желудочка (звёздочки на рис.775-777) с пристеночным сосочком (стрелки на рис.775-777) и приводит к гидроцефалии (головки стрелок на рис.777).
Клиническая картина, лечение и прогноз
Клинические проявления, в основном, определяются внутричерепной гипертензией, тошнотой и рвотой, а так же нарушением зрения, что связано с окклюзионной гидроцефалией и непосредственным давлением массы опухоли на дно IV желудочка. Симптомы быстро прогрессируют со скоростью роста медуллобластомы, за недели и месяцы.
Лечение включает хирургическое удаление, облучение и химиотерапию. Опухоль имеет хорошую радиочувствительность. Средняя выживаемость от начального обнаружения рецидива составляет 10,5 месяцев. 76% рецидивов происходит в течение первых 2-х лет. После хирургической резекции опухоли химио- и лучевая терапия играют важную роль в лечении медуллобластом [2].
5-летняя выживаемость составляет 50-65%. Степень резекции существенно не влияет на продолжительность жизни; долгосрочное выживание было возможно даже у пациентов, которые получили только биопсию [9]. Распространение вдоль путей циркуляции СМЖ связано с плохим прогнозом [9]. Начало во взрослом возрасте имеет, как правило, более благоприятный прогноз.
Рис.778-780
Послеоперационная полость в правой гемисфере мозжечка (звёздочка на рис.778). После внутривенного контрастирования определяется накопление контрастного агента по стенкам указанной полости (головки стрелки на рис.779, 780), что, в данном случае, отражает развитие грануляционной ткани, имеющей не сформированный ГЭБ, и поэтому накапливающей контраст. Обратите внимание на послеоперационную гигрому в мягких тканях выйной области (звёздочки на рис.779, 780).
Автор: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Список используемой литературы
- [2] В.Н. Корниенко и И.Н.Пронин Диагностическая нейрорадиология Москва 2009г. 0-462.
- [9] Anderson DR, Falcone S, Bruce JH, Mejidas AA, Post MJD. Radiologic-pathologic correlation. Congenital chororid plexus papillomas. AJNR Am J Neuroradiol 1995; 16:2072–2076.
- [13} Banks KP, Brown SJ. AJR teaching file: solid masses of the pineal region. AJR Am J Roentgenol. 2006;186 (3): S233-5.
Похожие статьи
 | |
Медуллобластома мозжечка у взрослых и детей: прогноз и лечение
Медуллобластома — это злокачественная, быстро прорастающая в окружающие ткани опухоль мозжечка. Чаще возникает в детском возрасте, преимущественно из зародышевой нервной ткани с высокой вероятностью метастазирования по ликворным путям. Наиболее вероятным местом начала роста является точка самой высокой концентрации зародышевых клеток. Это средняя часть мозжечка — червь. Заболевание развивается из-за генетических мутаций при участии цитомегаловируса, Недуг имеет высокую устойчивость к лучевой и химиотерапии.
Медуллобластома мозжечка занимает первое место среди опухолевых заболеваний у детей как в грудном возрасте, так в раннем детском и подростковом. В настоящее время разрабатываются механизмы ее выявления в максимально короткие сроки. До двух лет ребенка продолжается дозревание нервных клеток, что под влиянием множества факторов может спровоцировать рост опухоли. Именно поэтому медуллобластома считается детской патологией. А у взрослых она может находиться в спящем режиме, и ее рост провоцируется каким-либо пусковым механизмом: травмой, инфекцией либо стрессом.
Классификация
Медуллобластомы включают в себя разнородную группу опухолей и подразделяются на 4 подгруппы:
- Узловая медуллобластома (нодулярная),
- Медуллобластома с экстенсивной узловатостью,
- Анапластическая,
- Крупноклеточная.

Узловая медуллобластома — достаточно редкий вариант. Опухоль формируется совокупностью клеток, по форме напоминает плотные узлы, похожие на образования в щитовидной железе при узловом зобе.
Медуллобластома с экстенсивной узловатостью характеризуется более четко очерченными узлами. У этого типа опухоли достаточно благоприятный прогноз для пациента. Такая патология характеризуется меньшим количеством узлов большего размера по сравнению с предыдущим типом.
Анапластическая – самый злокачественный вариант. При диагностике дает картину выраженного размножения злокачественных клеток.
Крупноклеточная — это опухоль достаточно медленного развития с умеренно делящимися клетками. Она неплохо поддается химической и лучевой терапии.
Склонность к приобретению данного заболевания всех 4 типов обусловлена носительством ряда мутировавших генов.
Также в 1969 году была принята классификация по размеру, локализации и прогрессу метастазирования.
- Т1 – диаметр опухоли не превышает 3 см, не выходит за границы червя мозжечка и крыши 4 желудочка.
- Т2 – диаметр превышает 3 см, опухоль проникает в прилежащие структуры и частично в полость 4 желудочка.
- Т3А — поражение области водопровода мозга или отверстия входа в позвоночный канал, что провоцирует гидроцефалию.
- Т3В — поражение ствола мозга.
- Т4 – блокирование путей оттока ликвора.
- М0 – отсутствие метастазов.
- М1 — опухолевые клетки обнаруживаются в ликворе.
- М2 — поражение метастазами субарахноидального пространства головного мозга.
- М3 — метастазирование субарахноидального пространства спинного мозга.
- М4 — прогрессирование метастазов за границы центральной нервной системы.
Клинические проявления
Клинические проявления будут зависеть от возраста пациента, локализации опухоли и степени внутричерепной гипертензии, а также от молекулярно-генетических особенностей заболевания и от сопутствующих проблем со здоровьем. Опухоль может быть выявлена на самых ранних этапах жизни на основании проявлений мозжечковой дисфункции. Ведущими симптомами будут нарушение рефлексов и, соответственно, формирования двигательных навыков: фиксации головы, ползания, сидения. Недуг может скрываться под маской кривошеи или имитировать клинику детского церебрального паралича. Возможные проявления внутричерепной гипертензии достаточно хорошо выражены: набухание родничка, выпячивание глаз, частое срыгивание и др. У детей, которые имеют разговорные навыки, отмечаются жалобы на головные боли, тошноту, головокружение, зрительные расстройства, появление речевых дефектов. Родители могут отметить, что ребенок стал более вялым, сонливым, координация движений прогрессивно ухудшается, заметно дрожание рук, подбородка, снижаются графические навыки. У младенцев отмечается синдром Грефе: в верхней части глаза между веком и радужной оболочкой видна белая полоска склеры.
Диагностика и лечение
На первом этапе диагностика осуществляется в амбулаторных условиях. Больных с подозрением на медуллобластому необходимо обследовать комплексно. Методы будут зависеть от степени неврологических проявлений, от показателей внутричерепного давления, полученных методом оценки состояния глазного дна, и данных электроэнцефалографии. Данное заболевание требует использования методов структурной нейровизуализации, которая включает в себя магнитно-резонансную, компьютерную и позитронно-эмиссионную томографию. Оценка общего функционального статуса делается по шкале Карновского. Это помогает определить прогноз состояния онкологического больного на ближайшее время. Собственно, диагноз опухоли ставится по КТ и МРТ, а ее разновидность определяется гистологией уже на втором этапе диагностирования. Решение о проведении диагностической пункции принимается далеко не всегда. Нейрохирургами устанавливается целесообразность проведения пункции, поскольку любое оперативное вмешательство на элементах головного мозга приводит к послеоперационному отеку и повышает вероятность инфицирования. Применяются 4 разновидности хирургической диагностики:
- стереотаксическая биопсия,
- открытая биопсия,
- частичное удаление,
- полное удаление опухоли, если это возможно.
Стереотаксическая биопсия проводится, когда устранение опухоли хирургическим путем является невозможным либо нецелесообразным. Материал берется из двух и более областей мозга и, поскольку область 4 желудочка и мозжечка – это концентрация жизненно важных центров, такой метод довольно опасен, особенно для детей. Возраст менее 3 лет является абсолютным противопоказанием для этого вида исследования.
Открытая биопсия – по сути, это трепанация черепа. Ее следствием будет снижение гидроцефального синдрома. Часто проводятся дополнительные манипуляции для улучшения оттока жидкости, устанавливаются шунты, чтобы выиграть время для радикальной операции в перспективе.
Оперативное лечение
Хирургическое удаление опухоли, частичное или полное, проводится для снижения внутричерепного давления, ликвидации последствий неврологических нарушений и забора достаточного количества морфологического материала для гистологии.
Радиотерапия
В лечении применяются радиотерапия и радиохирургия. Облучают ложе удаленной опухоли через 2 – 6 недель после заживления операционной раны. Манипуляция показана только взрослым и детям старше трех лет.
Химиотерапия
При проведении химиотерапии у больных с медуллобластомой применяются стандартные комбинации следующих препаратов: производные платины, «Этопозид», «Циклофосфамид».
В настоящее время ведутся разработка и внедрение группы генно-биологических препаратов с противоопухолевой активностью на основе вируса кори и цитомегаловируса. Пока проводятся испытания, однако данные об их результатах противоречивы.
Медикаментозное сопроводительное лечение
Основными противоотечными препаратами у пациентов с медуллобластомой являются кортикостероидные производные и мочегонные. Дозы противоотечной терапии рассчитываются индивидуально на основании симптомов и данных нейровизуализации.
Противосудорожная терапия проводится при наличии эпилептических приступов разных форм, а также при патологической активности на электроэнцефалограмме.
При наличии болевого синдрома воспалительного характера обычно используются нестероидные противовоспалительные препараты и другие типы анальгетиков. Также проводится профилактика антикоагулянтами как перед операцией, так и некоторое время после, в т. ч. препаратами гепарина. При выраженном болевом синдроме неврогенного характера применяются медикаменты группы карбамазепина и его аналоги. В последнее время набирают популярность аналоги «Флупиртина» («Катадолон»).
Диета
В состав комплексной терапии обязательно включается диета. Пациентам показан дробный прием пищи умеренными порциями, рекомендовано повысить употребление цитрусовых, животных белков и морепродуктов. Целесообразно применять фитопрепараты на основе женьшеня, родиолы розовой, гинкго билобы.
Осложнения
При современном подходе к лечению шансы на положительный прогноз даже при самом высоком уровне злокачественности опухоли сохраняются в соотношении 50:50. Однако существует вероятность, что синдром обструктивной (закрытой) гидроцефалии будет сопровождать пациента пожизненно. Это значит, что заболевания, связанные с повышенным внутричерепным давлением, такие как: глаукома (повышенное глазное давление), вестибулярные и слуховые расстройства, судорожные приступы и др., – потребуют постоянного приема соответствующих медикаментов, что поможет максимально адаптировать качество жизни больного.
Неврологические
Зависят от того, как оперативное вмешательство повлияет на зоны черепно-мозговых нервов и мозжечка. В медицинской практике чаще всего наблюдаются повреждения речевых центров и зрительных анализаторов. В жизни можно встретить детей после перенесенных операций по удалению медуллобластомы, считающихся излечившимися, но, к сожалению, не способными понимать устную речь. Эти люди вполне могут социализироваться в обществе, быть трудоустроенными на должностях, не связанных с речевым общением. Обычно в таких случаях происходит компенсация утраченных функций в виде развития других навыков. Такие люди становятся хорошими техническими переводчиками, писателями, бухгалтерами, математиками, специалистами IT и массовых коммуникаций.
Осложнения после проведенной химиотерапии
Это возможность высокого риска инфицирования различными заболеваниями, несвойственными здоровому организму, как, например: грибковые инфекции, непатогенные стрептококки и стафилококки, токсоплазма. Избежать этих осложнений помогут пристальное наблюдение специалиста и карантинный режим. К сожалению, химиотерапия оказывает негативное влияние на ряд внутренних органов, таких как: печень, почки, лимфатическая система. Поэтому следует скорректировать курс восстановления почечных и печеночных функций, работу эндокринной системы. Это осуществляется совместной работой врачей онкологов вкупе с иммунологами, гепатологами, нефрологами, а также врачами реабилитологами.
Осложнения после лучевой терапии
При проведении лучевой терапии поражается не только опухоль, но и окружающие ткани. Во время воздействия возникает ожог лучевого характера, т. е. разрушаются близлежащие органы в проекции задней черепной ямки. Могут пострадать трахея, пищевод, глотка и гортань, речевой аппарат, зрительная функция и даже слуховой анализатор.
Прогнозы
Если произведена своевременная полная ликвидация опухоли с последующим применением лучевой и химиотерапии, более 50 % детей через 5 лет после операции имеют шанс на полное снятие диагноза.
Дети в возрасте старше трех лет поддаются лечению лучше, чем те, которые младше.
Присутствие метастазов в спинном мозге снижает вероятность благоприятного прогноза.
Те пациенты, кому удалось удалить опухоль полностью, имеют значительно больше шансов на полное выздоровление.
Оценить, в каком объеме удалось ликвидировать опухоль, возможно лишь с помощью МРТ уже после операции. Если выявляется большой процент остатка медуллобластомы, рекомендовано проведение повторной операции, и только после этого показана химиотерапия.
После проведения лечения возможны рецидивы. В этом случае проводятся повторная операция и последующая химиотерапия в более высоких дозах. В целях предупреждения рецидива, а также его лечения показана пересадка клеток костного мозга.
Медуллобластома: причины, симптомы, диагностика и лечение медуллобластомы

 Мнение врача
Мнение врача
Клинический онколог и хирург TomoClinic Степан Крулько рассказывает о медуллобластоме:
«Медуллобластома диагностируется нечасто (по нашей статистике это приблизительно 8% от всех новообразований ЦНС. Хотя, к сожалению, это вторая по распространенности опухоль головного мозга у детей. На 100 тысяч встречается 2 медуллобластомы. В TomoClinic проводят качественное облучение новообразования головного мозга без угрозы для здоровых тканей и органов благодаря томотерапии».
Что такое медуллобластома?
Медуллобластома (medulloblastoma) — злокачественная опухоль из медуллобластов, незрелых клеток глии. Место локализации новообразования находится обычно в черве мозжечка, расположенном недалеко от 4 желудочка головного мозга. У взрослых и преимущественно у детей характерна симптоматика раковой интоксикации, нарастающей интракраниальной гипертензии и атаксии мозжечка. Диагноз ставится лечащим врачом на основании:
- Результата анализа спинномозговой жидкости
- ПЭТ
- Компьютерной томографии
- Магнитно-резонансной томографии
- Биопсии
Терапия проводится посредством хирургии злокачественного новообразования, восстановления нормальной циркуляции спинномозговой жидкости, лучевой и химиотерапии.

Медуллобластома — очень опасная патология, которая также именуется следующими медицинскими терминами:
- Гранулобластома.
- Нейроглиома эмбриональная.
- Глиома саркоматозная.
Новообразование разрастается в черве мозжечка, а у детей возрастом старше 6 лет может образоваться в полушариях головного мозга. Данная патология в большинстве случаев дает метастазы по ликворным путям, чем отличается от прочих злокачественных патологий.
Чаще диагностируется у мальчиков, соотношение 65% к 35%. Возраст ребенка, в котором чаще диагностируют медуллобластому — 5-10 лет. Но это не только «детское» заболевание, его могут обнаружить в любом возрасте. У взрослых людей такое злокачественное новообразование встречается в возрастном периоде 20-40 лет.
Причины
Случаи данной раковой опухоли — спорадические. Но есть наследственные заболевания, которые могут спровоцировать развитие медуллобластомы. К таким генетическим патологиям относятся:
- Синдром Тюрко
- Синдром голубых невусов
- Синдром Горлина
- Синдром Рубинштейна-Тейби
Почему образуются раковые опухоли, медицине пока достоверно не известно. Ученые выяснили причины, которые могут привести к развитию патологии, а точнее факторы риска медуллобластомы:
- Дети, возрастом до 10 лет
- Воздействие ионизирующих лучей
- Потребление продуктов питания с канцерогенами
- Потребление пищи с частицами лаков, красок, бытовой химии
- Поражение вирусами, повреждающими гены человека, такими как ВПЧ, цетомегаловирус, герпес, инфекционный мононуклеоз
- Наследственный фактор
Злокачественная опухоль головного мозга или medulloblastoma — это примитивная нейроэктодермальная опухоль (PNET). Обычно она располагается под наметом мозжечка, то есть субтенториально, очень стремительно разрастается в червь мозжечка и наполняет весь 4 желудочек головного мозга. Это становится причиной блокировки ликворооттока, так как объемная и всё время растущая опухоль закрывает пути циркуляции жидкости спинного мозга.
Давление внутри черепной коробки резко увеличивается, что проявляется синдромом явной интракраниальной гипертензии. Поражение бульбарных отделов происходит на поздних стадиях заболевания, так как именно в этот период происходит прорастание новообразования в ствол мозга. Гистология злокачественной опухоли представляет собой сосредоточение малого объема и округлой формы из малодифференцированных пролиферирующих эмбриональных клеток с тончайшей цитоплазмой и гиперхромным ядром.
Классификация
Данная злокачественная опухоль в 80% случаев развивается в мозжечковом черве, а в 20% случаев — в его 2 полушариях. По гистологии различаются такие разновидности ракового образования:
- Медулломиобластома, которая включает в свой состав волокна мышечной ткани
- Меланотическая медуллобластома — она состоит из нейроэпителиальных клеток, которые имеют в составе меланин
- Липоматозная медуллобластома, в которой есть жировые клетки (это наиболее доброкачественный вид новообразования)
Помощь в определении клинического прогноза для каждого пациента с данным видом раковой опухоли оказывает классификация, которую предложил Чанг в 1969 году. Она основывается на принципах TNM и учитывает размер образования, проявление метастазов и степень инфильтрации.
Симптомы
Симптоматология медуллобластомы может проявляться по-разному. Симптомы зависят от области, где локализовалось образование, от выраженности общемозгового синдрома, который плотно связан с увеличением давления внутри черепа, и от метастазирования. Так как патология обычно локализуется в мозжечковой области, у пациента начинается развитие атаксии мозжечка.
Происходит формирование так называемой «мозжечковой походки»: человек идет, расставив ноги, и балансирует руками, чтобы удержать равновесие и не упасть. Из-за того, что нарушается координация движений, пациент часто падает, особенно при поворотах. Если новообразование прорастает в ствол мозга, состояние сразу ухудшается, так как присоединяется негативная симптоматика, нарушается дыхание и гемодинамика. Появляются следующие симптомы:
- Нарушается рефлекс глотания
- Развиваются парезы взора
- Наступает спонтанный нистагм
- Нарушается конвергенция
Если вовлечен спинной мозг, может наступить онемение и парализация рук или ног. Общемозговая симптоматология медуллобластомы проявляется следующим образом:
- Психомоторное возбуждение
- Раздраженность
- Проблемы с ориентацией в месте, времени, собственной личности
Человек также жалуется на судороги, головные боли в утреннее время, систематическую тошноту и рвоту — это всё симптоматика синдрома интракраниальной гипертензии.
Медуллобластома у детей
Диагностику рака у маленьких детей затрудняют особенности строения их черепной коробки. Синдром внутричерепной гипертензии может длительно не проявлять себя, так как размеры черепа увеличены, мозг пластичный, а сосуды достаточно эластичные. Часто диагноз устанавливается поздно, когда новообразование разрослось в червь, мозжечковую гемисферу и 4 желудочек. Разрастается опухоль в бульбарные структуры.
Медуллобластома — одно из новообразований, которое может давать метастазы в печень, легкие и костную ткань. Не редкое осложнение заболевания — развитие гидроцефалии (водянки мозга). Это объясняется тем, что закрывается отток ликвора растущим образованием. Гидроцефалия проявляется такими симптомами:
- Голова болит постоянно
- Человека тошнит
- Глаза смещены вниз
- Голова запрокидывается
- Косоглазие
- У детей череп имеет ненормально большой размер
Диагностика
В целях диагностики специалист выполняет суммарную оценку таких исследований:
- Ликворологические
- Офтальмологические
- Неврологические

Также врач руководствуется данными компьютерной томографии или МРТ головного мозга. Для комплексной диагностики и установки диагноза могут понадобиться результаты дополнительных инструментальных и лабораторных исследований:
- Общий анализ мочи и крови
- Биохимический анализ крови
- Осмотр врача-офтальмолога
- Нейросонография у детей с незакрытыми родничками, обеспечивающая более раннее диагностирование онкологии
- КТ указывает на локализацию и размер новообразования
- МРТ помогает выявить самые незначительные изменения в структуре головного мозга
- Позитронно-эмиссионная томография (ПЭТ) дает оценку количества метастаз
- Определение онкомаркеров в крови
- Гистология (биопсия)
Биопсия является самым эффективным методом диагностирования, данная процедура дает возможность поставить окончательный точный диагноз и начать курс лечения.
Лечение
Радикальным способом терапии медуллобластомы является ее хирургия, полное удаление опухоли. Конечно, если дает возможность состояние пациента, правильно полностью удалить новообразование. В период оперативного вмешательства применяют способы микрохирургии, интраоперационную МРТ-навигацию.
Лучевая терапия
 Инновационные решения в TomoClinic
Инновационные решения в TomoClinic
Если медуллобластома очень крупная, назначается лучевая терапия. Благодаря лучевой терапии можно либо полностью удалить опухоль, либо сократить ее размеры до операбельных. В TomoClinic применяют инновационные технологии. Лучевая терапия проводится как самостоятельный курс или в комплексе с другими методиками. Методы лечения выбирает врач. Детям младше 3 лет радиотерапия не назначается.
Лечение лучевой терапией
Радиотерапия имеет огромное значение в лечении данного заболевания. Если опухоль удалена целиком и нет метастазирования, после операции назначается радиотерапия в малых дозах, что минимизирует побочные действия. Если есть метастазы или образование удалено частично, используется радиотерапия в большой дозировке.

Химиотерапия при медуллобластоме
Химиотерапия в лечении этой патологии является частью лечебного комплекса, применяется после хирургии и радиотерапии. Более эффективно применение следующих химиопрепаратов:
- Винкристи
- Нитрозомочевин.
- Прокарбазин
Режим и диетическое питание также включены в методы борьбы с раковой опухолью, это неотъемлемая часть комплексной терапии.
Реабилитационный период также является частью терапии медуллобластомы. Реабилитация разрабатывается в индивидуальном порядке для каждого пациента.
Протоколы лечения
Для ознакомления с международными протоколами лечения от организаций ESMO и NCCN вы можете пройти по ссылке (зарегистрироваться, скачать PDF-файл) и узнать более детальную информацию о терапии медуллобластомы:
https://www.nccn.org/professionals/physician_gls/default.aspx#site (Central Nervous System Cancers — рак центральной нервной системы), medulloblastoma — медуллобластома
https://www.esmo.org/Guidelines (Central Nervous System Cancers — рак центральной нервной системы), medulloblastoma — медуллобластома
Central_Nervous_System_Cancers, medulloblastoma — медуллобластома
Прогноз и профилактика
На сегодня позитивный прогноз стойко прослеживается при медуллобластоме. Важным фактом для того, чтобы снизить неблагоприятные исходы онкологии является:
- Раннее выявление патологии
- Полнота исследований
- Выбор оптимального способа хирургии образования
Внимание! Очень важно как можно раньше выявить онкологию, тогда при сегодняшних инновационных методах лечения человека можно спасти. Обращаясь в TomoClinic, вы увеличиваете шанс на выздоровление.
Медицинский работник ответит на интересующие вопросы и запишет вас или вашего близкого человека на прием к опытному онкологу. В клинике работают только опытные врачи, а в терапии используются современные методики, не имеющие аналогов в Украине, и сертифицированные лекарственные препараты.
Обращайтесь в онкологический центр TomoClinic для лечения медуллобластомы, задавайте свои вопросы нашим специалистам по бесплатному номеру 0 (800) 30-15-03. Победим рак вместе!

 Медуллобластома в черве мозжечка. Данная локализация опухоли составляет 80% из всех случаев диагностированных медуллобластом;
Медуллобластома в черве мозжечка. Данная локализация опухоли составляет 80% из всех случаев диагностированных медуллобластом; В утреннее время мучают постоянные головные боли;
В утреннее время мучают постоянные головные боли; Нейросонография – применяется для выявления опухоли у детей с незакрытыми родничками;
Нейросонография – применяется для выявления опухоли у детей с незакрытыми родничками; Каждодневный рацион должен включать в себя полезную пищу. Особенно полезно употребление цитрусовых;
Каждодневный рацион должен включать в себя полезную пищу. Особенно полезно употребление цитрусовых;

