Ведение беременности — гестоз
Одним из самых серьезных и часто встречающихся осложнений беременности является гестоз. Что такое гестоз, в чем он проявляется, а главное, как его избежать, нам рассказала заслуженный врач РФ, зав. кафедрой акушерства и гинекологии НГУ, д.м.н., профессор Наталья Михайловна Пасман
Gestatio — в переводе с латинского означает «беременность», а гестоз, соответственно, — это осложнение беременности, вызванное тем, что организм женщины не справляется с поставленной задачей выносить и родить здорового ребенка. При гестозе поражается эндотелий — слой, выстилающий стенки сосудов во всех органах нашего тела. В результате повышается проницаемость сосудов, отмечается сгущение крови, а эритроциты, циркулирующие в кровотоке, не могут обеспечить ни женщину, ни ребенка необходимым количеством кислорода и питательных веществ. Это приводит к развитию у плода фетоплацентарной недостаточности, проявляющейся хроническим кислородным голоданием — гипоксией и гипотрофией — задержкой развития плода.
При ведении беременности особое внимание уделяется показателю веса беременной. И это неслучайно…
К сожалению, коварство этого осложнения в том, что женщина долгое время ничего не чувствует, а происходящие с ней изменения списывает на то, что «у всех беременных так». А изменения происходят следующие: появляются отеки, повышается кровяное давление, в моче обнаруживается белок. Однако эти симптомы возникают, как правило, когда процесс уже зашел далеко. Начинается все с самой банальной прибавки веса.
Суточная прибавка веса варьируется в пределах 40-50 граммов. Если прибавка начинает превышать эту норму, это значит, что жидкость задерживается в тканях.
О белке и воде
Итак после патологической прибавки веса начинают появляться отеки: сначала на голенях — это гестоз 1-й степени, затем на передней брюшной стенке (2-я степень), далее на кистях рук (3-я степень) и при самой тяжелой — 4-й степени — отеки появляются на лице.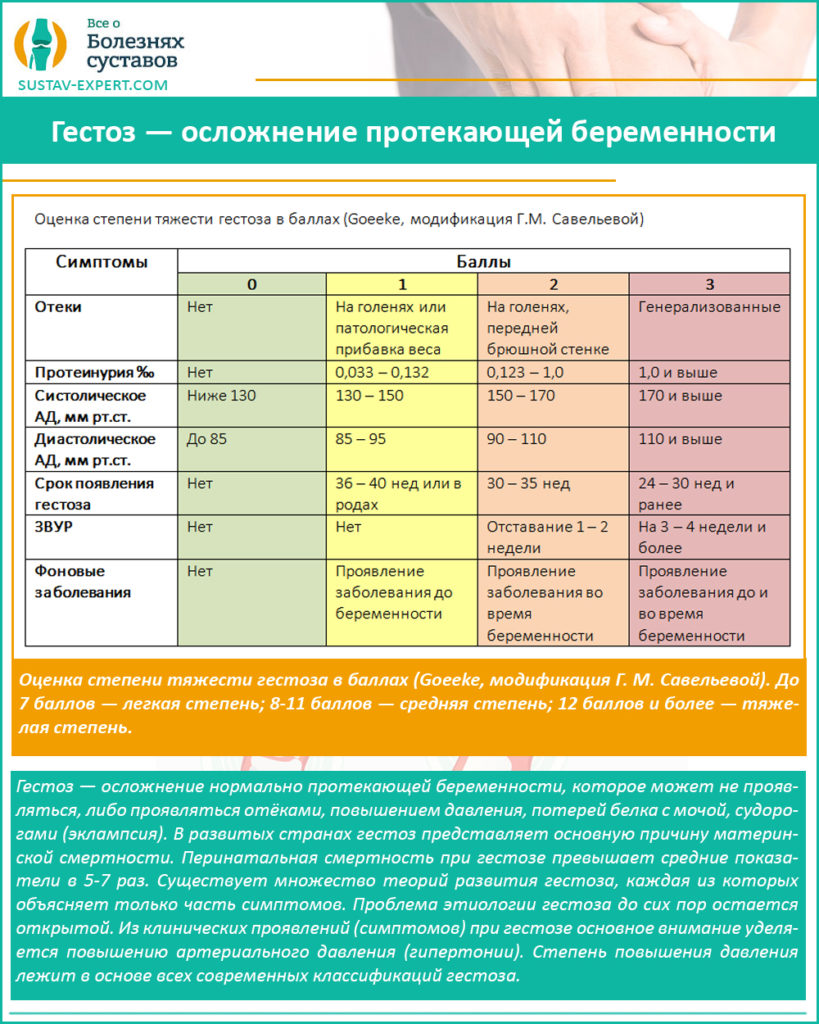
Появление белка в моче — очень грозный симптом. Он говорит о том, что белок, который должен идти на построение плода, выводится из организма. Апогеем гестоза является эклампсия, когда у беременной появляются головные боли, мелькание мушек в глазах, иногда кратковременная слепота и судороги, при которых может произойти кровоизлияние в мозг.
О диагностике и лечении
Иногда беременные недоумевают, зачем ведение беременности предполагает регулярное взвешивание, измерение давления на обеих руках, сдачу каждую неделю мочу на анализ, — это делается именно для того, чтобы вовремя распознать гестоз и предотвратить его тяжелые осложнения. Кроме этого, в моче контролируется наличие лейкоцитов. Если они появляются, это говорит о том, что в почках идет воспалительный процесс.
Как правило, при первой патологической прибавке веса беременной назначают минимальные препараты: фитотерапия, витамины и т. д. А вот при повышении артериального давления, появлении белка в моче, необходимы госпитализация и лечение в стационаре. Беременной проводится капельное введение растворов, которые увеличивают объем циркулирующей крови и купирую сосудистые нарушения.
При тяжелых формах гестоза применяются эфферентные методы терапии или, по-другому, методы очистки крови, основным из которых является аппаратиный плазмаферез. Он позволяет вывести все токсичные вещества из плазмы, вместо которых вводятся кровезаменители. Этот метод помогает при средней и тяжелой формах гестоза.
Гестационный диабет при беременности| OneTouch®
Гестационный диабет
2Что вызывает гестационный диабет?
Плацента поддерживает и кормит ребенка по мере его роста. Гормоны из плаценты помогают ребенку развиваться. Но эти же гормоны также блокируют действие инсулина, снижая его эффективность. Гестационный диабет возникает, когда ваш организм больше не в состоянии вырабатывать и использовать весь инсулин, который необходим ему в период беременности, что приводит к повышению уровня глюкозы в крови при отсутствии лечения.
Гестационный диабет возникает, когда ваш организм больше не в состоянии вырабатывать и использовать весь инсулин, который необходим ему в период беременности, что приводит к повышению уровня глюкозы в крови при отсутствии лечения.
У некоторых женщин риск развития гестационного диабета более высокий. Следующие факторы повышают риск развития гестационного сахарного диабета:
- Избыточная масса тела до беременности
- Слишком большое увеличение веса во время беременности (больше рекомендуемой нормы)
- Возраст старше 25 лет
- Гестационный диабет в анамнезе
- Наличие диабета у близких родственников
- Афроамериканское, азиатское, латиноамериканское или индейское происхождение
Как диагностируется гестационный диабет?
Большинство женщин, получающих хороший медицинский уход в период беременности, регулярно проходят обследование на гестационный диабет с 24-й по 28-ю неделю беременности. Если у вас высокий риск развития гестационного диабета, ваш врач может провести обследование ранее и/или более одного раза на протяжении беременности.
В ходе теста на гестационный диабет ваш врач предложит вам выпить сладкий напиток, и у вас будет взят образец крови для анализа до и после того, как вы выпьете этот напиток. Если результаты показывают, что уровень глюкозы в крови в указанное время выше рекомендуемых пределов, подтверждается диагноз гестационного диабета. Ваш врач расскажет вам о плане лечения гестационного диабета.
Почему так важно лечить гестационный диабет?
Мать инстинктивно защищает своего ребенка. Для здоровья матери и ребенка важно приступить к лечению гестационного диабета сразу же после постановки диагноза. При отсутствии лечения гестационный диабет может вызвать проблемы, которые включают в себя следующее:
- Повышенная вероятность рождения крупного ребенка с весом более 4 кг — это состояние называется макросомией. Оно повышает вероятность
- осложнений и травм во время естественных родов;
- кесарева сечения.
 (К-сечение)
(К-сечение)
- Высокий риск преждевременных родов и проблем с дыханием (респираторный дистресс) у вашего малыша
- Высокий риск низкого уровня сахара в крови (гипогликемия) у вашего ребенка вскоре после родов
- Более высокая вероятность преэклампсии у вас (высокое кровяное давление и проблемы с печенью или почками)
Соблюдение указаний врача и тщательный контроль гестационного диабета поможет вам значительно снизить риск развития этих осложнений.
Чего следует ожидать при диагнозе «гестационный диабет»?
Если вам поставлен диагноз «гестационный диабет»:
- Ваш врач порекомендует вам здоровую диету с контролируемым потреблением углеводов и физические упражнения. Во многих случаях этих мер будет достаточно для контроля уровня глюкозы в крови на протяжении всей беременности.
- Вам может понадобиться помощь диетолога в составлении плана здорового питания. Диетолог может научить вас контролировать количество и типы углеводов в продуктах питания, чтобы управлять уровнем глюкозы в крови, в то же время удовлетворяя потребности вашего растущего ребенка. Вас также могут попросить вести журнал питания и следить за своим весом.
- Возможно, вам придется ежедневно проверять уровень глюкозы в крови глюкометром. Попросите вашего врача или консультанта по вопросам диабета порекомендовать глюкометр, который подходит вам. Проверка и отслеживание уровня глюкозы в крови поможет вам и вашему врачу управлять вашим гестационным диабетом.
Как правило, уровень глюкозы в крови приходится проверять не менее 4-х раз в день, обычно натощак, а затем через 1-2 часа после еды. Ваш врач или медицинский работник расскажет, как часто вы должны проводить анализ и каков ваш целевой диапазон уровня глюкозы в крови. Не забывайте регистрировать свои измерения уровня глюкозы в крови, в том числе время и результаты анализа, до или после еды, а также то, через какое время после еды был сделан тест.
- Легкая физическая нагрузка во время беременности поможет вашему организму лучше использовать свой собственный инсулин и поможет контролировать уровень глюкозы в крови.
 Виды упражнений, которые могут безопасно выполняться беременными женщинами, включают в себя быструю ходьбу и плавание. Поговорите со своим врачом и получите рекомендации в отношении безопасных физических упражнений в ходе беременности.
Виды упражнений, которые могут безопасно выполняться беременными женщинами, включают в себя быструю ходьбу и плавание. Поговорите со своим врачом и получите рекомендации в отношении безопасных физических упражнений в ходе беременности.
На приеме акушерка может проверить ваше давление крови и взять анализ мочи. Вы также обсудите со своим врачом результаты анализов уровня глюкозы в крови, то, как вы питаетесь, какие физические упражнения выполняете и сколько прибавили в весе. За вашим растущим ребенком будет также вестись пристальное наблюдение. Все это поможет определить, работает ли назначенный план лечения гестационного диабета и нужно ли его корректировать.
Если изменение питания и физические упражнения не помогают контролировать уровень глюкозы в крови, ваш врач может назначить прием лекарств — таблеток или инсулина — на весь оставшийся срок беременности.
Прием лекарств (таблетки, инсулин)
Если ваш врач выписывает таблетки или инсулин, это не означает, что вам не удалось справиться с гестационным диабетом. В некоторых случаях ваш организм может быть просто не в состоянии самостоятельно вырабатывать достаточное количество инсулина, необходимое вашему организму по мере роста ребенка. Очень важно следовать рекомендациям своего врача, чтобы защитить себя и своего ребенка. Возможно, после рождения ребенка вы сможете прекратить прием противодиабетических препаратов.
Если ваш врач назначает вам инсулин для лечения гестационного диабета, его можно получать в виде инъекций или другим способом — например, при помощи инсулиновой помпы. Кто-то из членов вашей семьи может научиться этому вместе с вами и помогать вам принимать инсулин согласно предписаниям врача. К счастью, сегодня, благодаря инсулиновым шприцам с небольшими тонкими иглами, инъекции стали практически безболезненными. Врач расскажет, когда и сколько инсулина вы должны принимать каждый раз, и может порекомендовать скорректировать прием инсулина в ходе беременности.
2 IDF Diabetes Atlas (Издание 8) (2017). Международная федерация диабета: Брюссель, Бельгия. Онлайн-версия от 5 мая 2018 года на http://diabetesatlas.org/IDF_Diabetes_Atlas_8e_interactive_EN/
Международная федерация диабета: Брюссель, Бельгия. Онлайн-версия от 5 мая 2018 года на http://diabetesatlas.org/IDF_Diabetes_Atlas_8e_interactive_EN/
Признаки гестоза при беременности, как определить на ранних и поздних сроках
Гестозы, особенно поздние их варианты, это тяжелые осложнения беременности, возникающие как результат обменных расстройств и гормональных нарушений. Особенно опасны гестозы во второй половине беременности, так как они тяжело лечатся и дают серьёзные расстройства здоровья.
Как проявляется гестоз при беременности
Важно как можно раньше выявить первые признаки гестоза при беременности, так как это состояние склонно прогрессированию и его необходимо держать под врачебным контролем. Обычно серьёзные признаки гестоза формируются уже в 3 триместре. Гестозам подвержены женщины с первым малышом, они чаще возникают к концу беременности, хотя при развитии их после 20 недель обычно прогнозируется особенно тяжёлое их течение. Чем позже будет начало гестоза – тем легче в итоге он протекает, меньше будет осложнений.
Обычно в результате гестоза страдает головной мозг и вся нервная система беременных, изменяется работа почек, сосудов и страдает кровообращение всего организма. Из-за этого страдает и питание плаценты и плода. Поэтому, всегда актуален вопрос о том, как выявить гестоз в максимально ранние сроки.
Признаки гестоза на поздних сроках беременности
Характерные симптомы гестоза при беременности давно известны врачам. К ним относится постепенное стойкое повышение давления, которое измеряется в полном покое, а также проявление в моче сначала следов белка, а затем и достаточно большого его количества. Постепенно проявления нарастают, что приводит уже к выраженным нарушениям в самочувствии и серьезным страданиям ребёнка.
Проявляться симптомы гестоза на поздних сроках начинают с отёков.Хотя отечность и типична для беременности, но при этом состоянии отёки имеют выраженный характер, они дают большие прибавки в весе еженедельно. Отекают как конечности, так и туловище и лицо. Причём, отеки могут не сходить за ночь, слабо поддаются терапии и постепенно приводят к тому, что начинают со сбоями работать почки.
Постепенно симптомы позднего гестоза при беременности нарастают, отёки захватывают и ткань самих почек, что приводит к нарушениям в их работе. Почки начинают пропускать в мочу белки, потеря которых только усиливает явления отечности. Потери белка могут достигать нескольких граммов в сутки, что достаточно существенно для беременного организма. Теряются в основном белки плазмы, которые поддерживают стабильный уровень давления крови. Чтобы давление не снижалось и в таких тяжёлых условиях поддерживалась полноценная доставка кислорода к тканям и плаценте, организм начинает повышать давление.
Обычно повышение давления и белок в моче являются симптомами тяжёлого гестоза при беременности в 3 триместре. При этом возникает головная боль с головокружением, тошнота с рвотой, слабость и недомогание. Моча при этом мутная, с хлопьями, руки и ноги отечные, двигаться и одеваться затруднительно.
Выявлена зависимость между количеством белка в моче и тяжестью гестоза, а также сопутствующим этому уровнем давления. Чем выше давление (более 14090) и чем больше белка в моче, тем тяжелее гестоз и тем хуже прогнозы для беременности.
Если не начать терапию в этом периоде, не взять под контроль давление и работу почек, это может привести в итоге к развитию состояния преэклампсии и экламспии. Такие стадии гестоза уже реально угрожают беременной и плоду, могут в любой момент начаться судороги, уровень давления очень высокий, что приводит к нарушениям мозгового кровообращения и угрозе инсульта. Со стороны плода тяжёлый гестоз может давать состояние выраженной гипоксии, так как сосуды плаценты сильно страдают. Это приводит к задержке развития плода, вплоть до его гибели, угрозе отслойки плаценты с сильным кровотечением.
Такое состояние, если оно не поддается медикаментозной коррекции, будет приводить к тому, что потребуется родоразрешение. Обычно проводят экстренное кесарево сечение, чтобы спасти плод и мать. После рождения ребёнка все явления гестоза быстро исчезают, так как гестоз связан именно с вынашиванием плода.
Оцените материал:
спасибо, ваш голос принят
Гестоз при беременности – что это, как определить и лечить ранний и поздний токсикоз?
Период беременности – сложный и ответственный период в жизни каждой женщины. На всем его протяжении организм подвергается многочисленным воздействиям патогенов, вирусов, что грозит развитием заболеваний. Однако нередки нарушения, причины развития которых установить трудно. К примеру, гестоз при беременности: что это такое, как проявляется, с чем связан, многие будущие мамы и не догадываются.
Классификация гестозов
Гестоз при беременности – патология гестационного периода, проявляющаяся сбоем в работе внутренних органов и систем организма. В большинстве случаев гестозы рассматриваются врачами как результат нарушения процесса адаптации материнского организма к новому состоянию. Патология опасна высоким риском развития осложнений, которые затрагивают как маму, так и плод.
Рассказывая про гестоз при текущей беременности: что это, как она проявляется врачи выделяют несколько типов клинической картины нарушения. Их часто именуют видами гестоза:
- Водянка – один из первых этапов развития гестоза. Характеризуется появлением отеков на поверхности рук, ног. Сначала они носят скрытый характер, появляются только к вечеру, но по мере развития нарастают.
- Нефропатия – нарушение, развивающееся на фоне водянки, характеризуется сбоем в работе почек.
 Одним из первых признаков является повышающееся артериальное давление.
Одним из первых признаков является повышающееся артериальное давление. - Преэклампсия – кроме повышенного давления и отеков, у беременных обнаруживается белок в моче. Происходит нарушение кровоснабжения центральной нервной системы, что провоцирует появление головных болей, тяжесть в затылке, рвоту, тошноту, психические расстройства.
- Эклампсия – тяжелая форма гестоза, характеризующаяся появлением судорожных приступов, нарушением работы сердечно-сосудистой системы.
Токсикоз при беременности на ранних сроках
Токсикоз при беременности первоначально развивается в результате изменения гормонального фона. Под действием прогестерона происходит перестройка в работе внутренних органов. В результате организм начинает постепенно привыкать к своему новому состоянию. Женщина замечает появление таких характерных симптомов:
- тошнота утром;
- головная боль;
- нарушение аппетита.
Когда начинается токсикоз при беременности?
По наблюдениям врачей, случаи развития токсикоза участились настолько, что некоторые женщины рассматривают появление его симптомов как признак беременности. Когда начинается токсикоз, женщина замечает резкое ухудшение самочувствия. Появляется избыточная усталость, снижается работоспособность, наблюдаются головные боли. Тошнота и рвота могут мучить женщину настолько, что происходит снижение массы тела. Первые подобные симптомы женщина может замечать уже к окончанию первого месяца беременности. Однозначно сказать на каком сроке начинается токсикоз невозможно.
Признаки токсикоза
Нарушение не имеет специфических симптомов, поэтому ранний токсикоз женщины могут спутать с плохим самочувствием. Потеря аппетита, перепады настроения, апатия, нарушения сна появляются периодически, не имеют постоянства. Из-за этого многие женщины надеются на самостоятельное исчезновение симптоматики. Однако токсикоз беременных со временем становится более выраженным.
Появляются сильные отеки на ногах, руках, лице. Ноги отекают настолько, что будущая мама не может надеть свою обувь. В результате скопления лишней жидкости происходит значительное увеличение массы тела, повышение артериального давления. Среди других возможных признаков развития токсикоза:
Ноги отекают настолько, что будущая мама не может надеть свою обувь. В результате скопления лишней жидкости происходит значительное увеличение массы тела, повышение артериального давления. Среди других возможных признаков развития токсикоза:
- снижение аппетита;
- тошнота и рвота;
- головокружения;
- нарушение сна;
- сонливость;
- раздражительность;
- учащение пульса.
Сколько длится токсикоз?
Токсикоз при беременности на ранних сроках может наблюдаться несколько месяцев. Как показывают наблюдения врачей, симптомы этого нарушения самостоятельно исчезают к 3-4 месяцу беременности. Однако в некоторых случаях, исчезнув на время, симптомы могут появиться вновь – развивается гестоз, угрожающий здоровью и жизни будущего малыша.
Как облегчить токсикоз?
Выяснив чем характеризуется гестоз при беременности, что это за нарушение, попытаемся назвать способы избавления от него. Врачи не могут дать однозначного ответа по поводу того, как избавиться от токсикоза. Каждый случай уникален и требует индивидуального подхода, анализа самочувствия беременной и состояния плода.
На основании полученных данных медики выдают советы, помогающие избавиться от характерных проявлений токсикоза:
- При тошноте по утрам, еще до приема пищи, выпить стакана воды, добавив в него несколько капель лимонного сока.
- Перед завтраком съесть 2-3 сухих печенья.
- Отказаться от блюд и продуктов с выраженным запахом, усиливающих приступ тошноты.
Поздний токсикоз при беременности
Гестоз при беременности на поздних сроках характеризуется тяжелым течением и труднее поддается коррекции. Врачи расценивают его как угрожающее состояние, поэтому при появлении первых симптомов беременную госпитализируют. В условиях стационара за женщиной устанавливают непрерывное наблюдение, проводят оценку состояния плода. При выраженных формах гестоза может быть показано кесарево сечение. Большую опасность представляют скрытые формы, когда женщина чувствует себя удовлетворительно и не предъявляет жалоб.
Большую опасность представляют скрытые формы, когда женщина чувствует себя удовлетворительно и не предъявляет жалоб.
Причины гестоза
Врачи не могут сойтись в одном мнении, объясняя, почему возникают гестозы беременных. На этот счет существует несколько теорий:
- Кортиковисцеральная теория. Согласно ей, гестоз является проявлением невроза, который сопровождается нарушением физиологических связей между корой и подкоркой головного мозга. На этом фоне возникают сбои в работе сосудистой системы, нарушения кровообращения.
- Эндокринная теория. Имеющиеся при гестозе нарушения в регуляции сердечно-сосудистой системы, процессов кровообращения, обмена веществ являются следствием нарушения гормонального фона. Гормоны регулируют тонус сосудов, влияют на свертываемость крови.
- Иммунологическая теория. Данная гипотеза гласит, что наблюдаемые при гестозе нарушения являются неадекватной реакцией иммунной системы женщины на антигены, продуцируемые плодом.
- Генетическая теория. Статические наблюдения подтверждают повышенный риск развития гестоза у женщин, чьи мамы страдали от данного нарушения.
- Плацентарная теория. В результате отсутствия характерных изменений в сосудах, питающих матку, в организме женщины выделяются вещества, нарушающие правильную работу сосудистой системы материнского организма.
Большинство современных акушеров-гинекологов, не понаслышке знающие про гестоз при беременности, что это за патология, сходится во мнении, что не существует единого механизма его развития. В каждом случае наблюдается одновременное присутствие нескольких патологических факторов. Чтобы выявить их всех, требуется проведение комплексного, полного обследования организма беременной. Устранение основной причины приводит к быстрому исчезновению симптомов и улучшению самочувствия будущей мамы.
Гестоз при беременности на поздних сроках – признаки
Поздний токсикоз при беременности может протекать в нескольких формах. При выраженных нарушениях диагностика не составляет труда. Беременные женщины замечают появление следующие признаки гетстоза:
При выраженных нарушениях диагностика не составляет труда. Беременные женщины замечают появление следующие признаки гетстоза:
- увеличение массы тела;
- повышение артериального давления;
- головокружения;
- сильная головная боль;
- обморочное состояние;
- судороги;
- сыпь на кожных покровах.
При осмотре беременной и оценке ее состояния врачи всегда обращают внимание на следующие характерные признаки гестоза:
- Отеки – отечные кисти, ноги лицо сразу указывают на нарушение работы почек, что характерно для гестоза.
- Артериальная гипертензия – при измерении давления у беременной врачи фиксируют значения 140/90 мм рт. ст. и выше.
- Протеинурия – появление белка в моче является одним из основных признаков гестоза.
Чем опасен гестоз?
Независимо от формы и выраженности нарушения, ранний гестоз всегда требует лечения. Отсутствие терапии на ранних этапах патологии чревато прогрессированием нарушения. Тяжелый гестоз способен привести к необратимым нарушениям, вызвать гибель плода или самой будущей мамы. Так, эклампсия, характеризующаяся высоким, запредельным артериальным давлением, судорожными припадками, требует срочных реанимационных мероприятий. В результате развития отека головного мозга может развиться кома. Подобное состояние чревато следующими последствиями:
Диагностика гестозов беременных
Опытный акушер-гинеколог способен определить поздний гестоз по характерным его признакам. Однако выявить патологию на ранних этапах или при скрытом течении возможно только с помощью лабораторных исследований. Для того чтобы подтвердить свои предположения, врачи назначают:
- Анализ мочи – наличие белковых клеток указывает на проблемы с почками, которые нередко связаны с гестозом.
- Биохимический и общий анализ крови – снижение гемоглобина, сгущение крови, повышение уровня ферментов печени указывает на гестоз.

- УЗИ с допплерометрией – помогает выявить задержку внутриутробного развития, оценить кровоток в артериях матки.
- КТГ – устанавливает особенности работы сердца, отсутствие гипоксии, степень подвижности.
Лечение гестоза при беременности
Специальных препаратов, универсальной таблетки от токсикоза не существует. Каждый случай уникален, поэтому требует индивидуального подхода. Лечебные мероприятия направлены на предупреждение и лечение возможных осложнений, внутриутробных патологий плода (гипотрофия, гипоксия, задержка развития). Для этого осуществляется:
- Нормализация деятельности нервной системы.
- Коррекция работы системы крови.
- Контроль и нормализация артериального давления.
Продолжительность терапии и госпитализации беременной женщины обуславливается степенью и выраженностью нефропатии:
- легкая степень – 2 недели;
- средняя степень – 2–4 недели;
- тяжелая – в стационаре под контролем реаниматолога до родоразрешения.
Профилактика гестоза при беременности
Каждая будущая мама должна знать не только про гестоз при беременности – что это за патология и чем проявляется, но и про способы его предупреждения. Своевременная и правильная профилактика гестоза исключает развитие осложнений.
Чтобы избежать токсикоза и гестоза во время вынашивания малыша, врачи рекомендуют:
- Организовать рациональный режим отдыха, двигательной активности и питания (отказ от соленостей, пряностей, копченостей).
- Ограничивать употребление соли и воды (до 1–1,5 л жидкости).
- Ежедневно бывать на свежем воздухе.
- Регулярно посещать женскую консультацию для контроля массы тела, артериального давления, прохождения анализов.
Сайт первой республиканской больницы УР, Ижевск
Уважаемые жители Удмуртской Республики! С 1 марта 2021 года на базе БУЗ УР «1 РКБ МЗ УР» начинает работу Центр профессиональной патологии. |
Прием посетителей:четверг с 14-00 час. до 16-00 час.по предварительной записи по телефону (3412) 46-32-70
Адрес: 426039, г.Ижевск, ул.Воткинское шоссе, 57
Эл.адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Отдел документац. обеспечения: (3412) 45-46-29, 46-86-36 (факс)
Справочное бюро (стационар): (3412) 46-57-93
Приемное отделение: (3412) 46-54-82
Диспетчер по ДТП: (3412) 46-56-82
Регистратура (гинекологи): (3412) 46-58-72
Регистратура (медико-генетич. консульт.): (3412) 46-87-71
Регистратура (поликлиника): (3412) 46-54-83, 46-55-74
Поликлиника: понедельник-пятница с 7-00 до 16-18 час.
прием врачей: с 8-00 до 15-06 час. (по графику работы)
Стационар: круглосуточно
прием экстренных пациентов — круглосуточно.
- (3412) 20-47-00, 20-48-00, 20-55-77 — цены, порядок оказания платных услуг
- (3412) 20-47-00, 20-48-00, 20-55-77 — запись на консультации врачей
- (3412) 20-47-00, 20-48-00, 20-55-77 — запись на обследования (КТ, МРТ, УЗДГ сосудов, электромиография, дуплексное сканирование сосудов)
- (3412) 44-54-70 — кабинет ДМС
- (3412) 46-23-95 — вопросы проведения медицинских осмотров
Эл.адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Реквизиты БУЗ УР «1 РКБ МЗ УР»: скачать
Сведения об учредителе: Министерство здравоохранения Удмуртской Республики,
Адрес: 426008, г.Ижевск, пер.Интернациональный, д.15.
Телефон приемной: (3412) 60-23-00
Управление лечебно-профилактической помощи населению: (3412) 60-23-77, 60-23-26
Управление медицинской помощи детям и родовспоможения: (3412) 60-23-83, 60-23-21
Отдел по работе с обращениями граждан: (3412) 60-23-76
Эл. адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Результаты проведения независимой оценки качества
УВАЖАЕМЫЕ ПАЦИЕНТЫ!
Интересующие Вас вопросы по эндопротезированию суставов и артроскопическим операциям на суставах можно задать главному специалисту МЗ УР по травматологии и ортопедии
Ежову Евгению Сергеевичу
по телефону 8-912-459-63-26 с 13-00 до 18-00 час. с понедельника по пятницу.
Телефон «горячей линии» по вопросам формирования здорового образа жизни и «он-лайн кабинета врача» в БУЗ УР «1 РКБ МЗ УР» | |
Номер телефона | (3412) 45-11-75 |
Время приема звонков | с 9-00 до 12-00 часов |
Ответственный за прием звонков и консультирование | Смирнова Галина Иннокентьевна |
Электронный адрес «он-лайн кабинета врача» | Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript |
Ответственный за прием вопросов и ответы в «он-лайн кабинете врача» | Смирнова Галина Иннокентьевна |
УЗДГ при беременности в Нижнем Новгороде в клинике Тонус
Наиболее часто исследуют следующие сосуды: пупочные артерии, маточные артерии, средняя мозговая артерия, наружная и внутренняя сонные артерии и аорта плода, так как они являются наиболее доступными.
Другими словами, УЗДГ при беременности направлено на исследование кровотока в системе «мать – плацента – плод».
Патологические изменения маточно – плацентарного кровообращения лежат в основе механизма развития таких патологических состояний как плацентарная недостаточность, гипоксия плода, которые негативно сказываются на росте и развитии плода, и даже несут угрозу прерывания беременности. Данное исследование является неинвазивным, проводится оно точно так же, как знакомое всем будущим мамам ультразвуковое исследование (УЗИ), обработка информации происходит на компьютере, создается двухмерное цветное изображение, и врач получает всю необходимую информацию о состоянии сосудов и характере кровотока в них. Никакой специальной подготовки перед данным исследованием не потребуется. Процедура занимает около получаса, она полностью безопасна и безболезненна для беременной женщины и будущего малыша.
Данное исследование является неинвазивным, проводится оно точно так же, как знакомое всем будущим мамам ультразвуковое исследование (УЗИ), обработка информации происходит на компьютере, создается двухмерное цветное изображение, и врач получает всю необходимую информацию о состоянии сосудов и характере кровотока в них. Никакой специальной подготовки перед данным исследованием не потребуется. Процедура занимает около получаса, она полностью безопасна и безболезненна для беременной женщины и будущего малыша.
УЗДГ выполняют при беременности, протекающей нормально, а также при следующих осложнениях:
- Гестоз;
- Артериальная гипертензия;
- Различные заболевания почек;
- Сахарный диабет у беременной женщины;
- Резус – конфликт;
- При выяснении причин врожденных пороков развития плода;
- Чтобы выяснить причину того, что размеры плода не соответствуют сроку беременности;
- При выяснении причины маловодия, многоводия, преждевременного созревания плаценты, аномалий пуповины, патологий, причиной которым служат мутации в хромосомах;
- Неудовлетворительные результаты кардиотокографии.
Из-за того, что количественная оценка кровотока по сосуду достаточно сложна, применяются относительные показатели. При оценке маточно – плацентарного кровотока наиболее часто используют индекс резистентности (ИР). Высокие значения индексов свидетельствуют о повышенном сопротивлении кровотоку, низкие же значения отражают снижение сопротивления кровотоку.
Есть несколько степеней нарушения кровоснабжения плода, определяются они на основании результатов оценки индексов.
Гестоз беременных. Как спасти жизнь себе и ребенку
Н е всегда даже опытные врачи могут правильно диагностировать гестоз. Я испытала на себе этот страшный диагноз и хочу рассказать свою историю. Прочитав её, вы узнаете, как вовремя помочь себе и спасти свою жизнь и жизнь ещё не рождённого малыша.
Быстрая регистрацияПолучите 5% скидку на первый заказ!
Начало моей поздней и очень желанной беременности омрачала угроза выкидыша.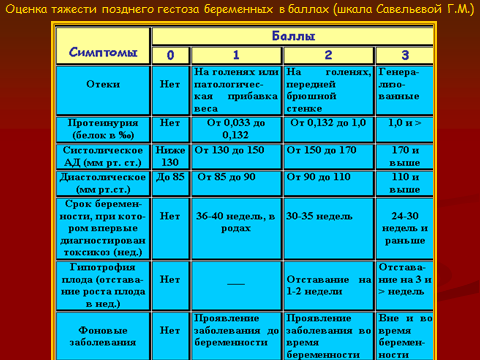 Мы боролись с ней до 15 недели, и желание моего малыша жить оказалось сильнее. Наступило беззаботное время вынашивания, но лишь до 32 недели. На этом сроке меня направили на КТГ плода.
Мы боролись с ней до 15 недели, и желание моего малыша жить оказалось сильнее. Наступило беззаботное время вынашивания, но лишь до 32 недели. На этом сроке меня направили на КТГ плода.
После прохождения процедуры меня попросили остаться и дождаться заведующую отделением. Врач долго объясняла мне, что не стоит волноваться после того, как они скажут мне о диагнозе, что я могу даже не узнать о смерти своего малыша, что плод может находиться во мне уже мёртвым долгое время… Эти слова звучали для меня как приговор. На протяжении 30 недель я представляла улыбку малыша, его глазки, ручки. На 28 неделе у нас уже было его первое фото.
Не помню, как я вышла из кабинета, как всё это объяснила мужу. Я также не помню, как он смог связаться с моим врачом, и вот мы уже едем на внеплановый приём. Вспоминаю, но очень смутно, как медсестра измеряет мне давление, как она вызывает скорую медицинскую помощь, не дождавшись врача, как я сижу и жду, а рядом мой муж держит меня за руку. Я еле сдерживала слёзы и не понимала, что происходит и зачем мне нужна скорая. Медсестра объяснила это высоким давлением – 140/70.
Через пять минут мы были на месте. Фельдшер всё это время помогала мне, шла рядом и держала под руку. В приёмной мне сразу же сделали УЗИ, измерили давление, оно падало. Я сдала анализ мочи на обнаружение белка в моче. Мне повезло, что меня встретила очень опытная акушерка. Она успокоила меня и сказала, что малыш по УЗИ и КТГ в порядке. Пришли результаты: белок не был обнаружен. Отлично! Но…Меня направили на госпитализацию в отделение патологии. Пока я ждала своей очереди, мне на глаза попался огромный стенд на стене с надписью о первой экстренной помощи при эклампсии. Я была шокирована написанным, и не хотела даже думать о том, что это может коснуться меня. Так говорилось:
«Эклампсия – это тяжёлая стадия гестоза. Она чревата не только повышенным давлением, выведением белка из организма, но и судорогами, разрывом мозгового сосуда, внутричерепным кровоизлиянием, а также отслойкой плаценты, что ведёт за собой летальный исход как для мамы, так и для малыша.К огромному сожалению, эта болезнь не изучена до конца. В странах с ведущей и развитой медициной перинатальная смертность превышает в 5 раз обычные средние показатели. При гестозе назначают лечение для нормализации давления и для восстановления важных функций в организме. Если эти методы не эффективны или ухудшается состояние беременной или плода, то единственным безопасным способом для матери и ребёнка является преждевременное родоразрешение».
Слёзы наворачивались. В мыслях одно: рожу маленького недоношенного малыша, которому придётся бороться за свою жизнь. Страшно и тревожно. В свободное время я изучала первую помощь и как себя вести.
Утром был обход. Давление пришло в норму. Несмотря на это, мне прописали препарат для его нормализации. Кстати, измерять давление я должна была утром и вечером, моя явка к посту была обязательной, а другие могли пропускать. Каждые 3-4 часа я ходила на КТГ плода. Ужасно отекали ноги, но пить мочегонные препараты строго-настрого запретили. Они ещё больше дают нагрузку на почки, которые и без того работают на износ. При этом отёки – это один из симптомов гестоза. Появившиеся до 36 недели отёки не являются нормой, даже если вы набрали лишний вес или много пьёте жидкости. Отёки должен наблюдать врач, а вы должны сдавать необходимые анализы. Также необходим контроль диуреза – это соотношение потери и восполнения жидкости, его нужно измерять и записывать. Это очень важно. И да, ручку всегда берите с собой в роддом, их там не дают.
На третий день мой отёк спал, давление было в норме. На пятый – меня выписали. Радости не было предела. Через полторы недели я пошла на приём к своему врачу. И… моё давление снова повышено. Таблетки прописывали на целый год, но они не помогали. Врач настаивала на вызове скорой помощи и отправке меня в роддом. Я уговорила её не вызывать, а дать мне возможность заехать домой за вещами и самой доехать до роддома. Так я и сделала, написав расписку.
Приехав в роддом, послушала критику от врача, которая сидела в приёмной. Она сказала, что гипертензия – это не шутки, и лучше сразу вызывать скорую. Так есть шанс получить первую необходимую помощь, а не ехать своим ходом, ставя под угрозу две жизни.
Снова в палате. Лечение было то же самое плюс добавились кислородные коктейли. У меня снова появились отёки, которые ушли примерно на третий-четвёртый день. На шестой день меня выписали, прописав всё те же кислородные коктейли, препарат для нормализации давления, который я должна была пить ещё год после родов. Врач боялся, что из-за высокого давления и большой нагрузки на сердце, ребёнку не будет хватать кислорода, и это пагубно скажется на его здоровье и развитии, поэтому прописал кислородный баллончик и прогулки на свежем воздухе. Иногда по утрам у меня повышалось давление до 130/70. Врач говорил, что после верхнего 140 нужно сразу ехать в роддом.
Мы с главврачом подписали договор о платных родах. Он настаивал на кесаревом сечении, так как считал, что малыш крупный, и мне будет сложно родить самой. Идея мне не особо понравилась. Договорились, что через 3-4 дня я снова пойду на УЗИ для точного определения веса малыша. И на этом основании будет принято решение. За это время мы должны были обдумать все за и против. Всё-таки мы решились на кесарево, учитывая мой диагноз. Рисковать не хотелось.
Изучив дома с мужем всю информацию о восстановлении и поддержании уровня кислорода в организме, мы решили отправиться в барокамеру. В ней кислород поступает в разы больше, чем с помощью других методов. Курс был рассчитан на 10 дней. Я сходила всего на семь, остальные не успела. У меня снова поднялось давление до 140/70. Я не хотела вызывать скорую, не хотела снова лежать в больнице пять дней, не хотела есть больничную еду, не хотела измерять жидкость… Я считала, что зря потрачу время, и ждала, что оно само упадёт. Через 10 минут померяла снова: верхнее – 150. Я позвонила мужу и вызвала скорую.
Карета скорой помощи ехала 15 минут. К этому времени у меня уже было 160. Малыш шевелился, я чувствовала. Парень из скорой оказался редким грубияном, начал возмущаться, что я сама не могу доехать до роддома. Потом начал грозить мне, что в роддоме могут обнаружить белок в моче, и меня будут вынуждены отправить в инфекционный роддом. Говорил так, как будто у меня кокаин в моче вместо белка обнаружат.
В роддоме в приёмной было как обычно: анализы, назначения, измерение давления… Неожиданно для меня оно поднялось до 180, врач в шоке. Только на следующий день мне стало лучше. Меня грела мысль, что через четыре дня меня выпишут. На утреннем обходе я испытала шок от неожиданности: врач сказал, что выпишут они меня только с ребёнком. Представляете? А до даты родов оставалось почти три недели!
Я была под особым наблюдением у врачей. Через несколько дней я сдала анализы и сделала УЗИ, малыш оказался не особо крупным – 2700 г. Появилась надежда родить самой. Через неделю был консилиум по поводу моей ситуации. Главврач и ещё одна врач-акушер предлагали кесарево, это было безопасно для нас обоих. Мой лечащий врач – сторонник естественных родов, под его присмотром много девушек родили сами, и врач-акушерка, принимавшая меня в самый первый раз, тоже была за естественные роды. Думали они долго, никак не могли прийти к единому мнению. Перед выходными они приняли решение, что кесарево всегда можно успеть сделать, даже в экстренном случае. Лучше они дадут мне шанс родить самой, но только с медикаментозной стимуляцией родов.
Процедура была назначена на воскресенье. По моим наблюдениям, родить я должна была в понедельник. Весь день в воскресенье за мной наблюдали медсестры, в понедельник рядом постоянно были врачи. И в два часа дня в понедельник я родила прекрасного мальчика Артемия.
После родов моё давление не превышало 130/60. Выписали на пятый день из-за моей анемии и желтухи у сына. В остальном, всё был хорошо.Составила небольшую памятку для беременных с угрозой гестоза. Учтите, что это лишь мои наблюдения, а не медицинские указания. Итак:
Учтите, что это лишь мои наблюдения, а не медицинские указания. Итак:
1. Отёки должен наблюдать врач. Не все отёки говорят о гестозе, но и не все они являются нормой до 36 недели.
2. При отёках не пейте мочегонные препараты. В этот момент они бессмысленны и дают дополнительную нагрузку на почки.
3. Если вы чувствуете себя нормально даже при высоком давлении, то это не значит, что и ребёнок чувствует себя так же. Помните, его здоровье в ваших руках. Доверяйте своему материнскому инстинкту.
4. Если есть возможность, то не сбивайте резко давление, это чревато. Неважно, будете вы вызывать скорую помощь или сами доедете до роддома.
5. Главное – действуйте оперативно!
С нами уже более 30 000 подписчиков!
Поделитесь своим мнение об этой истории или задайте вопрос автору в комментариях.
Тесты на преэклампсию
Преэклампсия — это осложнение беременности, которое может случиться с любой женщиной, при любой беременности. Хотя преэклампсия чаще всего возникает во время первой беременности, она может возникнуть при любой беременности. Преэклампсия диагностируется по стойкому высокому кровяному давлению, которое впервые развивается в середине беременности или сразу после родов. Обычно это связано с высоким уровнем белка в моче и / или новым развитием пониженных тромбоцитов, проблемами с почками или печенью, жидкостью в легких или признаками заболевания головного мозга, такими как сильная головная боль и / или нарушения зрения. .
Когда вы забеременеете, вы будете регулярно посещать врача, который регулярно проверяет ваше кровяное давление, чтобы убедиться, что оно не слишком высокое. Образец мочи также обычно проверяется при каждом посещении с помощью индикаторной полоски, чтобы убедиться, что ваши почки здоровы. Любое избыточное количество белка, обнаруженное в образце мочи, называется протеинурией и может присутствовать или отсутствовать у пациентов с преэклампсией.
Любое избыточное количество белка, обнаруженное в образце мочи, называется протеинурией и может присутствовать или отсутствовать у пациентов с преэклампсией.
Дородовые визиты планируются ближе к концу беременности.На 32 неделе при неосложненной беременности посещения обычно каждые две недели; на 36 неделе они становятся еженедельными. Пациенты с более высоким риском наблюдаются чаще.
Артериальное давлениеВаш лечащий врач должен измерять ваше кровяное давление на каждом приеме у врача. Это следует сделать после того, как вы в течение нескольких минут удобно сидите, с манжетой на плече обнаженной руки на уровне сердца, опорой для руки и спины и поставив ступни на пол. Давление может варьироваться в разных руках, поэтому попросите тех, кто ухаживает, каждый раз использовать одну и ту же руку.Высокое кровяное давление традиционно определяется как кровяное давление 140/90 или выше, измеренное в двух разных случаях с интервалом в шесть часов. Сильно высокое кровяное давление, значение которого составляет 160/110 или выше, требует немедленного лечения как во время беременности, так и в первые недели после родов.
Общий анализ мочиЗдоровые почки не пропускают значительное количество белка с мочой. Если при скрининговом тесте на индикаторную полоску в моче будет обнаружен белок, вас могут попросить собрать всю мочу в кувшин в течение 12 или 24 часов, чтобы определить количество теряемого белка.(Храните кувшин в холодильнике или холодильнике со льдом в вашей ванной комнате.) Эта моча будет проверена, чтобы определить, выделяете ли вы более 300 мг белка в день. Любое количество белка в моче, превышающее 300 мг за один день, может указывать на преэклампсию. Однако количество белка не определяет, насколько серьезна преэклампсия или насколько серьезной может быть преэклампсия.
В качестве альтернативы, ваш врач может провести «выборочную проверку», чтобы немедленно проверить уровень протеина по сравнению с креатинином, который также является индикатором здоровья почек. Соотношение белок: креатинин более 0,3 мг / дл примерно эквивалентно 300 мг протеинурии (или более) в течение 24 часов.
Соотношение белок: креатинин более 0,3 мг / дл примерно эквивалентно 300 мг протеинурии (или более) в течение 24 часов.
Женщины могут сдавать кровь и сдавать анализы на общий анализ крови (ОАК) с подсчетом тромбоцитов и оценкой уровня креатинина, ферментов печени и иногда мочевой кислоты. Этот анализ крови обеспечивает исходный уровень, который могут контролировать ваши поставщики.
Если вы испытываете симптомы тяжелой преэклампсии, большинство медработников повторно возьмут кровь для сравнения и выявления изменений в вашей печени и тромбоцитах.При тяжелых формах преэклампсии (таких как HELLP-синдром) ваши эритроциты могут быть повреждены или разрушены, что приведет к возникновению анемии. Ферменты печени (АСТ и АЛТ) могут значительно повыситься, а количество тромбоцитов может упасть ниже нормального диапазона (чаще всего 150 000–400 000), определенного лабораторией. Поставщики медицинских услуг могут называть этот анализ крови «панелью преэклампсии», «обследованием HELLP» или «лабораториями PIH».
МассаБольшинство медработников также регулярно взвешивают вас, чтобы оценить, находится ли ваш вес в пределах нормы.Хотя отек может быть нормальным во время беременности, отек лица и рук и резкое увеличение веса (от трех до пяти фунтов и более в неделю) иногда предшествуют признакам преэклампсии.
Дополнительные скрининговые тестыРазрабатывается множество тестов на биомаркеры для прогнозирования или диагностики преэклампсии. Хотя ни один из них не получил широкого распространения на практике в США, ваш поставщик медицинских услуг может использовать такой тест, чтобы дополнить свое клиническое суждение.
Один из этих тестов измеряет уровень белка под названием PAPP-A.Низкий уровень PAPP-A связан с осложнениями беременности, такими как преэклампсия, но он не очень хорошо помогает предсказать, заболеете ли вы. Низкий уровень PAPP-A может быть маркером более высокого риска, но это не означает, что вы обязательно заболеете преэклампсией.
С помощью другого скринингового теста можно проверить беременную женщину на уровень АФП у плода. Сокращенно от альфа-фетопротеина, АФП — это белок плазмы, обнаруженный у плода. Высокий уровень АФП предполагает повреждение плаценты и риск внутриутробного ограничения роста (ЗВУР), которое относится к состоянию, при котором будущий ребенок меньше, чем должен быть, потому что он не растет с нормальной скоростью внутри матки.
В некоторых странах анализ крови (пока недоступен в США) измеряет соотношение между двумя белками, обнаруженными в плаценте (sFLT и PIGF), чтобы предсказать, у каких женщин с подозрением на преэклампсию разовьется заболевание в ближайшем будущем или у них будут неблагоприятные результаты.
Если клиническая оценка вашего врача, с или без любого из этих тестов, предполагает, что у вас может развиться преэклампсия, ваш врач может порекомендовать более частое и тщательное наблюдение за вами и вашим ребенком.
Наблюдение за вашим малышомЧасто признаки (например, отклонения лабораторных показателей или высокое кровяное давление) и симптомы (например, головная боль, отек, проблемы со зрением и т. Д.) Преэклампсии означают, что за вашим ребенком также можно более внимательно наблюдать. Вам могут назначить более частые ультразвуковые исследования или нестрессовые тесты (НСТ), чтобы убедиться, что рост ребенка не нарушен и кровоток через пуповину и плаценту в норме. Если симптомы проявляются быстро к концу беременности или во время родов, вы можете получить постоянное наблюдение за плодом в больнице.
Преэклампсия | Лабораторные тесты онлайн
Источники, использованные в текущем обзоре
августа 2019 года. Преэклампсия и эклампсия. Руководства Merck. Доступно на сайте https://www.merckmanuals.com/home/women-s-health-issues/complications-of-pregnancy/preeclampsia-and-eclampsia?query=Preeclampsia%20and%20Eclampsia. Доступ 29.05.20.
17 января 2020 года. Синдром АД. Фонд преэклампсии. Доступно на сайте https://www.preeclampsia.org/hellp-syndrome.Доступ 29.05.20.
Синдром АД. Фонд преэклампсии. Доступно на сайте https://www.preeclampsia.org/hellp-syndrome.Доступ 29.05.20.
29 мая 2019 г. Эклампсия (судороги) и преэклампсия. Мичиганский медицинский университет Мичиганского университета. Доступно на сайте https://www.uofmhealth.org/health-library/tn5187. Доступ 29.05.20.
18 января 2020 года. Отслойка плаценты. Клиника Майо. Доступно в Интернете по адресу https://www.mayoclinic.org/diseases-conditions/placental-abruption/symptoms-causes/syc-20376458. Доступ 29.05.20.
17 января 2020 года. Послеродовая преэклампсия. Фонд преэклампсии.Доступно на сайте https://www.preeclampsia.org/postpartum-preeclampsia. Доступ 29.05.20.
28 января 2020 года. Повышенное артериальное давление при беременности. Центры по контролю и профилактике заболеваний. Доступно в Интернете по адресу https://www.cdc.gov/bloodpressure/pregnancy.htm. Доступ 29.05.20.
31 января 2017 г. Кто подвержен риску преэклампсии? Национальный институт детского здоровья и развития человека. Доступно в Интернете по адресу https://www.nichd.nih.gov/health/topics/preeclampsia/conditioninfo/risk.Доступ 29.05.20.
августа 2019 года. Преэклампсия и эклампсия. Руководство Merck для потребителей. Доступно на сайте https://www.merckmanuals.com/home/women-s-health-issues/complications-of-pregnancy/preeclampsia-and-eclampsia?query=Preeclampsia%20and%20Eclampsia. Доступ 29.05.20.
17 января 2020 г. Признаки и симптомы. Фонд преэклампсии. Доступно на сайте https://www.preeclampsia.org/signs-and-symptoms. Доступ 29.05.20.
16 августа 2018 г. Самостоятельная помощь при преэклампсии.MedlinePlus. Национальная медицинская библиотека США. Доступно в Интернете по адресу https://medlineplus.gov/ency/patientinstructions/000606.htm. Доступ 29.05.20.
Авторские права, октябрь 2019 г., Американская коллегия акушеров и гинекологов. Преэклампсия и высокое кровяное давление во время беременности. Доступно в Интернете по адресу https://www. acog.org/patient-resources/faqs/pregnancy/preeclampsia-and-high-blood-pressure-during-pregnancy. По состоянию на август 2020 г.
acog.org/patient-resources/faqs/pregnancy/preeclampsia-and-high-blood-pressure-during-pregnancy. По состоянию на август 2020 г.
19 марта 2020 года. Преэклампсия. Клиника Майо.Доступно в Интернете по адресу https://www.mayoclinic.org/diseases-conditions/preeclampsia/symptoms-causes/syc-20355745#:~:text=Preeclampsia%20is%20a%20pregnancy%20complication,blood%20pressure%20had%20been% 20нормально. По состоянию на август 2020 г.
Tubbergen P, et al. Изменение отцовства: фактор риска преэклампсии у повторнородящих женщин? Дж Репрод Иммунол . 1999 ноя; 45 (1): 81-8. Доступно в Интернете по адресу https://pubmed.ncbi.nlm.nih.gov/10660264/ По состоянию на сентябрь 2020 г.
(29 января 2018 г.) Кливлендская клиника послеродовой преэклампсии: ведение и лечение.Доступно на сайте https://my.clevelandclinic.org/health/diseases/17733-postpartum-preeclampsia/management-and-treatment. По состоянию на сентябрь 2020 г.
(9 сентября 2014 г.) Целевая группа превентивных служб США. Использование низких доз аспирина для предотвращения заболеваемости и смертности от преэклампсии: профилактическое лечение. Доступно на сайте https://www.uspreventiveservicestaskforce.org/uspstf/recommendation/low-dose-aspirin-use-for-the-prevention-of-morbidity-and-mortality-from-preeclampsia-preventive-medication.По состоянию на сентябрь 2020 г.
Источники, использованные в предыдущих обзорах
Бейнбридж, С.А. и Робертс, Дж. М. (2008, март). Мочевая кислота как патогенный фактор преэклампсии. Общественный доступ HHS. Доступно в Интернете по адресу http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3319018/. Дата обращения 31.01.2016.
Персонал клиники Мэйо. (2013 27 февраля). Нестрессовый тест. Клиника Майо. Доступно в Интернете по адресу http://www.mayoclinic.org/tests-procedures/nonstress-test/basics/why-its-done/prc-20012971.Дата обращения 31.01.2016.
Roberts, J.M., et al. (2013) Гипертония при беременности. Американский колледж акушеров и гинекологов. Доступно в Интернете по адресу http://www.acog.org/Resources_And_Publications/Task_Force_and_Work_Group_Reports/Hypertension_in_Pregnancy. Дата обращения 31.01.2016.
Американский колледж акушеров и гинекологов. Доступно в Интернете по адресу http://www.acog.org/Resources_And_Publications/Task_Force_and_Work_Group_Reports/Hypertension_in_Pregnancy. Дата обращения 31.01.2016.
Дулай, A.T. (Проверено в январе 2014 г.). Преэклампсия и эклампсия. Руководство Merck. Доступно в Интернете по адресу http://www.merckmanuals.com/professional/gynecology-and-obstetrics/abnormalities-of-pregnancy/preeclampsia-and-eclampsia.Дата обращения 31.01.2016.
Персонал клиники Мэйо. (3 июля 2014 г.). Преэклампсия. Клиника Майо. Доступно в Интернете по адресу http://www.mayoclinic.org/diseases-conditions/preeclampsia/basics/risk-factors/con-20031644. Дата обращения 31.01.2016.
White, C. (Обновлено 28 июля 2014 г.). Преэклампсия. MedlinePlus. Доступно в Интернете по адресу https://www.nlm.nih.gov/medlineplus/ency/article/000898.htm. Дата обращения 31.01.2016.
(сентябрь 2014 г.). Часто задаваемые вопросы: преэклампсия и высокое кровяное давление во время беременности.Американский колледж акушеров и гинекологов. Доступно в Интернете по адресу http://www.acog.org/Patients/FAQs/Preeclampsia-and-High-Blood-Pressure-During-Pregnancy. Дата обращения 31.01.2016.
ЛеФевр, М.Л. (2 декабря 2014 г.). Аспирин для предотвращения осложнений и смерти, связанных с преэклампсией: Рекомендация рабочей группы США по профилактическим услугам. Анналы внутренней медицины . Доступно в Интернете по адресу http://annals.org/article.aspx?articleid=16. Дата обращения 31.01.2016.
(24 марта 2015 г.).Синдром АД. Фонд преэклампсии. Доступно в Интернете по адресу http://www.preeclampsia.org/health-information/hellp-syndrome. Дата обращения 31.01.2016.
(обновлено в августе 2015 г.). Преэклампсия. Американская ассоциация беременности. Доступно в Интернете по адресу http://americanpregnancy.org/pregnancy-complications/preeclampsia/. Дата обращения 31.01.2016.
Умасатясри, Ю., Вани, И., Шамита, П. (9 сентября 2015 г.) Роль ЛДГ (лактатдегидрогеназы) в преэклампсии — эклампсии как прогностический маркер: обсервационное исследование. Международный архив комплексной медицины . Доступно в Интернете по адресу http://iaimjournal.com/wp-content/uploads/2015/09/iaim_2015_0209_14.pdf. Дата обращения 31.01.2016.
(9 сентября 2015 г.) Роль ЛДГ (лактатдегидрогеназы) в преэклампсии — эклампсии как прогностический маркер: обсервационное исследование. Международный архив комплексной медицины . Доступно в Интернете по адресу http://iaimjournal.com/wp-content/uploads/2015/09/iaim_2015_0209_14.pdf. Дата обращения 31.01.2016.
Комитет акушерской практики. (2015, сентябрь). Резюме заключения Комитета № 638: Оценка риска преэклампсии в первом триместре. Акушерство и гинекология . Доступно в Интернете по адресу http://journals.lww.com/greenjournal/Fulltext/2015/09000/Committee_Opinion_Summary_No__638__.43.aspx.Дата обращения 31.01.2016.
Лим, KH. (Обновлено 28 декабря 2015 г.). Преэклампсия. Medscape. Доступно в Интернете по адресу http://emedicine.medscape.com/article/1476919-overview#a14. Дата обращения 31.01.2016.
Росс, М. (Обновлено 28 декабря 2015 г.). Эклампсия. Medscape. Доступно в Интернете по адресу http://emedicine.medscape.com/article/253960-overview. Дата обращения 16.02.16.
Высокое кровяное давление при беременности | Преэклампсия
Что такое высокое артериальное давление при беременности?
Артериальное давление — это сила давления крови на стенки артерий, когда сердце перекачивает кровь.Высокое кровяное давление или гипертония — это когда эта сила, воздействующая на стенки вашей артерии, слишком велика. Различают разные виды повышенного давления во время беременности:
- Гестационная гипертензия — это высокое кровяное давление, которое возникает у вас во время беременности. Это начинается после 20 недели беременности. Других симптомов обычно нет. Во многих случаях он не причиняет вреда ни вам, ни вашему ребенку и проходит в течение 12 недель после родов. Но это повышает риск высокого кровяного давления в будущем.Иногда это может быть тяжелым, что может привести к низкому весу при рождении или преждевременным родам. У некоторых женщин с гестационной гипертензией развивается преэклампсия.

- Хроническая гипертензия — это высокое кровяное давление, которое началось до 20-й недели беременности или до того, как вы забеременели. Некоторые женщины могли иметь это задолго до беременности, но не знали об этом, пока не проверили кровяное давление во время дородового визита. Иногда хроническая гипертензия также может привести к преэклампсии.
- Преэклампсия — это внезапное повышение артериального давления после 20-й недели беременности. Обычно это происходит в последнем триместре. В редких случаях симптомы могут проявиться только после родов. Это называется послеродовой преэклампсией. Преэклампсия также включает признаки повреждения некоторых ваших органов, таких как печень или почки. Признаки могут включать белок в моче и очень высокое кровяное давление. Преэклампсия может быть серьезной или даже опасной для жизни как для вас, так и для вашего ребенка.
Что вызывает преэклампсию?
Причина преэклампсии неизвестна.
Кто подвержен риску преэклампсии?
У вас повышенный риск преэклампсии, если вы
- До беременности имел хроническое высокое кровяное давление или хроническое заболевание почек
- Было повышенное артериальное давление или преэклампсия во время предыдущей беременности
- Имеют ожирение
- старше 40 лет
- Беременны более чем одним ребенком
- Афроамериканцы
- Имеют в семейном анамнезе преэклампсию
- Есть определенные заболевания, такие как диабет, волчанка или тромбофилия (заболевание, повышающее риск образования тромбов)
- Использование экстракорпорального оплодотворения, донорства яйцеклеток или донорского осеменения
Какие проблемы может вызвать преэклампсия?
Преэклампсия может вызвать
- Отслойка плаценты, при которой плацента отделяется от матки
- Плохой рост плода, вызванный недостатком питательных веществ и кислорода
- Преждевременные роды
- Ребенок с низкой массой тела при рождении
- Мертворождение
- Повреждение почек, печени, мозга и других органов и систем крови
- Для вас повышенный риск сердечных заболеваний
- Эклампсия, которая возникает, когда преэклампсия достаточно серьезна, чтобы повлиять на функцию мозга, вызывая судороги или кому
- HELLP-синдром, который возникает, когда у женщины с преэклампсией или эклампсией повреждены печень и клетки крови.
 Редко, но очень серьезно.
Редко, но очень серьезно.
Каковы симптомы преэклампсии?
Возможные симптомы преэклампсии включают
- Высокое кровяное давление
- Слишком много белка в моче (протеинурия)
- Отек лица и рук. Ноги тоже могут опухать, но у многих женщин ноги отекают во время беременности. Так что опухшие ноги сами по себе не могут быть признаком проблемы.
- Не проходит головная боль
- Проблемы со зрением, включая нечеткость зрения или пятна
- Боль в правом верхнем углу живота
- Проблемы с дыханием
Эклампсия также может вызывать судороги, тошноту и / или рвоту, а также низкий диурез.Если у вас продолжится развитие HELLP-синдрома, у вас также могут появиться легкие кровотечения или синяки, сильная усталость и печеночная недостаточность.
Как диагностируется преэклампсия?
Ваш лечащий врач будет проверять ваше кровяное давление и мочу при каждом дородовом посещении. Если ваше кровяное давление высокое (140/90 или выше), особенно после 20-й недели беременности, ваш врач, вероятно, захочет провести несколько тестов. Они могут включать анализы крови и другие лабораторные анализы для поиска дополнительного белка в моче, а также других симптомов.
Какие методы лечения преэклампсии?
Роды часто излечивают преэклампсию. Принимая решение о лечении, ваш поставщик учитывает несколько факторов. Они включают, насколько это серьезно, сколько у вас недель беременности и каковы потенциальные риски для вас и вашего ребенка:
- Если вы беременны на сроке более 37 недель, ваш поставщик, скорее всего, захочет родить ребенка.
- Если ваша беременность меньше 37 недель, ваш лечащий врач будет внимательно следить за вами и вашим ребенком.Это включает в себя анализы крови и мочи. Наблюдение за ребенком часто включает ультразвуковое исследование, мониторинг сердечного ритма и проверку роста ребенка. Возможно, вам потребуется принимать лекарства для контроля артериального давления и предотвращения судорог. Некоторым женщинам также делают инъекции стероидов, чтобы помочь легким ребенка быстрее созреть. Если преэклампсия тяжелая, ваш врач может захотеть, чтобы вы родили ребенка раньше срока.
Симптомы обычно проходят в течение 6 недель после родов. В редких случаях симптомы могут не исчезнуть или проявиться только после родов (послеродовая преэклампсия).Это может быть очень серьезно, и его нужно лечить немедленно.
Простой анализ крови может обнаружить смертельное заболевание у беременных
Когда Ли Энн Торрес была на 29 неделе беременности, она испытала внезапное увеличение веса на 14 фунтов вместе с ужасным отеком ног и ступней. Во время визита к врачу в Остине, штат Техас, анализ показал, что в ее моче содержится белок — верный признак быстро прогрессирующего заболевания, называемого преэклампсией. Преэклампсия, характеризующаяся такими симптомами, как стойкое высокое кровяное давление, снижение тромбоцитов, головные боли и нарушения зрения, может непредсказуемо перейти в эклампсию (от греческого eklampsis , или «молния»), опасное для жизни осложнение, характеризующееся судорогами и кома.
Несмотря на эти явные предупреждающие знаки, Торрес была отправлена домой с приказом купить без рецепта домашний монитор, чтобы вести журнал ее кровяного давления, и отдохнуть в постели. Когда неделю спустя не было никаких улучшений, врач отправил ее в больницу, где в тот же день у нее начались схватки. Ей сделали кесарево сечение, и она родила однояйцевых близнецов на девять недель раньше срока. Перед отъездом домой они провели 38 дней в отделении интенсивной терапии новорожденных, вначале с некоторой поддержкой дыхания.Торрес повезло: «Неонатолог сказала, что детям было скучно, — говорит она, — и скучать — это хорошо».
Опыт Торреса, хотя и ужасающий, был типичным. Признаки и симптомы преэклампсии проявляются только после 20-й недели беременности, и тогда единственное вмешательство — тщательное наблюдение за пациентом или ранние роды. Приблизительно от 2 до 8 процентов женщин заболевают преэклампсией во время беременности, в том числе у женщин с неизвестными факторами риска, такими как высокое кровяное давление в анамнезе, ожирение, вынашивание более одного ребенка или возраст младше 18 или более 40 лет.Из 10 миллионов беременных женщин во всем мире, у которых ежегодно развивается преэклампсия, около 76000 умирают. И около полумиллиона младенцев умирают каждый год в результате преэклампсии, в том числе 10 500 детей в США.
Существуют новые протоколы скрининга, позволяющие выявить преэклампсию на ранних сроках беременности, когда вмешательство для ее предотвращения еще возможно. Но они сложны и дороги в реализации. Вот почему некоторые исследователи разрабатывают простой, портативный и недорогой тест, который может выявить преэклампсию в первом триместре.
ПРОСТОЙ ТЕСТ КРОВИ
Преэклампсия, которую когда-то называли «болезнью теорий», загадочна по своему происхождению. Существует множество гипотез, но считается, что плацента и ее кровоснабжение играют ключевую роль. В настоящее время единственным лекарством от преэклампсии является рождение плаценты, — объясняет Инкери Локки, репродуктивный иммунолог из Университета Хельсинки. Это «самый важный показатель того, что плацента является корнем проблемы», — говорит она.
Локки изучает маркер преэклампсии, называемый sFlt1, который регулирует рост новых кровеносных сосудов.На ранних этапах нормальной беременности спиральные артерии — материнские кровеносные сосуды, питающие матку, как извивающийся садовый шланг, — открываются, как воронки, чтобы омыть плод кровью и кислородом. Локки говорит, что при преэклампсии этот процесс «ремоделирования» не происходит нормально, а отверстие «воронки» слишком узкое, чтобы обеспечить адекватное кровоснабжение плода.
За прошедшие годы исследователи разработали около 70 моделей прогнозирования преэклампсии. Многие из этих тестов были разработаны для выявления маркеров преэклампсии в первом триместре, говорит исследователь геномики Ноам Шомрон из Тель-Авивского университета в Израиле.Но поскольку испытания были основаны на небольшом количестве образцов с очень небольшим количеством контролей, «ни один из них не был существенным». — говорит Шомрон.
Это могло измениться в этом году. Исследование 2018 года, проведенное Кипросом Николаидесом, профессором медицины плода в Королевском колледже Лондона, показало, что выявление преэклампсии с помощью комбинации 17 тестов в первом триместре возможно. Она называется программой скрининга преэклампсии или SPREE.
SPREE объединяет факторы риска матери и историю болезни с тестированием четырех предикторов преэклампсии на 11-13 неделе беременности.Прогнозирующими факторами являются кровяное давление матери, кровоток в артериях, снабжающих матку, и уровни двух плацентарных гормонов: протеина А плазмы и фактора роста плаценты, протеина, который помогает расти плацентарным кровеносным сосудам.
Исследование SPREE, в котором приняли участие 16 747 женщин в Великобритании в 2016 году, показало, что этот комбинированный метод скрининга может выявить 82 процента всех случаев преэклампсии. Похожее исследование, в котором участвовали 26941 женщина из Великобритании, Испании, Италии, Бельгии, Греции и Израиля и которое было опубликовано в 2017 году, выявило 76 процентов случаев преэклампсии.
Но протокол SPREE не является практическим решением для многих клинических ситуаций. Эти методы скрининга используют сложные алгоритмы, сложную сонографию и другое оборудование, которое часто недоступно для женщин и врачей в странах с низким уровнем дохода. Также есть сомнения относительно того, будут ли эти новые рекомендации по скринингу рентабельными даже в богатых странах, согласно статье 2017 года, опубликованной в журнале Drugs.
Вот почему Шомрон и его коллеги планируют разработать дешевый портативный анализ крови для выявления преэклампсии в первом триместре на основе биомолекулярных маркеров.В своей лаборатории в Тель-Авивском университете Шомрон держит портативное устройство для секвенирования ДНК размером с мобильный телефон, изготовленное Oxford Nanopore Technologies. В будущем «это может быть тест на преэклампсию», — говорит он. Для этого потребуется всего лишь капля крови из пальца пациента.
В августе 2012 года Шомрон и Моше Ход, профессор акушерства и гинекологии в Медицинском центре Рабина в Израиле, прилетели в Лондон, чтобы встретиться с Николаидесом, который в течение многих лет следил за группой из 10 000 британских женщин, собирая образцы и храня их кровь и плазма на протяжении всей беременности.Николаид дал им замороженные образцы крови, чтобы они забрали их в лабораторию. Затем аспирант Лирон Йоффе потратил год на секвенирование 20 миллионов молекул РНК, выделенных из каждого из 75 образцов плазмы. Она сосредоточилась на микро-РНК — коротких РНК, которые прикрепляются к другим РНК, чтобы остановить их экспрессию, — и малых, некодирующих РНК, потому что эти молекулы выполняют множество регуляторных ролей в клетке и, как известно, участвуют в нарушениях, в которых находится организм. при физических нагрузках. Йоффе обнаружил 25 некодирующих РНК и микро-РНК, которые по-разному экспрессировались в образцах крови с преэклампсией, взятых в первом триместре, по сравнению с контролем.Примечательно, что некоторые из них были связаны с очевидными симптомами расстройства, такими как развитие новых кровеносных сосудов к плаценте и регуляция артериального давления.
В феврале 2018 года Шомрон и его коллеги опубликовали статью в Scientific Reports , показывающую, что они могут обнаруживать преэклампсию путем секвенирования небольших некодирующих молекул РНК, выделенных из образцов плазмы, взятых на ранних сроках беременности. Однажды, объясняет Шомрон, врачи могли бы дать матерям простой анализ крови, а затем измерить и секвенировать эти маркеры РНК с помощью доступного оборудования для раннего выявления преэклампсии.
Возможность выявлять преэклампсию в первом триместре дала бы врачам возможность вылечить ее — с помощью безрецептурных препаратов. Многочисленные исследования и анекдотические отчеты, начиная с 1979 года, показали, что женщины с высоким риском преэклампсии могут снизить свой риск, принимая аспирин во время беременности. Но результаты клинических испытаний были противоречивыми, а польза от аспирина иногда была незначительной или отсутствовала вовсе, особенно когда он был введен после 20-й недели беременности.
Но недавно Николайдес провел клиническое испытание с участием 1620 беременных женщин с высоким риском преэклампсии с ранним началом. Результаты, опубликованные в 2017 году, показали, что те, кто принимал ежедневную дозу аспирина в 150 миллиграммов, начиная с 11-14 недели беременности , снизили риск преэклампсии на 62 процента по сравнению с теми, кто принимал плацебо. Аналогичным образом, метаанализ 16 клинических испытаний аспирина при преэклампсии, проведенный в 2018 г. под руководством эпидемиолога Стефани Роберж из Национального института передового опыта в области здравоохранения и социальных услуг (INESSS) в Квебеке, показал, что женщины из группы высокого риска, принимавшие ежедневную дозу аспирин снижает риск преэклампсии примерно на 70 процентов, но только в том случае, если женщины начинают принимать аспирин до 16-й недели беременности, и только если их суточная доза аспирина превышает 100 миллиграммов.
Как аспирин снижает риск преэклампсии, остается неясным, говорит Роберж, но время действия предполагает, что он играет роль в ремоделировании спиральных артерий, процессе, который завершается к 16-18 неделям беременности.
ЗАКРЫВАЯ ПРОБЕЛ СМЕРТНОСТИ
Несмотря на эти недавние и многообещающие открытия, уже существует огромный разрыв в показателях смертности от преэклампсии между Великобританией, США и остальным миром. Доля всех материнских смертей от «гипертонических расстройств беременности», большинство из которых приходится на преэклампсию, составляет 2.8 процентов в Великобритании, 7,4 процента в США и 14 процентов во всем мире. По словам профессора акушерства Люси Чаппелл, только две женщины умерли от преэклампсии и эклампсии в Великобритании в период с 2012 по 2014 год по сравнению с 200 смертельными случаями в год в 1950-х годах — резкое сокращение, связанное с улучшением диагностики, своевременными родами и профилактическим применением аспирина. и ее коллеги из Королевского колледжа Лондона.
Низкий уровень материнской смертности в Великобритании — не случайность, говорит Чаппелл со ссылкой на результаты трехгодичного исследования под названием «Конфиденциальное расследование материнской смертности».В нем рассматриваются все случаи материнской смертности, выделяются области, требующие улучшения, а затем даются рекомендации. Напротив, в США нет аналогичного процесса проверки, говорит Анупам Б. Джена, профессор политики здравоохранения Гарвардского университета. По его словам, большая часть лечения — это «очень простые медицинские методы, которые практически не менялись за последние десять или два года». В США стоимость лечения преэклампсии составляет 1,03 миллиарда долларов для матерей и 1,15 миллиарда долларов для младенцев в течение первых 12 месяцев после рождения, согласно недавнему отчету Джены и его коллег в Американском журнале акушерства и гинекологии .
Хотя новые алгоритмы скрининга преэклампсии многообещающие, Чапелл призывает к осторожности. «Каждый раз, когда кто-то придумывает новую модель прогнозирования, это очень увлекательно», — говорит она. «Но нам нужно увидеть, подтверждено ли это на других популяциях. Будет ли это работать при преэклампсии на Гаити, в Южной Америке, в Великобритании, в Японии? » Как и Ход, она отмечает, что тестирование SPREE может хорошо работать в странах с высоким уровнем доходов, где есть легкий доступ к ультразвуку и анализу крови, но, вероятно, будет недоступно в более бедных странах, где в некоторых дородовых клиниках даже нет монитора артериального давления.Это подтверждает мнение Хода о том, что необходим «универсальный» молекулярный тест в первом триместре, который можно провести с помощью портативного устройства.
Любой тест в первом триместре звучит привлекательно для Торрес, женщины с преэклампсией, которая родила близнецов. Младенцы, родившиеся преждевременно в результате преэклампсии, часто страдают пожизненными проблемами, такими как церебральный паралич, эпилепсия, слепота, глухота и нарушения обучаемости. Девочки Торреса, которым сейчас 10 лет, испытывают незначительные, но длительные последствия их преждевременных родов: трудности с мелкой моторикой и постоянные проблемы с ездой на самокатах и велосипедах или игрой в софтбол, которые возникли около их 7-летнего дня рождения.«Я все еще борюсь с последствиями их недоношенности», — говорит Торрес, который в настоящее время является управляющим редактором некоммерческой организации Hand to Hold, которая оказывает поддержку со стороны сверстников семьям с младенцами в отделении интенсивной терапии новорожденных. «Очень трудно смириться с этим и сказать:« Ничего из этого не произошло бы, если бы я не родила раньше »».
Преэклампсия: причины, симптомы и лечение
Преэклампсия — это состояние во время беременности, при котором внезапное повышение артериального давления и отек, в основном на лице, руках и ногах.
Преэклампсия — наиболее частое осложнение беременности. Обычно он развивается в третьем триместре и встречается примерно у 1 из 20 беременностей.
Если преэклампсия не лечить, она может перерасти в эклампсию, при которой у матери могут возникнуть судороги, кому или даже смерть. Однако осложнения преэклампсии крайне редки, если мать посещает дородовые консультации.
Краткие сведения о преэклампсии
- Преэклампсия поражает примерно 5 процентов беременностей.
- Если преэклампсия не лечить, она может перерасти в эклампсию, потенциально опасное для жизни состояние.
- Точные причины преэклампсии неизвестны, но вероятно поражение кровеносных сосудов плаценты.
- Некоторые исследования показывают, что преэклампсия имеет генетический компонент.
- Согласно одному исследованию, загрязнение дорожного движения может быть связано с преэклампсией.
Первоначально преэклампсия может протекать бессимптомно; однако к ранним признакам относятся:
В большинстве случаев женщина не замечает этих двух признаков и узнает только тогда, когда врач осматривает ее во время дородового визита.
Хотя от 6 до 8 процентов всех беременных женщин испытывают высокое кровяное давление, это не обязательно означает, что у них преэклампсия. Самый показательный признак — наличие белка в моче.
По мере прогрессирования преэклампсии у женщины может наблюдаться задержка жидкости (отек) с опуханием рук, ног, лодыжек и лица.
Отеки — обычное явление во время беременности, особенно в третьем триместре, и обычно возникают в нижних частях тела, таких как лодыжки и ступни.Симптомы обычно слабее с утра и усиливаются в течение дня. Это не преэклампсия, при которой отек возникает внезапно и имеет тенденцию к гораздо более серьезным последствиям.
Позже могут развиться следующие признаки и симптомы:
- нечеткое зрение, иногда видимость мигающих огней
- головные боли, часто сильные
- недомогание
- одышка
- боль чуть ниже ребер с правой стороны
- быстрое увеличение веса (вызванное задержкой жидкости)
- рвота
- снижение диуреза
- снижение тромбоцитов в крови
- нарушение функции печени
Основным признаком преэклампсии у плода является задержка роста из-за снижения кровоснабжения к плаценте.Считается, что причиной преэклампсии являются недостаточно сформированные кровеносные сосуды плаценты.
Специалисты не уверены, почему возникает преэклампсия. Многие говорят, что существует проблема с развитием плаценты, потому что кровеносные сосуды, которые ее снабжают, уже, чем обычно, и по-разному реагируют на гормональные сигналы.
Поскольку кровеносные сосуды уже, чем обычно, кровоток ограничен.
Почему кровеносные сосуды развиваются по-другому, до конца не изучено, но ряд факторов может иметь значение; в том числе:
- повреждение кровеносных сосудов
- недостаточный приток крови к матке
- проблемы иммунной системы
- генетические факторы
Преэклампсия не излечивается, пока ребенок не родится.
До тех пор, пока у матери не снизится артериальное давление, она будет подвержена большему риску инсульта, сильного кровотечения, отделения плаценты от матки и судорог. В некоторых случаях, особенно если преэклампсия началась рано, роды могут быть не лучшим вариантом для плода.
Женщинам, перенесшим преэклампсию во время предыдущей беременности, рекомендуется чаще посещать дородовые консультации. Могут быть рекомендованы следующие лекарства:
- Антигипертензивные средства: Они используются для снижения артериального давления.
- Противосудорожные средства: В тяжелых случаях эти препараты используются для предотвращения первого приступа. Врач может назначить сульфат магния.
- Кортикостероиды: Если у матери преэклампсия или HELLP-синдром (см. Ниже), эти препараты могут улучшить работу тромбоцитов и печени. Это может продлить беременность.
Они также ускоряют развитие легких ребенка, что важно, если он собирается родиться преждевременно. Лучшее лечение синдрома HELLP — это как можно скорее роды.
Отдых
Если женщина еще далеко от конца беременности и ее симптомы легкие, врач может посоветовать ей отдохнуть в постели. Отдых помогает снизить кровяное давление, что, в свою очередь, увеличивает приток крови к плаценте, что приносит пользу ребенку.
Некоторым женщинам рекомендуется просто лечь в кровать и вставать или вставать только тогда, когда это необходимо. Другим может быть разрешено сидеть на кресле, диване или кровати, но их физическая активность будет строго ограничена.Регулярно будут проводиться анализы артериального давления и мочи. За малышом также будут внимательно наблюдать.
В тяжелых случаях женщину, возможно, придется госпитализировать и обеспечить постоянный постельный режим под тщательным наблюдением.
Стимулирование родов
Если преэклампсия диагностируется ближе к концу беременности, врачи могут посоветовать роды как можно скорее.
В очень тяжелых случаях выбора может не быть, и либо стимулируются роды, либо кесарево сечение выполняется как можно скорее.Во время родов матери можно дать сульфат магния для улучшения маточного кровотока и предотвращения судорог.
Симптомы преэклампсии должны исчезнуть в течение нескольких недель после родов.
Диагноз
Поделиться в PinterestАнализ крови и мочи необходимы для диагностики преэклампсии.Для постановки диагноза преэклампсия оба следующих теста должны быть положительными:
Гипертония
Артериальное давление женщины слишком высокое.Показание артериального давления выше 140/90 миллиметров ртутного столба является ненормальным при беременности.
Протеинурия
В моче обнаружен белок. Образцы мочи собираются в течение 12 часов и более и оценивается количество белка. Это может указывать на серьезность состояния.
Врач может также назначить дополнительные диагностические тесты:
- Анализы крови — чтобы увидеть, насколько хорошо функционируют почки и печень и правильно ли свертывается кровь.
- УЗИ плода — за развитием ребенка будут внимательно следить, чтобы убедиться, что он растет правильно.
- Нестрессовый тест — врач проверяет, как сердцебиение ребенка реагирует на движения. Если сердцебиение увеличивается на 15 или более в минуту в течение как минимум 15 секунд дважды каждые 20 минут, это показатель того, что все в норме.
Факторы риска, связанные с преэклампсией, включают:
- Первые беременности: Шансы на преэклампсию во время первой беременности значительно выше, чем во время последующих.
- Промежуток между беременностями: Если вторая беременность наступает по крайней мере через 10 лет после первой, вторая беременность имеет повышенный риск преэклампсии.
- Новое отцовство: Каждая беременность с новым партнером повышает риск преэклампсии по сравнению со второй или третьей беременностью с тем же партнером.
- Семейный анамнез: Женщина, у матери или сестры которой была преэклампсия, имеет более высокий риск ее развития.
- В личном анамнезе преэклампсия: Женщина, у которой во время первой беременности была преэклампсия, имеет гораздо больший риск того же заболевания при последующих беременностях.
- Возраст: Вероятность развития преэклампсии у женщин старше 40 лет и подростков выше, чем у женщин других возрастов.
- Определенные состояния и заболевания: У женщин с диабетом, высоким кровяным давлением, мигренью и заболеванием почек вероятность развития преэклампсии выше.
- Ожирение: Показатели преэклампсии намного выше среди женщин с ожирением.
- Многоплодная беременность: Если женщина ожидает двух и более детей, риск выше.
Хотя преэклампсию нельзя полностью предотвратить, существует ряд шагов, которые женщина может предпринять, чтобы смягчить некоторые факторы, способствующие повышению артериального давления.
Сюда могут входить:
- употребление от 6 до 8 стаканов воды каждый день
- отказ от жареной или обработанной пищи
- без добавления соли из рациона
- регулярные упражнения
- отказ от употребления алкоголя и кофеина
- сохранение ног повышается несколько раз в день
- в состоянии покоя
- добавки и лекарства по назначению врача
Это может помочь поддерживать здоровое артериальное давление и снизить риск преэклампсии.
В редких случаях у женщины может наблюдаться повышенное артериальное давление после родов. Это называется послеродовой преэклампсией.
Это может произойти от нескольких дней до нескольких недель после рождения ребенка. Основные симптомы — повышенное артериальное давление и белок в моче. Также могут возникать нормальные сопутствующие симптомы преэклампсии, такие как сильные головные боли и опухшее лицо.
Это легко лечится лекарствами от кровяного давления и лекарствами, которые уменьшают и предотвращают судороги.Врачи обязательно выпишут лекарства, которые не повлияют на способность кормить грудью.
Если преэклампсия не лечить, существует риск серьезных осложнений. Осложнения возникают редко, если женщина ходит на прием к родам. Однако, если по какой-либо причине заболевание не диагностируется, риски значительно возрастают.
При преэклампсии могут развиться следующие осложнения:
HELLP-синдром: HELLP может очень быстро стать опасным для жизни как для матери, так и для ребенка.Это означает гемолиз, повышенные ферменты печени и низкое количество тромбоцитов. Это комбинированное нарушение свертывания крови и печени, которое чаще всего возникает сразу после родов, но может появиться в любое время после 20-й недели беременности. В очень редких случаях это может произойти заранее. Единственный способ эффективно вылечить HELLP-синдром — это как можно скорее родить ребенка.
Плохой кровоток к плаценте: Если кровоток к плаценте ограничен, ребенок может не получать кислород и питательные вещества, что может привести к замедлению роста, затрудненному дыханию и преждевременным родам.
Отслойка плаценты: Плацента отделяется от внутренней стенки матки. В тяжелых случаях может возникнуть сильное кровотечение, которое может повредить плаценту. Любое повреждение плаценты может поставить под угрозу жизнь ребенка и матери.
Эклампсия: Это сочетание преэклампсии и судорог. Женщина может испытывать боль под ребрами с правой стороны тела, сильную головную боль, нечеткое зрение, спутанность сознания и снижение внимания. Если не лечить, женщина рискует впасть в кому, получить необратимое повреждение мозга и умереть.Состояние также опасно для жизни ребенка.
Сердечно-сосудистые заболевания: Женщины с преэклампсией имеют более высокий риск развития сердечно-сосудистых заболеваний в более позднем возрасте.
Преэклампсия может иметь долгосрочные последствия для развивающегося ребенка. Исследования показали, что высокое кровяное давление у беременных женщин может повлиять на когнитивные способности ребенка, которые могут проявиться и в более поздней жизни.
Преэклампсия — информация и поддержка
Насколько распространена преэклампсия?
Преэклампсия может варьироваться от легкой до тяжелой.Легкая преэклампсия встречается до 6% беременностей. Тяжелые случаи встречаются реже и развиваются примерно от 1 до 2% беременностей.
Преэклампсия с ранним началом (преэклампсия, диагностированная до 34 недель), как правило, более серьезна, чем преэклампсия с поздним началом. Но преэклампсия с ранним началом встречается гораздо реже.
Что вызывает преэклампсию?
Эксперты не знают, что вызывает преэклампсию. В Tommy’s мы финансируем исследования, чтобы выяснить, почему это происходит и как это остановить.
Это может произойти при проблемах с плацентой. Плацента передает ребенку кислород, питательные вещества и антитела из вашей крови. Считается, что преэклампсия развивается, когда кровоснабжение плаценты не такое сильное.
Есть ли что-нибудь, что увеличивает мой риск развития преэклампсии?
Есть некоторые факторы, которые могут увеличить риск развития преэклампсии. Вы подвергаетесь более высокому риску, если:
- ваше кровяное давление было высоким до беременности
- ваше кровяное давление было высоким во время предыдущей беременности
- у вас был диабет или заболевание почек до беременности
- у вас аутоиммунное заболевание, например волчанка или антифосфолипидный синдром.
Другие факторы, которые могут немного увеличить ваши шансы на развитие преэклампсии, включают:
- вам 40 лет и старше
- это ваша первая беременность
- последняя беременность была более 10 лет назад
- у вас или у члена вашей семьи преэклампсия была до
- у вас высокий ИМТ
- вы ожидаете более одного ребенка.
Что я могу сделать, чтобы предотвратить преэклампсию?
Не существует гарантированного способа предотвратить преэклампсию.Лучше всего ходить на все дородовые консультации и следовать советам лечащего врача.
Вам могут назначить аспирин в низких дозах (75–150 мг) один раз в день с 12 недель беременности до родов, если у вас более 1 фактора риска преэклампсии.
Вам дадут тот же совет, что и каждой беременной женщине, относительно физических упражнений и правильного питания.
Есть особые рекомендации для женщин с ранее существовавшим диабетом или гестационным диабетом.
Следуя этому совету, вы сможете максимально благополучно забеременеть.
Каковы симптомы преэклампсии?
Ранние признаки преэклампсии включают белок в мочеиспускание или высокое кровяное давление. Вы, вероятно, сами этого не заметите, поэтому вы будете регулярно проверять мочу и артериальное давление в рамках своей повседневной дородовой помощи.
Возможно, вам придется чаще проверять артериальное давление, если у вас есть какие-либо признаки преэклампсии.
При ухудшении состояния могут появиться следующие симптомы:
- головная боль, которая не проходит с помощью простых обезболивающих
- проблемы со зрением, такие как нечеткость или мигание перед глазами
- боль чуть ниже ребер
- тошнота или рвота
- изжога, которая не проходит с антацидами
- быстро нарастающий отек лица, рук или ног
- очень плохо себя чувствую.
Когда развивается преэклампсия?
Большинство случаев преэклампсии случаются через 24–26 недель и обычно ближе к концу беременности.
Хотя это заболевание встречается реже, оно также может развиться впервые в первые 6 недель после рождения ребенка.
Может ли преэклампсия привести к другим осложнениям?
Если преэклампсия тяжелая, она может начать влиять на другие системы вашего тела. Эти осложнения редки. Но именно поэтому жизненно важно как можно скорее получить диагноз, если у вас преэклампсия.
Подходит (эклампсия)
Эклампсия описывает тип судорог или припадка (непроизвольное сокращение мышц). Беременные женщины могут испытывать их обычно с 20 недели беременности или сразу после родов.
Большинство женщин полностью выздоравливают после припадка, но они могут поставить под угрозу ваше здоровье и здоровье вашего ребенка.
Эклампсия в Великобритании встречается довольно редко, примерно 1 случай на каждые 4000 беременностей.
Вам дадут противосудорожные препараты для предотвращения приступов эклампсии, если:
- у вас есть или уже был экламптический припадок
- ожидается, что ваш ребенок родится в течение следующих 24 часов
- у вас есть такие симптомы, как постоянные или повторяющиеся сильные головные боли, плохое самочувствие или рвота, сильная боль чуть ниже ребер, высокое кровяное давление или проблемы со зрением.
HELLP-синдром
HELLP-синдром — редкое заболевание печени и свертывания крови, которое может поражать беременных женщин. Синдром HELLP встречается примерно от 0,5 до 0,9% всех беременностей и чаще встречается у женщин с тяжелой преэклампсией.
Скорее всего, он разовьется сразу после рождения ребенка. Но иногда он может появиться в любое время после 20 недель беременности, а в редких случаях — до 20 недель. Синдром HELLP встречается немного чаще, чем эклампсия, и потенциально не менее опасен.
Большинство женщин с синдромом HELLP имеют ключевые признаки высокого кровяного давления и высокого уровня белка в ротовой полости. Типичные симптомы включают:
- боль чуть ниже ребер
- тошнота и рвота
- крайняя усталость (утомляемость)
- головная боль.
Эти симптомы часто могут усиливаться ночью. Вы можете полностью выздороветь, если сразу же начнете лечение.
Прочие осложнения
Сюда могут входить:
- печеночная и почечная недостаточность
- инсульт (кровоизлияние в мозг)
- жидкость в легких (отек легких)
- нарушения свертываемости крови.
Ваша акушерка и врач будут искать признаки преэклампсии на протяжении всей беременности, и вы немедленно получите лечение и уход, если у вас появятся симптомы. Поэтому очень маловероятно, что у вас возникнет какая-либо из этих проблем.
Как преэклампсия может повлиять на моего ребенка?
Поскольку плацента может работать не так, как должна, ребенок может не получать все питательные вещества и кислород, в которых он нуждается. Это может повлиять на их рост. Это называется задержкой роста плода.
Если вам поставили диагноз преэклампсия, вам обычно нужно пройти дополнительное ультразвуковое сканирование, чтобы контролировать рост вашего ребенка.
Если преэклампсия тяжелая, ребенка, возможно, необходимо родить раньше (до 37 недель). Преждевременные роды могут вызвать осложнения, например затруднение дыхания. Недоношенным детям может потребоваться пребывание в отделении интенсивной терапии для новорожденных, где они могут получить дополнительную помощь. В редких случаях дети могут родиться мертвыми.
Как лечить преэклампсию?
Если вам поставили диагноз преэклампсия, вас направят к специалисту больницы для проведения дополнительных анализов.
Если у вас преэклампсия легкой или средней степени тяжести, вас могут отпустить домой после этих анализов. Преэклампсию можно вылечить, только родив ребенка. Итак, у вас будут дополнительные встречи, возможно, каждый день, пока это возможно.
Вам, вероятно, порекомендуют завести ребенка в 37 недель.
Некоторым женщинам с тяжелой преэклампсией может потребоваться пребывание в больнице до конца беременности. Это может быть родильное отделение или, в более серьезных случаях, вам может потребоваться госпитализация в отделение интенсивной терапии или отделение интенсивной терапии.
В больнице у вас будет:
- регулярные проверки артериального давления
- регулярные анализы мочи (для проверки уровня белка)
- анализы крови (для проверки здоровья почек и печени)
- УЗИ (чтобы проверить рост ребенка и количество околоплодных вод вокруг него).
Также будет отслеживаться пульс вашего ребенка.
Вам может потребоваться дополнительное сканирование для проверки здоровья вашего ребенка, если во время предыдущей беременности у вас было что-либо из следующего:
- тяжелая преэклампсия
- преэклампсия, приведшая к родам до 34 недель
- преэклампсия у ребенка с массой тела при рождении менее 10-го центиля
- мертворожденный
- отслойка плаценты.
Приоритетной задачей вашей медицинской бригады будет предотвращение развития осложнений. Вам дадут лекарства (таблетки) для снижения и контроля артериального давления. Это поможет снизить риск инсульта.
Если ваше кровяное давление невозможно контролировать, и ваш врач беспокоится о благополучии вашего ребенка, возможно, ваш ребенок должен родиться раньше, чем ожидалось.
Повлияет ли преэклампсия на то, как я рожаю?
Да. Если у вас преэклампсия легкой степени, вам, вероятно, порекомендуют рожать примерно в 37 недель.Если ваша медицинская бригада беспокоится о вас или вашем ребенке, вам, возможно, придется рожать раньше. Если роды не начинаются естественным путем, возможно, вам потребуется стимуляция. Если вам предстоит кесарево сечение, вы можете сделать его раньше, чем планировалось.
Младенцы, родившиеся до 37 недель, недоношены и могут нуждаться в особом уходе. Вам, вероятно, дадут дородовый прием кортикостероидов, чтобы помочь улучшить развитие вашего ребенка до его рождения.
Если у вас развивается тяжелая преэклампсия, единственный способ предотвратить серьезные осложнения — это родить ребенка.Когда именно это произойдет, будет зависеть от вашей ситуации. Вам должна быть предоставлена информация о рисках преждевременных родов и преэклампсии, чтобы вы могли принять оптимальное решение о своем лечении.
Вам будет предложено кесарево сечение или вам может потребоваться кесарево сечение. Узнайте больше о рождении недоношенного ребенка.
Здоровье вашего малыша
Младенцы, родившиеся до 37 недель, могут иметь некоторые проблемы, связанные с рождением недоношенных. Чем раньше рождается ребенок, тем он уязвимее.
Вашему ребенку может потребоваться некоторое время для дополнительного ухода в отделении интенсивной терапии новорожденных. Поскольку преэклампсия может повлиять на рост вашего ребенка, он, вероятно, будет маленьким для своего гестационного возраста.
Что происходит после родов?
В большинстве случаев преэклампсия не вызывает проблем и улучшается вскоре после рождения ребенка. Но иногда могут быть осложнения или симптомы могут длиться немного дольше. Возможно, вам придется некоторое время оставаться в больнице для наблюдения.
После выписки из больницы вам нужно будет регулярно проверять артериальное давление. Возможно, вам также придется продолжать принимать лекарства для снижения артериального давления в течение нескольких недель.
Сообщите своему лечащему врачу в больнице или своему терапевту, если вас выписали, если у вас сильные головные боли, сильная боль чуть ниже ребер или если у вас есть какие-либо другие симптомы, которые вас беспокоят.
Все беременные женщины должны пройти послеродовой прием через 6-8 недель после рождения ребенка. Ваш терапевт осмотрит вас и решит, нужно ли вам продолжать принимать лекарства.Вы также можете в любое время поговорить со своей акушеркой или патронажной сестрой, если у вас возникнут какие-либо проблемы.
Если вы все еще принимаете лекарства для снижения артериального давления через 6 недель после родов или в ваших мочах все еще есть белок, вас могут направить к специалисту.
Ваше долгосрочное здоровье
Преэклампсия увеличивает риск развития высокого кровяного давления и сердечных заболеваний в более позднем возрасте. Забота о себе и здоровый образ жизни могут помочь снизить этот риск.Попробуйте:
- избегать курения
- заниматься спортом регулярно
- соблюдайте здоровую сбалансированную диету
- поддерживать здоровый вес.
Получу ли я преэклампсию во время следующей беременности?
Если у вас преэклампсия, вероятность ее повторного развития во время будущей беременности выше. Приблизительно у 1 из 6 женщин преэклампсия снова разовьется во время будущей беременности.
У женщин, родивших на сроке от 28 до 34 недель, вероятность развития преэклампсии при будущей беременности составляет 1 из 3.
У женщин, родивших на сроке от 34 до 37 недель, вероятность развития преэклампсии при будущей беременности составляет 1 из 4.
Есть вещи, которые нужно сделать до следующей беременности, чтобы улучшить ваше здоровье и здоровье вашего ребенка. Это включает в себя попытки поддерживать здоровый вес и быть более активными, если вы еще этого не сделали. Это не всегда легко, но у нас есть дополнительная информация, которая может помочь. Узнайте больше о планировании беременности.
Преэклампсия и эклампсия — проблемы женского здоровья
У некоторых женщин с преэклампсией симптомы отсутствуют.В других случаях преэклампсия вызывает накопление жидкости (отек), особенно в руках, пальцах, шее, лице, вокруг глаз, но также и в стопах. Кольца могут больше не подходить. Женщины могут набрать лишний вес.
Крошечные красные точки (петехии) могут появляться на коже, что указывает на кровотечение на коже.
В тяжелой форме преэклампсия может поражать такие органы, как мозг, почки, легкие, сердце или печень. Симптомы тяжелой преэклампсии включают следующее:
Боль в верхней правой части живота (над печенью)
Если развивается HELLP-синдром, он может вызывать аналогичные симптомы.

 (К-сечение)
(К-сечение) Виды упражнений, которые могут безопасно выполняться беременными женщинами, включают в себя быструю ходьбу и плавание. Поговорите со своим врачом и получите рекомендации в отношении безопасных физических упражнений в ходе беременности.
Виды упражнений, которые могут безопасно выполняться беременными женщинами, включают в себя быструю ходьбу и плавание. Поговорите со своим врачом и получите рекомендации в отношении безопасных физических упражнений в ходе беременности. Хотя отечность и типична для беременности, но при этом состоянии отёки имеют выраженный характер, они дают большие прибавки в весе еженедельно. Отекают как конечности, так и туловище и лицо. Причём, отеки могут не сходить за ночь, слабо поддаются терапии и постепенно приводят к тому, что начинают со сбоями работать почки.
Хотя отечность и типична для беременности, но при этом состоянии отёки имеют выраженный характер, они дают большие прибавки в весе еженедельно. Отекают как конечности, так и туловище и лицо. Причём, отеки могут не сходить за ночь, слабо поддаются терапии и постепенно приводят к тому, что начинают со сбоями работать почки. Одним из первых признаков является повышающееся артериальное давление.
Одним из первых признаков является повышающееся артериальное давление.
 Подробная информация по тел.: 46-23-95
Подробная информация по тел.: 46-23-95 К огромному сожалению, эта болезнь не изучена до конца. В странах с ведущей и развитой медициной перинатальная смертность превышает в 5 раз обычные средние показатели. При гестозе назначают лечение для нормализации давления и для восстановления важных функций в организме. Если эти методы не эффективны или ухудшается состояние беременной или плода, то единственным безопасным способом для матери и ребёнка является преждевременное родоразрешение».
К огромному сожалению, эта болезнь не изучена до конца. В странах с ведущей и развитой медициной перинатальная смертность превышает в 5 раз обычные средние показатели. При гестозе назначают лечение для нормализации давления и для восстановления важных функций в организме. Если эти методы не эффективны или ухудшается состояние беременной или плода, то единственным безопасным способом для матери и ребёнка является преждевременное родоразрешение».

 Редко, но очень серьезно.
Редко, но очень серьезно.