Норма общего анализа крови во время беременности. Гемоглобин, тромбоциты, гематокрит, эритроциты и лейкоциты при беременности. Клинический анализ крови во время беременности. Гематологические изменения при беременности.
Перевод материалов сайта UpTodate.com
Нормально протекающая беременность характеризуется значительными изменениями почти во всех органах и системах для приспособления к требованиям фетоплацентарного комплекса, в том числе, во время беременности меняются показатели анализов крови.
Нормы анализа крови при беременности: краткое содержание статьи
- Значимыми гематологические изменениями в течение беременности являются физиологическая анемия, нейтрофилия, умеренная тромбоцитопения, повышение факторов свертывания крови и снижение фибринолиза.
- К 6-12 неделям беременности объем плазмы крови повышается примерно на 10-15 %. Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно.

- Количество эритроцитов начинает увеличиваться на 8-10 неделях беременности и к концу беременности увеличивается на 20-30% (250-450 мл) относительно нормального уровня для небеременных женщин к концу беременности Значительное увеличение объема плазмы относительно увеличения количества гемоглобина и объема эритроцитов приводит к умеренному снижению уровня гемоглобина (физиологическая анемия беременных), что наблюдается у здоровых беременных.
- У беременных женщин возможно незначительное снижение количества тромбоцитов по сравнению со здоровыми небеременными женщинами.
- Количество нейтрофилов начинает расти на втором месяце беременности и стабилизируется во втором или третьем триместрах, в это время количество лейкоцитов. Абсолютное количество лимфоцитов не изменяется.
- Уровень некоторых факторов свертывания крови меняется в течение беременности.
В данной статье описаны гематологические изменения, происходящие во время беременности, наиболее важными из которых являются:
- Повышение объема плазмы крови и уменьшение гематокрита
- Физиологическая анемия, низкий гемоглобин
- Повышенные лейкоциты при беременности
- Нейтрофилия
- Умеренная тромбоцитопения
- Повышение прокоагулянтных факторов
- Уменьшение фибринолиза
Анализы, упоминаемые в статье
Как сдать анализы крови и получить скидку 5%? Зайдите в интернет-магазин лабораторий ЦИР!Объем плазмы крови
К 6-12 неделям беременности объем плазмы крови повышается примерно на 10-15 %.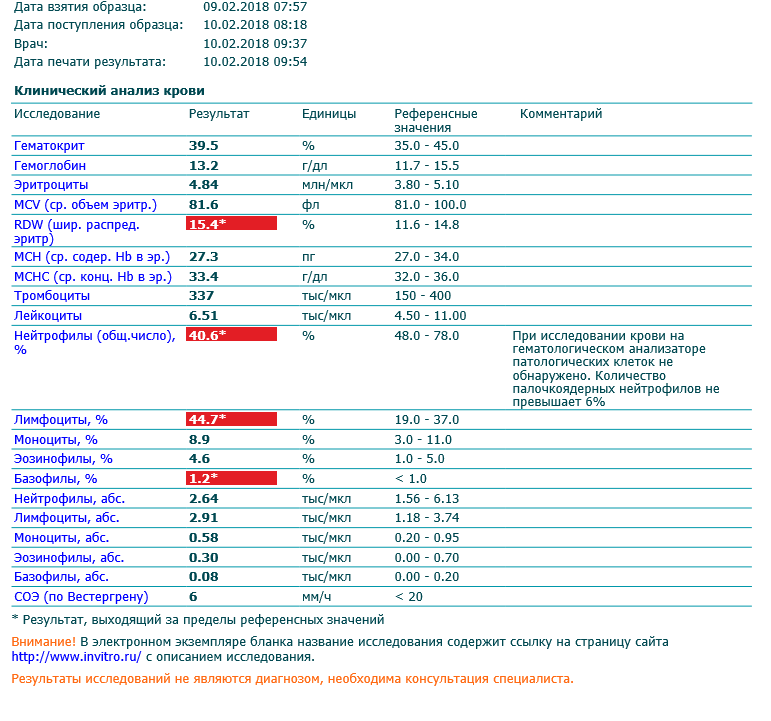 Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно. В среднем объем плазмы крови увеличивается на 1100-1600 мл в триместр, и в результате объем плазмы за беременность увеличивается до 4700-5200 мл, что на 30 до 50% выше объема плазмы у небеременных женщин.
Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно. В среднем объем плазмы крови увеличивается на 1100-1600 мл в триместр, и в результате объем плазмы за беременность увеличивается до 4700-5200 мл, что на 30 до 50% выше объема плазмы у небеременных женщин.
В течение беременности активность ренина плазмы крови имеет тенденцию повышаться, при этом уровень предсердного натрийуретического пептида несколько снижается. Это говорит о том, что увеличение объема плазмы вызвано недостаточностью сосудистой системы, к которой приводит системная вазодилатация (расширение сосудов во всем организме) и увеличение сосудистой емкости. Так как изначально увеличивается именно объем плазмы крови, то его воздействие на почечные и предсердные рецепторы приводит к противоположным воздействиям на гормональный фон (снижение активности ренина плазмы и увеличение натрийуретического пептида). Эта гипотеза также подтверждается наблюдением, что повышение потребления натрия не влияет на дальнейшее увеличение объема плазмы крови.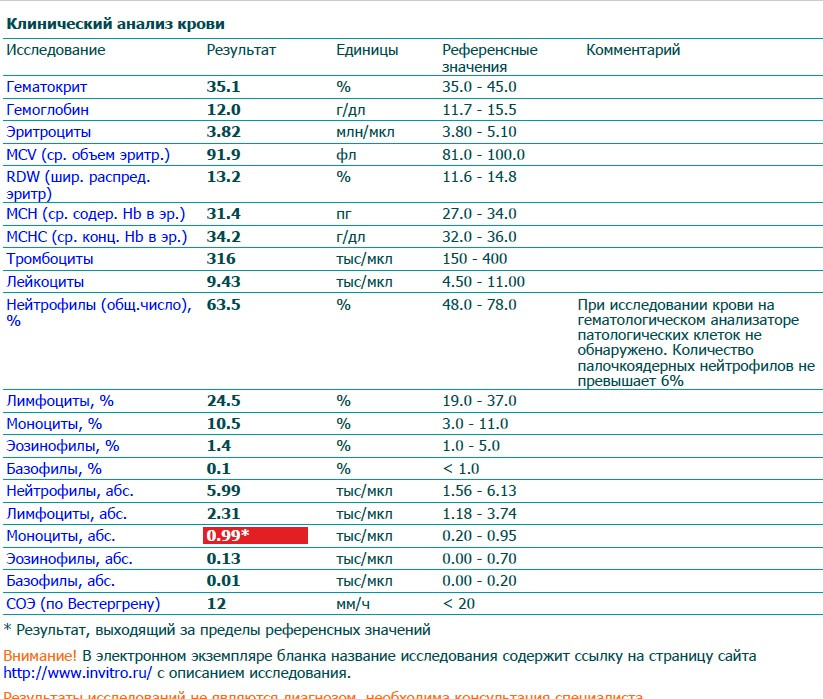
После родов объем плазмы сразу снижается, но вновь повышается через 2-5 дней, возможно из-за увеличения секреции альдостерона, происходящей в это время. Затем объем плазмы вновь постепенно снижается: через 3 недели после родов он все ещё повышен на 10-15% относительно нормального уровня для небеременных женщин, но обычно полностью приходит норме через 6 недель после родов.
Эритроциты при беременности, СОЭ при беременности
Количество эритроцитов начинает увеличиваться на 8-10 неделе беременности и к концу беременности увеличивается на 20-30% (250-450 мл) относительно нормального уровня для небеременных, в особенности у женщин, принимавших препараты железа во время беременности. Среди беременных, не принимавших препараты железа, количество эритроцитов может увеличиваться только на 15-20%. Продолжительность жизни эритроцитов немного снижается в течение нормальной беременности.
Уровень эритропоэтина при нормальной беременности повышается на 50% и его изменение зависит от наличия осложнений беременности.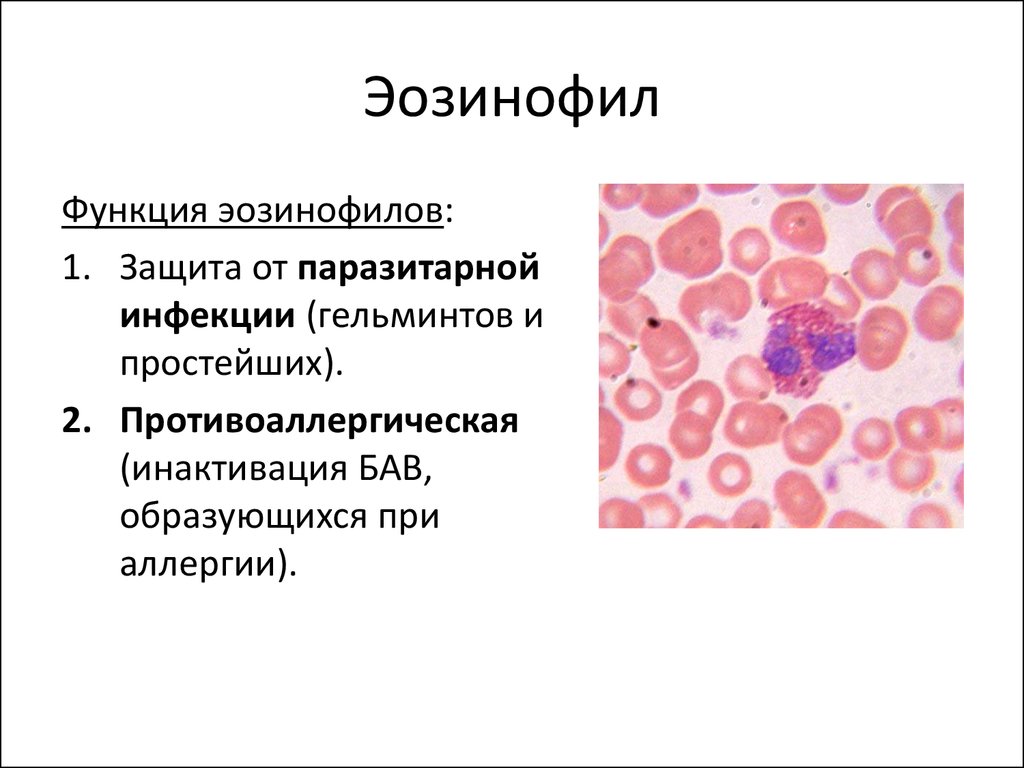 Повышение эритропоэтина в плазме приводит к увеличению количества эритроцитов, которые частично обеспечивают высокие метаболические требования в кислороде в течение беременности.
Повышение эритропоэтина в плазме приводит к увеличению количества эритроцитов, которые частично обеспечивают высокие метаболические требования в кислороде в течение беременности.
У женщин, не принимающих препараты железа, средний объем эритроцитов снижается во время беременности и в третьем триместре в среднем составляет 80-84 фл. Однако, у здоровых беременных и у беременных с умеренным дефицитом железа средний объем эритроцитов увеличивается примерно на 4 фл.
СОЭ при беременности увеличивается, что не имеет диагностического значения.
Анемия при беременности, гемоглобин при беременности, гематокрит при беременности, низкий гемоглобин при беременности
Снижение гемоглобина при беременности
Значительное увеличение объема плазмы относительно увеличения количества гемоглобина и объема эритроцитов приводит к умеренному снижению уровня гемоглобина (физиологическая анемия или низкий гемоглобин у беременных), что наблюдается у здоровых беременных.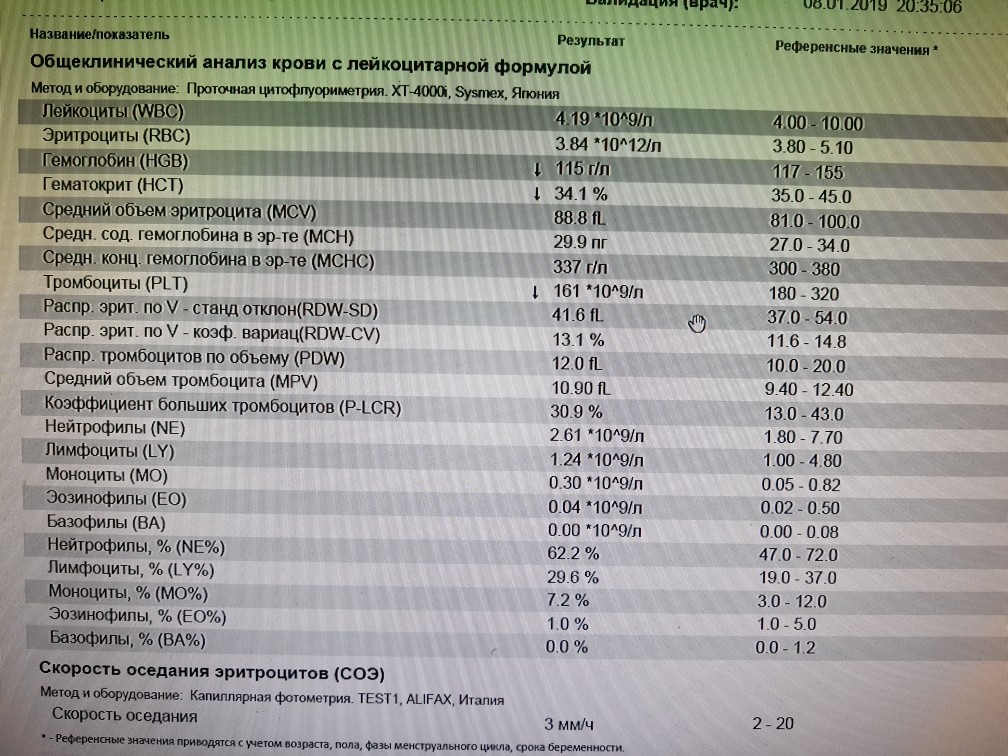 Самая большая разница между темпами роста объема плазмы крови и количества эритроцитов в материнском кровотоке, формируется в течение конца второго, начале третьего триместра (снижение гемоглобина обычно происходит в 28-36 недель беременности). Концентрация гемоглобина повышается благодаря прекращению увеличения объема плазмы и продолжения повышения количества гемоглобина. Наоборот, отсутствие появления физиологической анемии является фактором риска мертворождения.
Самая большая разница между темпами роста объема плазмы крови и количества эритроцитов в материнском кровотоке, формируется в течение конца второго, начале третьего триместра (снижение гемоглобина обычно происходит в 28-36 недель беременности). Концентрация гемоглобина повышается благодаря прекращению увеличения объема плазмы и продолжения повышения количества гемоглобина. Наоборот, отсутствие появления физиологической анемии является фактором риска мертворождения.
Анемия при беременности
Установление четкого определения анемии у беременных женщин достаточно сложно, т.к. оно складывается из связанных с беременностью изменений в объеме плазмы крови и количества эритроцитов, физиологическими различиями в концентрации гемоглобина между женщинами и мужчинами и частотой использования препаратов железа при беременности.
- Центр профилактики и контроля заболеваний определил анемию, как уровень гемоглобина меньше, чем 110 г/л (гематокрит меньше 33%) в первом и третьем триместрах и менее, чем 105 г/л (гематокрит менее 32%) во втором триместре.

- ВОЗ определила анемию у беременных, как снижение гемоглобина меньше 110 г/л (11 г/дл) или гематокрит меньше 6,83 ммоль/л или 33%. Тяжелая анемия беременных определяется уровнем гемоглобина меньше 70 г/л и нуждается в медицинском лечении. Очень тяжелая анемия определяется уровнем гемоглобина меньше 40 г/л и нуждается в неотложной медицинской помощи в связи с риском застойной сердечной недостаточности.
Женщины со значением гемоглобина ниже этих уровней считаются анемичными и должны подвергаться стандартным анализам (общий анализ крови с оценкой мазка периферической крови, подсчет ретикулоцитов, сывороточное железо, ферритин, трансферрин). Если при обследовании отклонений не выявлено, то гемоглобин, сниженный до уровня 100 г/л можно считать физиологической анемией с большим разнообразием факторов, влияющих на нормальный уровень гемоглобина у конкретного человека.
Хроническая тяжелая анемия наиболее распространена у женщин в развивающихся странах.
Тяжелая хроническая анемия обычно связана с недостаточным запасом железа (из-за недостаточного потребления с пищей или кишечных глистных инвазий), дефицитом фолатов (из-за недостаточного потребления и хронических гемолитических состояний, таких как малярия). Таким образом, предупреждение хронической анемии и улучшение исход беременности возможно при применении пищевых добавок и использовании мер контроля за инфекциями.
Проведение переливания крови и эритроцитарной массы (в тех местах, где доступно безопасное переливание крови) является разумным агрессивным лечением тяжелой формы анемии, особенно если есть признаки гипоксии плода.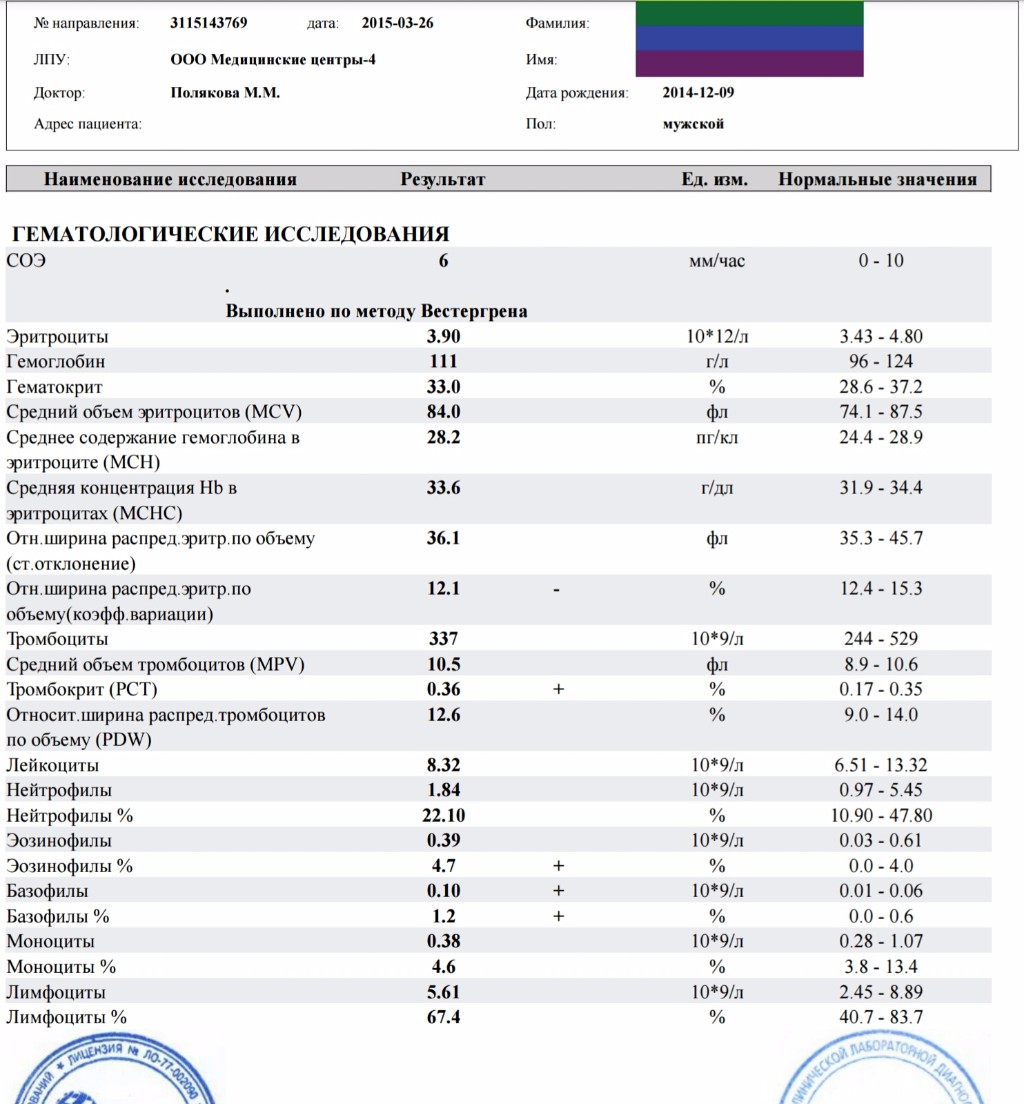
Признаки физиологической анемии беременных исчезают через 6 недель после родов, когда объем плазмы возвращается к норме.
Потребность в железе
При одноплодной беременности потребность в железе составляет 1000 мг за беременность: примерно 300 мг для плода и плаценты и, примерно, 500 мг, если таковые имеются, для увеличения количества гемоглобина. 200 мг теряется через кишечник, мочу и кожу. Так как у большинства женщин нет адекватного запаса железа для обеспечения потребностей во время беременности, то железо обычно назначают в составе мультивитаминов, или как отдельный элемент. В целом, у женщин, принимающих препараты железа, концентрация гемоглобина выше на 1 г/дл, чем у женщин, не принимающих железо.
Потребность в фолатах
Ежедневная потребность в фолатах для небеременных женщин составляет 50-100 мкг. Повышение количества эритроцитов во время беременности приводит к увеличению потребностей в фолиевой кислоте, что обеспечивается увеличением дозы фолиевой кислоты до 400-800 мкг в сутки, для предотвращения дефектов нервной трубки у плода.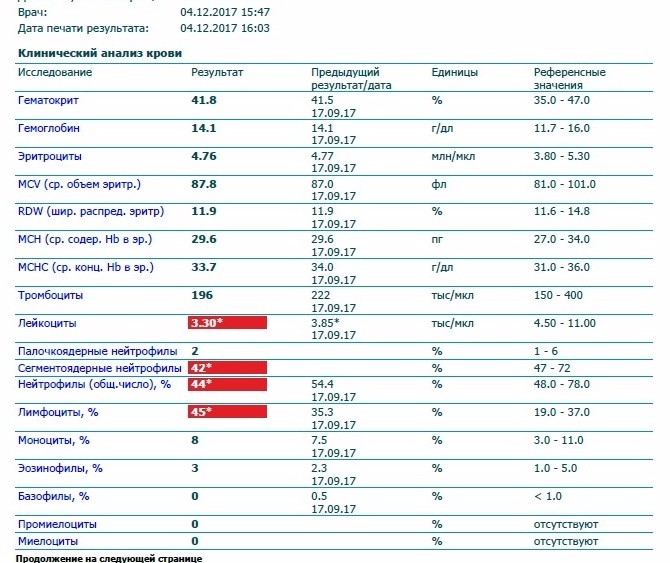
Тромбоциты при беременности
В большинстве случаев, количество тромбоцитов во время неосложненной беременности остается в пределах нормы для небеременных женщин, но так же у беременных женщин возможно и снижение количества тромбоцитов по сравнению со здоровыми небеременными женщинами. Количество тромбоцитов начинает расти сразу после родов и продолжает увеличиваться в течение 3-4 недель, пока не вернется к нормальным значениям.
Тромбоцитопения при беременности
Наиболее важное в акушерстве изменение в физиологии тромбоцитов при беременности — это тромбоцитопения, которая может быть связана с осложнениями беременности (тяжелая преэклампсия, HELLP-синдром), медикаментозными расстройствами (иммунная тромбоцитопения) либо может являться гестационной тромбоцитопенией.
Гестационная или случайная тромбоцитопения протекает бессимптомно в третьем триместре беременности у пациенток без предшествующей тромбоцитопении. Она не ассоциирована с материнскими, плодными или неонатальными осложнениями и спонтанно разрешается после родов. 9/л. Количество лейкоцитов снижается до референсного интервала для небеременных женщин к шестому дню после родов.
9/л. Количество лейкоцитов снижается до референсного интервала для небеременных женщин к шестому дню после родов.
В периферической крови у беременных женщин может быть небольшое количество миелоцитов и метамиелоцитов. По данным некоторых исследований наблюдается увеличение количества юных форм нейтрофилов во время беременности. Тельца Доли (голубое окрашивание цитоплазматических включений в гранулоцитах) считаются нормой у беременных женщин.
У здоровых женщин при неосложненной беременности не происходит изменений абсолютного количества лимфоцитов и нет значительных изменений в относительном количестве Т- и В-лимфоцитов. Число моноцитов обычно не изменяется, число базофилов может немного снижаться, а число эозинофилов может несколько повышаться.
Факторы свертывания крови и ингибиторы
При нормальной беременности происходят следующие изменения уровней факторов свертывания крови, приводящие к физиологической гиперкоагуляции:
- Из-за гормональных изменений при беременности снижается активность общего протеин S антигена, свободного протеин S антигена и протеина S.

- Устойчивость к активированному протеину С повышается во втором и третьем триместрах. Данные изменения были выявлены при проведении тестов первого поколения с использованием чистой плазмы крови (т.е. не лишенной фактора V), однако этот тест редко применяется клинически и имеет лишь исторический интерес.
- Фибриноген и факторы II, VII, VIII, X, XII и XIII повышаются на 20-200%.
- Повышается фактор фон Виллебранда.
- Повышается активность ингибиторов фибринолиза, TAF1, PAI-1 и PAI-2. Так же заметно повышается уровень PAI-1.
- Уровни антитромбина III, протеина С, фактора V и фактора IX чаще всего остаются без изменений или повышаются незначительно.
Конечный результат данных изменений — повышение тенденции к тромбообразованию, увеличение вероятности венозных тромбозов в течение беременности и, особенно, в послеродовый период. Наряду с сокращением миометрия и повышением уровня децидуального тканевого фактора, гиперкоагуляция защищает беременную от чрезмерного кровотечения во время родов и отделения плаценты.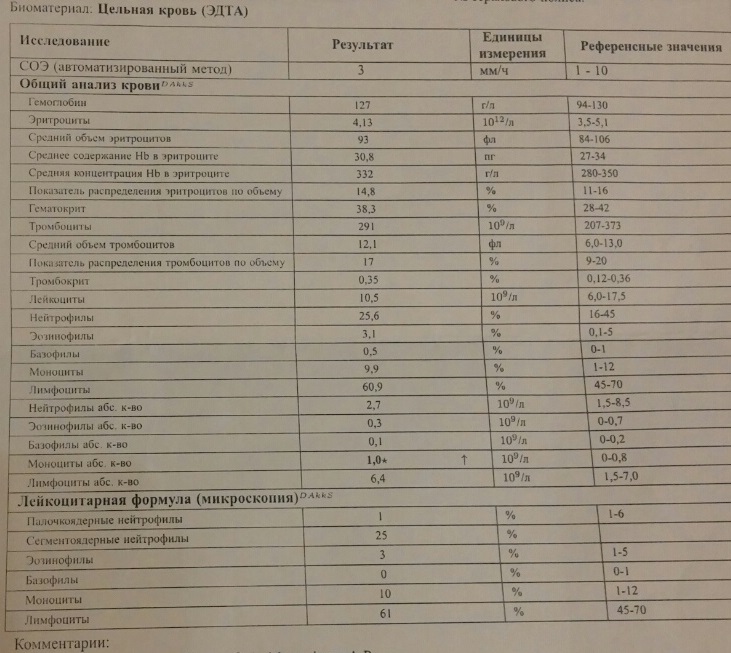
АЧТВ остается в норме в течение беременности, но может немного снижаться. Протромбиновое время может укорачиваться. Время кровотечения не изменяется.
Сроки нормализации активности свертывания крови в послеродовый период могут варьировать в зависимости от факторов, но все должно вернуться в нормальные рамки через 6-8 недель после родов. Гемостазиограмму не нужно оценивать ранее, чем через 3 месяца после родов и после завершения лактации для исключения влияния факторов беременности.
Влияние факторов приобретенной либо наследственной тромбофилии на беременность является сферой для исследований.
Послеродовый период
Гематологические изменения, связанные с беременностью, возвращаются в нормальные рамки через 6-8 недель после родов. Скорость и характер нормализации изменений, связанных с беременностью, конкретных гематологических показателей описаны выше в разделе, посвященном каждому параметру.
Гематологические осложнения при беременности
- Железодефицитная анемия.

- Тромбоцитопения.
- Неонатальная аллоиммунная тромбоцитопения.
- Приобретенная гемофилия А.
- Венозные тромбозы.
- Резус- и не резус-аллоиммунизация. Для диагностики проводится анализ на резус-антитела и антигрупповые антитела.
- Проявление ранее нераспознанного нарушения свертывающей системы, такое как болезнь фон Виллебранда, наиболее часто манифестирует у женщин в период беременности и родов. Для скрининга болезни фон Виллебранда сдается анализ для оценки агрегации тромбоцитов с ристоцетином.
- Апластическая анемия.
эозинофилы у беременных — 25 рекомендаций на Babyblog.ru
Хочу коротко рассказать о том, что у нас интересного происходило в последнее время.
Алёнке сейчас 9 недель (все еще меряю неделями, как беременность 🙂 )
Уже достаточно хорошо держит голову, но лежать на животе долго не любит и на предплечья опираться не хочет, просто поднимает голову и грудь и так висит 🙂
Очень позитивно реагирует на всех родственников, радует улыбками и своей болтовней.
Недавно появилась новая фишка: болтает со своими игрушками. Есть любимая корова и любимая овца, может дооолго смотреть на них, улыбаться, что-то рассказывать. Так умилительно за этим наблюдать!
Начали купать ее в круге и в большой ванне. Мне так намного проще, ей вроде тоже интереснее. Сажаю на бортики резиновые игрухи, она плавает, смотрит и улыбается им. Пока в воде особо не двигается, всё больше висит как колбаса, но у меня вода 36 градусов, чего в ней двигаться (что-то я пока боюсь уменьшать температуру….).
Я полностью поменяла режим дня. Стало НАМНОГО удобнее всем. Теперь мы живем примерно так:
подъем в 7-7:30, час на умывание, зарядку, общение с папой, наш завтрак (в это время она лежит рядом в шезлонге), потом провожаем папу и начинаем укладываться спать на балкон.Весь дневной сон у нас только с белым шумом, никак она не может днем спать в тишине.
купание днем, около 13:00-14:00.
потом прогулка или едем к моим родителям гулять
дальше еще один сон в плавающее время и на ночь укладывать начинаю около 20:00. Засыпает обычно к 21, ест за ночь 2-3 раза, спит хорошо.
Засыпает обычно к 21, ест за ночь 2-3 раза, спит хорошо.
В 2 месяца были в поликлинике. Рост 60 (длинная у нас девица ), вес 5300.
Наконец-то дали направление на узи, все у нас хорошо кроме почечных лоханок. Немного увеличены. Врач сказал, что если анализ мочи нормальный (а он у нас, т-т-т, нормальный), то ничего страшного, просто повторить узи почек в 6 мес.
Немного непонятностей в анализе крови… Повышены эозинофилы, как сказал педиатр, это реакция на аллергены. Шоколад, мама, не ешьте. Единственное что я ем из сладкого, это печенье типа юбилейного и фрукты. Убрала из рациона и то, и то… Не уверена я, что дело в этом. Повторно сдавать анализ не просили. Пока поживем так, через месяц узнаю у педиатра, чего нам делать то.
К слову о поликлинике, наши результаты анализов потеряли еще месяц назад и соизволили найти только сейчас, когда они понадобились узистке.
Когда я стала мамой, у меня появилось безмерное чувство благодарности и какая-то новая любовь и уважение к моей маме (хотя все это и раньше было, теперь новые грани).
Только теперь в полной мере поняла, насколько сильные чувства мамы испытывают к своим детям, и что они готовы сделать ради них.
Физиологические изменения показателей крови при беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
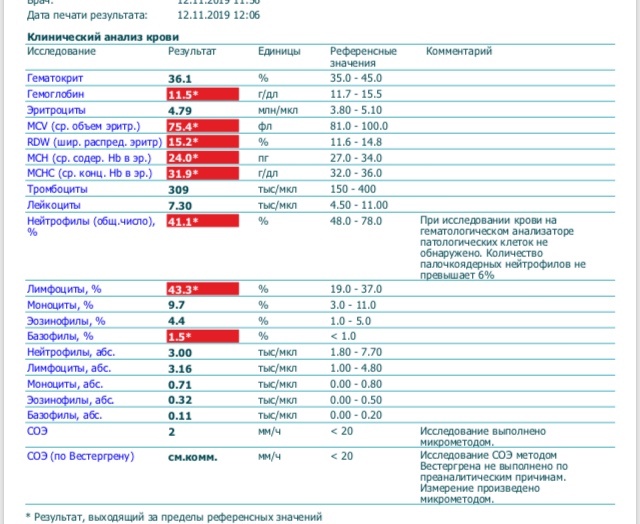
Изменение показателей коагулограммы и клинического анализа крови.Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины. Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов.
 При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
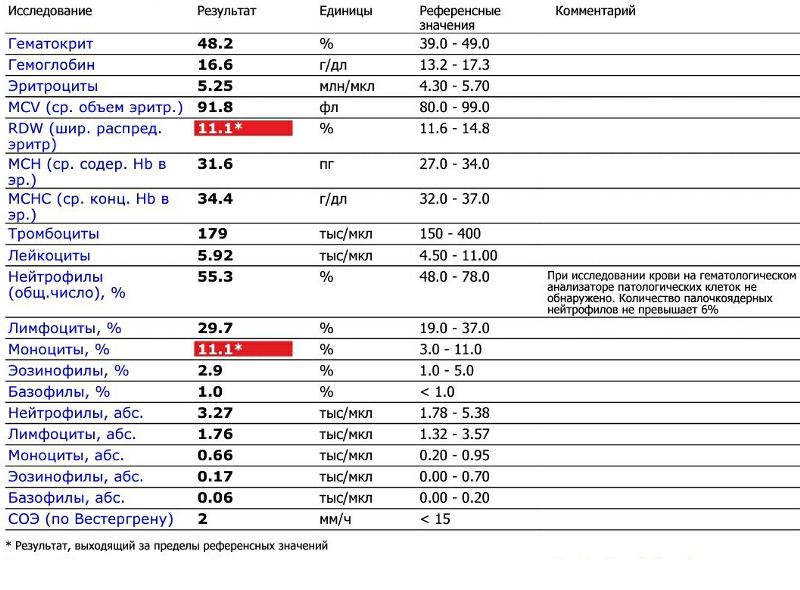
При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке. Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента.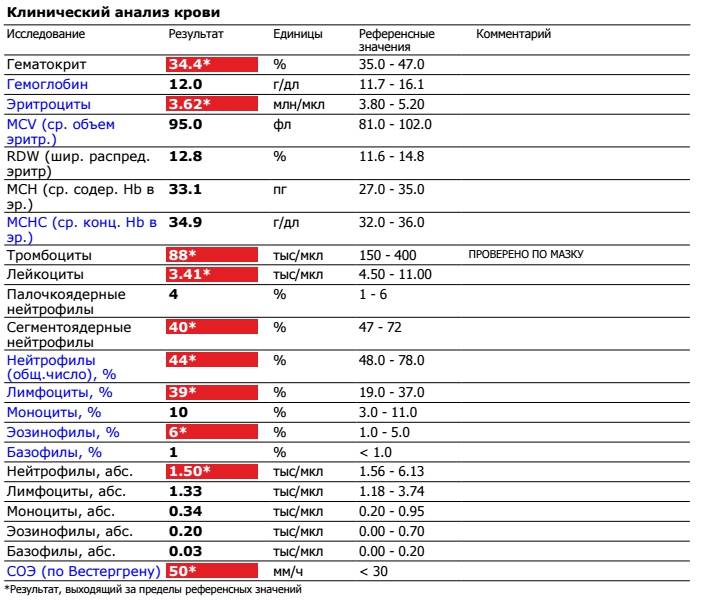 По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5). Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5). Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики. Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).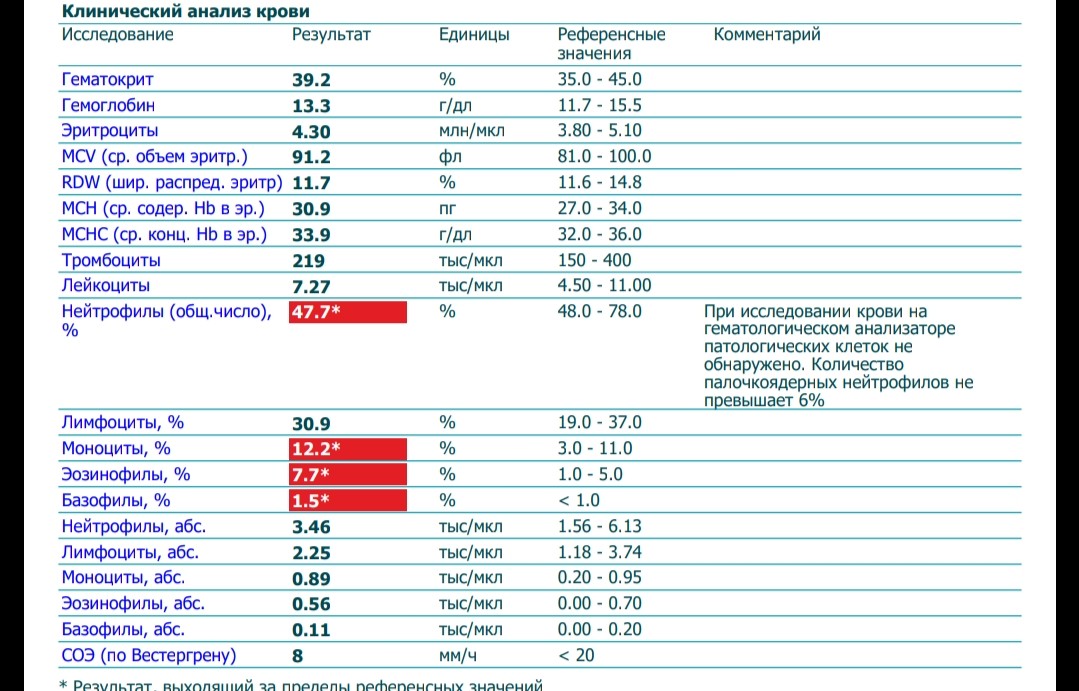
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*.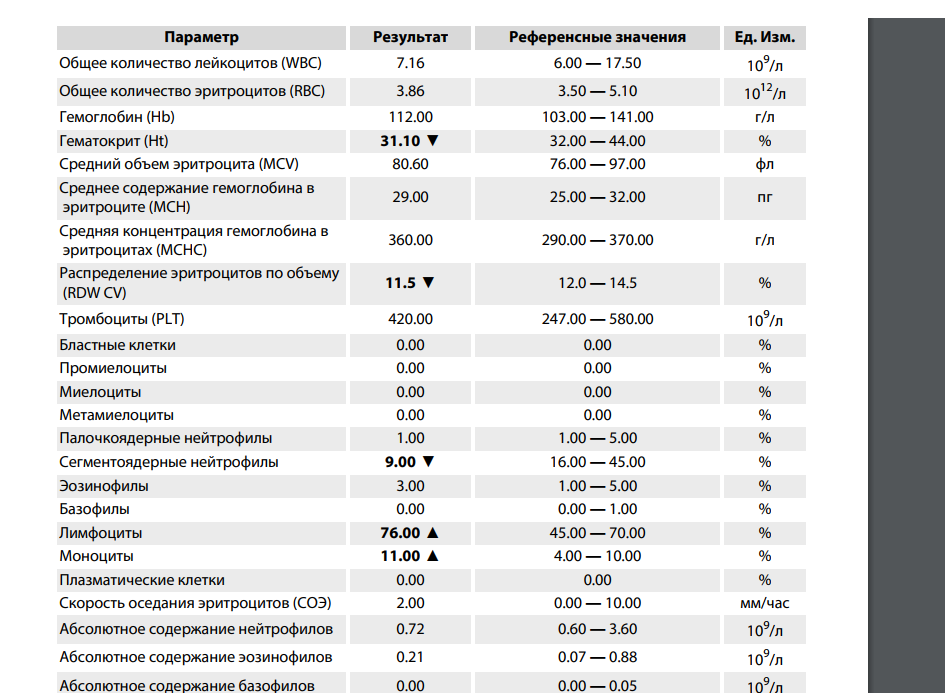 Выработка ФСГ (№59)* во время беременности снижается.
Выработка ФСГ (№59)* во время беременности снижается.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эозинофилы понижены в крови при беременности
Причины понижения эозинофилов при беременности, методы диагностики, в чем заключается риск для плода?
Эозинофил – это определенный тип лейкоцитов, который формируется и созревает в головном мозге человека, и со временем, поступает в его кровь и ткани. Основная задача данных клеток – защищать организм пациента от разного рода инфекционных заболеваний, которые с помощью бактерий попадают в его кровь. Когда эозинофил находится в норме, то это может говорить об отсутствии каких-либо патологий в организме человека. Однако, если же норма данных клеток существенно понижена, в особенности у беременных женщин, то такое явление принято считать уже достаточно тревожным сигналом.
Основная задача данных клеток – защищать организм пациента от разного рода инфекционных заболеваний, которые с помощью бактерий попадают в его кровь. Когда эозинофил находится в норме, то это может говорить об отсутствии каких-либо патологий в организме человека. Однако, если же норма данных клеток существенно понижена, в особенности у беременных женщин, то такое явление принято считать уже достаточно тревожным сигналом.
Причины понижения защитных клеток у беременных
Норма эозинофилов в крови у беременных, как правило, составляет порядка 1 – 5 % от всего количества лейкоцитов (такая разница достигается за счет того, что эозинофил, в течении суток, имеет свойство понижаться и повышаться). Однако, если эозинофил выходит за допустимые рамки (такое явление называется эозинопение), то этому может способствовать сразу целый ряд причин, среди которых выделяют:
- Ухудшение работы костного мозга. При таком отклонении, пониженный уровень вышеупомянутых клеток наблюдается одновременно с понижением всех лейкоцитов, что часто происходит при диабетической коме или после приема некоторых медицинских препаратов;
- Любое инфекционное заболевание, которое находится на ранней стадии развития, или же на стадии обострения;
- Сверхактивную работу надпочечников.
 При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень;
При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень; - Обширные ожоги кожного покрова;
- Некоторые зло- и доброкачественные образования в организме.
В более редких случаях, эозинопение возникает в организме пациента, в результате некоторых внешних факторов, таких как:
- Сильная физическая нагрузка. При таком явлении, лейкоцит может повысить уровень своих клеток, выбрасываемых в кровь, оставив эозинофил в норме. В таком случае, эозинопение будет считаться относительным, так как уровень эозинофилов в крови пациента, по сути, останется нормальным;
- Ранее перенесенная хирургическая операция. После подобных манипуляций, пациент будет находиться состоянии после наркоза, при котором, лейкоцит в крови (включая эозинофил), будет заметно понижен;
- Частые стрессы и депрессии.
 Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться;
Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться; - Сильный удар или повреждение кожного покрова, сопровождающееся сильной болью;
- Нарушение режима сна. При недосыпании, эозинофил у пациента зачастую понижается, даже если остальные лейкоциты при этом будут в норме, или повышены.
Важно! Повышенный уровень эозинофилов при беременности является более опасным сигналом, нежели пониженный, так как такое явление может свидетельствовать о серьезных патологиях, поражающих организм будущей мамы, а именно: инфаркт миокарда, стенокардия и т.д.
Особенности пониженного уровня защитных клеток в крови во время беременности
В некоторых случаях, понижение эозинофилов при беременности воспринимается как норма, ведь при таком положении, природный иммунитет женщины существенно подавляется, дабы ее организм не начал отторжение плода. Однако, если кровь пациентки будет содержать низкий эозинофильный уровень, то ей также обязательно нужно будет пройти ряд дополнительных исследований, дабы убедиться в полном отсутствии вредоносных клеток или бактерий в крови.
Однако, если кровь пациентки будет содержать низкий эозинофильный уровень, то ей также обязательно нужно будет пройти ряд дополнительных исследований, дабы убедиться в полном отсутствии вредоносных клеток или бактерий в крови.
Также, следует отметить, что эозинофил может полностью отсутствовать в составе крови будущей мамы, в период до 14 дней после родов. Ведь как было сказано ранее, данная клетка лейкоцита имеет свойство понижаться при болевых ощущениях, которые в данный промежуток времени, присутствуют в организме с избытком.
Что делать при пониженном уровне эозинофилов?
Пониженный эозинофил в крови – это клиническое состояние человека, указывающее на наличие в его организме какого-либо недуга, вызвавшего данное явление. Исходя из этого, можно смело заявить, что конкретной терапии эозинопении попросту не существует.
Первым делом, если врач, взяв кровь пациентки на анализ, обнаруживает, что клетка эозинофила не проявляет нормальной активности, то он должен назначить ей несколько дополнительных процедур, которые смогут определить причину возникновения эозинопении. Единственный универсальный способ терапии, который возможно применить в данном случае, до обнаружения патологии, это – медикаменты, способствующие укреплению иммунитета.
Единственный универсальный способ терапии, который возможно применить в данном случае, до обнаружения патологии, это – медикаменты, способствующие укреплению иммунитета.
Также, следует отметить, что если эозинофил перестал нормально поступать в кровь, по причине внешних факторов (стресс, перенапряжение и т.д.), то тут никакая терапия не поможет, так как при подобном явлении, организм беременной женщины сам восстановит баланс лейкоцитов, после небольшого отдыха. Для более быстрого успокоения, пациентка может принять специальные препараты, которые не оказывают воздействия на кровь и ее состав. Однако, помните, что злоупотреблять лекарствами в беременном положении также не стоит, ведь это негативно скажется на будущем здоровье ребенка.
Если же клетка эозинофила имеет пониженный уровень из-за какой-либо патологии, протекающей в организме будущей мамы, то ее лечение необходимо начинать исключительно на ранней стадии развития.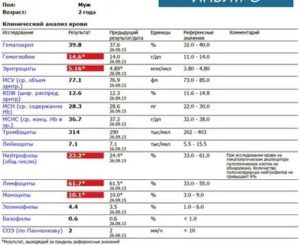 При игнорировании лечения, пониженный эозинофил может передаться от матери к ребенку, вместе с характерными, для данного явления, патологиями.
При игнорировании лечения, пониженный эозинофил может передаться от матери к ребенку, вместе с характерными, для данного явления, патологиями.
Читайте также: Лимфоциты понижены при беременности – насколько опасно данное состояние для матери и ребенка
Подводя итог, можно сделать вывод, что пониженный эозинофил в крови беременной женщины – это далеко не всегда тревожный сигнал, свидетельствующий о серьезных патологиях, а значит, заранее нервничать по данному поводу, будущей маме категорически не следует. Ведь как упоминалось ранее, стресс также очень пагубно влияет на уровень лейкоцитов в крови, понижая иммунитет, и делая организм более уязвимым к разного рода бактериям.
lechiserdce.ru
что это значит, причины, беременность
Первопричиной того, что эозинофилы понижены у женщины, могут быть естественные процессы или патологические состояния. Данный показатель определяется по анализу крови и сигнализирует о готовности организма к проявлению защитных реакций. Эозинофилы представляют подвид лейкоцитов и принимают активное участие в борьбе с различными антигенами: вирусами, паразитами, аллергенами, бактериями и прочими.
Эозинофилы представляют подвид лейкоцитов и принимают активное участие в борьбе с различными антигенами: вирусами, паразитами, аллергенами, бактериями и прочими.
Причины снижения эозинофилов
Эозинопения – это состояние организма, для которого характерно уменьшение количества эозинофилов. Оно определяется путем лабораторного исследования венозной крови. Для получения достоверного результата исследование выполняется натощак и в период с 7 до 11 часов утра. В течение суток количество клеток может увеличиваться или уменьшаться.
Эозинофилы понижены у женщины при беременности и сразу после родовПричинами снижения количества клеток могут быть:
- хронические инфекционные заболевания;
- обширные ожоги;
- травмы кожных покровов и мягких тканей;
- сепсис;
- острый или обостренный период воспалительных процессов;
- болевой шок;
- стресс;
- интоксикация организма различного происхождения;
- лейкоз;
- хронический недосып.

У пациентов с острым аппендицитом часто показатель эозинофилов 0. Это говорит о том, что организм не может справиться с ситуацией самостоятельно и нуждается в экстренной медицинской помощи.
В норме показатель эозинофилов находится в диапазоне от 1 до 5 и измеряется в процентах от суммарного объема лейкоцитов. Если перевести на числовые значения, то в 1 мл крови должно быть 120-350 единиц. В дневные часы показатели могут снижаться естественным путем, но ночью они возрастают.
В послеоперационный период также могут быть сниженные значения, что не считается критичным отклонением от нормы. Физиологическое уменьшение происходит во время беременности. При естественных родах значения тоже падают, но в течение последующих 2-3 дней приходят в норму. Естественное уменьшение отмечается при длительном приеме препаратов группы кортикостероидов.
Признаки уменьшения эозинофилов в крови
Сама по себе эозинопения не имеет характерных признаков. В течение длительного времени можно не замечать изменений в организме. Пониженный уровень эозинофилов у женщины часто выявляется случайно.
В течение длительного времени можно не замечать изменений в организме. Пониженный уровень эозинофилов у женщины часто выявляется случайно.
Если причиной уменьшения стали воспалительные процессы, то они будут сопровождаться характерной клинической картиной – локальными болями, ухудшением общего самочувствия, повышением температуры тела.
В крови уровень эозинофилов меняется на протяжении сутокУ женщин с пониженными эозинофилами наблюдаются такие жалобы:
- снижение работоспособности;
- повышенная сонливость;
- апатия;
- ухудшение аппетита;
- головные боли;
- частые простудные заболевания;
- систематическая аллергия;
- диспепсические расстройства.
Определить по признакам, что снижены эозинофилы, невозможно. Симптомы данного состояния могут быть разнообразны.
Методы лечения
Большинство пациенток, услышав об эозинопении, не понимают, что это значит. Более того, специалисты сами не могут полноценно объяснить механизм формирования патологии. По сей день проводятся исследования и изучения этиология данного заболевания. Обычно единой причины снижения объема защитных клеток нет. К данному состоянию приводит множество различных факторов – внешних и внутренних.
По сей день проводятся исследования и изучения этиология данного заболевания. Обычно единой причины снижения объема защитных клеток нет. К данному состоянию приводит множество различных факторов – внешних и внутренних.
Эозинопения патологического происхождения является результатом какого-то заболевания и становится его симптомом.
Для нормализации показателей крови необходимо определить, что спровоцировало уменьшение защитных клеток и выбрать эффективные методы избавления от данной проблемы.
Если уменьшение эозинофилов вызвано стрессами, повышенными физическими нагрузками, недосыпом или другими физиологическими факторами, то коррекция обычно не требуется. У большинства пациентов данное состояние проходит самостоятельно через некоторое время. При значительном подавлении защитных свойств организма врачи рекомендуют отдых, полноценный ночной сон, здоровое питание и защиту от стрессов.
Когда снижение объема клеток вызвала беременность, никаких мер не принимают.
Данное состояние возникает из-за естественного подавления иммунитета. Это необходимо для того, чтобы организм не воспринимал плод как чужеродный объект и не отторгал его. На протяжении гестационного срока врачи проводят мониторинг показателей крови женщины и оценивают уровень лейкоцитов.
В заключение
Эозинопения может являться опасным состоянием, если показатели эозинофилов критично снижены. Для нормализации работы организма необходимо повышать иммунитет. Чтобы привести показатели крови в норму, необходимо здоровое питание, активный образ жизни, исключение вредных привычек и стабильное психоэмоциональное состояние. Для подтверждения стабильного состояния организма следует не реже двух раз в год проходить диспансеризацию и сдавать анализ крови.
Читайте в следующей статье: норма эозинофилов у женщин в крови
www.baby.ru
Эозинофилы понижены при беременности — насколько это опасное состояние и как повысить норму?
Эозинофил – это определенный тип лейкоцитов, который формируется и созревает в головном мозге человека, и со временем, поступает в его кровь и ткани. Основная задача данных клеток – защищать организм пациента от разного рода инфекционных заболеваний, которые с помощью бактерий попадают в его кровь. Когда эозинофил находится в норме, то это может говорить об отсутствии каких-либо патологий в организме человека. Однако, если же норма данных клеток существенно понижена, в особенности у беременных женщин, то такое явление принято считать уже достаточно тревожным сигналом.
Основная задача данных клеток – защищать организм пациента от разного рода инфекционных заболеваний, которые с помощью бактерий попадают в его кровь. Когда эозинофил находится в норме, то это может говорить об отсутствии каких-либо патологий в организме человека. Однако, если же норма данных клеток существенно понижена, в особенности у беременных женщин, то такое явление принято считать уже достаточно тревожным сигналом.
Причины понижения защитных клеток у беременных
Норма эозинофилов в крови у беременных, как правило, составляет порядка 1 – 5 % от всего количества лейкоцитов (такая разница достигается за счет того, что эозинофил, в течении суток, имеет свойство понижаться и повышаться). Однако, если эозинофил выходит за допустимые рамки (такое явление называется эозинопение), то этому может способствовать сразу целый ряд причин, среди которых выделяют:
- Ухудшение работы костного мозга. При таком отклонении, пониженный уровень вышеупомянутых клеток наблюдается одновременно с понижением всех лейкоцитов, что часто происходит при диабетической коме или после приема некоторых медицинских препаратов,
- Любое инфекционное заболевание, которое находится на ранней стадии развития, или же на стадии обострения,
- Сверхактивную работу надпочечников.
 При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень,
При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень, - Обширные ожоги кожного покрова,
- Некоторые зло- и доброкачественные образования в организме.
В более редких случаях, эозинопение возникает в организме пациента, в результате некоторых внешних факторов, таких как:
- Сильная физическая нагрузка. При таком явлении, лейкоцит может повысить уровень своих клеток, выбрасываемых в кровь, оставив эозинофил в норме. В таком случае, эозинопение будет считаться относительным, так как уровень эозинофилов в крови пациента, по сути, останется нормальным,
- Ранее перенесенная хирургическая операция. После подобных манипуляций, пациент будет находиться состоянии после наркоза, при котором, лейкоцит в крови (включая эозинофил), будет заметно понижен,
- Частые стрессы и депрессии.
 Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться,
Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться, - Сильный удар или повреждение кожного покрова, сопровождающееся сильной болью,
- Нарушение режима сна. При недосыпании, эозинофил у пациента зачастую понижается, даже если остальные лейкоциты при этом будут в норме, или повышены.
Важно! Повышенный уровень эозинофилов при беременности является более опасным сигналом, нежели пониженный, так как такое явление может свидетельствовать о серьезных патологиях, поражающих организм будущей мамы, а именно: инфаркт миокарда, стенокардия и т.д.
Особенности пониженного уровня защитных клеток в крови во время беременности
В некоторых случаях, понижение эозинофилов при беременности воспринимается как норма, ведь при таком положении, природный иммунитет женщины существенно подавляется, дабы ее организм не начал отторжение плода. Однако, если кровь пациентки будет содержать низкий эозинофильный уровень, то ей также обязательно нужно будет пройти ряд дополнительных исследований, дабы убедиться в полном отсутствии вредоносных клеток или бактерий в крови.
Однако, если кровь пациентки будет содержать низкий эозинофильный уровень, то ей также обязательно нужно будет пройти ряд дополнительных исследований, дабы убедиться в полном отсутствии вредоносных клеток или бактерий в крови.
Также, следует отметить, что эозинофил может полностью отсутствовать в составе крови будущей мамы, в период до 14 дней после родов. Ведь как было сказано ранее, данная клетка лейкоцита имеет свойство понижаться при болевых ощущениях, которые в данный промежуток времени, присутствуют в организме с избытком.
Что делать при пониженном уровне эозинофилов?
Пониженный эозинофил в крови – это клиническое состояние человека, указывающее на наличие в его организме какого-либо недуга, вызвавшего данное явление. Исходя из этого, можно смело заявить, что конкретной терапии эозинопении попросту не существует.
Первым делом, если врач, взяв кровь пациентки на анализ, обнаруживает, что клетка эозинофила не проявляет нормальной активности, то он должен назначить ей несколько дополнительных процедур, которые смогут определить причину возникновения эозинопении. Единственный универсальный способ терапии, который возможно применить в данном случае, до обнаружения патологии, это – медикаменты, способствующие укреплению иммунитета.
Единственный универсальный способ терапии, который возможно применить в данном случае, до обнаружения патологии, это – медикаменты, способствующие укреплению иммунитета.
Также, следует отметить, что если эозинофил перестал нормально поступать в кровь, по причине внешних факторов (стресс, перенапряжение и т.д.), то тут никакая терапия не поможет, так как при подобном явлении, организм беременной женщины сам восстановит баланс лейкоцитов, после небольшого отдыха. Для более быстрого успокоения, пациентка может принять специальные препараты, которые не оказывают воздействия на кровь и ее состав. Однако, помните, что злоупотреблять лекарствами в беременном положении также не стоит, ведь это негативно скажется на будущем здоровье ребенка.
Если же клетка эозинофила имеет пониженный уровень из-за какой-либо патологии, протекающей в организме будущей мамы, то ее лечение необходимо начинать исключительно на ранней стадии развития. При игнорировании лечения, пониженный эозинофил может передаться от матери к ребенку, вместе с характерными, для данного явления, патологиями.
При игнорировании лечения, пониженный эозинофил может передаться от матери к ребенку, вместе с характерными, для данного явления, патологиями.
Читайте также: Лимфоциты понижены при беременности – насколько опасно данное состояние для матери и ребенка
Подводя итог, можно сделать вывод, что пониженный эозинофил в крови беременной женщины – это далеко не всегда тревожный сигнал, свидетельствующий о серьезных патологиях, а значит, заранее нервничать по данному поводу, будущей маме категорически не следует. Ведь как упоминалось ранее, стресс также очень пагубно влияет на уровень лейкоцитов в крови, понижая иммунитет, и делая организм более уязвимым к разного рода бактериям.
Загрузка…dlja-pohudenija.ru
Эозинофилы понижены при беременности — БэбиБлог
евгения 27 апреля 2013, 11:44эозинофилы. показатели понижены. кто сталкивался?
получила сегодня анализы, есть различные отклонения, но всему объяснения нашла в интернете . Как оказалось, те показатели, которые у меня вне пределах нормы , для беременных абсолютно нормальны. единствееное, что я не нащла, так это почему эозинофилы понижены при беременности . Они у меня всего 0,2 % при норме 1-5, в прошлую сдачу были 3.кто с таким сталкивался? Читать далее →
единствееное, что я не нащла, так это почему эозинофилы понижены при беременности . Они у меня всего 0,2 % при норме 1-5, в прошлую сдачу были 3.кто с таким сталкивался? Читать далее →
девочки подскажите!!!!
Девочки подскажите советом. Беременность 7недель, сдала клинический анализ крови и эозинофилы понижены на 0.1 от нормы, о чем это может свидетельствовать???? Спасибо Читать далее →
www.babyblog.ru
О чем это говорит, если у взрослого понижены эозинофилы в крови?
В настоящей статье рассмотрим, о чем это говорит,если у взрослого понижены эозинофилы. И, конечно, как лечиться!
Общего анализа крови недостаточно, поскольку в результатах указывается общее число лейкоцитов. Для точного подсчёта проводится лейкоцитарная формула, где расписывается точное процентное или количественное содержание каждого из видов лейкоцитов.
Исследование назального секрета проводится с целью определения количества клеток в носовой слизи. Выявление числа эозинофилов выше или ниже нормы позволяет уточнить причину насморка (ринита): аллергическая или инфекционная.
Выявление числа эозинофилов выше или ниже нормы позволяет уточнить причину насморка (ринита): аллергическая или инфекционная.
Почему важно дифференцировать аллергический ринит от инфекционного? Лечение каждого типа насморка отличается. Для устранения инфекционных агентов необходимы антивирусные лекарства или антибиотики. Терапия аллергического ринита складывается из применения антигистаминных лекарств, гормональных и сосудосуживающих капель, а также исключения действия раздражающего аллергена.
Интерпретация результатов обоих видов анализов проводится врачом на основе численного соотношения лейкоцитарных клеток, истории болезни пациента и данных других методов диагностики.
Что показывают эозинофилы в крови?
Эозинофилы – это субпопуляция белых кровяных телец (лейкоцитов) крови, в цитоплазме которых есть включения гранул. Название клеток дано за счёт их специфической особенности – окрашиваться красителем эозинофилом в розовый цвет.
Эозинофилы способны:
- к амебевидному передвижению;
- проникать сквозь стенку кровеносных сосудов в межклеточное пространство, а затем в ткани;
- направленно двигаться в очаг воспаления или повреждённые ткани;
- осуществлять процесс фагоцитоза – поглощать и переваривать мелкие чужеродные клетки или частички;
- активировать Fc-рецепторы, которые специфичны для иммуноглобулинов класса Е.

В плане физиологической значимости эозинофилы имеют определяющее значение в противопаразитарном иммунитете и аллергическом ответе. Фагоцитарную функцию они выполняют, но это не имеет весомого значения в обеспечении иммунного ответа на внедрение патогенных микроорганизмов.
Нормальные значения
Норма эозинофилов в крови у ребёнка до года от 1 до 6%, затем до 5 лет допускается их увеличение до 7%. После 5 лет граница нормальных значений находится в пределах от 1 до 5 %.
Содержание эозинофильных гранул в анализе назального секрета от 0,5 до 7%.
Основная часть эозинофилов находится в тканях, в крови после созревания они циркулируют не более 12 часов.
Читайте далее: Расшифровка и норма мазка из носа на эозинофилы
Если эозинофилы понижены у взрослого, о чем это говорит?
Эозинопения – состояние человека, когда в его исследуемом биоматериале обнаруживается пониженные эозинофилы (ЕО). В случае соблюдения правил подготовки к сбору биоматериала эозинопения указывает на развитие патологических процессов в организме.
Причины понижения эозинофилов в крови у взрослого:
- начальная стадия бактериальной инфекции. Эозинофилы не способны поглощать крупные бактериальные клетки. Основные защитные механизмы организма направлены на синтез лимфоцитов, нейтрофилов или моноцитов, способных уничтожать крупные чужеродные частицы;
- синдром гиперкортицизма объединяет группу патологий, при которых в организме человека длительное время наблюдается гиперфункция (избыток) гормонов надпочечников. При этом не имеет значения то, какая причина вызвала увеличение содержания гормонов в крови;
- синдром Гудпасчера – происходит поражение тканей альвеол лёгких и почек. Самый юный возраст манифестации болезни – 16 лет, в больше степени страдают парни от 20 до 30 лет. Одна из гипотез описывает наследственную природу синдрома Гудпасчера.
Низкие эозинофилы в анализе крови наблюдаются при приёмепрепаратов на основе преднизолона. Лекарственное вещество снижает концентрацию всех типов лейкоцитов в результате их миграции из кровеносного русла в ткани, а также подавляет выработку защитных антител.
Также низкий уровень эозинофилов может отмечаться при тяжелых гнойных инфекциях, сепсисе, шоковых состояниях, тяжелых отравлениях и интоксикациях, выраженном стрессе.
Отсутствие эозинофилов в анализе мазка из носа указывает на неаллергическую природу насморка. Возможные причины подобного состояния:
- длительное применение сосудосуживающих спреев для носа;
- заболевания эндокринной системы;
- врождённые аномалии в строении носовых ходов;
- психоэмоциональные нарушения.
О чем это говорит, когда эозинофилы понижены у ребенка?
Пониженные эозинофилы в крови у ребенка указывают на заболевания иммунной системы или эндокринные патологии. Кроме этого, снижение показателя отмечается у недоношенных младенцев.
Отсутствие выраженной клинической картины заболевания у ребёнка указывает на необходимость тщательного обследования и наблюдения у врачей. Поскольку некоторые заболевания могут длительное время проявляться без ярко выраженных симптомов. Их раннее обнаружение возможно только при постоянном контроле.
Поскольку некоторые заболевания могут длительное время проявляться без ярко выраженных симптомов. Их раннее обнаружение возможно только при постоянном контроле.
Ниже нормальных значений показатель находится после хирургического вмешательства или острой стадии аппендицита. Однако при выздоровлении результаты анализов, в том числе и уровень эозинофилов, должны возвращаться в пределы нормы. Отсутствие положительной динамики указывает на необходимость дополнительного обследования.
Среди непатологических причин следует выделить – нарушение режима дня или питания у ребёнка и эмоциональные стрессы. Следует подчеркнуть, что речь идёт не о единичных случаях отказа ребёнка от еды или сна, а о хроническом недосыпании или недоедании.
Кроме этого, для детей характерны все причины снижения эозинофилов, встречающиеся у взрослых.
Почему падают эозинофилы в крови у беременных?
Пониженные эозинофилы при беременности– вариант физиологической нормы. Во время родов у женщины может наблюдаться их полное отсутствие в крови.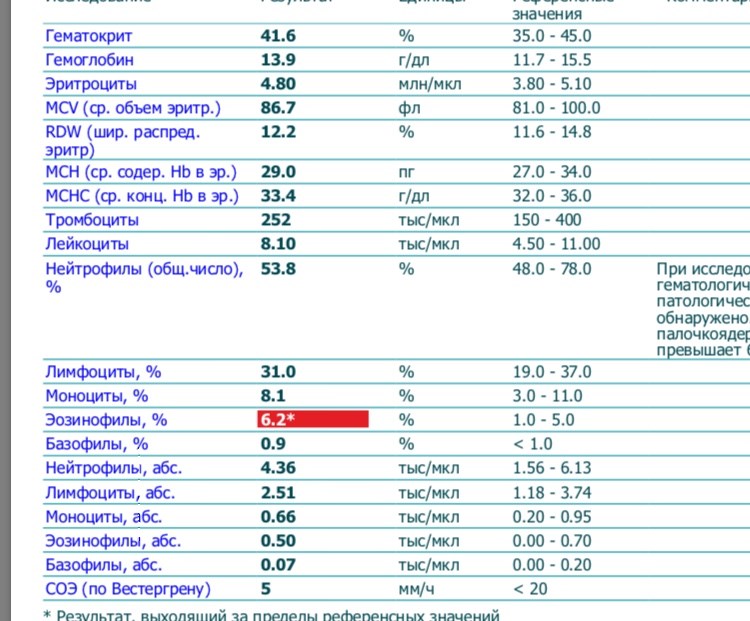
Снижение числа иммунных клеток – один из механизмов защиты развивающего плода, чтобы организм матери его не отторгал. Для контроля проводится повторный анализ крови с лейкоцитарной формулой через 2 недели после родов.При отсутствии патологий все показатели будут находиться в пределах нормальных значений.
Как повысить эозинофилы в крови?
Эозинопения не является самостоятельным заболеванием с типичными симптомами. Это всегда следствие развития заболевания в организме человека. Поэтому коррекция состояния эозинопении складывается из терапии основной болезни.
При установлении бактериальной инфекции врач назначает дополнительные анализы по выделению и идентификации вида возбудителя. Подобный подход необходим для точного подбора антибиотиков. Для этого проводится тест: воздействуют на выделенные бактерии различными группами антибиотиков. Пациенту назначается тот, который проявил максимальную эффективность.
После устранения бактериальной инфекции число эозинофильных гранулоцитов возвращается в пределы нормы.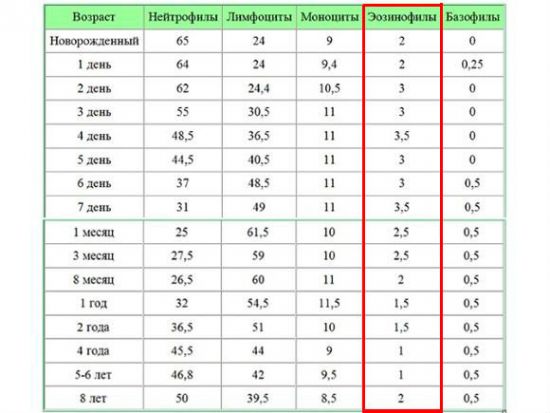
Лечение синдрома гиперкортицизма направлено на нормализацию работы надпочечников.Это приводит к отмене токсического воздействия гормонов на организм. Препараты, дозировку и длительность курса подбирает лечащий врач для каждого пациента в отдельности.
Симптоматическое лечение гиперкортицизма сводится к:
- восстановлению нормального белкового и углеводного обмена;
- поддержанию нормального уровня артериального давления;
- подбору терапии сердечной недостаточности, при необходимости.
Терапия синдрома Гудпасчера складывается из назначения стероидных гормонов в больших дозах наряду с цитостатическими лекарствами. Их механизм действия направлен на приостановку процессов роста и деления всех клеток в организме человека, включая мутантные злокачественные новообразования.
Наряду с этим терапия предполагает грамотный подбор иммуностимулирующих лекарственных средств.
Подход к лечению ринита определяется его причиной. Коррекция нарушений гормонального баланса проводится медикаментозно, а психоэмоциональных травм – визитом к психологу или психотерапевту. При этом пациенту следует ограничить применение сосудосуживающих спреев.
При этом пациенту следует ограничить применение сосудосуживающих спреев.
Резюме по пониженным эозинофилам
Подводя итог, следует подчеркнуть, что:
- низкие эозинофилы в крови указывают на бактериальное заражение, интоксикацию гормонами надпочечников или патологии лёгких и почек;
- сильный стресс и психоэмоциональные нарушения приводят к уменьшению числа эозинофилов в крови;
- выявление эозинопении в анализе мазка из носа свидетельствует о неаллергической причине длительного насморка;
- для установления эозинопении требуется повторное двукратное проведение анализа с интервалом в 2 недели;
- важно учитывать правила подготовки к сбору биоматериала: отказаться от гормональных и противоаллергических лекарственных препаратов.
Читайте далее: О чем говорят повышенные эозинофилы у взрослого и ребенка
Юлия Мартынович (Пешкова)
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности «микробиолог». Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.
Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе «Бактериология».
Лауреат всероссийского конкурса на лучшую научную работу в номинации «Биологические науки» 2017 года.
Автор многих научных публикаций. Подробнее
Юлия Мартынович (Пешкова) недавно публиковал (посмотреть все)
medseen.ru
о чем это говорит у взрослого, что значит снижение показателя в анализе крови у женщин, при беременности, у ребенка, требуется ли лечение
Обнаруживая в итогах анализа крови информацию о том, что понижены эозинофилы, большинство не понимает о чем речь. Куда более понятным и привычным является другой термин – лейкоциты. Эозинофилы представляет собой подвид зернистых белых телец, содержащий двудольчатое ядро и гранулы.
Свое название они получили из-за реакции на эозин. Этот растворимый краситель изменяет цвет ядра и гранул клеток на красный. Оценка количества эозинофилов позволяет сделать вывод о состоянии здоровья человека и обнаружить некоторые патологии.
Оценка количества эозинофилов позволяет сделать вывод о состоянии здоровья человека и обнаружить некоторые патологии.
Вконтакте
Одноклассники
О чем говорит понижение уровня эозинофильных гранулоцитов в крови?
Белые кровяные клетки способны поглощать мелкие чужеродные частицы и биологических агентов. Они способны оказывать противоаллергическое действие, активно участвуют в поддержании противопаразитарного иммунитета.
Эталонным значением считается 120-350 белых телец на микролитр (0,5-5 % от всех белых телец).
Состояние, когда эозинофилы понижены, носит название «эозинопения». Как правило, она обусловлена возрастанием адренокортикоидной активности, влекущей задержку лейкоцитов в костном мозге. Явление обычно обнаруживается на начальных стадиях инфекционно-токсического процесса.
Состав крови человека
Что значит снижение показателя в анализе?
Для полноценной диагностики требуется комплекс мероприятий. Рекомендована лейкограмма – исследование, которое позволяет оценить соотношение всех видов лейкоцитов.
Если в анализе крови понижены эозинофилы, что это значит – устанавливает врач после рассмотрения полной клинической картины.
У взрослого
Причины снижения эозинофилов достаточно разнообразны. Рассмотрим наиболее распространенные негативные факторы в таблице ниже.
Таблица 1. О чем говорят низкие значения у взрослого
| Наименование | Подробнее |
|---|---|
| Воспаление аппендикса | Среди вероятных причин – воспаление червеобразного отростка слепой кишки в острой стадии |
| Сепсис | Состояние также известно «как заражение крови». Из-за него показатели эозинофильных гранулоцитов у взрослого могут быть снижены |
| Травмы/ожоги | Также приводят к тому, что эозинофилы понижены |
| Последствия операции | Если после хирургического вмешательства показатели в крови снижены, то это сигнализирует о тяжелом состоянии пациента |
| Инфаркт миокарда | Эозинофилы понижены в первые сутки после развития патологии |
| Острые инфекционные заболевания | Низкие эозинофилы обнаруживаются при дизентерии, брюшном тифе и других инфекциях |
У ребенка
Для детей норма белых клеток в крови несколько отличается.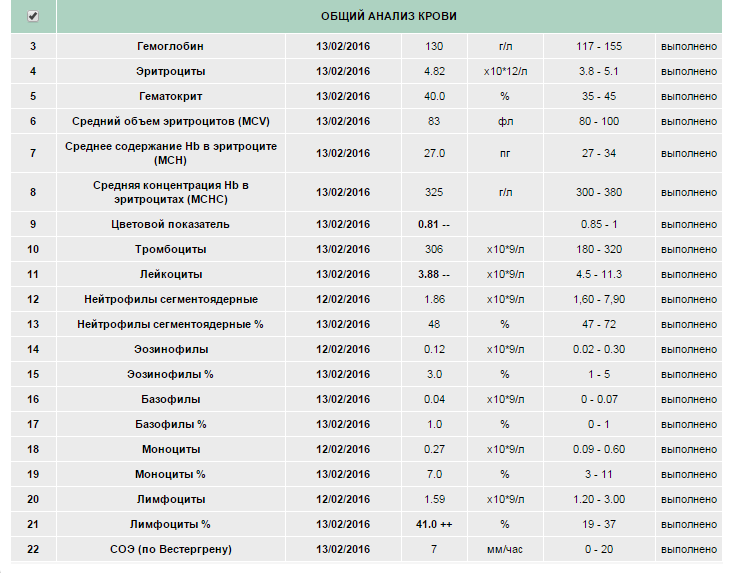 Так у ребенка в возрасте до 12 лет должно быть от 0,5 до 7 процентов эозинофилов (от общего числа лейкоцитов). У подростков 12-16 лет в норме обнаруживается 0,5-6 процентов. Низкие показатели в крови у ребенка возникают вследствие тех же патологий, что и у взрослых.
Так у ребенка в возрасте до 12 лет должно быть от 0,5 до 7 процентов эозинофилов (от общего числа лейкоцитов). У подростков 12-16 лет в норме обнаруживается 0,5-6 процентов. Низкие показатели в крови у ребенка возникают вследствие тех же патологий, что и у взрослых.
Показатели общего анализа крови у детей отличаются от «взрослых» значений
У женщин при беременности
Представительницы прекрасного пола, вынашивающие малыша, часто сталкиваются с тем, что эозинофилы понижены. Это является вариантом нормы и не должно становиться причиной паники. Однако вопрос о том, что значит, если у женщин понижены эозинофилы в крови, продолжает волновать будущих мам.
Явление объясняется изменением гормонального фона, а именно все той же адренокортикоидной активностью. Не исключены изменения уровня при беременности, вызванное воздействием вышеприведенных факторов (травмы, инфекционного заражения, ожога и пр). О чем это говорит у конкретной беременной, может сказать только специалист.
Что это значит для здоровья?
Сами по себе низкие значения не опасны, но любое отклонение показателей от нормы нежелательно. Ответ на вопрос о том, что значит малое количество белых клеток в крови, зависит от основного диагноза. Вероятные последствия оценивают комплексно, учитывая общее состояние пациента.
Требуется ли лечение?
Большинство из причин, влекущих снижение количества белых клеток в крови, требуют проведения терапии по показаниям. В ряде случаев пациент может обойтись без лечения. Решение опять-таки принимается на основании анализа причины, по которой понижены эозинофилы.
Полезное видео
О чем говорит анализ крови, расскажет видео:
Заключение
- Отклонение показателей в анализе крови связано с различными процессами.
- Если эозинофилы снижены, то следует исключить инфекционно-воспалительные патологии.
 Кроме того, важно оценить количество других кровяных клеток.
Кроме того, важно оценить количество других кровяных клеток. - Нормализовать значение позволяет проведение лечения в соответствии с установленным диагнозом.
Вконтакте
Одноклассники
bvk.news
о чем это говорит, что значит ноль (0) в анализе крови, причины, уровень ниже нормы, женщины, отсутствуют, такое, низкие, снижены, нет, мало
Эозинофилы являются разновидностью лейкоцитов. В кровотоке эти тельца находятся в незначительном объеме, но их легко можно узнать по особенностям структуры. Эти клетки окрашены за счет красителя эозина в красный оттенок, чем определяется их главная функциональная роль. Если эозинофилы понижены у взрослого, это говорит о развитии острого воспалительного процесса и ослаблении иммунитета, причем чаще всего это указывает на проблемы с противопаразитарной защитой.
Каким анализом определяется
Специфический анализ крови на эозинофилы отсутствует, их концентрацию определяют в процессе проведения клинического исследования, назначаемого минимум раз в год при прохождении планового медицинского осмотра. Подобная лабораторная диагностика назначается, если требуется оценить количество данных кровяных телец вследствие возникновения признаков глистной инвазии. Такое обследование может быть полезным при появлении симптоматики, характерной для аллергии.
Подобная лабораторная диагностика назначается, если требуется оценить количество данных кровяных телец вследствие возникновения признаков глистной инвазии. Такое обследование может быть полезным при появлении симптоматики, характерной для аллергии.
Что может повлиять на результат
Чтобы определить эозинофильный индекс, берут кровь на голодный желудок. Кроме того, перед сдачей анализа должна быть исключена физическая активность и стрессовое состояние, т. к. это снижает возможность получения достоверных цифр. Если в этот период осуществляется прием медикаментов, нужно поставить в известность доктора о принимаемом препарате.
Какие значения считать пониженными
В норме эозинофилы в кровотоке не должны превышать 1-5% от всего объема лейкоцитов. Уровень этих телец способен меняться на протяжении суток. Например, эозинофильный индекс в дневное время снижен, а в процессе ночного отдыха — повышается до максимального.
Согласно стандартам, количество эозинофилов в крови у взрослого и ребенка, достигшего 13-летнего возраста, должен составлять 0,5-5%, что в абсолютных цифрах означает — 0,02-0,03*109/л. В то время как у детей этот показатель немного выше — 0,5-7%.
В то время как у детей этот показатель немного выше — 0,5-7%.
Только по назначению лечащего врача 31%, 1599 голосов
1599 голосов 31%
1599 голосов — 31% из всех голосов
Один раз в год и считаю этого достаточно 17%, 890 голосов
890 голосов 17%
890 голосов — 17% из всех голосов
Только когда болею 16%, 821 голос
821 голос 16%
821 голос — 16% из всех голосов
Как минимум два раза в год 15%, 783 голоса
783 голоса 15%
783 голоса — 15% из всех голосов
Чаще чем два раза в год но меньше шести раз 11%, 583 голоса
583 голоса 11%
583 голоса — 11% из всех голосов
Я слежу за своим здоровьем и сдаю раз в месяц 6%, 307 голосов
307 голосов 6%
307 голосов — 6% из всех голосов
Боюсь эту процедуру и стараюсь не сдавать 4%, 216 голосов
216 голосов 4%
216 голосов — 4% из всех голосов
Всего голосов: 5199
21. 10.2019
10.2019
×
Вы или с вашего IP уже голосовали.Эозинофилы могут отсутствовать у взрослых, если началось развитие эозинопении — состояния, во время которого в кровотоке снижается количество телец.
В случае, когда доля эозинофилов 0 у взрослого в лейкоцитарной формуле, но уровень самих кровяных клеток остается неизменным, это означает, что идет формирование относительной эозинопении.
Сниженный уровень эозинофильных телец у женщин после оплодотворения является нормой (иногда они полностью отсутствуют), поскольку лейкоциты воспринимают такую яйцеклетку, как постороннее тело и уничтожают его.
Почему падают показатели
Когда эозинофилы понижены у взрослого, говорит о разных расстройствах в работе внутренних органов. Максимальное скопление данных телец обнаруживается в системах, активно контактирующих с внешней средой. В кожных покровах, дыхательных путях, желудочно-кишечном тракте. Они все время соприкасаются с инородными микроорганизмами, попадающими внутрь с вдыхаемым воздухом, пищей, водой. О главных причинах снижения уровня этих лейкоцитарных клеток в кровотоке более подробно ниже.
О главных причинах снижения уровня этих лейкоцитарных клеток в кровотоке более подробно ниже.
Угнетение костного мозга
Процесс синтезирования лейкоцитарных телец замедляется на фоне лечения токсическими препаратами. В результате обнаруживаются низкие эозинофилы в анализе крои.
Подобное состояние способен спровоцировать прием антибиотиков, противоопухолевых медикаментов, применение химиотерапии.
Угнетать костное вещество может воздействие на организм солей тяжелых металлов, химических субстанций, углекислого газа. Ослабленная выработка лейкоцитов приводит к формированию абсолютной эозинопении.
Инфекции
При воспалении в организме вирусной или бактериальной природы отсутствует снижение эозинофильных клеток, просто уменьшается их накопление относительно общего объема защитных телец в кровотоке. В результате повышается количество нейтрофилов, в сравнении с которым покажется, что эозинофилы понижены. В такой ситуации врач диагностирует относительную эозинопению.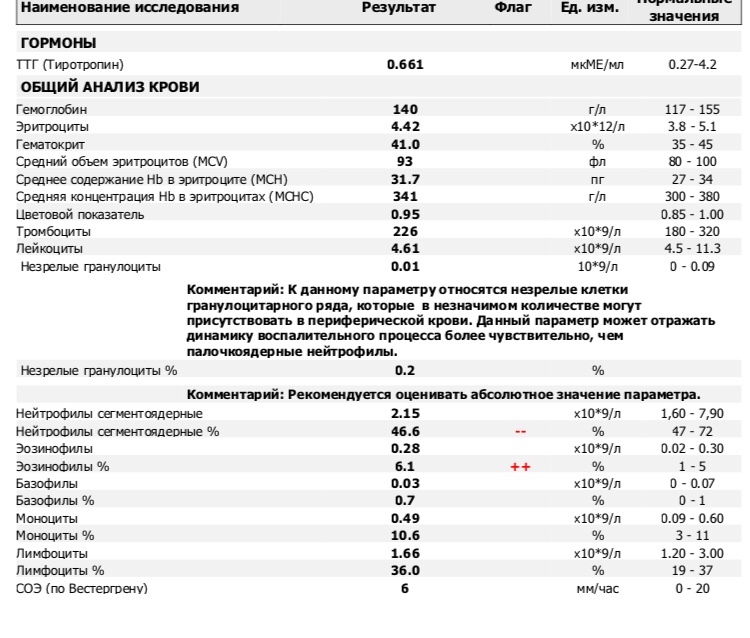 Подобная картина отмечается на фоне токсического шока.
Подобная картина отмечается на фоне токсического шока.
Физическая перегрузка
В этом случае механизм уменьшения лейкоцитарных гранулоцитов аналогичен процессу при инфицировании организма. Эозинофилы в крови понижены в сравнении с иными защитными кровяными тельцами.
Повышенная активность надпочечников
При повышенном синтезе гормона кортикостероида происходит автоматическое подавление накопления кроветворных продуктов и блокировка процесса вызревания и выведения лейкоцитарных телец в костном мозге. В результате диагностируют пониженные эозинофилы. Аналогичная картина наблюдается на фоне лечения гормональными медикаментами (Преднизолоном, Кортизоном).
Симптомы и признаки
Признаков, характеризующих эозинофилию, как таковых нет, поскольку это не самостоятельная болезнь. Хотя под влиянием некоторых факторов, когда понижены эозинофилы в крови, пациенты жалуются на схожие признаки.
При патологиях паразитарной природы:
- увеличиваются лимфоузлы, печень и селезенка;
- отмечается развитие анемии — в особенности на фоне повреждения кишечной системы, малярии;
- снижается вес;
- температура все время держится в пределах субфебрильной;
- появляется суставная и мышечная боль, вялость, наблюдается отсутствие аппетита;
- возникает сухой приступообразный кашель, кожные высыпания.

Человек жалуется на постоянную усталость, уменьшение массы тела и чувство голода даже при увеличенном потреблении пищи, головокружение на фоне анемии, продолжительную беспричинную гипертермию. Подобные признаки указывают на отравление организма продуктами жизнедеятельности гельминтов и других вредоносных микроорганизмов, нарастание аллергической реакции к ним, нарушение пищеварительной функции и метаболизма.
Если пониженные эозинофилы у взрослого сопровождаются аллергией, отмечается развитие кожного зуда (крапивная лихорадка), пузырьков, отечности в области шеи (отека Квинке), характерного уртикарного высыпания.
Возможно формирование коллапса, резкого снижения кровяного давления, отслоения кожи и шока.
Если низкие эозинофильные клетки привели к повреждению ЖКТ, пациент жалуется на рвотные позывы, понос, болезненность и дискомфорт в области живота, примесь крови или гноя в каловых массах на фоне колита. В этом случае признаки обусловлены развитием болезни в желудочно-кишечном тракте.
Когда эозинофилы ниже нормы сопровождаются онкологией, наблюдается возникновение лихорадки, вялости, снижения веса, суставной и мышечной боли и ломоты, увеличения в размерах печени, селезенки и лимфатических узлов, болезни инфекционно-воспалительной природы.
Что делать
Иногда выяснить, почему происходит снижение эозинофилов в крови не получается. К тому же при непродолжительном уменьшении уровня этих телец отдельная терапия не требуется.
Целью лечения является борьба с фактором перемены в результатах анализов:
- Когда причиной стало бактериальное инфицирование, основой терапии чаще всего являются антибактериальные препараты. В качестве дополнения может быть назначен прием средств, поддерживающих кишечную микрофлору — пробиотиков и введение ограничений на потребление жареной, жирной, консервированной и копченой продукции.
- Если пониженный уровень эозинофилов спровоцирован токсическими веществами, прописывают детоксикационное лечение и симптоматическую терапию.
 В случае нарушения работы сердца и сосудов лечат аритмию и шок, на фоне острой дыхательной недостаточности проводят интубацию трахеи. При критическом расстройстве в работе жизненно важных систем может быть применена искусственная аппаратная циркуляция крови или вентиляция легких, гемодиализ.
В случае нарушения работы сердца и сосудов лечат аритмию и шок, на фоне острой дыхательной недостаточности проводят интубацию трахеи. При критическом расстройстве в работе жизненно важных систем может быть применена искусственная аппаратная циркуляция крови или вентиляция легких, гемодиализ.
При устойчивом купировании болезненных ощущений посредством локального действия, спазмолитических и анальгетических препаратов, уровень эозинофильных телец в крови нормализуется.
Когда состояние стабилизируется, наступит ремиссия либо будет вылечена основная патология, показатели в лабораторных анализах кровотока стабилизируются. Не стоит забывать, что категорически запрещено пользоваться медикаментозными средствами, когда в кровотоке мало эозинофилов, без врачебной консультации.
Чтобы предотвратить возникновение состояний, способных привести к тому, что показатель эозинофилов будет меньше нормы, и укрепить иммунитет всего организма, нужно соблюдать некоторые правила.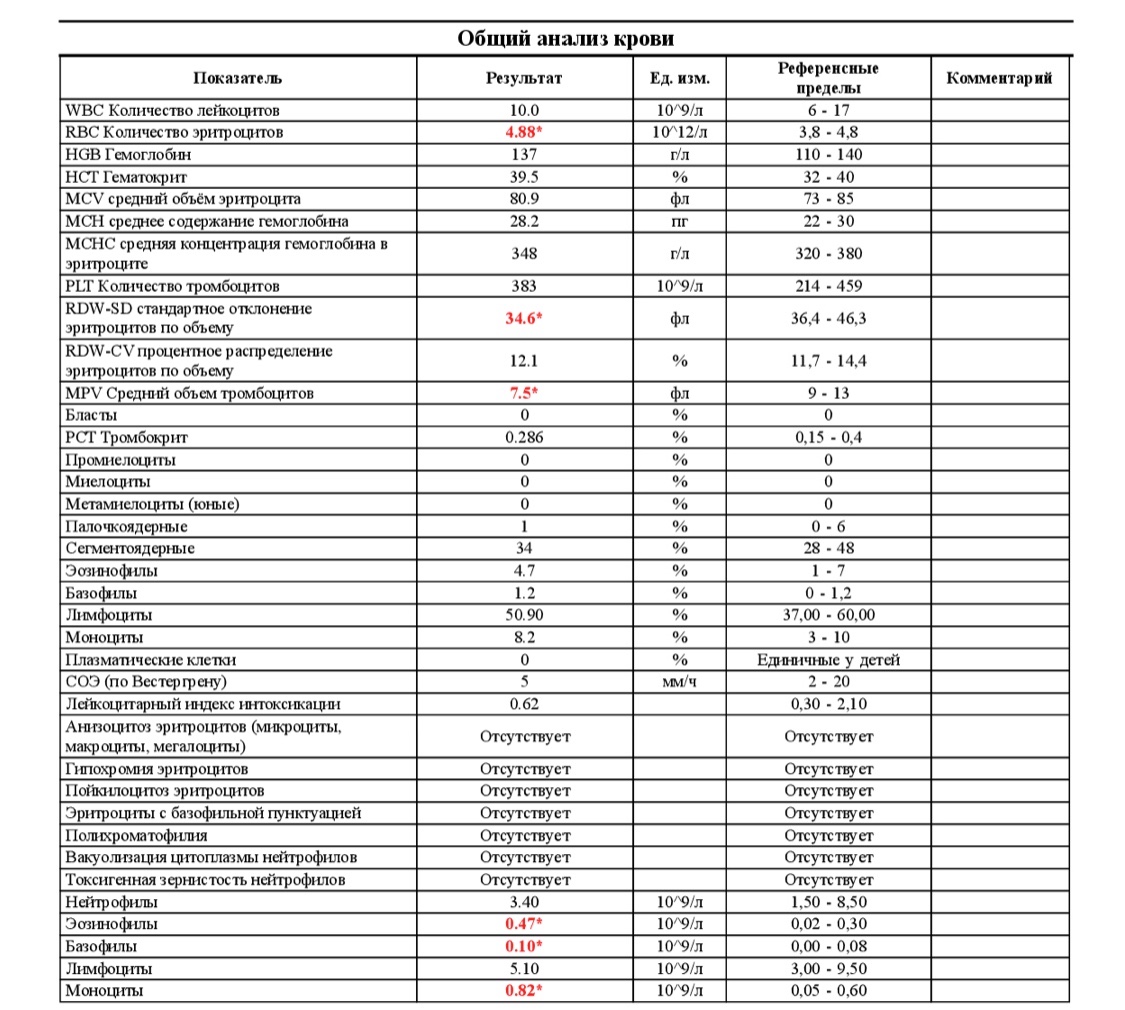 Человеку следует придерживаться рационального питания, питьевого режима, в меру нагружать организм, чаще гулять на улице, не переохлаждаться, непременно соблюдать распорядок труда и отдыха.
Человеку следует придерживаться рационального питания, питьевого режима, в меру нагружать организм, чаще гулять на улице, не переохлаждаться, непременно соблюдать распорядок труда и отдыха.
Опасности и последствия
Некоторые люди игнорируют, когда пониженные эозинофилы в крови переходят в хроническое состояние, они попросту не знают, к чему может привести уменьшение данных лейкоцитарных клеток. Следует понять, что сниженное количество таких телец может нанести вред организму. Нехватка эозинофильных гранулоцитов указывает на уязвимость иммунитета, возможное формирование разных патологий.
Когда у взрослых уровень эозинофилов в пределах нуля, иммунная система не состоянии бороться с внешними и внутренними патогенными организмами, это способно спровоцировать развитие различных заболеваний. Значение 0 это значит, что существует возможность обострения хронических болезней, формирование грибковой инфекции, аллергической реакции на еду, а иногда образование многочисленных воспалительных процессов.
Поэтому показатель эозинофильных клеток непременно следует держать под контролем и не забывать об укреплении иммунитета, чтобы он был в состоянии защищать организм.
В особенности рискованным является сниженный уровень этих кровяных телец в детском возрасте. Организм у ребенка еще ослаблен, а уменьшение эозинофилов в кровотоке прибавляет ему уязвимости под действием внешних источников. При понижении индекса этих клеток дети становятся подвержены вирусным патологиям, к тому же течение заболевания будет более тяжелым и затяжным.
medicalok.ru
Эозинофилы понижены у женщины – причины и проявления
Состояние, при котором показатели эозинофилов взрослого человека понижены или совсем отсутствуют, именуется эозинопенией, а обратное ему состояние – эозинофилией. Обычно они говорят о прогрессирующем процессе воспаления, часто с присутствующим кровотечением. Важно понимать, что такое эозинофилы и какую роль они играют в анализах, когда их концентрация повышается, а когда снижается.
Обычно они говорят о прогрессирующем процессе воспаления, часто с присутствующим кровотечением. Важно понимать, что такое эозинофилы и какую роль они играют в анализах, когда их концентрация повышается, а когда снижается.
Эозинопения: в чем причина падения показателей в крови
Субпопуляция белых кровяных телец, по-другому лейкоцитов называется эозинофилами, в их цитоплазме присутствуют гранулы. Наименовали данные клетки благодаря особенности – окрашиваться в розовый с помощью эозинофильных красителей.
Основные характеристики эозинофилов следующие:
- передвижение по типу амеб;
- способность проходить через сосудистые стенки в межклеточное пространство, ткани:
- направленное передвижение к месту воспаления и травмированным тканям;
- проведение фагоцитоза – поглощение и последующее переваривание чужих клеток и частиц;
- активизация рецепторов, специфичных для иммуноглобулинов класса Е.
Если говорить о физиологическом значении телец, они играют определяющую роль в противопаразитарном иммунитете, аллергическом ответе. Реализуют фагоцитарную функцию, но это не помогает обеспечивать иммунитет при внедрении болезнетворных микроорганизмов.
Реализуют фагоцитарную функцию, но это не помогает обеспечивать иммунитет при внедрении болезнетворных микроорганизмов.
Эозинофилы могут быть понижены у взрослого до 0 по причине разных нарушений в работе организма. Самое высокое их содержание отмечается в органах, непосредственно контактирующих с окружающей средой:
- кожа;
- дыхательная система;
- ЖКТ.
Перечисленные системы чаще всего сталкиваются с чужеродными частичками из воздуха, воды, пищи.
Существует несколько причин понижения концентрации эозинофилов крови. Самые частые факторы, приводящие к нарушениям:
- постоянные стрессы;
- перенесенное оперативное вмешательство;
- недостаток интерлейкина-5;
- острая инфекция, вызванная поражением бактериями;
- нагноения;
- поражения тканей, переломы, ожоги кожи;
- токсический шок, отравления;
- онкологии;
- неправильный режим труда и отдыха, недосыпания;
- постоянное переутомление.

Если по результатам проведенных исследований выявляется снижение концентрации телец, то важно срочно установить причину. Не всегда снижение говорит о серьезных проблемах, но уточнить стоит.
Угнетение костного мозга
Обычно процесс замедления производства лейкоцитных клеток соотносится с приемом препаратов с токсичным действием. Это большие дозировки антибиотиков, также противоопухолевые лекарства, химиопрепараты.
Угнетает костный мозг и отравление солями тяжелых металлов, другими химическими веществами, углекислым газом.
Обратите внимание! Замедление производства эозинофилов провоцирует абсолютную эозинопению – когда число телец доход до нуля.
Инфекции
Воспаления, спровоцированные поражением вирусами, бактериями, не просто снижают концентрацию телец, а уменьшают их содержанием в общей массе защитных клеток. Это увеличивает уровень нейтрофилов, а в сравнении с ним снижение эозинофилов кажется еще более острым. Это свидетельствует об относительной эозинопении. Также происходит при токсическом шоке.
Это свидетельствует об относительной эозинопении. Также происходит при токсическом шоке.
Физическая перегрузка
Механизм снижения лейкоцитных телец тот же самый, что и при противостоянии иммунитета инфекциям. Происходит уменьшение относительное – то есть по отношению к другим типам клеток.
Повышенная активность надпочечников
Когда происходит активизация производства кортикостероидов, автоматически подавляется выработка кроветворения, происходит блок процессов созревания и выведения эозинофилов из костного мозга. То же самое отмечает при лечении гормональными препаратами, например, «Кортизоном», «Преднизолоном».
Подготовка к сдаче анализа
Основные показания для проведения сдачи крови для установления концентрации эозинофилов такие:
- сенная лихорадка;
- астма бронхиальная;
- крапивница и другие симптомы гиперчувствительности;
- инвазия паразитов;
- обострение хронических инфекций;
- активное воспаление с обильным отхождением гноя;
- отек Квинке;
- патологии крови системного характера – волчанка, склеродермия;
- патологии костной, соединительной ткани – артрит, артроз, периартрит;
- нарушение кроветворения – лейкемия;
- кожные болезни – пузырчатка, экзема, псориаз, некоторые формы лишая.

Вот основные правила подготовки к сдаче крови для проведения лабораторного исследования:
- Сдача крови из пальца только на голодный желудок, но воду можно пить.
- За 2 дня до анализов запрещается включать в рацион жирное, употреблять спиртное, курить.
- За 2 дня до исследования постараться предотвращать возникновение стрессов, переживаний.
Невыполнения перечисленных правил может способствовать искажению результатов, поэтому будет назначено некорректное лечение. Важно сообщать и лаборанту о любых отклонениях от правил.
В соответствии с практикой медиков восстановление концентрации эозинофилов успешно реализуется с помощью купирования влияния на организм причины, вызывавшей проблему. Если патологическое состояние развивается по причине недостатка сна и отдыха, хронической усталости, то пациенту показан хороший отдых и восстановление сил.
Важно знать! При регулярной профилактической диагностике крови, удается заметно снизить вероятность развития патологических форм эозинопении.
Нормальная концентрация в крови
Нормальная концентрация эозинофилов у здорового человека равняется 1-5 процентов от общего числа лейкоцитов. Показатели могут меняться в течение 24 часов. Днем их минимально, а во время сна – максимально.
Установление содержания телец в кровотоке реализуется посредством общего клинического анализа крови.
У взрослых и детей после 13 лет количество эозинофилов равняется 0,5-5%. У детей их содержание может доходить до 7%.
Иногда требуется анализ для определения наличия эозинофилов в мокроте.
Норма содержания эозинофиловСнижение эозинофилов в крови женщины
Многих пациентов интересует, к чему приводят пониженные эозинофилы. Итак, низкое содержание телец свидетельствует об угнетении функций костного мозга. Такое состояние часто диагностируется при развитии тяжелых заболеваний, сопровождающихся истощением иммунитета.
Причины пониженных эозинофилов у женщин
Эозинофилов в крови женского организма зачастую становится меньше под влиянием таких причин:
- острые инфекции бактериальной природы – дифтерия, брюшной тиф, воспаление легких;
- сепсис, перитонит;
- серьезные травмы, ожоги;
- послеоперационные состояния;
- токсический шок;
- переутомление;
- эмоциональные потрясения;
- нехватка сна.

На результаты анализов крови могут влиять такие ситуации:
- недавно перенесенная операция;
- прием некоторых групп медикаментов;
- послеродовое состояние, когда организм еще находится на этапе восстановления.
Когда после перечисленных событий еще не прошло 2 недели, эозинофилы всегда снижены.
Сниженные эозинофилы при беременности
В норме эозинофилы будут понижены при беременности. Это обычное физиологическое состояние. В процессе родов, родовой деятельности число их еще больше падает, но спустя 2 недели начинает восстанавливаться.
Когда проводится исследование крови на содержание кровяных телец, обязательно учитываются те состояния, при которых их уменьшение в крови считается нормальным. Физиологическое уменьшение во время вынашивания ребенка организм успешно компенсирует самостоятельно, а после появления ребенка на свет концентрация очень быстро нормализуется без какого-либо специального лечения.
Иммунитет женщины во время беременности снижен, поэтому и объем телец снижается. После миграции оплодотворенной яйцеклетки к матке, лейкоциты воспринимают ее как нечто чужеродное, пытаясь уничтожить. Чтобы не произошло отторжения плода, иммунитет самопроизвольно ослабляется.
Эозинофилы понижены у беременной женщиныПри родах они снижаются еще сильнее. Любые перегрузки физического характера, спазм мышц, болевые ощущения сопровождаются эозинопенией.
Отклонения по результатам исследования невозможно у беременной женщины оценивать без других показателей. При серьезных нарушениях также и в других клетках лейкоцитов требуется как можно быстрее выявить причину поставить диагноз и приступить к лечению.
Обратите внимание! Чрезмерное падение концентрации может повлечь за собой заражение серьезными инфекциями. Если такое произойдет, воспаление нарушит становление плода, может стать причиной преждевременных родов или выкидыша на ранних сроках.
Особенности снижения у детей
У детей оптимальный уровень телец в кровотоке не является постоянным вплоть до возраста 15 лет. Колебания при этом незначительные, нижняя граница всегда составляет 1%. Это норма для нормального состояния здоровья.
Колебания при этом незначительные, нижняя граница всегда составляет 1%. Это норма для нормального состояния здоровья.
При снижении концентрации до 0,5% у ребенка – выносят диагноз эозинопения. Она проявляется намного реже у детей, в отличие от противоположного состояния – эозинофилии, не играет роль при диагностике, но иногда свидетельствует о серьезных нарушениях развития малыша.
У детей обычно снижение содержания телец фиксируется в таких случаях:
- кожные патологии – атопический дерматит, отек Квинке, крапивница;
- инвазия паразитами, попавшими в кишечник и другие органы – описторхоз, аскаридоз, лямблиоз, эхинококкоз.
Сниженная концентрация отмечается у недоношенных новорожденных, обычно одновременно с развитием сепсиса. Дети с синдромом Дауна тоже часто имеют данное лейкоцитарное нарушение.
Терапия при снижении эозинофилов
Зачастую механизм развития нарушения остается невыясненным.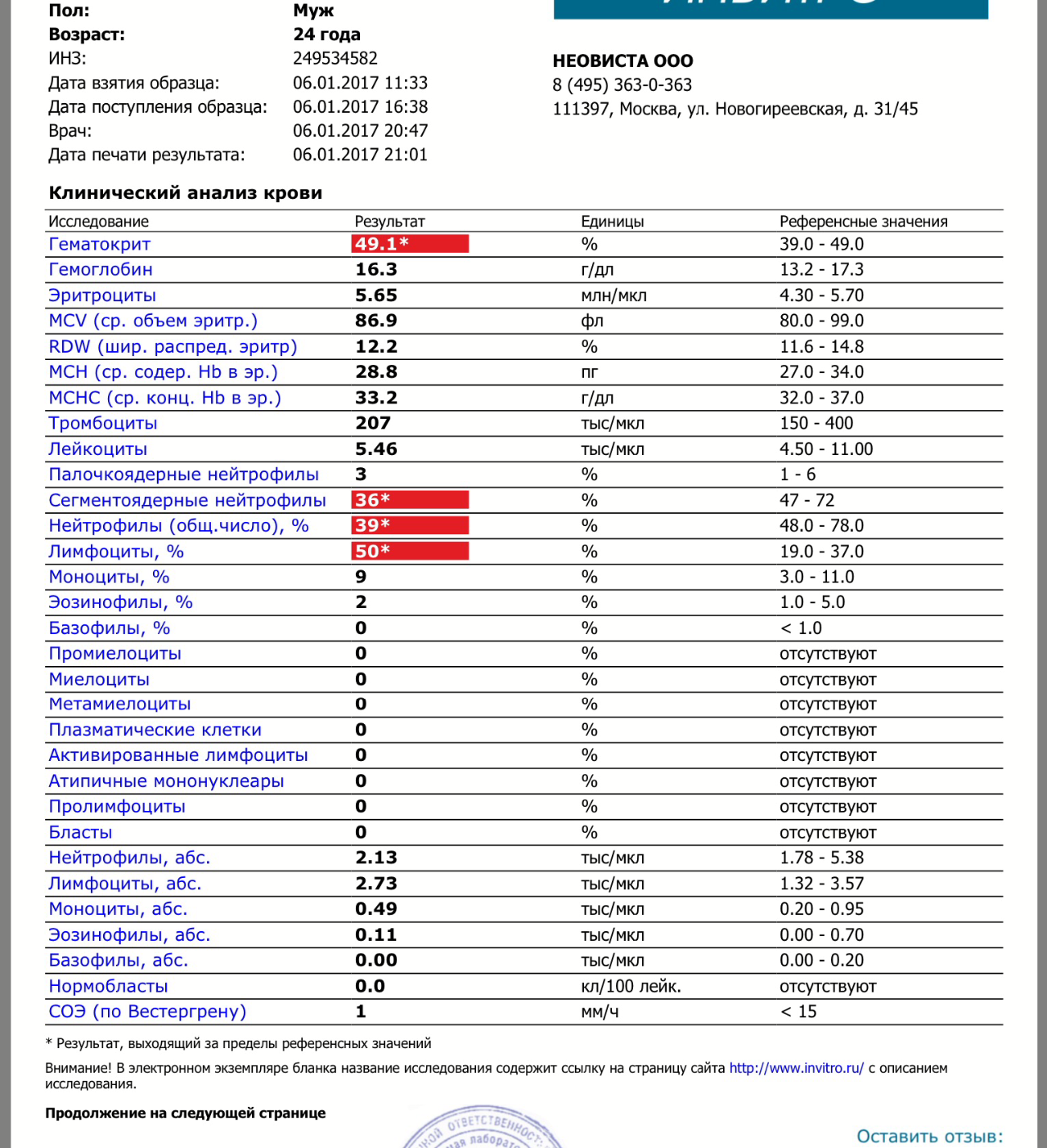 Кратковременное снижение содержания клеток не потребует специальной терапии. Лечения направлено на купирование влияния на организм причины, чтобы повысить лабораторные показатели:
Кратковременное снижение содержания клеток не потребует специальной терапии. Лечения направлено на купирование влияния на организм причины, чтобы повысить лабораторные показатели:
- При инфицировании бактериями основа терапии – это антибиотики. Дополнительно показаны средства для поддержания нормальной микрофлоры желудка – пробиотики. Обязательно требуются ограничения в употреблении жирных блюд и продуктов, копчений, консервов.
- В случае отравления токсичными веществами разной природы обычно проводится дезинтоксикация, кроме того, симптоматическая терапия по показаниям. В случае проблем в работе сердца, сосудов требуются медикаменты от шока, аритмии, острой недостаточности дыхания. Когда развиваются критические состояния, связанные с нарушением работы жизненно важных органов, понадобится искусственное кровообращение через аппарат, вентиляция легких и гемодиализ.
- Стойкое купирование боли посредством местных препаратов, приема спазмолитиков, анальгетиков. После отмены лекарств показатели лабораторных исследований быстро нормализуются.

Обычно после стабилизации состояния на фоне основного заболевания лабораторные показатели тоже выравниваются. Запрещено пользоваться любыми лекарствами без указаний специалиста.
Причины превышения нормы
В гематологии повышение эозинофилов в кровотоке у взрослых и детей называется эозинофилией. Оно не считается заболеванием, является характерным маркером развития патологий в организме. Классифицируют три формы, когда эозинофилы повышены:
- легкая – когда показатели ниже 10%;
- средняя – менее 15%;
- выраженная – более 15%.
Некоторые специалисты гематологи увеличивают границы нормы до 20%. Есть и подтверждения формы эозинофилии в зависимости от тяжести основного заболевания, спровоцировавшего превышение нормы концентрации клеток. Высокая степень соотносится со сложным течением болезни.
Средние и выраженные формы называют общим термином гиперэозинофилии. Их делят на 2 формы по патофизиологическому механизму:
- Клональные – эозинофилы становятся частью злокачественного клона, так часто происходит при лейкозах, системных патологиях тучных клеток.

- Реактивные – их общий механизм появления – излишнее продуцирование из-за стимуляции костного мозга. Возникает состояние в качестве ответной реакции на внешние раздражители – обычно это аллергены и заражение организма паразитами. Реактивные формы составляют около 90% всех эозинофилий.
Отдельно врачи выделяют кратковременную эозинофилию. Она никак не связана с болезнями. Число телец увеличивается после приема медикаментов, введения вакцины против гепатита А, после гемодиализа, радиационной терапии. В этих случаях точный патофизиологический механизм остается неизвестным.
Причины повышения эозинофилов в крови
Уровень телец меняется под влиянием на организм различных факторов:
- самые высокие концентрации отмечаются чаще в ночное время во сне, днем – концентрация самая низкая;
- вариабельность возможна в период менструального цикла у женщин – в начале их объем растет, а потом постепенно падает;
- лечение некоторыми группами препаратов влияет на содержание телец в крови – препараты при туберкулезе, пенициллиновые антибиотики, димедрол, средства с сульфаниламидом и золотом, комплексы витамина В, папаверин и некоторые другие;
- неправильное составление меню, частое употребление сладкого, алкоголя может сильно искажать анализы.

Впервые обнаруженное увеличение содержания клеток требует повторного исследования, изучения объема в динамике на протяжении длительного временного интервала – несколько последовательных исследований.
Обычно уровень клеток повышается в следующих случаях:
- при выздоровлении после инфицирования или воспаления – отклонения в стороны повышения являются благоприятным признаком;
- инвазия паразитами;
- аллергии, в том числе те, которые сопутствуют хроническим патологиям;
- онкология лимфоидной ткани, костного мозга;
- метастазы опухоли, поражающие внутренние органы;
- аутоиммунные системные заболевания;
- красная волчанка;
- туберкулез;
- прием аспирина.
Симптомы эозинофилии и эозинопении
Эозинопения сама по себе особенными симптомами не проявляется, и заподозрить патологическое снижение уровня клеток можно только по проявлениям основной патологии.
Гнойные инфекционные процессы всегда характеризуются подъемом температуры, ухудшением самочувствия, потливостью, ознобом.
В случае воспаления поджелудочной развивается сильная боль эпигастральной зоны, в подреберье слева. Обычно состояние также сопровождается:
- непрекращающейся рвотой;
- высокой температурой;
- иногда пожелтением кожи.
Аналогично проявляется острая форма аппендицита, при этом боль возникает неожиданно, сосредотачивается в области вблизи пупка.
В целом симптоматика любого воспаления имеет схожие признаки, заставляя больного посетить врача.
Спад содержания клеток при температуреПри развитии онкологии у пациента в течение долгого времени температура удерживается на субфебрильных отметках, кожа бледнеет, происходит беспричинное похудение, обморочные состояния, головокружения. Обычно развивается сильная кровоточивость десен, могут возникать кровотечения из носа, петехии на коже, даже при небольшом ушибе формируется синяк, могут сильно увеличиваться лимфатические узлы, они болят. Такие симптомы должны стать поводом для комплексной диагностики у врача.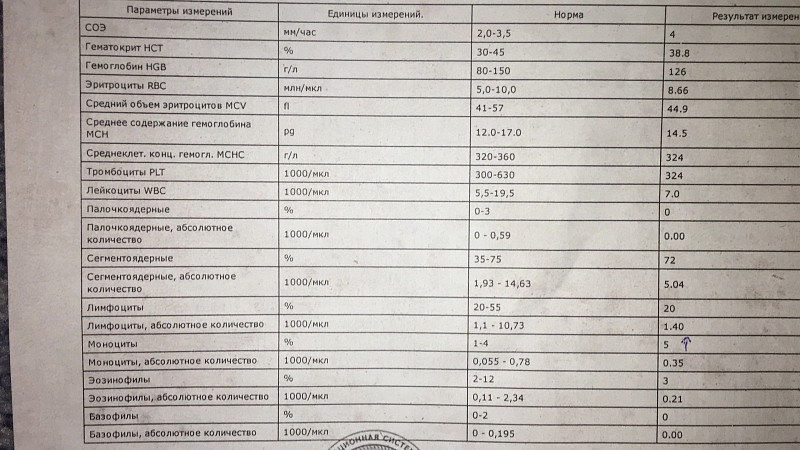
Эозинофилия – тоже не является самостоятельной патологией, это только следствие определенных заболеваний. Собственных симптомов такое состояние не имеет, но человек должен ориентироваться на особые проявления, чтобы понять о прогрессировании проблемы в организме, необходимости посещения специалиста.
Часто эозинофилия характеризует паразитарные патологии, при этом общими признаками являются:
- увеличение лимфоузлов;
- увеличение размера печени, селезенки;
- снижение массы тела;
- малокровие;
- подъем субфебрильной температуры;
- боль в мышцах;
- повышенная утомленность;
- непродуктивный кашель;
- сыпь;
- сильная слабость;
- отсутствие аппетита.
Все перечисленные признаки развиваются из-за выделения токсинов паразитами. Токсины попадают в кровоток, отравляя организм больного. Почти каждый пациент говорит врачу о проблемах с работой пищеварительной системы.
При аллергиях у человека появляются высыпания, могут формироваться волдыри на коже. В тяжелых ситуациях возникает коллапс, резко падает уровень артериального давления, отмечается шок.
В тяжелых ситуациях возникает коллапс, резко падает уровень артериального давления, отмечается шок.
Патологии органов пищеварения часто сопровождаются именно эозинофилией, что проявляется следующими симптомами:
- диспепсия;
- диарея;
- рвота;
- боль абдоминального характера;
- появление крови в кале.
Каждый пациент должен четко понимать, что перечисленные проявления развиваются под действием основного заболевания, а не из-за повышения концентрации эозинофилов.
При онкологиях, сопровождающихся эозинофилией, возникают:
- увеличение размеров лимфатических узлов;
- повышение температуры;
- миалгия;
- суставные боли;
- частое поражение организма инфекциями.
Иногда развивается эозинофилия отдельных органов. Такая самостоятельная патология проявляется крайне редко. Обычно поражается ткань в легких – развиваются эозинофильные васкулиты, воспаление легких, гранулематоз.
Самая диагностируемая самостоятельная эозинофилия – синдром Леффлера.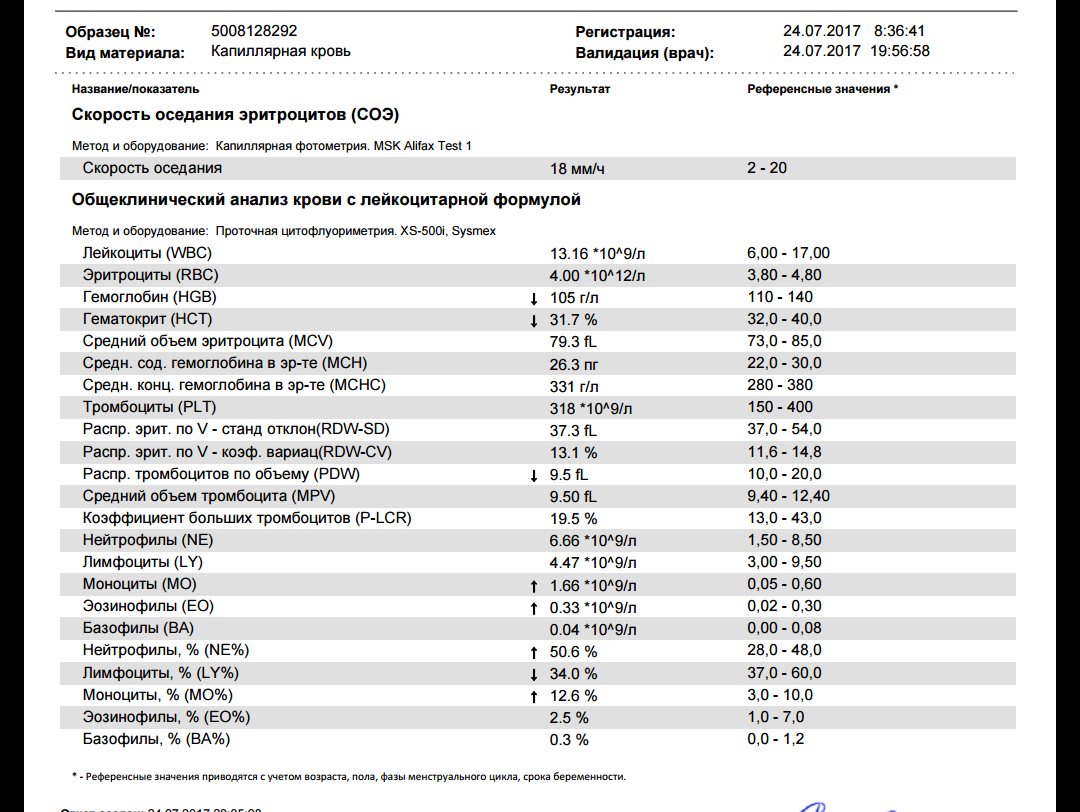 Причины, из-за которых развивается данное заболевание, остаются невыясненными. Патология характеризуется благоприятными прогнозами, обычно провоцирует кашель, незначительный подъем температуры, скопление в легких эозинофилов, которые впоследствии при адекватном лечении самостоятельно пропадают.
Причины, из-за которых развивается данное заболевание, остаются невыясненными. Патология характеризуется благоприятными прогнозами, обычно провоцирует кашель, незначительный подъем температуры, скопление в легких эозинофилов, которые впоследствии при адекватном лечении самостоятельно пропадают.
Интересный факт! У жителей стран, расположенных рядом с экватором, может выявляться тропическая форма эозинофилии. При ней страдают легкие. В них появляются инфильтраты. Некоторые медики полагают, болезнь имеет инфекционное происхождение из-за ее волнообразного протекания – резкие смены обострений и ремиссий. Но сохраняется шанс на полноценное выздоровление таких пациентов.
Помимо легочной ткани инфильтраты затрагивают мышцы. Опасно, когда они локализуются в миокарде – это приводит к уменьшению сердечных полостей, недостаточности органа.
Лечение
Эозинофилы не поддаются лечению, как обычное заболевание. Терапия должна быть направлена на первопричину повышения. Таким образом, доктор после ее выявления назначает эффективное лечение основной патологии. Дозы и разновидности медикаментов соотносятся с причиной повышения и степенью тяжести основной болезни. Иногда требуется отказ от ранее принимаемых средств.
Терапия должна быть направлена на первопричину повышения. Таким образом, доктор после ее выявления назначает эффективное лечение основной патологии. Дозы и разновидности медикаментов соотносятся с причиной повышения и степенью тяжести основной болезни. Иногда требуется отказ от ранее принимаемых средств.
Курс медикаментов зависит от первоисточника патологического состояния, его распространения в организме. При паразитарной инвазии показаны противоглистные средства, а именно:
- «Вермокс»;
- «Вермакар»;
- «Декарис».
Чтобы уменьшить уровень эозинофилов в крови терапия обязательно дополняется десенсибилизирующими лекарствами:
- «Фенкарол»;
- «Пипольфен»;
- медикаменты с железом.
Для уменьшения уровня клеток при аллергической природе заболевания требуется прием антигистаминных медикаментов:
- «Парлазин»;
- «Димедрол»;
- «Кларитин»;
- «Фенкарол».
При тяжелых аллергических реакциях требуются более сильные лекарства с инфузионным введением, такие как:
- «Преднизолон»;
- «Дексаметазон».

Новорожденным при развитии диатеза требуются местные препараты, которые наносятся на кожу и характеризуются антигистаминным действием, имеют гормоны в составе:
- крем «Адвантан»;
- мазь «Эпидел»;
- мазь «Целестодерм».
Для уменьшения аллергического действия на организм также требуются сорбенты по типу активированного угля.
Когда развивается реакция гиперчувствительности после употребления определенных продуктов, то важно как можно быстрее исключить их из рациона.
При раковых опухолях терапия эозинофилии требует приема:
- гормонов;
- цитостатиков;
- иммунодепрессантов.
Обратите внимание! Весь лекарственный курс реализуется по заранее строго составленной врачом схеме, дозы просчитываются индивидуально гематологом. Чтобы предотвратить присоединение бактериальных инфекций, нужны антибиотики, противогрибковые лекарства.
При развитии иммунодецифитной эозинофилии требуется дополнительный прием комплексов витаминов и соблюдение правил сбалансированного питания.
Что делать при неблагоприятном анализе
Вслед за выявлением пониженных или повышенных концентраций клеток в кровотоке врач назначает дополнительные исследования. Они предполагают организацию биохимии крови, УЗИ органов брюшного отдела, сдача анализа кала на яйца глистов.
Выход эозинофилов за границы нормального уровня требует срочной консультации у аллерголога. Врач должен подтвердить или опровергнуть гиперчувствительность.
Действия при неудовлетворительном анализеПри выявлении в анализе крови эозинофилии или эозинопении не получится предсказать прогноз данного нарушения. Он изменяется в зависимости от причин от благоприятного до высокого риска смертельного исхода. Таким образом, превышение или понижение концентрации эозинофилов требует серьезного отношения и уточнения причины.
lechidavlenie.ru
Причины почему эозинофилы в крови повышены или понижены
Эозинофилы — группа зернистых лейкоцитов, которая участвует в борьбе с чужеродными микроорганизмами, паразитическими червями и вредными субстанциями. Рост их числа в крови обычно связан с активной фазой противодействия, а снижение может говорить об истощении ресурсов.
Рост их числа в крови обычно связан с активной фазой противодействия, а снижение может говорить об истощении ресурсов.
Место среди клеток крови
Лейкоциты — природные защитники организма. Их строение и способность поглощать разные красители во время микроскопии позволили исследователям разделить клетки на группы, а функции у каждой из этих групп могут быть особенными. Зернистые лейкоциты включают нейтрофилы, эозинофилы и базофилы; объединяют их сегментация ядра и гранулы в цитоплазме. Лимфоциты и моноциты считаются незернистыми. Все лейкоциты стараются первыми встретить любого захватчика, поэтому организм усиленно восполняет их число при инфекциях, аллергиях или вторжении паразитов. Не становятся исключением и эозинофилы.
Строение и активность эозинофилов
По размеру эозинофилы чуть крупнее нейтрофилов, достигают 12-14 мкм. Ядро их состоит из 2-3 частей, цитоплазма усеяна оранжево-розовыми включениями. Цвет связан с воздействием на клетки крови красителя во время изучения; этот вид лейкоцитов поглощает эозин.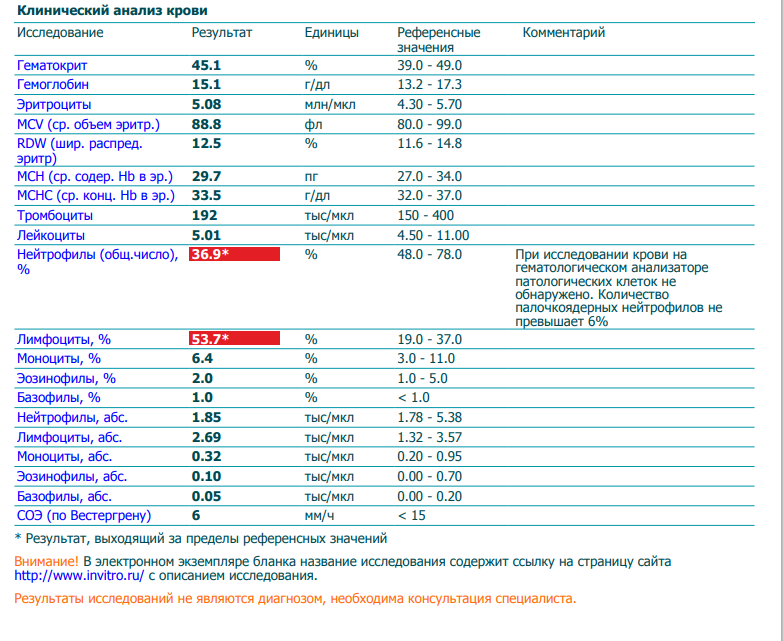 Большинство их функций- защитные.
Большинство их функций- защитные.
- Участие в аллергическом процессе. Воспаление и рост кровоснабжения при аллергии вызываются гистамином и другими веществами, которые выбрасывают столкнувшиеся с врагом базофилы. Привлечённые сигналом, эозинофилы движутся к очагу воспаления и вступают в борьбу. При этом они могут как инактивировать гистамин и гепарин, так и высвобождать их, что позволяет регулировать процесс.
- Фагоцитоз — поглощение бактерий и чужеродных частиц. Играют эозинофилы роль микрофагов: они могут схватить только небольшие клетки, а в целом фагоцитоз не относится к их основной работе.
- Борьба с паразитами. Активируя рецепторы, эозинофилы заставляют окружающие червя клетки разрушаться. Тем самым они блокируют захватчика и привлекают более агрессивных участников иммунитета. В гранулах самих представителей лейкоцитов есть белок, вредный для личинок гельминтов, и агрессивная к ним пероксидаза.
- Препятствие попаданию антигенов в сосуды.
Половина созревших эозинофилов уже через час оседает в тканях. В крови клетки живут недолго, около 3-8 часов. Вне сосудистого русла же они могут существовать до 12 дней.
В крови клетки живут недолго, около 3-8 часов. Вне сосудистого русла же они могут существовать до 12 дней.
Содержание в крови и нормы
Считают эозинофилы после того, как пациент сдаст на анализ кровь из вены или капилляра. Оценка ведётся по проценту от общего содержания лейкоцитов и реже — после подсчёта абсолютного числа клеток. Больше всего эозинофилов в крови во время сна, а днём их содержание снижается. Зависит результат и от возраста.
Норма эозинофилов в крови взрослого составляет от 0,5 % до 5 % от общего числа лейкоцитов или не больше 500 штук на 1 мкл крови.
У детей нормы немного другие и делятся по возрасту. В первые две недели жизни нормальным считается от 1 до 7 % эозинофилов, до года норма 1-5 %, а в промежутке от года до двух лет число клеток может вырасти до 1-7 %. С 2 до 5 лет обычным считается значение 1-6 %.
Явление, при котором содержание этих лейкоцитов превышает обычный показатель, называют эозинофилией или эозинофильным лейкоцитозом.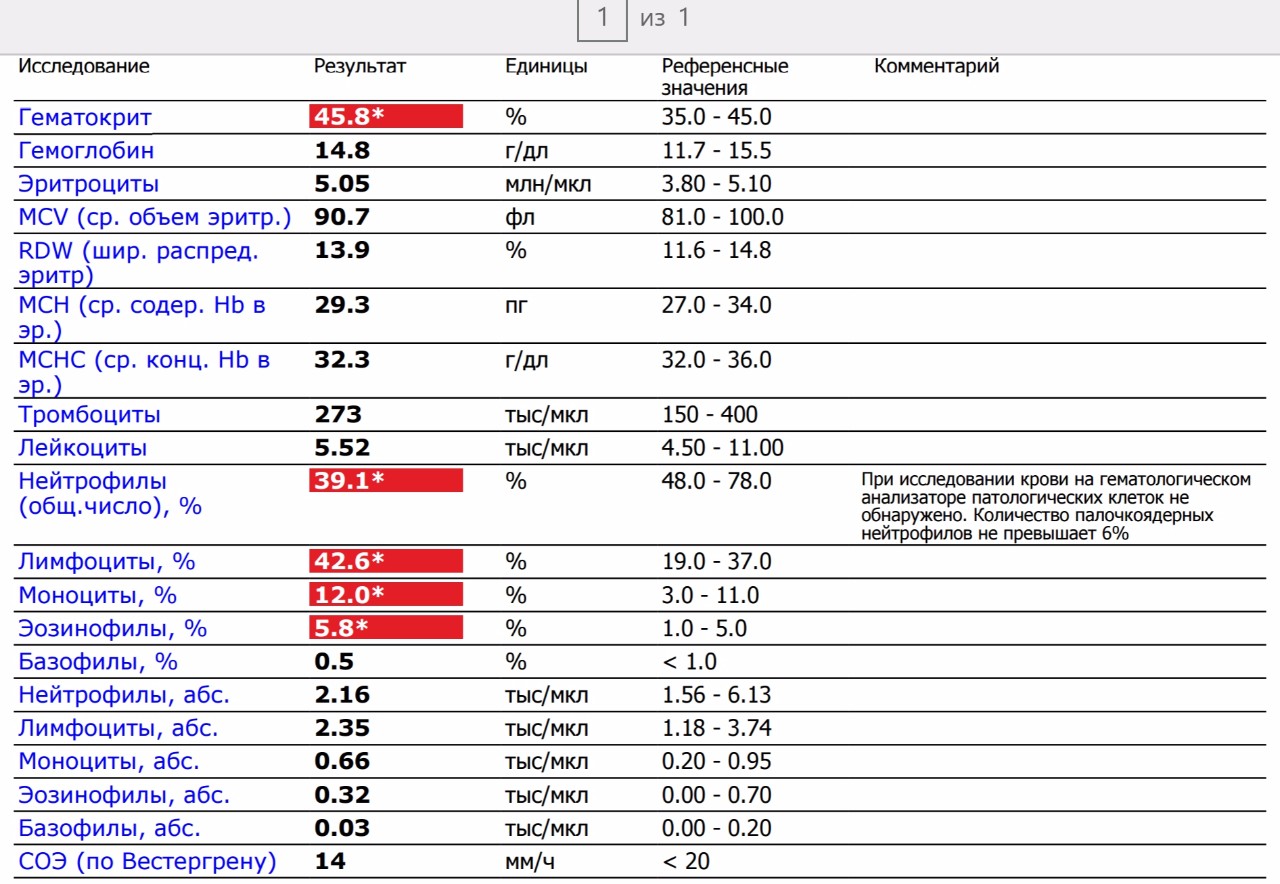 При лёгкой форме в 1 мкл крови можно найти до 1500 клеток, а выраженная эозинофилия предполагает свыше 5000 клеток на тот же объём крови (более 15%). Уровень даёт первые намёки на возможный диагноз.
При лёгкой форме в 1 мкл крови можно найти до 1500 клеток, а выраженная эозинофилия предполагает свыше 5000 клеток на тот же объём крови (более 15%). Уровень даёт первые намёки на возможный диагноз.
Напротив, при эозинопении таких клеток в крови меньше нижней границы нормы. Иногда они могут даже не обнаружиться. Подобные состояния получили название анэозинофилии.
Повышение числа эозинофилов
Так как эозинофилы отвечают за защиту, их закономерно становится больше, когда организм атакован. У относительно здорового человека при вторжении агрессора извне вид лейкоцитов под названием Т-хэлперы массово выделяет интерлейкин-5. Это вещество и заставляет костный мозг работать над новыми эозинофилами, а получившееся состояние называют реактивной эозинофилией.
Изменение числа эозинофилов всегда относительно: они могут массово мигрировать из крови к очагу инфекции и наоборот.
К другому варианту относится клональная эозинофилия. Её источник — злокачественные перерождения в костном мозге.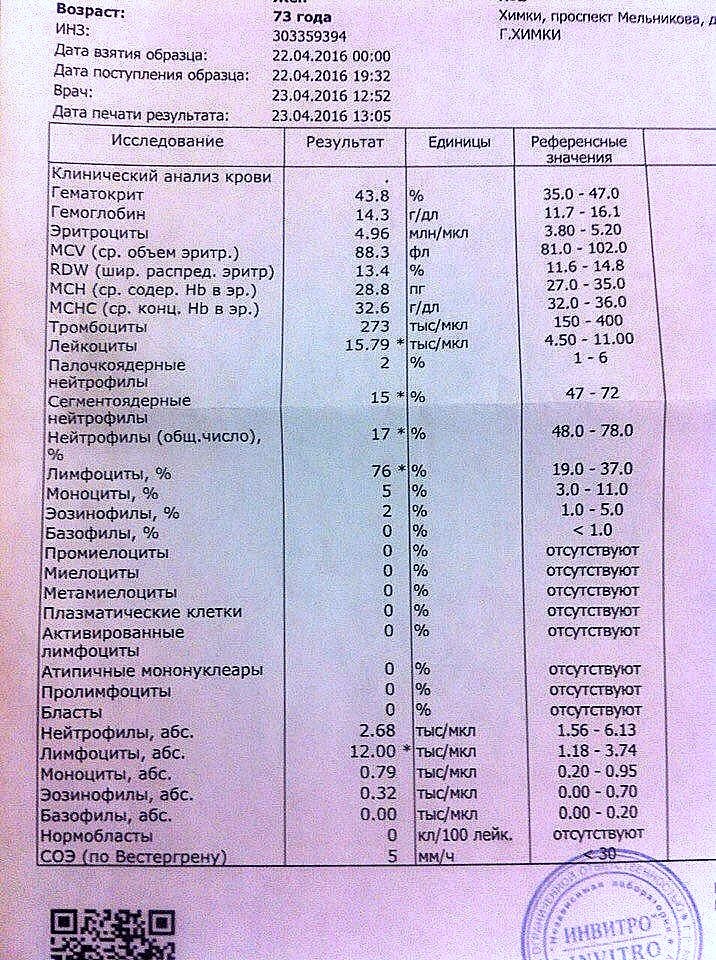 К счастью, чаще всего повышение эозинофилов служит ответной реакцией, а иногда их уровень растёт даже у здорового человека.
К счастью, чаще всего повышение эозинофилов служит ответной реакцией, а иногда их уровень растёт даже у здорового человека.
Нередко последнее касается женщин. При сдаче анализа в начале менструального цикла шанс получить эозинофилию возрастает.
Другие ситуации связаны с образом жизни пациента и его сопутствующими заболеваниями:
- приём аспирина, димедрола, лекарств от туберкулёза, папаверина, бэта-блокаторов, гормональных средств и других препаратов;
- неправильное питание, употребление алкоголя;
- вакцинирование от гепатита A;
- гемодиализ;
- радиационная терапия.
Механизм, который ведёт к рост уровня эозинофилов при этих условиях, известен науке не всегда. С постановкой диагноза же никто не торопится. Даже при подозрении на патологию пациенту ещё предстоит обследование.
Реактивная эозинофилия
Здесь речь идёт о нормальной ответной реакции, даже если иногда она может быть превышена по размаху. Когда эозинофилы в крови повышены у взрослого, врач может заподозрить аллергию, инфекцию или гельминтозы. Иногда этот процесс связан с болезнями лёгких или других систем органов.
Иногда этот процесс связан с болезнями лёгких или других систем органов.
| Заболевание | Уровень эозинофилии | Другие изменения в анализах | Вероятные дополнительные обследования |
| Аллергия | Лёгкая или умеренная — при бронхиальной астме | Больше лейкоцитов в целом, рост базофилов, высокий уровень иммуноглобулина Е | ИФА на уровень иммуноглобулина Е, аллергопробы, сбор информации о жизни пациента, анализ на эозинофильный катионный белок, мазок из носа на эозинофилы |
| Гельминтоз | Выраженная: 20-80 % | Возможны рост базофилов, анемия, рост СОЭ, выражен лейкоцитоз в целом, есть антитела к гельминтам | Поиск антител к гельминтам с помощью ИФА, мокрота на личинки, анализ кала |
| Простая лёгочная эозинофилия | Лёгкая, быстро проходит | Лейкоцитоз, много иммуноглобулина E | Рентгенография грудной клетки, спирометрия, биопсия лёгкого, аллергопроба, серодиагностика, микроскопия мокроты, бронхография, компьютерная томография |
| Хроническая эозинофильная пневмония | Умеренная | ||
| Острая эозинофильная пневмония | Выраженная, до 25 %, резко нарастает, а при лечении — быстро нормализуется | ||
| Аллергический бронхолёгочный аспергиллёз | Умеренная и заметна только при обострении | Иногда — много лейкоцитов в целом и рост СОЭ | |
| Синдром Черджа-Стросса | Выраженная, до 50 % | Лейкоцитоз, анемия, рост СОЭ, иммуноглобулина E | |
| Болезни ЖКТ | Лёгкая, при обострении | Возможен рост иммуноглобулина E | Фиброгастро-дуоденоскопия, фиброколоноскопия, взятие биопсии |
| Болезни надпочечников | Лёгкая | Снижение кортизола, много лимфоцитов, мало лейкоцитов в целом | УЗИ, КТ надпочечников, МРТ, уровень гормонов в крови |
| Врождённый иммунодефицит | Выраженная, до 60 % | Лейкопения, нейтропения | Генетическое исследование, биохимический анализ крови, определение активности иммунной системы |
| Опухоли лёгких, ЖКТ | Выраженная, 20-40 % | Опухолевые антигены | Иммуногистохимический анализ крови, КТ, МРТ, биопсия |
Некоторые виды реактивной эозинофилии могут быть связаны с болезнями крови. Например, при опухолевом заболевании лимфатической системы эозинофилы ускоренно образуются под воздействием цитокинов от лимфатических клеток. В результате их число медленно растёт, а полученный уровень эозинофилии — умеренный. Среди редких причин того же явления числятся ревматизм, наследственность, гипотереоз и вегетососудистая дистония. Привлекают к себе защитников организма и некоторые опухоли внутренних органов.
Например, при опухолевом заболевании лимфатической системы эозинофилы ускоренно образуются под воздействием цитокинов от лимфатических клеток. В результате их число медленно растёт, а полученный уровень эозинофилии — умеренный. Среди редких причин того же явления числятся ревматизм, наследственность, гипотереоз и вегетососудистая дистония. Привлекают к себе защитников организма и некоторые опухоли внутренних органов.
Пытаясь сделать вывод о причинах изменений в крови, важно обращать внимание и на число других клеток. К примеру, состояние, при котором эозинофилы повышены, лимфоциты повышены, нейтрофилы понижены, очень редко может говорить о лимфолейкозе. В этом случае B-лимфоцитов становится больше, а развитие нейтрофилов — угнетено. По крови окончательные выводы делать всё же не стоит: каждый конкретный вариант развития болезни зависит от нескольких факторов, и похожую комбинацию можно получить при воспалительной реакции или инфекции.
Варианты реактивной эозинофилии
Функции эозинофилов дают понять, что чаще всего много их при аллергии.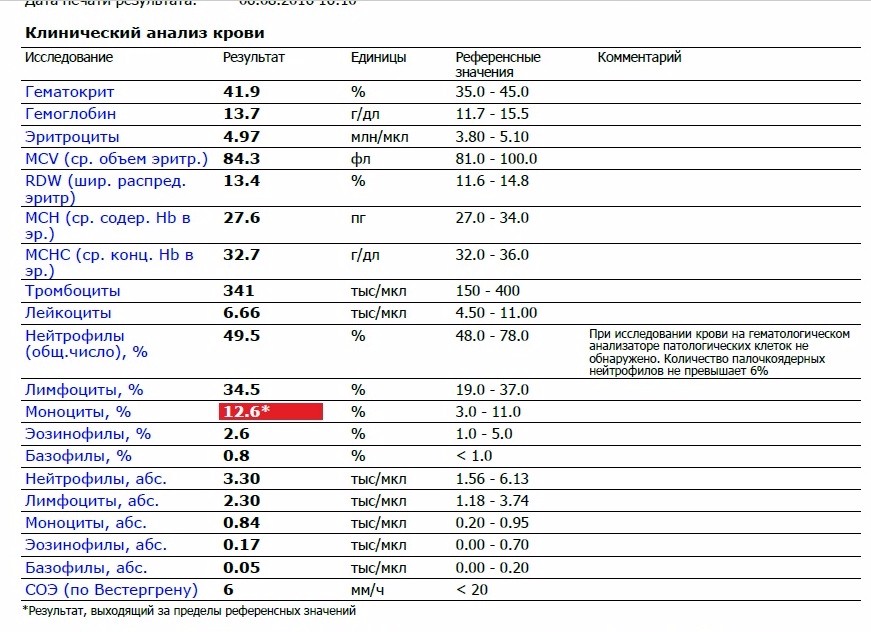 Иногда, массово собираясь у зоны вторжения аллергена, эти лейкоциты могут пропасть из крови до выхода из костного мозга новых партий. Аллергические процессы имеют место и при глистной инвазии, лёгочных формах заболевания и даже воспалении слизистых оболочек ЖКТ. Аллергены так или иначе привлекают защитников, а дальше процесс утяжеляется.
Иногда, массово собираясь у зоны вторжения аллергена, эти лейкоциты могут пропасть из крови до выхода из костного мозга новых партий. Аллергические процессы имеют место и при глистной инвазии, лёгочных формах заболевания и даже воспалении слизистых оболочек ЖКТ. Аллергены так или иначе привлекают защитников, а дальше процесс утяжеляется.
- Гельминтоз приводит к эозинофилии уже на 4-5 день после заражения. Особенно много эозинофилов появляется, когда личинки червей начинают разноситься по телу.
- Лёгочные эозинофилии связаны с накоплением эозинофилов в бронхиальной жидкости: при рентгенологическом исследовании их скопления заметны. К таким болезням относят эозинофильные пневмонии, аллергический бронхолёгочный аспергиллёз и синдром Черджа-Стросса.
- Гастрит, энтероколит и эзофагит также могут протекать с ростом концентрации эозинофилов в их тканях.
- Снижение уровня глюкокортикостероидов нарушает механизм запрограммированной гибели эозинофилов, и тех становится больше.
 Такое случается при недостаточности коры надпочечников.
Такое случается при недостаточности коры надпочечников.
Редким и опасным случаем становится первичный иммунодефицит. Иммуноглобулин E в таком состоянии вырабатывается очень активно, что и приводит к эозинофилии. Повлиять на число клеток в таком случае нельзя.
Клональная эозинофилия и ГЭС
Опухоли костного мозга приводят к развитию злокачественного клона, и в результате эозинофилия нарастает постепенно, годами. Уровень её может быть разным: от умеренной при мастоцитозе до достижения целых 60-70% при лейкозах. Повышены при лейкозе и базофилы; для подтверждения диагноза берут пункцию костного мозга.
Крайне высокие показатели по эозинофилам можно встретить при гиперэозинофильном синдроме: он имеет обозначение ГЭС.
Поставить ГЭС больному могут, если концентрация эозинофилов в его крови в течение полугода сохраняется на уровне свыше 1500 на 1 мкл. Крайне опасен синдром из-за осложнений на целые системы органов. Комки из эозинофилов могут забить мелкие сосуды, нарушить питание тканей и снабжение их кислородом, привести к микроинфарктам.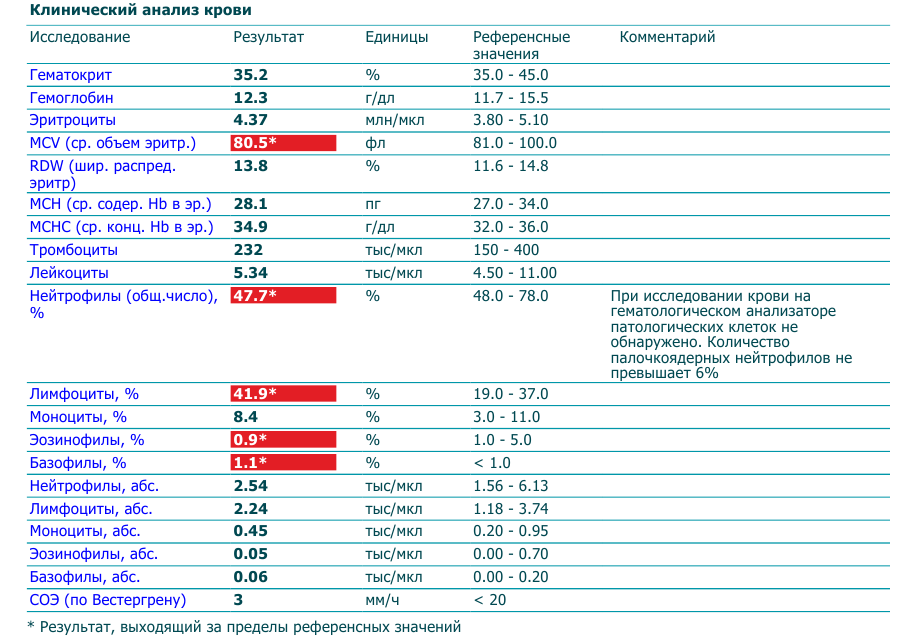 Под угрозой оказываются нервная система, кожа, лёгкие, селезёнка и сердце.
Под угрозой оказываются нервная система, кожа, лёгкие, селезёнка и сердце.
Именно последний эффект чаще всего оказывается для больного особенно опасными; поражения оболочек сердца из-за скопления эозинофилов называется эндокардитом Леффлера.
Снижение уровня эозинофилов
Если анализ показал сокращение эозинофилов до уровня ниже 1 %, речь идёт о проблемах с выработкой новых клеток. Само по себе состояние проходит, если оно вызвано с массовым перемещением лейкоцитов в очаг инфекции, однако затянувшаяся нехватка защитников может говорить о неспособности организма пополнить их запас. К этому ведут болезни и факторы внешней среды:
- стрессы, нехватка сна, физическое переутомление — их постоянное воздействие ослабляет организм;
- травмы, в том числе от ожогов и операций, облучение при терапии опухолей;
- шок от чрезмерной концентрации выделенных микроорганизмами токсинов, отравление солями тяжёлых металлов;
- приём кортикостероидов;
- серьёзные бактериальные инфекции, такие как брюшной тиф;
- воспаление брюшины, аппендицит, заражение крови;
- поражение костного мозга;
- анемия при нехватке витамина B12.

При инфекциях по возвращению эозинофилов в норму можно судить об эффективности выбранного препарата. Эозинофилы понижены у женщины могут быть при беременности и первые две недели после родов; последние оказываются для организма серьёзным стрессом. Эозинопения в таких случаях считается нормальной, ровно как и развитие её после операций или от приёма некоторых лекарств.
Изменение числа эозинофилов у детей
Большая часть причин, влияющих на число эозинофилов у взрослых, так или иначе скажется и на анализе крови ребёнка. Разница заключается только в нормах, которые не стоит упускать из вида при постановке диагноза. Обычно эозинофилия у малыша показывает реакцию организма на внешнюю среду: непереносимость лекарств, дерматиты, столкновение с паразитарной инфекцией.
Растёт уровень этих лейкоцитов и при ветрянке, скарлатине.
Чаще всего повышены эозинофилы в крови у ребёнка бывают при аллергии или заражении гельминтами.
Понижены же эти клетки часто при воспалении или инфекции: защитники из крови ребёнка действуют так же, как и в организме взрослого, и в той же степени способны к путешествию по организму.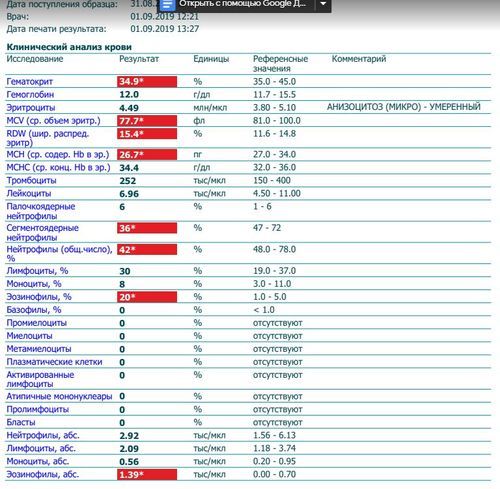 До 12 лет в крови детей периодически может обнаруживаться очень мало эозинофилов, и без других симптомов болезней это считается нормальным. Диагностируют эозинопению и при синдроме Дауна, но судить о наличии заболевания по ней нельзя нельзя.
До 12 лет в крови детей периодически может обнаруживаться очень мало эозинофилов, и без других симптомов болезней это считается нормальным. Диагностируют эозинопению и при синдроме Дауна, но судить о наличии заболевания по ней нельзя нельзя.
Важность эозинофилов для диагностики
Уровень эозинофилов служит одним из первых шагов при оценке состояния организма, и его норма одинакова как для мужчин, так и для женщин. Являясь одними из важных участников иммунитета, эти клетки мигрируют к аллергену или захватчику, а взамен организм старается нарастить производство новых эозинофилов. Повышенный ув крровень указывает на аллергию, гельминтозы и связанные поражения желудочно-кишечного тракта и лёгких, а реже служит признаком серьёзных иммунодефицитов или опухолей. Эозинопения же часто становится заметной в результате слишком активных стараний организма по искоренению проблемы и недостаточной скорости пополнения рядов лейкоцитов.
Одним из способов обнаружить аллергию или связанный процесс становится анализ на эозинофильный катионный белок.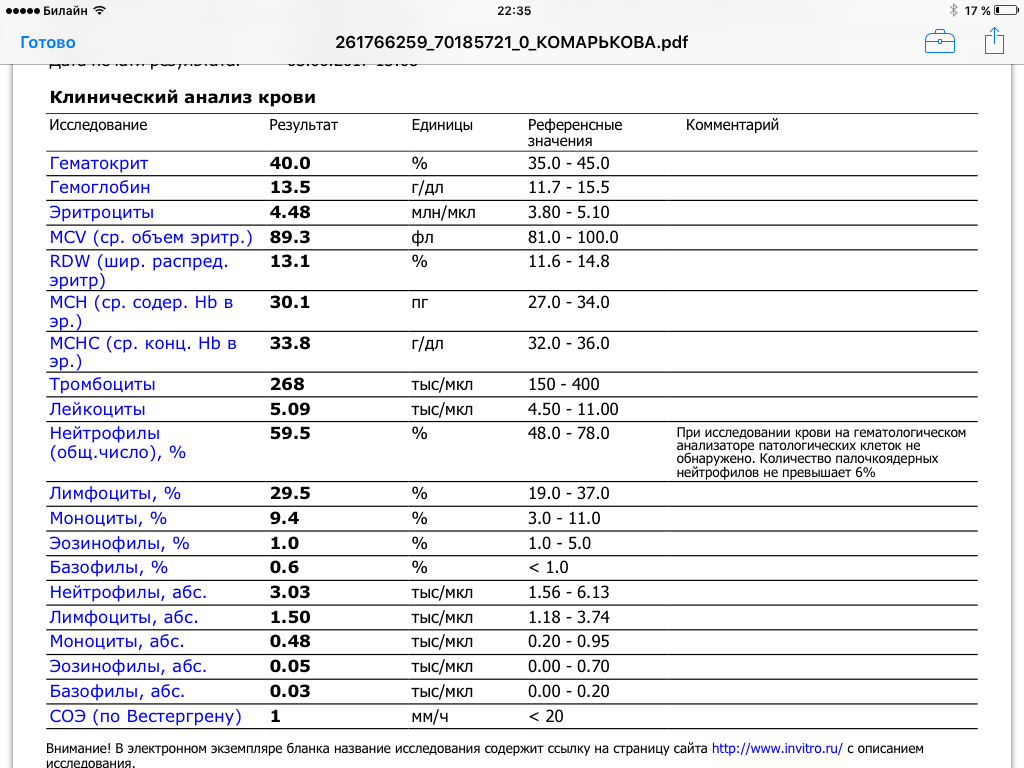 Кровь для него берут из вены, а в целом метод считается более точным, чем поиск представителей лейкоцитов или иммуноглобулина E. Сам этот белок помогает эозинофилам атаковать возбудителей или стимулировать иммунитет, поэтому при болезни его содержание растёт вместе с самими клетками. Иногда у пациента берут мазок из носа на эозинофилы: это тоже помогает выявить природу заболевания — например, ринита.
Кровь для него берут из вены, а в целом метод считается более точным, чем поиск представителей лейкоцитов или иммуноглобулина E. Сам этот белок помогает эозинофилам атаковать возбудителей или стимулировать иммунитет, поэтому при болезни его содержание растёт вместе с самими клетками. Иногда у пациента берут мазок из носа на эозинофилы: это тоже помогает выявить природу заболевания — например, ринита.
Поделись с друзьями
Сделайте полезное дело, это не займет много времени
iСтатья написана врачем
Пожалуйста оцените статью,мы старались:
netbolezni.net
Беременность — III триместр
Комплексный тест, включающий группу лабораторных исследований для определения общего состояния здоровья, функционирования основных систем и органов беременной женщины в третьем триместре беременности.
Синонимы русские
Беременность, III триместр.
Синонимы английские
Pregnancy third (III) trimester.
Какой биоматериал можно использовать для исследования?
Венозную кровь, среднюю порцию утренней мочи.
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Исключить из рациона жирную пищу в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить (по согласованию с врачом) прием мочегонных препаратов в течение 48 часов до сбора мочи.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Сбор мочи рекомендуется производить до менструации или через 2-3 дня после её окончания.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Исследование на наличие ВИЧ-инфекции может проводиться анонимно и конфиденциально.
 При конфиденциальном обследовании в обязательном порядке необходимо предъявление паспорта.
При конфиденциальном обследовании в обязательном порядке необходимо предъявление паспорта. - Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Третий (III) триместр беременности включает в себя период между 27 (28) и 38 (40) неделями беременности. В этот период происходит активный рост плода, совершенствование систем органов, в частности дыхательной системы, развитие органов чувств, созревание нервной системы. Клиническая лабораторная диагностика направлена на оценку функционирования основных органов и систем, в частности почек, печени, свертывающей системы крови, эндокринной системы беременной женщины, а также на контроль инфицирования во время беременности.
Клинический анализ крови позволяет оценить качественный и количественный состав крови по основным показателям: эритроциты, лейкоциты и их разновидности в абсолютном и процентном соотношении, тромбоциты. Выявление отклонений в данных показателях может свидетельствовать о наличии патологических процессов и заболеваний у беременной женщины. Сниженное количество эритроцитов, содержание гемоглобина в эритроцитах может свидетельствовать о наличии анемии беременных. Данное состояние может привести к плацентарной недостаточности — основной причине невынашивания, рождения маловесных детей и гибели плода. Изменения в лейкоцитарной формуле могут свидетельствовать о большом спектре изменений в организме беременной. Это могут быть лабораторные признаки воспалительных и инфекционных заболеваний, патологий, имеющихся у женщины, но не диагностированные ранее. Количество тромбоцитов при беременности может быть ниже нормы, что необходимо принимать во внимание. Значительные изменения в данных показателях, развивающаяся тромбоцитопения требуют особого наблюдения, так как могут являться косвенными признаками патологий свертывающей системы крови, а также такого тяжелого осложнения беременности, как ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания). Изменение СОЭ может отмечаться при наличии острых и хронических воспалительных заболеваний, при инфекционных процессах.
Сниженное количество эритроцитов, содержание гемоглобина в эритроцитах может свидетельствовать о наличии анемии беременных. Данное состояние может привести к плацентарной недостаточности — основной причине невынашивания, рождения маловесных детей и гибели плода. Изменения в лейкоцитарной формуле могут свидетельствовать о большом спектре изменений в организме беременной. Это могут быть лабораторные признаки воспалительных и инфекционных заболеваний, патологий, имеющихся у женщины, но не диагностированные ранее. Количество тромбоцитов при беременности может быть ниже нормы, что необходимо принимать во внимание. Значительные изменения в данных показателях, развивающаяся тромбоцитопения требуют особого наблюдения, так как могут являться косвенными признаками патологий свертывающей системы крови, а также такого тяжелого осложнения беременности, как ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания). Изменение СОЭ может отмечаться при наличии острых и хронических воспалительных заболеваний, при инфекционных процессах.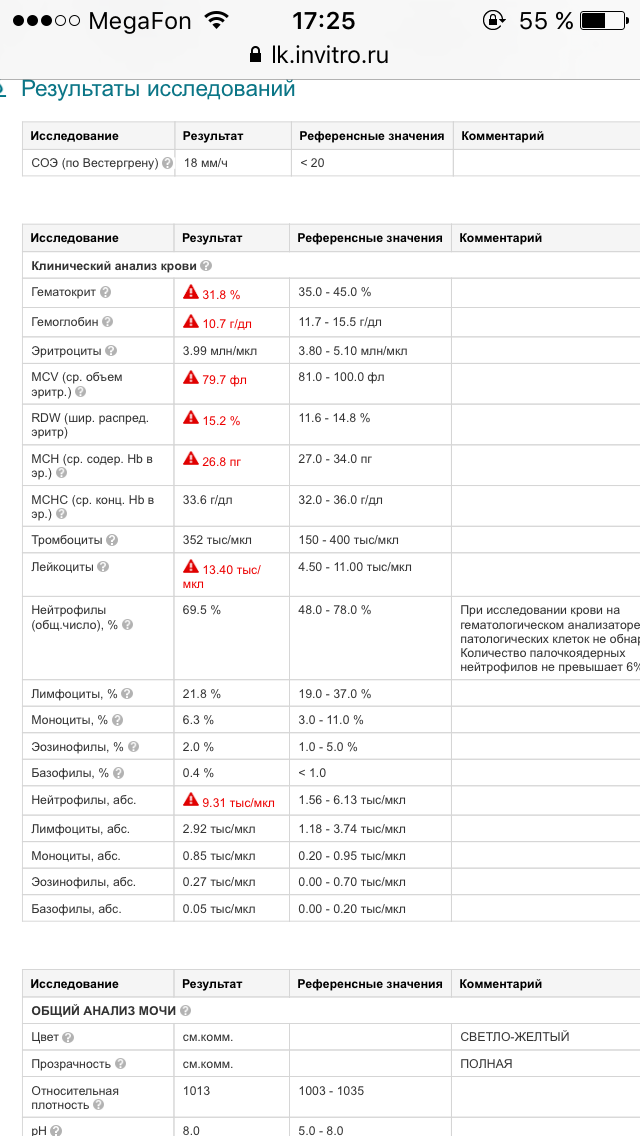 Незначительное увеличение СОЭ может наблюдаться при беременности. Данный тест обладает высокой чувствительностью, но низкой специфичностью и назначается в комплексе с другими показателями.
Незначительное увеличение СОЭ может наблюдаться при беременности. Данный тест обладает высокой чувствительностью, но низкой специфичностью и назначается в комплексе с другими показателями.
Общий анализ мочи с микроскопией мочевого осадка представляет собой совокупность диагностических тестов, позволяющих оценить общие свойства мочи, её физико-химические свойства, содержание продуктов обмена веществ, выявить качественное и количественное содержание ряда органических соединений. Данные тесты отображают функциональное состояние почек, мочевыводящих путей, позволяют судить об общих метаболических процессах, предположить наличие возможных нарушений, инфекционных и воспалительных процессов. Обнаружение глюкозы и кетоновых тел в моче может свидетельствовать о развитии нарушения толерантности к углеводам, сахарного диабета, диабета беременных. Обнаружение белка в моче может быть признаком развивающейся нефропатии беременных, протеинурия более 0,3 г в суточной моче может свидетельствовать о развитии тяжелого осложнения беременности – преэклампсии. Тяжесть данного состояния значительно варьируется. Так, при развитии легкой преэклампсии после 36 недели прогноз обычно благоприятный. Напротив, угроза здоровью матери или плода серьезно возрастает, если преэклампсия развивается рано (до 33 недели) и усугубляется при наличии сопутствующих заболеваний.
Тяжесть данного состояния значительно варьируется. Так, при развитии легкой преэклампсии после 36 недели прогноз обычно благоприятный. Напротив, угроза здоровью матери или плода серьезно возрастает, если преэклампсия развивается рано (до 33 недели) и усугубляется при наличии сопутствующих заболеваний.
В III триместре беременности также необходимо контролировать функциональное состояние системы свертывания крови и фибринолиза. Для оценки внешнего пути свертывания крови используется тест на протромбиновое время. В качестве результатов получают следующие показатели: протромбиновое время по Квику и международное нормализованное отношение. Активированное частичное тромбопластиновое время (АЧТВ) характеризует внутренний путь свертывания крови. Фибриноген является фактор I (первым) фактором свертывающей системы плазмы крови. Данные показатели позволяют оценить функциональное состояние печени, основные пути свертывающей системы крови, оценить функциональное состояние её компонентов. Их определение важно для прогнозирования тромбозов во время беременности, диагностики такого осложнения, как ДВС-синдром, планового назначения необходимой терапии во время родов — процесса, сопровождающегося массивной кровопотерей. Следует отметить, что отмечается физиологичное повышение уровней протромбина и фибриногена в III триместре беременности. Но резкое повышение данных показателей требует особого наблюдения и назначения необходимой терапии. Уровень D-димера также нарастает при физиологичном течении беременности, особенно на сроках 35-40 недель, но резкое повышение концентрации D-димера может указывать на большое количество тромбов в кровяном русле, что чаще всего обусловлено венозной тромбоэмболией или ДВС-синдромом.
Следует отметить, что отмечается физиологичное повышение уровней протромбина и фибриногена в III триместре беременности. Но резкое повышение данных показателей требует особого наблюдения и назначения необходимой терапии. Уровень D-димера также нарастает при физиологичном течении беременности, особенно на сроках 35-40 недель, но резкое повышение концентрации D-димера может указывать на большое количество тромбов в кровяном русле, что чаще всего обусловлено венозной тромбоэмболией или ДВС-синдромом.
Определение таких биохимических показателей, как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), билирубин общий и фракция прямого билирубина, белок общий в сыворотке, позволяет оценить функциональное состояние печени. Уровни АЛТ может быть немного повышен, в то время как уровень АСТ снижен. Значительное повышение концентрации трансаминаз может говорить о наличии поражения печени, гепатита, развитии преэклампсии. Снижение уровня общего белка в сыворотке крови наряду с потерей белка с мочой и при повышении АД более 140/90 мм рт. ст. также является признаком развивающейся преэклампсии.
ст. также является признаком развивающейся преэклампсии.
Для исключения развития диабета беременных (гестационного диабета), развития осложнений, в частности диабетической нефропатии, необходимо определять уровень глюкозы в плазме крови.
Для оценки функционального состояния почек, в частности сохранности процессов клубочковой фильтрации, используется несколько диагностических параметров. Наиболее важными и характерными является определение уровней мочевины и креатинина в сыворотке крови, а также оценка скорости клубочковой фильтрации. Важно, что содержание креатинина снижено у беременных женщин почти наполовину из-за увеличения объема крови, повышающегося кровотока в почках и, соответственно, возрастающей степени фильтрации. Также увеличение почечной фильтрации вызывает снижение количества мочевины у беременных женщин.
Как правило, беременность протекает при нормальных уровнях тиреотропного гормона (ТТГ) в крови. Такое эутиреоидное состояние поддерживается всеми компонентами тиреоидной системы и плацентарными гормонами, в частности хорионическим гонадотропином человека и хорионическим тиреотропином.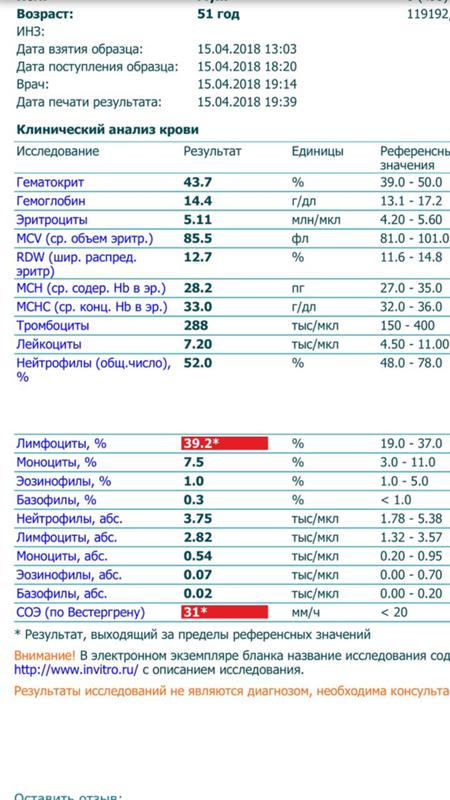 Система тиреоидных гормонов матери и плода независимы друг от друга и слабо проникают через зрелую плаценту. Уровень ТТГ крови беременных может повышаться при развитии преэклампсии.
Система тиреоидных гормонов матери и плода независимы друг от друга и слабо проникают через зрелую плаценту. Уровень ТТГ крови беременных может повышаться при развитии преэклампсии.
В III триместре беременности также рекомендуется повторно провести обследование на гепатит В — HBsAg, гепатит С — anti-HCV, антитела, ВИЧ-инфекцию — HIV 1,2 Ag/AbCombo (определение антител к ВИЧ типов 1 и 2 и антигена p24), сифилис — антитела к Treponema pallidum. Инкубационный период некоторых инфекций сильно варьируется и отрицательный результат анализов, проведенных в начале беременности, может измениться на последних неделях беременности или также остаться отрицательным. Это необходимо для предотвращения заражения плода при родах, назначения необходимого лечения или планового проведения кесарева сечения.
Для чего используется исследование?
- Для профилактического осмотра беременных в III триместре беременности.
- При подозрении на отклонения нормального функционирования систем и органов беременных.

- Для диагностики осложнений III триместра беременности.
Когда назначается исследование?
- Беременным женщинам в третьем триместре на сроке 27-38 (40) недель беременности.
Что означают результаты?
Референсные значения
Для каждого показателя, входящего в состав комплекса:
Что может влиять на результат?
- Применение лекарственных препаратов, в частности гормональных.
Кто назначает исследование?
Акушер-гинеколог, врач общей практики, эндокринолог, терапевт, инфекционист.
Литература
- Долгов В.В., Меньшиков В.В. Клиническая лабораторная диагностика: национальное руководство. – Т. I. – М. : ГЭОТАР-Медиа, 2012. – 928 с.
- Moon HW, Chung HJ, Park CM, Hur M, Yun YM1. Establishment of trimester-specific reference intervals for thyroid hormones in Korean pregnant women / Ann Lab Med.
 2015 Mar;35(2):198-204.
2015 Mar;35(2):198-204. - Angueira AR, Ludvik AE, Reddy TE, Wicksteed B, Lowe WL Jr, Layden BT. New insights into gestational glucose metabolism: lessons learned from 21st century approaches. / Diabetes. 2015 Feb;64(2):327-34. doi: 10.2337/db14-0877.
- Poon LC, Nicolaides KH. Early prediction of preeclampsia. Obstet Gynecol Int. 2014;2014:297397. Review.
- Fauci, Braunwald, Kasper, Hauser, Longo, Jameson, Loscalzo Harrison’s principles of internal medicine, 17th edition, 2009.
Физиологические изменения показателей крови при беременности / «www.medportal.ru»
Получив на руки анализ крови, беременная женщина иногда ужасается, сравнив свои результаты и результаты «нормы». Однако ничего страшного в этом нет. Дело в том, что во время беременности действуют «свои нормы». Но поскольку, анализы крови изобилует страшными и непонятными названиями, беременные мамы все равно пугаются. На самом деле все не так страшно главное разобраться с терминами.
Изменение показателей коагулограммы и клинического анализа крови
Изменения в коагулограмме беременной это естественный физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Обусловлен он тем, что организм беременной готовиться к увеличению объема крови во время вынашивания ребенка и к возможной кровопотере во время родов.
При нормальном течении беременности повышается активность свертывающей системы крови. А это значит, что уже на 3-м месяце беременности повышается фибриноген, который достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю).
Одновременно с повышением фибриногена повышается и активность внутреннего механизма свертывания крови, при этом в анализе отмечается укорочение активированное частичное тромбопластиновое время (АЧТВ). Изменяются во время беременности и другие звенья системы свертывания крови, такие как блокатор свертывания антитромбин III. Но по мере развития беременности происходит постепенное снижение активности этого показателя.
Но по мере развития беременности происходит постепенное снижение активности этого показателя.
А вот волчаночный антикоагулянт не должен вырабатываться в норме у беременной.
Беременность влияет и на результаты общего анализа крови. Такие показатели как гемоглобин, гематокрит может снижаться во второй половине беременности, а лейкоциты, наоборот, повышаться.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови (альбумина) обусловлено частичным разведением крови из-за увеличения ее общего объема. Но может происходить в результате задержки жидкости в организме, нарушения гемодинамики, повышения проницаемости сосудов во время беременности.
Изменение концентрации белков крови обнаруживаются на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции, альфо-фетопротеина.
Альфа-2-глобулиновая фракция может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре).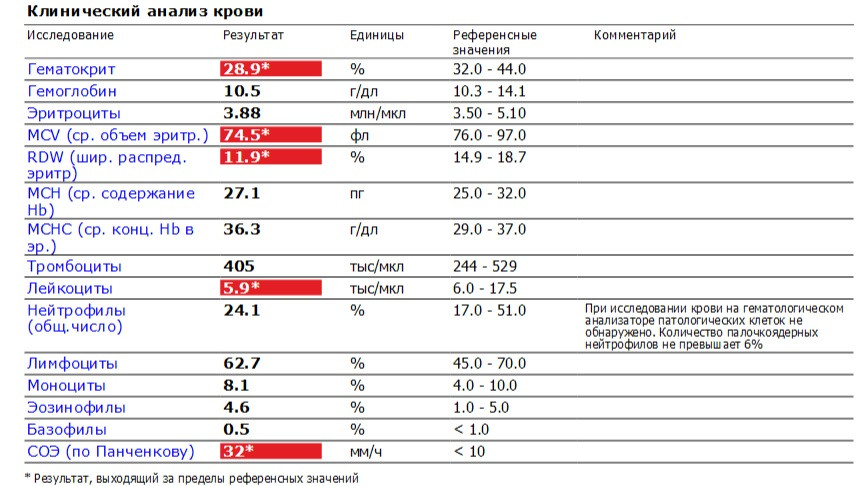 Бетта и гаммаглобулины также увеличиваются. Незначительные изменения С-реактивного белка, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы усиленного деления клеток при росте и развитии малыша.
Бетта и гаммаглобулины также увеличиваются. Незначительные изменения С-реактивного белка, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы усиленного деления клеток при росте и развитии малыша.
Изменение объема циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям выделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины снижается, особенно в поздние сроки беременности. Показатели креатинина снижаются максимально в I-II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом мышц массы матки и ребенка. Уровень мочевой кислоты чаще снижен за счет усиления кровоснабжения почек. Но даже небольшие нарушения в работе почек могут привести к повышению данного показателя, и это расценивается как возможный симптом интоксикации.
Существенно изменяется во время беременности жировой обмен. Так как усиливаются обменные процессы в организме, увеличиваются показатели холестерина (холестерола, липопротеинов высокой плотности ЛПВП).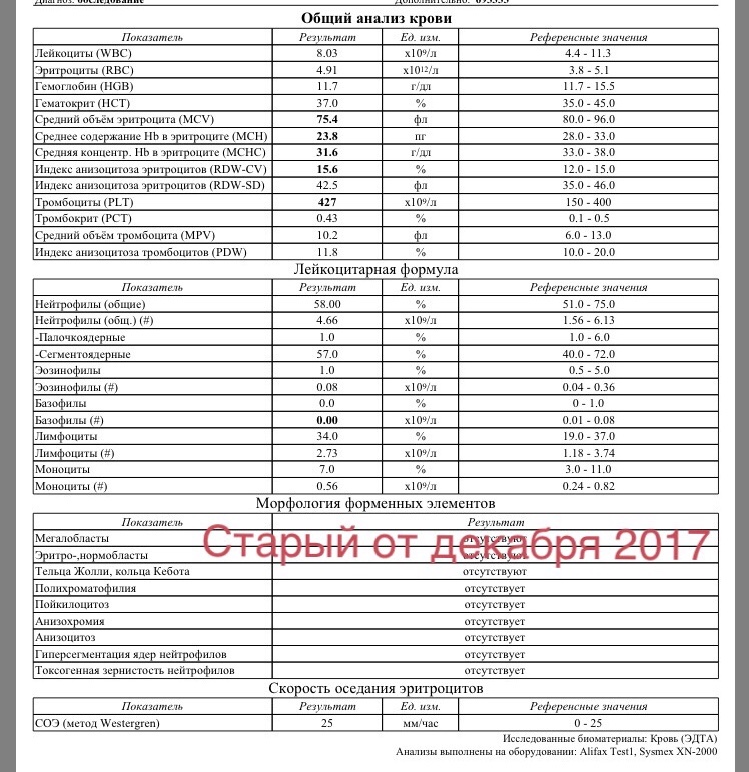
Повышение уровня гормонов эстрогенов во время беременности приводит к отложению жира в молочных железах, на талии и ягодицах. Поэтому худеть и сидеть на диетах беременным бесполезно. Это гормональное и уйдет только после того, как ребенку исполнится год, причем практически независимо от того кормит мама грудью или нет.
Во время беременности увеличивается уровень инсулина. Показатель, отражающий уровень инсулина это С-пептид. При этом уровень глюкозы может меняться незначительно или совсем не меняться.
Однако в моче глюкоза имеет право обнаруживаться при нормальной беременности. Это происходит потому, что во время беременности повышается скорость фильтрации мочи через почки. Чаще глюкоза в моче появляется на сроке беременности 27-36 недели.
Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора, фосфора. И именно изменения показателей фосфора в организме беременной связано с повышением щелочной фосфатазы.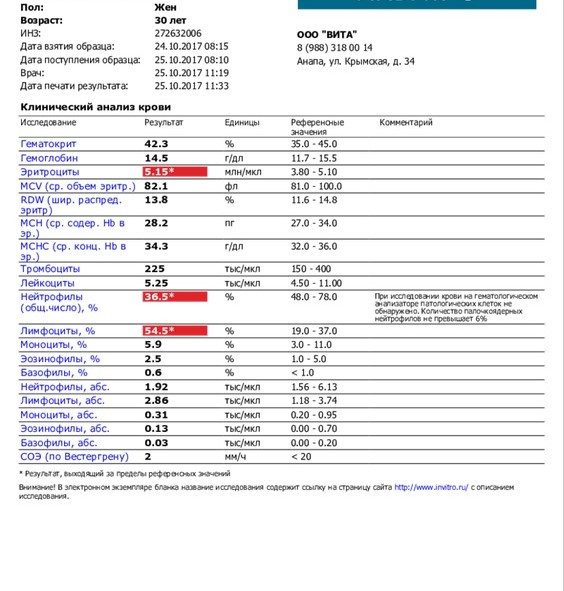 Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени.
Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени.
Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета малыша. Поэтому у мамы может наблюдаться дефицит кальция, который иногда проявляется в судорогах мышц.
Повышение потребления железа организмом беременной может приводить к анемии. Характеризуется данное состояние снижением железа, ферритина, витаминов: В12, фолиевой кислоты.
Изменение в эндокринной системе
Гипофиз, особенно передняя доля, у беременных увеличивается, так как гормоны гипофиза АКТГ и пролактин играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены.
Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон, свободный эстриол, хорионического гонадотропина (б-ХГЧ).
Претерпевает изменения и щитовидная железа. Она несколько увеличивается, и в первой половине беременности отмечается ее гиперфункция.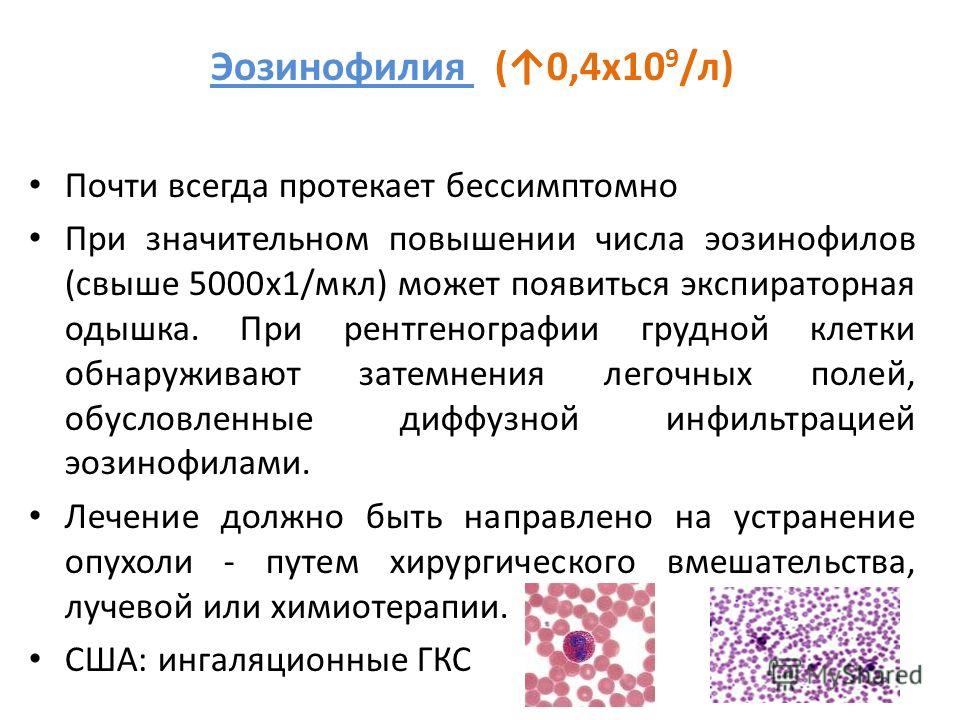 Соответственно наблюдается повышение уровней некоторых гормонов щитовидной железы, например, свободного Т4 при нормальных показателях Т4. Также отмечается усиление функции паращитовидных желез относительным повышением паратгормона.
Соответственно наблюдается повышение уровней некоторых гормонов щитовидной железы, например, свободного Т4 при нормальных показателях Т4. Также отмечается усиление функции паращитовидных желез относительным повышением паратгормона.
Выработка фолликулостимулирующего гормона (ФСГ) во время беременности снижается.
Так что будущим мамам не стоит переживать из-за несоответствия между своими результатами и показателями небеременных норм. К тому же нормы все равно у каждого свои. А индивидуальные колебания анализ никак не учитывает. Поэтому очень важно найти грамотного врача, который знает, как расшифровывать анализы беременных.
По материалам Независимой лаборатории ИНВИТРО.
Лейкоцитоз при беременности лечение и симптомы
Если у вас совпадает больше 80% перечисленных симптомов, то настоятельно рекомендуем вам обратиться к врачу за консультацией.
Лейкоцитоз при беременности (классификация по МКБ-10 R70-R79) — состояние организма, при котором в кровяном русле повышается концентрация белых клеток крови (лейкоцитов). Каждая беременная женщина регулярно сдаёт анализ крови, который показывает не только уровень гемоглобина, но и количество лейкоцитов — важно, чтобы лейкоциты в крови не были повышены или понижены, поскольку это является свидетельством патологии. В норме уровень белых клеток крови может колебаться — от 4 до 8,8×109/л, но у беременных считается нормальным повышение лейкоцитов в крови до 11×109/л.
Каждая беременная женщина регулярно сдаёт анализ крови, который показывает не только уровень гемоглобина, но и количество лейкоцитов — важно, чтобы лейкоциты в крови не были повышены или понижены, поскольку это является свидетельством патологии. В норме уровень белых клеток крови может колебаться — от 4 до 8,8×109/л, но у беременных считается нормальным повышение лейкоцитов в крови до 11×109/л.
Незначительное повышение количества белых клеток крови при беременности свидетельствует об активации иммунитета, увеличением скорости оседания эритроцитов и незначительным сгущением крови. В тех случаях, когда лейкоциты в крови повышаются значительно, развивается лейкоцитоз, который свидетельствует о наличии у беременных воспалительных процессов или других патологий, требующих немедленного лечения.
Причины лейкоцитоза
Лейкоцитоз может развиваться у беременных по разным причинам. Самые распространённые причины такого нарушения, это: ОРВИ, ОРЗ и другие заболевания воспалительного характера, которыми женщина могла заразиться во время беременности; тяжёлые патологии, такие как вирусная пневмония или ветряная оспа, опасная не для самой женщины, а для ребёнка в её утробе; аллергическая реакция на некоторые назначаемые врачом медицинские препараты; получение травм, ожогов и других травматических повреждений (царапин с нагноением, абсцессов, переломов и прочих).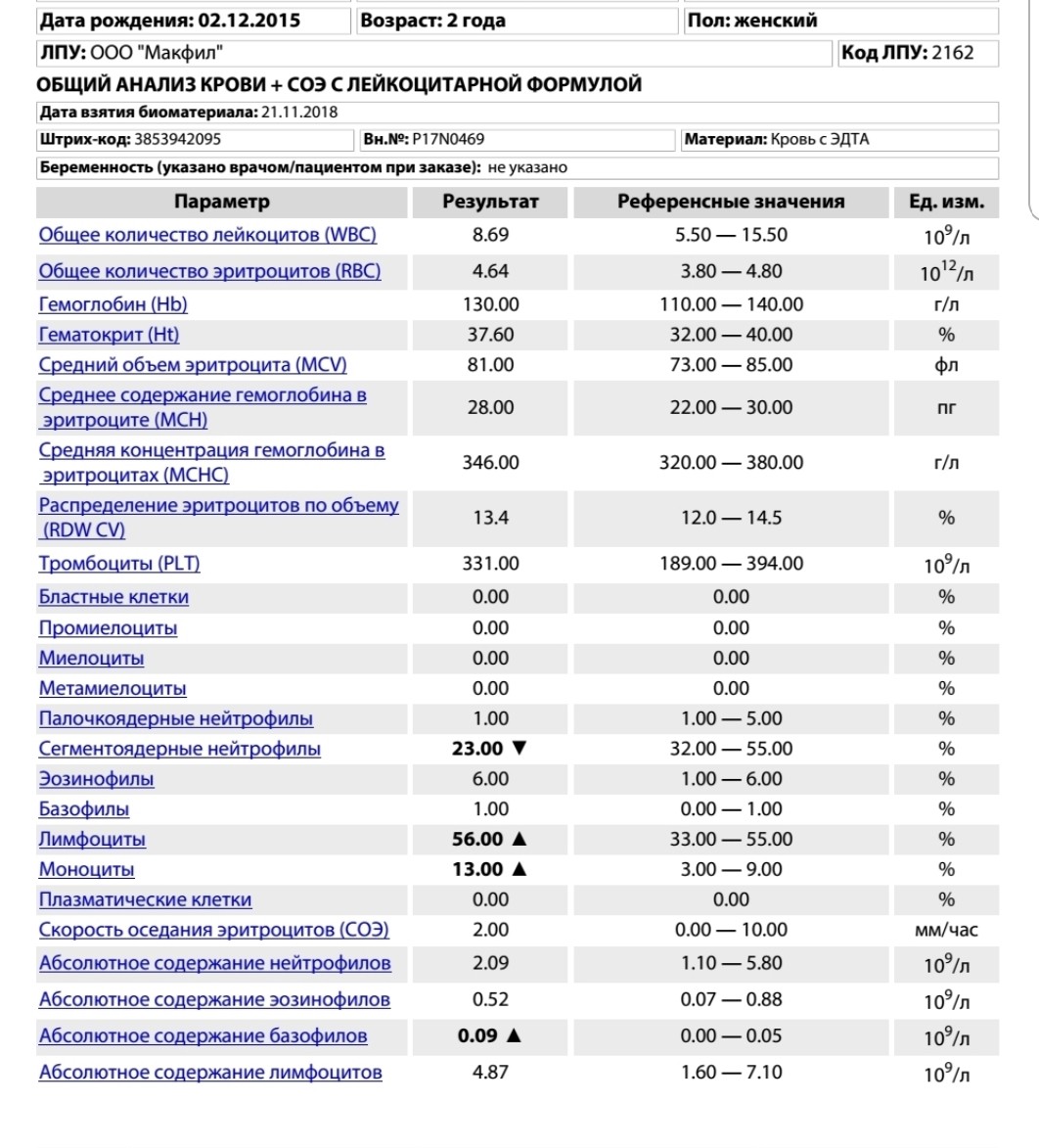
Также причины того, что у женщины развился лейкоцитоз, могут быть связаны с тяжёлыми процессами в её организме, например, с распадом злокачественных опухолей или внутренних кровотечениях. В некоторых случаях у беременных развивается лейкоцитоз на фоне повышенной психоэмоциональной нагрузки. Поэтому врачи рекомендуют женщинам в положении избегать стрессов, а также физических и психических переутомлений. Классификация лейкоцитозов Иногда лейкоцитоз бывает физиологическим, а не патологическим, то есть возникает как реакция на действие некоторых окружающих факторов.
Повышены лейкоциты при беременности: возможные причины
Лейкоцитоз может иметь физиологическую природу, такое повышение лейкоцитов не является признаком наличия какого-либо заболевания.
Повышение количества лейкоцитов в крови происходит:
- При стрессе, переживаниях
- Во время второго триместра беременности
- После приема горячей ванны
- Спустя три часа после приема пищи
Чтобы избежать ложных результатов анализа кровь необходимо сдавать строго натощак в первой половине дня, а также во время забора крови пациентка должна быть максимально расслаблена и спокойна.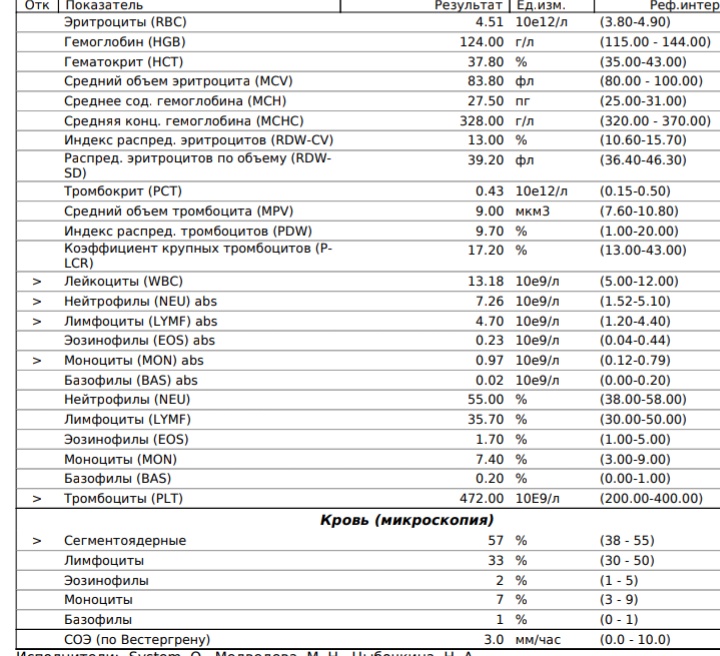
Более опасными причинами лейкоцитоза могут служить:
- Бактериальная или вирусная инфекция. Это может быть инфекционное заболевание дыхательных путей — пневмония или бронхит. Обычно такие заболевания сопровождаются повышением температуры и кашлем. Возможна и острая бактериальная инфекция — аппендицит, пиелонефрит и другие.
- Воспалительные процессы, происходящие в организме. Например, при обострении хронического гастрита или артрита может повышаться уровень лейкоцитов в крови.
- Разнообразные травмы кожи, ожоги и так далее.
- Аллергические реакции или астма.
- Развитие различных урогенитальных инфекций.
- Большие кровопотери.
- Злокачественные опухоли, метастазы.
Все вышеперечисленные заболевания могут оказать негативное влияние не только на организм будущей матери, но и на развитие плода. Поэтому они требуют немедленного начала лечения. Наибольшая опасность лейкоцитоза кроется в его стремительном развитии.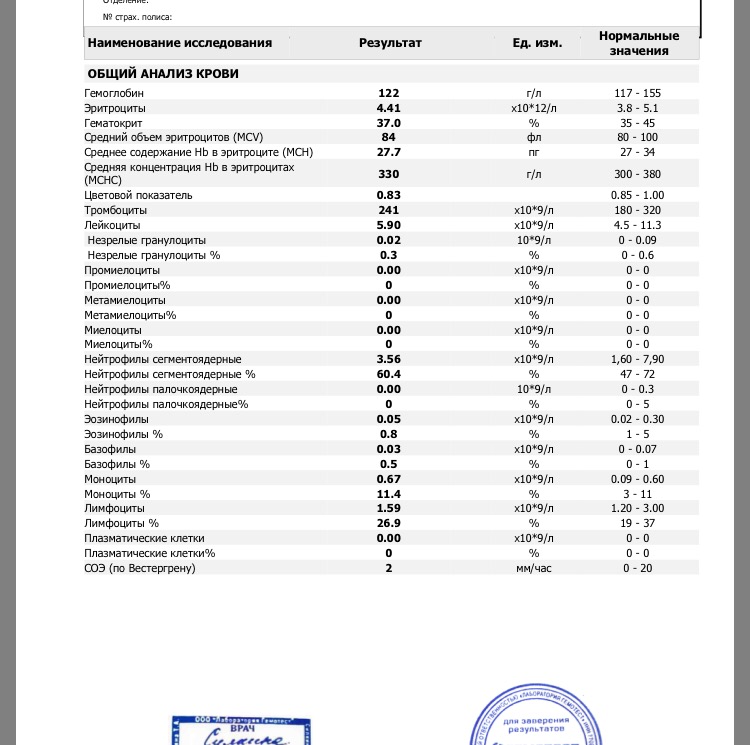 Развиваясь буквально за несколько часов, лейкоцитоз может вызвать внутренние кровотечения. Именно по этой причине лечение этого заболевания должно происходить под строгим наблюдением врача, который в первую очередь должен установить и устранить его причины.
Развиваясь буквально за несколько часов, лейкоцитоз может вызвать внутренние кровотечения. Именно по этой причине лечение этого заболевания должно происходить под строгим наблюдением врача, который в первую очередь должен установить и устранить его причины.
В медицинской практике чаще всего случаи лейкоцитоза у беременных вызваны медленно протекающими в организме воспалительными процессами, аллергическими реакциями, бесконтрольным приемом лекарственных препаратов, почечными коликами, а также обострениями хронических заболеваний.
Еще одной из причин повышения уровня лейкоцитов в крови является скопление белых телец крови в подслизистой оболочке матки. Это естественный физиологический процесс, который необходим для того, чтобы предотвратить попадание какой-либо инфекции к плоду, развивающемся в матке, а также для того, чтобы стимулировать сократительную функцию матки, необходимую во время родов.
Например, лейкоциты в крови беременных могут повышаться, если они принимают слишком горячую или слишком холодную ванну. Также количество лейкоцитов в крови может возрасти из-за ошибок в питании беременной женщины, что требует от врача коррекции её диеты. Занятие тяжёлой физической работой тоже может спровоцировать лейкоцитоз, однако важно помнить, что такой лейкоцитоз показывают анализы только в том случае, если они проведены в ближайшее время после воздействия извне на женщину неблагоприятного фактора.
Также количество лейкоцитов в крови может возрасти из-за ошибок в питании беременной женщины, что требует от врача коррекции её диеты. Занятие тяжёлой физической работой тоже может спровоцировать лейкоцитоз, однако важно помнить, что такой лейкоцитоз показывают анализы только в том случае, если они проведены в ближайшее время после воздействия извне на женщину неблагоприятного фактора.
Если же лейкоцитоз определяется в крови у беременной по истечении продолжительного времени после такого воздействия, речь уже идёт о патологическом состоянии. Самые серьёзные причины, способные вызвать повышение уровня лейкоцитов в крови беременных, это: абсцессы; перитонит; сепсис. Эти состояния опасны не только для ребёнка, но и для жизни матери, поэтому если своевременно не проведена диагностика и не назначено лечение, ребёнок в утробе беременной женщины и она сама могут погибнуть.
Несколько слов следует сказать о причинах снижения лейкоцитов в крови беременных.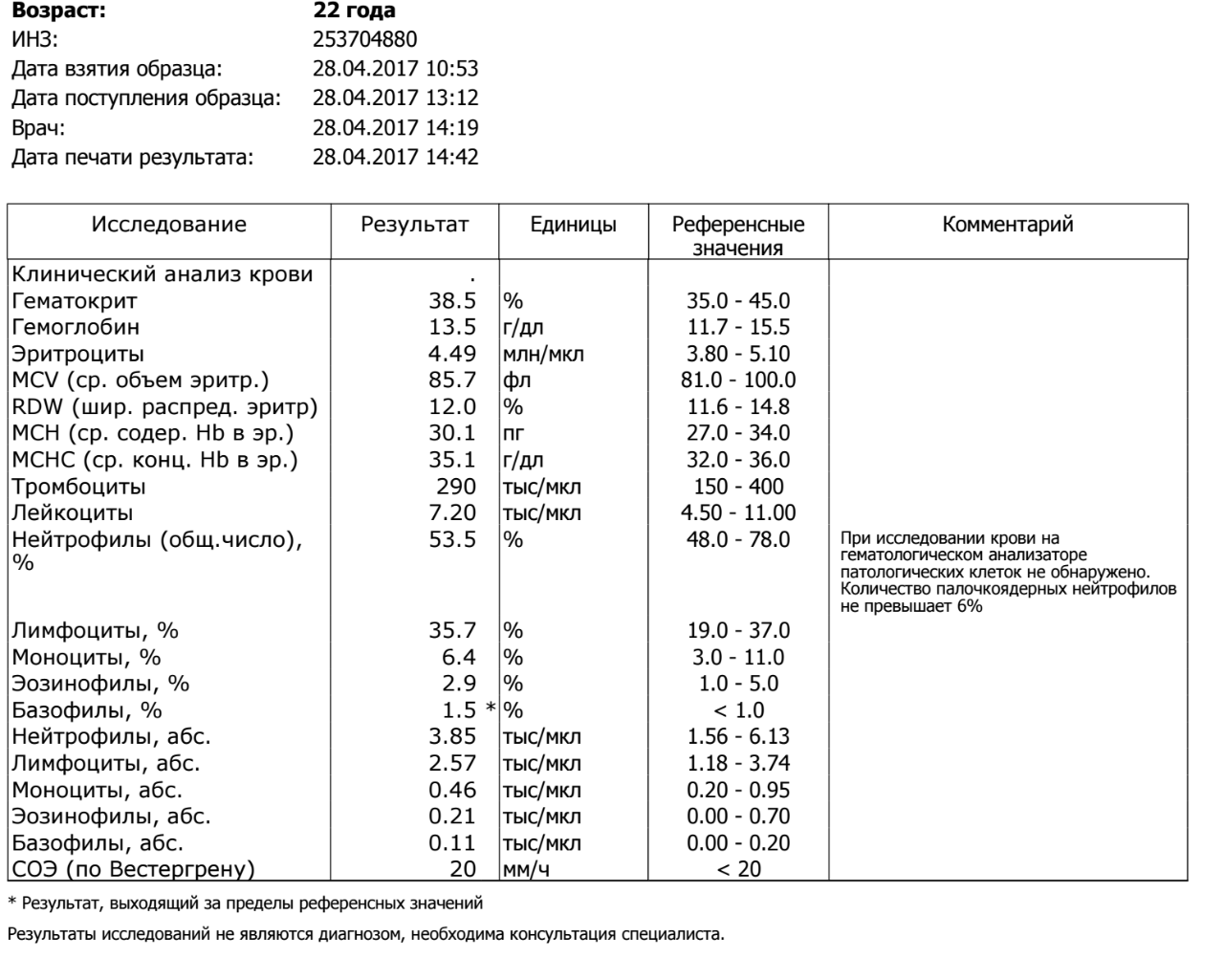
К ним относятся:
Эти заболевания опасны сами по себе, но также их опасность заключается в том, что они могут спровоцировать развитие уродств у плода, а также вызвать преждевременные роды. Поэтому на данные вирусы и инфекции беременных регулярно обследуют — многие из них входят в комплекс обследования на TORCH-инфекции. Также низкий уровень лейкоцитов в крови может отмечаться при воздействии на женщину радиационного излучения, при воздействии на её организм некоторых вредных химических веществ, при истощении.
Диагностика и лечение лейкоцитоза
Установить количество лейкоцитов в крови у беременных можно с помощью обычного анализа крови. Лечение начинается с установления причины развития лейкоцитоза. Для этого иногда приходится провести полное обследование женщины. Когда же диагноз установлен, врач-гинеколог, ведущий беременность женщины, принимает решение относительно дальнейшего лечения.
Препараты, которые используются, должны быть безвредными как для матери, так и для ребёнка.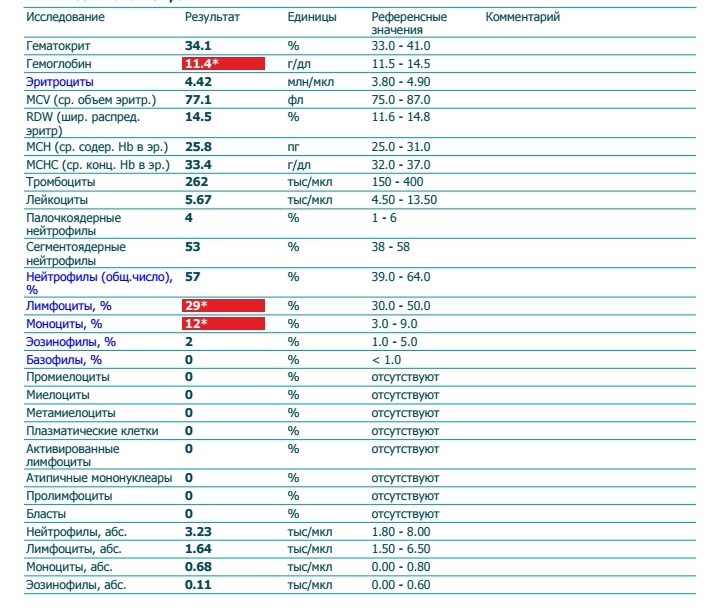 Но к сожалению, не во всех случаях есть возможность устранить лейкоцитоз и патологию, его вызвавшую, не навредив здоровью беременной и малыша в её утробе. Поэтому иногда, при тяжёлых патологических состояниях, врач может принять решение о прерывании беременности и спасении жизни самой женщины.
Но к сожалению, не во всех случаях есть возможность устранить лейкоцитоз и патологию, его вызвавшую, не навредив здоровью беременной и малыша в её утробе. Поэтому иногда, при тяжёлых патологических состояниях, врач может принять решение о прерывании беременности и спасении жизни самой женщины.
Статьи и научные исследования в России
-
В статье Подробнее
-
В статье Подробнее
Статьи и научные исследования зарубежом
-
В статье Подробнее
-
В статье Подробнее
Презентации
Отзывы
Дарья 10.05.2017
Девочки, кому нибудь ставили при беременности? Какие последствия? Нашли ли причину и намного ли были повышены лейкоциты?
Илюшина Мама 19.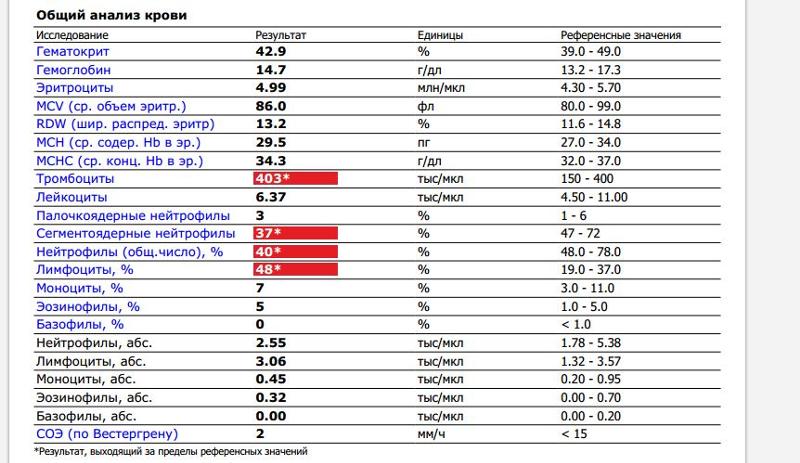 05.2017
05.2017
Мне не ставили, но повышены были в 3 раза. Потом прочитала, что такое может быть при беременности
Елена Лиукконен 22.06.2017
У меня с начала беременности и до 22 недели лейк.были в пределах 14. А потом резко повысились до 19 и также увеличилось соэ. Гинеколог назначила анализ на с-реактивный белок и он в норме. Тогда сказали, что повышение лейк.и соэ на беременность, воспаления нет.
Шапка, 25.06.2017
Привет всем!Пишу прям с больничной палаты!Меня 17 числа положили на сохранение(срок 28 недель) с угрозой преждевременных родов!Покапали магнезию 5 дней и уколы 7 дней и вот остальное время я просто лежу без процедур!Выписывать не хотят,т.к. говорят,что у меня повышенное количество лейкоцитов(лейкоцитоз).Его никак не лечат и на все вопросы орут,что меня здесь никто не держит и я могу уходить,но там каких-то денег не заплатят и больничный не дадут!Хочу у вас спросить про этот лейкоцитоз,потому что в интернете ничего толком не нашла!Заранее спасибо.
Видео
Лекарства
Препараты подбираются для каждой женщины индивидуально, учитывая чувствительность возбудителя к лекарствам.
Количество эозинофилов — обзор
3.1.1 Общее количество эозинофилов
Эозинофилия определяется как абсолютное количество эозинофилов более 450 клеток / мкл, измеренное путем подсчета наличия окрашенных эозинофилов на 100 клеток, умноженного на количество лейкоцитов . У здорового человека обычно меньше 350 клеток / мкл. Высокое количество эозинофилов часто связано с аллергическими заболеваниями, паразитарными инфекциями, астмой, аутоиммунными заболеваниями, экземой, сенной лихорадкой и лейкемией, тогда как более низкое, чем обычно, количество эозинофилов может быть связано с алкогольной интоксикацией и перепроизводством определенных стероидов в организме (Hutchinson И Schexineider, 2011; Робертс, 2012).
Связь эозинофилии и стронгилоидоза значительна, хотя и не всегда последовательна. Эозинофилия является наиболее частым и важным признаком наличия стронгилоидоза среди беженцев и иммигрантов из регионов, где этот паразит является эндемичным. Это подтверждается ретроспективным исследованием медицинских карт беженцев, прибывших в США в период с 1998 по 2002 годы, которое показало, что 12% (266/2224) субъектов страдали эозинофилией, из которых 58% были мужчинами из Африки, Восточной Европы, Юго-Восточная Азия, Карибский бассейн, Латинская Америка и Ближний Восток (Seybolt, Christiansen, & Barnett, 2006).Лаутфи, Уилсон, Кистоун и Каин (2002) обнаружили, что 96% (73/76) респондентов в своем исследовании стронгилоидоза были иммигрантами из эндемичных регионов, которые жили в неэндемичных странах, и 86% из них страдали эозинофилией. Между тем, исследование Гилла и Бейли (1989) продемонстрировало, что 15% (88/602) бывших дальневосточных военнопленных во время Второй мировой войны страдали стронгилоидозом, а 4,2% из них имели значительную эозинофилию крови без очевидных паразитологических или других медицинских заболеваний.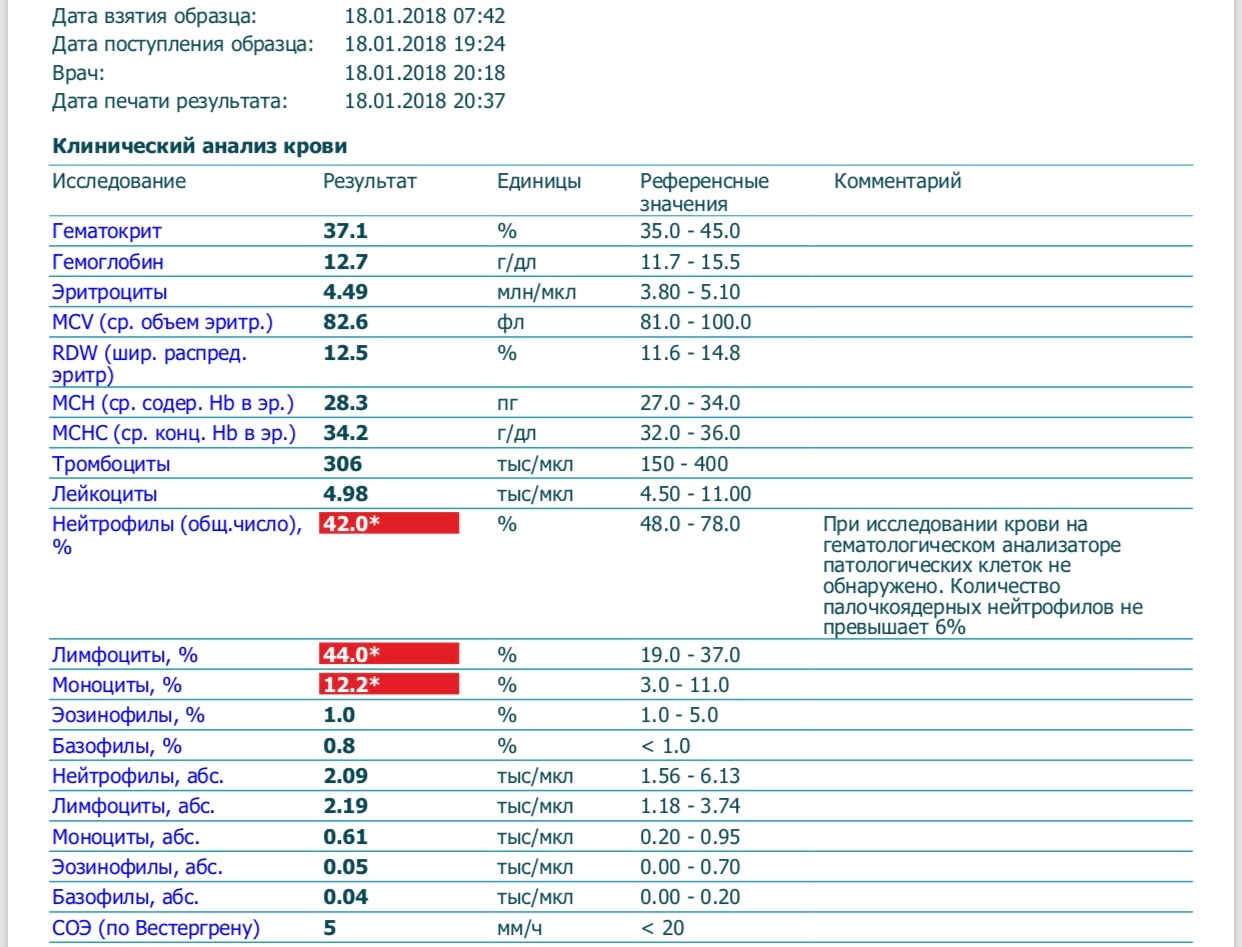 причины. Их результаты подтверждают роль эозинофилии как биомаркера инфекции и индикатора устойчивости болезни.Кроме того, полезность количества эозинофилов как суррогатного маркера успешного лечения демонстрируется значительным снижением количества эозинофилов, наблюдаемым у 70% пролеченных пациентов после предполагаемого излечения от стронгилоидоза (Loutfy et al., 2002).
причины. Их результаты подтверждают роль эозинофилии как биомаркера инфекции и индикатора устойчивости болезни.Кроме того, полезность количества эозинофилов как суррогатного маркера успешного лечения демонстрируется значительным снижением количества эозинофилов, наблюдаемым у 70% пролеченных пациентов после предполагаемого излечения от стронгилоидоза (Loutfy et al., 2002).
Тем не менее, количество эозинофилов обычно считается нечувствительным и не является клинически полезным в качестве скринингового теста на стронгилоидоз, особенно у возвращающихся путешественников, поскольку он мало способствует диагностической точности по сравнению с исследованием кала и серологическим скринингом (Libman, MacLean, & Gyorkos , 1993).Эозинофилия может не развиться у хозяина с ослабленным иммунитетом. Более того, было обнаружено, что уровень эозинофилов ниже у людей с тяжелым стронгилоидозом, чем у людей с бессимптомными или симптоматическими инфекциями, поэтому он не очень полезен для дифференциальной диагностики (Ligas et al.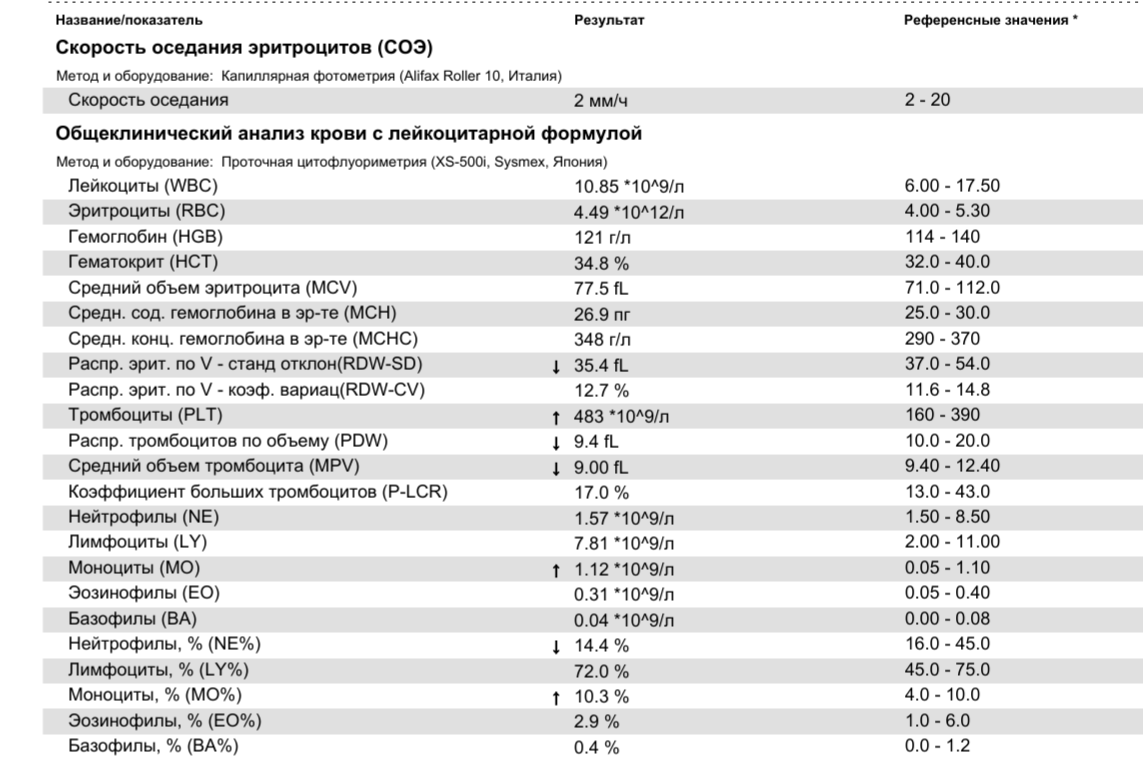 , 2003). Это наблюдение может быть связано с известным эффектом кортикостероидов на снижение количества эозинофилов в крови (Snydman, Roxby, Gottlieb, & Limaye, 2009). Кроме того, относительно высокая стоимость полного анализа крови на один тест для измерения уровня эозинофилии (37 долларов США за тест) может быть недопустимой в качестве диагностического теста первой линии на стронгилоидоз (Nair, 2001).
, 2003). Это наблюдение может быть связано с известным эффектом кортикостероидов на снижение количества эозинофилов в крови (Snydman, Roxby, Gottlieb, & Limaye, 2009). Кроме того, относительно высокая стоимость полного анализа крови на один тест для измерения уровня эозинофилии (37 долларов США за тест) может быть недопустимой в качестве диагностического теста первой линии на стронгилоидоз (Nair, 2001).
Количество эозинофилов: объяснение и риски
Что такое количество эозинофилов?
Белые кровяные тельца — важная часть иммунной системы вашего организма. Они жизненно важны для защиты от вторжения бактерий, вирусов и паразитов. Костный мозг производит все пять различных видов лейкоцитов в организме.
Каждый лейкоцит живет в кровотоке от нескольких часов до нескольких дней. Эозинофил — это разновидность лейкоцитов.Эозинофилы хранятся в тканях по всему телу, выживая до нескольких недель. Костный мозг постоянно пополняет запасы лейкоцитов в организме.
Количество и тип каждого лейкоцита в вашем теле могут помочь врачам лучше понять ваше здоровье.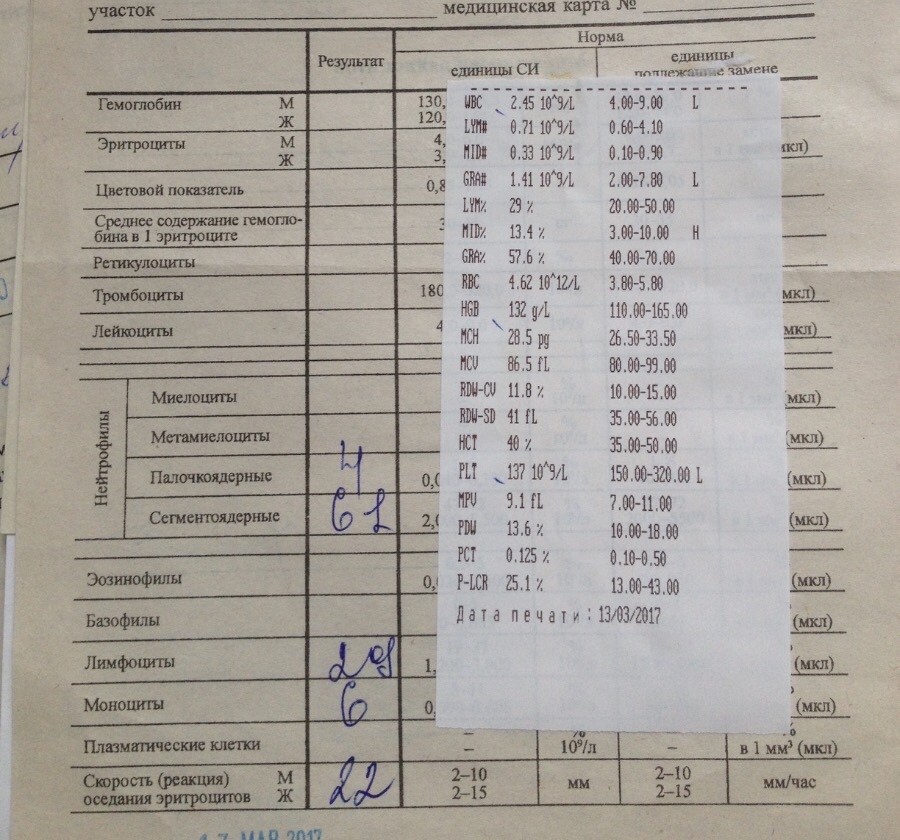 Повышенный уровень лейкоцитов в крови может указывать на то, что у вас есть болезнь или инфекция. Повышенный уровень часто означает, что ваше тело отправляет все больше и больше лейкоцитов для борьбы с инфекциями.
Повышенный уровень лейкоцитов в крови может указывать на то, что у вас есть болезнь или инфекция. Повышенный уровень часто означает, что ваше тело отправляет все больше и больше лейкоцитов для борьбы с инфекциями.
Подсчет эозинофилов — это анализ крови, который измеряет количество эозинофилов в вашем организме. Аномальные уровни эозинофилов часто обнаруживаются при рутинном общем анализе крови (CBC).
Продолжающиеся исследования продолжают раскрывать расширяющийся список ролей, выполняемых эозинофилами. Сейчас выясняется, что почти каждая система организма так или иначе зависит от эозинофилов. Ваша иммунная система выполняет две важные функции. Эозинофилы уничтожают вторгшиеся микробы, такие как вирусы, бактерии или паразиты, такие как анкилостомы.Они также играют роль в воспалительной реакции, особенно если речь идет о аллергии.
Воспаление — это ни хорошо, ни плохо. Он помогает изолировать и контролировать иммунный ответ в месте инфекции, но побочным эффектом является повреждение тканей вокруг него.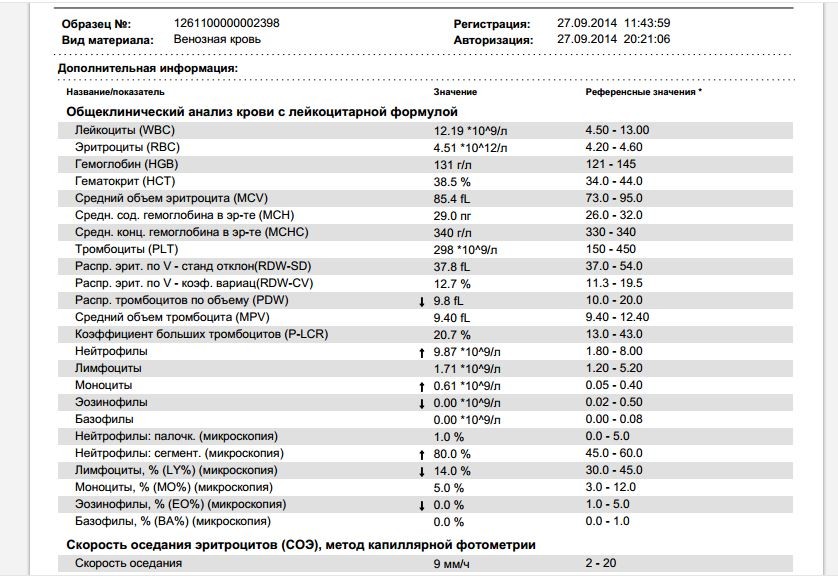 Аллергия — это иммунная реакция, которая часто связана с хроническим воспалением. Эозинофилы играют важную роль в воспалениях, связанных с аллергией, экземой и астмой.
Аллергия — это иммунная реакция, которая часто связана с хроническим воспалением. Эозинофилы играют важную роль в воспалениях, связанных с аллергией, экземой и астмой.
Ваш врач может обнаружить аномальные уровни эозинофилов при проведении дифференциального анализа крови.Дифференциальный тест лейкоцитов часто проводится вместе с полным анализом крови (CBC) и определяет процентное содержание каждого вида лейкоцитов в вашей крови. Этот тест покажет, есть ли у вас аномально высокое или низкое количество лейкоцитов. Количество лейкоцитов может варьироваться при определенных заболеваниях.
Ваш врач может также назначить этот тест, если он подозревает определенные заболевания или состояния, например:
Для этого теста не требуется специальной подготовки. Вам следует сообщить своему врачу, если вы принимаете какие-либо разжижающие кровь препараты, например варфарин (кумадин).Ваш врач может посоветовать вам прекратить прием определенных лекарств.
Лекарства, которые могут вызвать у вас повышенное количество эозинофилов, включают:
Перед тестом обязательно сообщите своему врачу о любых текущих лекарствах или добавках, которые вы принимаете.
Поставщик медицинских услуг возьмет образец крови из вашей руки, выполнив следующие действия:
- Сначала они очистят пораженный участок тампоном с антисептическим раствором.
- Затем они вставят иглу в вашу вену и прикрепят трубку для заполнения кровью.
- После взятия достаточного количества крови иглу удаляют и накладывают повязку.
- Затем они отправят образец крови в лабораторию для анализа.
Нормальные результаты
У взрослых нормальный анализ образца крови покажет менее 500 эозинофильных клеток на микролитр крови. У детей уровни эозинофилов зависят от возраста.
Ненормальные результаты
Если у вас более 500 эозинофильных клеток на микролитр крови, это означает, что у вас заболевание, известное как эозинофилия.Эозинофилия подразделяется на легкую (500–1500 эозинофильных клеток на микролитр), умеренную (от 1500 до 5000 эозинофильных клеток на микролитр) или тяжелую (более 5000 эозинофильных клеток на микролитр).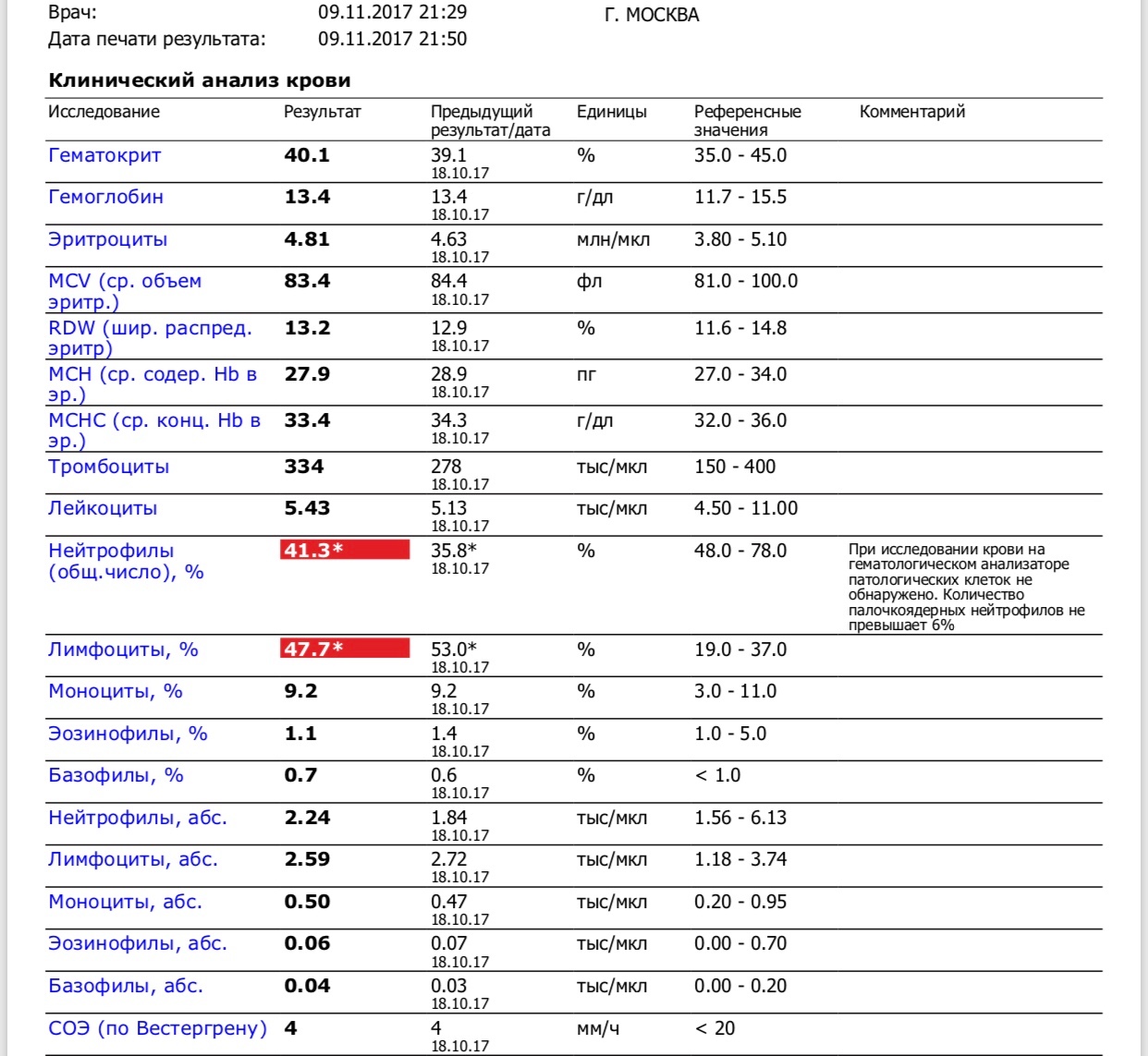 Это может быть вызвано любой из следующих причин:
Это может быть вызвано любой из следующих причин:
Аномально низкое количество эозинофилов может быть результатом интоксикации алкоголем или чрезмерного производства кортизола, как при болезни Кушинга. Кортизол — это гормон, вырабатываемый организмом естественным путем. Низкое количество эозинофилов также может быть связано с временем суток.В нормальных условиях уровень эозинофилов самый низкий утром и самый высокий вечером.
Если не подозревается злоупотребление алкоголем или болезнь Кушинга, низкие уровни эозинофилов обычно не вызывают беспокойства, если другие количества лейкоцитов также не являются аномально низкими. Если количество лейкоцитов низкое, это может сигнализировать о проблеме с костным мозгом.
Для подсчета эозинофилов используется стандартный забор крови, который вы, вероятно, делали много раз в своей жизни.
Как и в случае с любым другим анализом крови, существует минимальный риск возникновения незначительных синяков в месте укола.В редких случаях после забора крови вена может опухнуть. Это называется флебитом. Вы можете лечить это состояние, прикладывая теплый компресс несколько раз в день. Если это не поможет, проконсультируйтесь с врачом.
Это называется флебитом. Вы можете лечить это состояние, прикладывая теплый компресс несколько раз в день. Если это не поможет, проконсультируйтесь с врачом.
Чрезмерное кровотечение может быть проблемой, если у вас нарушение свертываемости крови или вы принимаете разжижающие кровь препараты, такие как варфарин (кумадин) или аспирин. Это требует немедленной медицинской помощи.
Если у вас аллергия или паразитарная инфекция, ваш врач назначит краткосрочное лечение для облегчения симптомов и восстановления нормального уровня лейкоцитов.
Если количество эозинофилов указывает на аутоиммунное заболевание, ваш врач может захотеть провести дополнительные тесты, чтобы определить, какой у вас тип заболевания. Большое количество других состояний может вызвать высокий уровень эозинофилов, поэтому важно работать с врачом, чтобы выяснить причину.
Регулярное лабораторное тестирование во время беременности
Большинство врачей общей практики больше не предлагают услуги по уходу за беременными женщинами, однако могут участвовать в первичном подтверждении
беременности и первых лабораторных анализов и общего ухода во время беременности. В следующей статье приведены рекомендации по
соответствующее тестирование на ранних сроках беременности, в течение всей беременности и информация об общих изменениях в рекомендациях по тестированию
колеблется во время беременности.
В следующей статье приведены рекомендации по
соответствующее тестирование на ранних сроках беременности, в течение всей беременности и информация об общих изменениях в рекомендациях по тестированию
колеблется во время беременности.
Анализы крови включены в первый дородовой скрининг
Когда женщина забеременеет, ей рекомендуется пройти ряд стандартных обследований. Первый дородовой обследование требуется, даже если женщина рассматривает возможность прерывания беременности.
«Первый дородовой скрининг» может запросить терапевт при первом посещении, когда беременность подтверждена, а результаты позже отправляются выбранному ведущему специалисту по родовспоможению (LMC). Если женщина может записаться в LMC в В ближайшем будущем анализы могут быть отложены по просьбе пациентки до ее первого визита в LMC.
Тесты, включенные в первый дородовой скрининг, включают:
- Общий анализ крови
- Анализ группы крови и антител
- Статус антител к краснухе
- Серология на сифилис
- Серология на гепатит В
- ВИЧ
Перед всеми лабораторными исследованиями во время беременности беременной женщине следует предоставить информацию о причинах проведения теста. рекомендуется, последствия как положительного, так и отрицательного результата, риск передачи заболевания плоду
(если применимо) и как будут получены результаты.Устное согласие (или отказ) пациента должно быть документально подтверждено.
заметки. 1
рекомендуется, последствия как положительного, так и отрицательного результата, риск передачи заболевания плоду
(если применимо) и как будут получены результаты.Устное согласие (или отказ) пациента должно быть документально подтверждено.
заметки. 1
Хотя первый дородовой скрининг обычно проводится на ранних сроках беременности, его можно запросить на любом этапе беременности. то есть, если женщина впервые обращается к врачу на поздних сроках беременности, она все равно должна пройти первый дородовой скрининг.
Общий анализ крови
Общий анализ крови (CBC) дает информацию о ряде гематологических параметров, но обычно во время беременности наиболее полезными являются показатели гемоглобина, тромбоцитов и лейкоцитов.Большинство лабораторий предоставят контрольные диапазоны скорректированы с учетом беременности для облегчения интерпретации.
Очень низкий или высокий уровень гемоглобина связан с повышенным риском для плода. 2 Гестационные
при оценке гемоглобина следует учитывать возраст, так как его уровень снижается во время беременности из-за гемодилюции
вызвано увеличением объема плазмы. 2 Нижний предел гемоглобина обычно составляет 115 г / л, но для беременных
нижний предел обычно составляет 100 г / л.
2 Гестационные
при оценке гемоглобина следует учитывать возраст, так как его уровень снижается во время беременности из-за гемодилюции
вызвано увеличением объема плазмы. 2 Нижний предел гемоглобина обычно составляет 115 г / л, но для беременных
нижний предел обычно составляет 100 г / л.
Железодефицитная анемия является наиболее частой гематологической проблемой во время беременности и обычно характеризуется пониженным уровнем гемоглобина, среднего клеточного объема (MCV) и среднего клеточного гемоглобина (MCH). Когда дефицит железа есть подозрение, что для подтверждения диагноза следует использовать измерение сывороточного ферритина. 2
Изменения уровня тромбоцитов часто наблюдаются во время беременности. Уменьшение количества тромбоцитов — это
чаще, чем повышение, и наиболее очевидно у женщин, у которых до беременности был низкий уровень.Тромбоциты обычно
уменьшаются в результате гемодилюции, и это может стать более выраженным по мере того, как беременность прогрессирует со второго
до третьего триместра. 3 Уровень тромбоцитов 150 x 109 / л или меньше является аномально низким и должен быть обсужден с
гематолог.
3 Уровень тромбоцитов 150 x 109 / л или меньше является аномально низким и должен быть обсужден с
гематолог.
Повышенный уровень тромбоцитов во время беременности, как правило, является реакцией на беременность и обычно не предполагает клиническая проблема. Однако из-за немного повышенного риска свертывания крови рекомендуется, чтобы уровень тромбоцитов выше 600 x 109 / л, чтобы обсудить результаты с гематологом.
Общее количество лейкоцитов часто повышается во время беременности из-за увеличения количества нейтрофилов. Нейтрофилы также могут демонстрировать «сдвиг влево» (увеличение количества палочкоядерных нейтрофилов). Однако эта нейтрофилия обычно не связано с инфекцией или воспалением.
Общее количество лейкоцитов также может вводить в заблуждение у беременных женщин и должно интерпретироваться с осторожностью, например повышенный
нейтрофилы с низким количеством лимфоцитов могут давать общее количество лейкоцитов, которое находится в пределах нормы. Следовательно
абсолютное количество клеток каждого типа более полезно, чем общее количество лейкоцитов.
Следовательно
абсолютное количество клеток каждого типа более полезно, чем общее количество лейкоцитов.
Финансирование родильного отделения общей практики
В рамках финансирования первичных служб родовспоможения в Новой Зеландии врач-клиницист, не являющийся ведущим врачом, может доступ к финансированию для одного визита по поводу беременности в течение первого триместра. В общей практике это финансирование может быть использовано, например, когда пациентка обращается для подтверждения беременности и первого дородового обследования.
N.B. Консультации относительно потенциальной беременности не имеют права на это финансирование, если беременность не подтверждена.
Анализ группы крови и антител
Определение группы крови ABO, статуса резуса D и антител к эритроцитам у беременных женщин важно для предотвращения «гемолитического»
болезнь новорожденного »при последующих беременностях.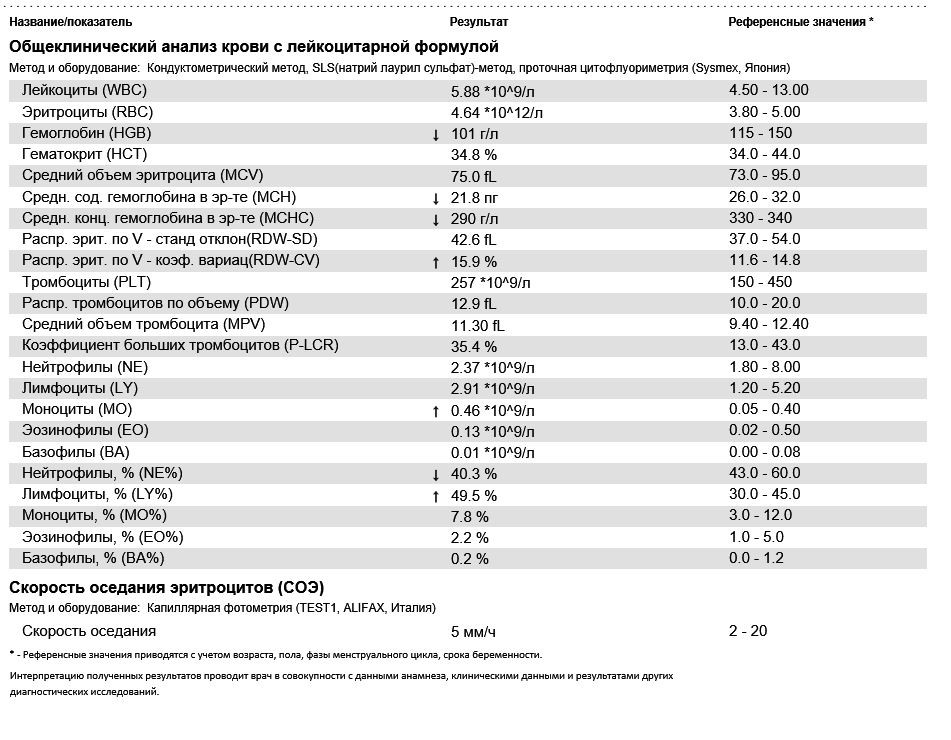
Если у плода резус-D-положительный (а у матери отрицательный), у матери могут образовываться анти-D-антитела, которые могут влиять на последующий резус-D-положительный плод.Антитела Anti-D могут образовываться в различных ситуациях, включая амниоцентез, отбор проб ворсинок хориона (CVS), внешний головной вариант (ECV), кровотечение во время беременности, обширная травма живота и поздний выкидыш.
Гемолитической болезни новорожденных при последующих беременностях можно избежать с помощью антенатальной профилактики коммерческими анти-D во втором и третьем триместрах и послеродовом периоде. 2
Статус антител к краснухе
Все беременные женщины должны пройти скрининг на антитела к краснухе.Заболеть краснухой во время беременности представляет высокий риск
вреда для плода. Синдром врожденной краснухи возникает, когда вирус краснухи поражает развивающийся плод, особенно
в течение первого триместра, когда до 85% пораженных младенцев будут рождаться с врожденным дефектом, например глухота, пороки зрения,
пороки сердца, умственная отсталость.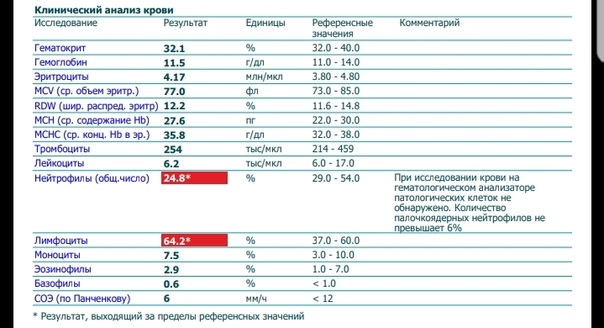 Риск врожденных дефектов снижается, если инфицирование происходит после 20 недель беременности. 4
Риск врожденных дефектов снижается, если инфицирование происходит после 20 недель беременности. 4
Целью скрининга является выявление женщин, которые не были вакцинированы или имеют пониженный иммунитет и являются восприимчивыми для заражения краснухой, поэтому им можно сделать иммунизацию в послеродовой период для защиты будущих беременностей. 2,5 Краснуха нельзя делать вакцинацию во время беременности (так как это живая вакцина) и если мать заразилась краснухой во время беременности невозможно предотвратить передачу инфекции младенцу. 2
Титры антителк краснухе следует измерять при каждой беременности, поскольку уровни могут снижаться и опускаться ниже защитных уровней. Это чаще наблюдается у людей, подвергшихся воздействию вируса только при иммунизации. 6
Интерпретация низких титров краснухи у ранее иммунных женщин
Уровень антител к краснухе выше 10 МЕ / мл обычно указывает на защиту от болезни, однако повторное инфицирование
с краснухой все еще сообщалось у женщин с уровнем антител выше 15 МЕ / мл. Поэтому беременным с краснухой
Следует рекомендовать уровень антител менее 15 МЕ / мл, чтобы избежать контакта с людьми, больными краснухой. Женщины с
Уровни антител менее 25 МЕ / мл, получившие только одну дозу MMR, могут посоветовать принять вторую дозу после
Доставка. 7
Поэтому беременным с краснухой
Следует рекомендовать уровень антител менее 15 МЕ / мл, чтобы избежать контакта с людьми, больными краснухой. Женщины с
Уровни антител менее 25 МЕ / мл, получившие только одну дозу MMR, могут посоветовать принять вторую дозу после
Доставка. 7
Серология на сифилис
Все беременные женщины должны пройти обследование на сифилис. 2 Матери, инфицированные сифилисом, могут иметь длительное заболеваемость и осложнения беременности значительны; От 70 до 100% младенцев будут инфицированы, и одна треть будет инфицирована. быть мертворожденным. 2 В последние годы заболеваемость сифилисом в Новой Зеландии увеличивалась (2006–2009 годы). 8 Однако, Последние данные эпиднадзора показывают, что, хотя инфекция сифилиса по-прежнему вызывает беспокойство, в настоящее время показатели, похоже, снижаются. 9
Передача сифилиса от матери ребенку во время беременности связана с неиммунным водянкой (опасным для жизни состоянием). сильных отеков у плода и новорожденного), задержка внутриутробного развития, пороки развития и перинатальная смерть.Выжившие инфицированные младенцы часто имеют длительную инвалидность. 2
сильных отеков у плода и новорожденного), задержка внутриутробного развития, пороки развития и перинатальная смерть.Выжившие инфицированные младенцы часто имеют длительную инвалидность. 2
Универсальный скрининг на сифилис у недавно беременных женщин рекомендован Королевским колледжем Австралии и Новой Зеландии акушеров и гинекологов (RANZCOG). Женщины с положительным результатом теста могут получить профилактическое лечение антибиотиками. Пенициллин является безопасным и эффективным средством лечения сифилиса во время беременности и может предотвратить врожденный сифилис. 10
RANZCOG рекомендует провести трепонемный тест, например.г. Анализ частиц Treponema pallidum (TPPA) используется для скрининга сифилис, поскольку он может выявить первичную или вторичную инфекцию. 6
Серология на гепатит В
До 85% младенцев, рожденных от матерей, инфицированных гепатитом B (особенно от матерей с положительным HBeAg, т.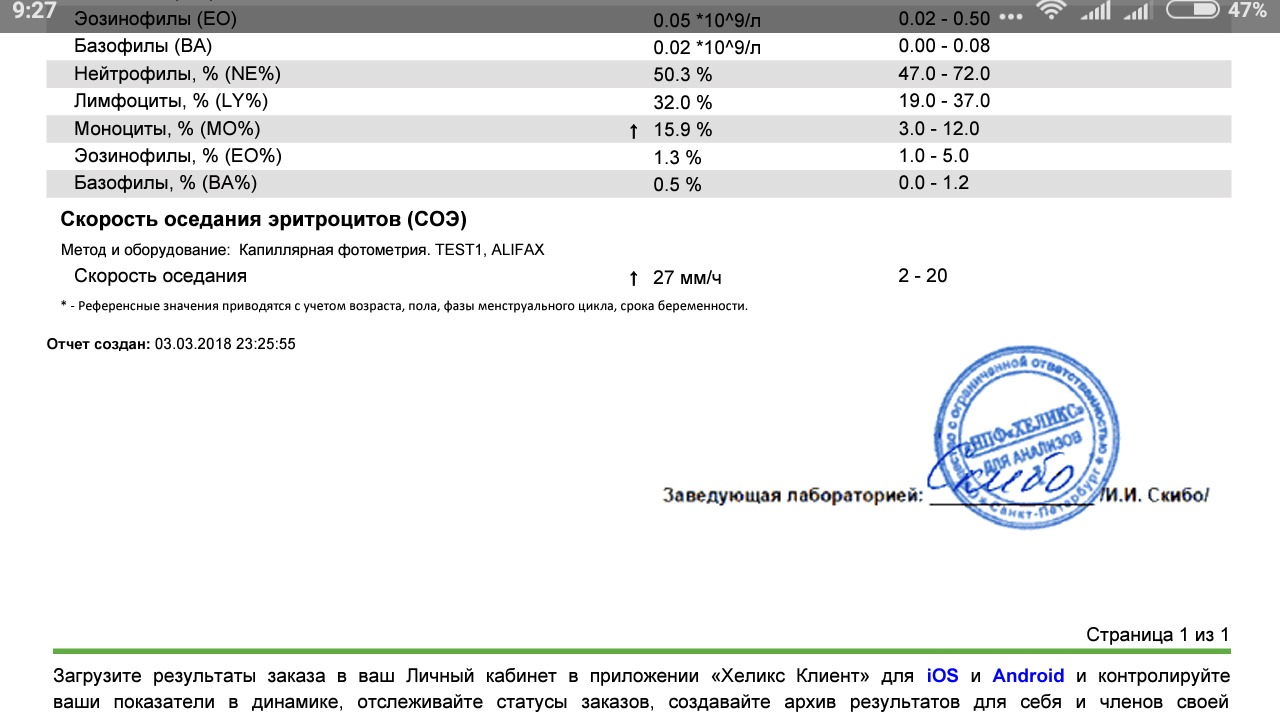 е.
активная инфекция), станут носителями и с большей вероятностью разовьются хронические заболевания печени, включая цирроз,
печеночная недостаточность или рак печени. 2,11 Передачу вируса гепатита В от матери ребенку можно предотвратить
путем введения вакцины против гепатита В и иммуноглобулина младенцу при рождении, поэтому скрининг важен. 11,12
е.
активная инфекция), станут носителями и с большей вероятностью разовьются хронические заболевания печени, включая цирроз,
печеночная недостаточность или рак печени. 2,11 Передачу вируса гепатита В от матери ребенку можно предотвратить
путем введения вакцины против гепатита В и иммуноглобулина младенцу при рождении, поэтому скрининг важен. 11,12
Женщины с повышенным риском заражения гепатитом В, например женщины с половыми партнерами, инфицированными гепатитом В или лицам, употребляющим внутривенные наркотики, рекомендуется вакцинировать во время беременности. 5
Скрининг на ВИЧ
Все беременные женщины должны пройти обследование на ВИЧ.ВИЧ-инфицированным женщинам может быть назначено лечение для снижения риска
передачи ВИЧ их младенцу (риск снижен с 32% до менее 1%). 1 Вмешательства по сокращению
Передача ВИЧ-инфекции от матери ребенку включает антиретровирусную терапию, плановое кесарево сечение и
отказ от грудного вскармливания. 1,2
1,2
Любой человек, проходящий тест на ВИЧ, должен быть должным образом проинформирован о последствиях теста и его результатах, включая: как они хотят получить результаты.
Если считается, что пациент находится в группе риска заражения ВИЧ, следует также рассмотреть возможность проведения скрининга на гепатит С.
Передовой совет: в некоторых регионах DHB тестирование на ВИЧ проводится автоматически. включены как часть дородового скрининга, в то время как в других случаях матери должны «выбрать» скрининг. Стандарт Отметка для первого дородового скрининга не всегда включает скрининг на ВИЧ. Практики могут пожелать изменить свои электронные лабораторная форма с отметкой о ВИЧ в качестве напоминания для консультирования пациентов по вопросам скрининга на ВИЧ и добавления теста к стандарту экран.
Дополнительное тестирование на ранних сроках беременности
Рассмотреть возможность проверки статуса антител к ветряной оспе у беременных женщин без (или неустановленных) истории болезни
(например, ветряная оспа или опоясывающий лишай) или вакцинация. 6 Заболевание ветряной оспой во время беременности связано с
значительный риск причинения вреда матери и ребенку. Риск врожденного синдрома ветряной оспы составляет 0,7–2%, если ветряная оспа
заразился матерью на сроке от 8 до 20 недель беременности. 13 Синдром врожденной ветряной оспы может вызвать
слепота, задержка роста, пороки развития конечностей и черепа, задержка развития, умственная отсталость, самопроизвольный аборт
или гибель плода. Заражение ветряной оспой на сроке от 25 до 36 недель беременности увеличивает риск развития герпеса у младенца.
инфекция опоясывающего лишая (опоясывающий лишай) после рождения. 13 Существует 17–30% -ный риск серьезного заболевания новорожденного, если
мать заболевает ветряной оспой за пять дней до родов и через два дня после них. 13
6 Заболевание ветряной оспой во время беременности связано с
значительный риск причинения вреда матери и ребенку. Риск врожденного синдрома ветряной оспы составляет 0,7–2%, если ветряная оспа
заразился матерью на сроке от 8 до 20 недель беременности. 13 Синдром врожденной ветряной оспы может вызвать
слепота, задержка роста, пороки развития конечностей и черепа, задержка развития, умственная отсталость, самопроизвольный аборт
или гибель плода. Заражение ветряной оспой на сроке от 25 до 36 недель беременности увеличивает риск развития герпеса у младенца.
инфекция опоясывающего лишая (опоясывающий лишай) после рождения. 13 Существует 17–30% -ный риск серьезного заболевания новорожденного, если
мать заболевает ветряной оспой за пять дней до родов и через два дня после них. 13
Как и вакцина против краснухи, вакцина против ветряной оспы является живой, поэтому ее нельзя вводить во время беременности. Матери без (или уменьшенные)
Иммунитет к ветряной оспе должен учитывать вакцинацию для защиты последующих беременностей.
Если мать, не болевшая ветряной оспой (и / или не имеющая антител), подверглась воздействию ветряной оспы во время беременности, ей могут быть предложены либо иммуноглобулин (Zoster Immunoglobulin-VF) в течение 96 часов после воздействия, либо ацикловир в начале симптомов.Лечение следует обсудить с врачом-инфекционистом. Также рекомендуется Zoster Immunoglobulin-VF для: 14
- Новорожденные, мать которых переболела ветряной оспой от семи дней до родов до семи дней после родов (не опоясывающий лишай)
- Госпитализированные недоношенные дети, матери которых не болели ветряной оспой
Мазок из шейки матки может быть рассмотрен при первом дородовом посещении, если женщина должна пройти плановую процедуру
тест во время беременности (поскольку по мере того, как беременность прогрессирует, выполнение теста может вызвать больший дискомфорт). 6 Это
рекомендуется RANZCOG, который также заявляет, что нет никаких доказательств того, что выполнение мазка вредно для плода
во время беременности.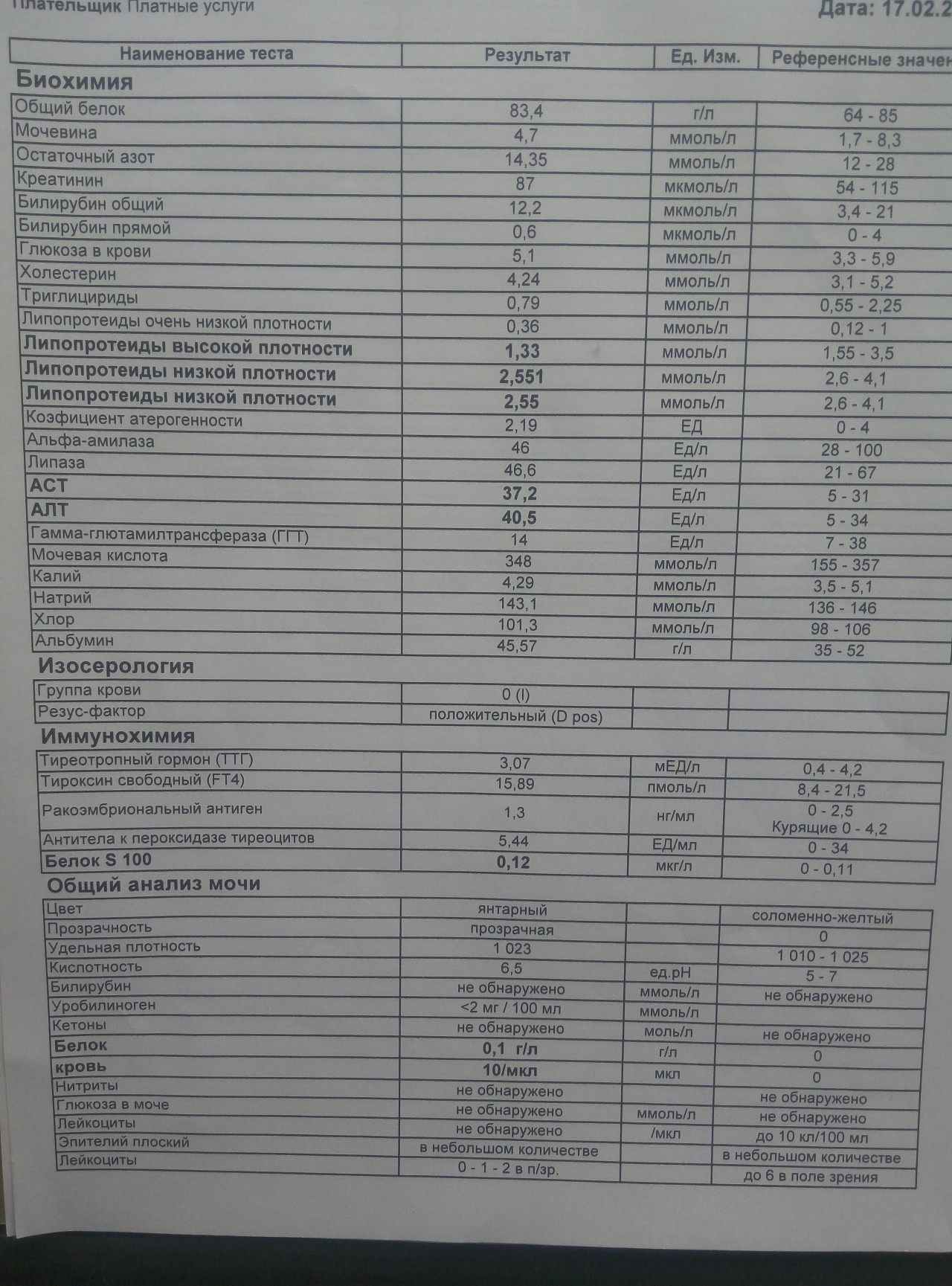 6 Однако другие страны, такие как Великобритания, рекомендуют беременным в большинстве случаев
женщинам не следует проходить скрининговый тест шейки матки, так как беременность может затруднить интерпретацию результатов теста
и потенциально неточные. 15 Решение о проведении планового скрининга шейки матки во время беременности
должны основываться на клинической оценке и предпочтениях пациента, принимая во внимание такие факторы, как предыдущие отклонения от нормы.
результаты мазка и время с момента последнего анализа.
6 Однако другие страны, такие как Великобритания, рекомендуют беременным в большинстве случаев
женщинам не следует проходить скрининговый тест шейки матки, так как беременность может затруднить интерпретацию результатов теста
и потенциально неточные. 15 Решение о проведении планового скрининга шейки матки во время беременности
должны основываться на клинической оценке и предпочтениях пациента, принимая во внимание такие факторы, как предыдущие отклонения от нормы.
результаты мазка и время с момента последнего анализа.
Обследование на хламидиоз и гонорею следует рассмотреть тем, кто может относиться к группе повышенного риска. от возраста (например, менее 25 лет) и полового анамнеза. 6
Витамин D необходим для нормального развития костей у плода. Матери с известным витамином
D с дефицитом или те, кто находится в группе риска дефицита (например, темнокожие женщины, женщины, которые носят вуаль), должны получать витамин
Добавка D (холекальциферол) без необходимости тестирования.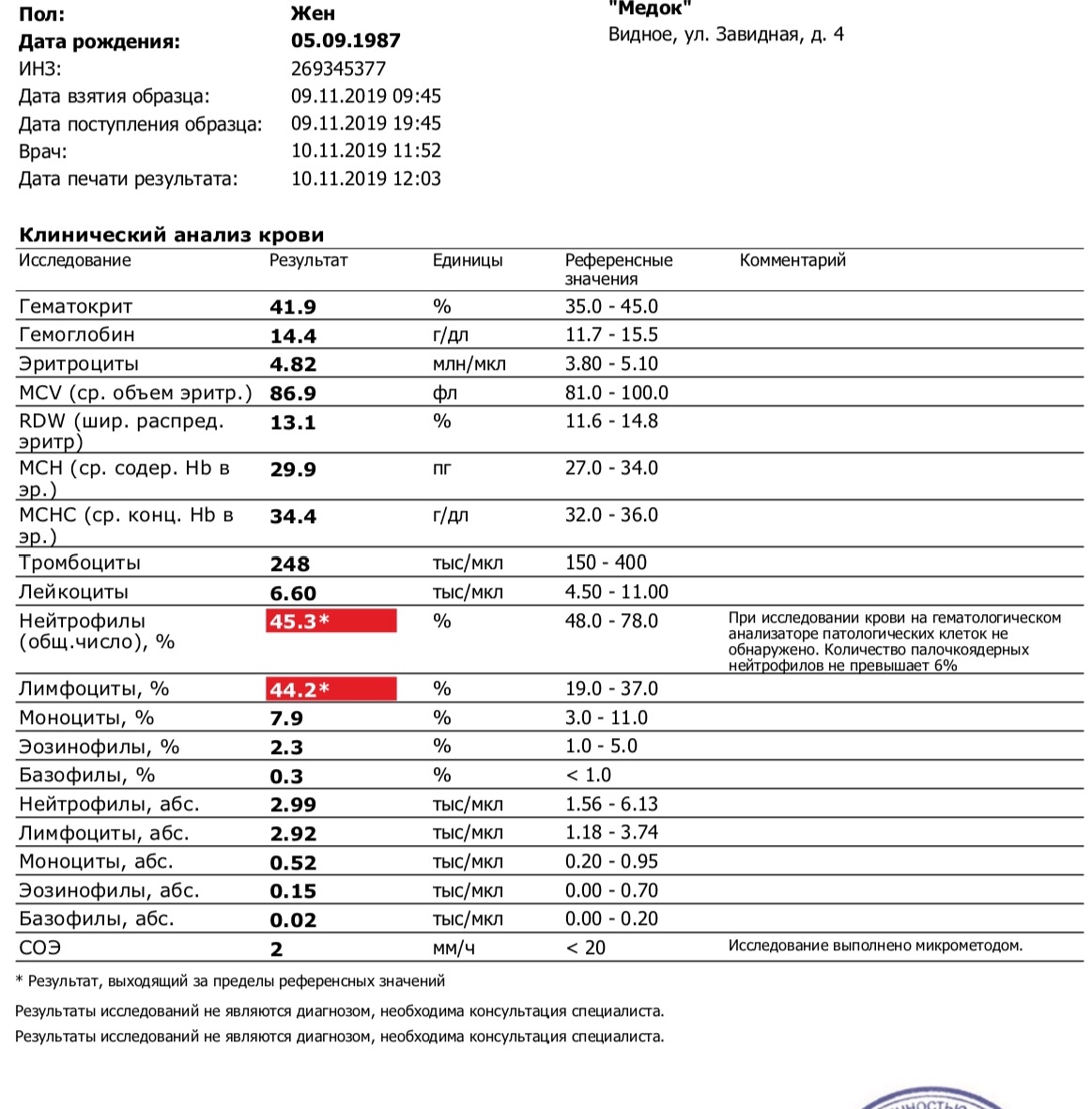
Для получения дополнительной информации см. «Добавки витамина D: навигация. дебаты », BPJ 36 (июнь, 2011 г.) и« Переписка: использование витамина D во время беременности », BPJ 38 (сентябрь, 2011 г.).
N.B. Скрининг на токсоплазмоз или ЦМВ-инфекцию во время беременности обычно не рекомендуется в Новой Зеландии.
Анализы крови включены во второй дородовой скрининг
На 26–28 неделе беременности проводится второй цикл анализов крови, обычно называемый «вторыми антенатальными» тестами, рекомендуется беременным.В большинстве случаев эти испытания организует LMC.
Второй дородовой экран включает:
- Тест на толерантность к глюкозе 50 г (тест «поликоза»)
- CBC
- Антитела группы крови
Скрининг гестационного диабета
Обновленную информацию о скрининге на гестационный диабет можно найти здесь: http://www.bpac.org.nz/BT/2015/July/diabetes.aspx
Гестационный диабет поражает 5–8% беременных женщин и связан с гипертоническими расстройствами, макросомией, плечевым суставом. дистоция, учащение случаев кесарева сечения и развитие диабета у матери в более позднем возрасте. 5,16
дистоция, учащение случаев кесарева сечения и развитие диабета у матери в более позднем возрасте. 5,16
В Новой Зеландии рекомендуется проводить тестирование на гестационный диабет всем женщинам в возрасте от 26 до 28 недель. беременности. Женщины с особенно высоким риском гестационного диабета могут пройти обследование раньше. 17 Факторы, которые увеличить риск гестационного диабета включают; гестационный диабет при предыдущей беременности, семейный анамнез диабета, принадлежность к этнической группе высокого риска диабета, например Маори, тихоокеанский или южноазиатский (индийский). 17
Тест толерантности к глюкозе 50 г (тест на поликозу) используется для выявления гестационного диабета. 50 г глюкозы — это дается пациенту, не соблюдающему голодание, и уровень глюкозы определяется через один час. Женщинам с повышенным результатом следует за ним следует провести пероральный тест на толерантность к глюкозе 75 г (OGTT).
Женщины, у которых был гестационный диабет во время беременности, должны пройти OGTT через шесть-восемь недель после родов. Даже
если на данный момент не обнаружено, что у них диабет, у женщин с гестационным диабетом повышается риск развития
диабет 2 типа в течение 15 лет, 18 и должен проходить скрининг с помощью теста на глюкозу натощак каждые 1-2 года. 17
Даже
если на данный момент не обнаружено, что у них диабет, у женщин с гестационным диабетом повышается риск развития
диабет 2 типа в течение 15 лет, 18 и должен проходить скрининг с помощью теста на глюкозу натощак каждые 1-2 года. 17
Повторный общий анализ крови и скрининг антител
Общий анализ крови следует повторить на 28 неделе беременности, в частности, для проверки уровня гемоглобина и тромбоцитов (см. Комментарий в предыдущем разделе о том, как интерпретировать эти уровни во время беременности и управлять ими).
Скрининг на антителатакже следует повторить на 28 неделе беременности, чтобы убедиться в отсутствии выработки дополнительных антител. Хотя нет необходимости повторять анализ группы крови при последующих беременностях, тест на антитела все же следует проводить. повторяется. 2,6
Резюме стандартных дородовых обследований
Дополнительные анализы при беременности
Субклиническая инфекция мочи
Всем женщинам рекомендуется сделать посев мочи в середине потока во время первого дородового обследования, снова при
второй антенатальный скрининг, а затем на 36 неделе беременности для исключения субклинической инфекции мочи (бессимптомная бактериурия). Бессимптомная бактериурия встречается в 2-10% беременностей и может привести к пиелонефриту матери и может способствовать
младенцам с низкой массой тела при рождении и недоношенным (≤ 37 недель). 19
Бессимптомная бактериурия встречается в 2-10% беременностей и может привести к пиелонефриту матери и может способствовать
младенцам с низкой массой тела при рождении и недоношенным (≤ 37 недель). 19
Скрининг на стрептококки группы B
Стрептококковая инфекция группы B (GBS) является серьезной причиной серьезной неонатальной инфекции. Примерно 15–25% женщины будут носителями, и у каждой 200 из этих женщин будет младенец, у которого разовьется неонатальный сепсис. 20
Женщины могут получить вагиноректальный посев на сроке от 35 до 37 недель беременности. Пациент может брать мазки, которому было рекомендовано сначала взять мазок из нижней части влагалища, а затем протереть мазок по полу промежности до ануса, я.е. в направлении спереди назад. Если положительный результат на СГБ, мать должна получить антибиотикопрофилактику во время родов. 20
Факторы риска СГБ, которые могут определить необходимость во внутриродовой антибиотикопрофилактике, включают: 20
- Преждевременные роды, срок беременности ≤ 37 недель
- Длительный разрыв плодных оболочек ≥ 18 часов
- Лихорадка матери ≥ 38 ° C
- Младенец, ранее инфицированный СГБ (профилактика требуется при всех последующих беременностях)
- GBS Бактериурия во время беременности (профилактика требуется при всех последующих беременностях)
Тестирование на синдром Дауна и другие генетические заболевания
Скрининг на синдром Дауна, другие хромосомные аномалии и дефекты нервной трубки предлагается всем беременным женщинам. в Новой Зеландии и тестирование может проводиться как в первом, так и во втором триместре беременности.
в Новой Зеландии и тестирование может проводиться как в первом, так и во втором триместре беременности.
Женщинам необходимо предоставить достаточно информации для принятия информированного решения о проверке. Информация должна включать следующие:
- Подтверждение того, что проверка является добровольной
- Подробная информация о доступных вариантах скрининга, задействованных тестах, сроках проведения тестов и о том, где можно получить тесты
- Ограничения испытаний, например не все младенцы с проверяемыми состояниями будут идентифицированы, ложноположительные результаты возможны, тестирование проводится только для определенных условий, могут присутствовать и другие отклонения
- Брошюры, объясняющие различные варианты проверки, доступны в Национальном отделе проверки: www.nsu.govt.nz
Скрининг первого триместра основан на сочетании результатов следующих тестов:
- Связанный с беременностью белок плазмы A (PAPP-A)
- Бета-хорионический гонадотропин человека (βhCG))
- Сканирование полупрозрачной затылочной кости (NT)
Тесты на PAPP-A и βhCG необходимо сдавать на сроке от 9 до 13 недель беременности (в идеале от 10 до 12 недель),
и сканирование NT, проведенное после 11 и до 14 недель беременности.
Скрининг второго триместра может быть предложен всем женщинам, обратившимся после 14 недель беременности, но раньше 20 недель, которые не прошли скрининг в первом триместре (в идеале кровь берут на сроке от 14 до 18 недель). Этот скрининг сыворотки измеряет βhCG, альфа-фетопротеин (AFP), неконъюгированный эстриол (µE3) и ингибин A.
Если результаты скрининга в первом или втором триместре указывают на повышенный риск аномалий плода, мать должна быть направлена к акушеру.
N.B. Женщины могут получить доступ только к одному варианту скрининга, финансируемому государством. Если у них есть вариант скрининга в первом триместре,
анализы крови будут полностью оплачены, и пациенту не придется платить за это, однако сканирование NT может быть платным.
Анализы крови во втором триместре будут полностью профинансированы, если женщины еще не прошли первый триместр.
скрининг. Необходимо заполнить все разделы бланка направления в лабораторию (включая возраст и вес матери, срок беременности). и семейный анамнез) для точного прогнозирования риска.
и семейный анамнез) для точного прогнозирования риска.
Женщина с повышенным риском хромосомной аномалии плода , т.е. в возрасте 35 лет и старше или имеющая семью история хромосомного расстройства, следует направить к акушеру на ранних сроках беременности, чтобы обсудить вариант биопсии ворсин хориона (БВХ) или амниоцентеза. CVS обычно проводится на сроке беременности 11–12 недель и проводится амниоцентез. на 14–18 неделе беременности. Эти тесты позволяют более точную пренатальную диагностику хромосомных аномалий, но связаны с повышенным риском причинения вреда плоду в том числе; инфекция, подтекание околоплодных вод и выкидыш.
Ультразвуковое сканирование предлагается всем беременным женщинам на сроках от 18 до 19 недель для проверки анатомии плода. на предмет каких-либо отклонений.
Изменения референсных диапазонов во время беременности (адаптировано из Kyle, 2008) 21
Вреден ли высокий уровень лейкоцитов во время беременности?
Последнее обновление:
Беременность приносит много изменений в организм женщины.В течение девяти месяцев женщина проходит через множество физических, психических и эмоциональных изменений, которые могут быть весьма травматичными, если человек не осознает этих изменений. Одно из таких изменений, вызывающих страх, — это гематологические изменения или изменения, происходящие в крови. Эти изменения связаны с тромбоцитами, гемоглобином, эритроцитами и лейкоцитами.
Что такое белые кровяные тельца?
Клетки иммунной системы — это белые кровяные тельца. Они защищают тело от инопланетных частиц и убивают любой элемент, который может причинить телу вред.Эти клетки, известные как лейкоциты, встречаются по всему телу. Следовательно, они становятся индикатором того, насколько человек физически здоров, непригоден или болен.
Какова роль белых кровяных телец?
Белые кровяные тельца, вырабатываемые костным мозгом, выполняют различные функции. В общем, их основная цель — быть в лошадиных силах иммунной системы, но, в частности, разные наборы лейкоцитов играют разные роли.
- Нейтрофилы : Они в основном заселены клетками и занимают самое большое помещение.Они борются с инфекциями бактериальной или грибковой природы.
- Моноциты : Они втягивают и всасывают токсичные отходы и бактерии, в конечном итоге уничтожая их.
- Эозинофилы : это солдаты, которые защищают организм от паразитов и аллергических реакций.
- Базофилы : Они могут быть меньше, чем 1% белых кровяных клеток, но они упорно работают в упорядочении кровотока и увеличение клеток для иммунной системы, чтобы оставаться сильным по болезни.
- Лимфоциты: Они вырабатывают антитела против инородных частиц и уничтожают их.
Изменения, специфичные для типов лейкоцитов
Увеличение или уменьшение этих пяти типов лейкоцитов приведет к изменениям в организме. Это ключевой фактор, вызывающий дисбаланс из-за гемолитических изменений во время беременности.
- Количество лейкоцитов увеличивается, когда иммунная система борется с инфекцией. Высокая популяция этих клеток указывает на необходимость поддержки иммунной системы.Причинами могут быть травмы, беременность, аллергические реакции или аутоиммунное заболевание. Некоторые симптомы, связанные с увеличением количества лейкоцитов, включают лихорадку, головокружение, частые аллергические реакции и воспаление.
- Количество белых кровяных телец уменьшается, когда инфекция доминирует над клетками, что ослабляет иммунную систему и еще больше ослабляет организм. Причинами этого могут быть нарушения работы костного мозга, инфекции и сепсис. Некоторые симптомы, связанные с уменьшением количества лейкоцитов, включают в себя вялость, усталость и серьезные осложнения простых инфекций.
Эти изменения применимы ко всем. Беременные женщины увидят похожие изменения, и в большинстве случаев эти изменения безвредны:
1. Нейтрофилы
Во время беременности количество этих клеток увеличивается, но это не опасно для организма или плода. Это только указывает на реакцию костного мозга на повышенное производство красных кровяных телец.
Это только указывает на реакцию костного мозга на повышенное производство красных кровяных телец.
2. Моноциты
Во время наступления беременности иммунная система матери претерпевает изменения, чтобы не атаковать плод.Одно из наблюдаемых изменений — увеличение моноцитов. Однако побочные эффекты этого метода заключаются в том, что это может привести к определенным осложнениям во время беременности, таким как преэклампсия. Чтобы избавиться от этих опасений, врач может порекомендовать пройти тест, если уровень моноцитов слишком высок.
3. Эозинофилы
Нет изменений в количестве этих ячеек. Любое изменение будет признаком слабого иммунитета или приступа инфекции.
4. Базофилы
Существенных изменений в количестве базофилов нет.
5. Лимфоциты
Он уменьшается в первых двух триместрах и увеличивается в последнем триместре и в послеродовом периоде. Эти изменения связаны с подавлением иммунологической активности во время беременности.
Каково нормальное количество лейкоцитов во время беременности?
Общее количество лейкоцитов у небеременных женщин в среднем составляет от 4500 до 11000 / куб. Мм. Во время беременности минимальное количество, которое необходимо поддерживать, составляет 6000 / куб. Мм. В третьем триместре нормой считается диапазон от 12000 до 18000 на микролитр.
Что произойдет, если у вас высокий уровень лейкоцитов во время беременности?
По мере того как иммунная система приспосабливается к росту вашего малыша внутри, вы можете ожидать, что количество лейкоцитов будет увеличиваться с разными интервалами. В этом нет ничего необычного, и любые мысли о неотложной медицинской помощи необходимо немедленно отбросить.
Однако, если есть такие симптомы, как лихорадка, гипертония, острый стресс или любые другие проблемы, связанные с иммунитетом, немедленно обратитесь к врачу.
Причины высокого количества лейкоцитов во время беременности
Причины увеличения или уменьшения различных типов лейкоцитов у беременной и небеременной женщины схожи. Неизвестное экстремальное увеличение вызывает патологическое состояние, и лучше избегать определенных элементов, которые могут вызвать его увеличение. Здесь объясняются четыре основные причины:
Неизвестное экстремальное увеличение вызывает патологическое состояние, и лучше избегать определенных элементов, которые могут вызвать его увеличение. Здесь объясняются четыре основные причины:
1. Напряжение
Стресс во время беременности бывает не только эмоциональным, но и физическим. Это приводит к тому, что количество лейкоцитов выше обычного, чтобы защитить организм от вреда.Поэтому вам следует практиковать йогу и медитацию, чтобы снять стресс.
2. Инфекция
Любая бактериальная или грибковая инфекция, от простуды до ИМП, увеличивает количество белых кровяных телец. Примите меры, чтобы обезопасить себя от таких инфекций. Ваша иммунная система сейчас защищает вас больше, чем когда-либо, поэтому позаботьтесь о себе.
3. Воспаление
Воспалительные заболевания и связанные с ними аллергические реакции также могут привести к увеличению.Лейкоциты устремляются к тем областям, которые нуждаются в помощи и созревают. Помогут дыхательные техники и полное избегание аллергических зон.
4. Лейкемия или аутоиммунное заболевание
Аутоиммунные заболевания, такие как болезнь Крона, болезнь Грейвса или лейкемия, увеличивают нефункциональные лейкоциты. В отличие от других случаев, эти клетки ничего не делают, а просто увеличиваются до тревожных количеств.
Когда обращаться к врачу
Хотя количество лейкоцитов у беременных намного выше, есть определенные симптомы, на которые следует обратить внимание, которые могут быть поводом для беспокойства.Если вы заметили:
, немедленно обратитесь к врачу.1. Жар и боль
Повышенная температура и боль — признаки того, что ваш организм борется с инфекцией. Врачу необходимо диагностировать причину и лечить вас соответствующим образом, прежде чем она нанесет вред вам или плоду.
2. Проблемы с дыханием
Если у вас возникают проблемы с дыханием, такие как одышка, хрипы и т. Д., Немедленно обратитесь к врачу. Это может быть признаком аллергической реакции в легких, которую необходимо лечить как можно скорее.
3. Сыпь, зуд или крапивница
Кожная аллергия, вызывающая сыпь, зуд, крапивницу или покраснение, может быть потенциально опасной и указывать на инфекцию, поэтому обязательно проконсультируйтесь с врачом для получения соответствующего лечения.
Бесчисленные изменения происходят во время беременности и после нее. Повышение уровня лейкоцитов во время беременности — не повод для беспокойства, но любой признак иммунной слабости — это знак посетить врача. Обычно они меняются, чтобы укрепить материнское тело и матку.Однако продолжайте прислушиваться к своему телу. Если вы чувствуете дискомфорт, обратитесь к врачу и всегда оставайтесь позитивными. Счастливая мать обычно означает счастливую беременность.
Также читайте: Тест CBC во время беременности
причин эозинофилии — клиника Мэйо
Эозинофилы играют в вашей иммунной системе две роли:
- Уничтожение посторонних предметов.
 Эозинофилы могут потреблять посторонние вещества. Например, они борются с веществами, связанными с паразитарной инфекцией, которые были отмечены как уничтоженные вашей иммунной системой.
Эозинофилы могут потреблять посторонние вещества. Например, они борются с веществами, связанными с паразитарной инфекцией, которые были отмечены как уничтоженные вашей иммунной системой. - Регулирует воспаление. Эозинофилы способствуют развитию воспаления, что играет важную роль в изоляции и контроле очага заболевания. Но иногда воспаление может быть сильнее, чем необходимо, что может привести к неприятным симптомам или даже к повреждению тканей. Например, эозинофилы играют ключевую роль в симптомах астмы и аллергии, таких как сенная лихорадка. Другие нарушения иммунной системы также могут способствовать продолжающемуся (хроническому) воспалению.
Эозинофилия возникает, когда большое количество эозинофилов рекрутируется в определенное место в вашем теле или когда костный мозг производит слишком много эозинофилов.Это может быть вызвано множеством факторов, в том числе:
- Паразитарные и грибковые заболевания
- Аллергические реакции
- Заболевания надпочечников
- Кожные заболевания
- Токсины
- Аутоиммунные расстройства
- Эндокринные расстройства
- Опухоли
Специфические заболевания и состояния, которые могут привести к эозинофилии крови или тканей, включают:
- Острый миелогенный лейкоз (AML)
- Аллергия
- Аскаридоз (инфекция круглого червя)
- Астма
- Атопический дерматит (экзема)
- Рак
- Churg- синдром
- Болезнь Крона (разновидность воспалительного заболевания кишечника)
- Лекарственная аллергия
- Эозинофильный эзофагит
- Эозинофильный лейкоз
- Сенная лихорадка (аллергический ринит)
- Лимфома Ходжкина (болезнь Ходжкина)
- Гиперепатофильный синдром4040
- Гиперепатофильный синдром 40 фильный синдром (ГЭК), чрезвычайно высокое количество эозинофилов неизвестного происхождения
- Лимфатический филяриоз (паразитарная инфекция)
- Рак яичников
- Паразитарная инфекция
- Первичный иммунодефицит
- Трихинеллез (инфекция круглого червя)
- Язвенный колит
Паразитарные заболевания и аллергические реакции на лекарства — одни из наиболее частых причин эозинофилии. Гиперэозинофила, вызывающая поражение органов, называется гиперэозинофильным синдромом. Этот синдром, как правило, имеет неизвестную причину или является результатом определенных типов рака, таких как рак костного мозга или лимфатических узлов.
Гиперэозинофила, вызывающая поражение органов, называется гиперэозинофильным синдромом. Этот синдром, как правило, имеет неизвестную причину или является результатом определенных типов рака, таких как рак костного мозга или лимфатических узлов.
Указанные здесь причины обычно связаны с этим симптомом. Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
- Определение
- Когда обращаться к врачу
- Эозинофилия.Руководство Merck Professional Version. https://www.merckmanuals.com/professional/hemology-and-oncology/eosinophilic-disorders/eosinophilia. Проверено 15 августа 2019 г.
- Веллер П.Ф. и др. Биология эозинофилов и причины эозинофилии. https://www.uptodate.com/contents/search. Проверено 15 августа 2019 г.
- Jameson JL, et al., Eds. Нарушения гранулоцитов и моноцитов. В: Принципы внутренней медицины Харрисона. 20-е изд.
 Компании Макгроу-Хилл; 2018. https: // accessmedicine.mhmedical.com. Проверено 15 августа 2019 г.
Компании Макгроу-Хилл; 2018. https: // accessmedicine.mhmedical.com. Проверено 15 августа 2019 г. - McPherson RA, et al., Eds. Лейкоцитарные нарушения. В: Клиническая диагностика и лечение Генри лабораторными методами. 23-е изд. Эльзевир; 2017. https://www.clinicalkey.com. Проверено 15 августа 2019 г.
.
Что такое эозинофилы и эозинофилия
Иммунная система использует белые кровяные тельца для борьбы с бактериями, вирусами и другими факторами, которые могут вызвать инфекцию.Но для этого используется не только один тип лейкоцитов. Вместо этого существует несколько типов клеток иммунной системы. К ним относятся эозинофилы.
Организм вырабатывает эозинофилы в костном мозге, где им требуется 8 дней для созревания. Они играют важную роль в иммунной системе, и для правильного функционирования необходимо поддерживать их здоровый уровень.
Краткие сведения об эозинофилах
Вот некоторые ключевые моменты об эозинофилах.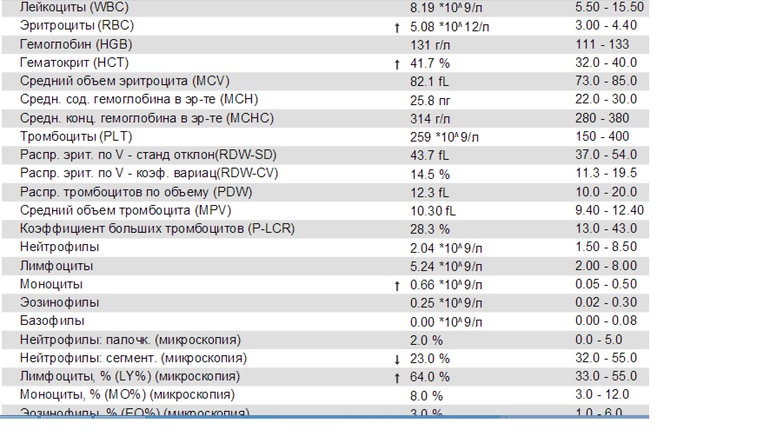
- Эозинофилы представляют собой одну из форм лейкоцитов.
- Большое количество может вызвать аутоиммунные заболевания.
- Варианты лечения эозинофилии могут включать кортикостероиды.
Эозинофилы обладают несколькими ключевыми характеристиками, которые помогают врачам отличать их от других типов лейкоцитов. Вот эти функции:
Поделиться на Pinterest Эозинофилы — это тип белых кровяных телец, которые борются с бактериями и паразитами.- ядро с 2 долями
- 200 микроскопических гранул внутри клеток
После того, как эозинофилы циркулируют в крови, они делают много вещей, в том числе:
- отбивают бактерии и паразиты
- убивают клетки
- участвуют в аллергических реакциях
- играют роль в воспалительных реакциях
- «реагируют» на участки воспаления
Хотя эозинофилы являются частью иммунной системы, некоторые из их реакций не всегда полезны для организма.Иногда они играют роль в таких состояниях, как пищевая аллергия и воспаление тканей тела.
Количество эозинофилов — это мера количества эозинофилов в крови. Врач может назначить анализ крови, известный как подсчет лейкоцитов с дифференциалом.
«Дифференциал» означает, что лаборатория будет проверять не только количество лейкоцитов в организме, но также количество лейкоцитов каждого типа.
В результате будет измерено количество:
- эозинофилов
- базофилов
- лимфоцитов
- моноцитов
- нейтрофилов
Врач также может назначить этот анализ как полный подсчет клеток крови с дифференциалом.Это измерение лейкоцитов, а также эритроцитов и других частей крови. Нормальное значение эозинофилов может варьироваться от лаборатории к лаборатории.
Обычно лаборатория включает «контрольные диапазоны», дающие средние результаты для этого измерения. По данным Центра эозинофильных расстройств Цинциннати, нормальный диапазон эозинофилов составляет 0-450 эозинофилов на кубический миллиметр крови. Эозинофилы не всегда присутствуют, когда человек болен.
Эозинофилы также обнаруживаются в кишечнике, тимусе, селезенке, лимфатических узлах, яичниках и матке.
Что означают низкий или высокий уровень эозинофилов?
По сравнению с другими типами лейкоцитов в крови эозинофилы обычно составляют небольшой процент. Когда эозинофилы перемещаются в ткани, они выделяют яды, предназначенные для уничтожения посторонних веществ. Однако иногда яды могут вызывать повреждение тканей.
Уровень эозинофилов выше нормы может привести к состоянию, известному как эозинофилия. Когда количество эозинофилов превышает 1500, это называется гиперэозинофильным синдромом.
Низкий уровень эозинофилов (эозинопения)
Поскольку нормальный уровень эозинофилов может быть нулевым, низкий уровень эозинофилов обычно не считается медицинской проблемой после одного теста.
Однако есть некоторые состояния, которые могут вызывать низкий уровень эозинофилов, что известно как эозинопения. Пример этого — пьянство. Другие — это некоторые заболевания, из-за которых организм вырабатывает слишком много стероидов. Примером этого является избыточное производство кортизола, который может сдерживать иммунную систему.
Другие — это некоторые заболевания, из-за которых организм вырабатывает слишком много стероидов. Примером этого является избыточное производство кортизола, который может сдерживать иммунную систему.
Высокий уровень эозинофилов (эозинофилия)
Уровень эозинофилов от 500 до 1500 на микролитр крови известен как эозинофилия. Есть ряд причин эозинофилии. Примеры включают:
- аллергии
- астма
- аномальные клетки крови, известные как гиперэозинофильные миелоидные новообразования
- воспалительные состояния, такие как глютеновая болезнь или воспалительное заболевание кишечника
- воспалительные состояния кожи, такие как дерматит или экзема
- раковые новообразования, включая опухоль Ходжкина. болезнь
- паразитарные инфекции
- реакции на лекарства
Помимо высокого уровня эозинофилов в крови, также возможен высокий уровень эозинофилов в тканях организма.Врач может проверить образец ткани, взятый у человека, чтобы выяснить, не слишком ли высок уровень эозинофилов.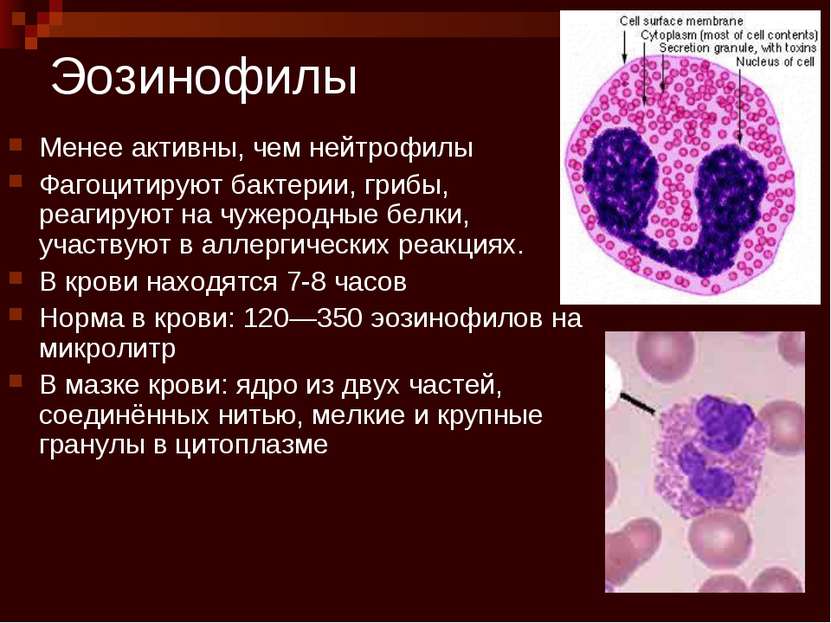 Они также могут проверить наличие слизи из носа.
Они также могут проверить наличие слизи из носа.
Поскольку основное заболевание вызывает эозинофилию, высокий уровень эозинофилов может вызывать у человека различные симптомы. При лечении эозинофилии врач учтет основное заболевание.
Слишком большое количество эозинофилов вызывает ряд заболеваний. Эти условия варьируются от иногда раздражающих до смертельных.Ниже приведены примеры некоторых, но не всех состояний, вызванных эозинофилией.
Эозинофильная пневмония
Эозинофильная пневмония возникает, когда у человека слишком много эозинофилов в легочной ткани. Эффекты следующие:
- затрудненное дыхание
- мышечные боли
- кашель с кровью
- кашель слизь
- мышечные боли
- ниже нормального содержания кислорода в крови
- в редких случаях у человека может возникнуть дыхательная недостаточность
A у человека может быть острая эозинофильная пневмония, которая вызывает внезапное и быстрое прогрессирование пневмонии. Неизвестно, что вызывает это состояние.
Неизвестно, что вызывает это состояние.
Другая форма, известная как хроническая эозинофильная пневмония, приводит к более длительному заболеванию. Причины включают:
- рак крови
- грибковые инфекции
- аутоиммунные заболевания
- паразитарные инфекции
эозинофильный эзофагит
эозинофильный эзофагит (EoE) — это аллергическая реакция в пищевом трубке, тонкой трубке, по которой проходит пища из ротовой полости. в желудок.
Аллерген вызывает реакцию иммунной системы, которая переносит слишком много эозинофилов в пищевую трубку.Это вызывает такие симптомы, как:
- боль в животе
- затруднение глотания (дисфагия)
- тошнота
Причины EoE включают:
- пищевая аллергия, наиболее частая причина
- аллергия на пыльцу
- пылевые клещи
- животных
- плесени
Эозинофильный гранулематоз с полиангиитом
Эозинофильный гранулематоз с полиангиитом (ЭГПА) — это форма васкулита. Это вызывает воспаление кровеносных сосудов.Заболевание раньше называлось синдромом Чарджа-Стросса.
Это вызывает воспаление кровеносных сосудов.Заболевание раньше называлось синдромом Чарджа-Стросса.
Заболевание сначала вызывает такие симптомы, как:
- астма
- новообразования в носу
В конечном итоге оно повреждает нервы тела. Это может вызвать ряд серьезных симптомов, таких как:
- стреляющая боль
- истощение мышц
- сильное покалывание
- проблемы с движением рук и ног
Лихорадка долины
Лихорадка долины — грибковая инфекция, также известная как кокцидиоидомикоз.Когда люди вдыхают споры гриба Cocciodioides , результатом может быть гриппоподобная инфекция.
Симптомы этого состояния включают:
- кашель
- лихорадка
- ночная потливость
- одышка
- сыпь на верхней части тела или ногах
- головная боль
Люди на юго-западе США (Аризона, Калифорния) , Невада, Нью-Мексико, Техас или Юта), или некоторые части Мексики, или Центральная или Южная Америка, наиболее вероятно, заболеют этим заболеванием, поскольку именно здесь грибок в основном растет.
Астма и / или сенная лихорадка как предикторы фертильности / нарушения фертильности у женщин в США: Национальное исследование роста семьи
Backman, H. et al. . Рост распространенности аллергической астмы с 1996 по 2006 год и далее до 2016 года — результаты трех опросов населения. Clin. Exp. Аллергия 47 , 1426–1435 (2017).
PubMed Google ученый
GBD 2015 Соавторы по хроническим респираторным заболеваниям.Глобальная, региональная и национальная смертность, распространенность, годы жизни с поправкой на инвалидность и годы, прожитые с инвалидностью в связи с хронической обструктивной болезнью легких и астмой, 1990–2015 годы: систематический анализ для исследования глобального бремени болезней. Lancet Respir Med 5 , 691–706 (2017).
Google ученый
Акинбами, Л. Дж., Россен, Л. М., Фахури, Т. Х. И., Саймон, А. Э. и Кит, Б. К. Вклад веса в расовые различия в распространенности астмы в возрасте 2–19 лет, 1988–2014 гг. Ann. Эпидемиол. 27 , 472–478 (2017).
PubMed PubMed Central Google ученый
Вегманн, Т. Г., Лин, Х., Гильберт, Л. и Мосманн, Т. Р. Двунаправленные взаимодействия цитокинов в отношениях матери и плода: является ли успешная беременность феноменом Th3? Immunol. Сегодня 14 , 353–356 (1993).
CAS PubMed Google ученый
Polese, B. и др. . Эндокринная среда и поляризация CD4 Т-лимфоцитов во время беременности. Перед. Эндокринол. (Лозанна). 5 , 1–11 (2014).
Google ученый
Martínez-Varea, A. et al. . Профиль материнских цитокинов и хемокинов естественного зачатия в основном сохраняется во время оплодотворения In vitro и беременностей с донорством яйцеклеток. J Immunol Res 128616 , 1–8 (2015).
Google ученый
Уокер, Дж. А. и Маккензи, А. Н. Развитие и функции клеток Th3. Nat. Rev Immunol 18 , 121–133 (2018).
CAS PubMed Google ученый
Фостер, П. С. и др. . Моделирование Th3-ответов и воспаления дыхательных путей для понимания основных механизмов, регулирующих патогенез астмы. Immunol Rev 278 , 20–40 (2017).
CAS PubMed PubMed Central Google ученый
Muraro, A., Lemanske, RF, Hellings, PW, Akdis, CA & Bieber, T. Точная медицина у пациентов с аллергическими заболеваниями: заболевания дыхательных путей и атопический дерматит — ПРАКТИЧЕСКИЙ документ Европейской академии аллергии и аллергии. Клиническая иммунология и Американская академия аллергии, астмы и иммунологии. J. Allergy Clin. Иммунол. 137 , 1347–1358 (2016).
PubMed Google ученый
Кавагнеро, К. и Доэрти, Т. А. Регулирование цитокинов и липидных медиаторов врожденных лимфоидных клеток группы 2 (ILC2) при аллергическом заболевании дыхательных путей человека. J Cytokine Biol 2 , 1–17 (2017).
Google ученый
Келли, Дж.Э., Мошер, В. Д., Даффер, А. П. Дж. И Кинси, С. Х. План и работа Национального обследования роста семей 1995 года. Vital Health Stat. 1 , 1–89 (1997).
Google ученый
Zegers-Hochschild, F. et al. . Международный глоссарий по лечению бесплодия и фертильности. Fertil. Стерил. 108 , 393–406 (2017).
PubMed Google ученый
Тата, Л. Дж. и др. . Показатели фертильности у женщин с астмой, экземой и сенной лихорадкой: общее популяционное когортное исследование. Am J Epidemiol 165 , 1023–1030 (2007).
CAS PubMed Google ученый
Гаде, Э. Дж. и др. . Астма влияет на время наступления беременности и фертильность: исследование близнецов на основе регистров. Eur. Респир. J. 43 , 1077–1085 (2014).
PubMed Google ученый
Turkeltaub, P.C., Cheon, J., Friedmann, E. & Lockey, R.F. Влияние астмы и / или сенной лихорадки на беременность: данные Национального исследования роста семьи 1995 года. J. Allergy Clin. Иммунол. Практик. 5 , 1679–1690 (2017).
PubMed Google ученый
Hemminki, E. & Forssas, E.Эпидемиология выкидыша и ее связь с другими репродуктивными заболеваниями в Финляндии. Am J Obs. Gynecol 181 , 396–401 (1999).
CAS Google ученый
Блэквелл, Д., Коллинз, Дж. И Коулз, Р. Сводная статистика здоровья взрослых в США: Национальное интервью по вопросам здоровья, 1997. Vital Heal. Stat Series 10 , 1–117 (2002).
Google ученый
Siroux, V., Ballardini, N., Soler, M. & Lupinek, C. Мультиморбидность астмы и ринита связана с полисенсибилизацией IgE у подростков и взрослых. Allergy 1–12, https://doi.org/10.1111/all.13410 (2018).
Герген П. Дж. И Туркельтауб П. С. Связь реактивности кожных тестов на аллерген и респираторных заболеваний среди белых населения США. Данные второго национального обследования здоровья и питания, 1976–1980 гг. Arch.Междунар. Med. 151 , 487–492 (1991).
CAS PubMed Google ученый
Гартрелл, Н. К., Бос, Х. М. У. и Голдберг, Н. Г. Национальное продольное исследование лесбийских семей в США: сексуальная ориентация, сексуальное поведение и сексуальные риски. Arch Sex Behav 40 , 1199–1209 (2011).
PubMed Google ученый
Turkeltaub, P.C. & Gergen, P.J. Распространенность заболеваний верхних и нижних дыхательных путей у населения США в зависимости от социальных и экологических факторов: данные второго Национального исследования здоровья и питания, 1976–1980 гг. (NHANES II). Ann. Аллергия 67 , 147–154 (1991).
CAS PubMed Google ученый
Пинелес, Б. Л., Парк, Э. и Самет, Дж. М. Систематический обзор и метаанализ выкидыша и воздействия табачного дыма на мать во время беременности. Am. J. Epidemiol. 179 , 807–823 (2014).
PubMed PubMed Central Google ученый
Pignataro, F., Bonini, M., Forgione, A., Melandri, S. & Usmani, O. Астма и пол: женское легкое. Pharmacol Res 119 , 384–90 (2017).
CAS PubMed Google ученый
Кавальканте, М. Б., Сарно, М., Пейшото, А. Б., Джуниор, Э. А. и Барини, Р. Ожирение и повторный выкидыш: систематический обзор и метаанализ. J. Obstet. Gynaecol. Res. 45 , 30–38 (2019).
PubMed Google ученый
Вентура, С., Мошер, В., Кертин, С., Абма, Дж. И Хеншоу, С. Тенденции беременностей и частота беременностей по результатам: оценки для США, 1976–1996 гг. Vital Heal. Стат. Series 21 , 1–47 (2000).
Google ученый
Абма, Дж., Чандра, А., Мошер, В., Петерсон, Л. и Пиччинино, Л. Фертильность, планирование семьи и здоровье женщин: новые данные Национального обследования роста семьи 1995 года. Vital Heal. Stat Series 23 , 1–114 (1997).
Google ученый
Сахни, С., Талвар, А., Ханиджо, С. и Талвар, А. Социально-экономический статус и его связь с хроническими респираторными заболеваниями. Adv Resp Med 85 , 97–108 (2017).
Google ученый
Мартин, Дж. А. и др. . Рождений: окончательные данные за 2006 г. Нац. Vital Stat. Отчеты 57 , 1–104 (2009).
ADS Google ученый
Панайтеску, А.М., Сингелаки, А., Продан, Н., Аколекар, Р., Николаидес, К. Х. Хроническая гипертензия и неблагоприятный исход беременности: когортное исследование. Ultrasound Obs. Gynecol 50 , 228–235 (2017).
CAS Google ученый
Бергер, Х. и др. . Сахарный диабет при беременности. J Obs. Gynaecol Can 38 , 667–679 (2016).
Google ученый
Вентура, С. Дж., Абма, Дж. К., Мошер, В. Д. и Хеншоу, С. Расчетная частота беременностей в США, 1990–2000 гг.: Обновление. Natl. Vital Stat. Отчеты 52 , 1–12 (2004).
Google ученый
Герген П. Дж. И Туркельтауб П. С. Связь индивидуальной реактивности аллергена с респираторными заболеваниями: данные второго Национального исследования здоровья и питания. Дж.Allergy Clin. Иммунол. 90 , 579–588 (1992).
CAS PubMed Google ученый
Cayrol, C. et al. . Аллергены окружающей среды вызывают аллергическое воспаление за счет протеолитического созревания IL-33. Nat. Иммунол. 19 , 375–385 (2018).
CAS PubMed Google ученый
Wenzel, S.E.Появление биомолекулярных путей для определения новых фенотипов астмы, иммунитета типа 2 и выше. Am J Respir Cell Mol Biol 55 , 1–4 (2016).
CAS PubMed PubMed Central Google ученый
Мюлинг, Л. М., Лоуренс, М. Г. и Вудфолк, Дж. А. Патогенные CD4 + Т-клетки у пациентов с астмой. J. Allergy Clin. Иммунол. 140 , 1523–1540 (2017).
CAS PubMed PubMed Central Google ученый
Chung, K. F. Фенотипирование астмы: необходимость повышения точности лечения и новых целевых методов лечения. J Междунар. Med. 279 , 192–204 (2016).
ADS CAS PubMed Google ученый
Вудрафф, П. Г. и др. . Воспаление, вызванное Т-хелпером 2-го типа, определяет основные субфенотипы астмы. Am J Respir Crit Care Med 180 , 388–395 (2009).
CAS PubMed PubMed Central Google ученый
Fahy, J. V. Воспаление типа 2 при астме — присутствует у большинства и отсутствует у многих. Nat. Rev Immunol 15 , 57–65 (2015).
CAS PubMed PubMed Central Google ученый
Гибас, Г. В., Матиудакис, А. Г., Цумани, М. и Цабури, С. Связь аллергии с астмой: в «корзине» астмы больше, чем аллергические «яйца». Front Pediatr 5 , 1–7 (2017).
Google ученый
Орисс, Т. Б. и др. . IRF5 отличает тяжелую астму у людей и определяет фенотип Th2 и гиперреактивность дыхательных путей у мышей. JCI Insight 2 , 1–16 (2017).
Google ученый
Galeone, C. et al. . Точная медицина в таргетной терапии тяжелой астмы: есть ли место для технологий (омики)? Biomed Res.Int. 23 (20 июля), 1–15 (2018).
Google ученый
Semprini, R. et al. . Биомаркеры 2 типа и прогноз будущих обострений и снижения функции легких при астме у взрослых. J. Allergy Clin. Иммунол. Практик. 6 , 1982–1988.e1 (2018).
PubMed Google ученый
Liu, W. et al. .Механизм преобладания T H 2 / T H 17 и нейтрофильного T H 2 / T H 17 -низкого подтипа астмы. J. Allergy Clin. Иммунол. 139 , 1548–1558.e4 (2016).
PubMed PubMed Central Google ученый
Самитас, К., Зервас, Э. и Гага, М. Т2-низкая астма: современный подход к диагностике и терапии. Curr Opin Pulm Med 23 , 48–55 (2017).
CAS PubMed Google ученый
Svenningsen, S. & Nair, P. Эндотипы астмы и обзор целевой терапии астмы. Front Med 4 , 1–10 (2017).
Google ученый
Агаче И. и Акдис К. А. Эндотипы аллергических заболеваний и астмы: важный шаг в построении блоков для будущего точной медицины. Аллергол. Int. 65 , 243–252 (2016).
CAS PubMed Google ученый
Робинсон, Д. Пересмотр воспаления дыхательных путей 2-го типа с высоким и 2-м низким типом воспаления дыхательных путей при астме: современные знания и терапевтическое значение. Clin Exp Allergy 47 , 161–175 (2017).
CAS PubMed Google ученый
Бхакта Н. Р. и др. . Экспрессия генов, стимулированная интерфероном, воспаление 2-го типа и стресс эндоплазматического ретикулума при астме. Am J Respir Crit Care Med 197 , 313–324 (2018).
CAS PubMed PubMed Central Google ученый
Чанг, К. Диагностика и лечение тяжелой астмы. Semin Respir Crit Care Med 39 , 91–99 (2018).
PubMed Google ученый
Dima, E., Rovina, N., Gerassimou, C., Roussos, C. & Gratziou, C. Тесты функции легких, индукция мокроты и бронхиальные провокационные тесты: диагностические инструменты при распознавании астмы и фенотипы ХОБЛ в клинической практике. Int J COPD 5 , 287–296 (2010).
CAS Google ученый
Вестерхоф, Г. А. и др. . Предикторы частых обострений у (например) курения и отказа от курения у взрослых с тяжелой формой астмы. Respir Med 118 , 122–127 (2016).
PubMed Google ученый
Лю Дж. Имплантация у здоровых людей: что было первым, воспалительная реакция или прикрепление? PNAS 115 , E1 – E2 (2018).
CAS PubMed Google ученый
Гриффит О. В., Чаван А. Р., Протопапас С., Мазиарц Дж. И Ромеро Р. ОТВЕТ ЛИУ: Воспаление до имплантации как в эволюции, так и в развитии. PNAS 115 , E3 – E4 (2018).
CAS PubMed Google ученый
Мор, Г., Карденас, И., Абрахамс, В. и Гуллер, С. Воспаление и беременность: роль иммунной системы в месте имплантации. Ann N Y Acad Sci 1221 , 80–87 (2011).
ADS CAS PubMed PubMed Central Google ученый
Griffith, O. W., Chavan, A. R., Protopapas, S., Maziarz, J. & Romero, R. Имплантация эмбриона возникла в результате наследственной воспалительной реакции прикрепления. PNAS 114 , E6566 – E6575 (2017).
CAS PubMed Google ученый
Брайтон, П. Дж. и др. . Очистка стареющих децидуальных клеток маточными естественными клетками-киллерами в циклическом эндометрии человека. Элиф 11 , 1-23 (2017).
Google ученый
Чаван А. Р., Гриффит О. В. и Вагнер П. Парадокс воспаления в эволюции беременности у млекопитающих: превращение врага в друга. Curr Opin Gen Devel 47 , 24–32 (2017).
CAS Google ученый
Шарки, Д. Дж., Тремеллен, К. П., Джаспер, М. Дж., Гемзелл-Дэниелссон, К. и Робертсон, С. А. Семенная жидкость индуцирует рекрутирование лейкоцитов и экспрессию мРНК цитокинов и хемокинов в шейке матки человека после коитуса. J Immunol 188 , 2445–2454 (2012).
CAS PubMed Google ученый
Сонг, З., Ли, З., Ли, Д., Фанг, В. и Лю, Х. Семенная плазма вызывает воспаление в матке посредством пути γδ T / IL-17. Sci. Отчет 6 , 1–8 (2016).
Google ученый
Polese, B. et al. . Накопление Т-клеток IL-17 + Vgamma6 + гаммадельта у беременных мышей не связано со спонтанным абортом. Clin Transl Immunol 7 , e1008 (2018).
Google ученый
Гэдсби, Р., Барни-Адсхед, А., Грамматоппуос, Д.И Гэдсби, П. Тошнота и рвота при беременности: связь между симптомами и материнским простагландином E2. Gynecol Obs. Инвестируйте 50 , 149–152 (2000).
CAS Google ученый
Bustos, M. et al. . Тошнота и рвота при беременности — что нового? Авт. . Neurosci 202 , 62–72 (2017).
Google ученый
Zhou, Y., Wang, W., Zhao, C., Wang, Y. & Wu, H. Простагландин E2 ингибирует активацию врожденных лимфоидных клеток группы 2 и аллергическое воспаление дыхательных путей посредством передачи сигналов E-простаноид 4-циклического аденозинмонофосфата. Перед. Иммунол. 9 , 1–13 (2018).
Google ученый
Birring, S. S. et al. . Индуцированная концентрация воспалительного медиатора в мокроте при хроническом кашле. Am J Respir Crit Care Med 169 , 15–19 (2004).
PubMed Google ученый
Окадзаки, А., Хара, Дж., Окура, Н., Фудзимура, М. и Сакаи, Т. Роль простагландина Е 2 в реакции кашля, вызванной бронхоспазмом, у морских свинок. Pulm. Pharmacol. Ther. 48 , 62–70 (2018).
CAS PubMed Google ученый
Фудзимура М., Огава Х., Нисидзава Ю. и Ниси К.Сравнение атопического кашля с кашлевым вариантом астмы: является ли атопический кашель предвестником астмы? Грудь 58 , 14–18 (2003).
CAS PubMed PubMed Central Google ученый
Cao, C. et al. . Протеомный анализ мокроты позволяет выявить новые биомаркеры при различных проявлениях астмы. J Transl Med 15 , 171–9 (2017).
PubMed PubMed Central Google ученый
White, S., Nicodemus-Johnson, J., Laxman, B. & Denner, D. Повышенные уровни растворимого лейкоцитарного антигена-G человека в дыхательных путях являются маркером низковоспалительного эндотипа астмы. J Allergy Clin Immunol 140 , 857–860 (2017).
CAS PubMed PubMed Central Google ученый
Феррейра, Л. М., Мейснер, Т. Б., Тилбургс, Т., Строминджер, Дж. Л. HLA-G: на стыке материнско-фетальной толерантности. Trends Immunol. 38 , 272–286 (2017).
CAS PubMed Google ученый
Ким Р. Ю. и др. . Во фламмасомах при ХОБЛ и нейтрофильной астме. Грудь 70 , 1199–1201 (2015).
PubMed Google ученый
Лютрагун, Т., Рутквист, Л. Э., Тангвараситтичай, О., Усувантхим, К., Левин, Н.Взаимодействие между статусом курения, однонуклеотидными полиморфизмами и маркерами системного воспаления у здоровых людей. Иммунология 154 , 98–103 (2017).
Google ученый
Selvarajah, S. et al. . Множественные циркулирующие цитокины одновременно повышены при хронической обструктивной болезни легких. Медиаторы воспаления. 3604842 , 1–9 (2016).
Google ученый
Рэдлер Д., Балленбергер Н., Клюккер Э. и Бок А. Идентификация новых иммунных фенотипов аллергической и неаллергической детской астмы. J Allergy Clin Immunol 135 , 81–91 (2015).
CAS PubMed Google ученый
Liang, P., Diao, L., Huang, C. и Lian, R. Профили провоспалительных и противовоспалительных цитокинов в периферической крови женщин с рецидивирующей неудачей имплантации. Репродукция. Биомед. Интернет 31 , 823–826 (2015).
PubMed Google ученый
Бонгаартс Дж. Схема анализа приближенных детерминант фертильности. Население. Dev. Rev. 4 , 105–132 (1978).
Google ученый
Вентура, С. Дж., Мошер, В. Д., Кертин, С. К. и Абма, Дж. К. Тенденции в частоте беременностей в США, 1976–97: Обновление. Natl. Vital Stat. Отчеты 49 , 1–10 (2001).
Google ученый
Chandra, A., Martinez, G., Mosher, W., Abma, J. & Jones, J. Фертильность, планирование семьи и репродуктивное здоровье женщин США: данные национального исследования семьи 2002 г. Рост. Vital Heal. Стат. Сер. 23, Программы сбора. Процедура . 1–160 (2005).
Mosher, W. D., Lantos, H. & Burke, A.Ожирение и использование противозачаточных средств среди женщин в возрасте 20–44 лет в Соединенных Штатах: результаты Национального исследования роста семьи за 2011–15 годы (NSFG). Контрацепция 5 (декабрь), 1–22 (2017).
Google ученый
Блэк Н., Кунг С. Дж. И Питерс А. Для богатых — для бедных: взаимосвязь между подростковым ожирением и будущим экономическим процветанием домохозяйств. Пред. Med. (Балтим). 111 , 142–150 (2018).
Google ученый
Фриско, М. и Веден, М. Ожирение в раннем возрасте и опыт деторождения женщин в США. J Marriage Fam 75 , 920–932 (2014).
Google ученый
Джонсон, К. Д., Джонс, С. и Паранджоти, С. Снижение низкой массы тела при рождении: приоритетные действия по устранению поддающихся изменению факторов риска. J Public Heal. 39 , 122–131 (2017).
Google ученый
Хаар, К. и др. . Факторы риска заражения Chlamydia trachomatis у подростков: результаты репрезентативного популяционного обследования в Германии, 2003–2006 гг. Euro Surveill 18 , 1–10 (2013).
Google ученый
Unemo, M. et al. . Инфекции, передаваемые половым путем: проблемы впереди. Lancet Infect. Дис. 17 , e235 – e279 (2017).
PubMed Google ученый
Роб, Ф. и др. . Соответствие ДНК ВПЧ при дисплазии шейки матки или кондиломах у женщин и их постоянных моногамных партнеров-мужчин. J Med Virol 89 , 1662–1670 (2017).
CAS PubMed Google ученый
Далинг, Дж. и др. . Вирус папилломы человека, курение и сексуальные отношения в этиологии рака анального канала. Рак 101 , 270–280 (2004).
PubMed Google ученый
Edelman, N., Cassell, J., de Visser, R., Prah, P. & Mercer, C. Могут ли психосоциальные и социально-демографические вопросы помочь определить сексуальный риск среди гетеросексуально активных женщин репродуктивного возраста ? Данные третьего британского национального исследования сексуальных отношений и образа жизни (Natsal-3). BMC Public Health 17 , 1–10 (2017).
Google ученый
Бак Луи, Г. М. и др. . Образ жизни и потеря беременности в современной когорте женщин, набранных до зачатия: исследование LIFE. Fertil. Стерил. 106 , 180–188 (2016).
PubMed PubMed Central Google ученый
Россен, Л.М., Аренс, К. и Бранум, А. Тенденции риска потери беременности среди женщин в США, 1990–2011 гг. Paediatr. Перинат. Эпидемиол. 32 , 19–29 (2018).
PubMed Google ученый
Чаячинда С. и Рекхавасин Т. Репродуктивные результаты пациентов, госпитализированных с воспалительными заболеваниями органов малого таза. J Obs. Gynaecol 37 , 228–232 (2017).
Google ученый
Трент, М., Басс, Д., Несс, Р. и Хаггерти, К. Рецидив ВЗОМТ, последующие ИППП и результаты репродуктивного здоровья: результаты исследования PID Evaluation and Clinical Health (PEACH). Дис. Трансмиссии секса 38 , 879–881 (2011).
PubMed PubMed Central Google ученый
Maconochie, N., Doyle, P., Prior, S. & Simmons, R. Факторы риска выкидыша в первом триместре — результаты популяционного исследования случай-контроль в Великобритании. BJOG 114 , 170–186 (2006).
Google ученый
Мошер, В., Джонс, Дж. И Абма, Дж. Неприменение контрацепции среди женщин с риском нежелательной беременности в Соединенных Штатах. Контрацепция 92 , 170–176 (2015).
PubMed PubMed Central Google ученый
Доннет, М., Хауи, П., Марни, М., Купер, В. и Льюис, М. Возвращение функции яичников после самопроизвольного аборта. Obs. Gyne Surv. 46 (1), 63–65 (1991).
Google ученый
Стоддард А. и Айзенберг Д. Л. Противоречия в планировании семьи: определение времени овуляции после аборта и загадка введения ВМС после аборта. Контрацепция 84 , 119–121 (2011).
PubMed PubMed Central Google ученый
Flink-Bochacki, R. и др. . Изучение намерения беременностей, завершившихся самопроизвольным абортом. Контрацепция 96 , 111–117 (2017).
PubMed PubMed Central Google ученый
Ди, Д. Л. и др. . Тенденции повторных родов и использования послеродовых контрацептивов среди подростков — США, 2004–2015 гг. MMWR 66 , 422–426 (2017).
PubMed Google ученый
Йошии, Ю. и др. . Выявление возбудителей болезни методом ПЦР в реальном времени у взрослых пациентов с обострением бронхиальной астмы. BMC Pulm. Med. 17 , 1–8 (2017).
Google ученый
He, J. et al. . Систематический обзор и метаанализ вирусной инфекции гриппа A во время беременности, связанной с повышенным риском мертворождения и низкой массы тела при рождении. Kidney Blood Press Res 42 , 232–243 (2017).
PubMed Google ученый
Orellano, P., Quaranta, N., Reynoso, J., Balbi, B. & Vasquez, J. Влияние загрязнения атмосферного воздуха на обострения астмы у детей и взрослых: систематический обзор и многоуровневый метаанализ . PLoS One 12 , 1–15 (2017).
Google ученый
Уильямс, А. М., Фанеф, Д. Дж., Барретт, М.А. и Су, Дж. Г. Кратковременное воздействие PM2,5 на одновременное использование лекарств от астмы: поведение и ценность сокращения загрязнения. PNAS 116 , 5246–5253 (2019).
CAS PubMed Google ученый
Grippo, A. et al. . Воздействие загрязнения воздуха во время беременности, самопроизвольных абортов и мертворождений. Rev Env. Исцелить. 33 , 247–264 (2018).
CAS Google ученый
Bi, C. и др. . Фталаты и органофосфаты в осевшей пыли и пыли фильтров HVAC в домах с низким доходом в США: связь с сезоном, характеристиками здания и детской астмой. Environ. Int. 121 , 916–930 (2018).
CAS PubMed Google ученый
Радке, Э. Г. и др. . Воздействие фталатов и результаты женского репродуктивного здоровья и развития: систематический обзор эпидемиологических данных по человеку. Environ. Int. 130 , 1–19 (2019).
Google ученый
Додсон, Р. Э., Нишиока, М., Стэндли, Л. Дж., Перович, Л. Дж. И Броуди, Дж. Г. Эндокринные разрушители и химические вещества, связанные с астмой, в потребительских товарах. Environ. Перспектива здоровья. 120 , 935–943 (2012).
CAS PubMed PubMed Central Google ученый
Янг, А.С. и др. . Фталатные и органофосфатные пластификаторы в лаке для ногтей: оценка этикеток и ингредиентов. Env. Sci Technol 52 , 12841–12850 (2018).
CAS Google ученый
Лим, М., Янг Парк, Дж., Лим, Дж., Мун, Х. и Ли, К. Оценка совокупного воздействия фталатов на рецепторы, основанная на одновременном использовании человеком нескольких косметических продуктов. Food Chem.Toxicol. 127 , 163–172 (2019).
ADS CAS PubMed Google ученый
Хелм, Дж. С., Нисиока, М., Грин Броуди, Дж., Рудель, Р. А. и Додсон, Р. Е. Измерение химических веществ, нарушающих эндокринную систему и связанных с астмой, в средствах для волос, используемых чернокожими женщинами. Environ. Res. 165 , 448–458 (2018).
CAS PubMed Google ученый
Вен, Х. и др. . Риск эндометриоза после воздействия химических веществ, нарушающих работу эндокринной системы: метаанализ 30 эпидемиологических исследований. Гинекол Эндокринол 35 , 645–650 (2019).
CAS PubMed Google ученый
Фарланд, Л. В. и др. . Эндометриоз и риск неблагоприятных исходов беременности. Obs. Gynecol 00 , 1–10 (2019).
Google ученый
Peng, Y., Su, S., Liao, W., Huang, C. & Hsu, C. Y. Астма связана с эндометриозом: ретроспективное популяционное когортное исследование. Respir. Med. 132 , 112–116 (2017).
PubMed Google ученый
Nicolai, T., Peerszlenyiova-Biznakova, L., Illi, S., Reinhardt, D. & von Mutius, E. Длительное наблюдение за изменением соотношения полов при астме от детства к взрослой жизни: роль отсроченного проявления у девочек. Pediatirc Allergy Immunol. 14 , 280–283 (2003).
Google ученый
МакКлири, Н., Нвару, Б. И., Кричли, У. Б. Н. Х. и Шейх, А. Эндогенные и экзогенные половые стероидные гормоны при астме и аллергии у женщин: систематический обзор и метаанализ. J Allergy Clin Immunol 141 , 1510–1513.e8 (2018).
CAS PubMed PubMed Central Google ученый
Du, Y. и др. . Концентрация метаболитов фталата в фолликулярной жидкости связана с измененными внутрифолликулярными репродуктивными гормонами у женщин, перенесших оплодотворение in vitro . Fertil. Стерил. 111 , 953–961 (2019).
CAS PubMed Google ученый
Du, Y. et al. . Метаболиты фталата в моче в отношении уровней сывороточного антимюллерова гормона и ингибина B среди женщин из центра репродуктивной медицины: ретроспективный анализ. Репродукция. Здравоохранение 15 , 1–12 (2018).
Google ученый
Шумахер, Б. М. Л., Юкич, А. М. З., Штайнер, А. З., Хилл, К. и Хейвен, Н. Антимеллеров гормон как фактор риска выкидыша при естественной беременности. Fertil Steril 109 , 1065–1071 (2018).
Google ученый
Leynaert, B., Sunyer, J., Garcia-Esteban, R. & Svanes, C. Гендерные различия в распространенности, диагнозе и заболеваемости аллергической и неаллергической астмой: популяционная когорта. Грудь 67 , 625–631 (2012).
PubMed Google ученый
Tsolakis, N., Malinovschi, A., Nordvall, L. & Janson, C. Отсутствие сывороточных IgE-антител указывает на болезнь, не относящуюся к типу 2, у молодых астматиков. Clin Exp Allergy 48 , 722–730 (2018).
CAS PubMed Google ученый
Минчева Р., Экерлюнг Л., Боссиос А. и Лундбак Б. Высокая распространенность тяжелой астмы в большом произвольном популяционном исследовании. J Allergy Clin Immunol 141 , 2256–64 (2018).
PubMed Google ученый
Али, З., Нилас, Л. и Ульрик, С. С. Послеродовая реакция дыхательных путей и обострение астмы во время беременности — пилотное исследование. J Астма Аллергия 10 , 261–267 (2017).
CAS PubMed PubMed Central Google ученый
Стениус-Аарниала, Б., Пиирила, П. и Терамо, К. Астма и беременность: проспективное исследование 198 беременностей. Thorax 43 , 12–18 (1988).
CAS PubMed PubMed Central Google ученый
Blais, L., Kettani, F. Z. & Forget, A. Взаимосвязь между материнской астмой, ее тяжестью и контролем и абортом. Hum. Репрод. 28 , 908–915 (2013).
PubMed Google ученый
Чжан Дж. И Бай С. Повышенный уровень интерлейкина-8 в сыворотке как предпочтительный биомаркер для выявления неконтролируемой астмы и реакции на глюкокортикостероиды. Танаффос 16 , 260–269 (2017).
PubMed PubMed Central Google ученый
Хосоки, К. и др. . Анализ панели из 48 цитокинов в жидкостях БАЛ конкретно определяет уровни IL-8 как единственный цитокин, который отличает контролируемую астму от неконтролируемой астмы и обратно коррелирует с FEV 1. PLoS One 10 , 1–16 (2015).
Google ученый
Куо, С. С. и др. . Т-хелперные клетки типа 2 (Th3) и молекулярные фенотипы астмы, отличные от Th3, с использованием транскриптомики мокроты в U-BIOPRED. Eur Respir J 49 , 1–14 (2017).
Google ученый
Wisniewski, J. A., Muehling, L. M., Eccles, J. D., Capaldo, B. J. & Woodfolk, J. A. Сигнатуры Th2 присутствуют в нижних дыхательных путях детей с тяжелой астмой, независимо от аллергического статуса. J Allergy Clin Immunol 141 , 2048–60 (2018).
CAS PubMed Google ученый
Чемберс, Э. С., Нанзер, А. М., Пфеффер, П. Э. и Ричардс, Д. Ф. Четкие эндотипы стероид-резистентной астмы, характеризующиеся иммунофенотипами с высоким уровнем IL-17A и высоким уровнем IFN-g: потенциальные преимущества кальцитриола. J. Allergy Clin. Иммунол. 136 , 628–637.e4 (2015).
CAS PubMed PubMed Central Google ученый
Лу, Дж. и др. . Роль дисбактериоза нижних дыхательных путей при астме: дисбактериоз и астма. Медиаторы воспаления. 38
Google ученый
Вуд, Л. Г., Бейнс, К. Дж., Фу, Дж., Скотт, Х. А. и Гибсон, П. Г. Нейтрофильный воспалительный фенотип связан с системным воспалением при астме. Сундук 142 , 86–93 (2012).
CAS PubMed Google ученый
Lombardelli, L. и др. . Децидуальные CD4 + Т-клетки, продуцирующие интерлейкин-17, не вредны для беременности человека, если они также продуцируют интерлейкин-4. Clin. Мол. Аллергия 14 , 1 (2016).
PubMed PubMed Central Google ученый
Cai, J. & Li, M. Интерлейкин 23 регулирует функции децидуальных иммунных клеток человека на ранних сроках беременности. Biochem. Биофиз. Res.Commun. 469 , 340–344 (2016).
CAS PubMed Google ученый
Li, F. et al. . Повышение экспрессии Tim-3 на границе фето-матери может объяснить выживаемость эмбрионов в модели аборта CBAxDBA / 2. Am J Reprod Immunol 79 , 1–9 (2018).
CAS Google ученый
Чжан, М. и др. . Связь между генетическим полиморфизмом генов интерлейкина и повторной потерей беременности — систематический обзор и метаанализ. PLoS One e0169891 , 1–17 (2017).
Google ученый
Кришнамурти, Н. и др. . Цитопласты нейтрофилов индуцируют дифференцировку Th27 и смещают воспаление в сторону нейтрофилии при тяжелой астме. Sci Immunol 3 , eaao4747 (2018).
PubMed PubMed Central Google ученый
Evans, M. D., Esnault, S., Denlinger, L. C. & Jarjour, N. N. Уровень экспрессии рецептора IL-1 клеток мокроты является маркером нейтрофилии дыхательных путей и обструкции дыхательных путей у пациентов с астмой. J Allergy Clin Immunol 142 , 415–423 (2018).
CAS PubMed Google ученый
Ши, Ю., Ши, Г., Ван, Х. и Цзян, Л. Сосуществование дисбаланса Th2 / Th3 и Th27 / Treg у пациентов с аллергической астмой. Подбородок. Med. J. (англ.). 124 , 1951–1956 (2011).
CAS PubMed Google ученый
Wang, L., Wan, H., Tang, W., Ni, Y. & Hou, X. Критические роли аденозинового рецептора A2A в регулировании баланса клеток Treg / Th27 при аллергической астме. Clin Respir J 12 , 149–157 (2018).
CAS PubMed Google ученый
Jang, E. et al. . Проникающие в легкие регулирующие Т-клетки Foxp3 + количественно и качественно различаются при эозинофильном и нейтрофильном аллергическом воспалении дыхательных путей, но необходимы для контроля воспаления. J Immunol 199 , 3943–3951 (2017).
CAS PubMed PubMed Central Google ученый
Муяло, К. П., Ли, З., Мор, Г. и Ляо, А.-Х. Модулирующий эффект внутривенного иммуноглобулина на баланс клеток Th27 / Treg у женщин с необъяснимым повторным самопроизвольным абортом. Am J Reprod Immunol 80 , e13018 (2018).
PubMed Google ученый
Svensson-Arvelund, J. et al. . Плацента плода человека способствует толерантности к полуаллогенному плоду, индуцируя регуляторные Т-клетки и гомеостатические макрофаги M2. J Immunol 194 , 1534–1544 (2015).
CAS PubMed Google ученый
Piccinni, M. P. et al. . Как беременность может повлиять на прогрессирование аутоиммунных заболеваний? Clin. Мол. Аллергия 14 , 1–9 (2016).
PubMed PubMed Central Google ученый
Кёстлин, Н. и др. .Клетки-супрессоры, полученные из гранулоцитарного миелоида, накапливаются в плаценте человека и поляризуются в сторону Th3-фенотипа. J Immunol 196 , 1132–1145 (2016).
PubMed Google ученый
Каур Р. и Чупп Г. Фенотипы и эндотипы астмы у взрослых: переход к точной медицине. J. Allergy Clin. Иммунол. 144 , 1–12 (2019).
PubMed Google ученый
Ташкин, Д. П. и Пиблз, Р. С. Противоречия при аллергии: является ли хроническая обструктивная болезнь легких астмой явным синдромом, изменяющим лечение и исходы лечения? J. Allergy Clin. Иммунол. Практик. 7 , 1142–1147 (2018).
PubMed PubMed Central Google ученый
Giovannini-Chami, L. et al. . Концепция «один дыхательный путь — одно заболевание» в свете воспаления Th3. Eur Resp J 52 , 1–12 (2018).
Google ученый

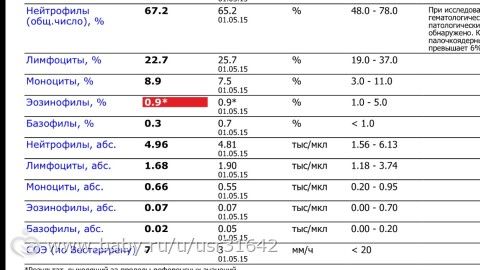
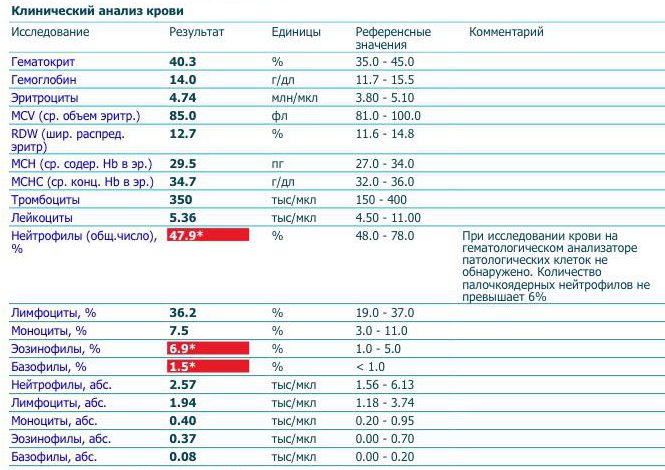
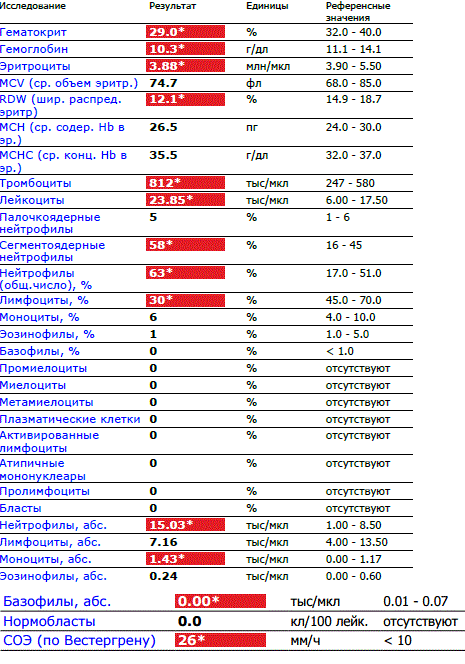

 При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень;
При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень; Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться;
Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться;
 Данное состояние возникает из-за естественного подавления иммунитета. Это необходимо для того, чтобы организм не воспринимал плод как чужеродный объект и не отторгал его. На протяжении гестационного срока врачи проводят мониторинг показателей крови женщины и оценивают уровень лейкоцитов.
Данное состояние возникает из-за естественного подавления иммунитета. Это необходимо для того, чтобы организм не воспринимал плод как чужеродный объект и не отторгал его. На протяжении гестационного срока врачи проводят мониторинг показателей крови женщины и оценивают уровень лейкоцитов. При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень,
При данном отклонении, кровь пациента начинает менять свою структуру, в результате чего, в ее составе начинает преобладать клетка гормона кортикостероида. Ну а эозинофил, в свою очередь, из-за повышенного кортикостероида будет иметь достаточно пониженный уровень, Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться,
Процесс разрушения нервной системы, также негативно влияет на лейкоцит (в том числе и на эозинофил) в крови пациента, заставляя его уровень повышаться или понижаться,
 Кроме того, важно оценить количество других кровяных клеток.
Кроме того, важно оценить количество других кровяных клеток.
 В случае нарушения работы сердца и сосудов лечат аритмию и шок, на фоне острой дыхательной недостаточности проводят интубацию трахеи. При критическом расстройстве в работе жизненно важных систем может быть применена искусственная аппаратная циркуляция крови или вентиляция легких, гемодиализ.
В случае нарушения работы сердца и сосудов лечат аритмию и шок, на фоне острой дыхательной недостаточности проводят интубацию трахеи. При критическом расстройстве в работе жизненно важных систем может быть применена искусственная аппаратная циркуляция крови или вентиляция легких, гемодиализ.


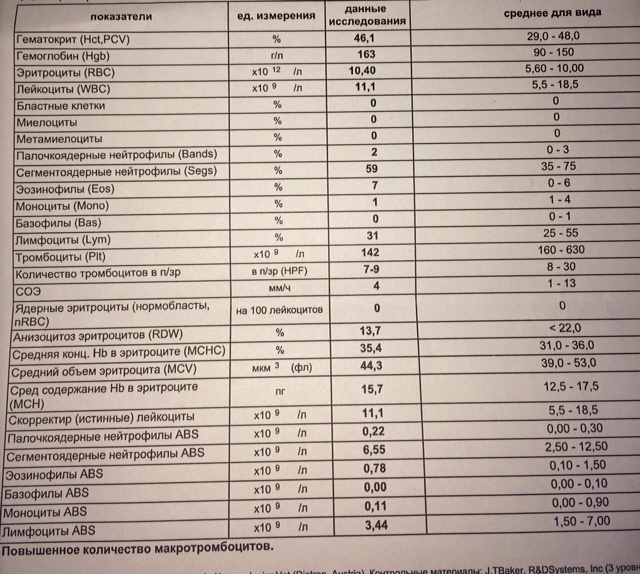
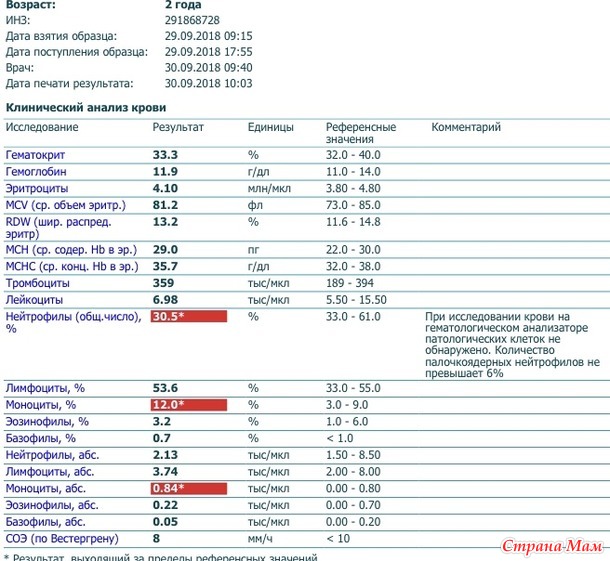
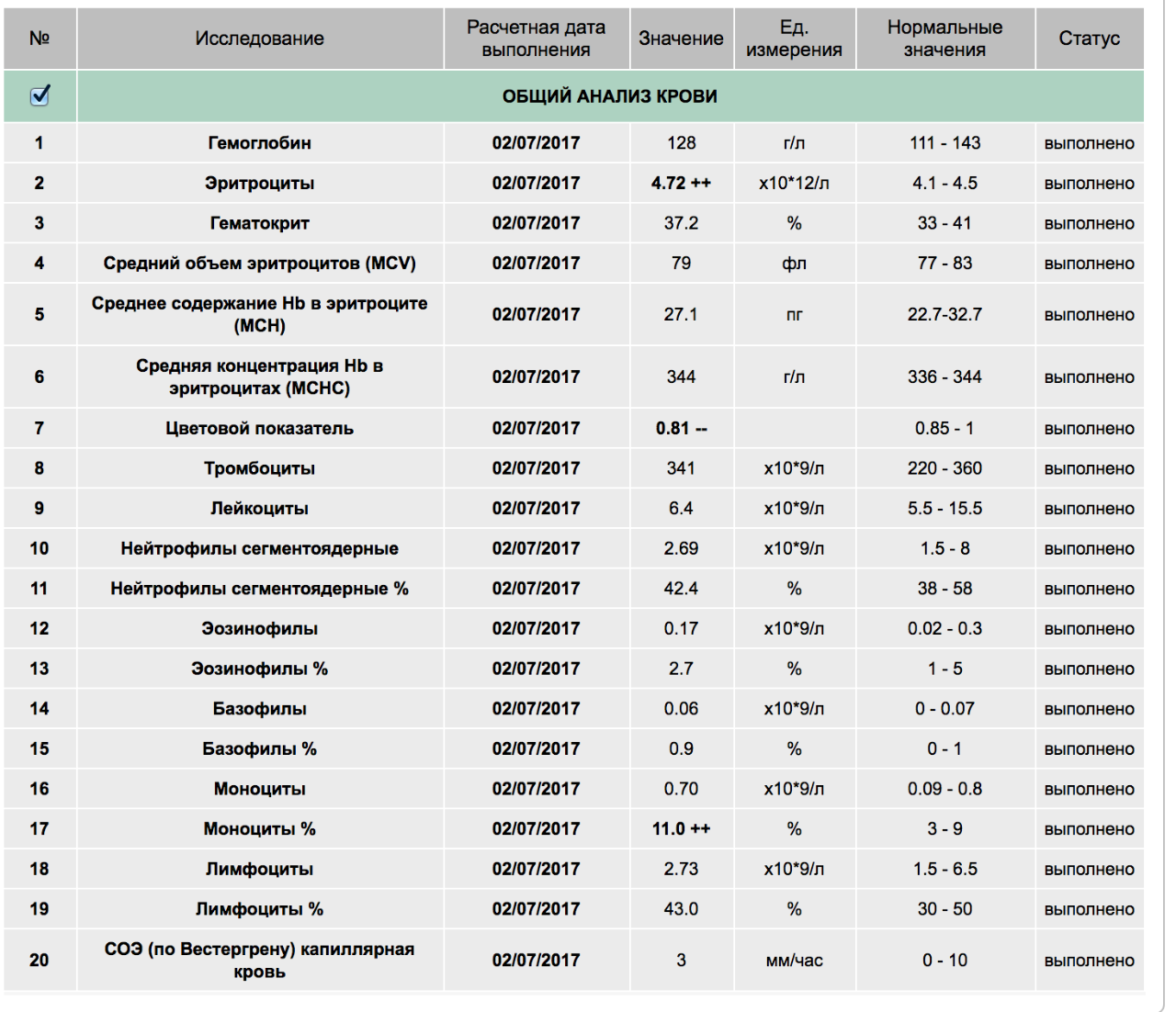
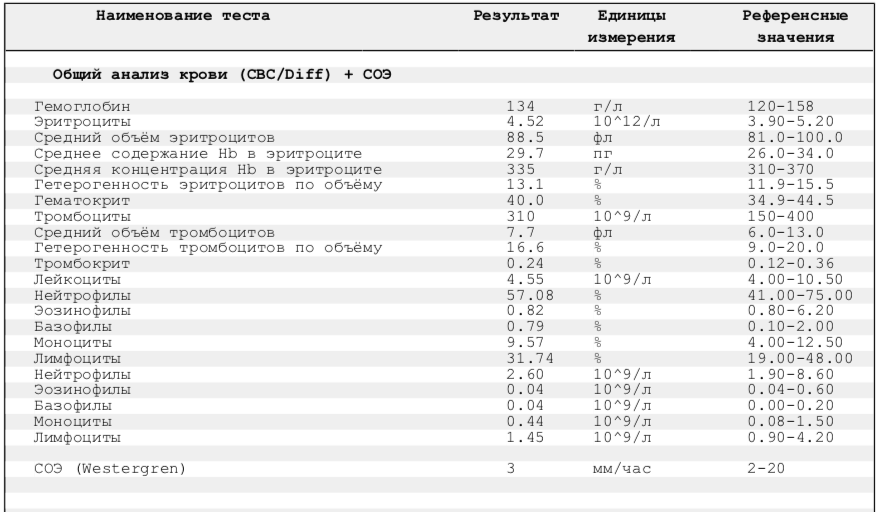
 Такое случается при недостаточности коры надпочечников.
Такое случается при недостаточности коры надпочечников.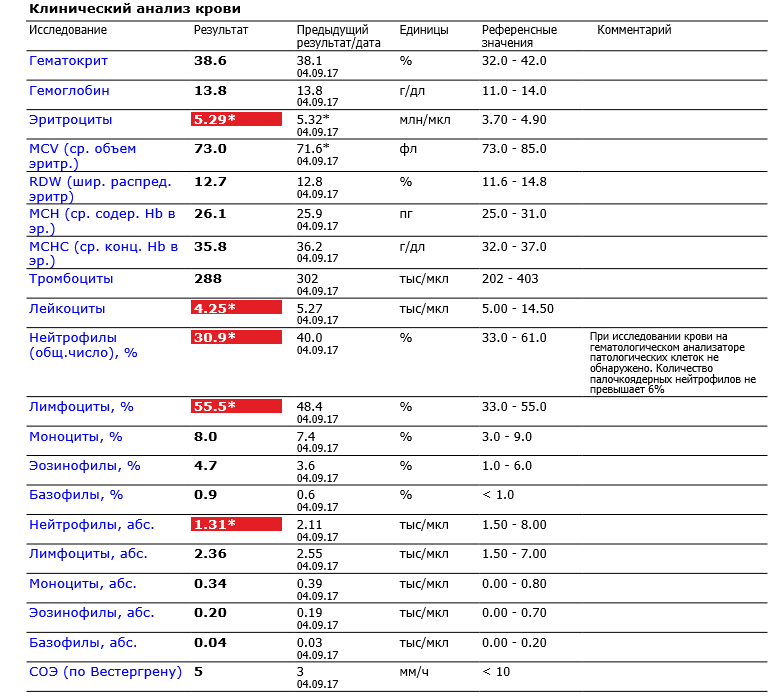
 При конфиденциальном обследовании в обязательном порядке необходимо предъявление паспорта.
При конфиденциальном обследовании в обязательном порядке необходимо предъявление паспорта.
 2015 Mar;35(2):198-204.
2015 Mar;35(2):198-204.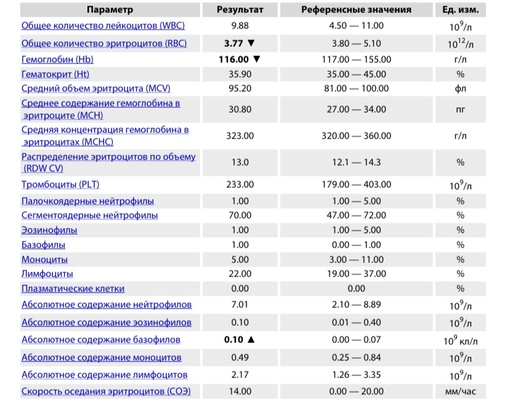 Эозинофилы могут потреблять посторонние вещества. Например, они борются с веществами, связанными с паразитарной инфекцией, которые были отмечены как уничтоженные вашей иммунной системой.
Эозинофилы могут потреблять посторонние вещества. Например, они борются с веществами, связанными с паразитарной инфекцией, которые были отмечены как уничтоженные вашей иммунной системой.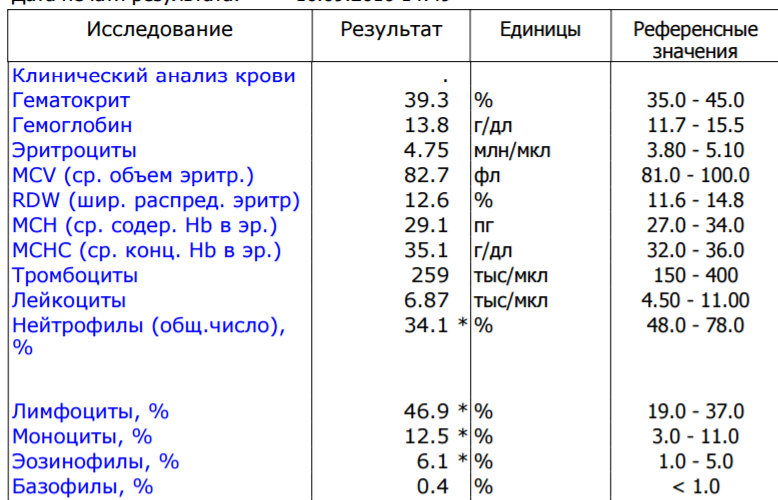 Компании Макгроу-Хилл; 2018. https: // accessmedicine.mhmedical.com. Проверено 15 августа 2019 г.
Компании Макгроу-Хилл; 2018. https: // accessmedicine.mhmedical.com. Проверено 15 августа 2019 г.