Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
https://ria.ru/20210209/eozinofily-1596716695.html
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — РИА Новости, 09.02.2021
2021-02-09T18:03
2021-02-09T18:03
2021-02-09T18:03
здоровье — общество
кровь
медицина
общество
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn24.img.ria.ru/images/07e5/02/09/1596715479_0:192:1024:768_1920x0_80_0_0_cf04966cc8d618b83733978c9945d529.jpg
МОСКВА, 9 фев — РИА Новости. Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — в материале РИА Новости.В медицине эозинофилы — это один из видов белых клеток крови — лейкоцитов. Они формируются в костном мозге и попадают откуда в кровоток. Рост их числа наблюдается при паразитарных и аллергических заболеваниях, и ряде других состояний, которые требуют полноценного обследования и лечения. Эозинофилы нередко называют клетками-чистильщиками. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям. Эозинофилия не является самостоятельным заболеванием, но может быть признаком ряда патологий. Чтобы ее диагностировать, нужно обратиться к терапевту, а в случае с ребенком — к педиатру, который после опроса и осмотра сможет направить на прием к узкопрофильному специалисту. Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.Только лабораторное исследование может выявить эозинофилию, то есть абсолютное или относительное повышение числа эозинофилов.Анализ крови на эозинофилы: показания, расшифровкаВ аллергологии подсчет эозинофилов не всегда нужен и информативен, так как их количество повышается при различных состояниях.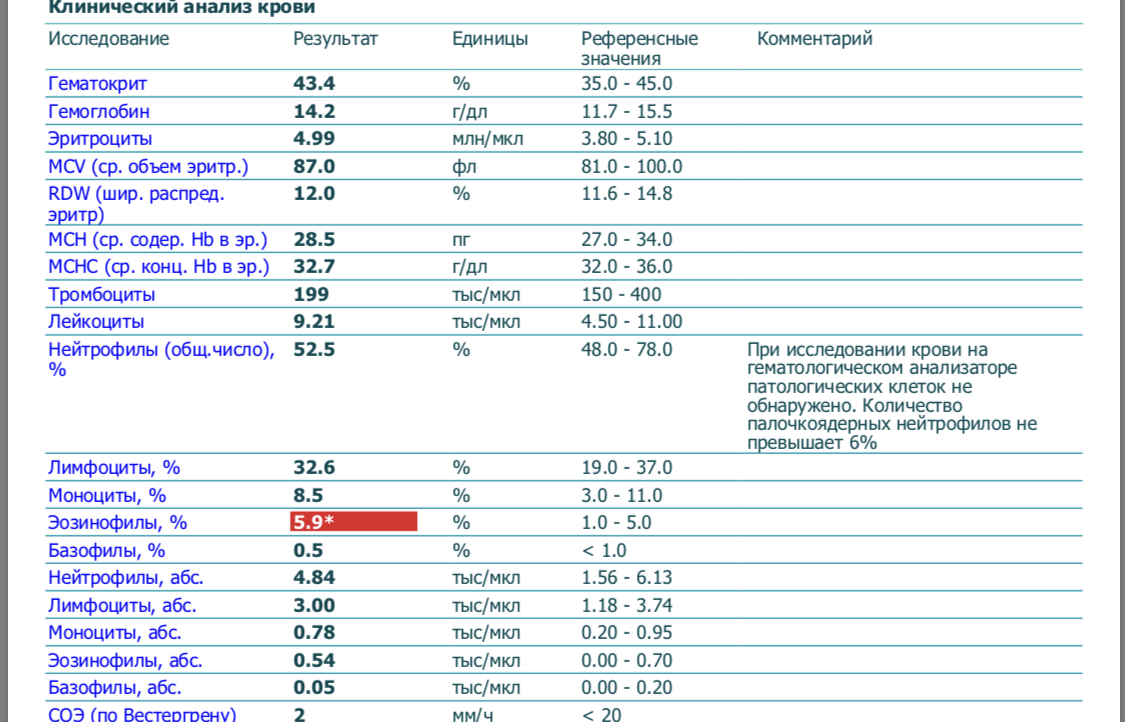 Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.Самый простой способ определения количества эозинофилов — общий анализ крови. Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.Нормальный уровень клеток в анализеУ взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.В норме содержание в мазке из носа — менее 10%. В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.Причины повышенного показателяСпециалисты выделяют три степени тяжести эозинофилии:Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие). Причины пониженного показателяКогда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:Подготовка к анализуДля того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.
Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.Самый простой способ определения количества эозинофилов — общий анализ крови. Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.Нормальный уровень клеток в анализеУ взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.В норме содержание в мазке из носа — менее 10%. В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.Причины повышенного показателяСпециалисты выделяют три степени тяжести эозинофилии:Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие). Причины пониженного показателяКогда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:Подготовка к анализуДля того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.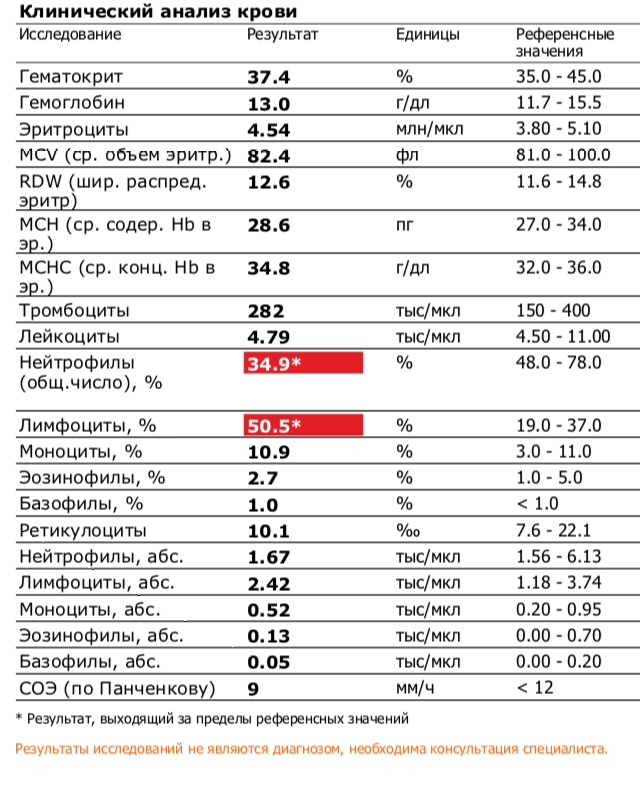 Во-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования.В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины. Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
Во-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования.В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины. Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
https://ria.ru/20210204/pnevmoniya-1595855006.html
https://ria.ru/20210203/vaktsina-1595782801.html
https://ria.ru/20210204/zerno-1595910268.html
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn21.img.ria.ru/images/07e5/02/09/1596715479_0:0:1024:768_1920x0_80_0_0_381ed6bcc734faed18b7c04ac8f7c74d. jpg
jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
здоровье — общество, кровь, медицина, общество
МОСКВА, 9 фев — РИА Новости. Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — в материале РИА Новости.
В медицине эозинофилы — это один из видов белых клеток крови — лейкоцитов. Они формируются в костном мозге и попадают откуда в кровоток. Рост их числа наблюдается при паразитарных и аллергических заболеваниях, и ряде других состояний, которые требуют полноценного обследования и лечения. Эозинофилы нередко называют клетками-чистильщиками. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям.
Эозинофилия не является самостоятельным заболеванием, но может быть признаком ряда патологий. Чтобы ее диагностировать, нужно обратиться к терапевту, а в случае с ребенком — к педиатру, который после опроса и осмотра сможет направить на прием к узкопрофильному специалисту. Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.
Только лабораторное исследование может выявить эозинофилию, то есть абсолютное или относительное повышение числа эозинофилов.
Анализ крови на эозинофилы: показания, расшифровка
В аллергологии подсчет эозинофилов не всегда нужен и информативен, так как их количество повышается при различных состояниях. Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.
— В настоящее время исходный уровень эозинофилов в крови чаще всего используется в качестве биомаркера для прогнозирования клинической эффективности биологических препаратов для лечения тяжелой бронхиальной астмы.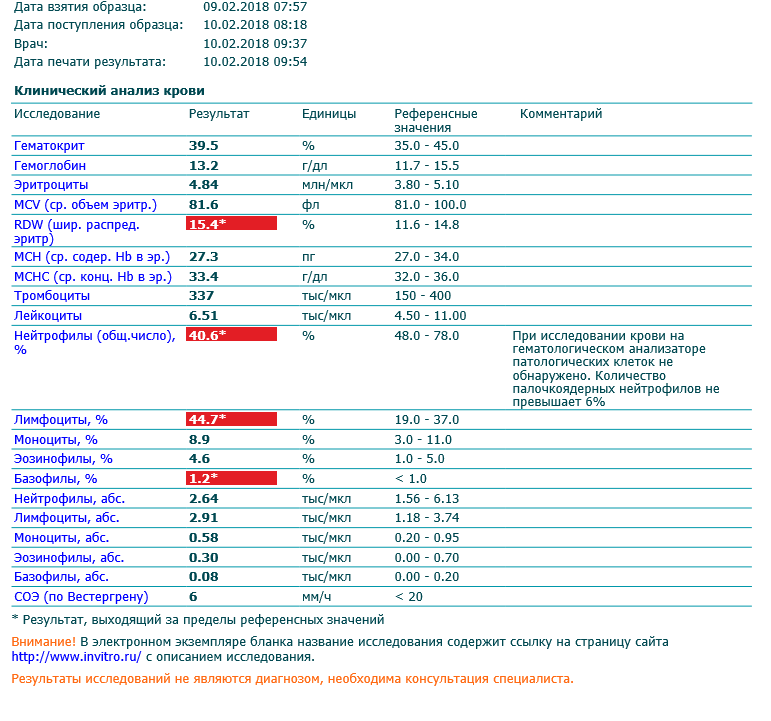 Подсчет абсолютного числа эозинофилов в периферической крови, может указать на эозинофильный фенотип тяжелой бронхиальной астмы, что помогает нам подобрать правильное лечение этой патологии, — рассказала врач аллерголог-иммунолог, член Европейской академии аллергологов и клинических иммунологов и Российской ассоциации аллергологов и клинических иммунологов Анжела Мирзаева.
Подсчет абсолютного числа эозинофилов в периферической крови, может указать на эозинофильный фенотип тяжелой бронхиальной астмы, что помогает нам подобрать правильное лечение этой патологии, — рассказала врач аллерголог-иммунолог, член Европейской академии аллергологов и клинических иммунологов и Российской ассоциации аллергологов и клинических иммунологов Анжела Мирзаева.
Самый простой способ определения количества эозинофилов — общий анализ крови.
— В результатах общего анализа крови важно смотреть не процентное содержание эозинофилов, а абсолютное. Бывает, что из-за сгущения крови в процентах эозинофилы повышены. Но при пересчете на абсолютные единицы мы видим норму. Формула для подсчета абсолютного числа эозинофилов в периферической крови: (количество лейкоцитов * 10 в 9 степени) *количество эозинофилов в % * 10, — отметила эксперт.
Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.
4 февраля, 08:00НаукаНазваны пять способов укрепить легкие до и после ковидаНормальный уровень клеток в анализе
У взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.
В норме содержание в мазке из носа — менее 10%.
В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.
Причины повышенного показателя
Специалисты выделяют три степени тяжести эозинофилии:
—
легкую — концентрация в крови выросла до 10%;—
умеренную — до 15%;—
выраженную или тяжелую — более 15%.
Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.
Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие).
Причины пониженного показателя
Когда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.
Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.
Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:
—
тяжелые инфекционные болезни с гнойными процессами;—
панкреатит;—
интоксикация организма тяжелыми металлами;—
желчнокаменная болезнь;—
начальная стадия развития инфаркта миокарда;—
болезни со стороны щитовидной железы;—
лейкоз и другие.
— Аллергологи, в свою очередь, на снижение цифр не обращают внимание. Иногда эозинофилы мигрируют в ткани при аллергической острой реакции, потому в крови их может быть мало. Таким образом, для аллерголога большого клинического значения данный показатель не имеет, — подчеркнула Анжела Мирзаева.
Подготовка к анализу
Для того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.
Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.
4 февраля, 02:30НаукаУченые выяснили, какие зерновые продукты повышают риск смертиВо-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования.В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.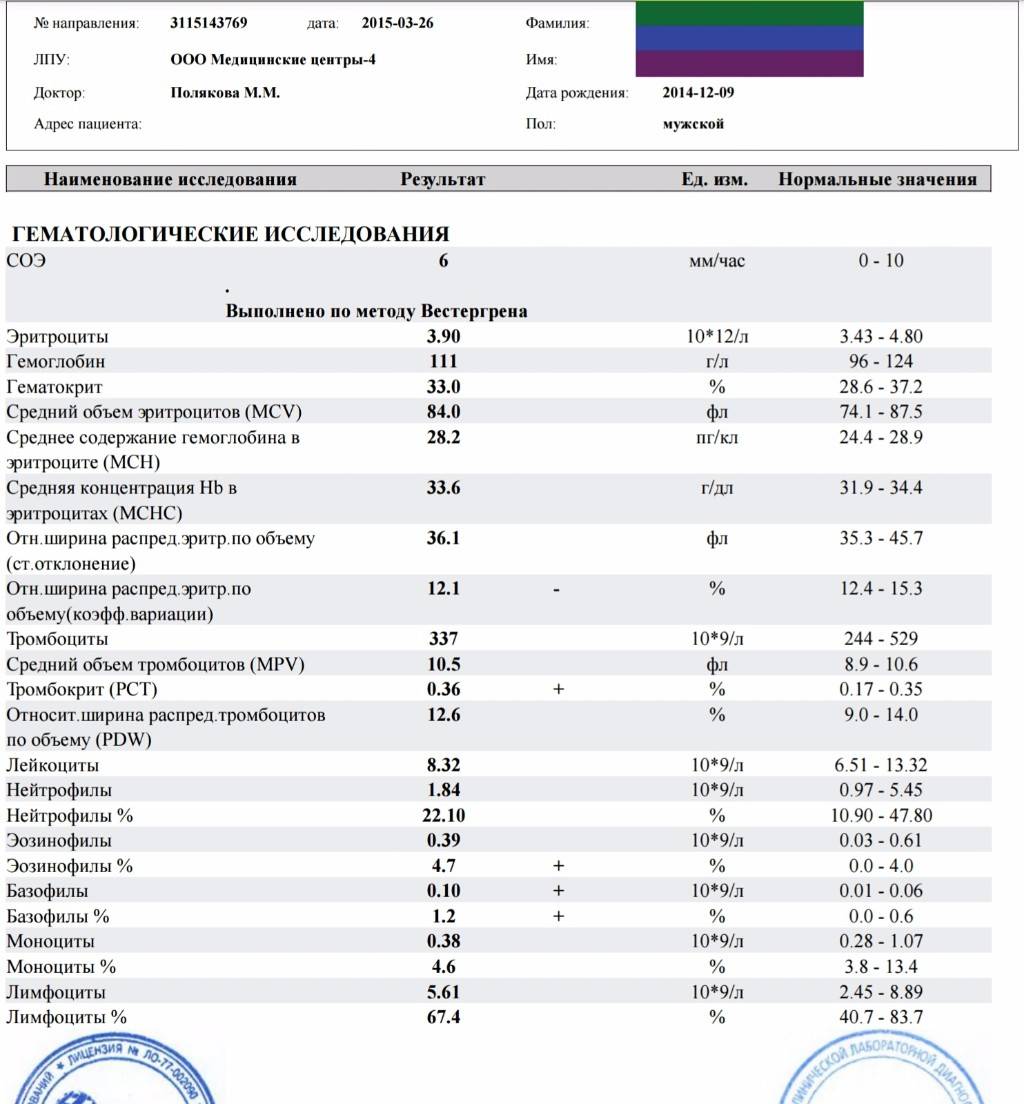
Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины.
Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.
Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.
Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
эозинофилы понижены при беременности в крови — 9 рекомендаций на Babyblog.ru
Репродуктивные гормоны и маркеры ФПКФолликуло-стимулирующий гормон, лютеинизирующий гормон
ФСГ и ЛГ секретируются гонадотропными клетками передней доли гипофиза. Гонадотропины ФСГ и ЛГ, хориогонадотропин ХГ и тиротропин ТТГ являются гликопротеинами, молекулы которых состоят из двух ковалентно связанных субъединиц, а и ß . а-субъединицы ФСГ, ЛГ, ТТГ и ХГ идентичны, а ß-субъединицы специфичны для каждого гормона и определяют их биологическую активность. Небольшое количество свободных субъединиц могут циркулировать в крови, однако возможность любого из биологических эффектов реализуется лишь при условии ассоциации а-цепи с ß-цепью. Секреция ФСГ и ЛГ гонадотропными клетками передней доли гипофиза контролируется следующими факторами:
а) Гонадотропин-рилизинг гормон ( Gn — RH ), известным также как ЛГ-рилизинг гормоном ( LH — RH ), или как люлиберин. LH — RH является декапептидом, секретируемым гипоталамусом.
б) стероидными гормонами, вырабатываемыми половыми железами. Именно эстрогены и гестагены контролируют секрецию гонадотропина по принципу положительной или отрицательной обратной
в) ингибином (гликопротеином, синтезируемым клетками Сертолли в процессе сперматогенеза и специфически ингибирующим секрецию ФСГ).Гонадотропины выводятся из организма с мочой. Так как их биологическая активность и иммунологические свойства в значительной мере остаются неизменными, концентрация этих гормонов в моче здоровых людей соответствует их концентрации в периферической крови.
Функции гонадотропинов у детей
У детей препубертатного периода уровни гонадотропинов и половых стероидов очень низкие. Во время пубертатного периода чувствительность гипофиза к LH — RH возрастает, в результате чего увеличивается секреция гонадотропинов, секреция половых стероидов и развиваются вторичные половые признаки.
Функции гонадотропинов у мужчин
У мужчин ЛГ стимулирует синтез тестостерона в клетках Лейдига, ФСГ стимулирует сперматогенез, синтез ингибина и андроген-связывающего белка в семенных канальцах, а также превращение тестостерона в 17- ß-эстрадиол в клетках сертоли. И тестостерон, и эстрогены оказывают ингибирующий эффект на секрецию гонадотропина посредством гипоталамического подавления L Н- RH.
Функции гонадотропинов у женщин
а) У женщин детородного периода секреция гонадотропинов является наиболее важным условием поддержания менструального цикла.
в) В менопаузе исчезает отрицательная обратная связь и уровни гонадотропинов, в частности, ФСГ, значительно повышаются по сравнению с детородным периодом.
Рис.1. Динамика концентраций гонадотронпинов (ГТ), эстрадиола (Е2) и прогестерона (Пр) в крови на протяжении менструального цикла и при наступлении беременности.
Патология женщины детородного периода
Если исключается возможность гиперпролактинемии, определение ФСГ представляет собой первую часть исследований нарушений менструального цикла.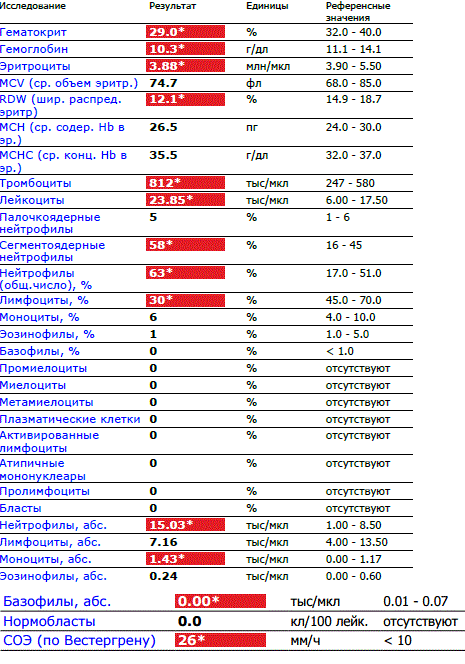 Рекомендуется проводить одно временное определение ФСГ, ЛГ и пролактина в первой пробе крови. Повышенные уровни ФСГ обычно являются индикатором необратимой недостаточности функции яичников (за исключением очень редкого синдрома резистентности яичников). Пониженная или нормальная концентрация ФСГ при пониженной концентрации ЛГ имеет место при нарушении функции гипофиза или гипоталамуса. Если секреция эстрогенов понижена (при отрицательном анализе на прогестерон), овуляцию можно индуцировать гонадотропинами (Прегонал) или пульсирующим введением LH — RH . Если секреция эстрогенов в норме, лечение нужно начать с кломифена. Незначительное повышение концентрации ЛГ при нормальной концентрации ФСГ может наблюдаться при синдроме поликистозных яичников (РСО, синдром Штейна-Левенталя). Возникновение синдрома связано с гиперсекрецией андрогенов и замедленным синтезом эстрогенов яичниками, что компенсируется их ускоренным синтезом в периферии. Таким образом, уровень эстрогенов в сыворотке крови остается в норме. Довольно часто в этом случае наблюдается незначительная гиперпролактинемия.
Рекомендуется проводить одно временное определение ФСГ, ЛГ и пролактина в первой пробе крови. Повышенные уровни ФСГ обычно являются индикатором необратимой недостаточности функции яичников (за исключением очень редкого синдрома резистентности яичников). Пониженная или нормальная концентрация ФСГ при пониженной концентрации ЛГ имеет место при нарушении функции гипофиза или гипоталамуса. Если секреция эстрогенов понижена (при отрицательном анализе на прогестерон), овуляцию можно индуцировать гонадотропинами (Прегонал) или пульсирующим введением LH — RH . Если секреция эстрогенов в норме, лечение нужно начать с кломифена. Незначительное повышение концентрации ЛГ при нормальной концентрации ФСГ может наблюдаться при синдроме поликистозных яичников (РСО, синдром Штейна-Левенталя). Возникновение синдрома связано с гиперсекрецией андрогенов и замедленным синтезом эстрогенов яичниками, что компенсируется их ускоренным синтезом в периферии. Таким образом, уровень эстрогенов в сыворотке крови остается в норме. Довольно часто в этом случае наблюдается незначительная гиперпролактинемия.
У женщин с анорексией уровень гонадотропинов понижен. При стимуляции LH — RH наблюдается повышение содержания ФСГ, уровень ЛГ остается неизменным или незначительно возрастает.
Девочки пубертатного периода
При замедленном половом развитии диагностика проводится по схеме, приведенной для случаев недостаточности яичников. При повышенном уровне ФСГ необходимо провести полное эндокринологическое и генетическое обследование.
В случаях преждевременного созревания концентрация гонадотропинов часто бывает повышен ной по сравнению с нормальными для данного возраста уровнями. Диагностический тест с LH — RH часто приводит к резкому повышению секреции ЛГ.
У женщин в менопаузе

Мужчины
Определение ФСГ проводят в случае подозрения на недостаточность половых желез в результате обнаружения азооспермии или олигоспермии. Высокий уровень ФСГ указывает на первичную тестикулярную недостаточность.
Показания к проведению исследований:Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Недостаточность яичников
• Синдром поликистоза яичников
• Анорексия
• Гипофизарная недостаточность
Девочки пубертатного периода:
• Гипофизарная недостаточность
• Преждевременное половое созревание
• Замедленное половое созревание
• Недостаточность яичников
• Анорексия
Женщины в менопаузе:
• Гипофизарная недостаточность
• Метроррагия
• Гормональная заместительная терапия ( HRT )
Мужчины:
• Гипофизарная недостаточность
• Азооспермия, олигоспермия
Подготовка проб для анализа и содержание гонадотропинов в норме.Уровни гонадотропинов не имеют циркадного ритма. Пульсирующий характер секреции с интервалами в 1-2 часа особенно характерен для ЛГ, поэтому результаты единичных анализов следует считать приблизительными. Образцы сыворотки или плазмы крови после образования сгустков и/или отделения эритроцитов стабильны в течение времени, достаточного для пересылки образцов по почте. Замороженные образцы можно хранить в течение длительного периода времени.
Не рекомендуется использовать гемолизированные, липемические или иктерические образцы, так как это может оказать влияние на результаты анализа. Снижение уровня гормонов может наблюдаться при приеме оральных контрацептивов, фенотиазинов, эстрогенов.
Современные иммуноанализы ЛГ и ФСГ основаны на использовании моноклональных антител, которые не имеют перекрестной реакции с ХГ.
ФСГ, (мМЕ/л)
ЛГ, (мМЕ/л)
Мужчины
0,7-1,1
0,8-7,6
Женщины
Фолликулярная фаза
2,8 — 11,3
1,1-11,6
Овулятрный пик
5,8-21
17-77
Лютеиновая фаза
1,2-9,0
0-14,7
Постменопауза
21,7-153
11,3-40
Препубертатные дети
<1
<1
Биологический материал :
• сыворотка крови
• гепаринизированная плазма крови
ПролактинПролактин человека — полипептид с молекулярной массой около 23 000 Да. В циркулирующей крови он находится в мономерной форме или в форме полимеров с различной биологической активностью. Количественное соотношение этих форм меняется при различных физиологических состояниях. По своей структуре пролактин имеет высокую степень подобия с гормоном роста и плацентарным лактогеном, возможно из-за их общего эволюционного происхождения. Биологический период полу-жизни пролактина около 15-20 мин. О способе выведения его из организма до настоящего времени известно немного.
В циркулирующей крови он находится в мономерной форме или в форме полимеров с различной биологической активностью. Количественное соотношение этих форм меняется при различных физиологических состояниях. По своей структуре пролактин имеет высокую степень подобия с гормоном роста и плацентарным лактогеном, возможно из-за их общего эволюционного происхождения. Биологический период полу-жизни пролактина около 15-20 мин. О способе выведения его из организма до настоящего времени известно немного.
Физиологические функции пролактина
Пролактин секретируется лактотропными клетками передней доли гипофиза Его секрецию гипотапамусом контролирует сложная система, в которой преобладает ингибирование (в результате перерезания ножки гипофиза секреция пролактина увеличивается). Дофамин — наиболее важное эндогенное соединение, ингибирующее секрецию пролактина, которое, возможно, идентично так называемому пролактин-ингибирующему фактору (PIF). Адреналин, норадреналин, ацетилхолин, соматостатин и простагландины не оказывают такого сильного влияния на секрецию пролактина.
Тиреолиберин (TRH) стимулирует секрецию пролактина, но не является физиологическим триггерным фактором. Другими эндогенными стимуляторами секреции пролактина являются: гамма -амино масляная кислота ( GAВA ), серотонин и мелатонин.
На секрецию пролактина влияет также уровень эстрогенов. Высокие уровни эстрогенов стимулируют секрецию пролактина посредством ингибирования синтеза дофамина, а низкие их уровни, вероятно, ингибируют секрецию пролактина посредством увеличения чувствительности гипофиза к дофамину.Основной физиологической функцией пролактина является запуск и поддержание процесса лактации.
Во время беременности секреция пролактина постоянно возрастает в результате ускоренного синтеза эстрогенов в фето-плацентарной системе. Эстрогены и пролактин подготавливают молочную железу к лактации, воздействуя на процесс дифференциации альвеол и протоков.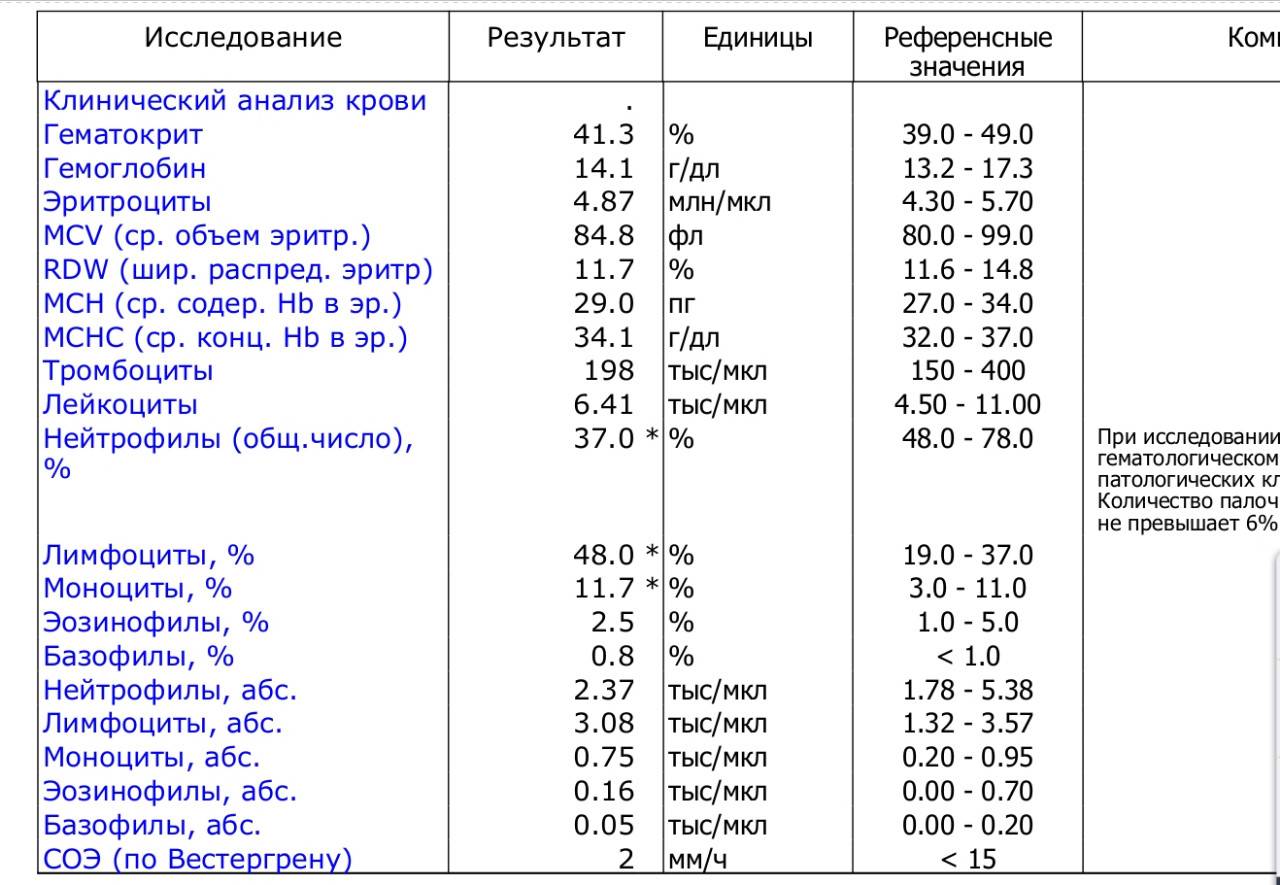
Уровень пролактина повышен в амниотической жидкости и оболочках плода. Возможно, пролактин играет важную роль в формировании легочной ткани эмбриона. Новорожденные имеют относительно высокий уровень пролактина, который снижается в течение нескольких первых месяцев жизни, пока не достигнет уровня, характерного для детского возраста.
Если женщина не кормит грудью, уровень пролактина после родов приходит в норму в течение 4 недель. У кормящих женщин уровень пролактина снижается медленнее, так как кормление стимулирует его секрецию.
Существует теория, что физиологический уровень пролактина необходим для нормального функционирования репродуктивной системы у обоих полов. Однако физиологическая роль пролактина у мужчин пока не доказана.
Патология: Гиперпролактинемия ослабляет функцию гонад обоих полов. У женщин она вызывает нарушения менструального цикла вследствие недостаточности лютеиновой фазы, олигоменорею, аменорею, которая может сочетаться с галактореей. У мужчин она сопровождается потерей либидо или импотенцией. Механизм этого не совсем ясен, но, возможно, он сходен с ингибированием циклической функции яичников у кормящих грудью женщин.Наиболее распространенные причины гиперпролактиемии следующие:
• секретирующие пролактин опухоли гипофиза, так называемые пролактиномы.
• расположенные над турецким седлом опухоли гипофиза, тормозящие выработку и транспорт дофамина.
• повреждения ножки гипофиза, приводящие к такому же эффекту.
• эктопический синтез пролактина
Кроме того повышение уровня пролактина может быть при:
• первичном гипотиреозе
• поликистозе яичников
• почечной недостаточности
Однако уровень пролактина не является единственным фактором, ответственным за возникновение клинических проявлений гиперпролактинемии. Изменение соотношения форм пролактина с различной биологической активностью или изменение количества рецепторов к пролактину могут также быть причиной возникновения данного заболевания. Именно поэтому в литературе описаны отдельные случаи нормального менструального цикла и беременности при наличии выраженной гиперпролактинемии, а с другой стороны, у бесплодных женщин с нормальным уровнем пролактина отмечен хороший терапевтический эффект при применении препаратов, подавляющих секрецию пролактина. Отдельным клиническим случаем является так называемая «латентная гиперпролактинемия», которая подтверждается в тесте стимуляции метоклопрамидом.
Именно поэтому в литературе описаны отдельные случаи нормального менструального цикла и беременности при наличии выраженной гиперпролактинемии, а с другой стороны, у бесплодных женщин с нормальным уровнем пролактина отмечен хороший терапевтический эффект при применении препаратов, подавляющих секрецию пролактина. Отдельным клиническим случаем является так называемая «латентная гиперпролактинемия», которая подтверждается в тесте стимуляции метоклопрамидом.
Если гиперпролактинемия подтверждается при анализе нескольких проб крови и исключена фармакологическая причина повышения уровня пролактина, необходимо провести тщательную проверку на наличие опухолей гипофиза ( RTG обследование турецкого седла, СТ области седла проверка угла зрения, тесты на стимуляцию и подавление и т.п.). Вероятность наличия опухоли тем выше, чем выше уровень пролактина.
Рис.2. Содержание пролактина в сыворотке крови здоровых женщин и пациенток с гиперпролактинемией.
Определение уровня пролактина является важным моментом для оценки эффективности проведенного оперативного или консервативного лечения у пациентов с опухолями гипофиза. Лечение таких больных должно всегда проводится под наблюдением эндокринолога.
Показания к проведению исследований:Женщины детородного периода:
• Нарушения менструального цикла и аменорея
• Бесплодие
• Нарушения лактации
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Мужчины:
• Тестикуляная недостаточность
• Азооспермия, олигоспермия
• Галакторрея
• Синдром гиперфункции гипофиза
• Недостаточность гипофиза
• Заместительная терапия после удаления опухоли гипофиза
Подготовка проб для анализа и содержание пролактина в нормеИнформация, приведенная выше для гонадотропинов, справедлива и по отношению к пролактину. Однако, пролактин имеет довольно выраженный циркадный ритм с максимальным выбросом гормона во время ночного сна. Поэтому кровь для анализа берут утром, не ранее, чем через 3 часа после пробуждения.
Однако, пролактин имеет довольно выраженный циркадный ритм с максимальным выбросом гормона во время ночного сна. Поэтому кровь для анализа берут утром, не ранее, чем через 3 часа после пробуждения.
Рис.3. Суточный ритм секреции пролактина (индивидуальные графики).
Кроме того, уровень пролактина может повышаться в результате физического или эмоционального стресса, воздействий на молочные железы или операций на грудной клетке, после пребывания в сауне, а также после принятия спиртных напитков. Секрецию пролактина стимулирует ряд лекарственных препаратов: фенотиазиды, трициклические антидепрессанты, метилдофа, галоперидол, хлорпромазин, резерпин, циметидин и другие.
Концентрация пролактина выражается в нг/мл. Для перевода концентрации в мкМЕ/мл необходимо использовать следующее соотношение: 1 нг/мл = 30,3 мкМЕ/мл
Пролактин
нг/мл
мкМЕ/л
Мужчины
2,5-17
53-360
Женщины
Фолликулярная фаза
4,5- 33
98-784
Середина цикла
6,3-49
134-975
Лютеиновая фаза
4,9- 40
104-848
Биологический материал:
• сыворотка крови
• гепаринизированная плазма крови
ß- Эстрадиол (Е2)17 ß-Эстрадиол — наиболее активный эстроген в периферической крови, секретируемый, в основном, яичниками, а также в меньшем количестве плацентой, надпочечниками и яичками. С точки зрения биосинтеза эстрадиол представляет собой производное холестерина, а его непосредственными пред шественниками являются андростендион и тестостерон. Более 98 % эстрадиола циркулирует в связанном с белками сыворотки крови состоянии, в основном с ГСПГ . Только небольшая часть эстрадиола находится в свободной форме и является носителем гормональной биологической активности. Эстрадиол быстро трансформируется в эстрон с меньшей биологической активностью, а затем в сульфат эстрона. Образование в организме сульфатов и глюкуронидов снижает эффективность метаболизма производных эстрадиола.
Физиологические функции эстрадиола у женщин
Наиболее значительное воздействие эстрогены оказывают на эндометрий, слизистую влагалища и шейку матки. Они также влияют на развитие молочных желез и тормозят выработку гонадотропинов как у мужчин, так и у женщин Биологический эффект эстрогенов осуществляется путем связывания с цитоплазматическими рецепторами эстрогенов в клетках тканей-мишеней.
Половое созревание
Эстрогены играют ключевую роль в формировании и развитии женских половых органов, а также вторичных половых признаков. Они также ускоряют рост трубчатых костей в длину, а затем, воз действуя на эпифиз, вызывают остановку дальнейшего роста.
Детородный период
Эстрадиол поступающий в периферическое кровообращение, почти исключительно секретируется яичниками. Под воздействием ЛГ в поверхностных клетках фоликулов происходит синтез предшественников андрогенов, андростендиона и тестостерона, из которых в гранулезных клетках, стимулированных ФСГ, образуются эстрогены. Изменение уровней эстрадиола в нормальном менструальном цикле описано в разделе, посвященном гонадотропинам.
Менопауза
В менопаузе синтез эстрогенов затухает, и их уровень в сыворотке крови снижается до очень низких значений.
Физиологические функции эстрадиола у мужчин
У мужчин часть эстрогенов синтезируется яичками, а другая часть образуется в периферических тканях путем ароматизации тестикулярных и надпочечниковых андрогенов. У мужчин в возрасте до 50 лет 20 % эстрадиола секретируется яичками, 60 % образуется в процессе ароматизации тесто стерона, а остальные 20 % — при восстановлении эстрона. В возрасте между 50 и 60 годами доля эстрадиола, синтезируемая яичками, относительно возрастает вследствие резкого снижения секреции андрогенов корой надпочечников.
Патология:Девочки пубертатного периода и женщины детородного возраста:
• Гиперэстрогенемия
• Феминизация у детей
• Гормонсекретирующие опухоли яичника
• Гиперплазия надпочечников
• Гипоэстрогенемия
• Гипоганадизм
• Центральная анорексия (за счет снижения уровня гонадотропинов и нарушения синтеза эстрогенов)
• Прием гормональных контрацептивов
Женщины в менопаузе:
Гиперсекреция эстрогенов (т.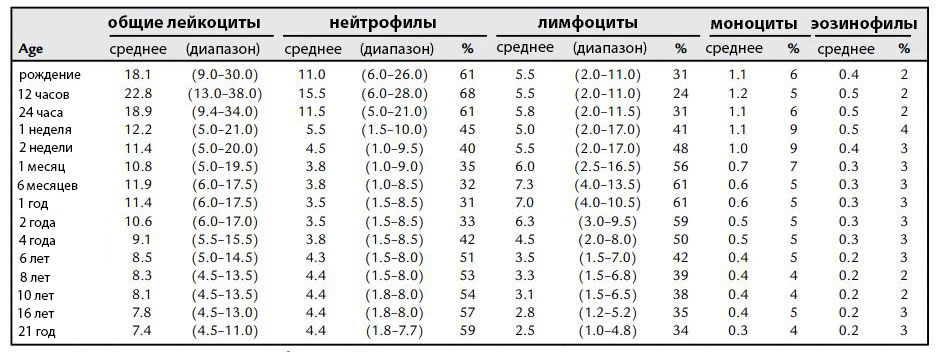 е. менопаузальная метроррагия) может быть вызвана двумя причинами:
е. менопаузальная метроррагия) может быть вызвана двумя причинами:
• повышенным периферическим синтезом
• секрецией эстрогенов опухолевыми тканями.
Мужчины:
Гиперсекреция эстрогенов :
• повышенная периферическая ароматазная активность,
• изменения в метаболизме эстрогенов, возникшие из за нарушений функции печени (напр., по причине алкоголизма)
• эстрогенсекретирующие опухоли (в том числе тестикулярные).
Кроме того, гиперэстрогенемия может наблюдаться при гипертиреозе. Показания к проведению исследований:Девочки пубертатного периода:
• Замедленное половое созревание
• Ментальная анорексия
• Овариальная недостаточность
Женщины детородного периода:
• Овариальная недостаточность
• Нарушения менструального цикла
• Бесплодие
• Контроль за процессом индуцированной овуляции
• Мониторинг при экстракорпоральном оплодотворении
• Предупреждение синдрома гиперстимуляции
• Поликистоз яичников
• Гипофизарная недостаточность
Женщины в менопаузе:
• Гипофизарная недостаточность
• При назначении гормональной заместительной терапии ( HRT ) и во время ее мониторинга
• Менопаузальная метроррагия
• Опухоли яичников и надпочечников
Мониторинг терапии тамоксифеном (уровень эстрадиола может служить индикатором эстрогенного статуса и помочь в оценке содержания рецепторов к прогестерону в опухолевых тканях).
Мужчины:
• Опухоли
• Азооспермия, олигоспермия
• Заболевания печени
Уровни эстрадиола в нормеКонцентрации эстрадиола выражаются в пг/мл или пмоль/л. Для перевода пг/мл в пмоль/л необходимо использовать следующее соотношение: 1 пг/мл = 0,0037 пмоль/л. Нужно иметь в виду, что на фоне приема пероральных контрацептивов показатели эстрадиола могут быть занижены.
Эстрадиол
пг/мл
пмоль/л
Мужчины
<56
<206
Женщины
Фолликулярная фазф
0 –160
0-587
Предовуляторная фаза
34 – 400
124-1468
Лютеиновая фаза
27 – 246
101-905
Менопауза
<30
<110
Препубертатные дети старше 5 лет
<30
<110
Биологический материал:• Сыворотка крови
• Гепаринизированная плазма крови
Прогестерон Прогестерон — природный гестаген, принадлежащий к группе С21 -стероидов. У небеременных женщин основное количество прогестерона синтезируется яичниками и, в меньшей степени, корой надпочечников. Около 97 % прогестерона находится в связанном состоянии с альбумином и другими транспортными белками: тироксинсвязывающим глобулином и кортикостероидсвязывающим глобулином. Период биологической полужизни прогестерона очень короткий. На 2/3 он метаболизируется в печени и выводится с мочой в виде сульфата или глюкуронида прегнадиола. Некоторые из 5 ß-восстановленных метаболитов прогестерона вызывают повышение базальной температуры тела во время лютеиновой фазы. Физиологическая функция прогестерона
У небеременных женщин основное количество прогестерона синтезируется яичниками и, в меньшей степени, корой надпочечников. Около 97 % прогестерона находится в связанном состоянии с альбумином и другими транспортными белками: тироксинсвязывающим глобулином и кортикостероидсвязывающим глобулином. Период биологической полужизни прогестерона очень короткий. На 2/3 он метаболизируется в печени и выводится с мочой в виде сульфата или глюкуронида прегнадиола. Некоторые из 5 ß-восстановленных метаболитов прогестерона вызывают повышение базальной температуры тела во время лютеиновой фазы. Физиологическая функция прогестерона Уровень секретируемого яичниками прогестерона остается низким во время фолликулярной фазы. Под воздействием структурных и биохимических изменений в фолликуле, достигающих пика
при овуляции, лютеинизация гранулезных клеток завершается разрывом фолликула и образованием желтого тела. Это приводит к значительному увеличению синтеза прогестерона, уровень которого достигает максимума примерно за 7 дней до начала менструации. Биологическая роль прогестерона заключается в подготовке стимулированного эстрогенами эндометрия к имплантации оплодотворенной яйцеклетки.
Синтез прогестерона желтым телом возрастает при воздействии ЛГ и хорионического гонадотропина (ХГ). Только что образовавшееся желтое тело содержит наибольшее количество рецепторов, специфичных к ХГ. После имплантации яйцеклетки ХГ стимулирует синтез прогестерона желтым телом беременности до появления плаценты на 8 неделе развития плода. На этом этапе прогестерон начинает синтезироваться плацентой и его главной функцией становится снижение сократительной способности матки для сохранения беременности.
Патология:- Повышение концентрации прогестерона: • Врожденная гиперплазия надпочечников, обусловленная дефицитом 21- ß-, 17- ß- и 11- ß-монооксигенов • Хорионэпителиома яичника • Липидоклеточная опухоль яичника
- Снижение концентрации: • Угроза выкидыша • Синдром галактореи-аминореи • Прием гормональных контрацептивов
• Овариальная недостаточность
• Нарушения менструального цикла и аменорея
• Карцинома молочной железы (параллельно с определением рецепторов прогестерона)
Уровни прогестерона в нормеВлияние на результаты анализа связывающих белков устраняется использованием соответству ющих блокирующих агентов. Результаты выражаются в нмоль/л и нг/мл (1 нг/мл = 0,3145 нмоль/л).
Результаты выражаются в нмоль/л и нг/мл (1 нг/мл = 0,3145 нмоль/л).
Прогестерон
(нг/мл)
(нмоль/л)
Мужчины (20 — 70 лет)
0 – 0,75
0 – 2,4
Женщины
Фолликулярная фаза
0 — 1,13
0 -3,6
Овуляторный пик
0,48- 1,72
1,52 – 5,36
Лютеиновая фаза
0,95 — 21
3,02 –66,8
Менопауза
0 — 1
0 – 3,18
Биологический материал:• сыворотка крови
• гепаринизированная плазма крови
ТестостеронТестостерон является наиболее важным андрогенным и природным анаболическим гормоном мужчин и женщин. Его предшественниками являются дельта-5-прегненолон и прогестерон; важными промежуточными продуктами являются дегидроэпиандростерон и андростендион. У мужчин он синтез ируется преимущественно в семенниках клетками Лейдига; у женщин — корой надпочечников и яичниками, а также в результате периферического метаболизма.
97- 98 % тестостерона циркулирует в крови в связанном состоянии. Основными связывающими белками являются ГСПГ и альбумин. Только свободный тесто стерон (около 2 % у мужчин и 1 % у женщин) обладает биологической активностью.
Физиологическая функция тестостеронаНормальная секреция тестостерона необходима для поддержания функции воспроизведения у мужчин. Тестостерон контролирует сперматогенез, функцию простаты и потенцию. У обоих полов тестостерон стимулирует либидо, влияет на рост волос и голос.
Секрецию тестостерона клетками Лейдига стимулирует ЛГ. По принципу обратной связи тестостерон, а также образующийся из него эстрадиол, модулируют секрецию гонадотропинов гипофизом. Андрогенный компонент оказывает воздействие только на ЛГ, а эстрогенный — на ФСГ, поэтому нарушения функции семенников влекут за собой повышение уровня гонадотропинов в сыворотке крови. Синтез ФСГ подавляется ингибином семенных канальцев.
У женщин тестостерон секретируют яичники и кора надпочечников. Около половины тестостерона непосредственно секретируется стромой яичников, другая половина образуется в результате периферического метаболизма. Секреция тестостерона надпочечниками резко снижается у обоих полов после 50-60 лет. Патология:
Секреция тестостерона надпочечниками резко снижается у обоих полов после 50-60 лет. Патология:Маленькие дети и дети пубертатного периода
Мужчины:
• Недостаток андрогенов может вызвать замедленное половое созревание, бесплодие и импотенцию.
• Низкий уровень тестостерона в сочетании с высоким уровнем гонадотропинов указывает на первичную тестикулярную недостаточность. Однако в некоторых случаях (например; при синдроме Клайнфельтера) уровень тестостерона может быть в норме.
• Низкий уровень тестостерона в сочетании с низким или нормальным уровнем ЛГ указывает на вторичную тестикулярную недостаточность. В этом случае проводят тест стимуляции LH — RH . Пациенту назначают гонадотропины, кломифен или пульсирующее введение LH — RH . Мониторинг проводится с помощью измерения уровня тестостерона и исследования эякулята.
Женщины:
а) повышенные уровни тестостерона и DHEAS указывают на избыток андрогенов надпочечникового происхождения. В качестве дополнительного исследования проводят определение циркадного цикла кортизола, тест на подавление дексаметазоном и тест на стимуляцию АСТН.
б) повышенный уровень тестостерона при нормальном или слегка повышенном уровне DHEAS указывает на избыток андрогенов овариального происхождения. У женщин с поликистозом яичников уровень тестостерона часто незначительно повышен; повышаются также уровни ЛГ, андростендиона и эстрона в сыворотке крови. Диагностический тест с LH — RH обычно приводит к повышению уровня ЛГ, но не ФСГ. При очень высокой концентрации тестостерона необходимо исключить наличие опухоли яичника, продуцирующей андрогены.в) нормальные уровни тестостерона и DHEAS при клинически выраженном гиперандрогенизме указывают на повышение содержания свободного тестостерона вследствие снижения связы вающей емкости ГСПГ.
В случае тестикулярной феминизации пациенты имеют женский фенотип, слабый рост волос на лобке, хорошо развитые яички, расположенные либо в брюшной полости, либо в паху, и XY кариотип. Уровень тестостерона при этом соответствует нормальному мужскому уровню. Причиной заболевания является отсутствие рецепторов андрогенов в тканях-мишенях.
Уровень тестостерона при этом соответствует нормальному мужскому уровню. Причиной заболевания является отсутствие рецепторов андрогенов в тканях-мишенях.
Пубертатный период:
• Тестикулярные нарушения у мальчиков
• Овариальные нарушения у девочек
• Нарушения деятельности надпочечников у обоих полов
• Замедленное половое созревание
Мужчины:
• Тестикулярная недостаточность
• Наблюдение за ходом лечения тестикулярной недостаточности
• Бесплодие
• Импотенция
• Гинекомастия
Женщины:
• Гирсутизм
• Тестикулярная феминизация
• Опухоли яичника, продуцирующие тестостерон
• Поликистоз яичников
• Нарушения менструального цикла
• Аменорея
• Бесплодие
Уровни тестостерона в норме
Изменяющийся уровень тестостерона объясняется эпизодической секрецией ЛГ. У женщин отмечен циркадный ритм тестостерона, что объясняется значительным вкладом надпочечников в синтез андрогенов. Поэтому уровень тестостерона у женщин достигает своего максимума в ранние утренние часы.
Повышение концентрации тестостерона может наблюдаться при приеме барбитуратов, кломифена, эстрогенов, пероральных контрацептивов. У мужчин причинами низкого уровня тестостерона могут быть длительный алкоголизм, стресс и физическое истощение.
Уровень тестостерона приводится в нмоль/л (1 нг/мл = 3,47 нмоль/л).
нг/мл
нмоль/л
Мужчины
2,9 – 15,1
9,9 – 52,4
Женщины
0,65 – 1,19
2,3 – 4,1
Примечание:
С возрастом уровень тестостерона постепенно снижается.
Биологический материал:• сыворотка крови
• плазма крови.
Глобулин, связывающий половые гормоны (ГСПГ)ГСПГ связывает циркулирующие в крови половые гормоны (тестостерон и эстрогены), переводя их в не активную фракцию. ГСПГ синтезируется в печени. Его уровень повышается под действием эстрогенов и тиреоидных гормонов, при беременности, неврогенной анорексии, циррозе печени. Снижение уровня ГСПГ наблюдается при гипотиреозе, гиперандрогенемии, ожирении, заболеваниях печени, ведущих к снижению синтетической способности.
Его уровень повышается под действием эстрогенов и тиреоидных гормонов, при беременности, неврогенной анорексии, циррозе печени. Снижение уровня ГСПГ наблюдается при гипотиреозе, гиперандрогенемии, ожирении, заболеваниях печени, ведущих к снижению синтетической способности.
Так как половые гормоны, связанные с ГСПГ выбывают из активного пула, снижение его уровня у женщин приводит к явлениям гиперандрогении без повышения уровня общих андрогенов. У мужчин повышение уровня ГСПГ приводит к клинике гипоандрогении при нормальном уровне общего тестостерона.
Содержание ГСПГ в норме
нмоль/л
Мужчины
13-71
Женщины
18-114
Дегидроэпиандростерон сульфат ( DHEAS ) DHEAS является надпочечниковым андрогеном, относящимся к группе 17-кетостероидов. DHEAS образуется из сульфата холестерола. Основное количество DHEAS катаболизируется организмом и только 10 % его выделяется с мочой. Ежесуточно в кровяное русло выделяется 10 — 20 мг DHEAS (35 — 70 моль) у мужчин и 3,5 — 10 мг (12 — 35 моль) у женщин. Секреция DHEAS не имеет циркадного ритма, для этого стероида нет также специфических стероидсвязывающих сывороточных белков, поэтому концентрация DHEAS не зависит от изменения содержания этих белков в сыворотке крови. Однако DHEAS способен связываться с альбумином сыворотки крови человека.
Помимо DHEAS в крови циркулирует DHEA (дегидроэпиандростерон) DHEA синтезируется в основном корой надпочечников и, частично, половыми железами. Он образуется в 4 раза медленнее, чем DHEAS , у мужчин и в 2 раза медленнее у женщин. Скорость его метаболизма значительно выше, поэтому концентрация циркулирующего DHEA может быть в 1 000 раз ниже, чем DHEAS . Высокая концентрация в крови, длинный период полу-жизни и высокая стабильность делают DHEAS отличным индикатором андрогенсекретирующей функции надпочечников.
Повышенный уровень тестостерона у женщин может иметь надпочечниковое или овариальное происхождение. Результаты определения DHEAS позволяют выявить причину гиперандрогении.
Патология:• Значительное повышенная концентрация DHEAS (наблюдается только при гиперандрогении надпочечникового происхождения):
• андрогенсекретирующих опухолях надпоче-чников,
• двусторонней врожденной гиперплазии надпочечников с гиперандрокортицизмом (дефект 21-гидроксилазы и 11- ß-гидроксилазы)
• гирсутизме надпочечникового происхождения
• синдром Кушинга
• эктопический синтез АКТГ.
• Умеренное повышение может быть при поликистозе яичников.
• Снижение наблюдается при недостаточности коры надпочечников
Показания к проведению исследований:• Опухоли надпочечников
• Дифференциальная диагностика овариальных нарушений
• Остеопороз
• Задержка полового развития
Содержание DHEAS в норме
мкг/дл
мкмоль/л
Мужчины
80 – 560
2,2 – 15,2
Женщины
35 – 430
0,9 – 11,7
Биологический материал:• Кровь
• Гепаринизированная плазма крови
17-гидрокси-прогестерон 17-гидроксипрогестерон – это промежуточный продукт синтеза стероидов в корковом слое надпочечников и гонадах. Основное клиническое значение определения 17ОН-прогестерона состоит в выявлении дефицита 21-гидроксилазы (фермента, под действием которого 17ОН-прогестерон превращается в11-дезоксикортизол в каскаде стероидогенеза).Дефицит 21-гидроксилазы является самой распространенной формой (90% случаев) врожденной гиперплозии коры надпочечников (ВГКН, адрено-генитальный синдром). Нарушение синтеза 11-дезоксикортизола приводит к дефициту кортизола и альдостерона, повышению уровня АКТГ, гиперплазии коры надпочечников и усилению секреции надпочечниковых андрогенов. Дефицит альдостерона приводит к формированию синдрома потери соли, который проявляется кризами у 75% новорожденных с ВГКН, в более старшем возрасте кризы могут провоцироваться интеркурентными заболеваниями. Избыточная продукция андрогенов, особенно андростендиона, вызывает вирилизацию, которая служит характерным признаком этой формы ВГКН. У девочек вирилизация начинается еще во внутриутробном периоде и к моменту рождения может достигнуть разной степени от клиторомегалии до полного сращения губно-мошоночных складок и формирования уретры, открывающейся в тело полового члена. После рождения у мальчиков и девочек наблюдается увеличение полового члена/ клитора, угри, ускоренный рост, раннее оволосение лобка. Рост детей 3-10 лет опережает сверстников, в 11-12 лет происходит закрытие эпифизарных зон, поэтому нелеченные дети остаются низкорослыми. Характерны нарушение полового развития и бесплодие, однако, лечение может обеспечить нормальное формирование вторичных половых признаков и фертильность. Особое внимание следует обратить на женщин с невыраженными проявлениями ВГКН, которые обращаются к гинекологам-эндокринологам с жалобами на нарушение менструального цикла, гирсутизм и бесплодие.
Содержание 17ОН-прогестерона в норме:
нг/мл
новорожденные
5-30 дней
0,7-2,5
31-60 дней
мальчики
0,8-5,0
девочки
0,5-2,3
дети
3-14 лет
0,7-1,7
мужчины
0,5-2,1
женщины
фоликулиновая фаза
0,1-0,8
овуляция
0,3-1,4
лютеиновая фаза
0,6-2,3
постменопауза
0,13-0,5
беременные 3 триместр2,0-12,0
Биологический материал:• Кровь
• Гепаринизированная плазма крови
Антитела к спермеОколо 15% всех семейных пар, желающих иметь детей, страдают бесплодием. Предполагают, что у 10 из 100 бесплодных пар бесплодие имеет иммунологические причины. Одной из таких причин может быть выработка специфических антител к поверхностным белкам сперматозоидов, которые влияют на подвижность и функции мужских половых клеток. Метод иммуноферментного определения антител к сперме может быть использован для проведения скрининговых обследований по выявлению бесплодия, обусловленного иммунологическими механизамами. В случае бесплодия неясной этиологии рекомендуется проводить исследование на наличие антител к сперме обоим супругам. Показано, что тесты на выявление антител к сперме могут так же применяться для контроля за проводимой терапией. Пограничная концентрация антиспермальных антител в сыворотке 75 Е/мл. Пробы с концентрацией превышающей 75 Е/мл считаются положительными.
Хорионический гонадотропин (ХГЧ)Хорионический гонадотропин — наиболее важный из гестационных гормонов. ХГЧ продуцируется клетками синцитиотрофобласта плаценты и некоторыми опухолями.
Подобно гипофизарным гонадотропинам, ХГЧ является гликопротеином с молекулярной массой 40 кДа, который состоит из двух субъединиц. ß-субъединица ХГ содержит значительную часть аминокислотной последовательности ß-субъединицы ЛГ, а также 30 аминокислот на С-конце молекулы. В результате такой молекулярной гомологии возможность иммунохимической дифференциации ХГЧ и ЛГ зависит от способности антител определять небольшую часть молекулы ХГЧ, структурно отличающуюся от ЛГ. Использование моноклональных антител или специально обработанных поликлональных антител в ряде случаев делает возможным разрабатывать методы определения ХГЧ с пренебрежимо малой перекрестной реакцией с ЛГ, ФСГ и ТТГ.
Физиологические функции ХГЧОпределяемые количества ХГЧ появляются в крови матери уже на 8-9 день после оплодотворения яйцеклетки. Во время первого триместра беременности уровень ХГЧ быстро возрастает, удваиваясь каждые 2-3 дня. Концентрация ХГЧ достигает своего максимума на 8-10 неделе беременности, после чего несколько снижается и остается постоянной в течение второй половины беременности. Быстрое возрастание концентрации ХГЧ в периферической крови и моче делает определение ХГЧ идеальным видом анализа для быстрой диагностики беременности. Физиологическая роль ХГЧ в ранние сроки беременности состоит в стимуляции синтеза прогестерона желтым телом. Считается также, что ХГЧ стимулирует синтез тестостерона половыми железами плода мужского пола, а также оказывает воздействие на кору надпочечников эмбриона.
При удалении матки, после родов или аборта ХГЧ детектируется в течение более длительного периода, чем это следует из периода его полу-жизни. Уровень ХГЧ возвращается в норму в течение 2-3 недель после хирургического вмешательства; если уровень ХГЧ не снижается, это указывает на неполное удаление матки или эктопическую беременность. Высокий уровень ХГЧ после миниаборта указывает на продолжающуюся беременность.
Патология:Беременные женщины:
При внематочной беременности уровень ХГЧ в сыворотке крови и моче значительно ниже, чем при нормальной беременности в соответствующие сроки, либо его уровень повышается медленнее. Однако в случае имплантации эмбриона в достаточно благоприятном месте, уровень ХГЧ может повышаться, до значений, характерных для нормальной беременности. Таким образом, определение ХГЧ можно проводить в целях диагностики внематочной беременности. В случае положительного анализа на ХГЧ проводят дальнейшие исследования, в том числе эхографию, для дифференциации маточной и внематочной, физиологической и патологической беременности.
Пониженная концентрация гормона наблюдается при угрожающем или несостоявшемся выкидыше. Для подтверждения диагноза рекомендуется проводить повторные измерения уровня ХГЧ в динамике и ультразвуковое обследование.В последние годы при повышенном уровне ХГЧ проводят определение альфа-фетопротеина (АФП) и других независимых маркеров для пренатальной диагностики синдрома Дауна. Кроме того, при повышении уровня ХГЧ необходимо исключать внутриматочную инфекцию.
При пузырном заносе (хорионаденоме) происходят изменения в хориальных ворсинах. Возрастает активность клеток синцитиотрофобласта, что влечет за собой гиперсекрецию ХГЧ. Если в случае нормальной беременности уровень ХГЧ снижается после 10 недели беременности, то при хорионаденоме он продолжает возрастать и может достигнуть миллиона МЕ/л. Оптимальная диагностическая информация достигается при использовании ультразвуковой эхографии.
Повышенные уровни у больных со злокачественными заболеваниями
• опухоли трофобласта или терминального происхождения
• рак яичек
• рак яичников
• хорионкарцинома
• пузырный занос
• рак желудка
• рак печени
• рак тонкой кишки
• рак толстой кишки
• рак почек
• мелкоклеточный бронхогенный рак легких (эктопическая секреция)
• рак яичников
• рак молочных желез (эктопическая секреция)
• рак матки
Женщины:
Злокачественные опухоли трофобласта. Злокачественные новообразования возникают у 5-10 % пациенток с хорионаденомой. Поэтому после удаления хорионаденомы необходимо проводить регулярное обследование пациенток до тех пор, пока уровень ХГЧ не перестанет детектироваться. В течение, как минимум, полугода анализ ХГЧ должен проводиться ежемесячно, в течение 2 последующих лет анализ проводят через более длительные промежутки времени. Определение ХГЧ при лечении пролиферирующих опухолей и хориокарцином цитостатическими агентами позволяет оценить эффективность терапии. Три отрицательных анализа с интервалами в три недели свидетельствуют о ремиссии. В дальнейшем мониторинг проводится, как в случаях беременности с пузырным заносом. Определение а-субъединицы ХГЧ имеет прогностическое значение, так как увеличение ее уровня свидетельствует об ухудшении состояния больной.
Мужчины:
Уровень ХГЧ определяют в случае злокачественных новообразований (например, тератом и других тестикулярных опухолей). Хотя уровень ХГЧ не всегда повышается до минимально детектируемого, или повышается только уровень свободных субъединиц, анализ ХГЧ позволяет оценить эффективность проводимой терапии.
Показания к проведению исследований:Беременные женщины:
• Детекция беременности
• Внематочная беременность
• Диагностика угрожающего выкидыша
• Пузырный занос (хорионаденома)
• Злокачественные опухоли трофобласта
• Диагностика врожденных злокачественных опухолей плода
• Хромосомные аберрации плода
Мужчины и небеременные женщины:
• Тестикулярные опухоли
• Тератомы и тератобластомы
Содержание ХГЧ в норме
( МЕ/л )
Мужчины
0-2,5
Небеременные женщины
0-5,3
Беременность:Гестационный возраст (недели)
Медиана (интервал значений)
2-3
300 (150-600)
3-4
700 (360-1400)
4-5
14000. (9000 –21000)
5-6
80000 (40000 –120000.)
6-7
155000 (130000 –200000)
7-8
185000 (150000 –220000)
9
175000 (140000 –210000)
10
170000 (135000 – 205000)
11
140000 (120000 –160000)
12
115000 (100000 -130000)13
100000 (90000 – 110000)
14 90000 (80000 – 100000) 15 31700 (15900-63400) 16 27100 (13500-54100) 17 23100 (11000-46200) 18 21600 (10800-43200) 19 18200 (9100 – 36400) 20 16400 (8200-32800) 21 14600 (7300-29200) 22 12500 (6300-23000) 23 11000 (5500 – 22000) >24 7000 (3500 – 14000) Биологический материал:• сыворотка крови
• гепаринизированная плазма крови
• моча
• амниотическая жидкость.
Альфафетопротеин (АФП )
АФП является специфическим фетальным а-глобулином с молекулярной массой 65-70 кДа. Первоначально АФП вырабатывается желтым телом. Начиная с 13 недели беременности, когда его уровень достигает максимума в сыворотке крови плода (3 мг/мл), он начинает синтезироваться печенью плода, и его уровень постепенно снижается до 0,08 мг/мл к моменту родов. В течение первого года жизни уровень АФП снижается до очень низких значений, характерных для взрослого человека.
Диагностическое значение АФП во время беременности
Во время физиологической беременности уровень АФП в амниотической жидкости снижается, а в материнской сыворотке, напротив, возрастает. Увеличение уровня АФП всегда служит показателем наличия серьезных нарушений.
Возможность определять дефекты незаращения нервной трубки плода (расщелину позвоночника, анэнцефалию) на базе повышенного уровня АФП в амниотической жидкости, полученной при отхождении околоплодных вод на 15-20 месяце, была показана в 1970г. Затем повышенный уровень АФП в амниотической жидкости стали связывать с наличием других аномалий развития плода.
Диагностика врожденных аномалий по уровню АФП в материнской сыворотке (MC АФП) основывается на тех же принципах. Так как физиологический уровень АФП зависит от срока беременности, результаты анализа МС АФП наиболее часто оценивают по отношению к среднему значению уровня АФП, характерному для данного срока Повышение уровня МС АФП в 2,5 и более раз выше нормы наблюдается при серьезных патологических состояниях, угрожающем выкидыше или гибели плода.
Понижение уровня АФП по сравнению с уровнем нормально развивающейся беременности может свидетельствовать о риске рождения ребенка с трисомией по 21 хромосоме. Однако, поскольку уровень АФП при патологической беременности (при трисомии) составляет лишь 0,7 от его уровня при физиологической беременности, рекомендуется анализ АФП комбинировать с определением других независимых маркеров, например, ХГЧ или его субъединиц, свободного эстирола и др.
Некоторые авторы советуют использовать анализ МС АФП в качестве дополнительного анализа при осложненной беременности.
Патология:Повышенные уровни у больных со злокачественными опухолевыми заболеваниями:
• первичный рак печени (за исключением анапластической формы, при которой АФП — отрицательный)
• метастазы злокачественных опухолей в печень(при бронхогенной карциноме, раке молочной железы и раке прямой и сигмовидной кишки).
• опухоли терминального происхождения
• рак яичника
• рак яичка
• рак желудка
• рак толстой кишки
• рак поджелудочной железы
• рак молочной железы
• бронхиальные опухоли
Повышенные уровни при заболеваниях доброкачественной этиологии :
• цирроз печени
• острый вирусный гепатит
• хронический гепатит
• хроническая почечная недостаточность
Показания к проведению анализа:Беременные женщины :
• Контроль за ходом 1-ого триместра беременности
• Угроза выкидыша
• Диагностика врожденных пороков развития
• Диагностика хромосомных аберраций
Пациенты с опухолями :
• Гепатоцеллюлярная карцинома
• Злокачественные опухоли желчного пузыря, желчных путей и поджелудочной железы
• Тестикулярные опухоли
• Тератомы, тератобластомы
• Опухоли, имеющие эмбриональное происхождение
Содержание АФП в нормеРезультаты обычно выражаются в МЕ/мл (1 МЕ/мл = 1,21 нг).
МЕ/мл
нг/мл
Вне беременности
0,5 – 5,5
0,6 – 6,66
Во время беременности:
Гестационный возраст (недели)
Медиана (интервал), МЕ/мл
14
21,7 (10,9-21,8)
15
25,0 (12,5-50)
16
28,8 (14,4-57,6)
17
33,1 (16,5-66,2)
18
38,0 (19-76)
19
43,8 (21,9-87,6)
20
50,4 (25,2-100,8)
21
57,9 (28,9-115,8)
22
66,2 (33,1- 132,4)
23
90,0 (45-180)
Биологический материал:• сыворотка
• гепаринизированная плазма
• амниотическая жидкость
• кистозная жидкость
• асцитическая жидкость
Неконъюгированный эстриолЭстриол является стероидным гормоном, синтезируемым плацентой. На первой стадии синтеза, которая происходит в эмбрионе, холестерин, образующийся de novo, либо поступающий из крови матери, превращается в прегненолон, который сульфатируется корой надпочечников плода в дегидроэпиандростеронсульфат. Гидроксилирование этого соединения по 16 а-положению и отщепление сульфата сульфатазами плаценты приводит к образованию эстриола. Поскольку в образовании эстриола принимают участие как плод, так и плацента, измерение уровня эстриола может служить идеальным показателем функции фето-плацентарной системы.
Физиологические функции эстриола В материнской крови только небольшая часть эстриола циркулирует в свободном состоянии, основное его количество составляет глюкуронид а-сульфата Во время беременности уровень эстриола постепенно возрастает до 40 недели. Пониженный уровень эстриола или его резкое снижение свидетельствует о патологическом состоянии плода. Определение уровней общего или свободного эстриола используют для мониторинга беременности. Уровень свободного эстриола быстрее отражает ухудшение состояния плода. ПатологияОпределение эстриола используют для наблюдения за состоянием фетоплацентарной системы , а также для диагностики
Уровень неконъюгированного эстриола снижается при :
• осложненном течении беременности (поздний гестоз, анемия, пиелонефрит, хронические заболевания ЖКТ, патология надпочечников у беременной), сопровождающемся нарушением плацентарного кровообращения и возникновением плацентарной недостаточности, развитием гипоксии и ацидоза у плода
• внутриутробной гипотрофии плода
• алкогольном синдроме плода
• внутриутробном инфицировании плода
• некоторых видах наследственной патологии (врожденной гипоплазии надпочечников, синдроме Дауна, анэнцефалии и др.)
• нарушения сульфатазной активности плаценты (редкое врожденное заболевание, связанное с Х-хромосомой). Отсутствие этого фермента блокирует синтез эстриола из предшественников, что отражается в очень низком уровне эстриола при беременности без каких-либо других признаков неблагополучия плода. Такие беременности часто заканчиваются хирургическим вмешательством в процесс родов, причем рождаются исключительно младенцы мужского пола с признаками ихтиоза, появляющегося вскоре после рождения.
• применении кортикостероидов (например, для стимуляции созревания легочной ткани плода)
• применении некоторых антибиотиков.
Уровень неконъюгированного эстриола повышается при:
• почечной недостаточности.
Показания к проведению исследований:Беременные женщины :
• Мониторинг состояния плода в третьем триместре беременности
• Диагностика хромосомных аберраций
Уровни неконъюгированного эстриола в нормеГестационный возраст (недели)
Медиана, нмоль/л
Интервал, нмоль/л
6-7
1,19
0,98-1,38
8-9
1,63
1,37-1,89
10-12
4,03
2,3-5,77
13-14
7,72
5,74-9,68
15-16
10,0
5,4-21,0
17-18
12,0
6,6-25,0
19-20
14,93
10,76-19,1
21-22
24,48
19,34-29,62
23-24
28,33
22,11-34,54
25-26
30,80
23,40-38,19
27-28
32,55
24,39-40,71
29-30
35,38
28,09-42,67
31-32
45,63
35,01-56,26
33-34
43,0
39,08-46,93
35-36
51,68
44,77-53,59
37-38
63,68
54,90-72,47
39-40
65,07
57,61-72,53
Трофабластический ß — гликопротеин (ТБГ)ТБГ синтезируется клетками трофобласта и является специфическим маркером беременности. В низких концентрациях (0,2-5,0 нг/мл) он определяется в крови здоровых небеременных женщин. Уже со 2 недели его уровень существенно возрастает, что позволяет использовать этот тест для ранней диагностики беременности. При нормальном течении беременности уровень ТБГ прогрессивно возрастает до 20-24 недели, затем стабилизируется и резко падает накануне родов. В послеродовом периоде содержание ТБГ через 30 – 40 часов уменьшается вдвое, а к 16 дню достигает уровня здоровых небеременных женщин. Одним из физиологических эффектов является его иммуносупрессивное действие, что необходимо для нормального развития беременности.
Патология:Снижение:
• Менее 500нг/мл при сроке 3-5 недель:
• Внематочная беременность
• Функциональная недостаточность трофобласта
• Резкое снижение в более поздние сроки указывает на угрозу спонтанного преждевременного прерывания беременности (при падении в 6 раз в 100% случаев, а в 2-4 раза в 33,3% случаев)
• Уменьшение концентрации ТБГ в ходе лечения угрожающего выкидыша говорит о неэффективности терапии
• Медленное увеличение содержания ТБГ по мере развития беременности или стабилизации его показателей указывает на вероятность позднего выкидыша или преждевременных родов
• Снижение ТБГ наблюдается при наличии у плода трисомий
Повышение:
• Многоплодная беременность
• Сахарный диабет
• Резус-конфликтная беременность (уровень ТБГ увеличивается пропорционально тяжести гемолитической болезни плода)
• Перенашивание
• Онкологические заболевания (мониторинг течения и эффективности терапии):
• Рак матки
• Рак яичников
• Хорионкарцинома (ТБГ/ХГЧ = 0,1 – 1,0)
• Инвазивный занос (ТБГ/ХГЧ = 1,2 – 4,5)
• Пузырный занос (ТБГ/ХГЧ = 6,0 – 12,0)
• Анэнцефалия плода (наряду с исследованием АФП, ХГЧ и неконьюгированного эстриола).
Содержание ТБГ в норме
Гестационный возраст (недели)
ТБГ, нг/мл
2-3
50-150
3-4
150-300
4-5
300-500
5-6
500-1500
6-7
1500-3000
7-8
3000-5000
9
8000 — 10000
10
10000 — 13000
11
13000 — 17000
12
15000 – 18000
13
17000 – 20000
14
19000 – 24000
15
20000 –25000
16
22000 – 28000
17
25000 – 30000
18
30000 – 35000
19
32000 – 37000
20
33000 — 38000
21
35000 — 40000
22
37000 – 42000
23
40000 – 45000
24
45000 – 55000
25
55000 – 100000
26
100000 -200000
27
200000 –300000
28
300000 –400000
29 –40
400000 –500000
Биологический материал:• Кровь
• Сыворота крови
ПАПП-А (РАРР-А) Белок РАРР-А (pregnancy associated plazma protein A) впервые был обнаружен в сыворотке крови беременных с помощью метода иммунодиффузии в 1974г. РАРР-А вырабатывается у беременных женщин трофобластом, у небеременных — клетками гранулезы, слизистой обочлочкой маточных труб и эндометрием, а у мужчин — клетками Лейдига. Молекулярная масса РАРР-А 200 кД. В сыворотке крови беременных РАРР-А находится в комплексе с проформой основного протеина эозинофилов, что позволяет ему разрывать мембрану цистосом и оказывать повреждающее воздействие на ткани. Подобный эффект вероятно необходим в процессах нидации плодного яйца и развития трофобласта. РАРР-А принимает участие в регуляции кровотока в межворсинчатом пространстве за счет ингибирования гемолиза, индуцированного системой комплимента, угнетает активность плазмина и имеет аффинитет к гепарину. РАРР-А in vitro до-зозависимо ингибирует пролиферативную активность лимфоцитов, индуцированную лейкинами или аллогенными клетками, поэтому он входит в группу белков-иммуносупрессоров.
Рост сывороточной концентрации РАРР-А при беременности зависит от массы плацентарных клеток. Прогностическая ценность по диагностике плацентарной недостаточности (ПН) у РАРР-А ниже, чем у трофобластического ?1-гликопротеина (ТБГ). При ПН уровень РАРР-А снижается, а при начавшемся самопроизвольном выкидыше, сопровождающемся деструкцией клеток синцитиотрофобласта — повышается.
Особый интерес исследования РАРР-А представляют для диагностики синдромов хромосомных трисомий плода по 21 (синдром Дауна), 18 (синдром Эдвардса), 13 (синдром Патау) хромосомам в I триместре беременности. Исследования показали, что уровень РАРР-А в сыворотке крови при названных синдромах снижается в сроке 9-13 недель менее 0,5 Мом. Для синдрома Дауна снижение РАРР-А выявлено в 65%, для синдромов Эдвардса и Патау до 70% случаев, при ложноположительных результатах 5%. Обнаружено снижение РАРР-А менее 0,5 Мом при синдроме Корнелии де Ланге.
Рекомендуется проводить определение РАРР-А оптимально с 9 до 11 недель (по последней менструации), за 7-10 дней до УЗИ эмбриона с измерением толщины его воротникового пространства (ТВП).Содержание РАРР-А в сыворотке крови при беременности в норме:
Недели беременности по последней менструации
Медиана (Мом), ug/ml
Допустимые значения
0,5 Мом, ug/ml
2 Мом, ug/ml
8
2600
1300
5200
9
4200
2100
8400
10
7560
3780
15120
11
11000
5500
22000
12
15060
7530
30120
13
17000
8500
34000
14
21510
10750
43020
Коэффициенты пересчета единиц измерения:
1 mIU/ml = 450 ug/ml
1 ug/ml=2220 mIU/ml
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
С помощью этого анализа можно выявить анемии, воспалительные процессы, состояние сосудистой стенки, подозрение на глистные инвазии, злокачественные процессы в организме.
Клинический анализ крови широко используют в радиобиологии при диагностике и лечении лучевой болезни.
Начнем с того: «Как и когда сдавать анализ крови?»
Вот некоторые правила сдачи крови:
- Для данного обследования используют капиллярную кровь, которую берут из пальца. Реже, по указаниям доктора,могут использовать кровь из вены.
- Анализ осуществляют утром. Пациенту запрещено употреблять пищу, воду за 4 ч. до взятия образца крови.
- Основные медицинские принадлежности, которые применяют для взятия крови – скарификатор, вата, спирт.
Правила сбора крови в мед. учреждениях:
- Палец, из которого планируют взятие крови, обрабатывают спиртом. Для лучшего забора крови полезно предварительно растереть палец, чтобы обеспечить к нему лучший приток крови.
- Скарификатором производят прокалывание кожного покрова на пальце.
- Сбор крови осуществляется посредством мелкой пипетки. Образец помещают в стерильный сосуд-трубочку.
Расшифровка основных показателей общего (клинического) анализа крови
Каждый в своей жизни проходил через такую безболезненную процедуру, как сдача крови из пальца. Но для большинства полученный результат остается лишь набором цифр, записанном на бумаге. Разъяснения указанного анализа даст возможность каждому пациенту сориентироваться в отклонениях, что выявлены в крови, причинах что их обусловили.
ГемоглобинДанный компонент крови представляет собою белок, при помощи которого кислород поступает во все внутренние органы/системы. Количество указаного компонента исчисляется в граммах, что в 1 литре крови.
Норма гемоглобина в крови у детей и взрослых.
Этот показатель будет зависеть от возраста пациента, его пола:
- В 1-й день после рождения: от 180 до 240.
- На первом месяце жизни: 115-175.
- В первые полгода: не выше 140, не ниже 110.
- До 1 года: от 110 до135.
- От 1 до 6 лет: не выше 140, не ниже 110.
- В возрастном промежутке 7-12 лет: не выше 145.
- В интервале 13-15 лет: 115-150.
- С 16 лет (мужчины): от 130 до 160.
- После 16 лет (женщины): от 120 до 140.
Повышение гемоглобина:
- Диагностировании порока сердца.
- Болезнях почек.
- Сердечной/легочной недостаточности.
- Наличии у пациента патологий, связанных с кроветворением.
Понижение гемоглобина:
- Дефицита витаминов/железа.
- Значительной потери крови.
- Рака крови.
- Анемии.
- Жесткой диеты, что привела к истощению.
Внутри рассматриваемых компонентов содержится гемоглобин. Основное назначение эритроцитов — перенос кислорода к внутренним органам. Зачастую в таблице вместо единицы измерения эритроцитов можно видеть аббревиатуру RBC.
Норма содержания эритроцитов в крови у детей и взрослых.
Приведенный показатель необходимо множить на 1012. Полученный результат будет равен числу эритроцитов, что присутствуют в 1 л. крови:
- У новорожденных в 1-й день жизни: не менее 4,3, не более 7,6.
- У грудничков до месяца этот показатель снижается: 3,8-5,6.
- 1-6 месяцев: от 3,5 до 4,8.
- До 1 года: не выше 4,9, не ниже 3,6.
- От 1 до 6 лет: от 3,5 до 4,5.
- В возрастном интервале 7-12 лет нижняя граница допустимой нормы увеличивается до 4,7.
- В подростковом периоде (до 15-летнего рубежа): 3,6-5,1.
- С16-летнего возраста (мужчины): не выше 5,1, не ниже 4.
- С 16 лет (женщины): от 3,7 до 4,7.
Причины повышенного и пониженного уровня эритроцитов у детей и взрослых.
Факторы, что провоцируют повышение/понижение численности эритроцитов в крови аналогичны тем, что вызывают повышение/понижение гемоглобина.
Ширина распределения эритроцитов в общем анализе крови.
Указанный параметр напрямую зависит от размеров эритроцитов: при выявлении большого количества различных по размеру эритроцитов во взятом образце крови можно говорить о высокой ширине распределения эритроцитов.
Норма ширины распределения эритроцитов в крови у детей и взрослых.
Данный показатель является идентичным для детей, взрослых, и может варьироваться от 11,5 до 14,5%.
Причины повышенного и пониженного уровня ширины распределения эритроцитов у детей и взрослых.
Отклонение от нормы рассматриваемого показателя может возникнуть на фоне неправильного питания, анемии, обезвоживания организма.
Средний объем эритроцитов в общем анализе крови.
Этот параметр крови способствует получению информации о размерах эритроцитов. Измеряется в фемтолитрах/микрометрах в кубе. Рассчитывают данный объем по несложной формуле, для которой нужно знать процент гематокрита, количество эритроцитов.
Ширина распределения эритроцитов – норма у детей и взрослых.
Независимо от возраста, пола пациента,в норме рассматриваемый параметр крови (MCV) должен быть не выше 95 фл, не ниже 80 фл.
Причины повышенных и пониженных показателей ширины распределения эритроцитов.
Понижение — зачастуют возникает вследствие недостатка железа.
Увеличение показателя MCV свидетельствует о дефиците некоторых микроэлементов.
Среднее содержание гемоглобина в эритроците
Полученный показатель (MCH) отображает количество гемоглобина, что содержится внутри 1-го эритроцита. Рассчитывается по определенной формуле, для которой нужно знать количество гемоглобина+эритроцитов. Измеряют указаный параметр в пикограммах. Норма MCH одинакова для мужчин, женщин, детей: 24-33 пг.
Понижение — зачастую возникает вследствие железодефицитной анемии.
Увеличение показателя MCH является результатом дефицита фолиевой кислоты/витамина В12.
Средняя концентрация гемоглобина в эритроците
Рассматриваемый параметр (MCHC) получают путем математических исчислений, в которых используют гемоглобин+гематокрит. Единицей измерения являются %. Норма содержания гемоглобина в эритроците варьируется в пределах 30-38%.
Снижение, причины:
- Болезни крови.
- Дефицит железа.
Вероятность повышения рассматриваемого показателя небольшая.
Скорость оседания эритроцитов в общем анализе крови (СОЭ)
Этот показатель (СОЭ) получают путем отстаивания взятого образца крови. Определяется количеством, формой эритроцитов, измеряется в мм/ч. На рассматриваемый процесс также оказывает влияние количество белков в плазме.
Норма скорости оседания эритроцитов в крови у детей и взрослых.
Этот параметр не претерпевает особых изменений с возрастом, однако различия присутствуют:
- 1-й день жизни: 2-4.
- У малышей до месяца: от 4 до 8.
- В период до 6 мес. норма СОЭ составляет 4-10.
- От 1 до 12 лет: не выше 12, не ниже 4.
- От 13 до 15 лет нижняя граница нормы увеличивается до 15.
- С 16 лет (мужчины): 1-10.
- С 16 лет (женщины): 2-15.
Причины повышенной и пониженной скорости оседания эритроцитов (CОЭ) у детей и взрослых.
Повышение, причины:
- Инфицирование организма.
- Беременность.
- Рак.
- Анемия.
Снижение СОЭ — результат заболеваний крови.
ЛейкоцитыЭто живые клетки организма, что продуцируются в лимфоузлах, костном мозге, выполняют контролирующую функцию. Разновидностей рассматриваемых компонентов крови несколько: нейтрофилы, моноциты, эозинофилы, лимфоциты, базофилы.
Норма лейкоцитов дети (взрослые):
Полученный результат будет соответствовать процентному соотношению лейкоцитов, что в норме присутствуют в 1 л крови:
- В 1-й день жизни: от 8,5 до 24,5.
- У малышей до 1 мес.: от 6,6 до 13,8.
- В первые полгода норма не должна превышать 12,5, не может быть меньшей 5,5.
- В возрастном интервале от 1 мес. до 1 года: от 6 до 12% на литр крови.
- От 1 до 6 лет: не выше 12, не ниже 5.
- В возрасте 7-12 лет: от 4,4 до 10.
- В подростковом периоде (после 15-летнего рубежа): не выше 9,5, не ниже 4,4.
- С 16 лет (мужчины/женщины): от 4 до 9.
Повышение от нормы:
- Воспалительные явления в организме. Сюда относят послеоперационный период, ЛОР-заболевания, болезни нижних дыхательных путей, повреждение кожных покровов врезультате травмирования/ожога. При онкозаболеваниях общее тестирование крови также будет показывать завышенный уровень лейкоцитов.
- Беременность.
- Менструация.
- Вакцинация.
Снижение лейкоцитов:
- Дефицит витамина В12.
- Болезни крови.
- Определенная группа инфекционных болезней: малярия, вирусный гепатит, брюшной тиф.
- Влияние радиации.
- Системная красная волчанка.
- Прием некоторых препаратов.
- Состояния, при которых возникает иммунодефицит.
Это мелкие безъядерные клетки, внутри которых содержатся микроэлементы, что обеспечивают свертываемость крови.
Норма тромбоцитов в крови дети (взрослые):
Приведенный показатель необходимо множить на 109.. Полученный результат будет соответствовать количеству клеток, что в норме присутствуют в 1 л крови:
- 1-й день после рождения: 180-490.
- У детишек от 1 мес. до 1 года: не выше 400, не ниже 180.
- От 1 до 6 лет: 160-390.
- В возрастном интервале 7-12 лет: не выше 380, не ниже 160.
- В подростковом периоде (до 15 лет включительно): от 160 до 360.
- С 16 лет (мужчины/женщины): от 180 до 320.
- Причины повышенного и пониженного уровня тромбоцитов у детей и взрослых.
Повышение тромбоцитов, причины:
- Воспалительные реакции (в т.ч. послеоперационный период).
- Онкозаболевания.
- Значительные кровопотери.
- Болезни крови.
Снижение тромбоцитов, причины:
- Дефекты в работе костного мозга.
- Цирроз печени.
- Переливание крови.
- Нарушения, связанные с функционированием иммунной системы.
- Болезни крови.
Посредством данного параметра сопоставляют объем эритроцитов с объемом крови. Единицей измерения гематокрита являются проценты.
Гематокрит, норма, дети (взрослые)
С возрастом указанный параметр претерпевает определенных изменений:
- В 1-й день после рождения:40-66 %.
- У детишек до месяца: от 34 до 55%.
- У грудничков в возрастном интервале 1-6 мес: 32-43%.
- От1 до 9 лет: 34-41%.
- С 9 до 15 лет: 34-45 %.
- С 16 лет (женщины): не выше 45%, не ниже 35%.
- С 16 лет (мужчины): 39-49%.
Гематокрит, повышение:
- Сердечной/легочной недостаточности.
- Обезвоживании.
- Некоторых болезнях крови.
Гематокрит, снижение:
- III-IV тримеестр беременности.
- Анемия.
- Почечная недостаточность.
Указанный параметр крови представлен несколькими группами клеток: базофилами, нейтрофилами, эозинофилами. Эти тельца-гранулы – незаменимые учасники в борьбе с инфекциями, микробами.
Норма гранулоцитов:
Абсолютный показатель. В таблицах результатов анализов крови будет обозначаться как GRA#. В этом контексте норма гранулоцитов может варьироваться от 1,2 до 6,8 *109 клеток на 1 литр.
Процентное соотношение гранулоцитов к лейкоцитам. Имеет обозначение GRA %. Норма не должна быть больше 72%, меньше 47%.
Причины повышения гранулоцитов:
При воспалительных явлениях в организме происходит повышение гранулоцитов в крови.
Причины снижения гранулоцитов:
- Сбои в работе костного мозга, что связаны с продуцированием клеток крови.
- У пациента диагностируется системная красная волчанка.
- Прием некоторых медицинских препаратов.
Моноциты
Важные составляющие иммуной системы. В их обязанности входит распознание опасных для организма микроорганизмов, борьба с воспалительными очагами. Их количество ограничено.
Норма моноцитов в крови у детей и взрослых.
Приведенный показатель (MON%) отображает процент содержания моноцитов в общем количестве лейкоцитов:
- Малыши до 1 года включительно:2-12%.
- От 1 до 15 лет: не выше 10%, не ниже 2%.
- С 16 лет (женщины/мужчины): от 2 до 9%.
- Причины повышения и понижения моноцитов в крови у детей и взрослых.
Повышение:
- Заболевания крови.
- Недуги системного характера.
- Инфицирование организма вследствие воздействия грибков, вирусов, паразитов.
- Отравление химикатами.
Понижение:
- Роды.
- Послеоперационная реабилитация.
- Прием противоопухолевых препаратов.
- Воспалительно-гнойные явления.
Нейтрофилы
Указанные клетки помогают организму справиться с инфекциями, ликвидировать собственные вымершие микрочастицы. По своему строению подразделяют на две группы: зрелые, незрелые.
Норма нейтрофилов в крови у детей и взрослых.
Рассматриваемый показатель отображает процент содержания палочкоядерных, сегментноядерных нейтровилов в общем количестве лейкоцитов. Рассмотрим норму палочкоядерных в крови у детей, взрослых:
- В 1-й день после рождения:1-17 %.
- У детишек от1 мес. до 1 года: от 0,5 до 4%.
- Возрастная группа 1-12 лет: 0,5-5%.
- С 13 до 15 лет: не выше 6%, не ниже 0,5.
- С 16 лет (женщины/мужчины): 1-6%.
Показатели нормы сегментоядерных в крови:
- У новорожденных в 1-3 день жизни: не выше 75-80%, не ниже 45%.
- Умалышей от1 мес. до 1 года: от 15 до 45%.
- Возрастная группа 1-6 лет: 25-60%.
- С 7 до 12 лет: не выше 66%, не ниже 34%.
- В подростковом периоде (до 15 лет включительно.): 40-65%.
- 16 лет (женщины/мужчины): 47-72%.
Увеличение численности нейтрофилов:
- Инфицирование организма.
- Онкозаболевания.
- Вакцинация.
- Воспалительные явления.
Снижение нейтрофилов:
- Лечения, направленого на ликвидацию онкозаболеваний: химиотерапия, прием медикаментов. Прием иных препаратов, что угнетают защитные возможности организма.
- Погрешностей в работе костного мозга.
- Облучения.
- «Детских» инфекционных заболеваний (краснуха, корь и т.д.).
- Переизбытка гормонов, что продуцируются щитовидной железой.
Эозинофилы
Очередные представители лейкоцитов. Именно эти клетки активно борются с раковыми клетками, благоприятствуют очищению организма от токсинов, паразитов.
Норма эозинофилов в крови у детей и взрослых.
Приведенный показатель отображает процент содержания эозинофилов в общем количестве лейкоцитов:
- В 1-й день жизни малыша: 0,5-6%.
- В возрастном промежутке 1 мес.-12 лет: не выше 7%, не ниже 0,5%.
- Возрастная группа13-15 лет: не выше 6%, не ниже 0,5%.
- С 16 лет (женщины/мужчины): от 0 до 5%.
- Причины повышения и понижения эозинофилов у детей и взрослых.
Увеличение эозинофилов:
- Патологий кроветворной системы.
- Онкозаболеваний.
- Аллергических состояний.
- Паразитарных инвазий.
Снижение эозинофилов:
- Родами.
- Инфицированием организма (в т.ч. послеоперационный период).
- Отравлением химикатами.
Базофилы
При тестировании кровиуказанные клетки могут быть не выявлены: самые немногочисленные элементы имунной системы. Состоят из микрочастиц, что провоцируют возникновение воспалительных явлений в тканях.
Норма базофилов в крови у детей и взрослых.
Отображает процент содержания эозинофилов в общем количестве лейкоцитов. Для детей любого возраста, пациентов мужского/женского пола количество эозинофилов должно составлять 0-1%.
Повышение базофилов:
- Аллергических состояниях.
- Недостатке гормонов: погрешности в работе щитовидной железы, прием гормональных средств.
- Ветрянной оспе.
- Патологиях лимфосистемы.
Снижение базофилов:
- Беременностью/овуляцией.
- Увеличением численности гормонов.
- Стрессом.
Все нормы общего анализа крови детей и взрослых в таблицах
Таблица 1: Нормы клинического анализа крови детей разных возрастов
Таблица 2: Нормы общего анализа крови взрослых (мужчин и женщин)
Таблица 3: Нормальные показатели крови в сравнении у небеременных и беременных женщин в 1 триместре
Таблица 4: Нормы общего анализа крови беременных женщин в 3 триместре беременности
Что такое эозинофилы в крови и зачем они нужны? | Здоровая жизнь | Здоровье
В составе крови человека огромное количество различных компонентов и клеток. Все они крайне важны для нормального функционирования организма. Норма для тех или иных клеток крови может различаться, при этом неприятны и нежелательны отклонения как в большую, так и в меньшую сторону.
Что такое эозинофилы?
Эозинофилы — один из видов лейкоцитов, которые образуются на регулярной основе в костном мозге человека. Их созревание занимает 3-4 дня, после чего они начинают циркулировать в крови на протяжении нескольких часов, постепенно перемещаясь в ткани таких органов, как легкие, кожа и желудочно-кишечный тракт. Когда их количество начинает отклоняться от нормальных показателей, врачи называют такую ситуацию сдвигом лейкоцитарной формулы и расценивают данное колебание как сбой в работе организма.
Роль и функции в организме
Эозинофилы как разновидность лейкоцитов ответственны за защиту от чужеродных агентов, в роли которых могут выступать микроорганизмы, химические вещества, токсины. Эозинофилы нередко называют клетками-чистильщиками, у которых есть особая задача. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям. Обычно они начинают свою работу после лимфоцитов и нейтрофилов. Их опция в этом случае — растворять остатки патогенных микроорганизмов.
Также эти клетки участвуют в реакции «антиген — антитело», за счет чего контролируют выделение гистамина, больше известного как вещество, вызывающее аллергию. Благодаря этому эозинофилы помогают снизить агрессивность ответа иммунной системы на чужеродные белки. Такие клетки крови также могут проникать через сосудистые стенки и передвигаться по тканям к очагу повреждения или воспаления.
Из числа менее известных зон ответственности эозинофилов — профилактика тромбообразования. При этом есть у них и обратная сторона. Эти клетки крови могут стать опасными, например, когда они связаны с патологическими изменениями. Такое бывает при болезни Леффлера. Это заболевание аллергического характера, когда в крови увеличивается число эозинофилов, а также в легких образуются инфильтраты, которые, впрочем, быстро исчезают.
Нормальные значения
Норма эозинофилов в крови равна 0,4 на 109/л, у детей этот показатель повыше (0,7). Если сравнивать с общим числом клеток в организме, в норме эозинофилы составляют 1-5%.
Повышение показателя
Если число эозинофилов в крови человека увеличивается, то врачи говорят об эозинофилии. В числе основных причин того, почему может повышаться уровень таких клеток в крови, называют следующие:
- Паразиты;
- Опухоли;
- Коллагенозы;
- Аллергические реакции;
- Астма.
Для определения этого «топ-5» используют аббревиатуру ПОКАА. Реже причиной повышения данного показателя становятся:
- Острый лейкоз;
- Туберкулез;
- Ревматизм;
- Раздражение блуждающего нерва;
- ВСД;
- Гипотиреоз.
Выделяют и физиологические причины повышения количества клеток такого рода. В их числе — ночное время суток, зависимость от дня менструального цикла, применение ряда препаратов, излишек алкоголя или сладостей накануне сдачи анализа.
Снижение показателя
Понижаются показатели эозинофилов в крови по ряду физиологических причин, в числе которых — тяжелая физическая работа, утреннее время суток, беременность. Если же показатели снижаются практически до нуля, причинами могут быть:
- Воспаление в организме;
- Состояние шока;
- Недавно перенесенная операция;
- Инфекция;
- Отравление;
- Использование гормональных средств;
- Любое снижение иммунитета.
Лечить изменение уровня эозинофилов не нужно. Достаточно устранить причину, вызывающую изменение параметра.
Смотрите также:
Клинический анализ крови с лейкоцитарной формулой (5DIFF) (венозная кровь)
Общий (клинический) анализ крови с формулой – основной лабораторный тест, чаще всего назначаемый при любом патологическом процессе. Анализ крови с формулой включает в себя определение количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов), определение содержания гемоглобина, гематокрита, показателей эритроцитов (MCV, MCH, MCHC).
В каких случаях обычно назначают исследование клинического анализа крови с формулой?
Это исследование назначается, при подготовке к госпитализации и плановым оперативным вмешательствам, при ежегодной диспансеризации, неоднократно во время беременности, у детей перед любой прививкой.
При любом заболевании общий анализ крови с лейкоцитарной формулой – это исследование, которое дает необходимую информацию о текущем состоянии пациента. Наличие анемии и гематологических заболеваний, выраженность воспаления и ответ иммунной системы организма, показатели аллергического процесса и возможные признаки глистной инвазии – эту информацию можно получить из клинического анализа крови с формулой.
Что именно определяется в процессе анализа?
Эритроциты (RBC, red blood cells, «красные кровяные клетки»)- безъядерные клетки крови, содержащие гемоглобин. Форма эритроцитов в виде двояковогнутого диска обеспечивает увеличение площади их поверхности и возрастание возможностей газообмена; придает пластичность при прохождении по капиллярам. Основная функция эритроцитов — транспорт кислорода из лёгких в ткани и углекислого газа из тканей в легкие. Определение количества эритроцитов имеет наиболее важное диагностическое значение в диагностике анемий в комплексе с определением гемоглобина, гематокрита, эритроцитарных индексов.
Гемоглобин (Нв, HGB, hemoglobin) — основной компонент эритроцитов, по структуре состоит из белка (глобина) и железа (гема), основная функция — транспорт кислорода и углекислого газа и их обмен между легкими и тканями организма. Уровень гемоглобина зависит от пола, возраста, высота проживания над уровнем моря (жители высокогорья имеют более высокий гемоглобин), курения. Гемоглобин измеряется в граммах на 1мл крови, поэтому, оценивая уровень гемоглобина, нужно обращать внимание на гематокрит. Повышение гематокрита (обычно связанное с обезвоживанием) может ложно завышать концентрацию гемоглобина.
Гематокрит (Ht, Hematocrit) — процентная доля эритроцитов от общего объёма крови, отражает гемоконцентрацию. Определение гематокрита используют для оценки степени анемии, расчёта эритроцитарных индексов. Изменения гематокрита не всегда коррелируют с изменениями общего количества эритроцитов, поэтому величину гематокрита сложно интерпретировать сразу после острой кровопотери или гемотрансфузии.
MCV (Mean Cell volume) — средний объём эритроцита, расчетный показатель. Средний объем эритроцита используется в дифференциальной диагностике анемий. По значению МСV различают нормоцитарные анемии (МСV 80-100 фл у взрослых и детей с 5 лет), микроцитарные (MCV менее 80 фл) и макроцитарные (более 100фл). При наличии эритроцитов разной формы (анизоцитоз) или большого количества эритроцитов с измененной формой МСV может быть недостаточно информативным.
MCH (Mean Cell Hemoglobin) — среднее содержание гемоглобина в эритроците (в 1 клетке). Расчетный показатель, по клиническому значению МСН подобен цветовому показателю, но является более достоверным, исчисляется в абсолютных единицах (пг). Используется в дифференциальной диагностике анемий. На основании индекса МСН различают нормохромные, гипохромные и гиперхромные анемии.
MCHC (Мean Cell Hemoglobin Concentration) — средняя концентрация гемоглобина в эритроцитах. Показатель степени насыщения эритроцита гемоглобином. Это концентрационный индекс, который не зависит от объема клетки. МСНС — чувствительный показатель, отражающий изменения гемоглобинообразования; актуален в диагностике железодефицитных анемий, талассемий, некоторых видов гемоглобинопатий.
Отн. ширина распределения эритроцитов по объёму (RDW, Red cell Distribution Width) — мера различия эритроцитов по объему. В крови здорового человека эритроциты незначительно различаются, и показатель RDW граничит в пределах 12-15%. RDW выше нормы отражает гетерогенность (неоднородность) эритроцитов (степень анизоцитоза). Используется в дифференциальной диагностике и мониторинге лечения анемий.
Тромбоциты (PLT, Platelets) — форменные элементы крови, участвующие в свертывании. Являются безъядерными цитоплазматическими фрагментами своих предшественников — мегакариоцитов, образующихся в костном мозге. Средняя продолжительность жизни в кровотоке – 10 суток. В спокойном состоянии тромбоциты имеют дисковидную форму, при активации становятся сферической формы и образуют специальные выросты — псевдоподии, благодаря которым соединяются друг с другом и прилипают к сосудистой стенке (способность к агрегации и адгезии), выделяя при этом биологически активные вещества, способствующие восстановлению сосудистой стенки при повреждении (ангиотрофическая функция). Тромбоциты обеспечивают остановку кровотечения в мелких сосудах (тромбоцитарно-сосудистый гемостаз).
Определение числа тромбоцитов используют для оценки риска развития тромботических и геморрагических осложнений, при геморрагическом синдроме, в комплексном обследовании свертывающей системы крови, для мониторинга в процессе химиотерапии. Возможны колебания уровня тромбоцитов в течение суток.
Лейкоциты (WBC, White Blood Cell) – клетки иммунитета, их соотношение и зрелость определяется в лейкоцитарной формуле.
В лейкоцитарной формуле в норме можно увидеть следующие популяции клеток и их процентное соотношение: нейтрофилы, моноциты, лимфоциты, базофилы, эозинофилы. В норме эти клетки присутствуют в крови в относительно стабильных количествах. Их соотношение зависит от возраста. У детей до 5-6 лет в формуле крови преобладают лимфоциты, у взрослых отмечается явное преобладание нейтрофилов.
Что означают результаты теста?
Лейкоциты: повышенное количество лейкоцитов (лейкоцитоз) может быть признаком инфекции (как бактериальной, так и вирусной, маркером текущего воспаления ( включая аутоиммуное или аллергическое), признаком гематологического заболевания.
Снижение уровня лейкоцитов (лейкопения) может быть ассоциировано с тяжелой инфекцией ( вплоть до сепсиса), с токсическим действием принимаемых лекарственных препаратов, с поражением костного мозга.
Нейтрофилы: повышение числа нейтрофилов может быть связано с бактериальной инфекцией, воспалением, травмой, тяжелым стрессом или ранним послеоперационным периодом.
Снижение числа нейтрофилов обычно ассоциировано с реакцией на лекарственные препараты, аутоиммунными заболеваниями, иммунодефицитными состояниями, поражением костного мозга.
Лимфоциты: повышение числа лимфоцитов (лимфоцитоз) может наблюдаться при острых вирусных инфекциях, инфекциях группы герпеса (ВЭБ- инфекция, ЦМВ- инфекция и др.), при некоторых бактериальных инфекциях (коклюш, туберкулезная интоксикация), хронических воспалительных заболеваниях (например, язвенный колит), лимфолейкозе.
Снижение числа лимфоцитов (лимфопения) нередко связано с аутоимунными заболеваниями, хроническими вирусными инфекциями (ВИЧ, вирусные гепатиты), воздействием на костный мозг, приемом кортикостероидов.
Моноциты: моноциты могут повышаться при длительно текущих хронических инфекциях (туберкулез, грибковые инфекции), заболеваниях соединительной ткани и васкулитах, моноцитарном или миеломоноцитарном лейкозе.
Непродолжительное снижение числа моноцитов не имеет диагностического значения. Длительное снижение числа моноцитов, сочетающееся с другой патологией в анализе крови может быть связано с апластической анемией или поражением костного мозга.
Эозинофилы: повышение числа эозинофилов может быть связано с паразитарными инвазиями, астмой, аллергией, воспалительными заболеваниями желудочно- кишечного тракта.
Отсутствие эозинофилов в формуле крови может быть в норме и не имеет клинического значения.
Базофилы: повышение числа базофилов может наблюдаться при редких аллергических реакциях, хронических воспалительных заболеваниях, почечной недостаточности (уремии).
Снижение или отсутствие базофилов не имеет клинического значения.
Тромбоциты: кроме истинных тромбоцитопений (сниженного количества тромбоцитов) возможно возникновение такого редкого явления, как ЭДТА- зависимая тромбоцитопения. В настоящее время для выполнения общего анализа крови используется взятие крови в пробирки с антикоагулянтом – ЭДТА. В редких случаях, взаимодействие крови пациента с ЭДТА приводит к агрегации (слипанию) тромбоцитов между собой и невозможности точно подсчитать их число. В этом случае анализатор не способен выделить эти клетки и точно их подсчитать, что может приводить к ложному занижению количества тромбоцитов в крови. В случае выявления низкого числа тромбоцитов анализатором, лаборатория проводит микроскопию мазка крови и дает заключение о наличии агрегатов тромбоцитов в мазке.
Обычный срок выполнения теста
Обычно результат клинического анализа крови с формулой можно получить в течение 1-2 дней
Нужна ли специальная подготовка к анализу?
Специальная подготовка не требуется. Можно сдавать анализ через 3 часа после еды или натощак. У грудных детей обычно берут кровь перед очередным кормлением.
Эозинофилы понижены: о чем это говорит у взрослых и ребенка, причины
Кровь человека состоит из различных видов клеток, каждая из которых выполняет определенную функцию и отвечает за разные процессы в организме. Для выявления показателей тех или иных клеток используются различные лабораторные анализы, например общий или биохимический анализ крови.
В результате анализа определяется количество всех клеток крови, в том числе и эозинофилов.
Эти клетки определяются для диагностики аллергии или наличия паразитов.
Что это такое?
Эозинофилы – это особая разновидность лейкоцитов, которые выполняют защитные функции организма:
- Их созревание происходит в костном мозгу в течение нескольких дней, затем они покидают его и обращаются в крови в течение нескольких часов.
- После этого эозинофилы перемещаются в другие ткани организма, в основном в легкие, ЖКТ и кожные покровы.
- В этих тканях они остаются в течение 10-15 дней.
Эозинофилы – это белые кровяные тельца, которые реагируют на вторжение чужеродного белка в организм и его разрушение.
Справка! Название «эозинофилы» эти клетки получили за способность впитывать краситель эозин, который используется при анализах в медицинской лаборатории.
Еще одной характерной особенностью данных клеток является наличие двудольчатого ядра.
При анализе уровень этих клеток измеряется по отношению к общему содержанию лейкоцитов в крови либо в абсолютном соотношении на 1 миллилитр крови. Наиболее распространенным способом измерения является первый способ.
Основные функции, выполняемые эозинофилами, являются следующими:
- Они поглощают активные вещества и элементы, которые вызывают воспалительные процессы в организме, и растворяют с помощью своих ферментов.
- Они обладают способностью активизировать иммунитет против паразитарных клеток, проникающих в организм. При этом они работают в сочетании с другими клетками, которые реагируют на процесс разрушения и выводят разрушенные клетки из организма, тем самым устраняя их пагубное воздействие.
- Кроме того, эозинофилы обладают свойством поглощать различные мелкие частицы, попадающие в кровь.
Еще одной менее известной функцией эозинофилов является их способность к профилактике тромбообразования. Они предотвращают склеивание тромбоцитов.
Количество этих телец в крови человека может колебаться, при их увеличении у человека развивается эозинофилия. Это является своего рода ответной защитной реакцией организма на поступление в него чужеродных белков.
Причиной этому считаются аллергические заболевания, например болезни верхних дыхательных путей. В период этих болезней эозинофилы активизируются, предотвращают скопление чужих белков и выполняют антитоксическую функцию.
Следует отметить, что эозинофилы играют важную роль при борьбе с гельминтами:
- При контакте с личинками гельминтов эозинофилы распадаются на гранулы, при этом выделяя большое количество белков и ферментов.
- Этот процесс в скором времени приводит к разрушению личинки.
Справка! Уменьшение количества эозинофилов в крови называется эозинопенией. Оно ярко проявляется в период острых инфекционных заболеваний.
Следовательно, при увеличении этого показателя происходит процесс выздоровления человека. Данные колебания уровня эозинофилов в крови также называют сдвигом лейкоцитарной формулы. Надо отметить, что эозинопения встречается реже, чем эозинофилия.
На видео доктор рассказывает, что такое эозинофилы:
Норма содержания в крови
Процент содержания эозинофилов в крови меняется в зависимости от времени суток, а также возраста человека.
Поэтому норма эозинофилов – понятие достаточно относительное:
- Каждые 8-12 дней эти клетки обновляются, но их общая численность в составе крови остается неизменной.
- Количество данных клеток можно выявить с помощью общего анализа крови.
- Обычно показатель может составлять 1-5% от общего уровня лейкоцитов.
При измерении соотношения количества эозинофилов на 1 миллилитр крови нормой считается показатель 120-350.
Не всегда отклонение данного показателя от нормы считается признаком какого-либо заболевания, иногда он может отражать физиологические процессы, происходящие в организме.
Встречаются случаи не только повышенного, но и пониженного уровня эозинофилов в крови. Это явление называется эозинопения.
При стремлении показателя к нулю состояние человека считается опасным для здоровья, а при отсутствии эозинофилов в крови могут развиваться такие болезни, как острый аппендицит, дифтерия, брюшной тиф и даже лейкоз в развернутой форме.
Если же отклонение от нормы незначительное, это может быть следствием постоперационного состояния пациента, результатом ожогов и травм или же свидетельствовать о начале инфекционного заболевания.
Внимание! По некоторым данным стабильно низкий уровень эозинофилов свидетельствует о наличии синдрома Дауна у пациента.
Почему в крови понижены нейтрофилы и повышены лимфоциты?
Если в момент сдачи анализа никаких проявлений болезни у человека не было, и он не болел перед этим, но количество лимфоцитов в его крови повышено, а нейтрофильные гранулоциты снижены, стоит искать скрытый очаг инфекции в организме. Такие же действия стоит предпринять, если почему повышены моноциты и эозинофилы в крови.
У мужчин
Надо отметить, что норма эозинофилов у взрослых и детей не зависит от пола.
Но у взрослого мужчины данный показатель может варьироваться в диапазоне от 0,5 до 5 % от общего количества лейкоцитов. С возрастом данный показатель может незначительно увеличиться, примерно от 1 до 5,5 %.
О чем говорит повышение уровня эозинофилов в крови у взрослого мужчины? Оно вызывается аллергическими процессами, происходящими в организме.
К ним можно отнести:
- дерматит,
- крапивницу,
- астму и другие.
Кроме того, эозинофилия у мужчин может быть обусловлена паразитарными инфекциями, а именно аскаридозом, описторхозом и другими.
Некоторые заболевания крови также могут стать причиной повышения эозинофилов в крови у мужчин. При тяжелых инфекционных заболеваниях может наблюдаться отсутствие данных клеток в крови.
Характерными симптомами повышения уровня содержания белых клеток можно считать следующие:
- При аутоиммунных заболеваниях – анемия, отеки, увеличение селезенки и печени.
- При ревматических заболеваниях – боль в суставах, слабость, повышенное потоотделение, изменения сосудов.
- При глистных поражениях – ухудшение аппетита, увеличение лимфоузлов, интоксикация.
- При аллергических процессах – высыпания на коже, зуд.
Внимание! Понижение показателя у мужчин может происходить при острых инфекционных болезнях бактериального происхождения, перитоните, при тяжелых травмах и ожогах, а также при хроническом недосыпе, сильном переутомлении и истощении организма.
У женщин
Норма эозинофилов у женщин составляет примерно такой же уровень, как и у мужчин – 0,5-5 % от количества лейкоцитов или 0,00-0,5 × 109/л в абсолютных показателях.
Наиболее распространенными причинами эозинофилии у женщин считаются болезни аллергического происхождения и глистные поражения.
Длительное лечение антибиотиками также может привести к повышению показателя белых кровяных клеток в крови. В период укрепления иммунитета, например в процессе выздоровления от инфекционного заболевания, также может наблюдаться повышение уровня эозинофилов.
Справка! По степени повышения количества данных клеток эозинофилия может быть легкой, умеренной и выраженной.
Стадии эозинофилии:
- При выраженной эозинофилии концентрация эозинофилов может достигать 20 %.
- Умеренная стадия характерна для аллергических процессов. Системные заболевания отличаются высоким содержанием эозинофилов, вплоть до 85 %. К таким болезням относятся ревматоидный артрит или узелковый периартериит.
- Соответственно, чем выше уровень эозинофилов в организме, тем тяжелее протекает болезнь, которая явилась причиной патологии.
Особенностью колебания нормы содержания эозинофилов у женщин является фаза их менструального цикла. На начальных этапах цикла их концентрация может составлять до 10-12%, а после овуляции – снижаться до нормы.
Понижение количества эозинофилов у женщин может наблюдаться в период послеоперационного вмешательства или после получения каких-либо травм. Также понижение показателя может произойти вследствие сильного положительного или отрицательного стресса.
У ребенка
Уровень эозинофилов в крови детей не сильно меняется по мере их взросления, начиная от рождения и вплоть до 5 лет. Обычно этот показатель может колебаться в диапазоне от 1 до 7 %.
Если же применять абсолютное измерение эозинофилов в крови, то у детей такой показатель будет значительно выше вследствие того, что содержание лейкоцитов в крови детей превышает аналогичный показатель у взрослых.
Существуют различные причины повышения концентрации эозинофилов у детей. Причем каждая из них характерна для отдельной возрастной категории:
Например, у грудничков от рождения до 6 месяцев отклонение показателя эозинофилов в крови происходит по причине таких заболеваний, как:
- стафилококковый сепсис,
- эозинофильный колит,
- атопический дерматит,
- резус-конфликт.
Кроме того, груднички могут быть подвержены гемофильной болезни.
До 3 лет дети могут перенести такие болезни, как отек Квинке, атопический дерматит или аллергию на определенные лекарства, которые могут стать причиной повышения уровня эозинофилов в крови. Надо отметить, что отек Квинке также является следствием аллергической реакции детского организма.
Дети старше 3 лет могут переболеть ветряной оспой, скарлатиной, ринитом и аллергическими высыпаниями на коже. Все это может привести к превышению нормы показателя эозинофилов.
Внимание! Следует отметить, что повышение уровня эозинофилов на фоне высокого показателя лейкоцитов может говорить о наличии глистов или о начинающейся скарлатине.
При беременности
Часто во время беременности у женщин может наблюдаться снижение уровня эозинофилов:
- Кроме того, они практически отсутствуют в послеродовой период, то же самое происходит с лейкоцитами.
- Эти показатели приходят в норму в течение нескольких недель.
- Если же уровень эозинофилов не нормализуется, необходимо пройти дополнительное обследование.
Для подтверждения или опровержения наличия отклонения у беременной женщины назначается обследование крови. Кроме того, в результате анализа выявляется наличие анемии и уровень гемоглобина.
Могут быть назначены дополнительные анализы, такие как общий анализ мочи, рентген органов грудной клетки, анализ кала для выявления паразитов, и бронхоскопия.
Внимание! Лечение для нормализации уровня эозинофилов у беременной следует назначать с осторожностью, учитывая развитие плода и состояние здоровья будущей матери. Иногда может потребоваться отказ от приема тех или иных лекарств.
Особенности эозинопении у женщин
Что значит эозинопения? Это состояние организма человека, при котором концентрация эозинофилов составляет количество ниже 200 в 1 мл крови.
При этом низкие показатели белых кровяных телец наблюдаются в следующих случаях:
- Тяжелые гнойные инфекции, к которым относятся сепсис и другие заболевания. В период данных болезней организм оказывается не в состоянии вырабатывать нужное количество эозинофилов.
- Первые сутки после инфаркта миокарда.
- На начальных этапах воспалительных процессов.
- При болезнях, требующих хирургического вмешательства (аппендицит, панкреатит).
- Шоковое состояние, а именно сильные болевые и инфекционные шоки. В таких ситуациях форменные элементы крови склеиваются между собой и оседают на стенках сосудов.
- Лейкоз развернутой формы.
- Нарушения функций щитовидной железы и надпочечников.
- Отравление различными металлами, такими как свинец, ртуть, а также мышьяком. .
- Сильный эмоциональный стресс.
Причины отклонения
Повышение уровня эозинофилов можно наблюдать в следующих случаях:
- В процессе выздоровления после перенесенной инфекции или воспалительного процесса. В этом случае отклонение от нормы считается благоприятным признаком.
- Вторжение в организм паразитарной инфекции.
- Развитие аллергических реакций, в том числе сопутствующих признаков хронических болезней, например бронхиальной астмы, дерматита и других.
- Злокачественное поражение лимфоидной ткани или костного мозга.
- При метастазах опухолей, поразивших внутренние органы.
- При аутоиммунных системных болезнях.
Помимо всего перечисленного превышение эозинофилов может иметь целый ряд причин.
Среди них можно отметить паразитарные инфекции (лямблиоз, аскаридоз), красную волчанку, гонорею, туберкулез, прием аспирина, димедрола, папаверина и антибиотиков пенициллинового ряда.
Бывают случаи, когда количество эозинофилов в крови снижается.
Причиной могут служить следующие факторы:
- Активная фаза развития инфекции в организме.
- Прием антигистаминных препаратов.
- Процесс угнетения иммунитета различными препаратами, в том числе гормонами.
- Тяжелое состояние пациента.
- Опустошение костного мозга.
Физиологические
Кроме причин патологического характера, имеются факторы физиологического характера, которые влияют на отклонение уровня содержания эозинофилов от нормы, среди которых можно отметить следующие:
- лечение некоторыми лекарственными препаратами, например комплексами с витамином В, аспирином, димедролом, антибиотиками пенициллинового ряда, гормональными препаратами,
- наиболее высокий показатель в крови отмечается ночью, что следует учитывать при сдаче анализа,
- у женщин наиболее высокий показатель эозинофилов отмечается в начале менструального цикла, а низкий – в период овуляции,
- употребление в пищу некоторых продуктов, которые могут повлиять на уровень эозинофилов в крови.
При обнаружении высокого уровня содержания эозинофилов требуется проведение повторных анализов и ряда сопутствующих лабораторных исследований.
Связанные с патологиями
В то время, когда организм нуждается в защите от различных факторов, влияющих на его деятельность, возрастает потребность в большом количестве эозинофилов.
Есть несколько причин, по которым наступает общая и относительная эозинофилия:
- При паразитарном заражении организма яйцами глистов, лямблий, эхинококков, что чаще всего встречается у детей.
- При избавлении организмом от различных инородных элементов, а также различных аллергенов, например лекарств, пыли или средств бытовой химии.
- В процессе интоксикации организма, которая в основном связана с распадом опухоли злокачественного характера.
- При болезни двенадцатиперстной кишки, язвенной болезни желудка, а также хроническом гастрите, который возник вследствие хеликобактериальной инфекции.
- При различных видах кожных заболеваний, например, экземе или псориазе, причиной которых является инфекция или аллергия.
- Недостаток в крови магния, который считается обязательным участником иммунных процессов организма.
- Часто возникает у детей вследствие аллергии на коровье молоко или влияния стафилококковой инфекции.
- При бронхиальной астме и полиартритах, когда имеет значение превышение уровня эозинофилов в крови.
- При наличии злокачественных опухолей, которым сопутствует некроз тканей,
- Необходимо отметить, что при сердечных болезнях высокий уровень эозинофилов зачастую означает развитие инфаркта миокарда.
Влияние стресса
Проблема стресса и его влияние на состояние здоровья является одной из самых изучаемых в современной медицине. Выяснено, что в результате длительного воздействия стресс может привести к повреждениям тканей и органов человека.
Стресс зачастую выступает в качестве основной причины возникновения множества заболеваний. Также стресс влияет на физико-химические свойства и состав крови, в том числе на содержание лейкоцитов и их разновидностей.
По количеству тех или иных клеток крови определяют наличие в организме тех или иных патологических процессов в организме. Такая же ситуация имеет место при повышенном количестве эозинофилов в крови.
Острый стресс, так же как инфекция, может привести к активизации иммунной системы человека. В то же время результатом хронического стресса может стать истощение иммунитета человека. Это означает, что иммунитет становится менее эффективным при воздействии новых стрессов и патогенных возбудителей.
Этот фактор особенно важен для людей пожилого возраста, так как они аккумулируют стрессовые переживания на протяжении всей своей жизни:
- При этом стресс по-разному влияет на здоровье и состав крови мужчин и женщин в силу различия их сердечно-сосудистых и иммунных систем.
- Иногда для приведения в норму состав крови бывает достаточно отдохнуть от внешних факторов и стрессовых событий.
Диагностика
Как правило, повышение эозинофилов в крови означает наличие патологических процессов в организме человека. При этом важно определить, что же послужило причиной такого отклонения.
Для этого необходимо пройти обследование в медицинском учреждении у соответствующего специалиста:
- В первую очередь необходимо сдать кровь на биохимию, это поможет определить участок поражения или воспаления.
- Необходимо сдать печеночную пробу, которая даст возможность выявить болезни печени и желчевыводящих путей по содержанию в них клеток крови.
- Необходимо провести развернутое исследование лейкоцитарной формулы, что позволит врачу после постановки диагноза назначить правильное лечение.
Далее по результатам вышеназванных анализов проводится специфическое обследование:
- При подозрении на наличие глистного заражения нужно сдать кал на определение яиц глистов, лямблий и других паразитов.
- Если имеется аллергическая реакция, проводится дополнительный анализ на иммуноглобулин.
- Если поражены суставы, то проводится дополнительный анализ, при котором берется пункция из межсуставной жидкости.
- При подозрении на бронхиальную астму и других заболеваниях дыхательных путей измеряется уровень дыхания и сдается мокрота на определение уровня эозинофилов в ней.
Далее после сдачи всех сопутствующих анализов проводится обследование со стороны узкого специалиста. Каждый специалист назначает определенные методы лечения, учитывая индивидуальные особенности пациента, а именно: возраст, пол, состояние здоровья и наличие других заболеваний.
Также при изучении причин отклонения может быть назначено УЗИ внутренних органов, например печени, желчного пузыря и других, в зависимости от результатов анализов крови.
Иногда требуется проведение рентгена или бронхоскопии для подтверждения или исключения наличия туберкулеза или пневмонии. Кроме того, может понадобиться УЗИ или пункция суставов, а также анализ на онкомаркеры.
Внимание! При обследовании следует учитывать, что повышение эозинофилов не является болезнью само по себе, а всего лишь выступает индикатором патологического состояния пациента.
Все указанные анализы помогут найти причину отклонения показателя от нормы и устранить ее с помощью адекватного лечения. В случае понижения эозинофилов, причиной которого стало переутомление, человеку необходимо всего лишь полноценно отдохнуть в спокойной обстановке без назначения какой-либо терапии.
Подготовка к анализу крови
Для получения наиболее достоверного результата анализа следует придерживаться некоторых правил сдачи крови:
- Кровь следует сдавать в утреннее время на голодный желудок.
- За несколько дней до сдачи анализа следует отказаться от употребления сладостей и алкогольных напитков.
- Женщинам не стоит сдавать анализы в период менструального цикла, так как овуляция может оказать влияние на результат анализа или исказить его. Для этого разработан специальный тест, который поможет выявить пик созревания яйцеклетки. Уровень эозинофилов обратно пропорционален уровню прогестерона в крови у женщины. А при повышении эстрогена уровень эозинофилов в крови повышается.
Также необходимо отметить, что самый высокий уровень эозинофилов отмечается в ночное время, когда показатель может превышать норму на 30 %, а самый низкий уровень отмечается в утреннее и вечернее время, когда показатель падает почти на 20 % от нормы.
Об особенностях анализа крови на эозинофилы рассказывается на видео:
Расшифровка анализа
При сдаче анализа на выявление уровня эозинофилов следует знать о влиянии некоторых факторов на результат.
Среди таких факторов могут быть такие, как:
- недавно перенесенная хирургическая операция,
- недавно прошедшие роды,
- прием определенных лекарственных препаратов.
Если эти события имели место менее чем 2 недели назад, то результат анализа может быть искажен, и уровень эозинофилов будет ниже нормы.
Важно! Снижение или повышение показателя эозинофилов в крови представляет собой опасное состояние для здоровья пациента.
При анализе крови необходимо обратить на уровень лейкоцитов, в том числе и эозинофилов, так как именно они выполняют защитные функции организма.
Норма содержания эозинофилов у здорового человека составляет 0,5-5 % от общей численности лейкоцитов. Их повышение может означать наличие воспалительного процесса, аллергию или наличие паразитов в организме.
В каком случае стоит сдать клинический анализ крови у ребенка рассказывается на видео:
Как купировать эозинопению?
Понижение уровня эозинофилов в крови означает наличие какого-либо заболевания. Причин их возникновения достаточно много, но механизм развития до сих пор не является ясным.
Специфического лечения пониженного уровня эозинофилов не существует, а борьба направляется на лечение болезни, которая спровоцировала данное отклонение.
Важно! Если снижение показателя было вызвано стрессом или другими физиологическими причинами, то лечение не требуется, показатели приходят в норму самостоятельно.
Правильная диагностика и терапия болезни, которая стала причиной снижения эозинофилов, приведет к устранению эозинопении и выздоровлению пациента.
Также не стоит забывать, что понижение эозинофилов может возникнуть при беременности, поэтому перед началом лечения следует провести тест или пройти обследование у гинеколога.
Лечение глюкокортикостероидами
Глюкокортикостероиды представляют собой гормоны, выделяемые корой надпочечников.
Наиболее известными и активными глюкокортикостероидами являются:
- гидрокортизон,
- кортизол и другие.
Существует также ряд препаратов на основе природных глюкокортикоидов и их синтетические аналоги. Они обладают свойствами борьбы против воспалений, аллергических процессов, шоковых состояний и других проблем со здоровьем
Справка! Современные глюкокортикоиды – это лекарственные средства, которые широко применяются в ревматологии, эндокринологии, дерматологии и других областях медицины.
Доза этих препаратов назначается строго индивидуально, в зависимости от характера заболевания, состояния пациента и реакции на проводимое лечение. Их можно назначать при инфекционных и бактериальных заболеваниях. Основное их назначение при эозинофилии состоит в снижении концентрации клеток в крови.
Что такое глюкокортикостероиды и каковы особенности лечения этими препаратами рассказывается на видео:
Профилактические мероприятия
Эозинопения возникает при снижении уровня эозинофилов в крови на отметку ниже 200. Причинами ее проявления могут быть гнойные или воспалительные процессы, которые начинаются в организме пациента.
Кроме того, эозинопения возникает в следующих ситуациях:
- при диабетической коме или почечной недостаточности,
- во время приема глюкостероидных препаратов, которое становится причиной задержки кровяных клеток в костном мозге,
- при обширных ожогах,
- при кишечных инфекциях,
- при длительных стрессах или тяжелых физических нагрузках,
- при токсическом поражении организма.
Зачастую эозинофилы бывают в сниженном количестве у беременных или у женщин в послеродовой период. Их уровень приходит в норму в течение нескольких недель после родов.
Профилактические меры при понижении эозинофилов или после проведения лечения подразумевают регулярную сдачу крови на анализ. При этом необходимо соблюдать правила сдачи анализа.
Также, чтобы предотвратить эозинопению, необходимо вести здоровый образ жизни:
- правильно питаться,
- пить больше жидкости,
- почаще бывать на свежем воздухе,
- заниматься физкультурой,
- не переохлаждаться.
Внимание! Следует отметить, что при таком отклонении народные средства помогут только снять диагноз, но не изменить количество эозинофилов.
Лабораторное обследование крови человека имеет большое значение для выявления тех или иных заболеваний.
Никто не застрахован от болезни, а анализ крови поможет обнаружить ее на ранней скрытой стадии.
Случается такое, что обнаружение отклонения от нормы некоторых показателей может быть следствием физиологических причин. Поэтому при самостоятельной расшифровке анализа не стоит паниковать и назначать себе лечение. Следует незамедлительно обратиться к врачу для правильной постановки диагноза и соответствующей терапии.
Подсчет эозинофилов может помочь в раннем выявлении COVID-19 у пациентов
Текущее тестирование, основанное на диагностике COVID-19 с помощью ПЦР мазка из носоглотки, остается проблемным из-за длительного времени обработки и высокого уровня ложноотрицательных результатов.
«Мы обнаружили, что отсутствие эозинофилов при исследовании крови может помочь в ранней диагностике — стойкое их снижение хорошо коррелировало с неблагоприятным прогнозом для пациента. Анализ количества эозинофилов может быть полезным инструментом при принятии решения о том, следует ли незамедлительно изолировать пациента и начинать конкретную терапию в ожидании подтверждающих результатов теста».
Muhammad M. Zaman, доктор медицины, специалист по инфекционным заболеваниям, работающий в больнице Кони-Айленда в Бруклине (Coney Island Hospital).
Исследователи сравнили результаты рутинного общего анализа крови на эозинофилы у первых 50 госпитализированных пациентов с положительным результатом на COVID-19 с результатами на эозинофилы 50 пациентов с подтвержденной инфекцией гриппа во время их обращения в отделение неотложной помощи больницы Кони-Айленд в Бруклине.
В исследовании эозинопения коррелировала с диагнозом COVID-19, а устойчивость этого снижения соотносилось с высокой степенью тяжести заболевания и низкими темпами выздоровления. Низкое количество эозинофилов (эозинопения) определяется как наличие <100 кл./мкл. Референсный диапазон обычно составляет от 100 до 400 кл./мкл.
«Известно, что количество эозинофилов обусловливается вирусными инфекциями, но мы не знали, что эта корреляция настолько значима в случае COVID-19», — говорит Dr. Zaman.
Практическая клиническая информация
Больница Кони-Айленд, входит в систему здравоохранения и больниц Нью-Йорка, обслуживает население Бруклина, штат Нью-Йорк. Был отмечен резкий рост случаев COVID-19 в марте и апреле 2020 года, тогда и были собраны данные для этого исследования.
У 60% пациентов с COVID-19 при поступлении не были обнаружены эозинофилы в периферической крови, в отличие от 16% пациентов с подтвержденным диагнозом грипп. Еще у 28% пациентов с COVID-19 не было обнаружено эозинофилов в течение 48 часов после госпитализации, у 88% не было выявлено эозинофилов во время всей госпитализации.
«При COVID-19, заболевании, у которого есть существенное совпадение симптомов с гриппом, выявление эозинопении может помочь определиться с вероятным диагнозом COVID-19», — сказал Dr. Zaman.
В общей сложности 23 из 50 пациентов в группе COVID-19 (46%) скончались. У 86% умерших пациентов (18 из 21) в группе COVID-19, с обнаруженной исходной эозинопенией, так и сохранили ее до конца, в отличии от 50% (13 из 26) выживших, у которых снижение эозинофилов было выявлено только в момент поступления, но потом благополучно нормализовалось.
«Как вы можете видеть из данных, сохраняющийся длительное время низкий уровень эозинофилов отражает тенденцию к смертности», — сказал Dr. Zaman. «Пациенты, у которых количество эозинофилов в дальнейшем повышалось, имели более благоприятные исходы болезни».
Мнение специалиста: Клинический диагноз COVID-19 подтверждается лабораторным тестированием с помощью анализа ПЦР, который остается проблемой из-за ограниченной доступности тестов, различного времени проведения и низкой чувствительности теста. Во многих больницах получение результатов анализов может занять несколько дней.
«Если пациент обращается за помощью медиков в первый день появления симптомов (обычно это пятый день после заражения), количество ложноотрицательных результатов достигает 38%», — говорит Dr. Zaman. «Это означает, что большое количество потенциально заразных пациентов не подозревают о своем истинном диагнозе, а простой анализ крови может значительно снизить число таких пациентов, а значит, и последующее распространение болезни».
Высокое и низкое количество эозинофилов + функции и заболевания
Эозинофилы — это белые кровяные тельца, которые играют роль в иммунном ответе. Они помогают бороться с инфекциями, в основном вызываемыми паразитами, а также вызывают аллергию и воспаления. Но когда они выходят из-под контроля, они могут нанести вред организму.
Прочтите, чтобы узнать больше об эозинофилах, их роли в нашем здоровье и болезнях.
Что такое эозинофилы?Эозинофилы — это особый тип белых кровяных телец.Как и другие клетки крови, они вырабатываются костным мозгом [1].
Они циркулируют в крови в течение коротких периодов времени. При активации эозинофилы перемещаются в пораженную ткань и выделяют воспалительные вещества, которые помогают уничтожить чужеродные организмы [1, 2, 3].
В первую очередь известно, что они помогают бороться с кишечными паразитами, но их роль в иммунной системе гораздо сложнее [4].
Иногда, когда их слишком много, эозинофилы также могут вызывать повреждение тканей [1].
ФункцияЭозинофилы помогают бороться с инфекциями, выделяя токсичных веществ, которые могут убивать патогены и вызывать воспаление. Также они могут «пожирать» (фагоцитировать) бактерии [4, 5].
Эозинофилы защищают нас от инфекций, вызываемых:
- Кишечными червями (гельминтами) и другими паразитами [6, 7]
- Вирусы [8, 9, 10]
- Бактерии , [11, 12 , 13]
- Грибы [14]
Эозинофилы также помогают защитить от будущих инфекций бактериями, вирусами и паразитами, активируя приобретенный иммунитет (действуя как антигенпрезентирующие клетки) [15].
Кроме того, эозинофилы помогают поддерживать баланс иммунной системы. Они помогают контролировать реакцию на чужеродные антигены (структуры, с которыми связываются антитела). К ним относятся продукты питания и микроорганизмы (вредные и полезные, например микробиота). Эозинофилы также помогают предотвратить нападение иммунных клеток на собственные ткани организма [2, 16, 17].
Наконец, эозинофилы усиливают воспаление, что в некоторых случаях полезно, но может быть вредным в других. Эозинофилы могут активировать тучные клетки, — особые клетки, которые при активации вызывают воспаление [18].9 / л или менее 500 клеток на микролитр (мл) крови [19].
Обычно это менее 5% всех ваших лейкоцитов.
Низкие эозинофилы
Эозинофилы обычно низкие и могут достигать нулевого уровня у здоровых взрослых.
Однако есть основные состояния и лекарства, которые могут снизить уровень эозинофилов.
Указанные здесь причины обычно связаны с низким уровнем эозинофилов. Проконсультируйтесь со своим врачом или другим медицинским работником, чтобы поставить точный диагноз.
Причины низкого уровня эозинофилов
1) Инфекции
При острой инфекции выделяются несколько веществ, привлекающих эозинофилы из крови в пораженные ткани. Это приводит к быстрому падению уровня эозинофилов в крови. Полное отсутствие эозинофилов также наблюдается при серьезных инфекциях, таких как сепсис [20, 21].
2) Синдром Кушинга
Синдром Кушинга возникает после длительного воздействия на человека высоких уровней кортизола либо из-за основного заболевания, либо из-за длительной терапии кортизолом.Кортизол подавляет иммунную систему и снижает уровень эозинофилов в крови [22].
3) Лекарства
Глюкокортикоиды — это противовоспалительные препараты, связанные с кортизолом. Они уменьшают продукцию, выживаемость и функцию эозинофилов [23].
Некоторые препараты, включая глюкокортикоиды, используемые для подавления иммунной системы, и теофиллин, используемые для предотвращения и лечения хрипов, одышки и стеснения в груди, вызванных астмой, хроническим бронхитом и другими заболеваниями легких [24, 25] .9 / л (более 5000 клеток на микролитр крови) Эозинофилия в крови или тканях может быть опасной, поскольку эозинофилы имеют гранулы, содержащие токсичные молекулы, которые предназначены для уничтожения патогенов. Токсичные молекулы также могут повредить ткани, если присутствуют в больших количествах [7, 27]. Указанные ниже причины обычно связаны с высоким уровнем эозинофилов. Проконсультируйтесь со своим врачом или другим медицинским работником, чтобы поставить точный диагноз.Ваш врач интерпретирует этот тест с учетом вашей истории болезни и результатов других анализов и при необходимости повторяет его. Повышение эозинофилов при аллергических заболеваниях, таких как астма и сенная лихорадка. Они также увеличиваются при аллергической реакции на лекарства [28, 29, 30, 31]. Экзема и атопический дерматит [28, 32, 33]. Экзема и другие кожные заболевания : Высокие уровни эозинофилов обнаруживаются в поражениях кожи при крапивнице, контактном дерматите, экземе и пруриго, но не всегда в крови [34]. Инфекции от кишечных червей, паразитов, грибов и вирусов часто вызывают повышение уровня эозинофилов [28, 29]. При некоторых аутоиммунных заболеваниях, включая целиакию, высокий уровень эозинофилов в крови является отражением воспаления, но эозинофилы не обязательно вносят вклад в заболевание [28, 29, 35, 36]. Эозинофилы могут также увеличиваться при воспалительном заболевании кишечника (ВЗК) — как при болезни Крона, так и при язвенном колите [28, 37, 38, 39]. Дефицит витамина D был связан с небольшим увеличением эозинофилов [40]. Болезнь Аддисона, при которой не хватает гормонов надпочечников, таких как кортизол, может повышать уровень эозинофилов [28]. При некоторых формах рака высокие уровни эозинофилов появляются как следствие рака, как при лимфоме Ходжкина [41]. В других случаях эозинофилы являются основными злокачественными клетками, например, при остром и хроническом эозинофильном лейкозе [42]. Гиперэозинофильные синдромы — это группа заболеваний, при которых постоянно повышается уровень эозинофилов [28]. Причина многих из этих симптомов неизвестна, а некоторые другие могут быть генетическими [43, 28]. Самое важное — работать с врачом, чтобы выяснить, что вызывает у вас высокий уровень эозинофилов, и лечить любые основные заболевания.Перечисленные ниже дополнительные изменения образа жизни — это еще одна вещь, которую вы, возможно, захотите обсудить со своим врачом. Ни одну из этих стратегий никогда не следует применять вместо того, что рекомендует или предписывает ваш врач! Людям со стойкими, но доброкачественными высокими уровнями эозинофилов не нужно проходить лечение для снижения их уровня. Однако рекомендуется проводить периодические осмотры [7]. Проверьте уровень витамина D. Дефицит витамина D был связан с небольшим увеличением количества эозинофилов [40]. Если ваша эозинофилия вызвана определенными лекарствами, вам следует поговорить со своим врачом и узнать, есть ли у вас какие-либо альтернативы [28]. Первоначальные исследования показывают, что добавка Boswellia serrata может помочь снизить повышенный уровень эозинофилов и воспаление при астме [44, 45]. Помните, всегда говорите со своим врачом, прежде чем принимать какие-либо добавки, потому что они могут помешать вашему лечению! Эти варианты были связаны с уровнями эозинофилов в крови: Однако сообщения взяты из исследований, посвященных людям, страдающим астмой.Необходимы дополнительные исследования, чтобы проверить, обнаруживается ли такая же ассоциация в общей популяции. Помимо одноточечных мутаций, в хромосомах есть более крупные аномалии, которые могут нарушать работу генов или сливать их с другими (гибридные гены). Сообщалось, что некоторые из таких аномалий повышают уровень эозинофилов в крови. Нарушенные или измененные гены включают: Последнее обновление Если вы хотите забеременеть или узнали, что забеременели, необходимо обязательно сдать анализы и пройти обследование, чтобы узнать состояние вашего здоровья.Одним из таких тестов является тест на лимфоциты. Не существует «нормального» диапазона лимфоцитов, который должен быть у женщины во время беременности, потому что, как правило, количество лимфоцитов у нормального взрослого человека отличается от количества лимфоцитов у беременной женщины. В дальнейшем он меняется по мере прогрессирования беременности. Таким образом, беременной женщине важно выяснить и понять уровни лимфоцитов, какой диапазон считается низким и как при необходимости предпринять корректирующие действия. Лимфоциты — это белые кровяные тельца (лейкоциты), которые являются частью иммунной системы нашего организма.Эти клетки работают в тандеме с другими лейкоцитами, чтобы защитить организм от определенных атак. Антитела, вырабатываемые лимфоцитами, помогают организму бороться с различными типами вирусов, а также с клетками, которые могут оказаться опухолевыми. Лимфоциты образуются в костном мозге тела. У ребенка в утробе матери они вырабатываются в виде недифференцированных клеток печени под сердцем матери. Обширное развитие иммунной системы и распознавание внешних атак зависит в первую очередь от лимфоцитов.Внутри них лимфоциты B-типа помогают распознать, какие клетки вредны и нуждаются в антителах. Лимфоциты Т-типа контролируют иммунный ответ организма, вызывая его при необходимости и уменьшая, когда в этом нет необходимости. Диапазон лимфоцитов является важным средством определения того, работает ли ваше тело должным образом или находится ли оно под атакой вредоносных микробов. Нормальный диапазон варьируется в зависимости от наличия и отсутствия беременности, а также от ее стадии. Снижение уровня лимфоцитов у беременной женщины является естественным следствием зачатия и является совершенно нормальным процессом в организме.Когда происходит зачатие, и эмбрион ожидает имплантации в матку, организм вносит изменения в себя, чтобы это произошло без каких-либо препятствий. Для человеческого тела вновь созданный эмбрион внутри себя является чужеродным существом, поэтому для иммунной системы естественно наблюдать за ним как с чем-то вредным и отвергать. Таким образом, организм подавляет реакцию иммунной системы, сокращая количество лимфоцитов. Это позволяет успешно имплантировать эмбрион и вырасти в плод. Однако, даже когда количество лимфоцитов снижается на этой стадии, организм по-прежнему хорошо защищает мать. Активируются другие сущности, такие как нейтрофилы, которые временно берут на себя обязанности по защите организма от внешних атак. Уровни лимфоцитов в организме имеют тенденцию оставаться в диапазоне, описанном ранее. Однако, если уровни кажутся вне этого нормального диапазона на данном конкретном этапе беременности, это может быть вызвано потенциально опасными факторами, такими как: Человеческое тело способно уравновешивать себя, чтобы адаптироваться к внешним или внутренним изменениям, чтобы процессы могли нормально функционировать.В то время как подавление лимфоцитов встречается с образованием нейтрофилов и других объектов для защиты организма, предлагаемая ими защита не всегда бывает успешной. Ниже приведены последствия снижения лимфоцитов у беременной женщины: Уменьшение количества лимфоцитов во время беременности невозможно изменить, поскольку это естественный процесс, который крайне необходим ребенку, чтобы найти себе место в утробе матери.Однако, прежде чем пытаться забеременеть, настоятельно рекомендуется, чтобы оба партнера прошли полное обследование, чтобы проверить наличие каких-либо заболеваний, которые следует лечить немедленно, поскольку такое присутствие может создать дополнительную нагрузку на плод и ослабленный организм. который должен бороться с этими инфекциями, а также обеспечивать безопасность тела. Корректировка диеты, лекарства или добавки могут быть рекомендованы для поддержания здоровья матери, так как ребенок будет использовать все запасы энергии, которые у него есть.Определенные изменения в образе жизни, такие как отказ от посещения мест, где высока вероятность заражения, могут обеспечить вам постоянную безопасность. Проконсультируйтесь с врачом перед приемом пищевых добавок или лекарств или перед изменением диеты. Вот несколько советов, которым вы можете следовать, чтобы повысить свой иммунитет во время беременности: При наступлении беременности важно не беспокоиться о низком количестве лимфоцитов, так как это естественный процесс. Тем не менее, необходимо провести обследование. Беременность принесет много изменений в ваше тело, но ничего, с чем вы не справитесь.Хотя организму необходимо снизить иммунитет, чтобы помочь ребенку найти дом в утробе матери, это неизбежно, но вы можете столкнуться с этим изменением, не подвергая свое тело внешнему ущербу. Соответствующие меры, такие как здоровое питание и изменение некоторых привычек образа жизни, могут помочь защитить вас и вашего ребенка. Также читайте: Полный анализ крови во время беременности Гиперэозинофильный синдром — редкое заболевание, при котором количество эозинофилов увеличивается до более чем 1500 клеток на микролитр крови (более 1.5 × 10 9 на литр) более 6 месяцев без очевидной причины. У некоторых людей редкое хромосомное заболевание. У людей любого возраста может развиться гиперэозинофильный синдром, но он чаще встречается у мужчин старше 50. Повышенное количество эозинофилов может повредить сердце, легкие, печень, кожу и нервную систему. Например, сердце может воспаляться при состоянии, называемом эндокардитом Леффлера, что приводит к образованию тромбов, сердечной недостаточности, сердечным приступам или нарушению работы сердечных клапанов. Симптомы могут включать потерю веса, лихорадку, ночную потливость, усталость, кашель, боль в груди, отек, боль в животе, сыпь, боль, слабость, спутанность сознания и кому. Дополнительные симптомы этого синдрома зависят от того, какие органы повреждены. Синдром подозревается, когда повторные анализы крови показывают, что количество эозинофилов постоянно увеличивается у людей с этими симптомами. Диагноз подтверждается, когда врачи определяют, что эозинофилия не вызвана паразитарной инфекцией, аллергической реакцией или другим диагностируемым заболеванием, и когда биопсия показывает эозинофилы внутри органов. Без лечения обычно более 80% людей с этим синдромом умирают в течение 2 лет, но после лечения выживают более 80%. Повреждение сердца — основная причина смерти. Некоторым людям не требуется никакого лечения, кроме тщательного наблюдения в течение 3–6 месяцев, но большинству требуется медикаментозное лечение преднизоном, гидроксимочевиной или химиотерапевтическими препаратами. У некоторых людей с гиперэозинофильным синдромом имеется приобретенная аномалия гена, регулирующего рост клеток.Этот тип гиперэозинофилии может поддаваться лечению иматинибом, лекарством, используемым для лечения рака. Если лечение этими препаратами не принесло успеха, можно использовать различные другие препараты, и их можно комбинировать с процедурой удаления эозинофилов из крови (лейкаферез). Автор Michaelann Liss, DO Консультанты, Отделение гематологии / онкологии, Клиника Ванкувера / Медицинский центр Юго-Западного Вашингтона Michaelann Liss, DO является членом следующих медицинских обществ: Американского колледжа врачей, Американской медицинской ассоциации, Американской Остеопатическая ассоциация, Американское гематологическое общество, Медицинское общество Пенсильвании, Американская ассоциация физиотерапии Раскрытие: Ничего не говорится. Соавтор (ы) Эрик Л. Зегер, MD Консультант, Main Line Oncology Hematology Associates Эрик Л. Зегер, доктор медицинских наук, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская ассоциация исследований рака, Американское общество гематологии Раскрытие: Нечего раскрывать. Паланянди Когулан, MBBS, MD Заместитель директора по внутренним болезням, Synergy Medical Education Alliance; Доцент медицины, Медицинский колледж Университета штата Мичиган Паланианди Когулан, MBBS, MD является членом следующих медицинских обществ: Американского колледжа врачей, Американского общества инфекционистов, Медицинского общества штата Мичиган раскрыть. Специальная редакционная коллегия Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape. Марсель Конрад, доктор медицины Заслуженный профессор медицины (на пенсии), Медицинский колледж Университета Южной Алабамы Марсель Конрад, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская ассоциация содействия развитию науки , Американская ассоциация банков крови, Американское химическое общество, Американский колледж врачей, Американское физиологическое общество, Американское общество клинических исследований, Американское общество гематологии, Ассоциация американских врачей, Ассоциация военных хирургов США, Международное общество гематологов, Общество по экспериментальной биологии и медицине, SWOG . Раскрытие информации: Партнер не получал никаких финансовых интересов ни для кого. Главный редактор Эммануэль Беса, доктор медицины Почетный профессор кафедры медицины, отделение гематологических злокачественных новообразований и трансплантации гемопоэтических стволовых клеток, Онкологический центр Киммела, Медицинский колледж Джефферсона Университета Томаса Джефферсона Эммануэль Беса, доктор медицины, является членом следующих медицинских организаций общества: Американская ассоциация по образованию в области рака, Американское общество клинической онкологии, Американский колледж клинической фармакологии, Американская федерация медицинских исследований, Американское общество гематологии, Нью-Йоркская академия наук Раскрытие: Ничего не раскрывать. Дополнительные участники Pradyumna D Phatak, MBBS, MD Председатель, Отделение гематологии и медицинской онкологии, Рочестерская больница общего профиля; Клинический профессор онкологии Института рака Розуэлла Парка Прадьюмна Д. Фатак, доктор медицинских наук, является членом следующих медицинских обществ: Американское общество гематологии Раскрытие информации: Получил гонорары от Novartis за выступления и преподавание. Благодарности Дэниел Р. Люси, доктор медицины, магистр здравоохранения Руководитель, директор программы стипендий, Департамент внутренней медицины, Отделение инфекционных болезней, Вашингтонский госпитальный центр; Профессор кафедры внутренних болезней Университета медицинских наук Дэниел Р. Люси, доктор медицины, магистр здравоохранения, является членом следующих медицинских обществ: Alpha Omega Alpha и Американского колледжа врачей Раскрытие: Ничего не нужно раскрывать. УЧЕБНИКИ Stone JH. Синдром Черджа-Стросса. Руководство NORD по редким заболеваниям. Липпинкотт Уильямс и Уилкинс. Филадельфия, Пенсильвания. 2003: 674. Франк М.М. и др., Samter’s Immunologic Diseases, 5-е изд. Бостон, Массачусетс: Литтл, Браун и компания; 1995: 510-2, 852, 884-5. Champion RH, et al., Eds. Учебник дерматологии. 5-е изд. Кембридж, Массачусетс: Научные публикации Блэквелла; 1992: 1956-7. СТАТЬИ ИЗ ЖУРНАЛА Seo P, Stone JH. Васкулит мелких и средних сосудов. Ревматоидный артрит. 2007; 57: 1552-1559. Guillevin L, Pagnoux C, Guilpain P. Классификация системных васкулатидов. Presse Med. 2007; 36: 845-53. Guilpain P, Pagnoux C, Lhote F, Mouthon L, Guillevin L. Антилейкотриены и синдром Чарджа-Стросса. Presse Med. 2007; 36: 890-4. Хот А., Перард Л., Коппер Б. и др. Заметное улучшение васкулита Черга-Стросса при внутривенном введении гамма-глобулинов во время беременности.Clin Rheumatol. 2007; [Epub перед печатью]. Бойер Д., Варгас С.О., Слэттери Д., Ривера-Санчес Ю.М., Колин А.А. Синдром Черджа-Стросса у детей: клинико-патологический обзор. Педиатрия. 2006; 118: e914-20. Кошик В.В., Редди Х.В., Бакнелл Р.К. Успешное применение ритуксамаба у пациента с устойчивым синдромом Чарджа-Стросса. Ann Rheum Dis. 2006; 65: 1116-7. Пела Г., Тирабасси Г., Патторнери П. и др. Поражение сердца при синдроме Черга-Стросса. Am J Cardiol. 2006; 97: 1519-24. Sinico RA, Di Toma L, Maggiore U, et al. Поражение почек при синдроме Чарджа-Стросса. Am J Kidney Dis. 2006; 47: 770-9. Sable-Fourtassou R, Cohen P, Mahr A, et al. Антинейтрофильные цитоплазматические антитела и синдром Черга-Стросса. Ann Intern Med. 2005; 143: 632-8. Рутберг С.А., Уорд Де, Рот Б.Дж. Синдром Черга-Стросса и беременность: успешное лечение внутривенным иммуноглобулином. J Clin Rheumatol. 2002; 8: 151-6. Della Rossa A, Baldini C, Tavoni A и др.Синдром Черга-Стросса: клинико-серологические особенности 19 пациентов из итальянского центра. Ревматология. 2002; 41: 1286-94. Вемури П., Гринбергер П.А., Паттерсон Р. Синдром Черга-Штрауса: выживаемость в течение 26 лет. Ann Allergy Asthma Immunol. 2002; 88: 640-3. Solans R, Bosch JA, Perez-Bocanegra C и др. Синдром Черджа-Стросса: исходы и отдаленное наблюдение 32 пациентов. Ревматология. 2001; 40: 763-71. Грин Р.Л., Вайонис АГ. Синдром Черджа-Стросса после зафирлукаста у двух пациентов, не получавших системного лечения стероидами.Ланцет. 1999; 353: 725-6. Guillevin L, Cohen P, Gayraud M, et al. Синдром Черга-Стросса. Клиническое исследование и длительное наблюдение 96 пациентов. Лекарство. 1999; 78: 26-37. Маси А., Хундер Дж., Ли Дж. И др. Критерии классификации синдрома Черга-Стросса, принятые в 1990 г. Американским колледжем ревматологии. Лекарство. 1990; 33: 1094-1100. Churg J, Strauss L. Аллергический гранулематоз, аллергический ринит и узелковый периартериит. Am J Pathol. 1951; 27: 277-301. ИЗ ИНТЕРНЕТА Фарид-Моайер М.Синдром Черджа-Стросса. Emedicine Journal, 5 января 2007 г. Доступно по адресу: http://www.emedicine.com/med/topic2926.htm Дата доступа: 25 июля 2007 г. Гросс В.Л., Синдром Рейнхольда-Келлера Э. Чурга-Штрауса. Энциклопедия Orphanet, октябрь 2002 г. Доступно по адресу: http://www.orpha.net/data/patho/Pro/en/ChurgStrauss-FRenPro745.pdf Дата обращения: 25 июля 2007 г. Клиника Мейо для медицинского образования и исследований. Синдром Черджа-Стросса. 14 ноября 2006 г. Доступно по адресу: http://www.mayoclinic.com/health/churg-strauss-syndrome/DS00855 Дата доступа: 25 июля 2007 г. Клиника Кливленда. Что нужно знать о синдроме Чарджа-Стросса. 27 октября 2006 г. Доступно по адресу: http://www.clevelandclinic.org/arthritis/treat/facts/churg.htm Дата доступа: 25 июля 2007 г. Кристалл Шарко-Лейдена. Распад эозинофильных клеток может быть обнаружен в стуле или мокроте. Фото любезно предоставлено Бобби Приттом, доктором медицины Что такое эозинофилия и что это означает? Повышенный AEC может быть первичного типа (например, из-за клональной экспансии, например, при лейкемии) или вторичного типа. Вторичная эозинофилия возникает, когда эозинофилы мобилизуются в периферическую кровь в качестве реакции для защиты от антигена (обычно белка), который иммунная система организма считает чужеродным. Наиболее частыми причинами повышенного AEC являются аллергены и инфекции, особенно паразитарные инфекции. Однако имейте в виду, что дифференциальная диагностика вторичной эозинофилии довольно обширна.См. Таблицу 1: Причины эозинофилии. Беженцы и эозинофилия Наиболее распространенными паразитарными инфекциями, связанными с эозинофилией у беженцев, являются гельминты, передающиеся через почву (трихуриды, аскариды и анкилостомы), стронгилоиды и шистосомы, а также многие тканевоинвазивные паразиты (например,грамм. паразиты, мигрирующие через ткани человека в рамках их жизненного цикла). Повышенная АЭК, обнаруженная у беженцев, скорее всего, связана с тканевоинвазивным паразитом. Дополнительную информацию о кишечных паразитах можно найти на веб-сайте отдела паразитологии CDC, а также в рекомендациях CDC по охране здоровья беженцев внутри страны. В то время как наличие повышенного AEC у беженца с большой вероятностью указывает на текущую или недавнюю инфекцию тканевоинвазивным паразитом, отсутствие эозинофилии не указывает на отсутствие паразитарной инфекции [1, 2].Не все паразитарные инфекции вызывают эозинофилию. Например, человек-хозяин не всегда вызывает эозинофильный ответ на тканевоинвазивных паразитов. Неинвазивные в тканях паразиты, такие как простейшие (например, лямблии и амебы), обычно не вызывают эозинофильный ответ. Кроме того, многие тканевоинвазивные паразиты обитают в кишечнике и мигрируют через ткани, вызывая эозинофилию, только в определенные периоды их жизненного цикла. Кроме того, эозинофилия имеет тенденцию уменьшаться у людей с хронической инфекцией, поскольку хозяин приспосабливается к присутствию паразитов.Отрицательная прогностическая ценность нормального количества эозинофилов низка для обычных паразитов (например, стронгилоидов, анкилостомы). В результате нормальное количество эозинофилов не обязательно исключает паразитарную инфекцию. Скрининг на AEC и лечение * Полный пакет предполагаемого лечения включает лечение гельминтов, передающихся через почву (разовая доза альбендазола) ПЛЮС лечение стронгилоидоза (ивермектин или высокие дозы альбендазола) ПЛЮС, для африканских беженцев к югу от Сахары лечение шистосомоза (празиквантел). Информацию о текущих схемах лечения перед отъездом, получаемых конкретными группами беженцев, можно получить в Центре контроля заболеваний. Если повышенный AEC не разрешается с помощью превентивного или направленного лечения, необходимо провести тщательное обследование.Поскольку предполагаемое лечение изначально не является полностью эффективным для обычных паразитов, переоценка на распространенных гельминтов, передающихся через почву, стронгилоиды и, при необходимости, шистосомоз должна быть первоначальной оценкой [1, 2, 3]. Другие распространенные паразитарные причины стойкой эозинофилии сильно зависят от факторов риска, таких как географический регион и история воздействия (например, диета). Шистосомоз и филяриатоз особенно распространены среди африканских беженцев. Инфекция ленточного червя обнаруживается примерно у 2% беженцев в целом, а инфекция от других сосальщиков (например,грамм. Офисторохиаз, парагонимоз) преимущественно встречаются у беженцев из Юго-Восточной Азии [1]. Если общий патоген или другая этиология не идентифицирована, может потребоваться направление к специалисту по инфекционным заболеваниям с опытом работы в тропической медицине. Стероидов или других иммуномодуляторов, которые иногда используются для лечения эозинофилии у населения США, следует избегать до тех пор, пока тщательная оценка окончательно не исключит тканевоинвазивного паразита, особенно Strongyloides . Таблица 1: Причины эозинофилии Предоставлено William Stauffer M.D., M.S.P.H., Университет Миннесоты Ссылки Mol BWJ, Roberts CT, Thangaratinam S, Magee LA, De GCJM, Hofmeyr GJ. Преэклампсия. 2015; 6736 (15): 1–13. Duley L. Глобальное влияние преэклампсии и эклампсии. Семин Перинатол. 2009. 33 (3): 130–7. Доступна с. https://doi.org/10.1053 / j.semperi.2009.02.010. Артикул
PubMed
Google ученый Киданто Х.Л., Могрен И., Массаве С.Н., Линдмарк Г., Нистром Л. Аудит на основе критериев ведения пациентов с эклампсией в специализированной больнице в Дар-эс-Саламе, Танзания. BMC Беременность и роды. 2009; 9: 13. Артикул
Google ученый Ананд С., Ананд К. Перинатальный исход у детей с задержкой роста, рожденных от матерей с нормальным и гипертензивным давлением: проспективное исследование.People’s J Sci Res. 2012; 5 (1): 24-8. Redman CWG, Сарджент, Иллинойс. Иммунология преэклампсии. Am J Reprod Immunol. 2010; 63: 534–43. https://doi.org/10.1111/j.1600-0897.2010.00831.x. CAS
Статья
Google ученый Брэмхэм К., Парнелл Б., Нельсон-Пирси К. Хроническая гипертензия и исходы беременности: систематический обзор и метаанализ. BMJ. 2014; 2301 (апрель): 1–20. Google ученый Roos N, Kieler H, Sahlin L, Ekman-Ordeberg G, Falconer H, Stephansson O. Риск неблагоприятных исходов беременности у женщин с синдромом поликистозных яичников: популяционное когортное исследование. Bmj. 2011; 343: d6309. Артикул
Google ученый Udenze I, Amadi C, Awolola N, Makwe CC. Роль цитокинов как медиаторов воспаления при преэклампсии. Пан Афр Мед Дж. 2015; 20: 1–6. Google ученый Cakmak HA, Cakmak BD, Yayla CA, Coskun I, Erturk M, Keles I. Гипертония при беременности оценка взаимосвязи между новыми воспалительными маркерами и наличием и тяжестью преэклампсии: толщина эпикардиального жира, пентраксин-3 и нейтрофил-лимфоцит соотношение. Гипертоническая болезнь при беременности. 2017; 00 (00): 1–7. Google ученый Вилчез Г., Лондра Л., Хойос Л. Р., Сокол Р., Бахадо-Сингх Р. Средний объем тромбоцитов в родах не является полезным предиктором впервые возникшей отсроченной послеродовой преэклампсии.Int J Gynecol Obstet. 2015; 131 (1): 59–62. Доступна с. https://doi.org/10.1016/j.ijgo.2015.04.037. Артикул
Google ученый Аль-Шиха М.А., Алабуди Р.С., Альгашам М.А., Икбал Дж., Адам И. Количество тромбоцитов и индексы тромбоцитов у женщин с преэклампсией. Vasc Health Risk Manag. 2016; 12: 477–80. Артикул
Google ученый Локвуд С.Дж., Йен С.Ф., Басар М., Кайсли У.А., Мартел М., Бухимски И. и др.Воспалительные цитокины, связанные с преэклампсией, регулируют экспрессию интерлейкина-6 в децидуальных клетках человека. Am J Pathol. 2008. 172 (6): 1571–9. CAS
Статья
Google ученый Ху Г., Гуань Р., Ли Л. Количество ядерных эритроцитов в периферической крови матери и гипертензивные расстройства у беременных. Am J Med Sci. 2016; 351 (2): 140–6. Артикул
Google ученый Freitas LG, Alpoim PN, Komatsuzaki F, Carvalho M das G, Dusse LMS. Преэклампсия: полезны ли подсчет тромбоцитов и индексы для ее прогноза? Гематология. 2013. 18 (6): 360–4. Доступно по ссылке: https://www.tandfonline.com/doi/full/10.1179/1607845413Y.0000000098. Артикул
Google ученый Группа ВБ. Тенденции материнской смертности: 1990-2015 гг. 2015 г .; Google ученый Карита Э., Кеттер Н., Прайс М.А., Кайтенкоре К., Калебу П., Анзала О. и др. Референсные интервалы гематологии и биохимии на основе CLSI для здоровых взрослых в восточной и южной Африке. PLoS One. 2009; 4 (2): e4401. Артикул
Google ученый Saathoff E, Schneider P, Kleinfeldt V, Geis S, Haule D, Maboko L, et al. Лабораторные эталонные значения для здоровых взрослых из южной Танзании. Trop Med Int Heal. 2008. 13 (5): 612–25. Артикул
Google ученый ВОЗ CM. Концентрация гемоглобина для диагностики анемии и оценки степени тяжести. Женева: Всемирный лечебный орган Швейцарии. 2011: 1-6. https://apps.who.int/iris/bitstream/handle/…/WHO_NMH_NHD_MNM_11.1_eng.pdf. Куевяко И.М., Сегбена А.Ю., Жуо Х., Вовор А., Имберт М. Гематологические справочные значения для здоровых взрослых в Того. ISRN Hematol. 2011; 2011: 736062 Доступно по: https: // www.ncbi.nlm.nih.gov/pmc/articles/PMC3199849/?tool=pmcentrez&report=abstract. Артикул
Google ученый Дидерих М., Морсо Ф., Дикато М. Провоспалительная цитокин-опосредованная анемия: относительно молекулярных механизмов эритропоэза. Медиаторы Inflamm. 2009; 2009: 11 Abdullahi H, Osman A, Rayis DA, Gasim GI, Imam AM, Adam I. Ширина распределения эритроцитов не коррелирует с преэклампсией среди беременных суданских женщин.Diagn Pathol. 2014; 9 (1): 29. Артикул
Google ученый Лау С.И., Гильдия С.Дж., Барретт С.Дж., Чен К., Маккоуэн Л., Джордан В. и др. Уровни фактора некроза опухоли альфа, интерлейкина-6 и интерлейкина-10 изменяются при преэклампсии: систематический обзор и метаанализ. Am J Reprod Immunol. 2013; 70 (5): 412–27. CAS
PubMed
Google ученый Xiao JP, Yin YX, Gao YF, Lau S, Shen F, Zhao M, et al.Повышенные уровни IL-6 в материнской сыворотке связаны с тяжестью и началом преэклампсии. Цитокин. 2012. 60 (3): 856–60. Доступна с. https://doi.org/10.1016/j.cyto.2012.07.039. CAS
Статья
PubMed
Google ученый Rezavand N, Vaisi-Raygani A, Vaisi F, Zangneh M, Hoshiar A, Bahrehmand F, et al. Уровни витамина D и интерлейкина-6 в сыворотке крови у пациентов с преэклампсией и здоровых беременных женщин.Med Lab J. 2016; 10 (4): 12–7 Доступно по адресу: https://pdfs.semanticscholar.org/88d7/e2f8882c47dbd8b918399b66fb7cb7f84cb1.pdf. Артикул
Google ученый Озлер А., Тургут А., Сак М.Э., Евсен М.С., Сойдинк Х.Э., Эвлияоглу О. и др. Сывороточные уровни неоптерина, фактора некроза опухоли альфа и интерлейкина-6 при преэклампсии: взаимосвязь с тяжестью заболевания. Eur Rev Med Pharmacol Sci. 2012. 16 (12): 1707–12. CAS
PubMed
Google ученый Poppitt SD, Keogh GF, Lithander FE, Wang Y, Mulvey TB, Chan YK и др. Постпрандиальный ответ адипонектина, интерлейкина-6, фактора некроза опухоли-α и С-реактивного белка на диетическую нагрузку с высоким содержанием жиров. Питание. 2008. 24 (4): 322–9. CAS
Статья
Google ученый Вианна П., Бауэр М.Э., Дорнфельд Д., Чиес ЯБ. Дистрессовые состояния во время беременности могут привести к преэклампсии из-за повышения уровня кортизола и изменения чувствительности лимфоцитов к глюкокортикоидам.Мед-гипотезы. 2011; 77 (2): 188–91. Доступна с. https://doi.org/10.1016/j.mehy.2011.04.007. CAS
Статья
PubMed
Google ученый Ойлумлу М., Озлер А., Йылдыз А., Ойлумлу М., Ацет Х, Полат Н. и др. Новые воспалительные маркеры при преэклампсии: эхокардиографическая толщина эпикардиального жира и соотношение нейтрофилов к лимфоцитам. Clin Exp Hypertens. 2014; 36 (7): 503–7. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/24433091. CAS
Статья
Google ученый ЛаМарка Б., Корнелиус Д., Уоллес К. Выяснение иммунных механизмов, вызывающих гипертонию во время беременности. Физиология. 2013; 28 (4): 225–33 Доступно по ссылке: https://www.physiology.org/doi/full/10.1152/physiol.00006.2013. CAS
Статья
Google ученый Рамма В., Ахмед А. Воспаление является причиной преэклампсии? Biochem Soc Trans.2011. 39 (6): 1619–27. Доступно по адресу: http://www.biochemsoctrans.org/content/39/6/1619. CAS
Статья
Google ученый Canzoneri BJ, Lewis DF, Groome L, Wang Y. Повышенное количество нейтрофилов является причиной лейкоцитоза у женщин с преэклампсией. Am J Perinatol. 2009. 26 (10): 729–32. Артикул
Google ученый Саммерс К., Рэнкин С.М., Кондлифф А.М., Сингх Н., Петерс А.М., Чилверс Э.Р.Кинетика нейтрофилов в условиях здоровья и болезней. Trends Immunol. 2010. 31 (8): 318–24. Доступна с. https://doi.org/10.1016/j.it.2010.05.006. CAS
Статья
PubMed
PubMed Central
Google ученый Xu Z, Zhao F, Lin F, Xiang H, Wang N, Ye D, et al. Преэклампсия связана с дефицитом липоксина A4, эндогенного противовоспалительного медиатора. Fertil Steril. 2014; 102 (1): 282–290.e4. CAS
Статья
Google ученый Ильмаринен П., Канкаанранта Х. Апоптоз эозинофилов как терапевтическая мишень при аллергической астме. Basic Clin Pharmacol Toxicol. 2014; 114 (1): 109–17. CAS
Статья
Google ученый Ямада Т., Сато А.К., Айзава К.О. Диссоциация между повышением уровня интерлейкина-6 в сыворотке и другими параметрами активности заболевания при подостром тиреоидите во время лечения кортикостероидами. J Clin Endocrinol Metabol. 1996. 81 (2): 577–9. CAS
Google ученый Visser J, van Boxel-Dezaire A, Methorst D, Brunt T., de Kloet ER, Nagelkerken L. Дифференциальная регуляция интерлейкина-10 (IL-10) и IL-12 глюкокортикоидами in vitro. Кровь. 1998; 91 (11): 4255–64 Доступно по адресу: http://www.bloodjournal.org/content/91/11/4255.long?sso-checked=true. CAS
PubMed
Google ученый Бергманн Ф., Рат В. Дифференциальный диагноз тромбоцитопении при беременности. Dtsch Aerzteblatt Online.2015: 795–802. Доступно по адресу: https://www.aerzteblatt.de/int/archive/article?id=173014. Онисай М., Владаряну А-М. Изучение гематологической картины и функции тромбоцитов при преэклампсии — отчет о серии случаев. Маэдика (Бухар). 2009. 4 (4): 326–37. Google ученый Мейси М.Г., Беван С., Алам С., Вергезе Л., Агравал С., Бески С. и др. Активация тромбоцитов и потенциал эндогенного тромбина при преэклампсии.Thromb Res. 2010; 125 (3): e76–81. Доступна с. https://doi.org/10.1016/j.thromres.2009.09.013. CAS
Статья
PubMed
Google ученый Бенедетто С., Марозио Л., Тавелла А.М., Салтон Л., Гривон С., Ди Джампаоло Ф. Нарушения свертывания крови при беременности: приобретенные и наследственные тромбофилии. Ann N Y Acad Sci. 2010. 1205 (2): 106–17. CAS
Статья
Google ученый Леви М., ван дер Полл Т. Коагуляция и сепсис. Thromb Res. 2010. 149 (2): 38–44. Google ученый Дусс Л.М., Риос ДРА, Пиньейро М.Б., Купер А.Дж., Лвалид Б.А. Преэклампсия: взаимосвязь между свертыванием, фибринолизом и воспалением. Clin Chim Acta. 2011. 412 (1–2): 17–21. Доступна с. https://doi.org/10.1016/j.cca.2010.09.030. CAS
Статья
PubMed
Google ученый Причины высокого уровня эозинофилов
1) Аллергия
2) Экзема и другие кожные заболевания
3) Инфекции
4) Аутоиммунные заболевания
5) Воспалительное заболевание кишечника
6) Дефицит витамина D
7) Болезнь Аддисона
8) Рак
9) Гиперэозинофильные синдромы
Низкие лимфоциты во время беременности — стоит ли вам беспокоиться?
Что такое лимфоциты?
Каков нормальный уровень лимфоцитов в крови?
Каковы возможные причины снижения уровня лимфоцитов во время беременности?
Есть ли осложнения, вызванные снижением лимфоцитов у беременных?
Можете ли вы предотвратить последствия?
Советы по повышению иммунитета во время беременности
Эозинофильные расстройства — заболевания крови
Лечение и лечение эозинофилии: медицинское обслуживание, консультации
Синдром Чарджа Штрауса — NORD (Национальная организация по редким заболеваниям)
Эозинофилия | Здоровье беженцев TA
Эозинофилы представляют собой разновидность миелоидных гранулоцитарных клеток (лейкоцитов).Термин «эозинофилия» — это клинический термин, который указывает на повышенное количество или процент периферических (циркулирующих) эозинофилов. Под «повышенным» понимается абсолютное количество периферических эозинофилов, превышающее 400-600 клеток на микролитр. Это абсолютное количество эозинофилов (AEC) предпочтительнее процентиля, потому что AEC может быть повышенным, даже если процент эозинофилов считается нормальным. Если результаты лабораторных тестов показывают только процент эозинофилов, AEC можно рассчитать, умножив общий показатель лейкоцитов на процент эозинофилов.
Большинство экспертов по вопросам здоровья беженцев считают повышенным уровень эозинофилов, превышающий 400 клеток на микролитр. Используется более низкий порог, поскольку он увеличивает чувствительность теста, поскольку у беженцев высока вероятность заражения паразитами.
Первоначальная оценка повышенного AEC у вновь прибывшего беженца осложняется предполагаемым лечением от паразитов перед отъездом. Это связано с тем, что многие из распространенных паразитов, вызывающих повышенное AEC, часто лечатся до прибытия в США.Поскольку большинство беженцев наблюдаются в течение нескольких недель после прибытия, может потребоваться несколько месяцев для нормализации повышенного AEC после предполагаемого лечения. Многие беженцы, у которых было обнаружено повышенное количество эозинофилов во время оценки состояния здоровья в домашних условиях, уже прошли предварительное лечение от возбудителя эозинофилии еще до прибытия в США [1]. Таким образом, CDC рекомендует первоначальную оценку повышенного AEC на основании предыдущего предполагаемого антипаразитарного лечения: Паразиты Angiostrongylus cantonesis и A. costaricensis
Anisakiasis
Ascaris lumbricoides (инвазивная личиночная стадия)
Capillaria phillippinensis
Echinococcus
Fasciolopsis buski
Filariasis
chookwormmesservice
Hilariasis
анкилостомоз
инф.и аутоинф.)
Виды токсокар
Трихинеллез
Тропическая эозинофилия
(Неопознанные микрофилярии) Другие инфекции / инвазии Легочный аспергиллез
Чесотка тяжелая Аллергические / атопические расстройства Астма
Сенная лихорадка
Лекарственные реакции
Синдром эозинофильной миалгии — триптофан, синдром токсического масла
Атопический дерматит Аутоиммунные и родственные расстройства Синдром гиперэозинофилии (неизвестная этиология)
Узелковый полиартериит
Некротический фасциит
Эозинофильный васкулит
Пемфигус
Муцин-секретирующие аденокарциномы Иммунодефицитные состояния Гипериммуноглобулин E при рецидивирующей инфекции
Синдром Вискотта-Олдрича Новообразования Болезнь Ходжкина
Грибовидный микоз
Хронический миелоцитарный лейкоз
Эозинофильный лейкоз
Истинная полицитемия Прочие Болезнь Аддисона
Воспалительное заболевание кишечника
Герпетиформный дерматит
Токсический / химический синдром
1. Сейболт Л.М., Кристиансен Д., Барнетт Э.Д. Диагностическая оценка вновь прибывших бессимптомных беженцев с эозинофилией. Clin Infect Dis. 2006: 42 (3): 363-7.
2. Госвами Н.Д., Шах Дж. Дж., Кори Г. Р., Стаут Дж. Э. Стойкая эозинофилия и инфекция Strongyloides у беженцев из горцев после предполагаемой терапии альбендазолом. Am J Trop Med Hyg 2009; 81 (2): 302-4.
3. Хортон Дж. Альбендазол: обзор антигельминтной эффективности и безопасности у людей.Паразитология 2000; 121 Приложение: С113-32. Гипертензивные расстройства беременности связаны с воспалительным состоянием: данные гематологического исследования и уровни цитокинов | BMC по беременности и родам
