дуоденит: симптомы и лечение
Катаральный дуоденит – это воспаление слизистой оболочки двенадцатиперстной кишки, не самое распространенное заболевание желудочно-кишечного тракта. Чаще всего от этой болезни страдают мужчины, причем нередко болезнь переходит в хроническую форму и может преследовать человека в течение всей жизни.
Симптомы дуоденита
Доуденит, как правило, проявляется остро, поэтому человек не может игнорировать симптомы и вовремя обращается за медицинской помощью. Самым главным признаком воспаления слизистой двенадцатиперстной кишки является сильная боль в верхней части.
Другие симптомы:
- боли в животе;
- отрыжка;
- болезненные ощущения при надавливании на живот;
- тошнота и отсутствие аппетита.
Для того, чтобы врач мог с уверенностью поставить диагноз «дуоденит», нужно сделать гастроскопию (ФГДС).
Причины воспаления кишечника
Как у практически любого воспалительного процесса, у возникновения дуоденита может быть несколько причин.
Дуоденит разделяют на острый и хронический. При этом, острый считается менее опасным, так как его легко выявить и быстро вылечить. Хронический же протекает практически скрытно, человека не сильно беспокоят симптомы, поэтому к врачу он обращается редко. А длительное воспаление может привести к необратимым изменениям структуры кишечника и, в конечном счете, к раку.
Опасность хронического дуоденита
В двенадцатиперстной кишке пища обрабатывается соком поджелудочной железы, что способствует ее нормальному усваиванию. Также она вырабатывает гормоны, необходимые для естественного переваривания. Воспаление нарушает эти процессы, поэтому хронический катаральный дуоденит часто сопровождается расстройством пищеварения.
Воспаление нарушает эти процессы, поэтому хронический катаральный дуоденит часто сопровождается расстройством пищеварения.
Лечение дуоденита
Правильная терапия всех типов дуоденита должна быть комплексной. Больному назначается группа различных препаратов (желчегонные, ферменты, прокинетические, селективные блокаторы М-холинорецепторов). Также он должен придерживаться специальной диеты.
При некоторых видах дуоденита прописывают курс антибиотиков и антацидов. В особо тяжелых случаях может потребоваться даже хирургическая операция (при возникновении кровотечения).
В сети клиник «Медицентр» лечение дуоденита назначается после всестороннего обследования пациента (чтобы исключить другие заболевания ЖКТ). У нас можно сдать любые необходимые анализы и пройти фиброгастродуоденоскопию (ФГДС) с тестом на хеликобактер пилори. После получения результатов, врач-гастроэнтеролог составляет план лечения и прописывает лекарства.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.
 Маршала Жукова 28к2
Маршала Жукова 28к2Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Дуоденит, симптомы, диагностика и лечение | Альфа
Дуоденит: симптомы, лечение, диета
Дуоденит – это болезнь двенадцатиперстной кишки, которая характеризуется воспалением слизистой оболочки. Патология может протекать в острой и хронической форме.
Причины болезни
Первичный дуоденит возникает на фоне плохого питания и вредных привычек. Кислые, острые, жареные продукты, алкоголь стимулируют выделение гиперацидного желудочного сока, который попадает с пищей в кишку и повреждает ее стенку.
Первичный дуоденит встречается редко. Чаще диагностируют вторичную форму болезни, когда признаки воспаления двенадцатиперстной кишки появляются по следующим причинам:
- Инфицирование Хеликобактер пилори.
- Хронический гастрит и другие заболевания ЖКТ.
- Нарушение кровоснабжения 12-перстной кишки, например, после операции.
- Расстройства пищеварения.
- Спаечные процессы в кишечнике.
-
Компрессионная непроходимость кишки.

Различают также специфические формы дуоденита, когда причиной воспаления двенадцатиперстной кишки является болезнь Крона, туберкулез, иммунодефицит, болезнь Уиппла и другие патологии.
Симптомы дуоденита
Признаки болезни неспецифические. При локализации патологических очагов в верхних отделах симптомы воспаления двенадцатиперстной кишки часто путают с язвой желудка. Поражение нижних отделов имеет признаки холецистита или панкреатита.
Существует классификация симптомов воспаления двенадцатиперстной кишки по тому, где болит и какими проявлениями сопровождается:
- Язвенноподобный дуоденит. Пациент жалуется на тянущую боль в желудке, которая усиливается ночью и натощак. После еды симптомы стихают. Часто наблюдается отрыжка с горьким привкусом и изжога.
-
Гастритоподобный дуоденит. Желудок начинает болеть через 15-20 минут после еды. Признаки дуоденита: метеоризм, ослабление стула, урчание в животе, тошнота, снижение аппетита.

- Панкреатоподобный и холецистоподобный дуоденит. Боль острая, возникает в подреберье по типу желчной колики. Наблюдаются расстройства стула и пищеварения.
- Нейровегетативный дуоденит. Пациент заболевает на фоне хронических стрессов, следствием которых становятся нарушения гормонального баланса, различные вегетативные расстройства внутренних органов и систем.
- Дуоденит смешанной формы. Присутствуют клинические признаки заболеваний нескольких типов.
- Бессимптомный дуоденит. Заболевание диагностируют у взрослых и пожилых людей во время обследования по другим жалобам.
Хронический дуоденит в периоды обострения проявляется ночными болями. Пациенты также жалуются на слабость, нервозность, головные боли, тахикардию, одышку. Симптоматика связана с тем, что при воспалении двенадцатиперстной кишки нарушается ее гормональная функция.
Диагностика дуоденита
Основным методом диагностики является гастроскопия.
В рамках доказательной медицины для постановки диагноза воспаления требуется взять гистологию.
Для уточнения диагноза назначают:
- Рентген желудка и двенадцатиперстной кишки с контрастом.
- рН-метрию пищеварительного сока.
- Анализ крови общий и биохимический.
- Дуоденальное зондирование, в ходе которого берут пробы желудочного сока.
- Биопсию при подозрении на озлокачествление дефектов слизистой.
Лечение дуоденита
Лечение воспаления двенадцатиперстной кишки подбирается индивидуально с учетом клинической формы заболевания.
Дуоденит инфекционной природы требует приема антибиотиков – препарат подбирают индивидуально для снятия воспалительного процесса. Врач также назначает лекарства для снижения выработки желудочного сока и обволакивающие препараты для защиты слизистой. Восстановить пищеварение помогают ферменты.
Врач также назначает лекарства для снижения выработки желудочного сока и обволакивающие препараты для защиты слизистой. Восстановить пищеварение помогают ферменты.
Лечение дуоденита с энтеритом основано на строгой диете. Больному рекомендуют исключить из рациона злаки, молоко, другую еду, которая плохо переваривается. Для поддержания работы ЖКТ врач назначает пробиотики. Сбалансированное питание при дуодените должно стать привычным – это единственная эффективная мера профилактики обострений. Рекомендуется исключить из рациона пряности, свежую выпечку, соленые, острые, жареные блюда, алкоголь. Мясо, овощи и рыбу лучше готовить на пару или отваривать.
Воспаление на фоне дуоденостаза требует выяснения причины непроходимости кишки. Больному назначают диету, рекомендуют питаться малыми порциями. В зависимости от конкретной клинической картины врач может назначить лекарства, усиливающие перистальтику кишечника, связывающие желчь. Хороший результат дает зондирование двенадцатиперстной кишки с промыванием.
В сложных случаях показано хирургическое лечение. В ходе операции врач устраняет спайки, механические преграды, восстанавливается проходимость кишки. Постепенно симптомы дуоденита ослабевают и проходят. Лечение проводится в стационарных условиях. После операции больному предписано постоянное соблюдение диеты.
Для профилактики дуоденита, помимо диеты, пациентам рекомендуют отказаться от вредных привычек, соблюдать режим дня, избегать стрессов. Любые заболевания органов пищеварения и паразитарные инвазии необходимо своевременно лечить.
Диагностика и лечение дуоденита в Нижнем Новгороде
Записаться на прием к врачу-гастроэнтерологу можно на сайте клиники «Альфа-Центр Здоровья». Консультации проводятся в удобное для пациента время. В нашей клинике вы сможете сдать необходимые анализы, пройти комплексное обследование, получить квалифицированное лечение. Позвоните нам, чтобы выбрать время приема.
Лечение дуоденита: цены — многопрофильная клиника Чудо-Доктор в Москве
- org/Product»>
Эзофагогастродуоденоскопия в видеоформате (Гастроскопия)
УЗИ брюшной полости (печень, желчный пузырь, подж. железа, желчные протоки, селезенка)
Прием врача-гастроэнтеролога первичный
Дуоденит – воспаление слизистой оболочки двенадцатиперстной кишки. Поражение верхних отделов проявляется в виде симптомов язвенной болезни желудка, а воспаление нижних отделов характеризуется симптомами панкреатита или холецистита.
Одним из наиболее важных органов системы пищеварения является двенадцатиперстная кишка. Пища в ней обрабатывается при помощи соков поджелудочной железы и обрабатывается перед всасыванием.
Кроме этого, двенадцатиперстной кишкой продуцируются гормоны, которые регулируют деятельность системы пищеварения и обмен веществ. Потому несмотря на то, что данное заболевание достаточно распространено, оно остается большой проблемой.
Потому несмотря на то, что данное заболевание достаточно распространено, оно остается большой проблемой.
Причины
Болезнь развивается по разным причинам. Дуоденит чаще всего может развиваться в раннем возрасте из-за слабости гормональной функции данной кишки или аномалии ее расположения. Часто болезнь может появляться из-за присутствия бактерии Helicobacter, вызывающей гастрит. Заболеть дуоденитом можно в любом возрасте. Нередки случаи, когда развивается дуоденит у детей.
Дуоденит хронического типа
Заболевание разделяется на первичную и вторичную форму. Первичная возникает из-за несбалансированного питания и курения. Тем не менее, более распространенной формой является вторичный дуоденит, который появляется как результат имеющегося воспаления, к примеру, язвенных болезней или гастритов.
На прогрессирование вторичного дуоденита большое влияние оказывает дуоденостаз – плохая подвижность двенадцатиперстной кишки из-за непроходимости.
Существует следующая квалификация хронического дуоденита по уровню изменений структуры:
- поверхностный дуоденит, когда воспаляется внешний слой слизистой оболочки кишечника;
- атрофический — при явно выраженном снижении толщины слизистой оболочки кишки со снижением функции секреции;
- интерстициальный — при отсутствии повреждения желез;
- язвенно-эрозивный — при наличии небольших язв и эрозий слизистой оболочки;
- гиперпластический, при котором происходит чрезмерное разрастание тканей;
Как проявляется хронический дуоденит:
- распирающее чувство в верхней половине брюшной полости;
- плохой аппетит;
- постоянная изжога;
- отрыжка;
- запоры;
Могут наблюдаться периодические обострения с характерной постоянной болью в районе живота, которая увеличивается при длительном отказе от пищи или спустя несколько часов после ее приёма, а также в ночное время.
Отдельные пациенты ощущают головную боль, общую слабость, у них может наблюдаться одышка и учащение сердечного ритма.
Лечение
Дуоденит хронического типа в периоды обострений лечится в стационаре.
Характер лечения будет зависеть от причины, которая спровоцировала заболевание:
- в случае присутствия лямблиозов и гельминтозов назначается специальная терапия;
- обнаружение хеликобактерных инфекций становится поводом для применения антибиотиков.
- в случае высокой кислотности используются средства, которые снижают секрецию соляной кислоты и антациды, которые нейтрализуют кислотность в желудке;
В качестве защиты слизистой оболочки применяют препараты с обволакивающим действием. Для снятия воспаления лучше всего применять отвары ромашки.
Восстановление пищеварения происходит благодаря назначенным препаратам ферментной группы, применение которых возможно только по назначению доктора, а также в тех количествах и способах, которые определены им.
В случае, если дуоденит был вызван нарушением перистальтики двенадцатиперстной кишки, к примеру, непроходимостью, первым делом следует определить его причины. Если он вызван нарушением в работе органов пищеварительной системы, дуоденит лечится консервативными средствами.
Необходимо питаться часто и мелкими порциями, использовать препараты, связывающие желчь и вызывающие ее выработку. Особой эффективностью отличается дуоденальное зондирование, совмещенное с промыванием. Если присутствуют спайки и прочие непроходимости, которые не могут быть исправлены терапевтическим лечением, может быть применено оперативное лечение проблемы.
При возникновении вторичного дуоденита в первую очередь лечится основная проблема, которая вызвала заболевание, а потом уже происходит лечение ее конкретных последствий.
Симптомы острого дуоденита:
- желудочные боли;
- тошнота;
- слабость;
Острый дуоденит, как правило, отмечается вместе с острым воспалительным процессом органов пищеварительной системы.
Как лечатся острые формы
Катаральный острый и язвенно-эрозивный дуоденит, как правило, не нуждаются в особом лечении, и в случае соблюдения режима, могут пройти всего за несколько дней, тем не менее, при повторных и неоднократных появлениях болезнь может приобретать хроническую форму, лечение которой является более сложным и дорогостоящим.
Больной нуждается в лежачем режиме и 1-2 суточном отказе от приема пищи. В некоторых случаях желудок промывается при помощи неконцентрированного раствора калия перманганата.
Через два дня пациент переходит на лечебную диету, которая исключает раздражающую кишечник пищу, включая только протертую, приготовленную в пароварке.
Применяются препараты вяжущего и обволакивающего действия, а при необходимости спазмолитические средства. Диета при дуодените играет большую роль в лечении данного заболевания и не может быть проигнорирована. При наличии дуоденита флегмонозного характера используются оперативные методы лечения, а также антибиотики.
Существует риск возникновения следующих осложнений: острый панкреатит, перфорация стенок кишечника и кровотечения.
Диагностика дуоденита в клинике Чудо Доктор
Диагностика и лечение данного недуга – это работа доктора гастроэнтеролога, который должен назначить лечение и провести наблюдения за изменениями, а при необходимости и скорректировать используемые препараты и диеты. В силу того, что характер протекания дуоденита имеет множество вариантов и сходства с другими заболеваниями, его диагностирование заключается в инструментальных способах исследования:
- ФГДС и биопсия;
- дуоденоскопический метод;
- рН-метрический;
- анализ кала;
- ультразвуковое исследование;
Фиброгастродуоденоскопия противопоказана при флегмонозном дуодените.
К чему может привести дуоденит?
Проблемы с проходимостью кишечника, при которых в некоторой мере становится невозможным движение непереваренной пищи по пищеварительному тракту.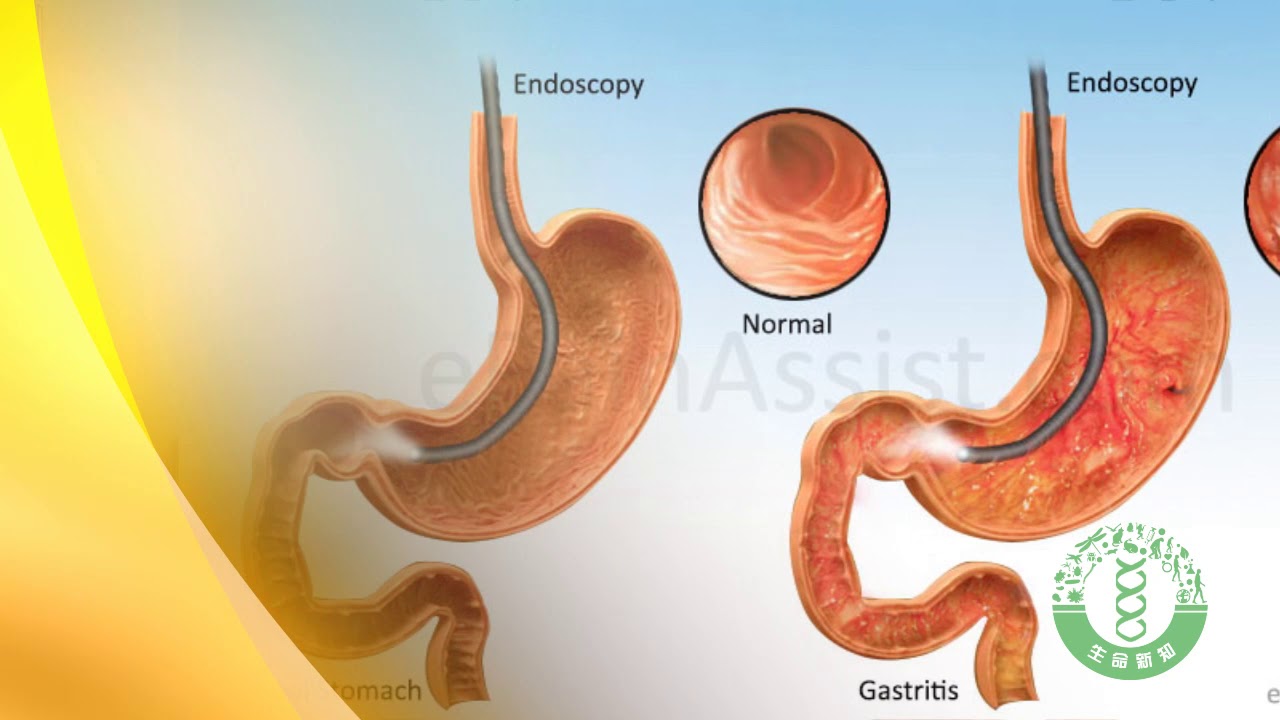 Это вызывает резкие боли в верхней половине брюшной полости через некоторое время после приема пищи, а также рвоту. Данное явление провоцируется увеличением объема тканей соединительного типа, в результате которого образуются достаточно плотные спайки в месте воспаления.
Это вызывает резкие боли в верхней половине брюшной полости через некоторое время после приема пищи, а также рвоту. Данное явление провоцируется увеличением объема тканей соединительного типа, в результате которого образуются достаточно плотные спайки в месте воспаления.
Язвенная болезнь. Появление язвы связывается с отрицательным действием соляных кислот и пепсинов на слизистую оболочку. Она проявляет себя болезненными ощущениями в верхней части живота, которые особенно проявляются после значительных перерывов в потреблении пищи и нагрузке физического характера. Кроме этого, нередки случаи нарушения пищеварения, к примеру: вздутие живота и запоры или же наоборот, поносы.
Синдром мальдигестии – ухудшение всасывания полезных веществ слизистой оболочки кишечника, вызванное дефицитом ферментов. Появление ряда симптомов провоцируется проблемами с функциями желез системы пищеварения. На начальных этапах данное состояние сопровождается диареей. В последствии проявляется истощение, происходят некоторые изменения в составе крови, такие как, к примеру, анемия и иммунодефицит. В результате дети также могут заметно физически отставать от своих ровесников.
В результате дети также могут заметно физически отставать от своих ровесников.
Кровотечение в кишечнике является результатом развития дуоденита эрозивного типа. Оно сопровождается слабостью, снижением давления, кровью в каловых массах, которые приобретают нехарактерный темный цвет.
Как избежать появления дуоденита?
Первичной профилактикой разных форм дуоденита можно назвать правильное питание, отказ от табака и минимизация употребления алкогольных напитков. Заблаговременное обнаружение и лечение болезней желудочно-кишечного тракта и использование назначенных пациенту средств помогут избавиться от данного заболевания.
Профилактика рецидива больных дуоденитом состоит в наблюдении у доктора и регулярном обследовании и лечении. Следует отметить, что дуоденит достаточно распространенная болезнь, которая хорошо лечится. В случае проявления его симптомов следует записаться к гастроэнтерологу и следовать его предписаниям. Заниматься самолечением очень опасно, это может спровоцировать переход заболевания в хроническую форму, процесс лечения которой требует в разы больше усилий и времени.
Не откладывайте свое выздоровление! Приходите к нам на диагностику, мы обязательно вам поможем!
Дуоденит. Симптомы и лечение в Москве
Дуоденит – распространенное заболевание воспалительного характера, поражающее слизистые оболочки двенадцатиперстной кишки и желудка. Болезнь вызывает нарушения слизистого покрова, которые приводят к ряду структурных и функциональных сбоев в работе органа. Чаще всего она диагностируется у мужчин, что по мнению специалистов, обусловлено их склонностью к вредным привычкам. Симптомы дуоденита и лечение у взрослых зависит от формы заболевания и особенностей его течения.
Причины дуоденита
Развитие острой формы болезни провоцирует отравление или частое употребление в пищу очень острых блюд. На фоне негативного воздействия этих факторов на поверхности слизистой оболочки образовываются язвенные и эрозийные очаги, вызывающие сильные боли.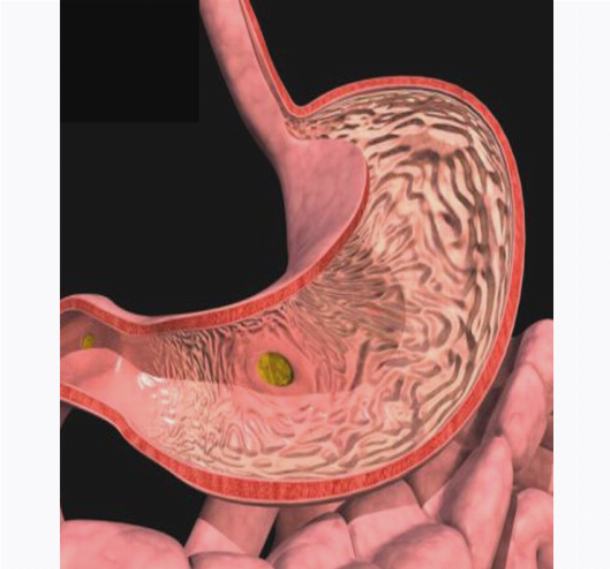
Лечение дуоденита и симптомы диагностируются и определяются врачом при первичном осмотре, а диагноз ставится после прохождения больным дополнительных обследований. Для острой формы характерно проявление:
- Болей в области живота.
- Нарушений процесса пищеварения.
- Рвотных позывов.
- Ощущения тошноты и слабости.
Хроническая форма болезни возникает на фоне недолеченной острой. В отличие от острой формы вялотекущий процесс приводит к гистологическим изменения слизистой и серьезным функциональным нарушениям. Поэтому лечение хронического дуоденита всегда комплексное и направлено не только на устранение причины болей, но и на коррекцию гистологических изменений.
Симптомы хронического процесса:
- Боли в верхней части живота.
- Тошнота.
- Метеоризм.
- Горечь во рту.
- Чувство тяжести в желудке.
Воспаление может локализироваться как в двенадцатиперстной кишке, так и переходить на желудок.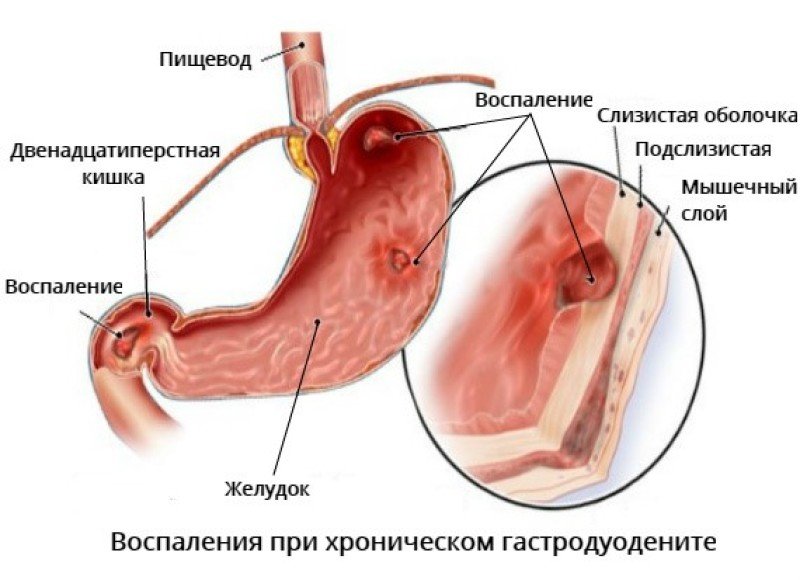 При патологии верхних частей пищеварительной системы возникают симптомы схожие с проявлением язвенной болезни, а при поражении кишки проявляются признаки, напоминающие панкреатит или холецистит.
При патологии верхних частей пищеварительной системы возникают симптомы схожие с проявлением язвенной болезни, а при поражении кишки проявляются признаки, напоминающие панкреатит или холецистит.
У взрослых при развитии дуоденита наблюдаются и такие общие симптомы, как: слабость, боли в области желудка, изжога, отрыжка, тошнота, рвота.
Лечение дуоденита
При таком заболевании, как дуоденит желудка симптомы и лечение зависят от формы течения болезни. Для постановки точного диагноза врач проводит обследование больного и при необходимости назначает прохождение таких процедур диагностики:
- Анализ крови.
- Анализ кала на скрытую кровь.
- Рентген желудка.
- УЗИ.
- КТ и МРТ.
Положительные результаты анализов, наличие симптоматики, жалобы пациента и результаты осмотра принимаются врачом во внимание при постановке диагноза.
Основной терапевтически прием – медикаментозное лечение, направленное на устранение болезненных ощущений и дискомфорта.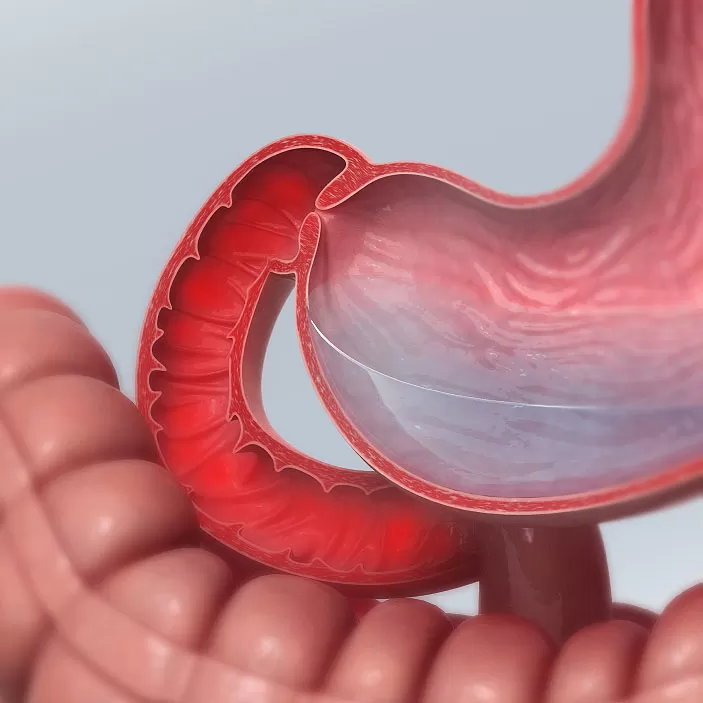 Тактику воздействия выбирают в зависимости от возраста больного, наличия осложнений, состояния внутренних органов и прилегающих тканей, а также фоновых заболеваний.
Тактику воздействия выбирают в зависимости от возраста больного, наличия осложнений, состояния внутренних органов и прилегающих тканей, а также фоновых заболеваний.
Часто врачи назначают комплексное лечение дуоденита:
- Диету.
- Физиотерапию.
- Лечебную физкультуру.
- Народные средства.
В отдельных случаях при наличии показаний лечение дуоденита двенадцатиперстной кишки может проводиться хирургическим путем.
Читайте также по теме:
Гастрит
Язва желудка
Панкреатит
диагностика и лечение в Санкт-Петербурге
Дуоденит является воспалительным процессом, развивающимся на слизистой оболочке двенадцатиперстной кишки (ДПК). Если орган поражается в верхнем отделе, то симптоматика схожа с язвенным заболеванием желудка. При затрагивании нижних отделов, болезнь по проявлениям можно спутать с холециститом или панкреатитом. В большинстве случаев патологией страдает мужское население.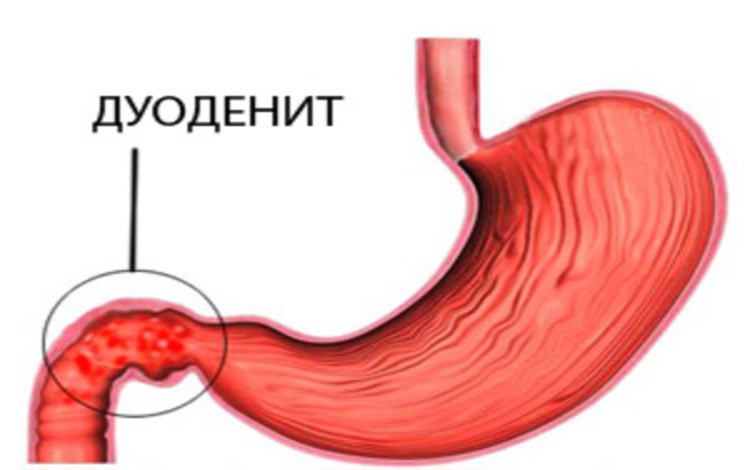
Если человек несвоевременно обращается за врачебной помощью, и при этом не соблюдается необходимая диета, то могут развиться опасные осложнения. Воспаление распространится на все слои кишечных стенок и даже брюшину, что чревато возникновением перидуоденита, который ведет за собой тяжелое нарушение функционирования пищеварения. Поэтому наши врачи рекомендуют обращаться за медицинской помощью при первых признаках недуга.
Что такое дуоденит
Дуоденитом называется воспаление слизистой оболочки двенадцатиперстной кишки. Различают дуодениты: острые и хронические. Первый вариант заболевания сопровождается ярко выраженной симптоматикой, которая исчезает после прохождения правильного лечения. Слизистая не подвергается существенным структурным изменениям.
Хронический дуоденит является длительным рецидивирующим заболеванием, при котором в слизистой развиваются воспалительные очаги, и ее структура в последующем патологически перестраивается.
Дуоденит одно из самых часто диагностируемых болезней ДПК. В 94% воспалительные процессы этого органа приобретают хронический характер. Хронический дуоденит намного чаще поражает мужское население чем женское.
Почему возникает
Причин, по которым может развиться данное заболевание очень много. Основными факторами считаются:
-
частое употребление алкоголя в больших количествах;
-
рацион питания, состоявший из жирных, острых и копченых блюд;
-
проникновение в организм ядов, например, дуоденит часто обнаруживается у людей, которые отравились ядовитыми грибами;
-
глистные инвазии.
Также дуоденит как у взрослого, так и у ребенка может возникнуть из-за другого заболевания ЖКТ, поэтому наши врачи его часто рассматривают как осложнение.
Дуоденит может спровоцироваться:
-
панкреатитом;
-
сахарным диабетом;
-
язвенной болезнью желудка;
-
холециститом;
-
желчекаменной болезнью;
-
гастритом;
-
болезнью Крона;
-
гепатитом А вирусного происхождения.
Также дуоденит может вызвать целиакия – патология при которой нарушается функционирование пищеварительной системы из-за повреждений ворсинок тонкой кишки. Лечение целиакии направляется на восстановление нормальной работы кишечника, нормализацию веса человека, и коррекцию дефицита необходимых веществ.
Как проявляется
Симптомы дуоденита могут появляться как постепенно, так и внезапно. Часто он проявляется после употребленного алкоголя или перенесенного стресса. Дуоденит по симптомам тяжело отличить от других гастроэнтерологических заболеваний так как они очень схожи.
Часто он проявляется после употребленного алкоголя или перенесенного стресса. Дуоденит по симптомам тяжело отличить от других гастроэнтерологических заболеваний так как они очень схожи.
Рассмотрим симптомы заболевания:
-
Болевые ощущения. Могут быть как слабыми, так и весьма интенсивными, локализуются в верхней области живота.
-
Симптомы желудочной диспепсии, проявляющиеся тяжестью, жжением, дискомфортом в подложечной области, отрыжкой, тошнотой, вздутием живота.
-
Нарушение дефекации. Диарея может систематически чередоваться с запорами.
-
Психоэмоциональные нарушения, проявляющиеся беспричинной раздражительностью, плаксивостью, переменой настроения.
Самостоятельно правильно диагностировать заболевание, а тем более вылечить его народными методами невозможно, поэтому наши врачи настоятельно рекомендуют обращаться за профессиональной помощью, как только появились первые признаки болезни.
Способы диагностики в нашей клинике
Специалист может заподозрить дуоденит уже после сбора анамнеза у пациента. Однако, чтобы точно определить заболевание, врачу необходимо подтвердить свои подозрения следующими методами диагностики:
-
эндоскопией;
-
рентгенографией желудка и ДПК;
-
исследованием желудочного сока;
-
дуоденальным зондированием;
-
биохимическим исследованием крови;
-
копрограммой.
Заболевание может длительное время никак не проявляться, но быстро прогрессировать, поэтому наши врачи настоятельно рекомендуют периодически проходить профилактическую диагностику.
Как лечится
Лечение как хронического дуоденита, так и острого, требует строго соблюдения диетического питания. Помимо этого, терапия заключается в приеме лекарственных препаратов, которые индивидуально назначает лечащий врач. В большинстве случаев прописываются:
Помимо этого, терапия заключается в приеме лекарственных препаратов, которые индивидуально назначает лечащий врач. В большинстве случаев прописываются:
-
антибактериальные средства в случае дуоденита, вызванного бактерией Хеликобактер Пилори;
-
противоинвазионные препараты, если у пациента обнаружены глистные инвазии;
-
спазмолитические и обезболивающие лекарства, когда болевые ощущения ярко выражаются;
-
антациды, чтобы купировать симптоматику обусловленную избыточной кислотопродукцией;
-
секретолики с целью снижения желудочной кислотопродукции;
-
холеспазмолитики, чтобы расслабился сфинктерный аппарат.
Иногда лечение дуоденита, помимо диеты и приема препаратов, включает в себя физиотерапевтические процедуры:
-
электрофорез;
-
ультразвук;
-
дециметровые волны;
-
токи Бернара;
-
УВЧ;
-
грязелечение.

Чтобы лечение дуоденита было успешным, нужен комплексный подход, и строгое соблюдение рекомендаций врача.
Почему нужно обращаться в нашу клинику
Центр профилактики рака органов пищеварения ICLINIC является современной специализированной клиникой, оснащенной высококачественным оборудованием. Мы всегда стремимся к грамотному своевременному и эффективному лечению заболеваний.
В нашей клинике работают высококвалифицированные специалисты, которое проводят диагностические исследования на оборудовании высоких классов с повышенным уровнем комфорта. Лечение дуоденита желудка проводится гастроэнтерологом с большим опытом работы, при этом используются проверенные результативные терапевтические схемы, и учитываются современные клинические рекомендации.
Мы рекомендуем:
Прием врача-гастроэнтеролога
ФКС
ФКС с консультацией ведущего специалиста
В чем преимущества ICLINIC?Высочайший уровень специалистов: среди них доктора медицинских наук и члены мировых врачебных сообществ, а средний стаж врачей клиники – 16 лет безупречной работы.

Современное экспертное оборудование: диагностические аппараты медицинского центра выпущены в 2017 году ведущими мировыми производителями (Pentax и другими того же уровня).
Безупречная точность эндоскопической диагностики благодаря высокому разрешению изображения в 1,25 млн.пикселей.
Уникальные технологии ранней диагностики рака, среди которых i-scan – виртуальная хромоэндоскопия. С помощью данной технологии можно распознать даже самые мелкие, начальные опухолевые изменения.
Все для комфорта пациента: эффективное обезболивание, включая общий наркоз; тонкие эндоскопы менее 10мм в диаметре; быстрое и точное проведение манипуляций.
Безопасность: автоматизированная дезинфекция оборудования с контролем качества, мониторинг жизненно важных функций пациента в процессе исследований.
Узкая специализация: медцентр занимается заболеваниями пищеварительной системы, постоянно совершенствуясь именно в своей отрасли.
 Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.
Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.Удобное расположение: Петроградский район Санкт-Петербурга расположен недалеко от ценра. Сюда удобно добираться как на машине, так и на общественном транспорте. Совсем рядом с клиникой находится станция метро Чкаловская, также недалеко от медицинского центра станции СПб Спортивная, Петроградская и Горьковская.
Наш профессионализм всегда на страже вашего здоровья.
Запишитесь на прием
Тест на вероятность рака желудка
Ваш возраст более 45 лет?
Да Нет
У Ваших родственников были онкологические заболевания?
Да Нет
У Вас есть хронические заболеваний желудочно-кишечного тракта:
— хронический гастрит,
— язвенная болезнь,
— хронический колит и другие воспалительные заболевания кишечника,
— болезнь Крона,
— неспецифический язвенный колит,
— выявленные ранее полипы желудка и кишечника,
— выявленные подслизистые эпителиальные образования желудочно-кишечного тракта?
Да Нет
Вы переносили операции на желудке и кишечнике?
Да Нет
У Вас есть рубцово-спаечные изменения желудочно-кишечного тракта?
Да Нет
Вы курите (более 1 сигареты в день)?
Да Нет
Вы допускаете погрешности в диете (низкое потребление овощей и фруктов, высокое потребление мяса и животных жиров)?
Да Нет
У Вас есть хотя-бы один из перечисленных симптомов:
— лишний вес,
— затруднения при глотании,
— раздражительность,
— бледность кожи,
— боли за грудиной,
— немотивированная слабость,
— нарушение сна,
— снижение аппетита,
— неприятный запах изо рта,
— отрыжка,
— тошнота и/или рвота,
— чувство тяжести в животе,
— изменение стула (запоры и/или поносы),
— следы крови в стуле,
— боли в животе.
Да Нет
Записаться на прием
Гастродуоденит: причины, симптомы, диагностика, лечение
Гастродуоденит – это воспаление слизистой оболочки желудка, переходящее на слизистые оболочки двенадцатиперстной кишки. При этом двенадцатиперстная кишка страдает вторичным процессом в тот момент, когда воспаление переходит на нее от слизистой желудка.
Гастродуоденит относится к категории хронического гастрита за счет вторичного вовлечения двенадцатиперстной кишки. В группу риска в большей степени входят дети и молодые люди, потому что к зрелому и среднему возрасту пропадает особенность функционирования клапана между желудком и двенадцатиперстной кишкой.
Главные причины гастродуоденита кроются в неправильном питании, стрессах и генетической предрасположенности. Побочными факторами развития болезни служат бактерия хеликобактер, курение, хронический тонзиллит, кариес, кишечные инфекции и заболевания печени, поджелудочной железы или желчного пузыря.
В случае наличия основного заболевания гастродуоденит носит характер вторичного заболевания. В том случае если развитие патологии произошло само по себе, оно носит первичный характер.
Симптомы и признаки
Первичные признаки гастродуоденита – это болевой синдром. Острый гастродуоденит проявляется следующими симптомами:
- чувство тяжести;
- острая боль в районе пупка и под ложечкой;
- тошнота и рвота;
- отрыжка воздухом или кислым жидким содержимым;
- головокружения;
- сильная изжога.
Симптомы гастродуоденита проявляются за краткий период времени, но имеют яркую выраженность. При этом зачастую вторичная форма имеет признаки основного заболевания в большей степени.
Острая форма патологии имеет цикличный характер появления симптомов. Яркость выраженности признаков зависит от:
- глубины и площади поражения воспалением;
- уровня кислотности;
- общего состояния организма.

Хронический гастродуоденит имеет следующие признаки:
- переполненность и тяжесть в подложечной области;
- ноющая боль на постоянной основе перед приемом пищи и через пару часов после;
- изжога перед приемом пищи;
- боли сопровождаются тошнотой;
- несильная болезненность в процессе пальпации;
- белый налет на языке, горечь или металлический привкус во рту;
- раздражительность, утомляемость, бессонница, снижение веса при прежнем уровне аппетита;
- запор при высоком уровне кислотности;
- частая смена запоров и поносов при сниженной секреции.
В период обострений данные симптомы становятся ярко выраженными. Интенсивные боли зачастую сопровождаются тошнотой и рвотой, изжогой.
У вас появились симптомы гастродуоденита?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины возникновения и развития
Все причины гастродуоденита можно разделить на несколько групп:
- эндогенные или внутренние – недостаток выработки слизи, высокое образование кислоты, нарушения в гормональной секреции, генетическая предрасположенность, хронические болезни полости рта и глотки, например, кариес или воспаление миндалин, а также печени и желчных путей;
- экзогенные или внешние – нерегулярный режим питания, злоупотребление спиртными напитками, психологические факторы, например, стрессы и перегрузки, злоупотребление горячей или холодной, жирной и острой, грубой пищей, продолжительный прием нестероидных противовоспалительных или антибактериальных препаратов, заражение бактерией Хеликобактер пилори.

На практике болезнь развивается и прогрессирует под действием нескольких факторов одновременно.
Классификация
Существует ряд признаков для выделения видов гастродуоденита – степень выраженности воспалительного процесса и уровень кислотности.
По степени выраженности воспаления бывает:
- поверхностный гастродуоденит – острая форма с отечностью и утолщением складок оболочки;
- гипертрофический гастродуоденит – покраснения и белый налет, а также кровоизлияния мелкими точечками;
- смешанный гастродуоденит – гипертрофическая форма с присоединением атрофии слизистых оболочек;
- эрозивный гастродуоденит – большое количество эрозийных мест или язв на поверхности в виде пленки или налета, является последней стадией перед язвой.
По уровню кислотности выделяют:
- повышенная кислотность сопровождается повышением секреции желудка – наиболее часто встречается;
- нормальная секреция;
- пониженная секреция сопровождает злокачественные новообразования желудка.

Существует ряд нетипичных форм гастродуоденита, которые характеризуются отсутствием симптомов.
Осложнения
Самым основным негативным последствием является переход гастродуоденита в язву желудка и двенадцатиперстной кишки. В результате появления данных заболеваний повышается риск кровотечений и перфорации желудка. Кроме того, поврежденная слизистая оболочка становится благоприятной средой для развития рака желудка.
Когда следует обратиться к врачу
В случае подозрений на развитие гастродуоденита или появления первичных симптомов необходимо обращаться к гастроэнтерологу за помощью. Ведь запущенная форма патологии приносит огромный дискомфорт и ограничивает активность привычной жизни. В то же время риск открытия кровотечения или перфорации повышается вместе с оттягиванием визита к врачу.
В АО «Медицина» (клиника академика Ройтберга) работают специалисты различных направлений, имеется самое современное оборудование и проводятся различные виды обследований. Записаться на прием и выбрать доктора можно на сайте, по телефону +7 (495) 775-73-60 или у администраторов в клинике: Москва 2-й Тверской-Ямской переулок д.10.
Записаться на прием и выбрать доктора можно на сайте, по телефону +7 (495) 775-73-60 или у администраторов в клинике: Москва 2-й Тверской-Ямской переулок д.10.
Диагностика
Диагностика гастродуоденита может проходить по двум направлениям:
- эндоскопия – определяет степень поражения и состояние слизистых оболочек;
- гистология – определяет актуальность воспаления слизистых, показывает наличие атрофии и степень ее развития.
В качестве дополнительных мер обследования используются:
- рентгеноскопия;
- рН-метрия с использование специального зонда;
- УЗИ дает общее представление.
В процессе диагностики крайне важно определить тип и форму течения болезни, которые выступают определяющим фактором при выборе методики лечения.
Лечение
Лечение гастродуоденита носит комплексный характер, состоящий из медикаментозной терапии и диетотерапии. При развитии сопутствующих патологий или обострении болезни порой требуется проведение радикальных способов лечения.
При развитии сопутствующих патологий или обострении болезни порой требуется проведение радикальных способов лечения.
При наличии бактериальной составляющей возникновения патологии необходимо применение антибиотиков. В общем смысле медикаментозное лечение состоит из следующих групп препаратов:
- обезболивающие средства;
- ферменты;
- седативные;
- антациды;
- стимуляторы репаративных процессов.
Диетотерапия предполагает использование нескольких разработанных методик:
- повышенная и нормальная секреция – диета №1;
- пониженная секреция – диета №2;
- в период ремиссии – диета №15;
- наличие запоров в стадии ремиссии – диета №3;
- наличие поносов в стадии ремиссии – диета №4.
Диетотерапия
Диеты №1, 2 и 15 имеют ряд общих правил:
- температурный режим пищи и питья на уровне среднего – исключение горячего и холодного;
- исключать специи пряного, острого или другого резкого вкуса;
- пища должна быть мелко порезанной, а консистенция блюда мягкой;
- дробное и частое питание – порция не больше двух горстей 5-6 раз в день;
- равно отдаленные друг от друга приемы пищи – не более 2-3 часов между приемами пищи;
- последний прием пищи за 2 часа до сна.

Медикаментозное лечение
При наличии положительной реакции в результатах исследований на бактерию Хеликобактер пилори обязательно необходимо использование антибиотиков, а при отрицательной реакции такие препараты не требуются.
В курс медикаментозной терапии включаются лекарственные средства с целью повышения кислотности при гастродуодените, купирования болевых ощущений, уменьшения кислотности вместо антисекреторных средств, нормализации работы пищевода.
Народные рецепты
Дополнительное лечение в домашних условиях можно получить посредством использования рецептов народной медицины. Прежде чем начать применение необходимо посоветоваться с лечащим врачом. Среди популярных рецептов можно выделить следующие – настой семян льна, отвар овса для заживления, отвар свежей мяты вместо обычного чая, крапива, отваренная в молоке с добавлением меда, настой календулы, смесь из листьев ромашки, зверобоя, крапивы и подорожника.
Профилактика
Профилактика гастродуоденита имеет два направления – предупреждение обострений хронического гастродуоденита и предупреждение развития патологии. Комплекс профилактических мер включает:
- здоровый образ жизни;
- исключение вредных привычек;
- умеренные физические нагрузки;
- ограничение алкоголя;
- соблюдение режима дня – сон, отдых и работа;
- прием витаминов;
- укрепление иммунитета;
- своевременность лечения инфекционных заболеваний ЖКТ.
причины, симптомы, диагностика, лечение, профилактика
Воспалительное поражение слизистой желудка с вовлечением в патологический процесс его антрального отдела и двенадцатиперстной кишки.
ПричиныОсновной причиной развития у детей гастродуоденита считается персистирование в слизистой желудка бактерии Helicobacterpylori. Хеликобактериоз может сочетаться у детей с заражением другой патогенной флорой: энтеровирусами, вирусом герпеса, а также вирусом Эпштейна-Барр.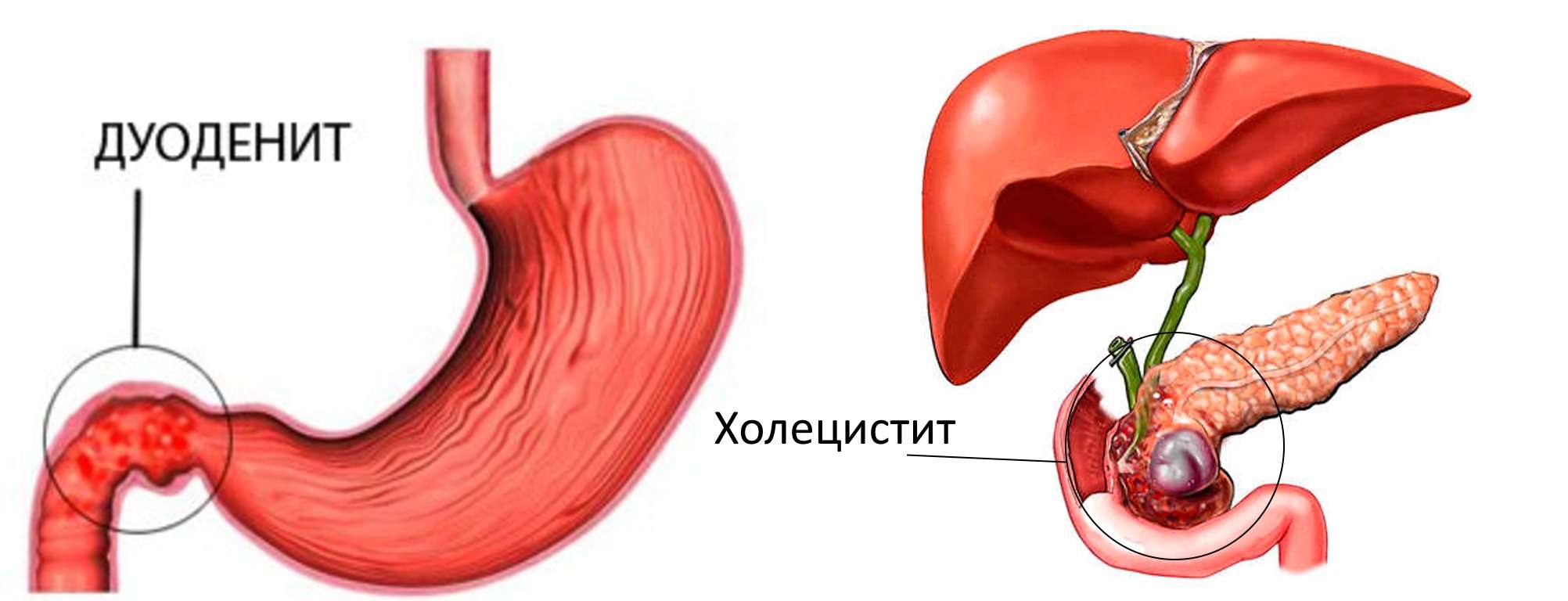 В большинстве случаев развитие дуоденита у ребенка происходит на фоне гастрита, который является следствием хеликобактерной инфекцией.
В большинстве случаев развитие дуоденита у ребенка происходит на фоне гастрита, который является следствием хеликобактерной инфекцией.
Чаще все остальные эндо- и экзогенные факторы являются только предрасполагающими, но при этом иногда они могут является первичным фактором в развитии патологии. Установлено, что иногда возникновение гастродуоденита у ребенка возникает в результате наследственной предрасположенности или на фоне снижения компенсаторно-адаптационных свойств его организма, обусловленных перенесенной инфекцией или соматическими заболеваниями.
Группу риска по развитию гастродуоденита составляют дети, рожденные в результате патологического течения беременности и родов, рано переведенные на искусственное вскармливание, имеющие отягощенный аллергический анамнез (пищевая аллергия, отек Квинке, атопический дерматит).
Предрасполагающими факторами к развитию гастродуоденита являются заболевания других органов пищеварительного тракта, эндокринная дисфункция, хроническая очаговая инфекция, паразитарные инвазии. Иногда триггером заболевания является повышение кислотности желудочного секрета, уменьшения выделения защитной слизи, расстройство гормональной регуляции желудочного секрета.
Иногда триггером заболевания является повышение кислотности желудочного секрета, уменьшения выделения защитной слизи, расстройство гормональной регуляции желудочного секрета.
Клиническая картина гастродуоденита у детей очень схожа с клиническим течением гастрита. К общим неспецифическим признакам заболевания относится повышенная слабость, расстройство сна, головные боли, повышенная утомляемость. У детей, страдающих гастродуоденитом довольно часто происходит выявление вегето-сосудистой дистонии.
Наиболее частым и характерным признаком недуга у детей является появление ноющих болей в области желудка или пилородуоденальной зоне. В периоды обострения боли приобретают схваткообразный характер и могут иррадиировать в подреберье и зону около пупка. Как правило, боли усиливаются через 1 либо 2 часа после приема пищи, натощак, в ночное время и купируются приемом антацидов или пищи.
Болевой синдром у детей может сопровождаться чувством распирания и тяжести в области желудка, горькой отрыжкой, изжогой, тошнотой и рвотой, гиперсаливацией, снижением аппетита и возникновением неустойчивого стула.
В редких случаях вегетативные кризы у ребенка могут протекать по типу демпинг-синдрома с появлением сонливости, слабости, тахикардии, потливости, повышенной перистальтики кишечника, которая возникает спустя 2 или 3 часа после еды. При длительных перерывах между приемами пищи, может возникать гипогликемии, проявляющаяся мышечной слабость, дрожью в теле и усиленным аппетитом.
ДиагностикаПри подозрении на гастродуоденит при осмотре ребенка обращает на себя внимание повышенная бледность кожных покровов, наличие темных кругов под глазами, прогрессирующее похудание, снижение эластичности кожи, в редких случаях определяется выпадение волос и ломкость ногтей.
Для постановки диагноза ребенку назначается анализ крови, проведение фиброгастродуоденоскопии, внутрижелудочная рН-метрия, дуоденальное зондирование с исследованием дуоденального содержимого, антродуоденальная манометрия, электрогастрография, ультразвуковое исследование желудка и органов брюшной полости.
На начальной стадии заболевания ребенку назначается соблюдение диеты, основанной на дробном питании и отказе от приема грубой, кислой, горкой, жаренной и горячей пищи.
Медикаментозное лечение основано на приеме антацидных средств при повышенной кислотности, антисекреторных препаратов,антирефлюксных лекарственных средств, протективных препаратов и адсорбентов.
Антихеликобактерная терапия проводится препаратами висмута в сочетании с антибактериальными препаратами.
ПрофилактикаПрофилактика гастродуоденита у детей базируется на соблюдении принципов возрастного питания, исключении эмоциональных перегрузок, рациональном чередовании двигательной активности и умственного труда, своевременной санации очагов хронической инфекции, правильном лечении и реабилитации детей с заболеваниями органов пищеварительного тракта.
Патологии двенадцатиперстной кишки у детей: опыт одного центра
Реферат
Цель
Было проведено несколько исследований патологий желудка и пищевода в детской возрастной группе. Однако исследований патологий двенадцатиперстной кишки у детей было очень мало. Авторы стремились изучить клинические, эндоскопические и гистопатологические характеристики, а также этиологию патологий двенадцатиперстной кишки у детей.
Однако исследований патологий двенадцатиперстной кишки у детей было очень мало. Авторы стремились изучить клинические, эндоскопические и гистопатологические характеристики, а также этиологию патологий двенадцатиперстной кишки у детей.
Метод
Ретроспективно обследованы пациенты в возрасте от 1 до 17 лет, которым в течение двух лет проводилась эзофагогастродуоденоскопия в этом отделении.У всех детей регистрировались демографические, клинические, эндоскопические данные, наличие патологий двенадцатиперстной кишки, гастрита и эзофагита.
Результаты
Из 747 детей, перенесших эндоскопию, патология двенадцатиперстной кишки наблюдалась у 226 (30,3%) пациентов. Патология также присутствовала в пищеводе у 31,6% пациентов и в желудке у 58,4%. Уровень хронической диареи был выше у пациентов с патологией двенадцатиперстной кишки по сравнению с пациентами без патологии двенадцатиперстной кишки ( p = 0.002, OR: 3,91, 95% ДИ: 1,59–9,57). Инфекция Helicobacter pylori чаще встречалась у пациентов с патологией двенадцатиперстной кишки (59,3%).
Заключение
Патология двенадцатиперстной кишки выявлена у 30,3% пациентов. Значительно более высокий уровень хронической диареи наблюдался у субъектов с патологией двенадцатиперстной кишки по сравнению с людьми без такой патологии. Частота заражения Helicobacter pylori была значительно выше, чем в предыдущих исследованиях.Кроме того, существует слабая корреляция между эндоскопической картиной и гистологией дуоденита.
Resumo
Objetivo
Foram realizados vários estudos com relação a patologias do estômago e esôfago na faixa etária pediátrica. Contudo, poucos estudos das patologias duodenais em crianças. Visamos excinar as características clínicas, endoscópicas e histopatológicas juntamente com a etiologia das patologias duodenais em crianças.
Método
Foramvestigados retrospectivamente pacientes com idades entre 1 e 17 anos submetidos a esofagogastroduodenoscopia durante dois anos em nossa unidade.Os dados demográficos, clínicos e endoscópicos e a presença de patologias duodenais, gastrite e esofagite foram registrados com relação a todas as crianças.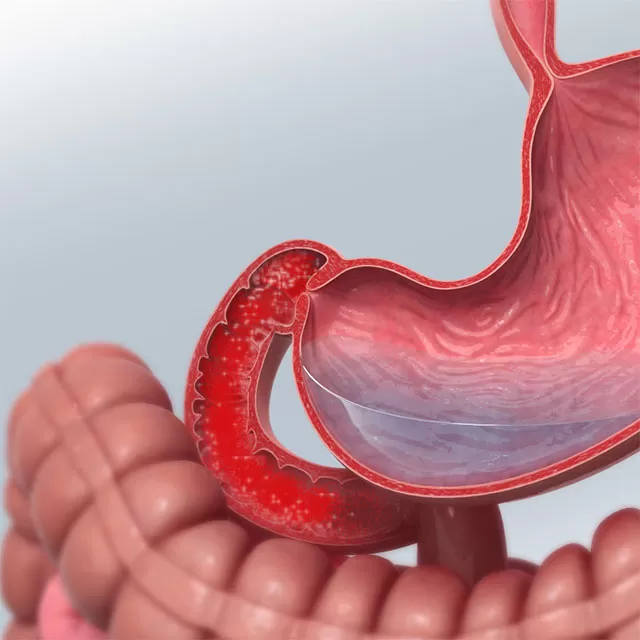
Resultados
Das 747 crianças submetidas a endoscopia, 226 (30,3%) pacientes apresentaram patologia duodenal. A patologia também esteve presente no esôfago de 31,6% dos pacientes e no estômago de 58,4% deles. O nível de diarreia crônica foi maior nos pacientes com patologia duodenal, em compareção aos pacientes sem patologia duodenal (p = 0,002, RC: 3,91, IC de 95%: 1,59-9,57).Infecção por Helicobacter pylori foi mais comum em pacientes com patologia no duodeno (59,3%).
Conclusão
Foi detectada patologia duodenal em 30,3% de nossos pacientes. Um nível importantamente maior de diarreia crônica foi observado em indivíduos com patologias duodenais, em compareção aos sem nenhuma patologia. Инфекция для Helicobacter pylori является важным фактором, имеющим отношение к предшествующим заболеваниям. Além disso, há uma fraca correlação entre an imagem endoscópica e гистология дуоденита.
Ключевые слова
Дуоденит
Эндоскопия
Дети
Палаврас-чаве
Дуоденит
Эндоскопия
Криансас
Рекомендуемые статьи Цитирующие статьи (Abstract 0)
Просмотр Опубликовано Elsevier Editora Ltda.
Рекомендуемые статьи
Ссылки на статьи
Дуоденит | Здоровье пищеварительной системы | Loyola Medicine
Обзор
Обзор и факты о дуодените
Дуоденит — это воспаление двенадцатиперстной кишки, которая является первой или самой верхней частью тонкой кишки, расположенной чуть ниже желудка.После обработки пищи в желудке она проходит через пилорический сфинктер в двенадцатиперстную кишку. Таким образом, люди с дуоденитом могут испытывать дискомфорт во время или после еды. Дуоденит может повлиять на здоровье пищеварительной системы мужчин, женщин и детей.
Симптомы
Симптомы и признаки дуоденита
Наиболее частым симптомом дуоденита является боль или чувство распирания в верхней части живота ниже живота. В тяжелых случаях в двенадцатиперстной кишке могут появиться язвы, называемые пептическими язвами.У детей часто встречается гастрит (воспаление или раздражение слизистой оболочки желудка).
Другие симптомы включают:
Риски
Причины и факторы риска дуоденита
Бактериальные инфекции, такие как инфекция Helicobacter pylori, и чрезмерное употребление обезболивающих, таких как аспирин и другие нестероидные противовоспалительные препараты (НПВП), связаны с дуоденитом. Люди, которые регулярно потребляют продукты, вызывающие воспаление или раздражение желудка, также подвержены риску развития дуоденита.
Люди, которые регулярно потребляют продукты, вызывающие воспаление или раздражение желудка, также подвержены риску развития дуоденита.
Другие факторы риска, связанные с дуоденитом, включают:
- Травмы живота в двенадцатиперстной кишке или рядом с ней
- Употребление или злоупотребление алкоголем
- Заболевания желудочно-кишечного тракта, такие как гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- Чрезмерное производство кислоты в желудке
- Госпитализация при плохом питании
- Курение
- Вирусная инфекция, поражающая желудочно-кишечный тракт
Диагностика
Обследования и диагностика дуоденита
Эндоскопия — это обычная процедура, используемая для диагностики дуоденита.Образец ткани двенадцатиперстной кишки может быть взят для более тщательного изучения под микроскопом на предмет признаков воспаления. Также исследуются образцы тканей, чтобы исключить инфекцию Helicobacter pylori.
Лечение
Лечение дуоденита и уход за ним
Изменения в диете и образе жизни, такие как уменьшение потребления или исключение продуктов, вызывающих раздражение или воспаление желудка, иногда эффективны для облегчения симптомов дуоденита. Лекарства, снижающие выработку кислоты в желудке, такие как препараты, ингибирующие протонную помпу, также могут быть эффективны при приеме в течение нескольких недель подряд.В случае дуоденита, вызванного инфекцией Helicobacter pylori, для облегчения симптомов необходимо лечение антибиотиками.
Цитомегаловирусная язва двенадцатиперстной кишки и дуоденит у недоедающего педиатрического пациента
Цитомегаловирусный (ЦМВ) дуоденит — редкое явление, особенно у детей. Тринадцатимесячная женщина поступила в отделение неотложной помощи с лихорадочным припадком. Она была случайно госпитализирована с тяжелым истощением при первоначальном обследовании, при котором уровень АЛТ повысился лишь незначительно (48).Было обнаружено, что у пациента есть отвращение к ротовой полости, требующее кормления через назогастральный зонд для адекватного потребления калорий. Она продолжала не набирать вес, и ей была сделана ФГДС, которая выявила язву двенадцатиперстной кишки. Поэтому ей начали назначать сукральфат и омепразол. Лабораторные исследования после ЭГДС продемонстрировали выраженное увеличение АСТ и АЛТ. Патология при биопсии EGD позже продемонстрировала тельца включения вируса, соответствующие цитомегаловирусу дуодениту. Помимо недоедания, другие причины иммунодефицита были исключены из дифференциальной диагностики из-за отрицательной ПЦР на ВИЧ и нормальных иммуноглобулинов.Во время противовирусного лечения ее вирусная нагрузка 1080 МЕ / мл имела тенденцию к выздоровлению, а ферменты печени нормализовались. Пациент был в конечном итоге выписан домой, продемонстрировав адекватное увеличение веса за счет питания через гастростомическую трубку. Этот случай призывает педиатров включить иммунодефицит и инфекционную этиологию в свой дифференциал для пациентов с истощением, чтобы привести к более ранней диагностике и лечению этого излечимого состояния.
Она продолжала не набирать вес, и ей была сделана ФГДС, которая выявила язву двенадцатиперстной кишки. Поэтому ей начали назначать сукральфат и омепразол. Лабораторные исследования после ЭГДС продемонстрировали выраженное увеличение АСТ и АЛТ. Патология при биопсии EGD позже продемонстрировала тельца включения вируса, соответствующие цитомегаловирусу дуодениту. Помимо недоедания, другие причины иммунодефицита были исключены из дифференциальной диагностики из-за отрицательной ПЦР на ВИЧ и нормальных иммуноглобулинов.Во время противовирусного лечения ее вирусная нагрузка 1080 МЕ / мл имела тенденцию к выздоровлению, а ферменты печени нормализовались. Пациент был в конечном итоге выписан домой, продемонстрировав адекватное увеличение веса за счет питания через гастростомическую трубку. Этот случай призывает педиатров включить иммунодефицит и инфекционную этиологию в свой дифференциал для пациентов с истощением, чтобы привести к более ранней диагностике и лечению этого излечимого состояния.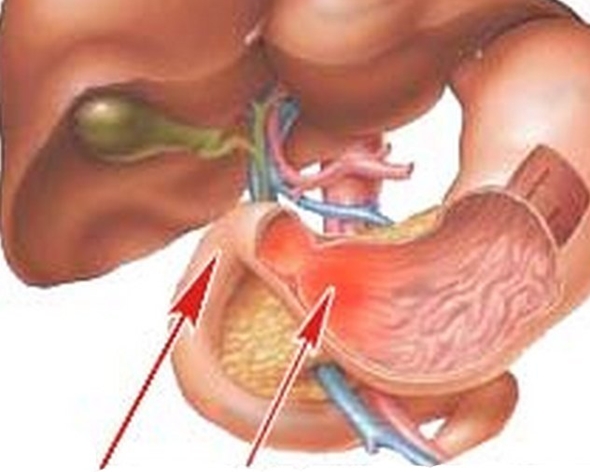
1. Введение
Цитомегаловирус (CMV) представляет собой двухцепочечный вирус герпеса и член семейства Herpesviridae.Другие хорошо изученные вирусы этого семейства включают вирусы простого герпеса (ВПГ) 1 и 2, вирус Эпштейна-Барра и вирус ветряной оспы. ЦМВ поражает от двадцати до девяноста процентов населения в целом [1]. Обычно он скрывается у иммунокомпетентных хозяев и поэтому часто протекает бессимптомно и необнаруживается [2]. ЦМВ, как и ВПГ, может вызывать системные заболевания через реактивацию в условиях ослабленной иммунной системы. У пациентов с ослабленным иммунитетом, таких как пациенты с онкологическими заболеваниями, вирусом иммунодефицита человека (ВИЧ) и при трансплантации органов, реактивация ЦМВ может увеличить заболеваемость и смертность [2].ЦМВ-инфекция у пациентов с ослабленным иммунитетом часто проявляется желудочно-кишечными осложнениями. Ободочная кишка чаще всего поражается в нижних отделах желудочно-кишечного тракта, в то время как пищевод и желудок являются наиболее пораженными участками в верхних отделах желудочно-кишечного тракта [3, 4]. Однако цитомегаловирусный дуоденит — редкое явление, особенно в педиатрической популяции. Для таких случаев существует скудная литература. Здесь мы представляем случай педиатрического пациента с тяжелой недостаточностью питания, у которого обнаружен ЦМВ-дуоденит.
Однако цитомегаловирусный дуоденит — редкое явление, особенно в педиатрической популяции. Для таких случаев существует скудная литература. Здесь мы представляем случай педиатрического пациента с тяжелой недостаточностью питания, у которого обнаружен ЦМВ-дуоденит.
2. Описание клинического случая
Тринадцатимесячная вьетнамская женщина с атопическим дерматитом в анамнезе поступила в отделение неотложной помощи с припадками.У нее была лихорадка 102,2 градуса по Фаренгейту, а показатели жизнедеятельности оставались стабильными. Между прочим, ее рост и вес соответствовали возрастному баллу -3,76. Обзор систем был положительным при двухдневном анамнезе ринореи и сухого кашля. Обзор систем был отрицательным в отношении предшествующей лихорадки, сыпи и ночного потоотделения. Физическое обследование было замечательно для женщины с очень низким весом и нормальным неврологическим обследованием. Абдоминальное обследование было в пределах нормы, заметной гепатоспленомегалии не было. При обследовании кожи выявлены легкие экзематозные изменения на изгибных поверхностях двусторонних верхних и нижних конечностей. Желтухи не было. Первоначальное обследование включало общий анализ крови, посев крови и анализ мочи, все в пределах нормы. Ее полная метаболическая панель показала слегка повышенный уровень аланинаминотрансферазы (АЛТ) 48, но нормальный уровень аспартатаминотрансферазы (АСТ). При повторных неврологических обследованиях отклонений от нормы не было. В конечном итоге у пациентки был диагностирован простой фебрильный припадок, вероятно, вторичный по отношению к вирусной инфекции верхних дыхательных путей, но она была госпитализирована из-за опасений по поводу тяжелого недоедания.При поступлении она была переведена с домашней диеты, состоящей только из традиционных вьетнамских супов, на полимерную смесь с концентрацией 135 ккал / кг / день. Вскоре после начала кормления смесью ее экзема обострилась, и поэтому она была испытана на элементарной смеси. Несмотря на то, что в анамнезе родителей ранее успешно применялось оральное кормление в домашних условиях, персонал больницы отметил значительное отвращение к оральному питанию.
При обследовании кожи выявлены легкие экзематозные изменения на изгибных поверхностях двусторонних верхних и нижних конечностей. Желтухи не было. Первоначальное обследование включало общий анализ крови, посев крови и анализ мочи, все в пределах нормы. Ее полная метаболическая панель показала слегка повышенный уровень аланинаминотрансферазы (АЛТ) 48, но нормальный уровень аспартатаминотрансферазы (АСТ). При повторных неврологических обследованиях отклонений от нормы не было. В конечном итоге у пациентки был диагностирован простой фебрильный припадок, вероятно, вторичный по отношению к вирусной инфекции верхних дыхательных путей, но она была госпитализирована из-за опасений по поводу тяжелого недоедания.При поступлении она была переведена с домашней диеты, состоящей только из традиционных вьетнамских супов, на полимерную смесь с концентрацией 135 ккал / кг / день. Вскоре после начала кормления смесью ее экзема обострилась, и поэтому она была испытана на элементарной смеси. Несмотря на то, что в анамнезе родителей ранее успешно применялось оральное кормление в домашних условиях, персонал больницы отметил значительное отвращение к оральному питанию. Логопедическая оценка исключила двигательные нарушения и нарушения глотания. Несмотря на то, что было начато исследование назогастрального кормления, она по-прежнему не набирала вес.Впоследствии она прошла эзофагогастродуоденоскопию (ЭГД), которая выявила язву двенадцатиперстной кишки в луковице двенадцатиперстной кишки (рис. 1). В это время ей начали принимать омепразол и сукральфат. Лабораторная работа после EGD продемонстрировала повышение уровня трансаминаз с ALT и AST на уровне 112 и 340 соответственно. На УЗИ печени патологий не выявлено. Патология биоптатов образцов EGD позже показала вирусные включения, соответствующие дуодениту ЦМВ (рисунки 2 и 3).
Логопедическая оценка исключила двигательные нарушения и нарушения глотания. Несмотря на то, что было начато исследование назогастрального кормления, она по-прежнему не набирала вес.Впоследствии она прошла эзофагогастродуоденоскопию (ЭГД), которая выявила язву двенадцатиперстной кишки в луковице двенадцатиперстной кишки (рис. 1). В это время ей начали принимать омепразол и сукральфат. Лабораторная работа после EGD продемонстрировала повышение уровня трансаминаз с ALT и AST на уровне 112 и 340 соответственно. На УЗИ печени патологий не выявлено. Патология биоптатов образцов EGD позже показала вирусные включения, соответствующие дуодениту ЦМВ (рисунки 2 и 3).
Дальнейшее обследование в сочетании с офтальмологией исключило ЦМВ-ретинит.Были проведены консультации с аллергологом и иммунологом в связи с прогрессирующей экземой и опасениями по поводу ослабленного иммунитета. Пациент имел нормальные уровни иммуноглобулина (Ig) A и IgG в дополнение к отрицательному анализу на антиген / антитела к ВИЧ.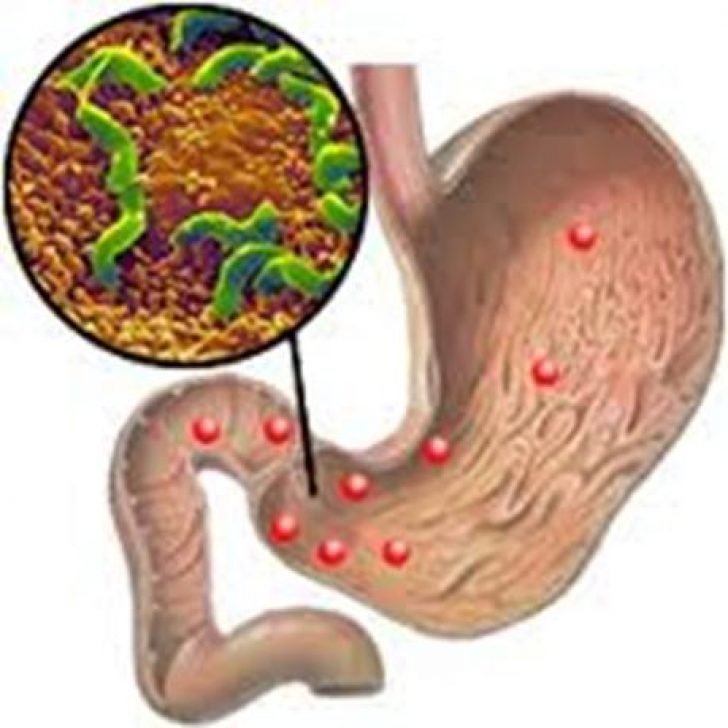 Уровень IgE был слегка повышен, скорее всего, из-за атопии. Впоследствии ей назначили местное смягчающее средство от экземы. Дальнейшее обследование включало в себя нормальные аминокислоты и органические кислоты в плазме и моче, что исключило основную метаболическую этиологию. Сотрудничество с командой инфекционистов не выявило дополнительных вирусных инфекций, таких как гепатит A, B или C, парвовирус, аденовирус или вирус Эпштейна-Барра.Вирусная нагрузка ЦМВ пациента на уровне 1080 МЕ / мл отслеживалась с помощью ПЦР и разрешалась лечением, состоящим из внутривенного введения ганцикловира с последующим переходом на пероральный валганцикловир. Ферменты печени также нормализовались после лечения. Несмотря на максимальную фармакологическую терапию язвы двенадцатиперстной кишки и ЦМВ-инфекции, она продолжала отказываться от перорального кормления. Однако при назогастральном питании пациент продемонстрировал соответствующую прибавку в весе, и в педиатрической хирургии была продолжена установка гастростомической трубки (G-трубки) (рис.
Уровень IgE был слегка повышен, скорее всего, из-за атопии. Впоследствии ей назначили местное смягчающее средство от экземы. Дальнейшее обследование включало в себя нормальные аминокислоты и органические кислоты в плазме и моче, что исключило основную метаболическую этиологию. Сотрудничество с командой инфекционистов не выявило дополнительных вирусных инфекций, таких как гепатит A, B или C, парвовирус, аденовирус или вирус Эпштейна-Барра.Вирусная нагрузка ЦМВ пациента на уровне 1080 МЕ / мл отслеживалась с помощью ПЦР и разрешалась лечением, состоящим из внутривенного введения ганцикловира с последующим переходом на пероральный валганцикловир. Ферменты печени также нормализовались после лечения. Несмотря на максимальную фармакологическую терапию язвы двенадцатиперстной кишки и ЦМВ-инфекции, она продолжала отказываться от перорального кормления. Однако при назогастральном питании пациент продемонстрировал соответствующую прибавку в весе, и в педиатрической хирургии была продолжена установка гастростомической трубки (G-трубки) (рис. 4, 5 и 6).Пациент был выписан домой с переносимостью элементарной смеси посредством болюсного кормления через g-трубку с ежедневным увеличением веса. После выписки она была направлена на амбулаторное питание.
4, 5 и 6).Пациент был выписан домой с переносимостью элементарной смеси посредством болюсного кормления через g-трубку с ежедневным увеличением веса. После выписки она была направлена на амбулаторное питание.
3. Обсуждение
ЦМВ — распространенный вирус герпеса, поражающий все расы, возрасты и пол. Вирус обычно классифицируют по врожденной или приобретенной передаче. ЦМВ — одна из наиболее распространенных врожденных вирусных инфекций, симптомы которой включают микроцефалию, желтуху, гепатоспленомегалию и сыпь.Младенцы с врожденным ЦМВ подвержены риску развития нарушений слуха, зрения и развития [5]. Для педиатров любые другие проявления ЦМВ встречаются редко.
Хорошо известно, что ЦМВ является условно-патогенным микроорганизмом, который может вызывать серьезные осложнения у людей с ослабленной иммунной системой [2]. Старые иммунокомпетентные педиатрические или взрослые пациенты, инфицированные этим вирусом, обычно не знают о диагнозе, поскольку они обычно протекают бессимптомно. Симптоматическая ЦМВ у иммунокомпетентных пожилых педиатрических пациентов может проявляться недомоганием, лихорадкой и потливостью [6].У нашего пациента тревожные признаки включали жар и отвращение к ротовой полости на фоне тяжелого недоедания. И педиатрам общего профиля, и специалистам важно распознавать системные и желудочно-кишечные симптомы, указывающие на ЦМВ-инфекцию.
Симптоматическая ЦМВ у иммунокомпетентных пожилых педиатрических пациентов может проявляться недомоганием, лихорадкой и потливостью [6].У нашего пациента тревожные признаки включали жар и отвращение к ротовой полости на фоне тяжелого недоедания. И педиатрам общего профиля, и специалистам важно распознавать системные и желудочно-кишечные симптомы, указывающие на ЦМВ-инфекцию.
Хотя ЦМВ может поражать все тело, ЦМВ-инфекция желудочно-кишечного тракта вызывает симптомы, включая боль, изъязвление, кровотечение, диарею и перфорацию [7]. Согласно Bonetti et al., ЦМВ верхних отделов желудочно-кишечного тракта чаще всего поражает желудок, затем пищевод и антральный отдел [4].В их обзоре с участием тридцати пациентов поражение двенадцатиперстной кишки было редким и наблюдалось только у одного взрослого пациента [3]. У нашей пациентки было атипичное расположение язвы верхнего отдела желудочно-кишечного тракта и связанное с этим поражение ЦМВ. Тем не менее, инфекция ЦМВ должна быть включена в дифференциальную диагностику желудочно-кишечных заболеваний у пациентов с ослабленным иммунитетом.
Недостаток питательных веществ может замедлить рост и развитие мозга и ослабить иммунный ответ организма на инфекцию. По сути, недоедание является основной причиной иммунодефицита во всем мире.Всемирная организация здравоохранения (ВОЗ) ранее рекомендовала профилактическое лечение антибиотиками для возобновляющих питание и пациентов с тяжелым истощением с инфекционными симптомами [8]. Изучая карту роста пациентки, она указала, что до лихорадочного заболевания она сильно недоедала (рис. 4). Серьезное недоедание и связанная с ним иммунная дисфункция подвергали ее риску заражения, несмотря на отрицательные результаты обследования по поводу других распространенных причин иммунодефицита, включая ВИЧ и дефицит иммуноглобулина. В целом, ее тяжелое недоедание было причиной ее иммунодефицита, который в конечном итоге привел к инфекции ЦМВ.Этот случай демонстрирует, что педиатры должны иметь повышенное клиническое подозрение на иммунодефицит и инфекционные симптомы у истощенных педиатрических пациентов.
В нашем случае это и обычная биопсия ткани, и сывороточная ПЦР-диагностика, а также дальнейшее ведение больного. В частности, в нашем случае улучшение симптомов с помощью противовирусного лечения происходило параллельно с разрешением обнаруженной вирусной нагрузки с помощью ПЦР (рис. 4). Это совпадение подтвердило, что активный ЦМВ способствовал отвращению к ротовой полости и последующему недоеданию.Наконец, крайне важно, чтобы педиатры и члены бригады понимали, что болезнь ЦМВ излечима.
4. Заключение
В целом, эта статья описывает редкий случай и представление ЦМВ-инфекции двенадцатиперстной кишки у педиатрического пациента. Мы считаем, что клиническая картина и курс, обсуждаемые в этом отчете, могут быть полезны педиатрам из-за большого количества пациентов, у которых возникают проблемы с кормлением и плохой рост. В этом случае педиатры рекомендуют включать иммунодефицит и инфекционную этиологию в своих симптоматических пациентов и пациентов с истощением.Мы надеемся, что эта история болезни может привести к более ранней диагностике и лечению этого излечимого состояния.
Раскрытие информации
Отчет о данном случае был представлен в виде плаката на Ежегодной конференции Южного общества по педиатрическим исследованиям в Новом Орлеане, штат Луизиана, 11 февраля 2017 года. По результатам конференции аннотация была опубликована в Journal of Investigative Медицина, Vol. 65, вып. 2, стр. 509, февраль 2017.
Конфликт интересов
Авторы заявляют, что нет конфликта интересов в отношении публикации этой статьи.
Гастрит — NHS
Гастрит возникает, когда слизистая оболочка желудка воспаляется после повреждения. Это распространенное заболевание с множеством причин.
Для большинства людей гастрит не является серьезным заболеванием и быстро проходит при лечении. Но в противном случае это может длиться годами.
Симптомы гастрита
Многие люди с гастритом, вызванным бактериальной инфекцией, не имеют никаких симптомов.
В других случаях гастрит может вызывать:
- несварение желудка
- грызущую или жгучую боль в желудке
- чувство и тошноту
- чувство сытости после еды
Если слизистая оболочка желудка стерлась (эрозивный гастрит) и обнажилась к кислоте желудка симптомы могут включать боль, кровотечение или язву желудка.
Симптомы гастрита могут возникать внезапно и сильно (острый гастрит) или длиться долгое время (хронический гастрит).
Когда обращаться к терапевту
Если у вас расстройство желудка и боли в желудке, вы можете попробовать лечить это самостоятельно, изменив свой рацион и образ жизни или используя лекарства, которые можно купить в аптеке, например антациды.
Обратитесь к терапевту, если:
- у вас симптомы несварения желудка продолжаются неделю или дольше, или оно вызывает у вас сильную боль или дискомфорт
- вы думаете, что это вызвано лекарством, которое вам прописали
- , у вас рвота кровью или кровь в фекалиях (фекалии могут казаться черными)
Боль в животе и боль в животе не всегда являются признаком гастрита.
Боль может быть вызвана множеством других причин, от задержанного дыхания до синдрома раздраженного кишечника (СРК).
Диагностика гастрита
Врач общей практики может порекомендовать 1 или несколько из следующих тестов:
- анализ стула — для проверки на инфекцию или кровотечение из желудка
- дыхательный тест на инфекцию Helicobacter pylori (H. pylori) — это включает выпить стакан прозрачной безвкусной жидкости, содержащей радиоактивный углерод, и влить в пакет
- эндоскопия — гибкая трубка (эндоскоп) вводится через горло в пищевод и желудок для поиска признаков воспаления
- глоток с барием — вам дали раствор бария, который четко виден на рентгеновских снимках при прохождении через пищеварительную систему
Возможные причины гастрита
Гастрит обычно вызывается одной из следующих причин:
- и H.
 pylori
pylori - чрезмерное употребление кокаина или алкоголя
- курение
- регулярный прием аспирина, ибупрофена или других обезболивающих, классифицируемых как нестероидные противовоспалительные препараты (НПВП)
- стрессовое событие, такое как тяжелая травма или критическое заболевание , или серьезная операция
- , реже аутоиммунная реакция — когда иммунная система ошибочно атакует собственные клетки и ткани организма (в данном случае слизистую оболочку желудка)
H.pylori гастрит
Многие люди заражаются бактериями H. pylori и не осознают этого. Эти желудочные инфекции распространены и обычно не вызывают симптомов.
Но инфекция H. pylori может иногда вызывать повторяющиеся приступы несварения желудка, поскольку бактерии могут вызывать воспаление слизистой оболочки желудка.
Этот вид гастрита чаще встречается в старших возрастных группах и обычно является причиной хронических (стойких) неэрозивных случаев.
Инфекция желудка, вызванная H. pylori, обычно сохраняется на протяжении всей жизни, если ее не лечить с помощью эрадикационной терапии.
pylori, обычно сохраняется на протяжении всей жизни, если ее не лечить с помощью эрадикационной терапии.
Лечение гастрита
Лечение направлено на уменьшение количества кислоты в желудке для облегчения симптомов, позволяя слизистой оболочке желудка заживать и устранять любую первопричину.
Вы можете лечить гастрит самостоятельно, в зависимости от причины.
Облегчение симптомов
- антацидов — эти лекарства, отпускаемые без рецепта, нейтрализуют кислоту в желудке, что может обеспечить быстрое облегчение боли
- Блокаторы гистамина 2 (h3) — эти лекарства уменьшают выработку кислоты, и их можно купить в магазине. фармацевт и по рецепту
- ингибиторы протонной помпы (ИПП), такие как омепразол — эти лекарства снижают выработку кислоты даже более эффективно, чем блокаторы h3.
Некоторые ИПП в низких дозах можно купить у фармацевта без рецепта.
Для более сильных доз вам понадобится рецепт от терапевта.
Лечение инфекции H. pylori
Если инфекция H. pylori является причиной гастрита, вам необходимо пройти курс антибиотиков вместе с ингибитором протонной помпы.
Что можно сделать, чтобы облегчить гастрит
Если вы считаете, что причиной гастрита является неоднократный прием обезболивающих с НПВП, попробуйте переключиться на другое обезболивающее, не относящееся к классу НПВП, например парацетамол.
Вы можете поговорить об этом с терапевтом.
Также учтите:
Возможные осложнения гастрита
Длительный гастрит может увеличить риск развития:
- язва желудка
- полипы (небольшие новообразования) в желудке
- опухоли в желудке, которые могут быть или не быть раковые
Гастрит или гастроэнтерит?
- Гастроэнтерит — воспаление (раздражение) желудка и кишечника, вызванное инфекцией.

- Гастрит — это воспаление слизистой оболочки желудка, которое не всегда вызвано инфекцией.
Последняя проверка страницы: 20 мая 2019 г.
Срок следующего рассмотрения: 20 мая 2022 г.
Симптомы, причины, методы лечения и многое другое
Гастрит — это воспаление, раздражение или эрозия слизистой оболочки желудка. Это может произойти внезапно (остро) или постепенно (хроническое).
Что вызывает гастрит?
Гастрит может быть вызван раздражением из-за чрезмерного употребления алкоголя, хронической рвоты, стресса или использования определенных лекарств, таких как аспирин или других противовоспалительных препаратов.Это также может быть вызвано любой из следующих причин:
- Helicobacter pylori (H. pylori) : Бактерия, обитающая в слизистой оболочке желудка; Без лечения инфекция может привести к язве, а у некоторых людей — к раку желудка.
- Рефлюкс желчи: Обратный поток желчи в желудок из желчных путей (который соединяется с печенью и желчным пузырем)
- Инфекции , вызванные бактериями и вирусами
Если гастрит не лечить, он может привести к сильная потеря крови и может увеличить риск развития рака желудка.
Каковы симптомы гастрита?
Симптомы гастрита у разных людей различаются, и у многих людей симптомы отсутствуют. Однако наиболее частыми симптомами являются:
Как диагностируется гастрит?
Для диагностики гастрита ваш врач изучит вашу личную и семейную историю болезни, проведет тщательное обследование и может порекомендовать любой из следующих тестов:
- Верхняя эндоскопия. Эндоскоп, тонкая трубка с крошечной камерой, вводится через рот в желудок, чтобы посмотреть на слизистую оболочку желудка.Врач проверит наличие воспаления и может провести биопсию — процедуру, при которой крошечный образец ткани удаляется, а затем отправляется в лабораторию для анализа.
- Анализы крови. Врач может выполнить различные анализы крови, например, проверить количество эритроцитов, чтобы определить, есть ли у вас анемия, что означает, что у вас недостаточно эритроцитов. Они также могут провести скрининг на инфекцию H. pylori и злокачественную анемию с помощью анализов крови.

- Анализ кала на скрытую кровь (анализ кала). Этот тест проверяет наличие крови в стуле, что является возможным признаком гастрита.
Что такое лечение гастрита?
Лечение гастрита обычно включает:
- Прием антацидов и других препаратов (таких как ингибиторы протонной помпы или блокаторы H-2) для снижения кислотности желудка
- Избегание горячей и острой пищи
- При гастрите, вызванном H. pylori инфекция, ваш врач пропишет схему из нескольких антибиотиков плюс блокирующее кислоту лекарство (используется при изжоге).
- Если гастрит вызван злокачественной анемией, будут сделаны уколы витамина B12.
- Исключение из рациона раздражающих продуктов, таких как лактоза из молочных продуктов или глютен из пшеницы
Как только исчезает основная проблема, обычно исчезает и гастрит.
Вам следует поговорить со своим врачом, прежде чем прекращать прием любых лекарств или начинать лечение гастрита самостоятельно.
Каков прогноз при гастрите?
Большинство людей с гастритом быстро поправляются после начала лечения.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности.Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie.

- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.Вы должны отключить приложение при входе в систему или проконсультироваться с вашим системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу. Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта. Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Расстройство желудка (диспепсия) | Пациент
Пищеварительная система
Кишечник (желудочно-кишечный тракт) представляет собой длинную трубку, которая начинается у рта и заканчивается сзади …
Симптомы расстройства желудка
Диспепсия — это термин, который включает группу симптомов, которые появляются из-за проблемы в верхнем кишечнике. Кишечник (желудочно-кишечный тракт) — это трубка, которая начинается во рту и заканчивается в анусе. Верхняя кишка включает пищевод, желудок и двенадцатиперстную кишку.
Кишечник (желудочно-кишечный тракт) — это трубка, которая начинается во рту и заканчивается в анусе. Верхняя кишка включает пищевод, желудок и двенадцатиперстную кишку.
Диспепсию вызывают различные состояния. Основным симптомом обычно является боль или дискомфорт в верхней части живота (живота). Кроме того, могут развиться и другие симптомы:
- Вздутие живота.
- Отрыжка.
- Быстрое чувство сытости после еды.
- Чувство тошноты (тошнота).
- Заболевание (рвота).
Симптомы часто связаны с приемом пищи. Врачи обычно включали изжогу (ощущение жжения в нижней части грудной клетки) и жидкость с горьким привкусом, попадающую в заднюю часть горла (иногда называемую «водяной срыв»), как симптомы диспепсии.Однако теперь это считается признаками состояния, называемого гастроэзофагеальной рефлюксной болезнью (ГЭРБ) — см. Ниже.
Симптомы чаще возникают приступами, которые приходят и уходят, а не присутствуют постоянно. У большинства людей время от времени случаются приступы диспепсии, часто называемые несварением желудка. Например, после обильной острой трапезы. В большинстве случаев он быстро проходит и не вызывает особого беспокойства. Однако у некоторых людей бывают частые приступы диспепсии, которые влияют на качество их жизни.
Например, после обильной острой трапезы. В большинстве случаев он быстро проходит и не вызывает особого беспокойства. Однако у некоторых людей бывают частые приступы диспепсии, которые влияют на качество их жизни.
Лечение расстройства желудка
Ваш врач, скорее всего, проведет первоначальную оценку, спросив вас о ваших симптомах и осмотрев ваш живот (живот).Обследование обычно нормально, если у вас одна из частых причин диспепсии. Ваш врач захочет пересмотреть любые лекарства, которые вы принимали, на случай, если одно из них может вызвать симптомы или усугубить их. После первоначальной оценки, в зависимости от ваших обстоятельств, таких как тяжесть и частота симптомов, ваш врач может предложить один или несколько из следующих планов действий.
Изменения образа жизни
Для всех типов диспепсии Национальный институт здравоохранения и передового опыта (NICE) рекомендует следующие изменения образа жизни:
При диспепсии, которая может быть вызвана кислотным рефлюксом — когда изжога является основным симптомом — Также стоит учесть следующее:
- Положение .
 Если в течение дня часто лежать или наклоняться вперед, это вызывает рефлюкс. Сидение сгорбившись или с тугими ремнями может оказать дополнительное давление на желудок, что может усугубить рефлюкс.
Если в течение дня часто лежать или наклоняться вперед, это вызывает рефлюкс. Сидение сгорбившись или с тугими ремнями может оказать дополнительное давление на желудок, что может усугубить рефлюкс. - Перед сном . Если симптомы возвращаются чаще всего по ночам, могут помочь следующие рекомендации:
- Ложитесь спать с пустым и сухим желудком. Для этого не ешьте последние три часа перед сном и не пейте последние два часа перед сном.
- Если можете, попробуйте приподнять изголовье кровати на 10-20 см (например, подложив под ножки кровати книги или кирпичи).Это помогает гравитации удерживать кислоту от рефлюкса в пищевод. В этом случае не используйте дополнительные подушки, так как это может повысить давление в животе.
Антациды, принимаемые по мере необходимости.
Антациды — это щелочные жидкости или таблетки, которые могут нейтрализовать желудочную кислоту. Доза может дать быстрое облегчение. Есть много брендов, которые вы можете купить. Вы также можете получить их по рецепту. Если у вас легкие или нечастые приступы диспепсии, вы можете обнаружить, что все, что вам нужно, это применяемые по мере необходимости антациды.
Вы также можете получить их по рецепту. Если у вас легкие или нечастые приступы диспепсии, вы можете обнаружить, что все, что вам нужно, это применяемые по мере необходимости антациды.
Изменение или изменение вашего текущего лекарства
Это возможно, если предполагается, что принимаемое вами лекарство вызывает симптомы или усугубляет их.
Тест на инфекцию Helicobacter pylori (H. pylori) и лечение, если она присутствует.
Тест на обнаружение H. pylori обычно проводится при частых приступах диспепсии. Как уже упоминалось, это основная причина большинства язв двенадцатиперстной кишки и желудка, а также некоторых случаев гастрита, дуоденита и неязвенной диспепсии.Дополнительные сведения о диагностике и лечении H. pylori см. В отдельной брошюре под названием Helicobacter Pylori.
Кислотоподавляющие препараты
Можно рассмотреть возможность проведения одномесячного испытания полных доз лекарств, снижающих кислотность желудочного сока, в частности, если:
- Симптомы больше указывают на кислотный рефлюкс или эзофагит.
 H. pylori не вызывает этих проблем.
H. pylori не вызывает этих проблем. - Заражение H. pylori исключено.
- H. pylori лечили, но симптомы не исчезли.
Дополнительную информацию см. В отдельной брошюре «Лекарства от несварения желудка».
Дальнейшие испытания
В большинстве случаев дальнейшие испытания не требуются. Один или несколько из вышеперечисленных вариантов часто решают проблему. Причины, по которым могут быть рекомендованы дополнительные тесты, включают:
- Если дополнительные симптомы предполагают, что ваша диспепсия может быть вызвана серьезным заболеванием, таким как рак желудка или пищевода, или осложнением язвы, например кровотечением.Например, если вы:
- Из вашего стула выходит кровь (кровь может сделать стул черным).
- Вызывает (рвоту) кровь.
- Неумышленное похудание.
- Чувствую себя в целом плохо.
- Есть трудности с глотанием (дисфагия).
- Постоянная рвота.
- Развивается анемия.

- Есть отклонения от нормы при осмотре врачом, например уплотнение в брюшной полости.
- Если вы старше 55 лет и у вас развивается стойкая или необъяснимая диспепсия.
- Если симптомы нетипичны и могут исходить извне кишечника. Например, чтобы исключить проблемы с желчным пузырем, поджелудочной железой, печенью и т. Д.
- Если симптомы тяжелые и не поддаются лечению.
- Если у вас есть фактор риска рака желудка, например пищевод Барретта, дисплазия или атрофический гастрит, или если вы перенесли операцию на язве более 20 лет назад.
Рекомендуемые обследования могут включать:
- Гастроскопия (эндоскопия). В этом тесте врач или медсестра исследуют ваш пищевод, желудок и двенадцатиперстную кишку.Для этого они проводят по пищеводу тонкую и гибкую телескопическую трубку. См. Дополнительную информацию в отдельной брошюре «Гастроскопия (эндоскопия)».
- Анализ крови на анемию. Если у вас анемия, это может быть связано с кровоточащей язвой или кровоточащим раком желудка.
 Вы можете не заметить кровотечение, если оно не тяжелое, так как кровь незаметно выходит из стула.
Вы можете не заметить кровотечение, если оно не тяжелое, так как кровь незаметно выходит из стула. - Исследования желчного пузыря, поджелудочной железы и т. Д., Если причина симптомов не ясна.
Лечение зависит от того, что обнаружено или исключено тестами.
Что вызывает расстройство желудка?
Общие причины
Большинство случаев повторной (повторяющейся) диспепсии вызваны одной из следующих причин:
- Неязвенная диспепсия . Иногда это называют функциональной диспепсией. Это означает, что нельзя найти известную причину появления симптомов. См. Дополнительную информацию в отдельной брошюре «Неязвенная диспепсия (функциональная диспепсия)».
- Язвы двенадцатиперстной кишки и желудка . Язва возникает при повреждении слизистой оболочки кишечника и обнажении подлежащей ткани.Дополнительные сведения см. В отдельных брошюрах «Язва двенадцатиперстной кишки и язва желудка (язва желудка)».
- Дуоденит и гастрит (воспаление двенадцатиперстной кишки и / или желудка), которые могут быть легкими или более серьезными и могут привести к язве.
 См. Отдельную брошюру «Гастрит».
См. Отдельную брошюру «Гастрит». - Кислотный рефлюкс, эзофагит и ГОРД . Кислотный рефлюкс возникает, когда некоторая кислота просачивается (рефлюкс) в пищевод из желудка. См. Отдельные буклеты «Кислотный рефлюкс и эзофагит» и «Эозинофильный эзофагит» для получения более подробной информации.
- Грыжа Hiatus . Это происходит, когда верхняя часть желудка толкается вверх в нижнюю часть грудной клетки через дефект диафрагмы. См. Дополнительную информацию в отдельной брошюре под названием Hiatus Hernia.
- Инфекция H. pylori — см. Ниже.
- Лекарства . Некоторые лекарства могут вызывать диспепсию как побочный эффект:
- Противовоспалительные препараты являются наиболее частыми виновниками. Это лекарства, которые многие люди принимают от артрита, мышечных болей, растяжений, менструальных болей и т. Д.Например: аспирин, ибупрофен и диклофенак — но есть и другие.
 Противовоспалительные препараты иногда влияют на слизистую оболочку желудка и позволяют кислоте вызывать воспаление и язвы.
Противовоспалительные препараты иногда влияют на слизистую оболочку желудка и позволяют кислоте вызывать воспаление и язвы. - Различные другие лекарства иногда вызывают диспепсию или усугубляют диспепсию. К ним относятся: дигоксин, антибиотики, стероиды, железо, антагонисты кальция, нитраты и бисфосфонаты.
( Примечание : это не полный список. Список возможных побочных эффектов см. В брошюре, прилагаемой к вашему лекарству.)
- Противовоспалительные препараты являются наиболее частыми виновниками. Это лекарства, которые многие люди принимают от артрита, мышечных болей, растяжений, менструальных болей и т. Д.Например: аспирин, ибупрофен и диклофенак — но есть и другие.
Зародыш (бактерия) H. pylori может инфицировать слизистую оболочку желудка и двенадцатиперстной кишки. Это одна из самых распространенных инфекций в Великобритании. Более четверти людей в Великобритании заражаются H. pylori на каком-то этапе своей жизни. После заражения, если не лечить, инфекция обычно сохраняется на всю оставшуюся жизнь.
Большинство людей с H. pylori не имеют симптомов и не знают, что инфицированы. Однако H. pylori является наиболее частой причиной язв двенадцатиперстной кишки и желудка. См. Дополнительную информацию в отдельной брошюре под названием Helicobacter Pylori.
Однако H. pylori является наиболее частой причиной язв двенадцатиперстной кишки и желудка. См. Дополнительную информацию в отдельной брошюре под названием Helicobacter Pylori.
Другие необычные причины диспепсии
Другие проблемы верхних отделов кишечника, такие как рак желудка и рак пищевода, могут вызывать диспепсию, когда они впервые развиваются.
Существуют отдельные буклеты, которые более подробно описывают вышеуказанные условия. В оставшейся части этой брошюры дается обзор того, что может случиться, если вы обратитесь к врачу по поводу диспепсии.
Пищеварение
Верхний кишечник
Пища проходит по пищеводу (пищеводу) в желудок. Желудок вырабатывает кислоту, которая не является необходимой, но помогает переваривать пищу. Затем пища постепенно переходит в первую часть тонкой кишки (двенадцатиперстную кишку).
В двенадцатиперстной кишке и остальной части тонкой кишки пища смешивается с химическими веществами, называемыми ферментами.


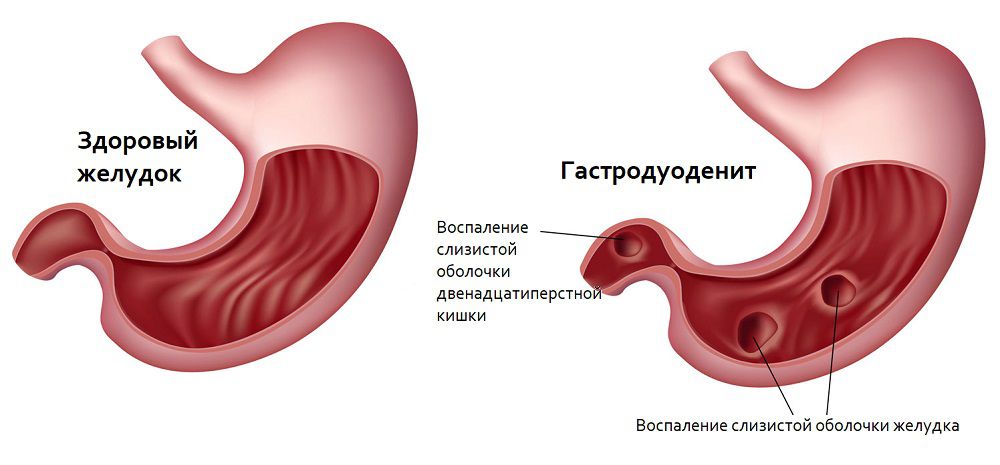


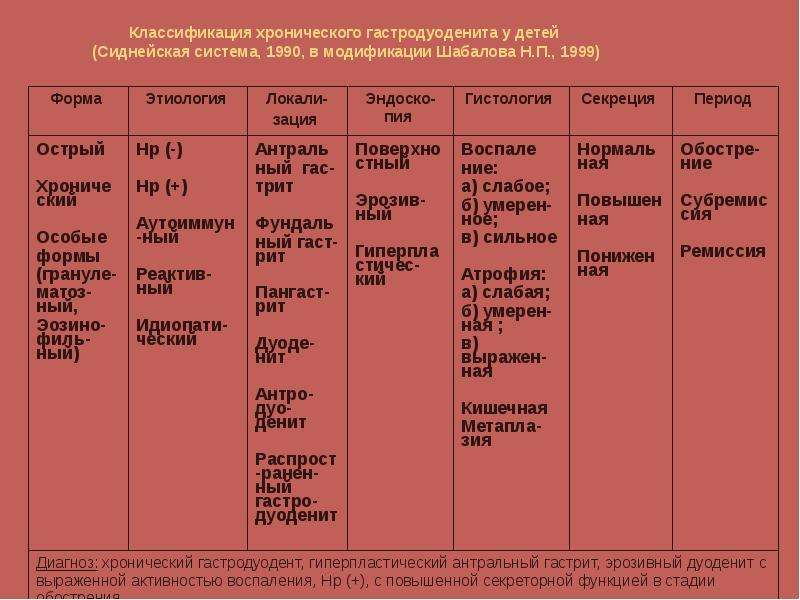 Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.
Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.


 pylori
pylori

 Если в течение дня часто лежать или наклоняться вперед, это вызывает рефлюкс. Сидение сгорбившись или с тугими ремнями может оказать дополнительное давление на желудок, что может усугубить рефлюкс.
Если в течение дня часто лежать или наклоняться вперед, это вызывает рефлюкс. Сидение сгорбившись или с тугими ремнями может оказать дополнительное давление на желудок, что может усугубить рефлюкс.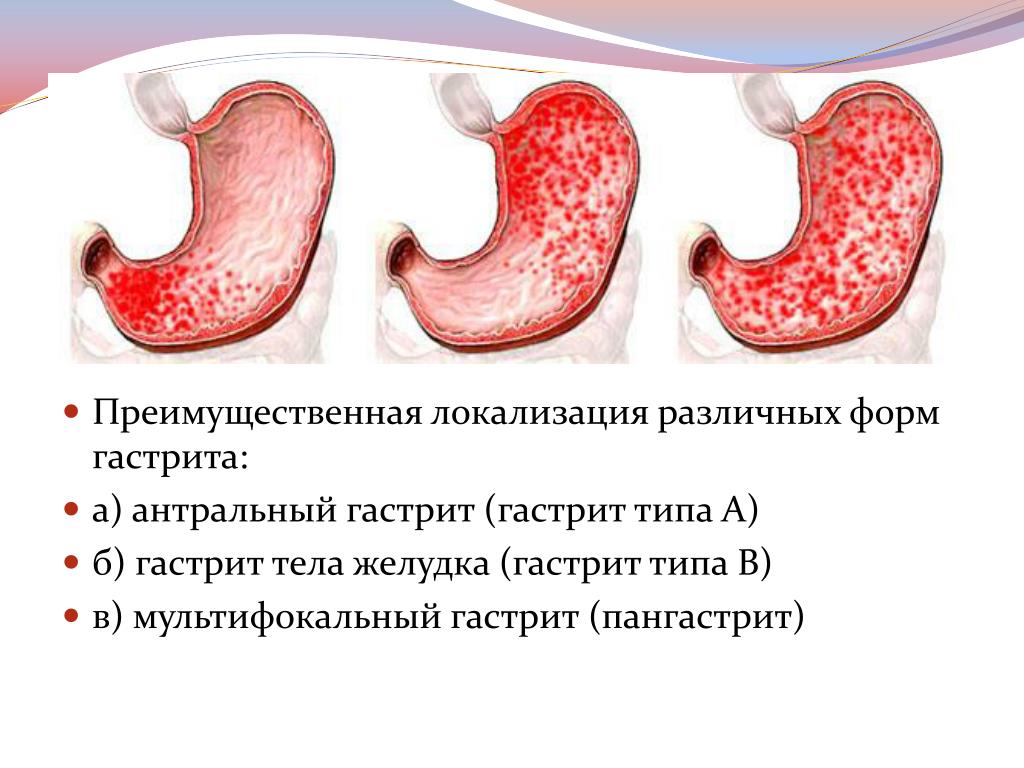
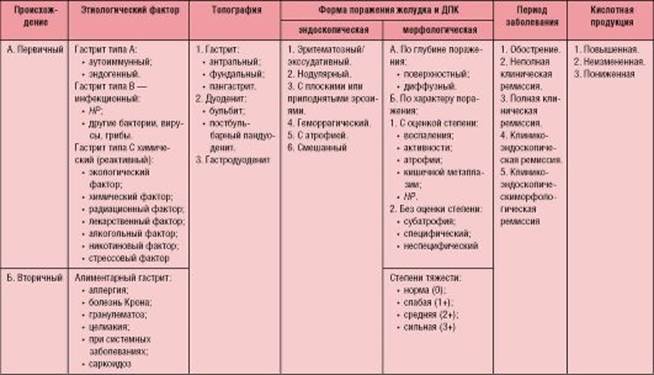 Вы можете не заметить кровотечение, если оно не тяжелое, так как кровь незаметно выходит из стула.
Вы можете не заметить кровотечение, если оно не тяжелое, так как кровь незаметно выходит из стула. См. Отдельную брошюру «Гастрит».
См. Отдельную брошюру «Гастрит». Противовоспалительные препараты иногда влияют на слизистую оболочку желудка и позволяют кислоте вызывать воспаление и язвы.
Противовоспалительные препараты иногда влияют на слизистую оболочку желудка и позволяют кислоте вызывать воспаление и язвы.