40 неделя беременности, болит голова: что делать?
40 неделя беременности, болит голова: что делать?
Наверное, каждый человек, хотя бы один однажды, сталкивался с таким чувством, как сильная головная боль. Но особенно много хлопот она приносит в период беременности, ведь именно в это время строго запрещено использовать какие-либо медикаментозные средства, ведь есть риск нанести серьезный вред здоровью будущего ребеночка.
Для того, чтобы не пришлось искать методы лечения сильной головной боли у беременной женщины, надо постараться не допустить ее.
Прекрасной профилактикой будут регулярный прогулки на свежем воздухе и полноценный сон, так как очень часто у женщины просто нет времени полноценно выспаться.
Если наступила 40 неделя беременности, болит голова очень сильно, тогда стоит обратиться за квалифицированной помощью к опытному врачу, который следит за тем, как происходит протекание беременности, так как только он сможет назначить правильное, и полностью безопасное лечение.
Спровоцировать развитие сильное головной боли может очень высокое или слишком низкое давление, что очень часто происходит во время беременности.
Пониженное давление проявляется, как правило, во время первого триместра, а вот повышенное, характерно для последних недель беременности, что также может служить одним из симптомов развития позднего токсикоза. Важно помнить, что беременным от головной боли, строго запрещено, принимать какие-либо лекарственных и медикаментозных средств.
Ведь практически все таблетки от головной боли беременным не смогут помочь, если сильная головная боль была спровоцирована сильным нервным перенапряжением. Это явление очень частое, ведь именно в этот период беременности женщина слишком много нервничает, именно поэтому надо стараться по максимуму избегать попадания в стрессовые ситуации.
Спровоцировать головную боль может и то, что женщина на этом сроке вынуждена подолгу работать в неудобной позе – поэтому рекомендуется как можно чаще делать небольшие перерывы, желательно в это время прогуляться на свежем воздухе.
Не поможет и лекарство беременным от головной боли и в том случае, если она была спровоцирована такими заболеваниями, как гайморит, менингит, глаукома или гематома головного мозга. Так как в этом случае понадобится пройти полное обследование у опытного врача, и только по его назначение принимать препараты. Но в то же время не стоит забывать и о том, что надо внимательно читать аннотацию того или иного лекарственного средства, даже его назначил врач (некоторые препараты могут быть опасны при беременности).
С особой осторожностью и вниманием необходимо подходить к процессу лечения головной боли при беременности, так как большая часть медикаментозных средств, позволяющих справиться с этим недугом строго противопоказаны во время беременности. Любой опытный врач скажет, что некоторые лекарственные средства способны негативно сказываться не только на здоровье еще не рожденного малыша, но и самой беременной женщины.
На сегодняшний день лечение головной боли у беременных можно проводить не только с помощью современных медикаментозных препаратов, но и других доступных, а главное полностью безопасных методик.
В некоторых случаях решить эту проблему можно с помощью сна, ведь как известно, именно полноценный сон является одним из самых действенных лекарств, способных полностью избавить даже от самой сильной головной боли, которая приносит массу дискомфорта. Итак, если начнет болеть голова, надо будет просто прилечь и постараться немного поспать – например, один или два часика.
Если сильно болит голова у беременной, решить эту проблему поможет и свежий воздух. В том случае, если беременная женщина вынуждена на протяжении довольно длительного периода времени находиться в замкнутом и очень душном помещении, не стоит удивляться, что у нее очень часто появляются сильные головные боли.
Именно поэтому все врачи в один голос говорят о том, что надо как можно чаще прогуливаться по свежему воздуху – головная боль может сразу пройти, как только женщина покинет душное помещение.
Также головные боли во время беременности могут появиться из-за сильного чувства голода. В том случае, если появилась головная боль, но в то же время, чувствует и голод, надо будет просто перекусить и все.
Как известно некоторые эфирные масла способны оказывать успокаивающее действие. Именно поэтому они могут помочь быстро, и конечно, безопасно для здоровья будущего малыша, избавиться от даже самой сильной головной боли. К тому же таким образом можно будет не только устранить головную боль, но и насладиться приятными ароматы, следовательно, улучшить настроение, что положительно скажется на общем самочувствии.
При головной боли могут помочь следующие ароматические масла – грейпфрута, кардамона и римской ромашки. В том случае, если было принято решение применять такую методику, необходимо учитывать тот факт, что некоторые масла могут быть противопоказаны к применению во время беременности.
Все врачи в один голос утверждают, что снять сильную головную боль, во время беременности, можно с помощью специальных отваров, приготовленных из лечебных трав – например, мяты, шиповника или ромашки. Однако, пить такие чаи можно только после разрешения врача.
Чтобы снять сильную головную боль и в то же время расслабиться, можно сделать массаж шеи, плеч или ступней. Такой массаж можно будет сделать даже самостоятельно, но лучше всего, чтобы кто-то в этом помог, так как тогда получится действительно расслабиться и насладиться такой приятной процедурой.
- < Реномелан таблетки – как, и для чего используются? Безопасность и эффективность таблеток.
- 29 неделя беременности: нормы развития плода. Вес на 29-й неделе >
40 неделя беременности — Чин Женчины
Вот и пришел долгожданный момент окончания беременности! Скорее всего, появление на свет долгожданного крохи произойдет именно сейчас, хотя и не исключено, что малыш пожелает посидеть в животике у мамы еще пару недель.
40 неделя беременности: предвестники родов у первородящих
Зачастую женщины, рожающие впервые, весьма обеспокоены признаками, которые говорят о приближении родов. Как же они себя проявляют?
- Будущую маму тошнит, кружится голова.
- Обильные влагалищные выделения. Могут быть как прозрачными, так и с кровянистыми прожилками — это выходит пробка.
- Схватки. От ложных отличаются постоянством, и уменьшением интервала между ними.
- Излияние околоплодных вод. В идеале они должны быть прозрачными и без запаха. Если же они мутного цвета и с запахом — это повод для беспокойства.
40 неделя беременности: предвестники родов у повторнородящих
Как известно, у повторнородящих женщин родовая деятельность развивается стремительнее, чем у рожающих впервые. Так и предвестники более ярко выражены и определить их не составит труда.
- Во-первых, живот опускается вниз. Это происходит за несколько дней до родов, а в некоторых случаях и за несколько часов.

- Во-вторых, отходит слизистая пробка. У рожениц, чьи роды уже не первые, чаще всего она отходит полностью, и сами роды начинаются в течении нескольких часов после отхождения.
- В-третьих, начинаются схватки. Если они участились, и сопровождаются кровянистыми выделениями — можно не сомневаться, малыш стремиться появиться на свет.
- В-четвыртых, изливаются околоплодные воды. Это самый распространенный и точный признак.
- В-пятых, изменение активности малютки. Его движения могут быть как ленивыми, так и наоборот, очень интенсивными.
- В-шестых, уменьшается масса тела. Организм избавляется от лишней жидкости, тем самым способствуя сгущению крови.
40 неделя беременности, нет предвестников родов
Если в этот период не появились предвестники — это не повод для переживаний. Малыш может оставаться в утробе еще две недели, не зависимо от того, первая это беременность, или вторая. Не стоит переживать, организм сам знает, когда малышу лучше родиться. Причинами, по которой не появляются предвестники, могут быть аборты, недостаток витаминов, нарушения в работе эндокринной системы, дисбаласнс гормонов, генетические факторы, а так же нарушение обмена веществ. Чтобы не страдать от перенашивания, можно попробовать приблизить родоразрешение.
Причинами, по которой не появляются предвестники, могут быть аборты, недостаток витаминов, нарушения в работе эндокринной системы, дисбаласнс гормонов, генетические факторы, а так же нарушение обмена веществ. Чтобы не страдать от перенашивания, можно попробовать приблизить родоразрешение.
40 недель беременности, а роды не начинаются
Некоторых женщин, у которых беременность затянулась, беспокоит данный вопрос. Это может зависеть от нескольких факторов:
- Индивидуальный биоритм. Как известно, если у женщины менструальный цикл длится более 28 дней, то и момент рождения крохи может затянуться. И наоборот, если цикл короткий, то и роды могут пройти раньше.
- Низкая физическая активность. Если мало двигаться, то процесс несколько затягивается. А если проявлять умеренную активность, то шейка матки раздражается и раскрывается.
- Большой вес ребенка. Если вес более 4 кг, то этот фактор может оттянуть деторождение.
- Психологическое влияние.
 Женщина попросту может бояться родов, и организм ее «слушается».
Женщина попросту может бояться родов, и организм ее «слушается».
Если на этом сроке не развилась родовая деятельность, гинеколог проводит обследование и выносит решение — позволить малышу еще некоторое время находиться в утробе, или стимулировать роды.
40 неделя беременности: как ускорить начало родов
Если вынашивать малютку стало очень тяжело, то можно прибегнуть к следующим безопасным советам:
- Частые прогулки. Они способствуют улучшению кровотока и обогащают кровь кислородом. Так же вырабатывается гормон окситоцин, который оказывает влияние на шейку матки, размягчая ее и провоцируя открытие.
- Поглаживание живота сверху вниз. Помогают привести матку в тонус.
- Интимная близость с любимым. Мужская сперма помогает шейке матки стать мягкой.
- Применяя эти рекомендации необходимо быть крайне осторожной, а в случае начала родовой деятельности незамедлительно отправиться в родильный дом.
Уже на 39 неделе беременности женщине хотелось очень родить, но этого пока не произошло. Если малютка не появился на свет и сейчас — не стоит беспокоиться, скорее всего он родится на 41 неделе беременности.
Если малютка не появился на свет и сейчас — не стоит беспокоиться, скорее всего он родится на 41 неделе беременности.
Протекание беременности (по неделям)
Безопаснее ли вызвать роды немедленно или выжидать, если у матери имеется повышенное, но не постоянно высокое кровяное давление после 34 недель беременности?
В чем суть проблемы?
У женщин с высоким кровяным давлением (гипертензией) во время беременности или при развитии преэклампсии (высокое кровяное давление с наличием белка в моче или вовлечение других систем и органов или все вместе) могут развиться серьезные осложнения. Возможными осложнениями у матери являются усугубление преэклампсии, развитие судорог и эклампсии, HELLP — синдрома (гемолиз, повышенный уровень ферментов печени и низкое количество тромбоцитов), отслоение плаценты, печеночная недостаточность, почечная недостаточность, а также проблемы с дыханием из-за накопления жидкости в легких.
Роды обычно предотвращают утяжеление гипертензии, но, ребенок, рожденный раньше срока, имеет другие проблемы со здоровьем, например, дыхательные расстройства в связи с незрелостью легких. Вызывание родов может привести к избыточной стимуляции сокращений и дистресс — синдрому плода. Другой вариант — дождаться естественных родов, внимательно наблюдая за состоянием матери и ребенка.
Вызывание родов может привести к избыточной стимуляции сокращений и дистресс — синдрому плода. Другой вариант — дождаться естественных родов, внимательно наблюдая за состоянием матери и ребенка.
Почему это важно?
Поскольку есть преимущества и риски как у запланированных родов раньше срока, так и у выжидательной тактики, когда у матери имеется высокое кровяное давление к концу беременности, нам хотелось узнать, какая же из тактик является наиболее безопасной. Мы рассмотрели клинические испытания, в которых сравнивались запланированные роды раньше срока путем вызывания родов или путем кесарева сечения и выжидательная тактика.
Какие доказательства мы обнаружили?
Мы провели поиск доказательств, имеющихся на 12 января 2016 года и обнаружили пять рандомизированных исследований, в которых приняли участие 1819 женщин. Два исследования были масштабными и высокого качества, в них приняли участие 704 женщины с гипертензией во время беременности, легкой преэклампсией или с усугублением имеющейся гипертензии на сроке 34-37 недель, а также 756 беременных женщин с гипертензией или легкой преэклампсией на сроке 36-41 неделя. Немного женщин, у которых были запланированные роды раньше срока, испытали серьезные неблагоприятные исходы (1459 женщин, доказательства высокого качества). Для того, чтобы сделать какие-либо выводы относительно количества детей, рожденных с плохим состоянием здоровья, было недостаточно информации и имелся высокий уровень вариабельности между двумя исследованиями (1495 младенцев, низкое качество доказательств). Не обнаружено различий между ранними запланированными родами и отложенными родами по показателям количества применения кесарева сечения (четыре исследования, 1728 женщин, умеренное качество доказательств), или продолжительности пребывания матерей в больнице после родов (два исследования, 925 женщин, умеренное качество доказательств) (или ребенка (одно исследование, 756 младенцев, умеренное качество доказательств). У большинства детей, рожденных преждевременно, имелись респираторные проблемы (респираторный дистресс — синдром, три исследования, 1511 младенцев) или они были госпитализированы в неонатальное отделение (четыре исследования, 1585 младенцев).
Немного женщин, у которых были запланированные роды раньше срока, испытали серьезные неблагоприятные исходы (1459 женщин, доказательства высокого качества). Для того, чтобы сделать какие-либо выводы относительно количества детей, рожденных с плохим состоянием здоровья, было недостаточно информации и имелся высокий уровень вариабельности между двумя исследованиями (1495 младенцев, низкое качество доказательств). Не обнаружено различий между ранними запланированными родами и отложенными родами по показателям количества применения кесарева сечения (четыре исследования, 1728 женщин, умеренное качество доказательств), или продолжительности пребывания матерей в больнице после родов (два исследования, 925 женщин, умеренное качество доказательств) (или ребенка (одно исследование, 756 младенцев, умеренное качество доказательств). У большинства детей, рожденных преждевременно, имелись респираторные проблемы (респираторный дистресс — синдром, три исследования, 1511 младенцев) или они были госпитализированы в неонатальное отделение (четыре исследования, 1585 младенцев). У небольшого количества женщин, родивших преждевременно, развился HELLP синдром (три исследования,1628 женщин) или серьезные проблемы с почками (одно исследование,100 женщин).
У небольшого количества женщин, родивших преждевременно, развился HELLP синдром (три исследования,1628 женщин) или серьезные проблемы с почками (одно исследование,100 женщин).
В двух исследованиях сравнивались женщины с преждевременными родами на сроках 34 — 36 недель и 34 — 37 недель с группой сравнения, которые наблюдались до 37 недель, когда роды вызывались искусственно в случае, если они не начинались спонтанно. В трех исследованиях сравнивали женщин с искусственно вызванными родами с нормальной продолжительностью беременности или с продолжительностью, близкой к нормальной, на сроках 37 полных недель и на сроках с 36 по 41 неделю и женщин, наблюдавшихся до 41 недели, когда роды вызывались искусственно в случае, если они не начинались спонтанно. Критерии включения и исключения также различались в пяти исследованиях.
Информация, касающаяся того, к какой группе исследования относились женщины, не скрывалась как от женщин, так и от клиницистов. Женщины и сотрудники были осведомлены об этом вмешательстве, что могло отразиться на аспектах ухода и принятии решений. Большинство доказательств было умеренного качества, поэтому мы можем быть относительно уверены в результатах.
Большинство доказательств было умеренного качества, поэтому мы можем быть относительно уверены в результатах.
Что это значит?
В целом, если роды были вызваны немедленно после 34 недели беременности, риск осложнений для матери был ниже и в целом не было очевидных различий в частоте осложнений для ребенка, но информация была ограничена.
Эти результаты применимы к общей акушерской практике, когда расстройства, связанные с повышенным кровяным давлением во время беременности рассматриваются вместе. Необходимы дальнейшие исследования, чтобы рассмотреть различные типы гипертонических расстройств индивидуально.
Повод для тревоги и беспокойства при беременности| Pampers RU
Большинство, казалось бы, неприятных симптомов, с которыми сталкивается беременная женщина, не несут никакой угрозы. Они — неотъемлемая часть процесса. Но все равно трудно не волноваться, все ли в порядке, а главное, не успеть вовремя понять, что что-то пошло не так. Серьезные осложнения встречаются довольно редко, но тем не менее следует научиться распознавать опасные симптомы при беременности.
Помните, что испытывать некоторые из этих симптомов при беременности абсолютно нормально. Однако они могут также быть признаками серьезных заболеваний, так что свяжитесь с вашим лечащим врачом, если заметите у себя какие-либо из следующих признаков.
Непрекращающиеся боли в области живота. Являются ли боли в области живота обычным симптомом при беременности? Хороший вопрос. Дискомфорт, вызванный неприятными ощущениями в круглых связках, — это нормально. А вот если появятся боли в нижних отделах живота и уж тем более, если они сопровождаются высокой температурой или ознобом, то стоит немедленно сообщить об этом вашему врачу.
Сильные головные боли. Во время беременности голова может болеть из-за целого ряда причин. Среди них гормональные изменения, стресс и повышенная утомляемость. Но если боль невыносима — это может оказаться признаком повышенного давления, одной из разновидностей гипертонической болезни или преэклампсии. Возможно, вам понадобится медикаментозное лечение, чтобы обезопасить себя и малыша.
Проблемы со зрением. Временная потеря зрения, расфокусированное зрение или повышенная чувствительности к яркому свету свидетельствуют о преэклампсии или гипертензии беременных.
Обмороки или головокружения. Головокружения на первых месяцах беременности — обычное дело. На более поздних сроках они могут свидетельствовать о проблемах с кровообращением или низком уровне гемоглобина в крови. Однако, если голова кружится постоянно, вы падаете (или почти падаете) в обморок, а также страдаете от вагинальных кровотечений, проблем со зрением, головных болей или боли в животе, то необходимо срочно проконсультироваться с врачом, который составит план лечения.
Очень сильная прибавка в весе, припухлости и отеки. Резкий набор веса (если он не связан с перееданием!) может говорить о преэклампсии. Особенно если отекает лицо, кисти рук или ноги (это еще называют водянкой). Небольшая отечность — в пределах нормы, однако нужно тщательно наблюдать за всеми подобными изменениями.
Зуд и жжение во время мочеиспускания. Жжение во время мочеиспускания или невозможность полноценно сходить в туалет (несколько капель при сильном позыве) сигнализируют, скорее всего, об инфекции мочевых путей. Среди других симптомов инфекции — высокая температура, озноб и следы крови в моче. Подобрать оптимальный способ борьбы с бактериальной инфекцией и предотвратить осложнения может, разумеется, только врач. Но не забывайте, что частое мочеиспускание — один из самых распространенных симптомов, типичных для беременности, особенно на ранних сроках и в последние месяцы, когда плод опускается ниже и начинает давить на мочевой пузырь.
Непрекращающаяся мучительная тошнота. Тошнота и рвота во время первого триместра — это абсолютно нормально. Считается, что приступы токсикоза случаются у беременной женщины по утрам, однако это нередко происходит и в течение всего дня. Однако если тошнота по утрам стала невыносимой (рвота с кровью, головокружения), то, возможно, это признаки гиперемезиса беременных, помочь избавиться от которого сможет только врач. Если токсикоз не прекращается и после первого триместра, то это тоже повод для визита к врачу. Специалисты проведут все необходимые анализы и постараются избавить вас от приступов тошноты.
Если токсикоз не прекращается и после первого триместра, то это тоже повод для визита к врачу. Специалисты проведут все необходимые анализы и постараются избавить вас от приступов тошноты.
Сильные боли в животе, повыше желудка и под грудной клеткой. Такие симптомы, особенно если они сопровождаются потерей четкости зрения, головными болями или тошнотой, свидетельствуют о повышенном давлении и преэклампсии. Врач будет мерить вам давление во время каждого визита. Но если, по вашему мнению, вы заметили у себя симптомы преэклампсии, стоит экстренно вызвать скорую помощь.
Чрезмерная сухость кожи. Сильная сухость кожи (при отсутствии сыпи или раздражения) может быть симптомом холестаза беременных — заболевания печени, проявляющегося на поздних сроках. Кожный зуд — повод для посещения врача. Но вообще сухая кожа во время беременности — это нормально. Ваш малыш растет, а кожа растягивается и сохнет — особенно на животе и груди.
Кровянистые влагалищные выделения. Выделения, более известные как имплантационное кровотечение, — также абсолютно нормальное явление на ранних сроках. Однако есть вероятность, что оно окажется симптомом предлежания плаценты или цервикальной инфекции. Если выделения вас тревожат, проконсультируйтесь со своим врачом.
Выделения, более известные как имплантационное кровотечение, — также абсолютно нормальное явление на ранних сроках. Однако есть вероятность, что оно окажется симптомом предлежания плаценты или цервикальной инфекции. Если выделения вас тревожат, проконсультируйтесь со своим врачом.
Преждевременные (до конца 37-й недели) маточные сокращения. Тренировочные схватки Брэкстона-Хикса — обычная часть процесса беременности. Но когда схватки продолжаются, даже если вы двигаетесь или меняете позицию, становятся болезненными и регулярными, то это может означать начало преждевременных родов. Необходимо незамедлительно связаться с врачом или вызвать скорую помощь.
Обильные выделения жидкости из влагалища до конца 37-й недели беременности. Если ваш срок еще не подошел, но из влагалища выходит большой объем жидкости, — значит, произошел преждевременный разрыв околоплодных оболочек, то есть «отошли воды». План дальнейших действий может составить только врач — в зависимости от того, на каком вы сроке. А если вы уже на последних месяцах беременности — значит, начались роды.
А если вы уже на последних месяцах беременности — значит, начались роды.
Вы стали реже чувствовать движения малыша. Большинство женщин начинают чувствовать движения, перевороты и пинки между 18-й и 25-й неделей беременности. Во время третьего триместра можно даже следить за ежедневным «моционом» малыша. Он включает в себя десять пинков, кувырков или движений. Нужно просто лечь и посчитать, сколько ему понадобится на это времени. Кому-то нужно всего пару минут. Если в течение часа вы ничего не почувствовали, то пора перекусить и лечь обратно. Вы можете записывать свои наблюдения. Если на протяжении нескольких дней вам кажется, что малыш менее активен, — это повод обратиться к врачу.
Симптомы внематочной беременности. Некоторые из симптомов внематочной беременности совпадают с обычными для ранних сроков симптомами. Но если в первые месяцы беременности вы замечаете у себя незначительные вагинальные кровотечения, боли в животе или области таза, сильные головокружения или боль в плечах, не пытайтесь перетерпеть боль — с ней вам помогут справиться медики.
Если вам кажется, что вы испытываете один из перечисленных выше симптомов, то, как мы уже говорили, не пренебрегайте помощью вашего лечащего врача. Стоит учитывать, что мы перечислили не все опасные симптомы при беременности, которые требуют внимания врачей. Поэтому всегда лучше перестраховаться и показаться врачу. Вы не будете зря переживать, а проблему, если она есть, можно будет быстро решить.
Готовимся к родам — Материнство в Хабаровске
От того, как хорошо женщина подготовлена психологически и физиологически, зависит насколько комфортно для нее и всех окружающих, (отца и малыша) пройдут роды.
Золотые правила комфортных родов:
1. Правильное дыхание. Когда в связи с сокращением матки мы говорим о страхе и напряжении, мы говорим о патологическом состоянии. К примеру, при любой, даже минимальной отслойке плаценты возникает боль. Другим источником патологических болей при схватках является сокращение мышц, вызванное недостаточным снабжением кислородом, как при стенокардии. Причиной этого является неправильное дыхание. Поэтому еще раз необходимо подчеркнуть, как важно для предотвращения болей в схватках придерживаться принципов естественных родов, одним из которых является правильное дыхание.
Причиной этого является неправильное дыхание. Поэтому еще раз необходимо подчеркнуть, как важно для предотвращения болей в схватках придерживаться принципов естественных родов, одним из которых является правильное дыхание.
2. Массируем спину. Есть еще одна область, часто подверженная болям, и это – спина. Боли в спине часто сопутствуют первой беременности, особенно в конце первого периода схваток. Обратите внимание, что речь идет о болях в спине, в области крестца, что совершенно не связано с сокращением матки. У большинства женщин – это всего лишь слабая боль, приводящая к легкому дискомфорту, но все же есть и такие, кто испытывает при этом жестокие страдания. Эту боль можно снять растиранием; в некоторых случаях потребуется сильное надавливание ладонью или пальцами, что может проделать лишь специалист или хорошо подготовленный муж. Хотя иногда беременной достаточно просто изменить положение своего тела, и проблема снимается сама.
3. Боль в лобковой части. Источником боли также является и лобковая область. Если подобный дискомфорт возникает в конце первого периода схваток, то, как правило, он создает меньше неприятностей, чем боли в спине. К тому же женщина редко испытывает боли в лобковой области и в спине одновременно. Легкий массаж, переход в положение полусидя с приподнятыми коленями, правильная техника дыхания – вот и все, что нужно женщине для того, чтобы справиться с таким временным дискомфортом.
Если подобный дискомфорт возникает в конце первого периода схваток, то, как правило, он создает меньше неприятностей, чем боли в спине. К тому же женщина редко испытывает боли в лобковой области и в спине одновременно. Легкий массаж, переход в положение полусидя с приподнятыми коленями, правильная техника дыхания – вот и все, что нужно женщине для того, чтобы справиться с таким временным дискомфортом.
4. Для подготовленной пациентки роды связаны только с ощущениями растяжения, сильного давления, некоторого дискомфорта. Хотя, повторяю, женщина редко испытывает в этом случае больший дискомфорт, чем сама хочет испытать, чтобы присовокупить к радости рождения ребенка еще и радость освобождения. Когда подготовленную женщину, только что пережившую роды, спрашивают, что было для нее наиболее трудным, она никогда не упоминает кульминационного момента родов. Наиболее распространенный ответ: «Самое трудное – это время перед потугами». При этом часто добавляет: «Трудно переносить боли в спине, но не само рождение. Этот момент был самым восхитительным, и я ни за что не хотела бы пропустить его!» Она прочувствовала роды, и, как множество других женщин, говорит об этом, как о чем-то хорошем, волнующем, добром. Если начать подробно расспрашивать о болях в спине и о том, почему она отказалась от обезболивания, счастливая мать ответит: «Это было совсем не так страшно! И потом, я не хотела пропустить момент рождения.»
Этот момент был самым восхитительным, и я ни за что не хотела бы пропустить его!» Она прочувствовала роды, и, как множество других женщин, говорит об этом, как о чем-то хорошем, волнующем, добром. Если начать подробно расспрашивать о болях в спине и о том, почему она отказалась от обезболивания, счастливая мать ответит: «Это было совсем не так страшно! И потом, я не хотела пропустить момент рождения.»
истории борьбы с COVID-19 двух жительниц Ташкента
Узбекистан, Ташкент – АН Podrobno.uz. Ожидание рождения ребенка – это несколько тревожный период жизни для женщин даже в обычных условиях, а сегодня, когда бушует эпидемия коронавируса, – просто кошмар. Многие беременные, заразившиеся ковидом, в эти дни вынуждены принимать важные решения о будущем ребенка в условиях неизвестности.
Что происходит с зараженной матерью, как влияет вирус на плод, какие роддома принимают рожениц, у кого получить консультацию в условиях самоизоляции и локдауна, стоит ли делать аборт на ранних сроках? Это лишь небольшая часть вопросов, которыми заполнены специализированные группы для будущих мам в соцсетях. И сложность здесь в том, что на многие из них у медиков нет однозначных ответов. Врачи говорят – все индивидуально, главное не паниковать и не заниматься самолечением.
И сложность здесь в том, что на многие из них у медиков нет однозначных ответов. Врачи говорят – все индивидуально, главное не паниковать и не заниматься самолечением.
Корреспондент Podrobno.uz пообщалась с двумя жительницами Ташкента, поделившимися своими историями беременности с ковидом.
История первая, со счастливым концом
Гульноре 29 лет, у нее третья беременность. Срок на момент болезни был 28-29 недель.
«Беременность протекала хорошо, поэтому старалась лишний раз никуда не выходить, ни с кем не контактировать, оберегала себя как могла. Но эта зараза сама пришла в дом. Брат заразился на работе», – вспоминает девушка.
В первый день, когда ее брат почувствовал боль в горле, головную боль и у него повысилась температура, он сразу самоизолировался от остальных домашних. Выходил из комнаты в маске, старался не контактировать с родными.
«Через два дня я почувствовала озноб, проснулась ночью от того, что ужасно болела голова и знобило. Померила температуру, градусник показал 37,7. Утром первым делом позвонила своему акушеру-гинекологу. Врач сделал назначение на три дня – противовирусный препарат, антибиотики, обильное питье», – рассказывает Гульнора.
Три дня пролетели, но улучшения состояния у девушки не наблюдалось. Температура прыгала от 37,5 до 38. К тому же началась ужасная головная боль, появилась слабость, сильно болели кости, сил не было вообще, девушка потеряла аппетит.
«Я очень переживала за детей, ведь дома еще двое маленьких и, конечно же, за малыша, который еще не родился. Как эта болезнь отразится на нем, – этот вопрос все время меня мучал», – говорит собеседница.
Состояние продолжало ухудшаться, поэтому семья вызвала врача из поликлиники, которая пришла домой, сделала осмотр и послушала легкие у беременной.
Доктор назначила обильное питье, лекарство от температуры и предупредила, если в течение трех дней не будет улучшений, необходимо будет снова ее вызывать.
По словам Гульноры, в последующие дни температура так и не падала, была ужасная слабость. К тому же ее постоянно бросало в пот, добавились кашель и боль в грудной клетке.
«Мы снова вызвали врача, она пришла и назначила антибиотики, а еще препарат, который разжижает кровь, витамин С и сироп от кашля», – рассказывает девушка.
Однако улучшения состояния не было и на этот раз. Гульнора обратилась к акушеру-гинекологу, который готовил ее к родам. Он порекомендовал лечь в стационар.
Параллельно семья девушки оставила заявку в поликлинике, чтобы к ним отправили СЭС на дом для сдачи анализов. К счастью, мобильная группа приехала и взяла тест в тот же день. При этом последующий приезд скорой поверг в шок всех родных.
Фельдшер сказал, что даже если они сейчас заберут девушку, роддом без справки на ковид ее не примет.
«На следующий день мы решили сами обратиться в роддом, который принимает беременных с симптомами ковида. Но там также сказали, что без подтверждения анализа, они не могут принять. Затем обратились в роддом по месту жительства, но и там без справки не смогли мне помочь. В результате вернулись домой, я продолжила лечение по назначению врача из поликлиники», – объясняет Гульнора.
Через пару дней у нее наконец спала температура, самочувствие улучшилось. В общей сложности беременная Гульнора температурила семь дней и принимала два разных антибиотика. Но здесь важно подчеркнуть, что девушка делала это под присмотром врача.
Через три дня после сдачи анализов позвонили из СЭС и подтвердили положительный результат на коронавирус.
«Прошло уже больше 20 дней с момента появления симптомов болезни, самочувствие у меня хорошее, температуры нет. Слава Богу с ребенком тоже все хорошо. Мне хочется пожелать всем крепкого здоровья, берегите себя и своих родных. Ну, а если вы столкнулись с этим вирусом, самое главное не поддаваться панике, отгонять от себя плохие мысли и быть на связи с врачом», – отмечает Гульнора.
История вторая, трагическая
Луиза с супругом уже несколько лет мечтали о втором ребенке. И вот, наконец, в июне этого года УЗИ подтвердило беременность.
«С одной стороны, мы были безмерно счастливы, с другой – была небольшая тревожность из-за эпидемии. Но мы не думали о плохом и надеялись на лучшее», – рассказывает девушка.
Супруги решили пока не говорить близким о положении Луизы, чтобы родители не переживали, как в условиях карантина она будет вынашивать ребенка.
«В начале июля у меня внезапно поднялась температура, немного болело горло, я решила ничем не сбивать ее, пила чай с малиной. Температура на уровне 37-37,2 держалась шесть дней, потом пропало обоняние, начались проблемы «по-женски», – вспоминает Луиза.
Еще на пятый день болезни девушка набрала номер телефона районной поликлиники, уточнила, может ли сдать тест на ковид. Ей там ответили, что районный СЭС закрыт на карантин, и тест можно сдать только в частных клиниках.
Хуже всего то, что семья столкнулась с болезнью, когда в Ташкенте произошел коронавирусный коллапс: в больницах не было мест, принимал только третий роддом с подтвержденным ковидом, а в других районных СЭС и частных центрах были огромные очереди.
«Конечно, когда читаешь в новостях, что происходит в медучреждениях, становится не по себе.
Но мы решили не паниковать. Выделения были только один день, и потом они прекратились. При том, что ныло все тело, ни в животе, ни «по-женски» после девятого дня меня ничего уже не тревожило. Тем не менее я все-таки нашла врача гинеколога, которая проконсультировала меня онлайн. Тогда была седьмая неделя беременности. Меня мучал только один вопрос: как болезнь могла повлиять на ребенка», – вспоминает Луиза.
Девушка несколько дней выполняла рекомендации специалиста, но потом боли вернулись. Поэтому было принято решение ехать к гинекологу на осмотр.
«Я записалась в частную клинику, потому что роддом принимает только при наличии справки, а ее надо ждать несколько дней. Как только я зашла на консультацию к доктору, сразу предупредила, что могла недавно переболеть коронавирусом. Она, выслушав меня, сказала, что все равно сделает осмотр, и только потом можно решать, что делать дальше. Я очень благодарна врачу, ведь в такой ситуации и не знаешь, в какие двери стучаться», – делится Луиза.
Когда девушка ехала на осмотр, то в душе уже чувствовала, что с ребенком что-то не то. Анализы подтвердили, что плод не развивается и необходимо делать аборт, чтобы не было тяжелых последствий для здоровья молодой мамы.
То, что чувствуют в такие моменты женщины, знают только они сами. Никакими словами невозможно передать боль утраты долгожданного дитя.
«Я не помню все как происходило, выпила лекарство, находилась под присмотром специалистов. Все их слова, что я еще рожу, что жизнь наладиться… все было мимо. В голове будто дятел билась только одна мысль: если бы не ковид, если бы не ковид», – плача, вспоминает девушка.
Помимо Луизы этой же болезнью переболел и ее супруг. У него пару дней держалась высокая температура, а потом наступила ломота по всему телу, пропало обоняние.
«Врачи косвенно подтвердили мой диагноз, они тоже уверены, что это был коронавирус, и вся опасность была в том, что у меня был важный триместр, когда у ребенка формируются органы,»– говорит девушка.
Позже, по рекомендации врача, девушка решила сдать общие анализы, чтобы проверить и восстановить организм.
«Я стояла в очереди и думала, может быть все-таки сдать анализ на антитела? Но 365 тысяч сумов… ради того, что известно и без бумажки? Нет, решила я, лучше потрачу их сейчас на лечение, ведь мы с супругом, несмотря ни на что, мечтаем о детях. Теперь это будет уже тогда, когда пройдет эпидемия», – рассказала девушка.
Мнение эксперта
Ранее профессор, доктор медицинских наук, член Научно-технического совета при Министерстве инновационного развития Фарида Аюпова в одной из наших публикаций рассказывала, как беременные переносят коронавирус. В частности, она отмечала, что в группе высокого риска находятся те женщины, у которых имеются различные экстрагенитальные заболевания, особенно во второй половине беременности: болезни органов дыхания (пневмония, бронхиальная астма), диабет, артериальная гипертония, хронические воспалительные процессы, сердечно-сосудистые заболевания.
Все эти болезни наряду с нарушениями иммунного статуса, гемостаза (свертываемости крови), наличием злокачественных опухолей во время беременности способствуют повышению нагрузки на организм и особенно увеличению объема циркулирующей крови, снижению показателей дыхания и развитию различных осложнений.
Отягощенный акушерский анамнез (преэклампсия, повышение артериального давления, кровотечение, нарушение свертывания крови, преждевременные роды, невынашивание беременности, различные оперативные вмешательства при прошлой беременности) тоже является фактором риска.
COVID-19 наиболее опасен во втором и третьем триместре с учетом нагрузок на разные системы организма. Фарида Аюпова рекомендовала в обязательном порядке проходить скрининги в четко установленные протоколом ведения беременности сроки, своевременно сдавать анализы, проводить УЗИ, консультироваться у врача.
Плод не является прямой мишенью для коронавирусной инфекции – он защищен плацентарным барьером, отмечает профессор. Многое зависит от состояния матери и степени тяжести коронавирусной инфекции, но роды у больных коронавирусом обычно протекают легко, и дети рождаются здоровыми.
Не пропусти ничего важного: больше новостей в Telegram-канале Podrobno.uz.
Аптечка будущей мамы — причины, диагностика и лечение
Беременность, конечно, не болезнь. Тем не менее это состояние зачастую требует применения тех или иных лекарственных препаратов. К тому же привычные средства борьбы с недугом могут теперь оказаться для вас нежелательными. Поэтому обычный состав вашей домашней аптечки должен пополниться за счет следующих компонентов.
1. Поливитамины
Беременная женщина нуждается в большем количестве витаминов, и даже рациональное питание в этот период не может полностью удовлетворить потребность организма в витаминах и микроэлементах. Лучше всего принимать поливитаминные препараты, рассчитанные именно на беременных. Подобрать такой препарат поможет доктор. Однако при возникновении различных осложнений течения беременности врач может назначить вам в дополнение к принимаемым поливитаминам следующие препараты:
Лучше всего принимать поливитаминные препараты, рассчитанные именно на беременных. Подобрать такой препарат поможет доктор. Однако при возникновении различных осложнений течения беременности врач может назначить вам в дополнение к принимаемым поливитаминам следующие препараты:
- фолиевая кислота — витамин В9, который рекомендуют принимать до 12-й недели беременности, т. к. при его недостатке могут развиться анемия, нарушения свертываемости крови, гипотрофия плода. Достаточное же количество фолиевой кислоты обеспечит правильное формирование нервной трубки плода, из которой потом будет формироваться нервная система малыша;
- витамин Е выполняет в организме важную защитную функцию, борясь со свободными радикалами — продуктами обмена веществ, разрушающими клетки; кроме того, он способствует расслаблению мускулатуры матки во время беременности, тем самым предотвращая ее прерывание;
- во время беременности увеличивается потребность в железе , т.
 к. этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм не только матери, но и плода. Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона;
к. этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм не только матери, но и плода. Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона; - кальций обеспечивает правильный рост и формирование костной ткани плода. Если кальций в недостаточном количестве поступает с пищей, то он «берется» из костей матери, что приводит к нарушению их структуры — остеопорозу, ухудшению состояния зубов. Поэтому беременным в ряде случаев рекомендуют принимать препараты кальция. Часто такие препараты содержат и витамин D, который способствует улучшению усвоения поступающего кальция.
Нужную дозировку и срок приема этих препаратов вам подберет лечащий врач, потому что они индивидуальны для каждой женщины и зависят от степени выраженности осложнений беременности
2. Но-шпа
Это спазмолитический препарат , который используется во время беременности при повышении тонуса матки. Действие препарата основано на расслаблении мышечной мускулатуры матки. Клиническими исследованиями доказано, что но-шпа не оказывает неблагоприятного влияния на плод. Врачи рекомендуют иметь этот препарат при себе и применять его при признаках усиления тонуса матки (болезненные ощущения в области живота, когда матка становится твердой и плотной, долго не расслабляется). Рекомендуется принимать не более 6 таблеток но-шпы в сутки. Перед началом приема но-шпы нужно проконсультироваться с врачом, так как этот препарат нельзя принимать при явлениях истмико-цервикальной недостаточности.
Действие препарата основано на расслаблении мышечной мускулатуры матки. Клиническими исследованиями доказано, что но-шпа не оказывает неблагоприятного влияния на плод. Врачи рекомендуют иметь этот препарат при себе и применять его при признаках усиления тонуса матки (болезненные ощущения в области живота, когда матка становится твердой и плотной, долго не расслабляется). Рекомендуется принимать не более 6 таблеток но-шпы в сутки. Перед началом приема но-шпы нужно проконсультироваться с врачом, так как этот препарат нельзя принимать при явлениях истмико-цервикальной недостаточности.
3. Свечи с папаверином
Обладают действием, аналогичным но-шпе, и применяются для усиления ее действия, так как оба эти препарата взаимодействуют, увеличивая продолжительность терапевтического эффекта друг друга. Свечи с папаверином — ректальные, т.е. вставляются в прямую кишку, кратность их применения определяет врач.
4. Слабительные средства
Во время беременности часто возникают проблемы со стулом, что препятствует нормальному пищеварению и обмену веществ. Если корректирующая диета не помогает, можно использовать мягкие слабительные средства, например Гутталакс. Этот препарат не противопоказан во время беременности и не оказывает влияния на плод.
Если корректирующая диета не помогает, можно использовать мягкие слабительные средства, например Гутталакс. Этот препарат не противопоказан во время беременности и не оказывает влияния на плод.
5. Препараты для лечения геморроя
Часто возникающие во время беременности запоры могут провоцировать развитие геморроя — варикозного расширения вен заднего прохода и прямой кишки в виде болезненных узлов и шишек, которые начинают кровоточить при опорожнении кишечника. Можно использовать после 12 недель беременности ректальные свечи и крем Гепатромбин , свечи с новокаином. На фоне приема этих препаратов геморроидальные узлы станут меньше, пройдет боль. Помимо этого, гепатромбин окажет и профилактическое действие: на фоне его применения резко снижается риск рецидива заболевания.
6. Средства, повышающие иммунитет
При простуде можно пользоваться средствами, повышающими иммунитет. К ним относится, например, препарат, содержащий интерферон, который помогает бороться с бактериальными и вирусными инфекциями, Виферон. Следует учесть, что беременным подходит дозировка 150 тыс. ME.
Следует учесть, что беременным подходит дозировка 150 тыс. ME.
7.Оксолиновая мазь
Для профилактики ОРВИ и гриппа** , особенно в период эпидемий, можно пользоваться таким средством, как Оксолиновая мазь. Ее в небольшом количестве закладывают в нос, смазывая его слизистую оболочку. Действие оксолиновой мази основано на том, что она препятствует внедрению вируса. Рекомендуется использовать оксолиновую мазь перед планируемым посещением мест большого скопления людей, а также в осенне-зимний период. Аналогичным образом можно использовать бальзам Витаон.
8.Успокаивающее средство
В первой половине беременности, учитывая особенности изменения возбудимости нервной системы, например повышенную плаксивость, раздражительность, а во второй половине беременности — учитывая частую бессонницу, вам может пригодиться успокаивающее средство. В этом качестве можно рекомендовать Валериану и Пустырник (их можно использовать в виде таблеток, экстрактов, отваров из сухих трав). Можно использовать препарат Новопассит , который создан на основе трав и не содержит спирта.
Можно использовать препарат Новопассит , который создан на основе трав и не содержит спирта.
9.Средства от изжоги
Во второй половине беременности часто появляется изжога , т.к. увеличивающаяся в размерах матка «подпирает» диафрагму и желудок, в результате чего нарушается отток желчи: она забрасывается в желудок, пищевод. Эту неприятность может устранить прием таблеток Ренни или Альмагель.
10.Средства от головной боли
Часто возникает вопрос: можно ли беременной женщине принимать лекарства от головной боли? Следует помнить: терпеть головную боль намного вреднее, чем пить обезболивающие препараты (разумеется, если голова болит не регулярно, а эпизодически). Если же вас беспокоят частые, мучительные головные боли, то они могут означать развитие какого-либо заболевания, и вам следует проконсультироваться с врачом.
Если же подобная причина исключена, можно принять обезболивающее средство. Наиболее изучен по влиянию на беременную женщину и плод парацетамол и препараты на его основе (например, Панадол ). В малых дозах или при непродолжительном периоде лечения он не оказывает отрицательного воздействия на плод.
Наиболее изучен по влиянию на беременную женщину и плод парацетамол и препараты на его основе (например, Панадол ). В малых дозах или при непродолжительном периоде лечения он не оказывает отрицательного воздействия на плод.
11. Антигистаминные препараты
Во время беременности в связи с изменением иммунного статуса велика вероятность проявления тех или иных аллергических реакций, даже если раньше вам не приходилось встречаться с этим недугом. В этом случае помогут такие известные препараты, как Супрастин, Кларитин.
В заключение напомним: применять любые лекарственные средства можно только после консультации с врачом и с особой осторожностью — до 12 недель беременности.
Надежда Зарецкая
Акушер-гинеколог, к.м.н., врач высшей категории
Журнал «9 месяцев» № 7 2003
Распознавание опасных головных болей при беременности
Хотя головные боли напряжения и мигрени не обязательно усиливаются во время беременности (а у женщин они обычно улучшаются), иногда головная боль может быть предупреждающим признаком более серьезных проблем.
Мигрень или другие головные боли возникают во время беременности по тем же причинам, что и у большинства людей, в результате усталости, напряжения или изменения режима питания. Кроме того, изменения уровня гормонов и химического состава тела могут играть роль в головных болях (особенно мигрени) во время беременности.
Консервативные методы лечения, такие как холодные компрессы и отдых, могут быть эффективны для многих женщин, но другим могут потребоваться такие лекарства, как тайленол (ацетаминофен). Обязательно узнайте больше о том, какие лекарства безопасно использовать во время беременности.
Verywell / Лаура Портер
Головная боль как симптом преэклампсии
Если головная боль во время беременности сопровождается головокружением, нечеткостью зрения или слепыми пятнами (скотомой), самое время позвонить своему акушеру или врачу.Взаимодействие с другими людьми
Это могут быть признаки преэклампсии — состояния, которое развивается во второй половине беременности. Он характеризуется повышенным кровяным давлением (гипертония), содержанием белка в моче и отеками, обычно в ступнях и ногах.
Он характеризуется повышенным кровяным давлением (гипертония), содержанием белка в моче и отеками, обычно в ступнях и ногах.
У некоторых людей с преэклампсией развивается головная боль, напоминающая мигрень — пульсирующая головная боль с тошнотой и / или чувствительностью к свету или звуку. Это еще один повод немедленно обратиться к врачу, особенно если у вас обычно не бывает мигрени или если состояние не проходит.
Если преэклампсия становится более тяжелой, это может вызвать проблемы с печенью и снижение количества тромбоцитов (клеток крови, которые помогают в процессе свертывания крови).
При отсутствии лечения преэклампсия может перерасти в эклампсию, которая включает судороги и, возможно, кому и слепоту. Оба состояния опасны для здоровья матери (и ребенка) и требуют срочного лечения. Лечение обычно включает в себя роды в дополнение к лекарствам, снижающим кровяное давление.
Руководство по обсуждению с доктором головных болей
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором было отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Предупреждающие знаки красного флага
Другие тревожные признаки головной боли включают в себя головную боль типа грома, которая вызывает сильную и внезапную головную боль.Многие люди называют это самой страшной головной болью в своей жизни .
Неврологические симптомы, такие как нечеткое зрение или онемение, головная боль, связанная с лихорадкой, и головная боль, связанная с напряжением, являются другими показателями для обращения за медицинской помощью.
Если у вас обычно не бывает головных болей и они появляются во время беременности, обратитесь к врачу, поскольку это тоже может быть предупреждающим знаком.
Слово Verywell
Хорошая новость заключается в том, что большинство головных болей во время беременности можно легко облегчить с помощью простых средств, таких как отдых, расслабление, холодный компресс и регулярное питание.
Также могут быть полезны методы биологической обратной связи и управления стрессом. Но разумно знать об этом и позвонить своему врачу, если ваша головная боль не проходит, вы чувствуете себя иначе или связана с тревожными симптомами, такими как неврологические проблемы.
Почему женщины испытывают головные боли при беременности? — Основы здоровья от клиники Кливленда
Беременность подобна морским ракушкам: нет двух абсолютно одинаковых — вот почему вы, возможно, испытали мучительную мигрень, в то время как другие наслаждались 40 неделями чистого блаженства.Объясняет невролог Насима Шадбер, доктор медицины.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Головные боли делятся на две категории: первичные и вторичные. Вторичные головные боли вызваны основной проблемой со здоровьем, например инфекцией носовых пазух или высоким кровяным давлением.Первичные головные боли являются самодостаточными — боль, которую вы чувствуете, является прямым результатом самой головной боли. Классический пример — мигрень.
Часто страдают мигренью:
- Пульсирующая головная боль от умеренной до сильной.
- Симптомы, включая повышенную чувствительность к свету, шуму или запахи, тошнота, рвота и потеря аппетита — от четырех часов до три дня.
Если вы испытываете мигрень во время беременности, она также часто может идти рука об руку с аурой.Аура — это временное сенсорное нарушение, которое может включать визуальные изменения, онемение и покалывание, а также изменения речи.
Так что же такого в том, что булочка в духовке делает у вас болит голова (кроме мыслей об обучении в колледже)? Во всем виноват гормоны. Именно то, что помогает вашему телу сохранить здоровье вашего будущего ребенка и накормили и свою норму головной боли. Так же увеличивается объем крови, что происходит в первом триместре.
Другие факторы, приводящие к головные боли при беременности включают:
Подробнее более четверти женщин страдают мигренью в репродуктивном возрасте. Женщины, которые мигрени чаще возникают во время беременности. Но в случаях, связанных с вторичной головной болью, причины включают:
- Преэклампсия (высокое кровяное давление во время беременности).
- Тромбоз вен (тромбы в головном мозге).
- Инфекции носовых пазух.
- Опухоли головного мозга.
- Риск инсульта.
«Мы внимательно смотрим на всех и оцениваем их
симптомы », — отмечает д-р Шадбер. «Первый вопрос, на который мы хотим ответить:« Является ли
это первичная головная боль или предупреждающий признак основного заболевания? »
«Первый вопрос, на который мы хотим ответить:« Является ли
это первичная головная боль или предупреждающий признак основного заболевания? »
Хорошие новости? «Большинство женщин отмечают уменьшение количества мигреней, которые они испытывают по мере продолжения беременности», — сообщает д-р Шадбер. Но чтобы лучше справляться, когда головная боль не проходит, она рекомендует следующие семь советов:
- Ведите дневник головной боли: Отслеживая свои головные боли и симптомы, легче заметить любые изменения, которые ваш врач должен знать о .
- Знайте свои триггеры мигрени: Дневник головной боли также может помочь вам распознать и избежать потенциальных триггеров. Таким образом, если вас раздражает сыр, вы не положите ни одного ломтика в свой послеобеденный бутерброд. Другие распространенные триггеры включают переработанное мясо, шоколад, глутамат натрия и спелые бананы.

- Гидрат: Доктор Шадбер рекомендует выпивать от 8 до 10 стаканов воды каждый день, но потребности в воде у каждого человека различаются.
- Высыпайтесь: Восемь часов непрерывного сна каждую ночь — это идеально.
- Попробуйте безопасные домашние средства: Лежание в темной комнате или накрытие головы холодной тряпкой может принести некоторое облегчение. «Но прежде чем использовать любые натуральные средства, обсудите их с врачом», — предупреждает доктор Шадбер. «Различные вещества в натуральных средствах могут негативно повлиять на вас или вашего будущего ребенка».
- Изучите когнитивно-поведенческую терапию или биологическую обратную связь: Оба могут научить вас, как справиться с головной болью, изменив образ вашего мышления.
- Попробуйте физиотерапию: Плохая осанка, особенно на поздних сроках беременности, может вызвать головные боли.Укрепление мышц шеи и плеч с помощью физкультуры может помочь в борьбе с этим (д-р Шадбер также рекомендует хороший массаж).

Д-р Шадбер подчеркивает, что разумно привлекать своего врача к любому процессу принятия решений, особенно при рассмотрении вопроса о лекарствах: « Это должно быть совместное и осознанное решение между пациентом, его неврологом и часто акушером / гинекологом. Вместе мы определяем лучший подход к лечению первичной или вторичной головной боли ».
Головные боли при беременности — НИУ ВШЭ.т.е.
Головные боли обычны во время беременности. Они чаще встречаются в первом триместре (от 0 до 13 недель) или в третьем триместре (от 27 до 40 недель).
Головные боли могут быть неприятны для вас, но не опасны для вашего ребенка. Они могут быть признаком того, что вам необходимо пройти обследование у терапевта, акушерки или акушера. Важно знать, на что следует обращать внимание.
Причины головных болей во время беременности
Головные боли во время беременности могут быть вызваны:
Если вы страдаете от мигрени, то во время беременности вы можете чаще или реже болеть мигренью.
Поговорите со своим терапевтом или фармацевтом, прежде чем принимать обычные лекарства от мигрени.
Для лечения головных болей
Если вы испытываете головную боль, вы можете попробовать несколько вещей, которые могут помочь дома:
- Отдохнуть в темной комнате и сделать долгие, медленные глубокие вдохи
- применить горячие или холодные компрессы к голова и шея
- часто ешьте небольшими порциями
- получайте массаж
- расслабьтесь в теплой ванне или теплом душе
Использование обезболивающих во время беременности
Некоторые лекарства, в том числе обезболивающие, могут нанести вред здоровью вашего ребенка.
Парацетамол обычно считается безопасным при беременности. Всегда проверяйте упаковку на предмет правильного количества таблеток и частоты их приема.
Если вы обнаружите, что вам нужно принимать парацетамол более двух дней, возможно, вам придется поговорить с вашим терапевтом.
Ибупрофен иногда рекомендуется при головных болях во время беременности. Вы можете принимать его только в определенное время во время беременности. Перед приемом ибупрофена обязательно проконсультируйтесь с вашим терапевтом, фармацевтом или акушером.
Вы можете принимать его только в определенное время во время беременности. Перед приемом ибупрофена обязательно проконсультируйтесь с вашим терапевтом, фармацевтом или акушером.
Посоветуйтесь со своим терапевтом, фармацевтом или акушеркой, прежде чем принимать какие-либо лекарства.
Когда обращаться за помощью
Сообщите своему врачу или акушерке, если у вас часто возникают сильные головные боли. Это могло быть признаком более серьезной проблемы.
Немедленно обратитесь к акушерке или терапевту, если у вас:
- генерализованный отек, особенно если он внезапный
- мигание ваших глаз или помутнение зрения
- сообщили, что у вас повышается артериальное давление
- внезапная сильная головная боль
- усиливающаяся головная боль
- мигрень, которая отличается от мигрени у вас обычно
- боль в верхней части живота
Связанные темы
Усталость и утомляемость во время беременности
Физические упражнения во время беременности
Еда, чтобы поесть
Советы по релаксации
Последняя проверка страницы: 15. 03.2018
03.2018
срок следующей проверки: 15.03.2021
Головные боли во время беременности | Беременность, роды и ребенок
Головные боли у женщин часто могут быть вызваны изменением гормонов во время беременности.У будущих мам может наблюдаться увеличение или уменьшение количества головных болей. Необъяснимые частые головные боли на более поздних сроках беременности могут быть признаком более серьезного состояния, называемого преэклампсией, поэтому сообщите врачу, если это так.
Причины головной боли при беременности
Многие женщины испытывают головные боли во время беременности, особенно в первом и третьем триместрах. Если вы беременны, вы можете заметить учащение головных болей примерно на 9 неделе беременности.
Помимо гормональных изменений, головные боли на ранних сроках беременности могут быть вызваны увеличением объема крови, производимой вашим организмом.
Другие причины головной боли во время беременности могут включать:
Мигрень
Мигрень — это особый тип головной боли, которая чаще всего возникает на одной стороне головы — она может быть умеренной или очень болезненной. Люди, страдающие мигренью, также могут чувствовать тошноту или рвоту и быть чувствительными к свету или звуку.
Люди, страдающие мигренью, также могут чувствовать тошноту или рвоту и быть чувствительными к свету или звуку.
Во время беременности мигрень может усилиться в течение первых нескольких месяцев, но для многих женщин она может улучшиться на более поздних сроках беременности, когда уровень гормона эстрогена стабилизируется.У других женщин во время беременности может наблюдаться отсутствие изменений или уменьшение количества мигреней. Некоторые женщины могут испытывать разные симптомы мигрени во время разных беременностей.
Лечение
Беременным женщинам с мигренью не рекомендуется принимать лекарства от мигрени. При других головных болях также рекомендуется попытаться вылечить головную боль без лекарств.
Вы можете попробовать:
- больше спать или отдыхать и расслабляться
- уроки йоги для беременных или другие упражнения
- Практика правильной осанки, особенно на поздних сроках беременности
- есть регулярные, сбалансированные блюда
- обкладывать теплой маской для лица область вокруг глаз и носа, если это синусовая головная боль
- положить холодный компресс на шею сзади, принять ванну или использовать тепловой компресс, если это головная боль напряжения
- Массаж шеи и плеч
Беременным женщинам, страдающим мигренью, следует избегать вещей, которые могут вызвать мигрень.Это может включать:
- шоколад
- йогурт
- арахис
- хлеб
- сметана
- мясные консервы
- выдержанный сыр
- глутамат натрия (MSG)
- кофеин (отмена)
- Яркие или мерцающие огни
- Сильные запахи
- громкие звуки
- компьютерные или киноэкраны
- внезапные или чрезмерные упражнения
- эмоциональные триггеры, такие как споры или стресс
Если вы все-таки принимаете лекарства от головной боли или мигрени, вам следует сначала проконсультироваться с врачом, фармацевтом или акушеркой.Парацетамол с кодеином или без него обычно считается безопасным для беременных женщин, но вам следует избегать использования других обезболивающих, таких как аспирин или ибупрофен.
Когда обращаться к врачу
Если вы испытываете частые головные боли, которые не проходят при приеме парацетамола, это может быть признаком более серьезного заболевания, называемого преэклампсией. Обычно это связано с повышением артериального давления беременной женщины и проблемами с почками. Есть и другие серьезные риски как для вас, так и для вашего ребенка.Преэклампсия чаще всего возникает во второй половине беременности.
Обратитесь к врачу, особенно если наряду с головными болями у вас появляется боль под ребрами, ощущение изжоги, внезапный отек лица, рук или ног или проблемы со зрением.
Дополнительная информация
- Поговорите со своим врачом или акушеркой, особенно если у вас есть какие-либо опасения по поводу преэклампсии
- Телефон для беременных, родов и младенцев по телефону 1800 882 436, чтобы поговорить с медсестрой по охране здоровья матери и ребенка.
- Для получения дополнительной информации о головных болях во время беременности посетите сайт Headache Australia.
- Для получения дополнительной информации о лекарствах во время беременности обратитесь к своему врачу или фармацевту или посетите NPS MedicineWise.
Беременная? Эта головная боль может быть не только в вашей голове
Быть беременным часто означает постоянно проявлять бдительность в отношении «чего-то не так» и при этом стараться не реагировать слишком остро. Итак, если у женщины сильная головная боль — один из нескольких возможных симптомов преэклампсии — как она узнает, стоит ли обращаться к врачу?
Скорее всего, ей следует позвонить, особенно если у нее обычно не бывает головных болей и она находится в третьем триместре, предлагает недавнее исследование Neurology .Среди 140 женщин, которые обратились в больницу из-за сильной головной боли, чуть более трети имели вторичное заболевание, помимо головной боли, и примерно половина из них была гипертонической болезнью во время беременности, такой как преэклампсия. У остальных 65% была мигрень, но многие симптомы остались прежними.
«Что было самым удивительным, так это то, что очень немногие характеристики самого приступа головной боли предсказывали вызывающую беспокойство причину», — сказал ведущий автор исследования доктор Мэтью Роббинс, доцент кафедры клинической неврологии Медицинского колледжа Альберта Эйнштейна, Медицинский центр Монтефиоре. .Только звуковая чувствительность выделялась как симптом, связанный с мигренью, а не с головными болями с вторичными состояниями.
«Пациенты и врачи никогда не должны предполагать, что это« просто головная боль », если она возникает после 20 недель беременности», — сказала доктор Дженнифер Ву, акушер-терапевт больницы Ленокс Хилл в Нью-Йорке, которая не принимала участия в исследовании. «Беременным пациенткам важно понимать, что легкая головная боль на самом деле может быть симптомом очень опасного, потенциально опасного для жизни состояния, называемого преэклампсией, и необходимо полное обследование, чтобы исключить преэклампсию.”
Преэклампсия характеризуется наличием белка в моче и высоким кровяным давлением, которое не падает обратно. Нелеченная преэклампсия — серьезное дело. Это может привести к отслойке плаценты (когда плацента отделяется от стенки матки перед родами), судорогам, сердечным заболеваниям или опасному состоянию, называемому HELLP, которое может привести к повреждению органов. Поклонники Аббатства Даунтон узнают в нем то, что убило бедную Сибиллу.Хотя сегодня в странах с высоким уровнем дохода для большинства женщин с диагнозом преэклампсия смерть наступает редко, до 300 американских женщин в год продолжают умирать от этого заболевания.
Врачи могут лечить женщину магнием, — сказал Ву. Однако в большинстве случаев, если кровяное давление у женщины остается повышенным или продолжает расти, ее в конечном итоге нужно будет заставить родить ребенка. Единственное «лекарство» от преэклампсии — перестать беременеть.
Но преэклампсия может быть и легкой. Иногда у женщин нет никаких симптомов или симптомы могут быть легкими, например, небольшая боль в животе, набухание веса, головная боль и изменения зрения — все это в основном симптомы беременности для многих женщин.
«Сложность заключается в том, что многие симптомы мигрени и преэклампсии накладываются друг на друга, например, головная боль, тошнота, рвота и визуальные изменения, поэтому беременным женщинам важно регулярно консультироваться со своим врачом, если они испытывают какие-либо из этих симптомов». — сказал Роббинс. «Мигрень также является фактором риска развития преэклампсии, поэтому отношения могут быть сложными».
В ходе исследования исследователи изучили записи 140 беременных женщин, которые в течение пяти лет попадали в отделения неотложной помощи, родильное отделение или дородовые отделения больницы Бронкса.Они сравнили характеристики женщин, а также симптомы головной боли, такие как чувствительность, триггеры, частота и наличие тошноты или рвоты.
Хотя 65% головных болей были мигренью, половина (51%) из остальных 35% была результатом состояний беременности, связанных с высоким кровяным давлением, в основном преэклампсией. Примерно каждая шестая женщина, обратившаяся в больницу с головной болью, страдала гипертоническим расстройством во время беременности.
Двумя наиболее важными факторами, которые больше всего отличали мигрень от головных болей с вторичным состоянием, были высокое кровяное давление (в основном потому, что многие из них были гипертоническими расстройствами во время беременности) или отсутствие головных болей в анамнезе.Для женщин, которые обычно не страдают головными болями, их шансы были в пять раз выше, чем их головная боль, была гипертоническим расстройством беременности, чем мигренью. Но есть и другие красные флажки: судороги, лихорадка или ненормальное неврологическое обследование также были связаны с более высокими шансами головной боли с другим заболеванием.
В нижней строке? Лучше перестраховаться, чем сожалеть: поскольку трудно отличить мигрень от головной боли, вызванной преэклампсией, «низкий порог» для проведения МРТ или анализа мочи для поиска белка «оправдан», заключили авторы исследования.Но это еще не значит, что женщинам следует паниковать, если они беременны и у них сильно болит голова.
«Мы хотим подчеркнуть, что мы изучали беременных женщин, которые были наиболее больны — тех, кто обратился в службу неотложной помощи и в больницу», — сказал Роббинс. «В большинстве случаев приступы сильной головной боли у беременных не являются признаком того, что надвигается ужасное осложнение беременности». Однако, добавил он, это означает позвонить своему врачу.
Моя книга «Информированный родитель», написанная соавтором Эмили Уиллингем, доступна для предварительного заказа.Найдите меня в Твиттере здесь.
Головные боли при беременности | Tommy’s
Уход за беременными по-прежнему важен во время пандемии коронавируса, и службы все еще работают. Если у вас есть какие-либо опасения по поводу своей беременности, позвоните своему терапевту, акушерке, в ближайшее отделение ранней беременности или родильное отделение.
Как лечить головную боль при беременности?
Если у вас слабая головная боль, можно принять парацетамол. Убедитесь, что вы следуете инструкциям на упаковке относительно того, сколько вы можете принять.
Есть некоторые обезболивающие, которые нельзя принимать во время беременности. К ним относятся таблетки или капсулы, которые:
- содержат добавленный кофеин (иногда продается с надписью «extra» на этикетке)
- содержат кодеин
- обладают противовоспалительным действием, как ибупрофен или аспирин.
Некоторым женщинам можно порекомендовать принимать низкие дозы аспирина в качестве лечения, если у них ранее были выкидыши или у них есть риск преэклампсии. Это назначит врач.Аспирин не следует принимать для лечения головной боли.
Постарайтесь принять минимальную эффективную дозу парацетамола и в течение кратчайшего времени. Ваш акушер, терапевт или фармацевт могут дать вам дополнительные советы, если боль не проходит и не проходит с помощью парацетамола.
Узнайте больше о лекарствах и лекарствах для беременных.
Что я могу сделать, чтобы предотвратить головную боль при беременности?Есть несколько способов предотвратить головную боль. Попробуйте:
Когда мне следует позвонить врачу или акушерке по поводу головной боли при беременности? Позвоните своей акушерке, врачу или в родильное отделение больницы, если у вас очень сильная головная боль или головная боль, которая не проходит.Это может быть симптом гипертонии, вызванной беременностью. Это тип повышенного кровяного давления, который развивается через 20 недель и проходит в течение 6 недель после рождения ребенка. Это также известно как гестационное высокое кровяное давление или гестационная гипертензия.
Немедленно обратитесь к акушерке, врачу или в больницу, если у вас возникли головная боль, проблемы со зрением и внезапный отек рук, ног, лица или живота. Это может быть признаком преэклампсии, состояния беременности, которое может быть опасным для вас и ребенка, если за ним не следить и не лечить.
Если у вас болит голова и возникают какие-либо из следующих симптомов, позвоните своей акушерке, врачу или в родильное отделение:
- дискомфорт в нижней части живота (таз)
- боль в спине
- Боль в пояснице (ваши стороны между нижними ребрами и тазом и нижняя часть спины)
- нуждаются в большом количестве или неконтролируемая потребность в уходе
- мутный, зловонный (рыбный) или кровавый
- Повышенная температура (более 37.5 ° С)
- плохое самочувствие (тошнота) и рвота.
Это может быть признаком инфекции мочевыводящих путей. ИМП следует лечить антибиотиками, которые безопасны для использования во время беременности.
Мигрень при беременности
Мигрень — распространенный вид головной боли. Многие люди, страдающие мигренью, могут иметь:
- Сильная боль, напоминающая пульсирующую, стучащую или пульсирующую боль
- тошнота (тошнота)
- Боль от яркого света
- — «аура», например мигание огней перед началом мигрени.
Поговорите со своим врачом или акушеркой, если у вас раньше была мигрень и если вы принимаете или принимали какие-либо лекарства от них. Это связано с тем, что некоторые лекарства от мигрени могут содержать кодеин, аспирин или ибупрофен, которые не рекомендуются во время беременности, если их не назначил врач, а польза от них перевешивает риски.
Не ждите, пока у вас будет атака. Ваш врач должен дать вам совет о том, как справиться с симптомами во время беременности и если вы решите кормить грудью.
Может ли мигрень повредить моему ребенку? Женщины, страдающие мигренью, имеют несколько более высокий риск развития высокого кровяного давления и преэклампсии. Этот риск очень мал, и у большинства женщин с мигренью не будет высокого кровяного давления.
Если у вас возникнут какие-либо проблемы, поговорите со своей акушеркой.
Что мне делать, если у меня во время беременности мигрень?Если у вас никогда не было мигрени, обратитесь к акушерке, врачу или в родильное отделение больницы.Серьезные заболевания, такие как преэклампсия, могут быть похожи на мигрень, поэтому, хотя маловероятно, что что-то не так, ваш лечащий врач может захотеть вас увидеть.
Если у вас всегда были мигрени, вы можете обнаружить, что во время беременности они проходят. Но беременность также может изменить характер мигрени, поэтому, если у вас мигрень, которая отличается от того, что было раньше, позвоните своей акушерке, врачу или в родильное отделение больницы.
Что я могу сделать, чтобы предотвратить мигрень? Один из лучших способов предотвратить мигрень — это распознать, что вызывает приступ, и попытаться их избежать.Например, стресс, употребление определенных продуктов или недостаток сна могут вызвать приступ.
Во время беременности может быть сложно избежать триггеров. Например, если у вас утреннее недомогание, вы не можете много есть или пить. Это может вызвать низкий уровень сахара в крови или обезвоживание, поэтому важно постараться найти способы справиться с этим.
Во время беременности также может быть трудно выспаться. Воспользуйтесь нашими советами, чтобы лучше выспаться.
Вы также должны попробовать
Иглоукалывание Вы также можете попробовать иглоукалывание, которое NICE рекомендовало как полезное для людей с мигренью.Иглоукалывание — это тип дополнительной терапии, при которой практикующий вводит тонкие иглы в определенные точки на вашем теле. Он используется для контроля и облегчения боли. Исследования показали, что он также может помочь при болях в спине у беременных.
Иглоукалывание, как правило, безопасно проводить во время беременности, но перед тем, как записаться на сеанс, поговорите со своей акушеркой или терапевтом. Если вы все же хотите попробовать, убедитесь, что ваш иглотерапевт имеет полную квалификацию и использует одноразовые иглы на каждом сеансе лечения.Сообщите своему врачу, что вы беременны, потому что определенные точки акупунктуры нельзя безопасно использовать во время беременности.
Дополнительная информация и поддержкаДействие при мигрени
Мигрень Trust
головных болей при беременности :: Американская ассоциация беременных
Головные боли — одно из наиболее распространенных неудобств, испытываемых во время беременности, и могут возникать в любое время во время беременности, но чаще всего они возникают в первом и третьем триместрах.
Что вызывает головные боли во время беременности?
В течение первого триместра ваше тело испытывает прилив гормонов и увеличение объема крови. Эти два изменения могут вызвать более частые головные боли. Эти головные боли могут усугубляться стрессом, плохой осанкой или изменениями зрения.
Другие причины головных болей во время беременности могут быть связаны с одним или несколькими из следующего:
Женщины, которые регулярно страдают мигренью, могут обнаружить, что во время беременности у них меньше мигрени; однако некоторые женщины могут испытывать такое же количество мигреней или даже чаще.Если вы беременны, важно поговорить со своим врачом о любых лекарствах, которые вы можете принимать от головной боли.
Головные боли в третьем триместре чаще связаны с плохой осанкой и напряжением из-за переноса лишнего веса. Головные боли в третьем триместре также могут быть вызваны преэклампсией, то есть повышенным артериальным давлением во время беременности.
Как лечить головные боли во время беременности?
Во время беременности вы должны попытаться облегчить головную боль естественными способами, если это возможно, однако ваш лечащий врач может порекомендовать парацетамол.
Да Вы можете попытаться облегчить головную боль с помощью одного или нескольких из следующих природных средств:
- Если у вас головная боль в носовых пазухах, приложите теплый компресс к глазам и носу
- Если у вас болит голова от напряжения, приложите холодный компресс или ледяной компресс к основанию шеи
- Поддерживайте уровень сахара в крови, ешьте меньше и чаще — это также может помочь предотвратить головные боли в будущем
- Сделайте массаж — массаж плеч и шеи — эффективный способ облегчить боль
- Отдохнуть в темной комнате и практиковать глубокое дыхание
- Примите теплый душ или ванну
- Практикуйте правильную осанку (особенно в третьем триместре)
- Получите больше отдыха и релаксации
- Упражнение
- Ешьте хорошо сбалансированную пищу
Вы также можете снизить вероятность головных болей при мигрени, избегая распространенных триггеров мигрени:
Когда мне следует связаться со своим врачом?
- Перед приемом лекарств
- Если вы не чувствуете облегчения от средств выше
- Ваши головные боли усиливаются или становятся более постоянными
- У вас головные боли, отличные от обычных
- Ваши головные боли сопровождаются нечетким зрением, резким увеличением веса, болью в правом верхнем углу живота, а также отеками рук и лица
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1.

 Женщина попросту может бояться родов, и организм ее «слушается».
Женщина попросту может бояться родов, и организм ее «слушается».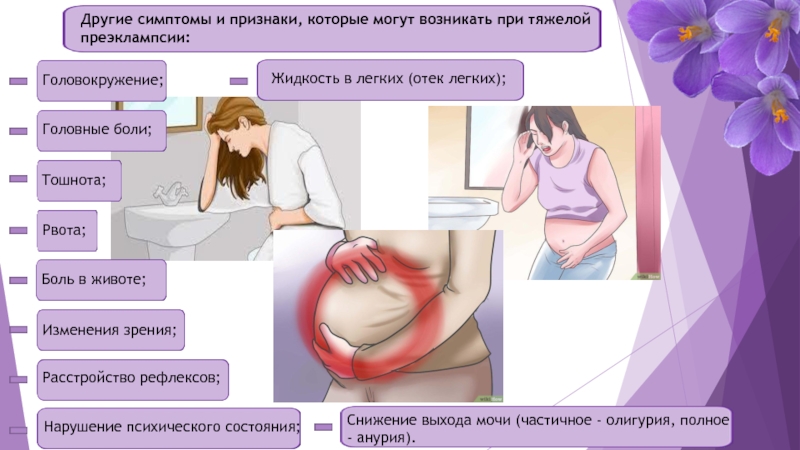 Доктор назначила обильное питье, лекарство от температуры и предупредила, если в течение трех дней не будет улучшений, необходимо будет снова ее вызывать.
Доктор назначила обильное питье, лекарство от температуры и предупредила, если в течение трех дней не будет улучшений, необходимо будет снова ее вызывать.
 Фельдшер сказал, что даже если они сейчас заберут девушку, роддом без справки на ковид ее не примет.
Фельдшер сказал, что даже если они сейчас заберут девушку, роддом без справки на ковид ее не примет.
 Но мы решили не паниковать. Выделения были только один день, и потом они прекратились. При том, что ныло все тело, ни в животе, ни «по-женски» после девятого дня меня ничего уже не тревожило. Тем не менее я все-таки нашла врача гинеколога, которая проконсультировала меня онлайн. Тогда была седьмая неделя беременности. Меня мучал только один вопрос: как болезнь могла повлиять на ребенка», – вспоминает Луиза.
Но мы решили не паниковать. Выделения были только один день, и потом они прекратились. При том, что ныло все тело, ни в животе, ни «по-женски» после девятого дня меня ничего уже не тревожило. Тем не менее я все-таки нашла врача гинеколога, которая проконсультировала меня онлайн. Тогда была седьмая неделя беременности. Меня мучал только один вопрос: как болезнь могла повлиять на ребенка», – вспоминает Луиза.
 к. этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм не только матери, но и плода. Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона;
к. этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм не только матери, но и плода. Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона;
