Пневмония у детей: как родителям распознать симптомы и что нужно делать
https://ria.ru/20201230/pnevmoniya-1591588986.html
Пневмония у детей: как родителям распознать симптомы и что нужно делать
Пневмония у детей: как родителям распознать симптомы и что нужно делать
Пневмония — это острое респираторное заболевание, поражающее легкие. Как распознать признаки заболевания у ребенка и как его лечить — в материале РИА Новости. РИА Новости, 30.12.2020
2020-12-30T15:11
2020-12-30T15:11
2020-12-30T15:11
россия
медицина
орви
здоровье
грипп
общество
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn24.img.ria.ru/images/97521/90/975219076_0:104:2000:1229_1920x0_80_0_0_ae6c7417565eb68b12060416c1de5344.jpg
МОСКВА, 30 дек – РИА Новости. Пневмония — это острое респираторное заболевание, поражающее легкие. Как распознать признаки заболевания у ребенка и как его лечить — в материале РИА Новости.Симптомы пневмонииПневмония — это острое респираторное заболевание нижних дыхательных путей, которое также называют воспалением легких. У несовершеннолетних иммунитет еще недостаточно развит, и для малышей до 5 лет патология может быть особенно опасна. Наиболее характерные симптомы пневмонии у детей:Иногда симптомы могут быть не столь яркими — субфебрильная температура и несильный кашель. Для грудничков характерны отказ от груди или смеси, понос, малыш часто срыгивает. Режим дня нарушается — ребенок или постоянно спит, или, наоборот, отказываться от сна, капризничает.Специалист решит, можно лечить воспаление легких дома или необходимо положить ребенка в больницу. Показания для госпитализации: Причины и возбудители пневмонииПо причине возникновения выделяют два типа пневмонии. Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т. д. Окончательный диагноз при симптомах пневмонии у ребенка можно установить только по рентгеновскому снимку легких. Общий анализ крови позволит определить тип возбудителя, вирус это или бактерия.При бактериальном воспалении легких доктор назначает антибиотики. Если конкретный препарат не подействовал в течение 2-3 дней (при лечении пневмонии у ребенка симптомы не облегчаются, температура тела не снижается), его могут заменить на другой, но в каждом конкретном случае решается индивидуально. Курс антибиотиков обычно длится 7 — 10 дней.Вирусная пневмония характеризуется слабыми проявлениями симптомов. Ее возбудители — вирусы гриппа, парагриппа, аденовирусы, риновирусы, вирусы кори и ветряной оспы. Педиатр-пульмонолог детской клиники «РебенОК» Мария Маслова пояснила РИА Новости, что антибиотики применяются и при вирусных пневмониях, т.к. в чистом виде этот тип заболевания встречаются редко. При высокой температуре для ее снижения показан прием жаропонижающих средств, для разжижения мокроты и более легкого ее отделения — отхаркивающие и муколитические препараты, помогающие бронхам очищаться от накопившейся слизи. При воспалении легких человек сильно потеет, поэтому необходимо восполнять потерю жидкости обильным питьем.При пневмония ребенок не должен постоянно лежать, отмечает Мария Маслова. Осложнения при пневмонииНесвоевременное обращение к врачу или неправильно назначенный курс лечения чреват осложнениями. Среди них: плеврит – скопление жидкости в легких; легочный абсцесс – застой гноя в дыхательной системе; сепсис — заражение крови; заболевания сердца; анемия. Рассказы о течении пневмония у ребенка на форумах в Интернете содержат и такие истории.Профилактика пневмонииДля снижения риска развития патологии нужно проводить закаливание, рацион должен включать необходимые витамины и микроэлементы. Следует своевременно лечить респираторные и вирусные заболевания, избегать переохлаждения в холодное время года и одеваться по погоде, важно соблюдать режим проветривания и уборки помещений.
д. Окончательный диагноз при симптомах пневмонии у ребенка можно установить только по рентгеновскому снимку легких. Общий анализ крови позволит определить тип возбудителя, вирус это или бактерия.При бактериальном воспалении легких доктор назначает антибиотики. Если конкретный препарат не подействовал в течение 2-3 дней (при лечении пневмонии у ребенка симптомы не облегчаются, температура тела не снижается), его могут заменить на другой, но в каждом конкретном случае решается индивидуально. Курс антибиотиков обычно длится 7 — 10 дней.Вирусная пневмония характеризуется слабыми проявлениями симптомов. Ее возбудители — вирусы гриппа, парагриппа, аденовирусы, риновирусы, вирусы кори и ветряной оспы. Педиатр-пульмонолог детской клиники «РебенОК» Мария Маслова пояснила РИА Новости, что антибиотики применяются и при вирусных пневмониях, т.к. в чистом виде этот тип заболевания встречаются редко. При высокой температуре для ее снижения показан прием жаропонижающих средств, для разжижения мокроты и более легкого ее отделения — отхаркивающие и муколитические препараты, помогающие бронхам очищаться от накопившейся слизи. При воспалении легких человек сильно потеет, поэтому необходимо восполнять потерю жидкости обильным питьем.При пневмония ребенок не должен постоянно лежать, отмечает Мария Маслова. Осложнения при пневмонииНесвоевременное обращение к врачу или неправильно назначенный курс лечения чреват осложнениями. Среди них: плеврит – скопление жидкости в легких; легочный абсцесс – застой гноя в дыхательной системе; сепсис — заражение крови; заболевания сердца; анемия. Рассказы о течении пневмония у ребенка на форумах в Интернете содержат и такие истории.Профилактика пневмонииДля снижения риска развития патологии нужно проводить закаливание, рацион должен включать необходимые витамины и микроэлементы. Следует своевременно лечить респираторные и вирусные заболевания, избегать переохлаждения в холодное время года и одеваться по погоде, важно соблюдать режим проветривания и уборки помещений.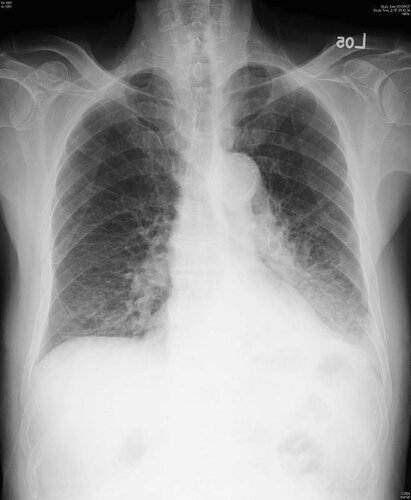 Для профилактика пневмонии у детей во время подъема заболеваемости следует избегать контакта с больными и носить маску, а также соблюдать гигиену рук. При первых признаках заболевания нужно незамедлительно обратиться к врачу.Также ребенку стоит сделать все необходимые прививки. Компьютерная томография органов грудной полостиОбычно при подозрении на воспаление легких пациенту выполняют рентгенограмму. Если на флюорографии обнаруживаются при пневмонии у детей признаки болезни, которые требуют дальнейшего изучения, следующим этапом обследования служит КТ грудной клетки. Компьютерную томографию назначают, чтобы выявить осложнения и для выбора дальнейшей тактики лечения. Этот метод более информативен и позволяет точнее визуализировать очаги поражения и патологические процессы, происходящие в легких. Врач может направить пациента на КТ, если лечение не дает результата и болезнь приобретает затяжной характер.Неправильное лечение при ОРВИ По некоторым данным, до 90% воспаления легких у детей возникают как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.). Иногда, когда ребенок болеет ОРВИ, родители «выпрашивают» антибиотики для профилактики воспаления легких. Врач и телеведущий Евгений Комаровский предостерегает от приема антибиотиков при вирусной инфекции ради избежания осложнений — это может привести к обратному эффекту.
Для профилактика пневмонии у детей во время подъема заболеваемости следует избегать контакта с больными и носить маску, а также соблюдать гигиену рук. При первых признаках заболевания нужно незамедлительно обратиться к врачу.Также ребенку стоит сделать все необходимые прививки. Компьютерная томография органов грудной полостиОбычно при подозрении на воспаление легких пациенту выполняют рентгенограмму. Если на флюорографии обнаруживаются при пневмонии у детей признаки болезни, которые требуют дальнейшего изучения, следующим этапом обследования служит КТ грудной клетки. Компьютерную томографию назначают, чтобы выявить осложнения и для выбора дальнейшей тактики лечения. Этот метод более информативен и позволяет точнее визуализировать очаги поражения и патологические процессы, происходящие в легких. Врач может направить пациента на КТ, если лечение не дает результата и болезнь приобретает затяжной характер.Неправильное лечение при ОРВИ По некоторым данным, до 90% воспаления легких у детей возникают как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.). Иногда, когда ребенок болеет ОРВИ, родители «выпрашивают» антибиотики для профилактики воспаления легких. Врач и телеведущий Евгений Комаровский предостерегает от приема антибиотиков при вирусной инфекции ради избежания осложнений — это может привести к обратному эффекту.
https://ria.ru/20201112/pnevmoniya-1584223658.html
https://ria.ru/20201113/pnevmoniya-1584517465.html
https://ria.ru/20201109/pneumonia-1583825956.html
https://ria.ru/20200424/1570493622.html
https://ria.ru/20201215/pnevmoniya-1589255097.html
россия
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.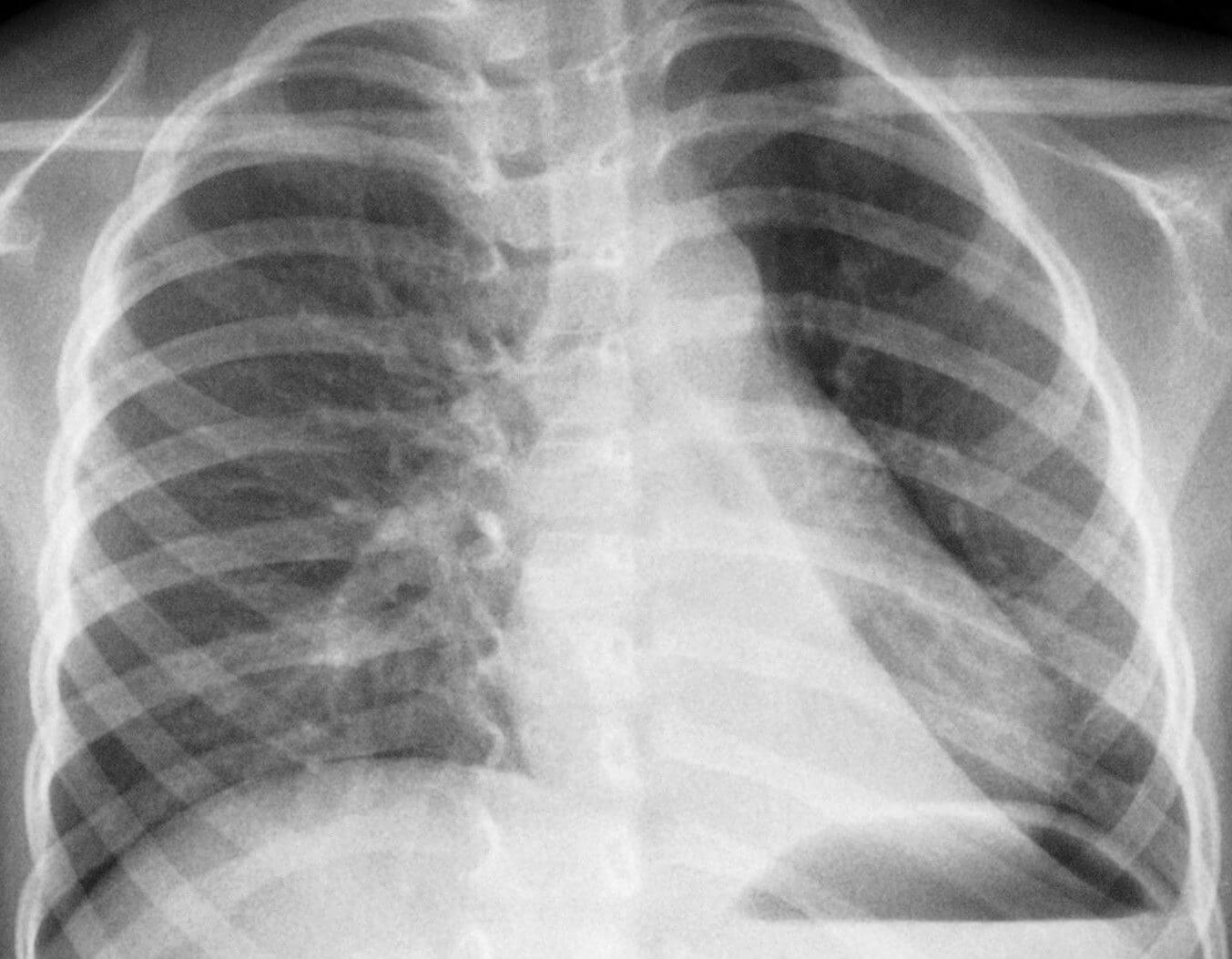 ru/docs/about/copyright.html
ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn23.img.ria.ru/images/97521/90/975219076_113:0:1888:1331_1920x0_80_0_0_345d592eb95aeaa91f1d89467336f863.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
россия, медицина, орви, здоровье, грипп, общество
МОСКВА, 30 дек – РИА Новости. Пневмония — это острое респираторное заболевание, поражающее легкие. Как распознать признаки заболевания у ребенка и как его лечить — в материале РИА Новости.
Симптомы пневмонии
Пневмония — это острое респираторное заболевание нижних дыхательных путей, которое также называют воспалением легких. У несовершеннолетних иммунитет еще недостаточно развит, и для малышей до 5 лет патология может быть особенно опасна.
12 ноября 2020, 09:45
Роспотребнадзор перечислил наиболее подверженные пневмонии группы россиянНаиболее характерные симптомы пневмонии у детей:
—
температура повышается до 39°;—
хрипы в легких;—
кожные покровы бледные;—
одышка;—
дети старшего возраста могут отплевывать мокроту, которая иногда имеет «ржавый» оттенок;—
потливость;—
при пневмонии у детей симптомы дополняются признаками интоксикации — слабостью, вялостью, апатичностью, отсутствием аппетита, головной болью, тошнотой.—
в тяжелых случаях признаки пневмонии у ребенка включают кашель, сопровождающийся болезненными ощущениями в груди.
Иногда симптомы могут быть не столь яркими — субфебрильная температура и несильный кашель. Для грудничков характерны отказ от груди или смеси, понос, малыш часто срыгивает.
Для грудничков характерны отказ от груди или смеси, понос, малыш часто срыгивает.
Режим дня нарушается — ребенок или постоянно спит, или, наоборот, отказываться от сна, капризничает.
При проявлении симптомов нужно обратиться в поликлинику, а при высокой температуре тела — вызвать доктора на дом. Признаки пневмонии у детей может точно распознать только врач, так как болезнь способна «маскироваться» под «обычные» ОРВИ, ОРЗ.Специалист решит, можно лечить воспаление легких дома или необходимо положить ребенка в больницу. Показания для госпитализации:
—
возраст до 1 года;—
тяжелая форма патологии;—
осложнения;—
поражение большого участка легкого.
Причины и возбудители пневмонии
По причине возникновения выделяют два типа пневмонии. Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т.д.
Окончательный диагноз при симптомах пневмонии у ребенка можно установить только по рентгеновскому снимку легких. Общий анализ крови позволит определить тип возбудителя, вирус это или бактерия.
13 ноября 2020, 17:04Распространение коронавирусаМясников рассказал, как снизить риск возникновения пневмонииПри бактериальном воспалении легких доктор назначает антибиотики. Если конкретный препарат не подействовал в течение 2-3 дней (при лечении пневмонии у ребенка симптомы не облегчаются, температура тела не снижается), его могут заменить на другой, но в каждом конкретном случае решается индивидуально. Курс антибиотиков обычно длится 7 — 10 дней.
Вирусная пневмония характеризуется слабыми проявлениями симптомов. Ее возбудители — вирусы гриппа, парагриппа, аденовирусы, риновирусы, вирусы кори и ветряной оспы.
Педиатр-пульмонолог детской клиники «РебенОК» Мария Маслова пояснила РИА Новости, что антибиотики применяются и при вирусных пневмониях, т. к. в чистом виде этот тип заболевания встречаются редко.
к. в чистом виде этот тип заболевания встречаются редко.
При высокой температуре для ее снижения показан прием жаропонижающих средств, для разжижения мокроты и более легкого ее отделения — отхаркивающие и муколитические препараты, помогающие бронхам очищаться от накопившейся слизи. При воспалении легких человек сильно потеет, поэтому необходимо восполнять потерю жидкости обильным питьем.
При пневмония ребенок не должен постоянно лежать, отмечает Мария Маслова.
— Это ухудшает «вентилируемость» в легких. Если плохо, следует больше отдыхать, на этапе выздоровления можно и гулять. Пневмония — это заболевание, передающееся воздушно-капельным путем, через предметы заразиться очень трудно. Соответственно, показаны изоляция больного, проветривание, использование ультрафиолетовых облучателей-рециркуляторов, — пояснила эксперт.
Осложнения при пневмонии
Несвоевременное обращение к врачу или неправильно назначенный курс лечения чреват осложнениями. Среди них: плеврит – скопление жидкости в легких; легочный абсцесс – застой гноя в дыхательной системе; сепсис — заражение крови; заболевания сердца; анемия. Рассказы о течении пневмония у ребенка на форумах в Интернете содержат и такие истории.
24 апреля 2020, 03:15Распространение коронавирусаВ Минздраве рассказали о необычном течении пневмонии при коронавирусеПрофилактика пневмонии
Для снижения риска развития патологии нужно проводить закаливание, рацион должен включать необходимые витамины и микроэлементы. Следует своевременно лечить респираторные и вирусные заболевания, избегать переохлаждения в холодное время года и одеваться по погоде, важно соблюдать режим проветривания и уборки помещений.
Для профилактика пневмонии у детей во время подъема заболеваемости следует избегать контакта с больными и носить маску, а также соблюдать гигиену рук. При первых признаках заболевания нужно незамедлительно обратиться к врачу.
Также ребенку стоит сделать все необходимые прививки.
Компьютерная томография органов грудной полости
Обычно при подозрении на воспаление легких пациенту выполняют рентгенограмму. Если на флюорографии обнаруживаются при пневмонии у детей признаки болезни, которые требуют дальнейшего изучения, следующим этапом обследования служит КТ грудной клетки.
Компьютерную томографию назначают, чтобы выявить осложнения и для выбора дальнейшей тактики лечения. Этот метод более информативен и позволяет точнее визуализировать очаги поражения и патологические процессы, происходящие в легких.
Врач может направить пациента на КТ, если лечение не дает результата и болезнь приобретает затяжной характер.
15 декабря 2020, 09:11
Москва открыла сервис оценки тяжести пневмонии по анализу кровиНеправильное лечение при ОРВИ
По некоторым данным, до 90% воспаления легких у детей возникают как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.). Иногда, когда ребенок болеет ОРВИ, родители «выпрашивают» антибиотики для профилактики воспаления легких. Врач и телеведущий Евгений Комаровский предостерегает от приема антибиотиков при вирусной инфекции ради избежания осложнений — это может привести к обратному эффекту.Пневмония у детей: диагностика и лечение | #08/08
Успехи медицины ощутимы, пожалуй, больше всего в лечении пневмонии у детей— одного из самых частых, серьезных, потенциально угрожающих жизни заболеваний, которое среди причин смерти ушло с первого места далеко в середину и даже в конец списка. Но это не меняет серьезного отношения к пневмонии, поскольку хороший ее прогноз зависит от своевременности диагноза и правильности лечебной тактики.
Прежде всего— что есть пневмония. В России с 1980 г. пневмония определяется как «острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме». Это не значит, что без рентгенограммы нельзя ставить диагноз пневмонии. Однако указанные изменения являются «золотым стандартом», поскольку позволяют дифференцировать пневмонию — преимущественно бактериальное заболевание — от чисто вирусных поражений нижних дыхательных путей (бронхитов и бронхиолитов), что, в частности, доказывается их успешным лечением без антибиотиков.
Диагностика
Для пневмонии типично наличие кашля, нередки и другие признаки острого респираторного заболевания (ОРЗ), а также, в большинство случаев, температура >38°С (исключение— атипичные формы в первые месяцы жизни), без лечения она держится 3 дня и дольше, тогда как при бронхитах обычно температура <38°С или она в течение 1–3 дней снижается до этого уровня.
Первая задача в диагностике— выявить у ребенка с признаками ОРЗ поражение нижних дыхательных путей, для них характерно наличие хотя бы одного из следующих признаков, легко распознаваемых при осмотре ребенка:
-
учащение или затруднение (обструкция) дыхания, втяжения податливых мест грудной клетки;
-
укорочение перкуторного звука;
-
наличие хрипов.
Вторая задача— отличить пневмонию от бронхита— преимущественно вирусного поражения нижних дыхательных путей. Важный симптом пневмонии— учащение дыхания, оно наблюдается тем чаще, чем обширнее поражение легких и чем меньше ребенок. Однако этот признак значим только при отсутствии симптомов обструкции, которая характерна для крупа и бронхитов, в т.
Поскольку диагноз пневмонии по указанным выше физикальным данным удается поставить менее чем в половине случаев, следует использовать алгоритм, созданный на основании предложенных ВОЗ признаков (рис.). Он позволяет выявить больных, у которых при рентгеновском исследовании с высокой вероятностью будут обнаружены пневмонические изменения; в отсутствие рентгена вполне оправдана их антибактериальная терапия.
Алгоритм освобождает педиатра от необходимости ставить диагноз при недостатке информации. Он позволяет снизить гипердиагностику пневмонии и сократить число необоснованных рентгеновских снимков и назначений антибиотиков; его чувствительность— 94%, а специфичность— 95%.
В какой степени помогают диагностике лабораторные данные? Лейкоцитоз 10–15·109/л наблюдается в первые дни у половины больных пневмонией, но также и у трети больных с ОРЗ, крупом, острым бронхитом. Так что сам по себе он не говорит о бактериальной инфекции и не требует назначения антибиотиков. Но и число лейкоцитов ниже 10·109/л не исключает пневмонии, оно характерно для пневмоний, вызванных гемофильной палочкой и микоплазмой, а также нередко наблюдается при кокковой пневмонии в первые дни болезни. Цифры лейкоцитоза выше 15·10
Так что сам по себе он не говорит о бактериальной инфекции и не требует назначения антибиотиков. Но и число лейкоцитов ниже 10·109/л не исключает пневмонии, оно характерно для пневмоний, вызванных гемофильной палочкой и микоплазмой, а также нередко наблюдается при кокковой пневмонии в первые дни болезни. Цифры лейкоцитоза выше 15·10
Из дополнительных маркеров бактериальной инфекции в диагностике помогает С-реактивный белок (СРБ), уровни которого >30 мг/л, а также уровни прокальцитонина >2 нг/мл позволяют на 90% исключить вирусную инфекцию. Но низкие уровни этих маркеров могут наблюдаться при пневмониях, чаще атипичных, так что их отрицательная прогностическая ценность в отношении диагноза пневмонии недостаточна.
Классификация
Наиболее важным классификационным признаком пневмонии является место ее возникновения— внебольничные и внутрибольничные пневмонии резко отличаются по этиологии и, следовательно, требуют разных терапевтических подходов. Внебольничные пневмонии возникают у ребенка в обычных условиях его жизни, внутрибольничные— через 72 ч пребывания в стационаре или в течение 72 ч после выписки оттуда. Отдельно классифицируют пневмонии новорожденных, к внутриутробным относят пневмонии, развившиеся в первые 72 ч жизни ребенка. Различают также пневмонии, ассоциированные с искусственной вентиляцией легких (ИВЛ) (ранние— первые 72 ч и поздние) и пневмонии у лиц с иммунодефицитными состояниями.
Практически важно различать типичные пневмонии, вызванные кокковой или бактериальной флорой, они выглядят на рентгенограмме как легочные очаги или инфильтраты достаточно гомогенного вида с четкими контурами; клинически это больные с фебрильной лихорадкой, часто токсичные, нередко с локальными необильными хрипами и притуплением перкуторного звука.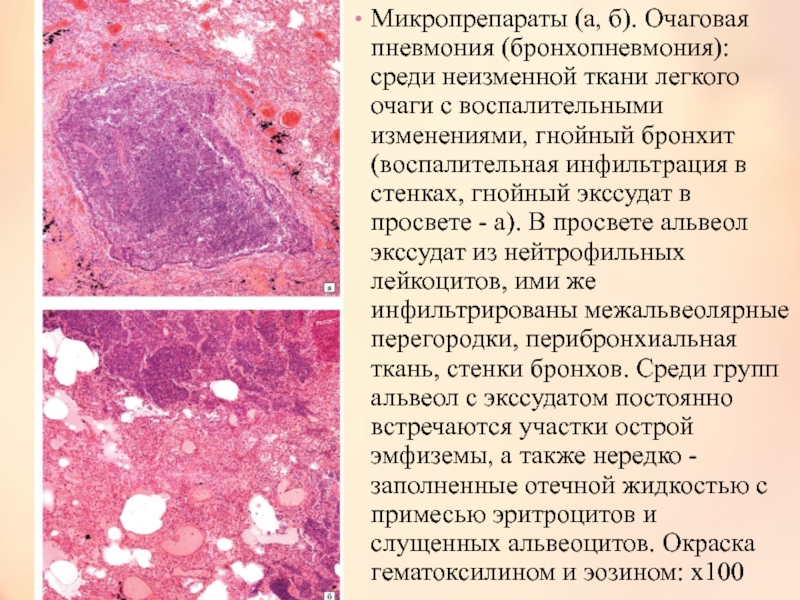
Тяжесть пневмонии обусловливается токсикозом, легочно-сердечной недостаточностью, наличием осложнений (плеврит, инфекционно-токсический шок, очагово-сливная форма чревата легочной деструкцией). При адекватном лечении большинство неосложненных пневмоний рассасывается за 2–4 недели, осложненные— за 1–2 месяца; затяжное течение диагностируется при отсутствии обратной динамики в сроки от 1,5 до 6 месяцев.
Этиология пневмоний
Расшифровывается с большим трудом, поскольку требует выделения возбудителя из в норме стерильных сред; поэтому лечение пневмонии начинают эмпирически исходя из данных о частоте той или иной этиологии в данном возрасте при соответствующей клинической картине (см. ниже). Обнаружение пневмотропной (пневмококки, гемофильная палочка, стрепто- и стафилококки) или кишечной флоры, а также вирусов, микоплазм, хламидий, грибков, пневмоцист в мокроте не говорит о их роли как возбудителя, т.к. их носительство скорее правило, чем исключение. Нарастание титров антител к пневмотропным возбудителям имеет относительное значение, так как часто наблюдается при любом ОРЗ (поликлональная активация иммунной системы). Более надежно выявление в крови антител класса IgM к микоплазме и Chlamydia trachomatis, в меньшей степени к C. pneumoniae. Приводимые ниже данные о бактериальной этиологии пневмоний у детей разного возраста основаны на исследованиях по выявлению возбудителя или его антигена в пунктатах легкого и плевральной полости, антител к хламидиям и микоплазме, пневмококковых иммунных комплексов.
Новорожденные. Этиологический спектр пневмоний во многом зависит от характера инфицирования (табл. 1). Нередко пневмонии имеют септическое происхождение. Респираторные вирусы могут вызывать инфекцию только верхних дыхательных путей или бронхит, однако она часто осложняется бактериальной пневмонией либо появлением в легких ателектазов и участков вздутия, что также соответствует критериям пневмонии.
Дети 1–6 месяцев. В этом возрасте часто наблюдается два вида пневмоний. Для вызываемых C. trachomatis пневмоний характерно постепенное начало без температуры, кашель стокатто, тахипноэ, мелкопузырчатые хрипы, отсутствие обструкции, лейкоцитоз (часто >30·109/л) и эозинофилия (>5%), на снимках— множество мелких очажков (как при милиарном туберкулезе). В анамнезе— влагалищные выделения у матери и конъюнктивит на первом месяце жизни. Стафилококковые пневмонии вне стационара возникают редко— у детей первых месяцев жизни и иммунодефицитных, чаще имеет место внутрибольничные заболевания, обусловленными штаммами, резистентными к пенициллину, а часто— и к метициллину. При аэрогенном заражении в легких возникают сливные очаги со склонностью к некрозу, при сепсисе— очаг в интерстиции с последующим формированием абсцессов. Характерен лейкоцитоз >25·109/л. Аспирационная пневмония может проявляться как острая, с токсикозом, высокой температурой, одышкой или как малосимптомная с картиной бронхита. Бактериальный процесс обусловлен кишечной флорой, часто полирезистентной (Proteus spp., K.pneumoniae, Р.aeruginosa), а также анаэробами. Ее локализация— правая, реже левая верхняя доля; в фазе обратного развития она имеет вид негомогенной тени, часто с вогнутой нижней границей. Разрешение пневмонии длительное. Диагноз подтверждает выявление дисфагии (наблюдение за кормлением!), рентгеноконтрастное исследование пищевода позволяет выявить рефлюкс и аномалии пищевоа.
Внебольничные пневмонии в первые недели жизни обычно возникают при заражении от старшего ребенка в семье и вызываются кокковой или бактериальной флорой. В этом возрасте обычны пневмонии, обусловленные иммунодефицитом, муковисцидозом, так что всех детей с пневмонией следует обследовать в этом направлени.
В возрасте 6 месяцев— 5 лет основная масса пневмоний типичные, они вызываются пневмококками, 5–10%— гемофильной палочкой типа b; лишь 10–15%— микоплазмой и C.pneumoniae. Пневмококковая пневмония может протекать как неосложненная с умеренным токсикозом, но в этом возрасте она часто сопровождается образованием крупных очагов с последующей деструкцией и образованием внутрилегочных полостей, часто сопровождается плевритом. Типичная крупозная пневмония свойственна подросткам. Пневмония, вызыванная гемофильной палочкой типа b, встречается практически только до 5-летнего возраста, она сопровождается гомогенным инфильтратом с плевритом и деструкцией. Заподозрить ее помогает невысокий лейкоцитоз и СОЭ, геморрагический экссудат. Стрептококковая пневмония, вызванная гемолитическим стрептококком группы А, развивается лимфогенно из очага в зеве— чаще у детей 2–7 лет. Характерен выраженный интерстициальный компонент с очагами в обоих легких (часто с полостями), плевритом. Клиническая картина с бурным началом неотличима от таковой при пневмококковой пневонии.
Дети и подростки 5–17 лет. В этом возрасте пневмококк остается практически единственным возбудителем типичных пневмоний, которые составляют лишь 40–60% всех пневмоний, тогда как остальные пневмонии— атипичные, вызываются микоплазмой и хламидиями. M. pneumoniae вызывает до 45% всех пневмоний у подростков. Характерны: кашель, масса мелкопузырчатых хрипов, чаще асимметричных, покраснение конъюнктив при скудных катаральных симптомах, негомогенный инфильтрат, нормальное число лейкоцитов и несильно повышенная СОЭ; температура выше 39°С обычно сочетается с нетяжелым состоянием, что часто ведет к позднему (на 9–12-й день) обращению. C.pneumoniае в этом возрасте вызывает 15–25% пневмоний, иногда она сочетается с фарингитом и шейным лимфаденитом; характерны лихорадка, развитие бронхоспазма. Изменения крови не характерны. Без лечения течет длительно. Диагностические критерии не разработаны, в пользу этой этиологии говорят антитела класса IgM (микро-ИФА) в титре 1:8 и выше, IgG— 1:512 и выше или 4-кратное нарастание их титра.
C.pneumoniае в этом возрасте вызывает 15–25% пневмоний, иногда она сочетается с фарингитом и шейным лимфаденитом; характерны лихорадка, развитие бронхоспазма. Изменения крови не характерны. Без лечения течет длительно. Диагностические критерии не разработаны, в пользу этой этиологии говорят антитела класса IgM (микро-ИФА) в титре 1:8 и выше, IgG— 1:512 и выше или 4-кратное нарастание их титра.
Осложнения пневмоний. Пневмококки ряда серотипов, стафилококки, H.influenzae типа b, БГСА, клебсиеллы, синегнойная палочка, серрации вызывают синпневмонический гнойный плеврит и рано нагнаивающиеся инфильтраты с полостями деструкции в легких. Снижение иммунного ответа (первичный иммунодефицит, недоношенность, тяжелая гипотрофия) или эффективности очищения бронхов (муковисцидоз, инородное тело, аспирация пищи и др.) утяжеляют процесс. До опорожнения гнойника нагноение сопровождается стойкой лихорадкой и нейтрофильным лейкоцитозом, оно часто сочетается с серозно-фибринозным метапневмоническим плевритом, имеющим иммунопатологическую природу; для него характерны 5–7-дневная лихорадка, повышение СОЭ на 2-й неделе болезни.
Дыхательная недостаточность характерна для диссеминированных процессов (пневмоцистоз, хламидиоз у детей 0–6 мес). Токсические осложнения (нарушения со стороны ЦНС, сердца, микроциркуляции, кислотно-щелочного состояния, диссеминированного внутрисосудистого свертывания (ДВС)) зависят от тяжести процесса и адекватности терапии. Их следует отличать от компенсаторных сдвигов (гиперкоагуляция, олигурия, снижение объема циркулирующей крови менее чем на 25%, уровня гемоглобина и сывороточного железа, компенсированный ацидоз), коррекция которых нецелесообразна и может быть опасной.
Тактика назначения антибактериальных препаратов при пневмонии должна учитывать вероятную этиологию болезни. Хотя утверждения ряда авторов о невозможности точного определения этологии пневмонии по клинико-рентгенологическим данным справедливы, тем не менее, у постели больного педиатр в большинстве случаев может очертить круг вероятных возбудителей (по крайней мере, «типичных» и «атипичных») и назначить препарат соответствующего спектра.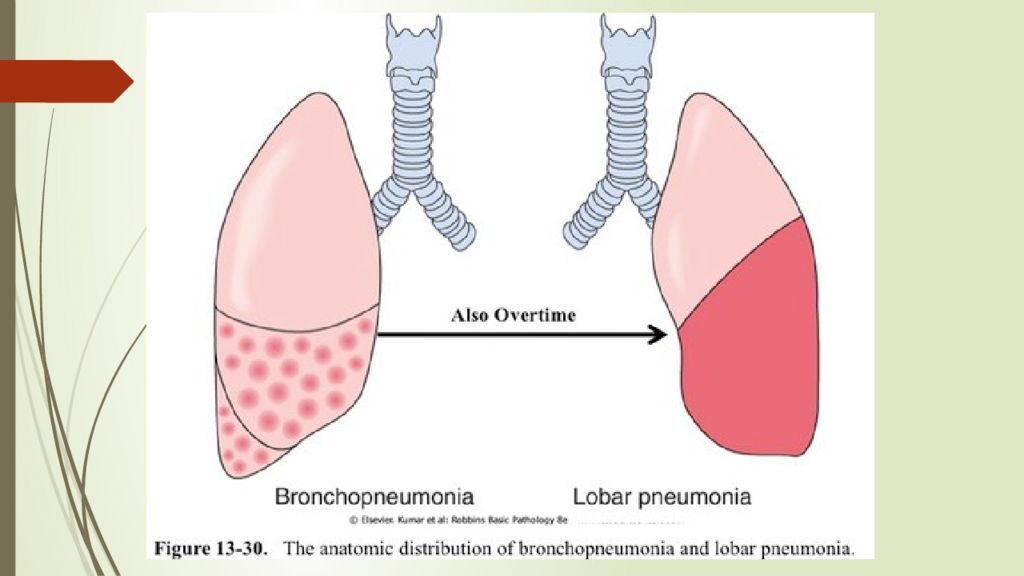 Эффективность препарата оценивается по снижению температуры ниже 38°С через 24–36 часов лечения (при осложненных формах— через 2–3 дня при улучшении состояния и местного статуса).
Эффективность препарата оценивается по снижению температуры ниже 38°С через 24–36 часов лечения (при осложненных формах— через 2–3 дня при улучшении состояния и местного статуса).
Новорожденные (табл. 2). Для эмпирического лечения пневмоний, возникших в первые 3 дня после родов (в т. ч на ИВЛ) используют ампициллин (или амоксициллин/клавуланат) в комбинации с аминогликозидом или цефалоспорином III поколения. Возникшие в более поздние сроки нозокомиальные пневмонии требуют введения в комбинации с цефалоспоринами аминогликозидов, ванкомицина, а при высеве псевдомонад— цефтазидима, цефоперазона или имипенема/циластатина.
Дети 1–6 месяцев жизни. Препараты выбора при атипичных пневмониях (чаще всего хламидийной)— макролиды. Азитромицин эффективен как в дозе 10 мг/кг/сут курсом 5 дней, так и в виде 1 дозы 30 мг/кг. С учетом опасности пилоростеноза у детей 0–2 месяцев при использовании эритромицина и азитромицина обосновано применение 16-членных макролидов (мидекамицин 50 мг/кг/сут, джозамицин 30–50 мг/кг/сут, спирамицин 150 000 МЕ/кг/сут) с менее выраженным прокинетическим действием; длительность курса— 7–10 дней. Поскольку сходная клиническая картина у пневмоцистоза, при неэффективности макролидов уместно ввести ко-тримоксазол (10–15 мг/кг/сут по триметоприму). При типичных пневмониях удобна стартовая терапия в/в амоксициллином/клавуланатом (90 мг/кг/сут), в/в или в/м цефуроксимом (50 мг/кг/сут), цефотаксимом (100 мг/кг/сут) или цефтриаксоном (80 мг/кг/сут) для подавления как вероятной грамотрицательной флоры, так и пневмококков.
Дети старше 6 мес (табл. 3). При тяжелой, в т.ч. осложненной, пневмонии антибиотик вводят парентерально и срочно госпитализируют больного; используют, в основном, бета-лактамные препараты, при наступлении эффекта их заменяют на оральные. О тяжести говорит наличие у больного хотя бы одного из следующих симптомов, независимо от уровня температуры:
-
втяжение межреберий в отсутствие обструкции;
-
стонущее (кряхтящее) дыхание, акроцианоз;
-
токсикоз (больной вид, отказ от еды и питья, сонливость, нарушение сознания, резкая бледность при повышенной температуре).

При неосложненной внебольничной пневмонии— в отсутствие указанных выше признаков тяжести— и при сомнении в диагнозе у нетяжелых больных начало терапии можно отложить до рентгенологического подтверждения. Используют оральные препараты, их выбор определяется характером пневмонии. При признаках типичной пневмонии назначают бета-лактамные препараты, при атипичной— макролиды. В сомнительных случаях оценивают эффект лечения через 24–36 часов и, при необходимости, меняют препарат либо, при невозможности оценки, назначают 2 препарата разных групп сразу. Достижение эффекта от назначения макролидов не обязательно указывает на атипичный характер пневмонии, поскольку они действуют (хотя и не во всех случаях) на пневмококки. Длительность лечения неосложненных форм— 5–7 дней (2–3 дня после падения температуры). При пневмоцистозе (частом у ВИЧ-инфицированных) используют ко-тримоксазол в дозе 20 мг/кг/сут (расчет по триметоприму).
Из препаратов для приема внутрь на сегодняшний день особый интерес представляют антибиотики, выпускающиеся в лекарственной форме Солютаб— так называемые диспергируемые таблетки. К ним относят Флемоксин (амоксициллин), Флемоклав (амоксициллин/клавуланат), Вильпрафен (джозамицин) и Юнидокс (доксициклин). Антибиотики в форме Солютаб позволяют выбрать удобный для каждого пациента способ приема (их можно принимать целиком, либо растворять в воде), обеспечивают наиболее высокую биодоступность среди аналогов, выпускающихся в твердой лекарственной форме, они гораздо проще суспензий в приготовлении и хранении. Применение амоксициллина/клавуланата в форме Солютаб позволяет значительно сократить частоту диареи, характерной для данной группы антибиотиков.
При выборе препарата для лечения внутрибольничных пневмоний (табл. 4) следует учитывать предыдущую терапию; оптимально лечение по бактериологическим данным. Фторхинолоны используют у лиц >18 лет, у детей— только по жизненным показаниям. При анаэробных процессах используют амоксициллин/клавуланат, метронидазол, при грибковых— флуконазол.
При анаэробных процессах используют амоксициллин/клавуланат, метронидазол, при грибковых— флуконазол.
Другие виды терапии. В остром периоде дети практически не едят; появление аппетита— признак улучшения. Витамины вводят при неправильном питании до болезни.
Соблюдение питьевого режима (1 л/сут и более), оральная гидратация обязательны. Внутривенное введение жидкости в большинстве случаев не показано, при необходимости введения в вену препаратов общий объем жидкости не должен превышать 20–30 мл/кг/сут; инфузии кристаллоидов более 50–80 мл/кг/сут чреваты развитием отека легких 2 типа.
У больных с массивным инфильтратом, гнойным плевритом (цитоз >5 000), гиперлейкоцитозом оправдано введение антипротеаз (Контрикал, Гордокс) для профилактики деструкции— но только в первые 2–3 дня болезни В случае развития ДВС-синдрома (обычно в сочетании с нарушением микроциркуляции— мраморность кожи, холодные конечности при высокой температуре) показано назначение гепарина в/в или п/к (200–400 ЕД/кг/сут в 4 приема), Реополиглюкина— 15–20 мл/кг/сутки, бикарбоната, стероидов. Инфекционно-токсический шок требует введения вазотонических средств (Адреналин, Мезатон), стероидов, борьбы с ДВС-синдромом. Эффективен плазмоферез. Внутрилегочные полости после опорожнения обычно закрываются, к дренированию напряженных полостей по Мональди либо окклюзии приводящего бронха в настоящее время приходится прибегать редко.
Лечение дисфагий у грудных детей с аспирационной пневмонией предусматривает подбор позиции кормления, густоты пищи, отверстия соски. При неуспехе этих мер— кормление через зонд или гастростому, устранение гастроэзофагального рефлюкса. Антибиотики назначают в остром периоде (защищенные пенициллины, цефалоспорины II–III поколения с аминогликозидами), вне обострения, даже при обилии мокроты и хрипов, их не вводят. Гиперсекрецию слизи снижают противогистаминными препаратами курсами до 2 недель.
Синпневмонический плеврит специальных назначений не требует, внутриплевральное введение антибиотиков нецелесообразно, дренирования требует сдавление легкого (редко) и быстрое накопление экссудата после 1–2 повторных пункций (неэффективность антибиотика). Метапневмонический плеврит усиления антибактериальной терапии не требует, при сохранении температурных волн— нестероидные противовоспалительные препараты (ибупрофен, диклофенак), стероиды (преднизолон 1 мг/кг/сут) 2–5 дней. Дренирование не показано, рассасыванию фибрина способствует лечебная физкультура.
Многочисленные рекомендации по так называемой патогенетической терапии пневмонии— иммуномодуляторов, «дезинтоксикационных», «стимулирующих», «общеукрепляющих» средств не основаны на доказательствах и не улучшают исход пневмонии, лишь удорожая лечение и создавая риск осложнений. Введение белковых препаратов оправдано при гипопротеинемии, эритроцитарной массы— при падении уровня гемоглобина <50 г/л, железа— при сохранении анемии в периоде реконвалесценции. Физиотерапевтические процедуры на грудную клетку (ионофорез, СВЧ и т.д.), в т.ч. в периоде репарации, неэффективны.
По вопросам литературы обращайтесь в редакацию.
Таблица 2. Антибиотики при пневмонии новорожденных.
Таблица 3. Выбор стартого препарата при внебольничной пневмонии.
Таблица 4. Антибиотики при внутрибольничной пневмонии.
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Пневмония: опасности, симптомы, профилактика и лечение — Биографии и справки
ТАСС-Досье. Пневмония (или воспаление легких) — острое респираторное инфекционное заболевание, вызывающее поражение легочной ткани. Несмотря на то, что заболевание распространено повсеместно, в наибольшей степени, по данным Всемирной организации здравоохранения (ВОЗ), от него страдают дети и семьи в странах Южной Азии и Африки (южнее пустыни Сахара).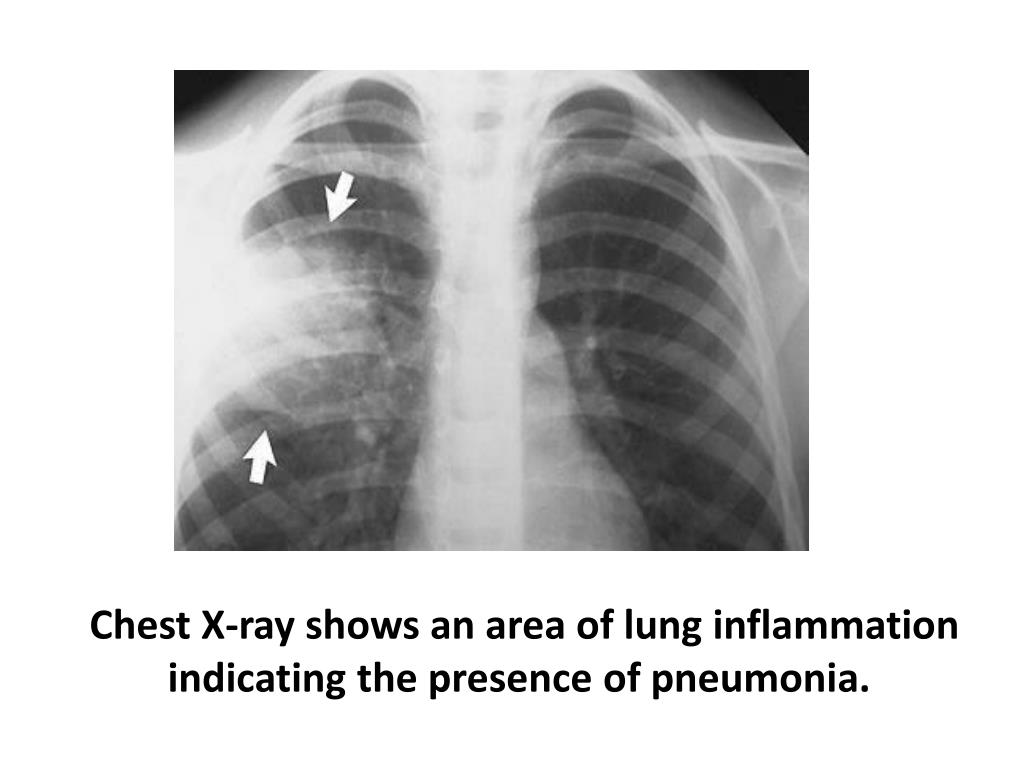
Согласно статистике ВОЗ, это заболевание является причиной смертности 15% детей в возрасте до 5 лет во всем мире (99% летальных случаев приходятся на слабо и среднеразвитые страны мира).
Для привлечения внимания к этой проблеме был учрежден Всемирный день борьбы с пневмонией (World Pneumonia Day). Он проводится 12 ноября при поддержке ВОЗ, начиная с 2009 г. В этот день учреждения здравоохранения организуют профилактические мероприятия, проводят медицинские осмотры, волонтеры рассказывают людям о пневмонии, раздают информационные листовки и буклеты.
Симптомы
Проявления заболевания во многом зависят от возбудителя и объема поражения легочной ткани. Однако практически для всех видов пневмонии характерны общие симптомы: слабость и утомляемость, головная боль, озноб, резкий подъем температуры (при острой форме заболевания), кашель (в первые дни — сухой, затем становится влажным с обильным выделением мокроты с примесью крови), боль в грудной клетке (на стороне поврежденного легкого), одышка (чем больше очаг воспаления, тем она сильней), посинение кожных покровов.
Течение болезни, осложнения
Пневмония может протекать в острой, подострой (затяжной) или хронической формах, в тяжелых случаях не исключен смертельный исход. Смешанная вирусно-бактериальная инфекция отягощает течение болезни. В зависимости от вовлеченности легких в воспалительных процесс выделяют одностороннюю (когда поражено одно легкое) и двухстороннюю (оба легких) пневмонию.
Заболевание может привести к таким осложнениями, как плеврит, отек или абсцесс легких, острая сердечно-легочная недостаточность, миокардит, эндокардит, менингоэнцефалит, менингит, сепсис, инфекционно-токсический шок и др.
Возбудители
Пневмонию могут вызывать различные микроорганизмы: преимущественно бактерии (пневмококки, гемофильная палочка, стафилококки, стрептококки и др.), вирусы (гриппа, респираторно-синцитиальный вирус, риновирусы, аденовирусы и др.), редко грибки и паразиты (аскариды, стронгилоиды и др. ).
).
В последнее время отмечается тенденция к увеличению количества атипичных пневмоний, причиной которых становятся нехарактерные (атипичные) возбудители: например, вирусы и внутриклеточные бактерии легионеллы, микоплазмы, хламидии.
В легкие возбудитель чаще всего попадает при вдыхании, а также может проникать через кровь или лимфу из других очагов инфекции в организме. Кроме того, микробы могут быть занесены в легкие с частичками пищи и рвотными массами, случайно попавшими в дыхательные пути.
Группа риска
Вероятность возникновения пневмонии повышается при переохлаждении, респираторных заболеваниях, стрессе, переутомлении.
В группу риска входят маленькие дети (до 5 лет), пожилые люди (старше 65 лет), лица с ослабленной иммунной системой (например, больные сахарным диабетом, СПИДом, онкологическими заболеваниями и др.), с врожденными пороками бронхо-легочной системы, имеющие хронические заболевания (болезни сердца, пиелонефрит и др.), астматики, лежачие больные, а также курящие и злоупотребляющие спиртным.
Лечение
Основное лечение заболевания — медикаментозное. Назначаются антибиотики в виде таблеток, внутримышечно или внутривенно (в зависимости от тяжести заболевания), антибактериальные и противогрибковые препараты (при выявлении бактериальной или грибковой инфекции). При необходимости больному прописываются иммуностимуляторы, муколитические и отхаркивающие препараты, витамины. Если возникает необходимость, могут назначаться ингаляции кислорода. В большинстве случаев при пневмонии необходима госпитализация пациента в стационар — отделение терапии или пульмонологии.
Во время острого периода болезни рекомендуется соблюдать постельный режим, употреблять теплое питье до 1,5-2 л в сутки (в виде чая с лимоном, морсов, соков), исключить из рациона жирную пищу и кондитерские изделия.
Профилактика
Универсальной прививки от пневмонии нет. Однако существуют вакцины, которые действуют в отношении определенных микроорганизмов: против пневмококка, некоторых типов стрептококка, кори и коклюша (в детском возрасте) и др. Учитывая то, что пневмония часто возникает как осложнение после гриппа, показаны ежегодные противогриппозные вакцинации.
Учитывая то, что пневмония часто возникает как осложнение после гриппа, показаны ежегодные противогриппозные вакцинации.
Для профилактики следует вести здоровый образ жизни с полноценным питанием и отдыхом, избегать стрессов.
Пневмония у ребенка: как вовремя распознать заболевание
Читайте в этой статье:
- Симптомы пневмонии
- Как диагностировать пневмонию
- Как лечат пневмонию у детей
- Чем поможет ультразвуковой ингалятор при пневмонии
- Как предотвратить пневмонию
«Не прослушивается»! Все чаще своевременно выявить пневмонию у детей не получается даже у самого опытного специалиста. Простое на первый взгляд ОРЗ может мгновенно перерасти в воспаление легких. Поэтому каждый родитель должен знать, когда следует «бить тревогу» и повторно обращаться к специалисту.
Симптомы пневмонии
Пневмонию (воспаление легких) могут спровоцировать разнообразные бактерии, вирусы и даже глисты. Возбудителем этого тяжелого заболевания у детей чаще всего выступают стафилококк и стрептококк. В особой группе риска малыши до 5 лет, чей иммунитет еще только формируется.
О том, что у вашего ребенка пневмония, могут говорить следующие симптомы:
- Ребенок отказывается от еды и воды, не хочет играть и стал чересчур вялым.
- Температура тела быстро поднимается и с трудом сбивается (многие формы воспаления легких протекают и без повышения температуры тела).
- Дыхание учащается и возникает одышка.
- Кожа вокруг носа и губ немного синеет на фоне общей бледности кожных покровов.
- Появился сильный кашель.
Обратите внимание, что стартом для вирусной пневмонии становится простое ОРВИ. Если назначенное лечение не дает результатов и ребенку становится хуже, необходимо незамедлительно обратиться к врачу.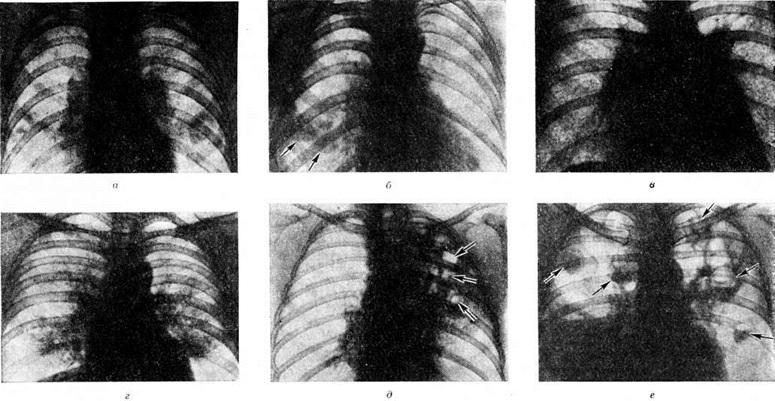
Как диагностировать пневмонию
Информация о начале заболевания до момента обращения к педиатру является ключевой для дальнейшего обследования. Выявить воспаление легких можно несколькими способами:
- Осмотр у врача. Специалист использует стетоскоп для прослушивания хрипов. Не всегда, как показывает практика, их можно услышать. Доктор назначает дополнительные обследования, особенно если выявил ослабленное дыхание над участками инфильтрации в легких.
- Анализ крови. В результатах лабораторных исследований должны насторожить повышение таких показателей, как лейкоциты и СОЭ, а также наличие изменений в лейкоцитарной формуле.
- Рентген легких. Как правило, на снимок ребенка отправляют не сразу. Этот метод является наиболее информативным и в совокупности с анализом крови и результатами осмотра позволяет максимально точно подтвердить диагноз.
Если пневмония установлена, врач назначает антибактериальную терапию. Дополнительно может быть рекомендовано цитологическое исследование мокроты, определяющее возбудителя и чувствительность к различным антибиотикам.
Как лечат пневмонию у детей
Практически всегда малышам до 3-ех лет требуется госпитализация. Лечение воспаления легких у детей более старшего возраста возможно в домашних условиях. При этом обязательно назначаются антибиотик и препараты, улучшающие отхождение мокроты и снижающие температуру тела. В тяжелых случаях, когда требуются лечение внутривенно и комбинация из нескольких антибиотиков, без госпитализации не обойтись.
Один из самых эффективных способов борьбы с кашлем при пневмонии – ингаляционная терапия. Она избавляет от приступов душащего кашля и способствует скорейшему выздоровления. Ингаляции могут потребоваться и после выздоровления. Коварность пневмонии заключается в том, что кашель может сохраняться и после нормализации всех показателей крови.
Чем поможет ультразвуковой ингалятор при пневмонии
Ингалятор преобразует лекарственные вещества в сверхмалые дисперсные частицы и доставляет их в дыхательные пути. Это безболезненная и эффективная процедура, которая доказала свою результативность при лечении воспаления легких. Один из видов ингаляторов – ультразвуковой. Такой прибор работает практически бесшумно и очень быстро. Даже самые маленькие дети не боятся подобной процедуры.
Ультразвуковой (УЗ) ингалятор преобразует лекарственное вещество в аэрозоль с помощью ультразвука. В таком ингаляторе можно регулировать скорость и объем подачи препарата, так что подобрать подходящий режим будет несложно. Сфера применения УЗ-ингалятора не ограничивается пневмониями. Он также будет незаменим и при других заболеваниях:
- Болезни верхних дыхательных путей, легких и бронхов.
- Бронхиальная астма.
- Острые респираторные вирусные инфекции.
- Аллергические реакции.
- Заболевания среднего уха и околоносовых пазух.
Несмотря на все преимущества, стоит помнить, что УЗ-ингаляторы не используется с антибиотиками и лекарственными препаратами на гормональной основе.
Как предотвратить пневмонию
В качестве профилактики воспаления легких проводится иммунизация против основных возбудителей и таких болезней как пневмококк, коклюш и корь. Укрепить детский иммунитет помогут занятия спортом, систематическое закаливание и соблюдение правил личной гигиены. Если в семье кто-то заболел, стоит изолировать ребенка или больного. Не менее важно долечивать даже элементарные ОРЗ до конца.
Резюмируя, стоит подчеркнуть, что пневмония может привести к серьезным последствиям вплоть до летального исхода. Эта болезнь не проходит «сама по себе». Ее придется лечить долго и комплексно. Вызывайте педиатра, если вы заметили вышеперечисленную симптоматику и понимаете, что малышу становится только хуже. Будьте здоровы!
Будьте здоровы!
Внебольничные пневмонии у детей: диагностика и лечение :: ТРУДНЫЙ ПАЦИЕНТ
Н.В.Короид, А.Л.Заплатников, Г.А.Мингалимова, Н.С.Глухарева
РМАПО, Москва
Пневмония – одно из наиболее серьезных заболеваний у детей. В статье рассматриваются варианты стартовой антибактериальной терапии в зависимости от возрастной группы ребенка. Эффективным и безопасным средством при кашле у детей при пневмонии является препарат Стодаль®, что потверждено в проведенном исследовании.
Ключевые слова: дети, внебольничная пневмония, кашель, Стодаль®.
Community-acquired pneumonia in children: diagnosis and treatment
N.V.Koroid, A.L.Zaplatnikov, G.A.Mingalimova, N.S.Glukharyova
RMAPE, Moscow
Pneumonia is one of the most serious diseases in children. The article discusses options for antibiotic therapy starting depending on the child age. The medicine called Stodal is effective and safe for cough in children with pneumonia, as confirmed in our study.
Keywords: children, community-acquired pneumonia, cough, Stodal.
Сведения об авторах:
Заплатников А.Л. – профессор, РМАПО
Пневмония – острое инфекционное воспаление легочной паренхимы, диагностируемое на основании характерных клинических и рентгенографических признаков [1–4].
Пневмония является одним из наиболее серьезных заболеваний у детей, популяционная частота которого и прогноз напрямую связаны с социально-экономическими условиями [1, 2, 5–8]. Так, в странах с низким культурным и социально-экономическим уровнем, неустойчивой политической обстановкой и продолжающимися военными конфликтами заболеваемость пневмонией у детей первых 5 лет жизни превышает 100 случаев на 1000, а летальность достигает 10%. В то же время в экономически благополучных странах у детей указанной возрастной категории пневмония встречается значительно (практически в 10 раз!!!) реже, а уровень летальности не превышает 0,5–1%.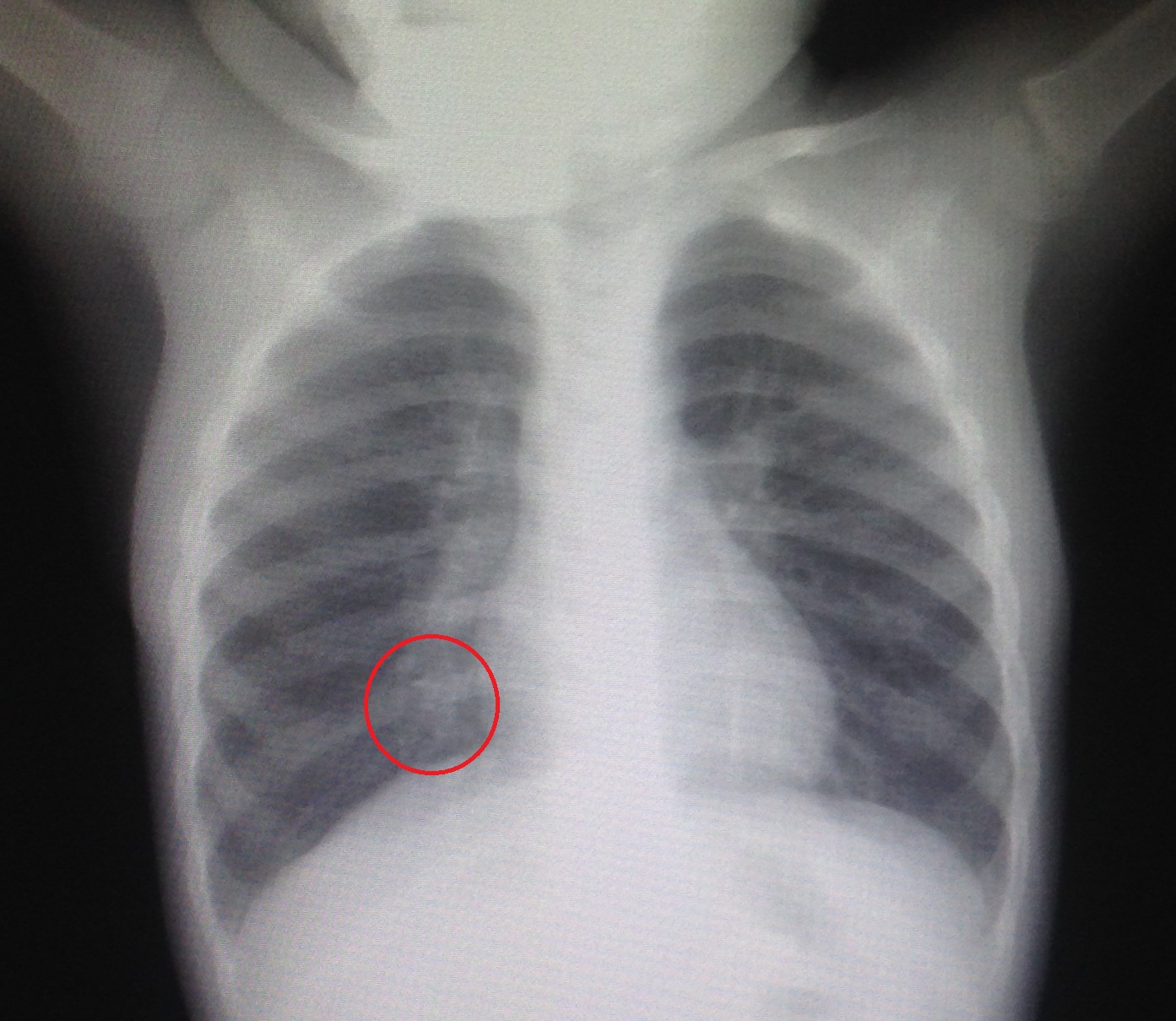 Особо следует подчеркнуть, что в детской популяции России заболеваемость и летальность при пневмонии сопоставимы с показателями ведущих мировых держав [1–9].
Особо следует подчеркнуть, что в детской популяции России заболеваемость и летальность при пневмонии сопоставимы с показателями ведущих мировых держав [1–9].
Благоприятный прогноз при пневмонии определяется ранней диагностикой, своевременным лечением и адекватным выбором стартовой антибактериальной терапии. При этом своевременная диагностика основывается на результатах детального и последовательного анализа клинико-анамнестических и рентгенологических данных [1–4].
Основными клиническими проявлениями, позволяющими заподозрить у ребенка пневмонию, являются симптомы токсикоза (лихорадка, снижение аппетита, отказ от питья, снижение диуреза и др.) и дыхательной недостаточности (тахипное, одышка, цианоз), а также типичные физикальные данные. К последним относят: укорочение перкуторного звука над участком поражения легких и локализованные здесь же аускультативные изменения (ослабление или усиление дыхания с последующим появлением крепитирующих или влажнопузырчатых хрипов). Следует, однако, отметить, что при пневмониях у детей раннего возраста нередко сложно выявить аускультативную асимметрию в легких. Это связано с тем, что у детей первых лет жизни воспаление легочной паренхимы редко бывает изолированным и, как правило, развивается на фоне бронхита. При этом на всем протяжении обоих легких могут выслушиваться сухие и/или разнокалиберные влажные хрипы, из-за чего типичная аускультативная картина пневмонии, особенно мелкоочаговой, может не улавливаться. Кроме этого, при нарушении методики выслушивания легких у детей раннего возраста можно вообще не выявить аускультативных изменений.
В целом, если у лихорадящего ребенка, переносящего острую респираторную инфекцию, имеется хотя бы один из таких признаков, как токсикоз, одышка, цианоз и типичные физикальные данные, необходимо проводить рентгенологическое обследование органов грудной клетки. При этом обнаружение в легких гомогенных инфильтративных изменений очагового, очагово-сливного или сегментарного характера позволяет подтвердить клиническое предположение о развитии пневмонии, вызванной типичными возбудителями (пневмококк и др. ). Мелкие негомогенные инфильтраты, имеющие двухстороннюю локализацию и выявленные на фоне усиленного сосудисто-интерстициального рисунка, как правило, свидетельствует в пользу атипичной этиологии пневмонии (микоплазмоз, хламидиоз, пневмоцистоз). Рентгенологическое подтверждение пневмонии является обязательным критерием «золотого стандарта» диагностики данного заболевания [1–4].
). Мелкие негомогенные инфильтраты, имеющие двухстороннюю локализацию и выявленные на фоне усиленного сосудисто-интерстициального рисунка, как правило, свидетельствует в пользу атипичной этиологии пневмонии (микоплазмоз, хламидиоз, пневмоцистоз). Рентгенологическое подтверждение пневмонии является обязательным критерием «золотого стандарта» диагностики данного заболевания [1–4].
При выявлении у ребенка пневмонии в первую очередь решают вопрос о необходимости госпитализации. Абсолютными критериями для экстренной госпитализации являются дыхательная и/или сердечно-сосудистая недостаточность, судорожный, гипертермический, геморрагический и другие патологические синдромы. Показаниями для стационарного лечения детей с пневмониями, кроме тяжелых форм заболевания, являются также неонатальный и младенческий возраст ребенка и отягощенный его преморбит (тяжелая врожденная или приобретенная патология органов дыхания, кровообращения, нервной, иммунной и других систем). Особо следует отметить, что к абсолютным показаниям для госпитализации относятся все случаи, когда пневмония развивается у детей из «группы социального риска». Таким образом, госпитализация детей с пневмонией показана во всех случаях, когда тяжесть состояния и характер течения заболевания требуют проведения интенсивной терапии, или имеется высокий риск развития осложнений. Во всех остальных случаях лечение пневмонии может осуществляться «на дому». Необходимо отметить особо, что независимо от того, где проводится лечение (в амбулаторных условиях или в стационаре), терапевтические мероприятия должны быть комплексными и включают адекватный уход за ребенком, правильный режим дня и питания, рациональное использование этиотропных и симптоматических средств. Ключевым звеном при этом является адекватная антибактериальная терапия.
Выбор антибактериальных препаратов при пневмонии, как и при других инфекционно-воспалительных заболеваниях, должен определяться в первую очередь особенностями этиологии заболевания. Однако в подавляющем большинстве случаев корректное микробиологическое обследование детей с пневмонией не проводится, несмотря на то, что в соответствие с «Международной статистической классификацией болезней и проблем, связанных со здоровьем», десятого пересмотра (МКБ-Х) [10] рубрикация пневмоний должна строиться строго по этиологическому принципу. Отсутствие данных об этиологии заболевания приводит к тому, что пневмонии, как правило, шифруют под кодом J18 («Пневмония без уточнения возбудителя»), а антибактериальную терапию, соответственно, проводят «вслепую». В ряде случаев стартовый выбор антибиотиков может быть некорректен, что определяет отсутствие эффекта от проводимого лечения. Для уменьшения ошибок при проведении антибактериальной терапии пневмоний у детей в последние годы были разработаны рекомендации по эмпирическому выбору стартовых антибиотиков [1, 8, 9, 11, 12]. Принципиальным положением разработанных алгоритмов является выбор препаратов в зависимости от эпидемиологических условий и возраста заболевших, так как установлено, что этиология пневмонии напрямую зависит от этих факторов (рис. 1). При этом эпидемиологическая рубрикация пневмонии предусматривает выделение внебольничных, госпитальных и внутриутробных форм заболевания [3].
Отсутствие данных об этиологии заболевания приводит к тому, что пневмонии, как правило, шифруют под кодом J18 («Пневмония без уточнения возбудителя»), а антибактериальную терапию, соответственно, проводят «вслепую». В ряде случаев стартовый выбор антибиотиков может быть некорректен, что определяет отсутствие эффекта от проводимого лечения. Для уменьшения ошибок при проведении антибактериальной терапии пневмоний у детей в последние годы были разработаны рекомендации по эмпирическому выбору стартовых антибиотиков [1, 8, 9, 11, 12]. Принципиальным положением разработанных алгоритмов является выбор препаратов в зависимости от эпидемиологических условий и возраста заболевших, так как установлено, что этиология пневмонии напрямую зависит от этих факторов (рис. 1). При этом эпидемиологическая рубрикация пневмонии предусматривает выделение внебольничных, госпитальных и внутриутробных форм заболевания [3].
О внебольничной пневмонии говорят в тех случаях, когда инфицирование и заболевание ребенка не связано с его пребыванием в лечебном учреждении. Тем самым подчеркивается, что развитие пневмонии произошло в условиях обычного микробного окружения. Это позволяет с высокой долей вероятности предположить этиологию заболевания, так как было установлено, что основным возбудителем пневмонии при этом является Streptococcus pneumoniae. Реже внебольничную пневмонию вызывают Haemophilus influenzae, Мycoplasma pneumoniaе, хламидии (Сhlamydia trachomatis – у детей первых месяцев жизни и Сhlamydia pneumoniaе – в последующие возрастные периоды) и респираторные вирусы. В тех случаях, когда инфицирование и развитие пневмонии произошло спустя 48–72 ч с момента поступления ребенка в больницу или в течение 48–72 ч после его выписки из стационара, ее классифицируют как внутрибольничную [3]. При этом этиология госпитальной пневмонии зависит от эпидемиологических условий, сложившихся в данном лечебном учреждении. Так, установлено, что нозокомиальные пневмонии могут быть вызваны различными, нередко полирезистентными, представителями энтеробактерий, синегнойной палочкой, золотистым стафилококком и другими госпитальными микроорганизмами. К внутриутробным пневмониям относят такие варианты заболевания, при которых инфицирование произошло в анте- или интранатальный период, а реализация инфекционного воспаления – не позже первых 72 часов жизни ребенка. При этом потенциальными возбудителями внутриутробной пневмонии могут быть различные вирусы, а также Сhlamydia trachomatis, Streptococcus (гр. В), Staphylococcus aureus, Enterobacteriaceae (Klebsiella spp., Proteus spp., Escherichia spp.) и др. микроорганизмы. Эпидемиологическая рубрикация пневмоний имеет четкую практическую направленность, так как учитывает особенности этиологии различных форм заболевания и позволяет эмпирически выбрать адекватную антибактериальную терапию сразу же после установления диагноза.
К внутриутробным пневмониям относят такие варианты заболевания, при которых инфицирование произошло в анте- или интранатальный период, а реализация инфекционного воспаления – не позже первых 72 часов жизни ребенка. При этом потенциальными возбудителями внутриутробной пневмонии могут быть различные вирусы, а также Сhlamydia trachomatis, Streptococcus (гр. В), Staphylococcus aureus, Enterobacteriaceae (Klebsiella spp., Proteus spp., Escherichia spp.) и др. микроорганизмы. Эпидемиологическая рубрикация пневмоний имеет четкую практическую направленность, так как учитывает особенности этиологии различных форм заболевания и позволяет эмпирически выбрать адекватную антибактериальную терапию сразу же после установления диагноза.
Наиболее частой формой острого инфекционного воспаления легких у детей является внебольничная пневмония. При этом необходимо обратить особое внимание на то, что внебольничная пневмония может характеризоваться различной степенью тяжести. При этом в ряде случаев заболевание может сопровождаться развитием как легочных (деструкция, абсцесс, пневмоторакс, пиопневмоторакс), так и внелегочных осложнений (инфекционно-токсический шок, ДВС-синдром, сердечно-легочная недостаточность и др.) [1, 4, 8, 13]. Поэтому ошибочно считать, что внебольничные пневмонии – это нетяжелые формы заболевания, лечение которых всегда можно проводить в амбулаторных условиях. Таким образом, термин «внебольничная пневмония»» должен применяться исключительно для ориентировочной характеристики этиологии заболевания, а не для оценки его тяжести и прогноза.
Для адекватного эмпирического выбора стартовой антибиотикотерапии, помимо эпидемиологической характеристики, необходим детальный анализ индивидуальных данных ребенка (возраст, фоновые состояния, сопутствующая патология) и клинических особенностей заболевания. При этом отмечено, что на этиологию пневмонии, кроме эпидемиологических факторов, существенное влияние оказывают возраст пациента и его преморбидное состояние. Так, частое использование антибиотиков у детей с хроническими инфекционно-воспалительными заболеваниями (пиелонефрит, тонзиллит, отит и др. ) может привести к селекции резистентных штаммов микроорганизмов. В случае развития пневмонии у таких детей этиология заболевания может быть представлена антибиотикоустойчивыми возбудителями. Аналогичная ситуация может произойти и при возникновении пневмонии у детей с незаконченными курсами антибактериальной терапии или получавших антибиотики в неадекватно низких дозах. Наличие же у ребенка синдрома срыгиваний создает предпосылки для аспирации и развития пневмонии, вызванной не только аэробными (стрептококки, энтеробактерии, стафилококки и др.), но и неспорообразующими анаэробными (бактероиды, фузобактерии, пептострептококки, пептококки и др.) бактериями. Приведенные примеры, которые являются лишь частью возможных клинических ситуаций, свидетельствуют о важности подробного уточнения анамнестических данных в каждом конкретном случае.
) может привести к селекции резистентных штаммов микроорганизмов. В случае развития пневмонии у таких детей этиология заболевания может быть представлена антибиотикоустойчивыми возбудителями. Аналогичная ситуация может произойти и при возникновении пневмонии у детей с незаконченными курсами антибактериальной терапии или получавших антибиотики в неадекватно низких дозах. Наличие же у ребенка синдрома срыгиваний создает предпосылки для аспирации и развития пневмонии, вызванной не только аэробными (стрептококки, энтеробактерии, стафилококки и др.), но и неспорообразующими анаэробными (бактероиды, фузобактерии, пептострептококки, пептококки и др.) бактериями. Приведенные примеры, которые являются лишь частью возможных клинических ситуаций, свидетельствуют о важности подробного уточнения анамнестических данных в каждом конкретном случае.
Стартовая этиотропная терапия внебольничной пневмонии у детей первых месяцев жизни. У пациентов данной возрастной группы этиология пневмонии может быть связана с очень широким спектром возбудителей (вирусы, хламидии, стрептококки, стафилококки, протей, клебсиелла, кишечная палочка и др.). Учитывая это, для адекватного выбора стартовой терапии вначале эмпирически определяют: заболевание вызвано типичными или же атипичными микроорганизмами? Для этого оценивают клинико-анамнестические данные и анализируют результаты рентгенологического обследования. При этом такие симптомы, как лихорадка, токсикоз, четкие физикальные данные, а также очаговые и/или сливные рентгенологические изменения в легких позволяют с большей достоверностью предполагать типичную бактериальную этиологию пневмонии. В этих случаях лечение начинают с антибиотиков широкого спектра действия, введение которых, учитывая высокий риск развития тяжелых форм заболевания, целесообразно осуществлять парентерально. В качестве стартовых препаратов используют аминопенициллины и цефалоспорины, а при тяжелых вариантах пневмонии – их комбинацию с короткими курсами аминогликозидов. Такой выбор антибиотиков объясняется необходимостью воздействия на целый ряд грамположительных и грамотрицательных бактерий, которые могут быть причиной заболевания у детей данного возраста. Принимая во внимание высокий уровень b-лактамазопродуцирующих штаммов среди потенциальных возбудителей, предпочтение должно отдаваться ингибиторозащищенным аминопенициллинам и цефалоспоринам 3-го поколения.
Принимая во внимание высокий уровень b-лактамазопродуцирующих штаммов среди потенциальных возбудителей, предпочтение должно отдаваться ингибиторозащищенным аминопенициллинам и цефалоспоринам 3-го поколения.
В тяжелых случаях необходимо использовать внутривенное введение антибиотиков. При этом амоксициллин/клавуланат применяется в дозе (по амоксициллину): 30–60 мг/кг/сут, а базовые цефалоспорины 3-го поколения (производные цефтриаксона и цефотаксима) в дозе 50–100 мг/кг/сут. Цефалоспорины 3-го поколения активны в отношении бактерий, продуцирующих b-лактамазы широкого спектра действия, а также подавляют штаммы, антибиотикорезистентность которых обусловлена и другими механизмами [11, 12].
Если пневмония развивается у ребенка, имеющего особенности анамнеза в виде генитального хламидиоза у матери, указаний на затяжной конъюнктивит у ребенка, который не купируется при использовании b-лактамных антибиотиков, необходимо исключать возможность атипичной этиологии заболевания. При этом наличие сухого кашля с постепенным нарастанием интенсивности и частоты, медленное развитие других симптомов заболевания и преобладание интерстициальных изменений на рентгенограмме заставляют задуматься о возможной этиологической роли С.trachomatis. Верификация хламидийной пневмонии определяет необходимость назначения современных макролидных антибиотиков (мидекамицина ацетат, кларитромицин, рокситромицин и др.), так как использование эритромицина часто сопровождается развитием побочных эффектов. Терапию макролидами при этом (за исключением азитромицина) проводят в течение 14 дней. В тех же случаях, когда у иммунодефицитных пациентов, а также у недоношенных или соматически ослабленных детей на фоне неспецифических симптомов интоксикации отмечается постепенное нарастание тахипное, превышающее частоту пульса в разгар заболевания (!), а при рентгенологическом обследовании выявляют «ватное легкое», «крылья бабочки» (диффузное двухстороннее усиление интерстициального рисунка, неоднородные очаговые тени с нечеткими контурами, участки локализованного вздутия, мелкие ателектазы, реже – парциальный пневмоторакс) необходимо исключать пневмоцистную пневмонию. При этом препаратом выбора является ко-тримоксазол в дозе 6–8 мг/кг/сут (по триметоприму). При тяжелых формах пневмоцистной пневмонии ко-тримоксазол должен вводиться внутривенно в дозе 15–20 мг/кг/сут (по триметоприму) в 2 приема на протяжении 2–3 нед.
При этом препаратом выбора является ко-тримоксазол в дозе 6–8 мг/кг/сут (по триметоприму). При тяжелых формах пневмоцистной пневмонии ко-тримоксазол должен вводиться внутривенно в дозе 15–20 мг/кг/сут (по триметоприму) в 2 приема на протяжении 2–3 нед.
Стартовая этиотропная терапия внебольничной пневмонии у детей дошкольного возраста. Лечение детей данного возраста при нетяжелых пневмониях проводится, как правило, в амбулаторных условиях. При этом наиболее частым бактериальным возбудителем внебольничных пневмоний является S.pneumoniaе, реже заболевание вызывается H.influenzaе. Учитывая, что пневмококк и гемофильная палочка в последние годы все чаще проявляют устойчивость к природным пенициллинам, антибактериальную терапию рекомендуют начинать с аминопенициллинов (амоксициллин, амоксициллин/клавуланат). Поскольку для лечения легких и среднетяжелых форм пневмонии, как правило, не требуется парентеральное введение антибиотиков, предпочтение отдается оральным формам препаратов. В тех случаях, когда пневмония развивается у ребенка, не получавшего ранее пенициллины, препаратом выбора является амоксициллин. Обычно амоксициллин при этом назначается по 10–20 мг/кг на прием с интервалом 8 ч (суточная доза – 30–60 мг/кг/сут). Установлено, что более низкие дозы препарата недостаточны для эрадикации основных возбудителей пневмонии и поэтому не должны использоваться. Следует также отметить, что в тех случаях, когда развитие заболевания связывают с пенициллиноустойчивым пневмококком, амоксициллин рекомендуется назначать в более высоких дозах (до 90 мг/кг/сут) или использовать базовые цефалоспорины 3-го поколения (цефтриаксон и цефотаксим) в обычных дозах. Противопоказанием для назначения аминопенициллинов являются анамнестические указания на аллергию к пенициллину. В этих случаях используются макролиды или цефалоспорины 2–3 поколения (риск перекрестной аллергии с пенициллином – 1–3%).
При подозрении на атипичную этиологию пневмонии (хламидии, микоплазмы) терапия проводится современными макролидными антибиотиками (джозамицин, спирамицин, мидекамицин, кларитромицин, рокситромицин или др. ). Основанием для предположения об атипичной этиологии пневмонии у детей являются такие клинико-анамнестические данные, как наличие в окружении ребенка «длительно кашляющих» лиц, подострое начало заболевания, длительный субфебрилитет, постепенно нарастающий и длительно сохраняющийся кашель (нередко спастического характера), рецидивирующий бронхообструктивный синдром, а также двухсторонние изменения с мелкими негомогенными очагами и усиленным сосудисто-интерстициальным рисунком на рентгенограмме. В пользу хламидиоза может также свидетельствовать лимфаденопатия, сопутствующая основному заболеванию [7, 15, 16].
). Основанием для предположения об атипичной этиологии пневмонии у детей являются такие клинико-анамнестические данные, как наличие в окружении ребенка «длительно кашляющих» лиц, подострое начало заболевания, длительный субфебрилитет, постепенно нарастающий и длительно сохраняющийся кашель (нередко спастического характера), рецидивирующий бронхообструктивный синдром, а также двухсторонние изменения с мелкими негомогенными очагами и усиленным сосудисто-интерстициальным рисунком на рентгенограмме. В пользу хламидиоза может также свидетельствовать лимфаденопатия, сопутствующая основному заболеванию [7, 15, 16].
Стартовая антибактериальная терапия внебольничных пневмоний у детей школьного возраста. Основными возбудителями внебольничной пневмонии у детей данной возрастной категории являются пневмококк (S.pneumoniaе) и микоплазма (М.pneumoniaе). При этом установлено, что каждые 4–8 лет, во время эпидемических подъемов заболеваемости инфекций, вызываемых M.pneumoniae, частота микоплазменных пневмоний значительно возрастает (до 40–60% всех пневмоний у детей школьного возраста). Клинически микоплазменная пневмония характеризуется острым началом, нередко с фебрильной лихорадкой. Однако, несмотря на гипертермию, симптомы интоксикации у ребенка при этом обычно слабо выражены, что является одним из немногих специфических признаков заболевания. Через несколько дней от начала заболевания появляется кашель – сухой, навязчивый, нередко приступообразный. Кашель может отмечаться в течение длительного времени, но постепенно он становится продуктивным. В легких при этом могут выслушиваться рассеянные сухие и разнокалиберные влажные хрипы. При рентгенологическом обследовании в легких выявляют двухсторонние очаги негомогенной инфильтрации. Установлено, что у 10% детей с микоплазменной пневмонией отмечается преходящая макулопапулезная сыпь. В подавляющем большинстве случаев заболевание протекает нетяжело, характеризуется гладким течением и отсутствием дыхательной недостаточности или слабой ее выраженностью
Поскольку микоплазмы, как и хламидии, обладают природной устойчивостью к бета-лактамным антибиотикам, но высокочувствительны к макролидам, то последние являются препаратами выбора в этих клинических ситуациях. Таким образом, принимая во внимание особенности этиологии внебольничной пневмонии у детей школьного возраста (сохранение ведущих позиций у S.pneumoniaе и существенное возрастание роли M.pneumoniae), в качестве стартовых антибиотиков могут быть использованы аминопенициллины (при заболеваниях, вызванных типичными пневмотропными возбудителями) и макролиды, преимущественно, при атипичной этиологии пневмонии. В ряде случаев, когда имеются противопоказания для назначения макролидных антибиотиков, лечение микоплазменных и хламидийных пневмоний у детей старше 8 лет может быть проведено доксициклином [1, 7, 8, 11, 12].
Таким образом, принимая во внимание особенности этиологии внебольничной пневмонии у детей школьного возраста (сохранение ведущих позиций у S.pneumoniaе и существенное возрастание роли M.pneumoniae), в качестве стартовых антибиотиков могут быть использованы аминопенициллины (при заболеваниях, вызванных типичными пневмотропными возбудителями) и макролиды, преимущественно, при атипичной этиологии пневмонии. В ряде случаев, когда имеются противопоказания для назначения макролидных антибиотиков, лечение микоплазменных и хламидийных пневмоний у детей старше 8 лет может быть проведено доксициклином [1, 7, 8, 11, 12].
Эффективность стартовой антибактериальной терапии оценивается в первую очередь по динамике температурной реакции и уменьшению проявлений интоксикации в течение первых 24–48 ч от начала лечения. При своевременном назначении и адекватном выборе стартового антибиотика, строгом соблюдении рекомендуемого режима дозирования улучшение, как правило, отмечается уже на 2–3-й день лечения. При этом ребенок становится более активным, у него улучшаются аппетит и самочувствие, а температура тела имеет тенденцию к нормализации. Если же в этот период положительная клиническая динамика отсутствует или отмечается ухудшение состояния, то следует проводить смену антибиотика. При этом, если лечение начинали с амоксициллина, то решают следующие вопросы: возможно ли продолжать терапию другими бета-лактамными антибиотиками или же необходимо использовать макролиды. Если же детальный анализ эпидемиологических, клинико-анамнестических и рентгенологических данных не дает оснований считать этиологию пневмонии атипичной, то лечение можно продолжить ингибиторозащищенными аминопенициллинами (амоксициллин/клавуланат, ампициллин/сульбактам) или цефалоспоринами 2–3 поколения. В тех случаях, когда стартовая терапия проводится макролидами, но клинического эффекта нет, вероятнее всего этиология заболевания не связана с такими атипичными возбудителями. В этих ситуациях макролиды необходимо заменить на бета-лактамные антибиотики.
Критерием прекращения антибиотикотерапии при лечении легких и среднетяжелых форм пневмонии является клиническое выздоровление [1, 8, 9]. Так, если имеется полный и стойкий регресс клинических симптомов заболевания, то антибактериальные препараты должны быть отменены после окончания полного курса, даже в тех ситуациях, когда еще сохраняются остаточные рентгенологические изменения. При этом особо следует подчеркнуть, что при благоприятном течении пневмонии нет необходимости проводить так называемый «рентгенологический контроль» эффективности лечения. Следует при этом обратить особое внимание на недопустимость раннего (на 3–5-й день) прекращения терапии антибиотиками (кроме азитромицина), так как при этом не только не достигается полная эрадикация возбудителей, но и потенцируется развитие у них антибиотикорезистентности. В целом продолжительность курса антибактериальной терапии при легких и среднетяжелых формах пневмонии, как правило, составляет 7–10 дней. Необходимо отметить, что при лечении пневмоний атипичной (хламидийной, микоплазменной) этиологии может быть оправдан 14-дневный курс терапии макролидами, за исключением тех случаев, когда используется азитромицин.
Непременным условием эффективного лечения ребенка с пневмонией, наряду с проводимой антибактериальной терапией, является строгое соблюдение режима, рациональной диеты, адекватного ухода и рациональной симптоматической терапии. Симптоматическая терапия при пневмонии может быть использована для уменьшения тех клинических проявлений (лихорадка, кашель), которые нарушают самочувствие ребенка. При этом следует помнить, что при систематическом назначении жаропонижающих невозможно адекватно оценить эффективность проводимой антибактериальной терапии. В связи с этим при отсутствии у ребенка отягощающих факторов – повышение аксиллярной температуры в пределах 38,5–39°С, как правило, не требует применения антипиретиков. В то же время у детей группы риска по развитию осложнений (возраст – первые 2 мес жизни, тяжелые заболевания органов дыхания, кровообращения, ЦНС, наследственные метаболические нарушения, фебрильные судороги в анамнезе) жаропонижающие средства должны быть назначены даже при невысоком подъеме температуры тела (до 38,0° С).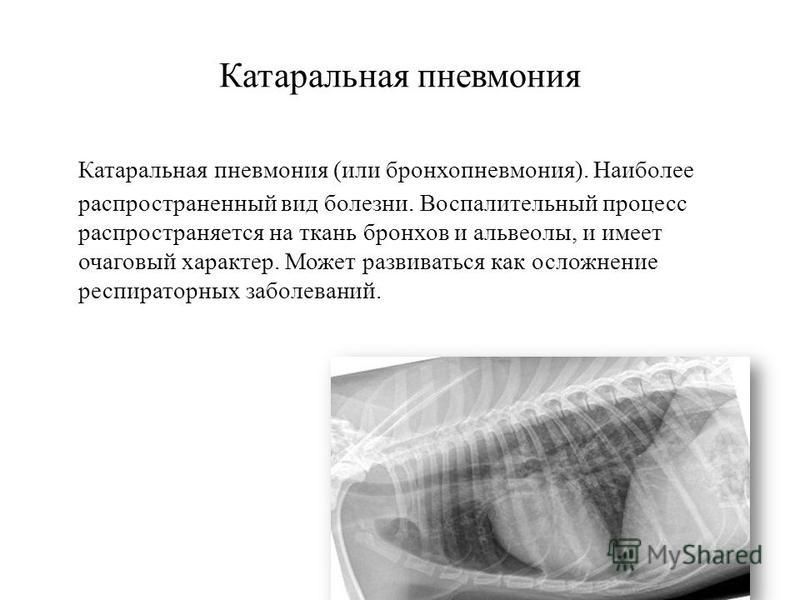 Препаратами выбора при этом являются парацетамол и ибупрофен (per os или per rectum). У детей раннего возраста парацетамол рекомендовано использовать в дозе 10–15 мг/кг массы тела на прием, ибупрофен – 5–10 мг/кг массы тела на прием. При выраженном токсикозе антипиретики должны вводиться парентерально (метамизол: 5 мг/кг на 1 введение – у младенцев и 50–75 мг/год на 1 введение – у детей в возрасте старше 1 года; парацетамол: 10–15 мг/кг на 1 введение).
Препаратами выбора при этом являются парацетамол и ибупрофен (per os или per rectum). У детей раннего возраста парацетамол рекомендовано использовать в дозе 10–15 мг/кг массы тела на прием, ибупрофен – 5–10 мг/кг массы тела на прием. При выраженном токсикозе антипиретики должны вводиться парентерально (метамизол: 5 мг/кг на 1 введение – у младенцев и 50–75 мг/год на 1 введение – у детей в возрасте старше 1 года; парацетамол: 10–15 мг/кг на 1 введение).
Выбор лекарственных средств от кашля у детей при пневмонии должен проводиться на основе детального анализа клинических особенностей (частота, интенсивность, болезненность, наличие мокроты и ее характер и т.д.) [1, 2, 17]. При кашле с густой, вязкой, трудноотделяемой мокротой, показано назначение муколитиков. В тех случаях, когда кашель редкий, мокрота не отличается высокой вязкостью, могут быть использованы отхаркивающие препараты. При этом у детей раннего возраста отхаркивающие препараты применять нужно с большой осторожностью, так как избыточная стимуляция рвотного и кашлевого центров может привести к аспирации, особенно если ребенок имеет поражение ЦНС. Назначение противокашлевых препаратов может быть оправдано, когда отмечается сухой, навязчивый, частый кашель.
Целесообразно подчеркнуть, что при необходимости назначения антитуссивных средств предпочтение должно отдаваться ненаркотическим противокашлевым препаратам, не оказывающим угнетающего влияния на дыхательный центр и не вызывающим привыкания. При этом в качестве альтерна-
тивы ненаркотическим и кодеин-содержащим противокашлевым препаратам при лечении непродуктивного кашля может быть предложен комплексный гомеопатический препарат Стодаль®. Актив-ными компонентами препарата являются
Pulsatilla (пульсатилла) С6, Rumex crispus (румекс криспус) С6, Bryonia (бриония) С3, Ipeca (ипека) С3, Spongia tosta (спонгия тоста) С3, Sticta pulmonaria (стикта пульмонария) С3, Antimonium tartaricum (антимониум тартарикум) С6, Myocarde (миокардэ) С6, Coccus cacti (коккус какти) С3, Drosera (дрозера) МТ (по Ганеману) [14]. Препарат Стодаль® зарекомендовал себя эффективным и безопасным лекарственным средством при лечении кашля у детей [18–20], что нашло подтверждение и в нашем исследовании. Так, результаты проведенного нами исследование у 61 ребенка в возрасте от 2 лет до 5 лет 11 мес 29 дней с частым, интенсивным, непродуктивным кашлем на фоне острой инфекции органов дыхания показали, что клиническая эффективность изучаемого препарата не уступает кодеин-содержащему лекарственному средству (рис. 2, 3). При этом нами установлено, что при использовании препарата Стодаль® (основная группа, n=32) динамика и темпы снижения интенсивности кашля не отличались от аналогичных показателей группы сравнения (n=31), в которой применяли комбинированный препарат, содержащий кодеин, а также экстракты отхаркивающих и противовоспалительных трав (рис. 2). В то же время было показано, что если в основной группе ночной кашель был купирован к концу 5-го дня терапии, то в группе сравнения – только на 7-е сутки. Более быстрое уменьшение эпизодов кашля в ночное время позволило быстрее нормализовать сон у детей, принимавших препарат Стодаль®. Кроме этого, кашель у детей основной группы значительно быстрее становился продуктивным, что также благоприятно влияло на течение заболевания (рис. 3). Особо следует отметить хорошую переносимость препарата Стодаль®: побочных реакций и нежелательных явлений отмечено не было, что также согласуется с результатами других авторов [18–20].
Препарат Стодаль® зарекомендовал себя эффективным и безопасным лекарственным средством при лечении кашля у детей [18–20], что нашло подтверждение и в нашем исследовании. Так, результаты проведенного нами исследование у 61 ребенка в возрасте от 2 лет до 5 лет 11 мес 29 дней с частым, интенсивным, непродуктивным кашлем на фоне острой инфекции органов дыхания показали, что клиническая эффективность изучаемого препарата не уступает кодеин-содержащему лекарственному средству (рис. 2, 3). При этом нами установлено, что при использовании препарата Стодаль® (основная группа, n=32) динамика и темпы снижения интенсивности кашля не отличались от аналогичных показателей группы сравнения (n=31), в которой применяли комбинированный препарат, содержащий кодеин, а также экстракты отхаркивающих и противовоспалительных трав (рис. 2). В то же время было показано, что если в основной группе ночной кашель был купирован к концу 5-го дня терапии, то в группе сравнения – только на 7-е сутки. Более быстрое уменьшение эпизодов кашля в ночное время позволило быстрее нормализовать сон у детей, принимавших препарат Стодаль®. Кроме этого, кашель у детей основной группы значительно быстрее становился продуктивным, что также благоприятно влияло на течение заболевания (рис. 3). Особо следует отметить хорошую переносимость препарата Стодаль®: побочных реакций и нежелательных явлений отмечено не было, что также согласуется с результатами других авторов [18–20].
В заключение необходимо еще раз подчеркнуть, что определяющими для благоприятного течения и исхода пневмонии у детей являются ранняя диагностика заболевания и своевременно назначенная рациональная терапия, основные принципы которых изложены в настоящем сообщении.
Литература
1. Таточенко В.К. Практическая пульмонология детского возраста. М.: 2001; 268.
2. Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа Союза педиатров России. М.: Международный Фонд охраны здоровья матери и ребенка 2002; 69.
3. Классификация клинических форм бронхолегочных заболеваний у детей. Рос. вест. перинатол. и педиатр. 1996; 2: 52–56.
4. Пневмонии у детей. Под ред. С.Ю.Каганова, Ю.Е.Вельтищева. М.: Медицина 1995.
5. Churgay C.A. The diagnosis and management of bacterial pneumonias infant and children. Primary Care. 1996; 4: 822–835.
6. Gendrel D. Pneumonies communautaires de I’enfant: etiologie et traitement. Arh. Pediatr., 2002: 9 (3): 278–288.
7. Red Book: Report of the Committee on Infectious Diseases. 27h ed. Elk Grove Village, IL: American Academy of Pediatrics, 2006; 992.
8. Коровина Н.А., Заплатников А.Л., Захарова И.Н. Антибактериальная терапия пневмоний у детей. М.: Медпрактика 2006; 48.
9. The Management of Community-Acquired Pneumonia in Infants and Children Older than 3 month of Age. Clin Infect Dis. 2011, 30 august.
10. Международная статистическая классификация болезней и проблем, связанных со здоровьем. 10 пересмотр. ВОЗ, 1994 (пер. на рус.) М.: Медицина; 1998.
11. Антибактериальная терапия пневмонии у детей. Пособие для врачей. Клиническая микробиология и антимикробная терапия у детей. 2000; 1: 77–87.
12. Страчунский Л.С. Антибактериальная терапия пневмоний у детей. Руководство по фармакотерапии в педиатрии и детской хирургии. Под ред. С.Ю.Каганова. М.: Медпрактика-М. 2002; 1: 65–103.
13. Самсыгина Г.А., Дудина Т.А. Тяжелые внебольничные пневмонии у детей: особенности клиники и терапии. Consilium Medicum. 2002; 2: 12–16.
14. Государственный реестр лекарственных средств: МЗиСР РФ, 2011.
15. Block S., Hedrick J., Hamerschlag M.R. et al. Mycoplasma pneumoniae and Chlamydia pneumoniae in pediatric community-acquired pneumonia. Pediatr. Infect. Dis. J., 1995; 14: 471–477.
16. Principi N., Esposito S., Blasi F., Allegra L. Role of Mycoplasma pneumoniae and Chlamydia pneumoniae in children with community-acquired lower respiratory tract infections. Clin. Infect. Dis. 2001; 32: 1281–1289.
17. Коровина Н.А., Заплатников А. Л., Захарова И.Н., Овсянникова Е.М. Кашель у детей. Противокашлевые и отхаркивающие лекарственные средства в педиатрической практике. М.: 2000; 53.
Л., Захарова И.Н., Овсянникова Е.М. Кашель у детей. Противокашлевые и отхаркивающие лекарственные средства в педиатрической практике. М.: 2000; 53.
18. Радциг Е.Ю. Кашель – защитный механизм и симптом инфекций дыхательных путей. Педиатрия. 2009: 5 (87): 112–116.
19. Радциг Е.Ю. Кашель у детей: дифференциальный диагноз и лечение. Consilium medicum (Приложение Педиатрия). 2009; 1: 66–69.
20. Богомильский М.Р., Радциг Е.Ю. Симптоматическая терапия кашля с позиций оториноларинголога. Consilium medicum (Приложение Педиатрия). 2010; 1: 3–7.
21. Короид Н.В, Заплатников А.Л., Мингалимова Г.А., Глухарева Н.С. Внебольничные пневмонии у детей: диагностика и лечение. РМЖ. 2011; 22: 1365–1370.
Не пропустите первые признаки пневмонии
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Пневмония: признаки, симптомы и лечение
Виды пневмонии
Первичная
Это значит, что заболевание является самостоятельным
Вторичная
Пневмония является осложнением, полученным в ходе другой болезни
Радиационная
Воспаление развилось на фоне химиотерапии
Посттравматическая
Заболевание возникло вследствие травмы
Типы воспаления легких
Болезнь различается по нескольким факторам.
Симптомы заболевания
Симптомы могут разниться в зависимости от вида заболевания, индивидуальных особенностей организма или вашего возраста.
Основными общими признаками воспаления легких являются:
- общая слабость,
- сонливость,
- кашель,
- повышенная температура,
- затруднение дыхания.
Записаться к врачу
Если у вас или у ваших близких наблюдаются эти или схожие признаки заболевания, обратитесь к врачу незамедлительно.
Выбрать опытного пульмонолога вы можете здесь:
Группы риска
В группу риска входят груднички, дети до 5 лет, пожилые от 65 и старше, люди, страдающие астмой и другими болезнями легких, сахарным диабетом, сердечно-сосудистыми заболеваниями.
Также вероятность заболеть повышает курение и другие вредные привычки.
Факты о заболевании
Распространенные мифы о воспалении легких
Миф №1: при правильно подобранном лечении можно вылечиться за несколько дней.
На самом деле: за несколько дней можно избавиться от симптомов, но полностью побороть болезнь за это время не удастся. Лечение займет не менее 21 дня.
Миф №2: избавиться от кашля при пневмонии помогут прогревания.
На самом деле этот миф опасен. Прогревания не только не помогут, но и ухудшат состояние.
Миф №3: при воспалении обязательно будет кашель и температура.
На самом деле болезнь может проходить практически бессимптомно. Такое может произойти из-за ослабленного иммунитета или индивидуальных особенностей организма.
Миф №4: болезнь опасна только для детей и пожилых людей.
На самом деле: да, эти категории относятся к группе риска, но заболевание опасно для всех. Особенно, если у вас есть хронические заболевания.
Как отличить воспаление легких от ОРВИ, гриппа и бронхита
- Заметно повысилось потоотделение. Вас бросает то в жар, то в холод. Причем, это состояние может быть не связано с перепадами температуры тела.
- Вам стало лучше, а через несколько дней состояние сильно ухудшилось. Это реакция организма на воспаление.
- У вас полностью или частично пропал аппетит. Более того, вид и запах еды могут начать вызывать отвращение и даже рвотные позывы.
- У вас появилась боль в груди. Это, как и затруднение дыхания, может быть признаком отека легких.
- Слизистые приобрели синий или фиолетовый оттенок. Это может случиться из-за недостатка кислорода в крови.
- Участился или “скачет” пульс. Этот симптом тоже связан с нехваткой кислорода.
Когда нужно обратиться к врачу незамедлительно
Срочно вызвать врача на фоне общих симптомов необходимо, если у вас появились следующие признаки:
- Участилось дыхание (более одного вдоха в 2 секунды)
- Давление понизилось до значения 90 на 60 и более.
- Температура тела превысила отметку 38,5.
- Появилась спутанность сознания.
- У вас темнеет в глазах и вы ощущаете предобморочное состояние
Лечение воспаления легких
Лечить пневмонию народными средствами не только бесполезно, но и опасно для жизни. Правильно подберет препараты, которые помогут выздороветь, только квалифицированный врач.
Вам назначат антибиотики и препараты для симптоматической коррекции состояния. Чтобы определить, какие лекарства назначить, вас попросят сдать следующие анализы:
- общий анализ крови,
- общий анализ мочи,
- клинический анализ мокроты.
Профилактика
Общее укрепление иммунитета поможет снизить риск заражения. Также, чтобы не заболеть старайтесь вести здоровый образ жизни: придерживаться правильного питания, заниматься спортом, закаляться.
Что делать, если вы перенесли пневмонию
- Старайтесь чаще бывать на свежем воздухе и больше ходить. Также рекомендуется заняться бегом.
- Делайте дыхательную гимнастику: задерживайте дыхание на глубоком вдохе. Делать упражнение лучше всего в положении сидя в хорошо проветренном помещении или на улице и повторять его 5-10 раз подряд.
- Включите в рацион свежие фрукты и овощи.
- Пейте больше воды — от 1,5 до 2,5 литров в день в зависимости от массы тела.
- Старайтесь не перегреваться и не переохлаждаться.
- Избегайте стрессов и высыпайтесь, лучше спать не менее 8 часов в сутки.
Рассмотрение подходов, госпитализация, гемодинамическая поддержка
Автор
Мухаммад Васим, MS, MBBS, FAAP, FACEP, FAHA Профессор неотложной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, магистр медицины, MBBS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии наук Медицина неотложной помощи, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие: нечего раскрывать.
Соавтор (ы)
Мари-Мишлен Ломини, доктор медицины Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлин Ломини, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие информации: раскрывать нечего.
Главный редактор
Рассел Стил, доктор медицины Профессор-клинический факультет медицины Тулейнского университета; Врач, штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие: Ничего не нужно раскрывать.
Дополнительные участники
Джозеф Домачовске, доктор медицины Профессор педиатрии, микробиологии и иммунологии, кафедра педиатрии, отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк, Государственный университет штата Нью-Йорк
Джозеф Домачовске, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных заболеваний, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по медицинским вопросам для: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины Почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров детских программ, Американского общества инфекционных болезней и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не нужно раскрывать.
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не нужно раскрывать.
Брент Р. Кинг , MD, MMM Клайв Нэнси и Пирс Раннеллс Заслуженный профессор экстренной медицины; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи больницы Мемориал Германн и больницы LBJ
Раскрытие: Ничего не нужно раскрывать.
Джефф Л. Майерс, доктор медицины, доктор медицинских наук Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не нужно раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не нужно раскрывать.
Хосе Рафаэль Ромеро, доктор медицины Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных заболеваний, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Общества инфекционных болезней Америки, Нью-Йоркской академии наук и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не нужно раскрывать.
Маника Сурьядевара, доктор медицины Научный сотрудник педиатрических инфекционных болезней, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не нужно раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не нужно раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, Госпиталь на Голгофе, Канберра, АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия,
Раскрытие: Ничего не нужно раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не нужно раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не нужно раскрывать.
Бронхопневмония: симптомы, причины и лечение
Бронхопневмония — это разновидность пневмонии, состояния, вызывающего воспаление легких.Симптомы могут варьироваться от легких до тяжелых и могут включать кашель, затрудненное дыхание и жар. Причины включают бактериальные, вирусные или грибковые инфекции грудной клетки.
По данным Центров по контролю и профилактике заболеваний (CDC), пневмония является причиной около 51 811 случаев смерти ежегодно в Соединенных Штатах, причем большинство этих случаев приходится на взрослых в возрасте 65 лет и старше.
В этой статье мы рассмотрим, что такое бронхопневмония, а также ее симптомы, причины и лечение.Мы также занимаемся профилактикой.
Бронхи — это большие дыхательные пути, соединяющие дыхательное горло с легкими. Затем эти бронхи разделяются на множество крошечных воздушных трубок, известных как бронхиолы, из которых состоят легкие.
В конце бронхиол находятся крошечные воздушные мешочки, называемые альвеолами, где происходит обмен кислорода из легких и углекислого газа из кровотока.
Пневмония вызывает воспаление легких, которое приводит к заполнению этих альвеол жидкостью. Эта жидкость нарушает нормальную функцию легких, вызывая ряд респираторных заболеваний.
Бронхопневмония — это форма пневмонии, которая поражает как альвеолы легких, так и бронхи.
Симптомы бронхопневмонии могут варьироваться от легких до тяжелых. Это заболевание является наиболее распространенным типом пневмонии у детей и основной причиной смерти от инфекций у детей в возрасте до 5 лет.
Симптомы, причины, осложнения, диагностика, лечение и профилактика бронхопневмонии обычно такие же, как и при пневмонии.
Симптомы бронхопневмонии различаются в зависимости от тяжести состояния.Симптомы с большей вероятностью будут тяжелыми у людей со слабой иммунной системой, таких как маленькие дети, пожилые люди или люди, страдающие определенными заболеваниями или принимающие определенные лекарства.
Симптомы бронхопневмонии могут включать:
- лихорадку
- затрудненное дыхание, например одышку
- боль в груди, которая может усиливаться при кашле или глубоком дыхании
- кашель слизью
- потливость
- озноб или дрожь
- мышечные боли
- низкая энергия и усталость
- потеря аппетита
- головные боли
- спутанность сознания или дезориентация, особенно у пожилых людей
- головокружение
- тошнота и рвота
- кашель с кровью
наиболее частая причина бронхопневмонии бактериальная инфекция легких, такая как Streptococcus pneumoniae и Haemophilus influenza типа b (Hib).Вирусные и грибковые инфекции легких также могут вызывать пневмонию.
Вредные микробы могут проникнуть в бронхи и альвеолы и начать размножаться. Иммунная система организма производит лейкоциты, которые атакуют эти микробы, вызывая воспаление. Симптомы часто развиваются из этого воспаления.
Факторы риска развития бронхопневмонии включают:
- возраст младше 2 лет
- возраст старше 65 лет
- курение или чрезмерное употребление алкоголя
- недавние респираторные инфекции, такие как простуда и грипп
- долгое время хронические заболевания легких, такие как ХОБЛ, муковисцидоз, бронхоэктазия и астма
- другие состояния здоровья, такие как диабет, сердечная недостаточность, заболевания печени
- состояния, ослабляющие иммунную систему, такие как ВИЧ или некоторые аутоиммунные расстройства
- прием препараты для подавления иммунной системы, например, для химиотерапии, трансплантации органов или длительного приема стероидов
- недавняя операция или травма
Нелеченная или тяжелая бронхопневмония может привести к осложнениям, особенно у людей из группы риска, таких как маленькие дети , пожилые люди и люди с ослабленной или подавленной иммунной системой.
Поскольку бронхопневмония влияет на дыхание человека, она может стать очень серьезной и иногда привести к смерти.
В 2015 году во всем мире от пневмонии умерло 920 000 детей в возрасте до 5 лет. Этот уровень смертности был в основном от бронхопневмонии.
Осложнения бронхопневмонии могут включать:
- Дыхательная недостаточность . Это происходит, когда основной обмен кислорода и углекислого газа в легких начинает нарушаться.Людям с дыхательной недостаточностью может потребоваться вентилятор или дыхательный аппарат для облегчения дыхания.
- Острый респираторный дистресс-синдром (ОРДС) . ОРДС — более тяжелая форма дыхательной недостаточности, опасная для жизни.
- Сепсис . Это заболевание, также известное как заражение крови или сепсис, вызывает усиленный иммунный ответ, который повреждает органы и ткани организма. Сепсис может вызвать полиорганную недостаточность и опасен для жизни.
- Абсцессы легких . Это мешочки, заполненные гноем, которые могут образовываться внутри легких.
Чтобы диагностировать бронхопневмонию, врач проведет медицинский осмотр и изучит историю болезни человека.
Проблемы с дыханием, такие как свистящее дыхание, являются типичным признаком бронхопневмонии. Но бронхопневмония может вызывать симптомы, аналогичные простуде или гриппу, что иногда затрудняет диагностику.
Если врач подозревает бронхопневмонию, он может назначить один или несколько из следующих тестов для подтверждения диагноза или определения типа и тяжести состояния:
- Рентген грудной клетки или компьютерная томография .Эти визуализационные тесты позволяют врачу заглянуть в легкие и проверить наличие признаков инфекции.
- Анализы крови . Это может помочь обнаружить признаки инфекции, такие как аномальное количество лейкоцитов.
- Бронхоскопия . Для этого нужно провести тонкую трубку со светом и камерой через рот человека, вниз по дыхательному горлу и в легкие. Эта процедура позволяет врачу заглянуть внутрь легких.
- Посев мокроты . Это лабораторный тест, который может обнаружить инфекцию через слизь, которую кашлянул человек.
- Пульсоксиметрия . Этот тест используется для расчета количества кислорода, проходящего через кровоток.
- Газы артериальной крови . Врачи используют этот тест для определения уровня кислорода в крови человека.
Лечение бронхопневмонии может зависеть от типа инфекции и тяжести состояния. Люди без других проблем со здоровьем обычно выздоравливают от бронхопневмонии в течение 1-3 недель.
Легкие формы бронхопневмонии можно лечить в домашних условиях, сочетая отдых и лекарства.Но в более тяжелых случаях бронхопневмонии может потребоваться стационарное лечение.
Врачи лечат антибиотиками людей, у которых бронхопневмония вызвана бактериальной инфекцией. Эти препараты убивают вредные бактерии в легких.
При приеме антибиотиков важно строго следовать указаниям врача и пройти полный курс лечения.
Антибиотики не действуют при вирусных инфекциях. В случае вирусной бронхопневмонии врач может прописать больным гриппом противовирусные препараты или направить терапию на лечение симптомов.Бронхопневмония, вызванная вирусом, обычно проходит через 1–3 недели.
Людям с грибковой бронхопневмонией врач может назначить противогрибковые препараты.
При выздоровлении от бронхопневмонии человеку необходимо:
- много отдыхать
- пить много жидкости, чтобы разжижать слизь и уменьшить дискомфорт при кашле
- принимать все лекарства по указанию врача
Вакцинация может предотвратить некоторые формы бронхопневмонии.Американская ассоциация легких (ALA) рекомендует детям в возрасте до пяти лет и взрослым старше 65 лет обратиться к врачу по поводу вакцинации против пневмококковой пневмонии, вызываемой бактериями.
ALA также рекомендует:
- сделать прививку от других заболеваний, которые могут привести к пневмонии, таких как грипп, корь, ветряная оспа, Hib или коклюш
- поговорить с врачом о способах предотвращения пневмонии и других инфекций, когда люди больны раком или ВИЧ
- регулярное мытье рук, чтобы избежать микробов
- отказ от курения, поскольку табак снижает способность легких бороться с инфекциями
- понимание и распознавание симптомов пневмонии
Бронхопневмония — это тип пневмонии, которая поражает бронхи в легкие.Это состояние обычно возникает в результате бактериальной инфекции, но также может быть вызвано вирусными и грибковыми инфекциями.
Симптомы могут быть разными, но часто включают кашель, затрудненное дыхание и жар. Если не лечить или у некоторых людей, бронхопневмония может стать серьезной и иногда привести к смерти. Это заболевание особенно опасно для маленьких детей, пожилых людей и людей с некоторыми другими заболеваниями.
Обычно люди, у которых нет других проблем со здоровьем, выздоравливают в течение нескольких недель при соответствующем лечении.Лечение может проводиться дома или в больнице, в зависимости от тяжести инфекции. Прививки могут помочь защитить людей из группы риска от бронхопневмонии.
Бронхопневмония: симптомы, причины и лечение
Бронхопневмония — это разновидность пневмонии, состояния, вызывающего воспаление легких. Симптомы могут варьироваться от легких до тяжелых и могут включать кашель, затрудненное дыхание и жар. Причины включают бактериальные, вирусные или грибковые инфекции грудной клетки.
По данным Центров по контролю и профилактике заболеваний (CDC), пневмония является причиной около 51 811 случаев смерти ежегодно в Соединенных Штатах, причем большинство этих случаев приходится на взрослых в возрасте 65 лет и старше.
В этой статье мы рассмотрим, что такое бронхопневмония, а также ее симптомы, причины и лечение. Мы также занимаемся профилактикой.
Бронхи — это большие дыхательные пути, соединяющие дыхательное горло с легкими. Затем эти бронхи разделяются на множество крошечных воздушных трубок, известных как бронхиолы, из которых состоят легкие.
В конце бронхиол находятся крошечные воздушные мешочки, называемые альвеолами, где происходит обмен кислорода из легких и углекислого газа из кровотока.
Пневмония вызывает воспаление легких, которое приводит к заполнению этих альвеол жидкостью. Эта жидкость нарушает нормальную функцию легких, вызывая ряд респираторных заболеваний.
Бронхопневмония — это форма пневмонии, которая поражает как альвеолы легких, так и бронхи.
Симптомы бронхопневмонии могут варьироваться от легких до тяжелых. Это заболевание является наиболее распространенным типом пневмонии у детей и основной причиной смерти от инфекций у детей в возрасте до 5 лет.
Симптомы, причины, осложнения, диагностика, лечение и профилактика бронхопневмонии обычно такие же, как и при пневмонии.
Симптомы бронхопневмонии различаются в зависимости от тяжести состояния. Симптомы с большей вероятностью будут тяжелыми у людей со слабой иммунной системой, таких как маленькие дети, пожилые люди или люди, страдающие определенными заболеваниями или принимающие определенные лекарства.
Симптомы бронхопневмонии могут включать:
- лихорадку
- затрудненное дыхание, например одышку
- боль в груди, которая может усиливаться при кашле или глубоком дыхании
- кашель слизью
- потливость
- озноб или дрожь
- мышечные боли
- низкая энергия и усталость
- потеря аппетита
- головные боли
- спутанность сознания или дезориентация, особенно у пожилых людей
- головокружение
- тошнота и рвота
- кашель с кровью
наиболее частая причина бронхопневмонии бактериальная инфекция легких, такая как Streptococcus pneumoniae и Haemophilus influenza типа b (Hib).Вирусные и грибковые инфекции легких также могут вызывать пневмонию.
Вредные микробы могут проникнуть в бронхи и альвеолы и начать размножаться. Иммунная система организма производит лейкоциты, которые атакуют эти микробы, вызывая воспаление. Симптомы часто развиваются из этого воспаления.
Факторы риска развития бронхопневмонии включают:
- возраст младше 2 лет
- возраст старше 65 лет
- курение или чрезмерное употребление алкоголя
- недавние респираторные инфекции, такие как простуда и грипп
- долгое время хронические заболевания легких, такие как ХОБЛ, муковисцидоз, бронхоэктазия и астма
- другие состояния здоровья, такие как диабет, сердечная недостаточность, заболевания печени
- состояния, ослабляющие иммунную систему, такие как ВИЧ или некоторые аутоиммунные расстройства
- прием препараты для подавления иммунной системы, например, для химиотерапии, трансплантации органов или длительного приема стероидов
- недавняя операция или травма
Нелеченная или тяжелая бронхопневмония может привести к осложнениям, особенно у людей из группы риска, таких как маленькие дети , пожилые люди и люди с ослабленной или подавленной иммунной системой.
Поскольку бронхопневмония влияет на дыхание человека, она может стать очень серьезной и иногда привести к смерти.
В 2015 году во всем мире от пневмонии умерло 920 000 детей в возрасте до 5 лет. Этот уровень смертности был в основном от бронхопневмонии.
Осложнения бронхопневмонии могут включать:
- Дыхательная недостаточность . Это происходит, когда основной обмен кислорода и углекислого газа в легких начинает нарушаться.Людям с дыхательной недостаточностью может потребоваться вентилятор или дыхательный аппарат для облегчения дыхания.
- Острый респираторный дистресс-синдром (ОРДС) . ОРДС — более тяжелая форма дыхательной недостаточности, опасная для жизни.
- Сепсис . Это заболевание, также известное как заражение крови или сепсис, вызывает усиленный иммунный ответ, который повреждает органы и ткани организма. Сепсис может вызвать полиорганную недостаточность и опасен для жизни.
- Абсцессы легких . Это мешочки, заполненные гноем, которые могут образовываться внутри легких.
Чтобы диагностировать бронхопневмонию, врач проведет медицинский осмотр и изучит историю болезни человека.
Проблемы с дыханием, такие как свистящее дыхание, являются типичным признаком бронхопневмонии. Но бронхопневмония может вызывать симптомы, аналогичные простуде или гриппу, что иногда затрудняет диагностику.
Если врач подозревает бронхопневмонию, он может назначить один или несколько из следующих тестов для подтверждения диагноза или определения типа и тяжести состояния:
- Рентген грудной клетки или компьютерная томография .Эти визуализационные тесты позволяют врачу заглянуть в легкие и проверить наличие признаков инфекции.
- Анализы крови . Это может помочь обнаружить признаки инфекции, такие как аномальное количество лейкоцитов.
- Бронхоскопия . Для этого нужно провести тонкую трубку со светом и камерой через рот человека, вниз по дыхательному горлу и в легкие. Эта процедура позволяет врачу заглянуть внутрь легких.
- Посев мокроты . Это лабораторный тест, который может обнаружить инфекцию через слизь, которую кашлянул человек.
- Пульсоксиметрия . Этот тест используется для расчета количества кислорода, проходящего через кровоток.
- Газы артериальной крови . Врачи используют этот тест для определения уровня кислорода в крови человека.
Лечение бронхопневмонии может зависеть от типа инфекции и тяжести состояния. Люди без других проблем со здоровьем обычно выздоравливают от бронхопневмонии в течение 1-3 недель.
Легкие формы бронхопневмонии можно лечить в домашних условиях, сочетая отдых и лекарства.Но в более тяжелых случаях бронхопневмонии может потребоваться стационарное лечение.
Врачи лечат антибиотиками людей, у которых бронхопневмония вызвана бактериальной инфекцией. Эти препараты убивают вредные бактерии в легких.
При приеме антибиотиков важно строго следовать указаниям врача и пройти полный курс лечения.
Антибиотики не действуют при вирусных инфекциях. В случае вирусной бронхопневмонии врач может прописать больным гриппом противовирусные препараты или направить терапию на лечение симптомов.Бронхопневмония, вызванная вирусом, обычно проходит через 1–3 недели.
Людям с грибковой бронхопневмонией врач может назначить противогрибковые препараты.
При выздоровлении от бронхопневмонии человеку необходимо:
- много отдыхать
- пить много жидкости, чтобы разжижать слизь и уменьшить дискомфорт при кашле
- принимать все лекарства по указанию врача
Вакцинация может предотвратить некоторые формы бронхопневмонии.Американская ассоциация легких (ALA) рекомендует детям в возрасте до пяти лет и взрослым старше 65 лет обратиться к врачу по поводу вакцинации против пневмококковой пневмонии, вызываемой бактериями.
ALA также рекомендует:
- сделать прививку от других заболеваний, которые могут привести к пневмонии, таких как грипп, корь, ветряная оспа, Hib или коклюш
- поговорить с врачом о способах предотвращения пневмонии и других инфекций, когда люди больны раком или ВИЧ
- регулярное мытье рук, чтобы избежать микробов
- отказ от курения, поскольку табак снижает способность легких бороться с инфекциями
- понимание и распознавание симптомов пневмонии
Бронхопневмония — это тип пневмонии, которая поражает бронхи в легкие.Это состояние обычно возникает в результате бактериальной инфекции, но также может быть вызвано вирусными и грибковыми инфекциями.
Симптомы могут быть разными, но часто включают кашель, затрудненное дыхание и жар. Если не лечить или у некоторых людей, бронхопневмония может стать серьезной и иногда привести к смерти. Это заболевание особенно опасно для маленьких детей, пожилых людей и людей с некоторыми другими заболеваниями.
Обычно люди, у которых нет других проблем со здоровьем, выздоравливают в течение нескольких недель при соответствующем лечении.Лечение может проводиться дома или в больнице, в зависимости от тяжести инфекции. Прививки могут помочь защитить людей из группы риска от бронхопневмонии.
Бронхопневмония: симптомы, причины и лечение
Бронхопневмония — это разновидность пневмонии, состояния, вызывающего воспаление легких. Симптомы могут варьироваться от легких до тяжелых и могут включать кашель, затрудненное дыхание и жар. Причины включают бактериальные, вирусные или грибковые инфекции грудной клетки.
По данным Центров по контролю и профилактике заболеваний (CDC), пневмония является причиной около 51 811 случаев смерти ежегодно в Соединенных Штатах, причем большинство этих случаев приходится на взрослых в возрасте 65 лет и старше.
В этой статье мы рассмотрим, что такое бронхопневмония, а также ее симптомы, причины и лечение. Мы также занимаемся профилактикой.
Бронхи — это большие дыхательные пути, соединяющие дыхательное горло с легкими. Затем эти бронхи разделяются на множество крошечных воздушных трубок, известных как бронхиолы, из которых состоят легкие.
В конце бронхиол находятся крошечные воздушные мешочки, называемые альвеолами, где происходит обмен кислорода из легких и углекислого газа из кровотока.
Пневмония вызывает воспаление легких, которое приводит к заполнению этих альвеол жидкостью. Эта жидкость нарушает нормальную функцию легких, вызывая ряд респираторных заболеваний.
Бронхопневмония — это форма пневмонии, которая поражает как альвеолы легких, так и бронхи.
Симптомы бронхопневмонии могут варьироваться от легких до тяжелых. Это заболевание является наиболее распространенным типом пневмонии у детей и основной причиной смерти от инфекций у детей в возрасте до 5 лет.
Симптомы, причины, осложнения, диагностика, лечение и профилактика бронхопневмонии обычно такие же, как и при пневмонии.
Симптомы бронхопневмонии различаются в зависимости от тяжести состояния. Симптомы с большей вероятностью будут тяжелыми у людей со слабой иммунной системой, таких как маленькие дети, пожилые люди или люди, страдающие определенными заболеваниями или принимающие определенные лекарства.
Симптомы бронхопневмонии могут включать:
- лихорадку
- затрудненное дыхание, например одышку
- боль в груди, которая может усиливаться при кашле или глубоком дыхании
- кашель слизью
- потливость
- озноб или дрожь
- мышечные боли
- низкая энергия и усталость
- потеря аппетита
- головные боли
- спутанность сознания или дезориентация, особенно у пожилых людей
- головокружение
- тошнота и рвота
- кашель с кровью
наиболее частая причина бронхопневмонии бактериальная инфекция легких, такая как Streptococcus pneumoniae и Haemophilus influenza типа b (Hib).Вирусные и грибковые инфекции легких также могут вызывать пневмонию.
Вредные микробы могут проникнуть в бронхи и альвеолы и начать размножаться. Иммунная система организма производит лейкоциты, которые атакуют эти микробы, вызывая воспаление. Симптомы часто развиваются из этого воспаления.
Факторы риска развития бронхопневмонии включают:
- возраст младше 2 лет
- возраст старше 65 лет
- курение или чрезмерное употребление алкоголя
- недавние респираторные инфекции, такие как простуда и грипп
- долгое время хронические заболевания легких, такие как ХОБЛ, муковисцидоз, бронхоэктазия и астма
- другие состояния здоровья, такие как диабет, сердечная недостаточность, заболевания печени
- состояния, ослабляющие иммунную систему, такие как ВИЧ или некоторые аутоиммунные расстройства
- прием препараты для подавления иммунной системы, например, для химиотерапии, трансплантации органов или длительного приема стероидов
- недавняя операция или травма
Нелеченная или тяжелая бронхопневмония может привести к осложнениям, особенно у людей из группы риска, таких как маленькие дети , пожилые люди и люди с ослабленной или подавленной иммунной системой.
Поскольку бронхопневмония влияет на дыхание человека, она может стать очень серьезной и иногда привести к смерти.
В 2015 году во всем мире от пневмонии умерло 920 000 детей в возрасте до 5 лет. Этот уровень смертности был в основном от бронхопневмонии.
Осложнения бронхопневмонии могут включать:
- Дыхательная недостаточность . Это происходит, когда основной обмен кислорода и углекислого газа в легких начинает нарушаться.Людям с дыхательной недостаточностью может потребоваться вентилятор или дыхательный аппарат для облегчения дыхания.
- Острый респираторный дистресс-синдром (ОРДС) . ОРДС — более тяжелая форма дыхательной недостаточности, опасная для жизни.
- Сепсис . Это заболевание, также известное как заражение крови или сепсис, вызывает усиленный иммунный ответ, который повреждает органы и ткани организма. Сепсис может вызвать полиорганную недостаточность и опасен для жизни.
- Абсцессы легких . Это мешочки, заполненные гноем, которые могут образовываться внутри легких.
Чтобы диагностировать бронхопневмонию, врач проведет медицинский осмотр и изучит историю болезни человека.
Проблемы с дыханием, такие как свистящее дыхание, являются типичным признаком бронхопневмонии. Но бронхопневмония может вызывать симптомы, аналогичные простуде или гриппу, что иногда затрудняет диагностику.
Если врач подозревает бронхопневмонию, он может назначить один или несколько из следующих тестов для подтверждения диагноза или определения типа и тяжести состояния:
- Рентген грудной клетки или компьютерная томография .Эти визуализационные тесты позволяют врачу заглянуть в легкие и проверить наличие признаков инфекции.
- Анализы крови . Это может помочь обнаружить признаки инфекции, такие как аномальное количество лейкоцитов.
- Бронхоскопия . Для этого нужно провести тонкую трубку со светом и камерой через рот человека, вниз по дыхательному горлу и в легкие. Эта процедура позволяет врачу заглянуть внутрь легких.
- Посев мокроты . Это лабораторный тест, который может обнаружить инфекцию через слизь, которую кашлянул человек.
- Пульсоксиметрия . Этот тест используется для расчета количества кислорода, проходящего через кровоток.
- Газы артериальной крови . Врачи используют этот тест для определения уровня кислорода в крови человека.
Лечение бронхопневмонии может зависеть от типа инфекции и тяжести состояния. Люди без других проблем со здоровьем обычно выздоравливают от бронхопневмонии в течение 1-3 недель.
Легкие формы бронхопневмонии можно лечить в домашних условиях, сочетая отдых и лекарства.Но в более тяжелых случаях бронхопневмонии может потребоваться стационарное лечение.
Врачи лечат антибиотиками людей, у которых бронхопневмония вызвана бактериальной инфекцией. Эти препараты убивают вредные бактерии в легких.
При приеме антибиотиков важно строго следовать указаниям врача и пройти полный курс лечения.
Антибиотики не действуют при вирусных инфекциях. В случае вирусной бронхопневмонии врач может прописать больным гриппом противовирусные препараты или направить терапию на лечение симптомов.Бронхопневмония, вызванная вирусом, обычно проходит через 1–3 недели.
Людям с грибковой бронхопневмонией врач может назначить противогрибковые препараты.
При выздоровлении от бронхопневмонии человеку необходимо:
- много отдыхать
- пить много жидкости, чтобы разжижать слизь и уменьшить дискомфорт при кашле
- принимать все лекарства по указанию врача
Вакцинация может предотвратить некоторые формы бронхопневмонии.Американская ассоциация легких (ALA) рекомендует детям в возрасте до пяти лет и взрослым старше 65 лет обратиться к врачу по поводу вакцинации против пневмококковой пневмонии, вызываемой бактериями.
ALA также рекомендует:
- сделать прививку от других заболеваний, которые могут привести к пневмонии, таких как грипп, корь, ветряная оспа, Hib или коклюш
- поговорить с врачом о способах предотвращения пневмонии и других инфекций, когда люди больны раком или ВИЧ
- регулярное мытье рук, чтобы избежать микробов
- отказ от курения, поскольку табак снижает способность легких бороться с инфекциями
- понимание и распознавание симптомов пневмонии
Бронхопневмония — это тип пневмонии, которая поражает бронхи в легкие.Это состояние обычно возникает в результате бактериальной инфекции, но также может быть вызвано вирусными и грибковыми инфекциями.
Симптомы могут быть разными, но часто включают кашель, затрудненное дыхание и жар. Если не лечить или у некоторых людей, бронхопневмония может стать серьезной и иногда привести к смерти. Это заболевание особенно опасно для маленьких детей, пожилых людей и людей с некоторыми другими заболеваниями.
Обычно люди, у которых нет других проблем со здоровьем, выздоравливают в течение нескольких недель при соответствующем лечении.Лечение может проводиться дома или в больнице, в зависимости от тяжести инфекции. Прививки могут помочь защитить людей из группы риска от бронхопневмонии.
Бронхопневмония: симптомы, причины и лечение
Бронхопневмония — это разновидность пневмонии, состояния, вызывающего воспаление легких. Симптомы могут варьироваться от легких до тяжелых и могут включать кашель, затрудненное дыхание и жар. Причины включают бактериальные, вирусные или грибковые инфекции грудной клетки.
По данным Центров по контролю и профилактике заболеваний (CDC), пневмония является причиной около 51 811 случаев смерти ежегодно в Соединенных Штатах, причем большинство этих случаев приходится на взрослых в возрасте 65 лет и старше.
В этой статье мы рассмотрим, что такое бронхопневмония, а также ее симптомы, причины и лечение. Мы также занимаемся профилактикой.
Бронхи — это большие дыхательные пути, соединяющие дыхательное горло с легкими. Затем эти бронхи разделяются на множество крошечных воздушных трубок, известных как бронхиолы, из которых состоят легкие.
В конце бронхиол находятся крошечные воздушные мешочки, называемые альвеолами, где происходит обмен кислорода из легких и углекислого газа из кровотока.
Пневмония вызывает воспаление легких, которое приводит к заполнению этих альвеол жидкостью. Эта жидкость нарушает нормальную функцию легких, вызывая ряд респираторных заболеваний.
Бронхопневмония — это форма пневмонии, которая поражает как альвеолы легких, так и бронхи.
Симптомы бронхопневмонии могут варьироваться от легких до тяжелых. Это заболевание является наиболее распространенным типом пневмонии у детей и основной причиной смерти от инфекций у детей в возрасте до 5 лет.
Симптомы, причины, осложнения, диагностика, лечение и профилактика бронхопневмонии обычно такие же, как и при пневмонии.
Симптомы бронхопневмонии различаются в зависимости от тяжести состояния. Симптомы с большей вероятностью будут тяжелыми у людей со слабой иммунной системой, таких как маленькие дети, пожилые люди или люди, страдающие определенными заболеваниями или принимающие определенные лекарства.
Симптомы бронхопневмонии могут включать:
- лихорадку
- затрудненное дыхание, например одышку
- боль в груди, которая может усиливаться при кашле или глубоком дыхании
- кашель слизью
- потливость
- озноб или дрожь
- мышечные боли
- низкая энергия и усталость
- потеря аппетита
- головные боли
- спутанность сознания или дезориентация, особенно у пожилых людей
- головокружение
- тошнота и рвота
- кашель с кровью
наиболее частая причина бронхопневмонии бактериальная инфекция легких, такая как Streptococcus pneumoniae и Haemophilus influenza типа b (Hib).Вирусные и грибковые инфекции легких также могут вызывать пневмонию.
Вредные микробы могут проникнуть в бронхи и альвеолы и начать размножаться. Иммунная система организма производит лейкоциты, которые атакуют эти микробы, вызывая воспаление. Симптомы часто развиваются из этого воспаления.
Факторы риска развития бронхопневмонии включают:
- возраст младше 2 лет
- возраст старше 65 лет
- курение или чрезмерное употребление алкоголя
- недавние респираторные инфекции, такие как простуда и грипп
- долгое время хронические заболевания легких, такие как ХОБЛ, муковисцидоз, бронхоэктазия и астма
- другие состояния здоровья, такие как диабет, сердечная недостаточность, заболевания печени
- состояния, ослабляющие иммунную систему, такие как ВИЧ или некоторые аутоиммунные расстройства
- прием препараты для подавления иммунной системы, например, для химиотерапии, трансплантации органов или длительного приема стероидов
- недавняя операция или травма
Нелеченная или тяжелая бронхопневмония может привести к осложнениям, особенно у людей из группы риска, таких как маленькие дети , пожилые люди и люди с ослабленной или подавленной иммунной системой.
Поскольку бронхопневмония влияет на дыхание человека, она может стать очень серьезной и иногда привести к смерти.
В 2015 году во всем мире от пневмонии умерло 920 000 детей в возрасте до 5 лет. Этот уровень смертности был в основном от бронхопневмонии.
Осложнения бронхопневмонии могут включать:
- Дыхательная недостаточность . Это происходит, когда основной обмен кислорода и углекислого газа в легких начинает нарушаться.Людям с дыхательной недостаточностью может потребоваться вентилятор или дыхательный аппарат для облегчения дыхания.
- Острый респираторный дистресс-синдром (ОРДС) . ОРДС — более тяжелая форма дыхательной недостаточности, опасная для жизни.
- Сепсис . Это заболевание, также известное как заражение крови или сепсис, вызывает усиленный иммунный ответ, который повреждает органы и ткани организма. Сепсис может вызвать полиорганную недостаточность и опасен для жизни.
- Абсцессы легких . Это мешочки, заполненные гноем, которые могут образовываться внутри легких.
Чтобы диагностировать бронхопневмонию, врач проведет медицинский осмотр и изучит историю болезни человека.
Проблемы с дыханием, такие как свистящее дыхание, являются типичным признаком бронхопневмонии. Но бронхопневмония может вызывать симптомы, аналогичные простуде или гриппу, что иногда затрудняет диагностику.
Если врач подозревает бронхопневмонию, он может назначить один или несколько из следующих тестов для подтверждения диагноза или определения типа и тяжести состояния:
- Рентген грудной клетки или компьютерная томография .Эти визуализационные тесты позволяют врачу заглянуть в легкие и проверить наличие признаков инфекции.
- Анализы крови . Это может помочь обнаружить признаки инфекции, такие как аномальное количество лейкоцитов.
- Бронхоскопия . Для этого нужно провести тонкую трубку со светом и камерой через рот человека, вниз по дыхательному горлу и в легкие. Эта процедура позволяет врачу заглянуть внутрь легких.
- Посев мокроты . Это лабораторный тест, который может обнаружить инфекцию через слизь, которую кашлянул человек.
- Пульсоксиметрия . Этот тест используется для расчета количества кислорода, проходящего через кровоток.
- Газы артериальной крови . Врачи используют этот тест для определения уровня кислорода в крови человека.
Лечение бронхопневмонии может зависеть от типа инфекции и тяжести состояния. Люди без других проблем со здоровьем обычно выздоравливают от бронхопневмонии в течение 1-3 недель.
Легкие формы бронхопневмонии можно лечить в домашних условиях, сочетая отдых и лекарства.Но в более тяжелых случаях бронхопневмонии может потребоваться стационарное лечение.
Врачи лечат антибиотиками людей, у которых бронхопневмония вызвана бактериальной инфекцией. Эти препараты убивают вредные бактерии в легких.
При приеме антибиотиков важно строго следовать указаниям врача и пройти полный курс лечения.
Антибиотики не действуют при вирусных инфекциях. В случае вирусной бронхопневмонии врач может прописать больным гриппом противовирусные препараты или направить терапию на лечение симптомов.Бронхопневмония, вызванная вирусом, обычно проходит через 1–3 недели.
Людям с грибковой бронхопневмонией врач может назначить противогрибковые препараты.
При выздоровлении от бронхопневмонии человеку необходимо:
- много отдыхать
- пить много жидкости, чтобы разжижать слизь и уменьшить дискомфорт при кашле
- принимать все лекарства по указанию врача
Вакцинация может предотвратить некоторые формы бронхопневмонии.Американская ассоциация легких (ALA) рекомендует детям в возрасте до пяти лет и взрослым старше 65 лет обратиться к врачу по поводу вакцинации против пневмококковой пневмонии, вызываемой бактериями.
ALA также рекомендует:
- сделать прививку от других заболеваний, которые могут привести к пневмонии, таких как грипп, корь, ветряная оспа, Hib или коклюш
- поговорить с врачом о способах предотвращения пневмонии и других инфекций, когда люди больны раком или ВИЧ
- регулярное мытье рук, чтобы избежать микробов
- отказ от курения, поскольку табак снижает способность легких бороться с инфекциями
- понимание и распознавание симптомов пневмонии
Бронхопневмония — это тип пневмонии, которая поражает бронхи в легкие.Это состояние обычно возникает в результате бактериальной инфекции, но также может быть вызвано вирусными и грибковыми инфекциями.
Симптомы могут быть разными, но часто включают кашель, затрудненное дыхание и жар. Если не лечить или у некоторых людей, бронхопневмония может стать серьезной и иногда привести к смерти. Это заболевание особенно опасно для маленьких детей, пожилых людей и людей с некоторыми другими заболеваниями.
Обычно люди, у которых нет других проблем со здоровьем, выздоравливают в течение нескольких недель при соответствующем лечении.Лечение может проводиться дома или в больнице, в зависимости от тяжести инфекции. Прививки могут помочь защитить людей из группы риска от бронхопневмонии.
Бронхопневмония: симптомы, причины и лечение
Бронхопневмония — это разновидность пневмонии, состояния, вызывающего воспаление легких. Симптомы могут варьироваться от легких до тяжелых и могут включать кашель, затрудненное дыхание и жар. Причины включают бактериальные, вирусные или грибковые инфекции грудной клетки.
По данным Центров по контролю и профилактике заболеваний (CDC), пневмония является причиной около 51 811 случаев смерти ежегодно в Соединенных Штатах, причем большинство этих случаев приходится на взрослых в возрасте 65 лет и старше.
В этой статье мы рассмотрим, что такое бронхопневмония, а также ее симптомы, причины и лечение. Мы также занимаемся профилактикой.
Бронхи — это большие дыхательные пути, соединяющие дыхательное горло с легкими. Затем эти бронхи разделяются на множество крошечных воздушных трубок, известных как бронхиолы, из которых состоят легкие.
В конце бронхиол находятся крошечные воздушные мешочки, называемые альвеолами, где происходит обмен кислорода из легких и углекислого газа из кровотока.
Пневмония вызывает воспаление легких, которое приводит к заполнению этих альвеол жидкостью. Эта жидкость нарушает нормальную функцию легких, вызывая ряд респираторных заболеваний.
Бронхопневмония — это форма пневмонии, которая поражает как альвеолы легких, так и бронхи.
Симптомы бронхопневмонии могут варьироваться от легких до тяжелых. Это заболевание является наиболее распространенным типом пневмонии у детей и основной причиной смерти от инфекций у детей в возрасте до 5 лет.
Симптомы, причины, осложнения, диагностика, лечение и профилактика бронхопневмонии обычно такие же, как и при пневмонии.
Симптомы бронхопневмонии различаются в зависимости от тяжести состояния. Симптомы с большей вероятностью будут тяжелыми у людей со слабой иммунной системой, таких как маленькие дети, пожилые люди или люди, страдающие определенными заболеваниями или принимающие определенные лекарства.
Симптомы бронхопневмонии могут включать:
- лихорадку
- затрудненное дыхание, например одышку
- боль в груди, которая может усиливаться при кашле или глубоком дыхании
- кашель слизью
- потливость
- озноб или дрожь
- мышечные боли
- низкая энергия и усталость
- потеря аппетита
- головные боли
- спутанность сознания или дезориентация, особенно у пожилых людей
- головокружение
- тошнота и рвота
- кашель с кровью
наиболее частая причина бронхопневмонии бактериальная инфекция легких, такая как Streptococcus pneumoniae и Haemophilus influenza типа b (Hib).Вирусные и грибковые инфекции легких также могут вызывать пневмонию.
Вредные микробы могут проникнуть в бронхи и альвеолы и начать размножаться. Иммунная система организма производит лейкоциты, которые атакуют эти микробы, вызывая воспаление. Симптомы часто развиваются из этого воспаления.
Факторы риска развития бронхопневмонии включают:
- возраст младше 2 лет
- возраст старше 65 лет
- курение или чрезмерное употребление алкоголя
- недавние респираторные инфекции, такие как простуда и грипп
- долгое время хронические заболевания легких, такие как ХОБЛ, муковисцидоз, бронхоэктазия и астма
- другие состояния здоровья, такие как диабет, сердечная недостаточность, заболевания печени
- состояния, ослабляющие иммунную систему, такие как ВИЧ или некоторые аутоиммунные расстройства
- прием препараты для подавления иммунной системы, например, для химиотерапии, трансплантации органов или длительного приема стероидов
- недавняя операция или травма
Нелеченная или тяжелая бронхопневмония может привести к осложнениям, особенно у людей из группы риска, таких как маленькие дети , пожилые люди и люди с ослабленной или подавленной иммунной системой.
Поскольку бронхопневмония влияет на дыхание человека, она может стать очень серьезной и иногда привести к смерти.
В 2015 году во всем мире от пневмонии умерло 920 000 детей в возрасте до 5 лет. Этот уровень смертности был в основном от бронхопневмонии.
Осложнения бронхопневмонии могут включать:
- Дыхательная недостаточность . Это происходит, когда основной обмен кислорода и углекислого газа в легких начинает нарушаться.Людям с дыхательной недостаточностью может потребоваться вентилятор или дыхательный аппарат для облегчения дыхания.
- Острый респираторный дистресс-синдром (ОРДС) . ОРДС — более тяжелая форма дыхательной недостаточности, опасная для жизни.
- Сепсис . Это заболевание, также известное как заражение крови или сепсис, вызывает усиленный иммунный ответ, который повреждает органы и ткани организма. Сепсис может вызвать полиорганную недостаточность и опасен для жизни.
- Абсцессы легких . Это мешочки, заполненные гноем, которые могут образовываться внутри легких.
Чтобы диагностировать бронхопневмонию, врач проведет медицинский осмотр и изучит историю болезни человека.
Проблемы с дыханием, такие как свистящее дыхание, являются типичным признаком бронхопневмонии. Но бронхопневмония может вызывать симптомы, аналогичные простуде или гриппу, что иногда затрудняет диагностику.
Если врач подозревает бронхопневмонию, он может назначить один или несколько из следующих тестов для подтверждения диагноза или определения типа и тяжести состояния:
- Рентген грудной клетки или компьютерная томография .Эти визуализационные тесты позволяют врачу заглянуть в легкие и проверить наличие признаков инфекции.
- Анализы крови . Это может помочь обнаружить признаки инфекции, такие как аномальное количество лейкоцитов.
- Бронхоскопия . Для этого нужно провести тонкую трубку со светом и камерой через рот человека, вниз по дыхательному горлу и в легкие. Эта процедура позволяет врачу заглянуть внутрь легких.
- Посев мокроты . Это лабораторный тест, который может обнаружить инфекцию через слизь, которую кашлянул человек.
- Пульсоксиметрия . Этот тест используется для расчета количества кислорода, проходящего через кровоток.
- Газы артериальной крови . Врачи используют этот тест для определения уровня кислорода в крови человека.
Лечение бронхопневмонии может зависеть от типа инфекции и тяжести состояния. Люди без других проблем со здоровьем обычно выздоравливают от бронхопневмонии в течение 1-3 недель.
Легкие формы бронхопневмонии можно лечить в домашних условиях, сочетая отдых и лекарства.Но в более тяжелых случаях бронхопневмонии может потребоваться стационарное лечение.
Врачи лечат антибиотиками людей, у которых бронхопневмония вызвана бактериальной инфекцией. Эти препараты убивают вредные бактерии в легких.
При приеме антибиотиков важно строго следовать указаниям врача и пройти полный курс лечения.
Антибиотики не действуют при вирусных инфекциях. В случае вирусной бронхопневмонии врач может прописать больным гриппом противовирусные препараты или направить терапию на лечение симптомов.Бронхопневмония, вызванная вирусом, обычно проходит через 1–3 недели.
Людям с грибковой бронхопневмонией врач может назначить противогрибковые препараты.
При выздоровлении от бронхопневмонии человеку необходимо:
- много отдыхать
- пить много жидкости, чтобы разжижать слизь и уменьшить дискомфорт при кашле
- принимать все лекарства по указанию врача
Вакцинация может предотвратить некоторые формы бронхопневмонии.Американская ассоциация легких (ALA) рекомендует детям в возрасте до пяти лет и взрослым старше 65 лет обратиться к врачу по поводу вакцинации против пневмококковой пневмонии, вызываемой бактериями.
ALA также рекомендует:
- сделать прививку от других заболеваний, которые могут привести к пневмонии, таких как грипп, корь, ветряная оспа, Hib или коклюш
- поговорить с врачом о способах предотвращения пневмонии и других инфекций, когда люди больны раком или ВИЧ
- регулярное мытье рук, чтобы избежать микробов
- отказ от курения, поскольку табак снижает способность легких бороться с инфекциями
- понимание и распознавание симптомов пневмонии
Бронхопневмония — это тип пневмонии, которая поражает бронхи в легкие.Это состояние обычно возникает в результате бактериальной инфекции, но также может быть вызвано вирусными и грибковыми инфекциями.
Симптомы могут быть разными, но часто включают кашель, затрудненное дыхание и жар. Если не лечить или у некоторых людей, бронхопневмония может стать серьезной и иногда привести к смерти. Это заболевание особенно опасно для маленьких детей, пожилых людей и людей с некоторыми другими заболеваниями.
Обычно люди, у которых нет других проблем со здоровьем, выздоравливают в течение нескольких недель при соответствующем лечении.Лечение может проводиться дома или в больнице, в зависимости от тяжести инфекции. Прививки могут помочь защитить людей из группы риска от бронхопневмонии.
Как лечить пневмонию у детей?
Лечение пневмонии зависит от того, вызвана ли она бактериями или вирусом. За многими детьми можно ухаживать дома, но некоторым может потребоваться лечение в больнице.
Будут ли моему ребенку давать антибиотики?
Это зависит от того, вызвана ли пневмония бактериями или вирусом.
Если есть вероятность, что у вашего ребенка бактериальная пневмония, ему дадут таблетки или жидкость с антибиотиками для борьбы с бактериями. Обычно они значительно улучшаются в течение первых 48 часов, но, вероятно, они будут продолжать кашлять дольше. Важно завершить весь курс антибиотиков, даже если вашему ребенку стало лучше.
Если пневмония вашего ребенка вызвана вирусом, антибиотики не подействуют.
Не всегда легко определить, вызвана ли пневмония бактериями или вирусом.На всякий случай ваш врач может принять решение назначить антибиотики, если не может точно установить причину.
Могу ли я присматривать за своим ребенком дома?
Многие дети с пневмонией могут находиться под присмотром дома.
- Убедитесь, что они много отдыхают.
- Ваш ребенок может не хотеть есть, но важно следить за тем, чтобы он не обезвоживался. Регулярно давайте им пить небольшое количество жидкости.
- Если ваш ребенок все еще носит подгузники, вы сможете определить, достаточно ли он выпивает, потому что он все равно намокнет подгузниками.
- Если у вашего ребенка болит грудь или живот, вы можете дать ему обезболивающее, например парацетамол или ибупрофен, предназначенные для младенцев или детей.
- Лекарства от кашля не помогают при пневмонии.
- Не курите рядом с ребенком и не позволяйте ему вдыхать дым других людей.
- Высокая температура может пугать, но это естественная реакция на инфекцию. Не пытайтесь снизить температуру вашего ребенка, обмывая его водой.
Ваш врач должен предоставить вам дополнительную информацию о том, как лучше всего ухаживать за вашим ребенком дома.Если симптомы вашего ребенка ухудшатся, вернитесь к врачу.
Нужно ли моему ребенку лечь в больницу?
Ваш врач определит, следует ли заботиться о вашем ребенке в больнице, основываясь на его симптомах и других факторах, включая возраст. Дети младше 6 месяцев чаще попадают в больницу.
Ваш врач примет во внимание, если ваш ребенок:
- имеет затрудненное дыхание
- обезвожены, потому что они не едят и не пьют
- не может принимать антибиотики через рот
- очень быстро дышит
- имеет низкий уровень кислорода в крови
- не реагирует на назначенные антибиотики (это может иметь место, если у них все еще сохраняется лихорадка примерно через 2 дня лечения антибиотиками)
- имеет другое заболевание легких, сердца или иммунную недостаточность
В больнице вашему ребенку могут вводить антибиотики капельно.При необходимости им могут дать кислород, чтобы облегчить дыхание. Если они обезвожены, им также можно давать жидкости через капельницу.
Сколько времени потребуется моему ребенку, чтобы выздороветь?
Некоторые дети выздоравливают от пневмонии через десять дней, но для половины из них потребуется больше времени. Большинство детей выздоравливают через 3-4 недели.
Есть ли способ предотвратить пневмонию?
Есть ряд вещей, которые вы можете сделать как родитель, чтобы снизить риск развития пневмонии у вашего ребенка.

